Укажите внешний вид раны при сепсисе
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Язвы на теле: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Язва – это глубокий дефект кожи, поражающий не только ее верхний слой (эпидермис), но и сосочковый, а иногда и подкожную жировую клетчатку, и нижележащие ткани. Язва представляет собой открытую рану, которая может иметь различную величину, глубину и форму. Остро развивающиеся язвы обычно небольшие, а язвы, сопровождающие хронические патологические процессы, могут достигать значительных размеров.
Формирование язвенного дефекта может сопровождаться отеком, зудом, болезненностью, изменением текстуры кожи.
При инфицировании язвы из нее отделяется желтый или зеленый гной. Язва длительно не заживает, а после заживления на ее месте всегда формируется рубец.
Разновидности язв на теле
Язвы классифицируют с учетом глубины поражения (поверхностные в пределах дермы, достигающие подкожной жировой клетчатки, пенетрирующие (проникающие) до фасций и субфасциальных структур) и площади (малые, средние, обширные).
Кроме того, классификация язв предполагает разделение в зависимости от причины, вызвавшей язвенный дефект:
- венозные;
- артериальные;
- диабетические;
- гипертонические (при синдроме Мартореля — локальные артериовенозные шунты);
- нейротрофические;
- рубцово-трофические;
- фагеденические (прогрессирующая эпифасциальная гангрена);
- застойные;
- пиогенные;
- специфические и инфекционные;
- малигнизированные (новообразования кожи);
- при токсическом эпидермальном некролизе Лайелла;
- при врожденных пороках развития сосудистой системы — ангиодисплазиях;
- лучевые;
- язвы, развившиеся в результате воздействия физических факторов (ожогов и отморожений).
- Пролежни – язвы, вызванные постоянным давлением на кожу или трением. К группе риска по развитию пролежней относятся люди с ограниченной подвижностью вследствие заболеваний или травм спинного мозга, параличей, комы, онкологической патологии, длительного послеоперационного периода, продолжительного пребывания в отделениях реанимации и интенсивной терапии. К факторам, предрасполагающим к развитию пролежней, относятся пожилой возраст, дефицит питания, атрофия мышц, курение, недержание мочи или кала, а также такие заболевания, как сахарный диабет или облитерирующий атеросклероз.
Длительно незаживающие раневые поверхности становятся причиной хронической интоксикации, могут инфицироваться и привести к развитию сепсиса.
Предрасполагают к развитию венозных язв избыточная масса тела и ожирение, длительные статические нагрузки и подъем тяжестей, а также климат – холодный влияет на появление язв, а теплый – на их прогрессирование.
Любая травма с нарушением целостности кожи на фоне нейропатии в сочетании с заболеваниями артерий может сопровождаться формированием инфекционного воспаления и язвы.
Заболевания, при которых могут появиться язвы на теле
Ишемические язвы возникают при таких заболеваниях как облитерирующий атеросклероз (особенно у пациентов, страдающих сахарным диабетом), облитерирующий тромбангиит, хроническая артериальная недостаточность нижних конечностей, тяжелая артериальная гипертензия с гиалинозом артериол, аневризма аорты или других артерий, на фоне фибрилляции предсердий в результате закупорки сосуда тромбом.
Венозные язвы возникают вследствие хронической венозной недостаточности, при варикозной болезни и/или посттромботической болезни. Диабетические язвы стоп появляются на фоне диабетической микро- и макроангиопатии и нейропатии.
Формированием язв сопровождается ряд системных заболеваний: болезни крови, обмена веществ, коллагенозы, васкулиты, например, ливедо-васкулит или кожная некротизирующая форма криоглобулинемического васкулита.
Нейротрофические язвы возникают при денервации на фоне заболеваний или травм нервных стволов в зонах избыточного давления. Рубцово-трофические язвы образуются на поверхности послеоперационных или посттравматических рубцов. Застойные – на фоне недостаточности кровообращения и отечного синдрома при заболеваниях сердечно-сосудистой системы (при хронической сердечной недостаточности).
При несоблюдении правил личной гигиены могут формироваться заболевания кожи с наличием гнойников, которые легко изъязвляются.
Отдельный вид язв – специфические и инфекционные. Образование характерных язв сопровождает сибирскую язву, сифилис, может быть симптомом туберкулеза (болезни Базена), лепры, инфекционной тропической болезни (язва Бурули), лейшманиоза, риккетсиоза и др.
К каким врачам обращаться при появлении язв на теле
Для постановки предварительного диагноза можно обратиться к врачу терапевту , который определит, консультация какого профильного специалиста показана в конкретном случае – дерматолога, эндокринолога , кардиолога , инфекциониста, сосудистого хирурга, флеболога и др.
Диагностика и обследования при язвах на теле
Диагностика язвенных поражений на теле включает:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемоглобин Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, со.
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Синонимы: ЛПНП; Липопротеины низкой плотности; ЛНП; ХС ЛПНП; Холестерин липопротеинов низкой плотности; Холестерол бета-липопротеидов; Бета-липопротеины; Бета-ЛП. LDL; LDL-C; Low-density lipoprotein cholesterol; Low density lipoprotein. Краткая характеристика определяемого вещества.
Синонимы: Липопротеиды высокой плотности; ЛПВП; ЛВП; ХС ЛПВП; альфа-холестерин; α -холестерин. High-density lipoprotein cholesterol; High density lipoprotein; Alpha-Lipoprotein Cholesterol; α-lipoprotein cholesterol; α-Lp cholesterol; HDL; HDL-C; HDL Cholesterol. Краткая.
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис.
Современный метод исследования венозного оттока нижних конечностей, позволяющий диагностировать нарушение кровотока, варикозных изменений вен и тромбообразования.
Ультразвуковое сканирование, необходимое для контроля состояния артерий нижних конечностей, с целью оценки кровоснабжения конечностей.
Что делать при появлении язв на теле
Появление язв на теле требует всестороннего осмотра, оценки общего состояния пациента с привлечением профильных специалистов. Ценную информацию о причине возникновения язвы врач может получить, оценив ее внешний вид, вид ее дна и краев, а также образовавшихся в результате заживления рубцов. Самолечение язв неприемлемо.
Лечение язв на теле
Выбор лечения язв зависит от причинного фактора. Важно воздействовать не только непосредственно на язвенный дефект, но и на вызвавшее его заболевание, иначе вылечить язвы невозможно. Для наружной терапии язв используется широкий арсенал наружных средств, назначаемых с учетом стадии язвенного процесса, сопутствующих осложнений, а также индивидуальной переносимости препаратов.
При наличии артериальных язв назначают средства, снижающие уровень глюкозы и холестерина в крови, и дезагрегантную терапию, цель которой – разжижение крови. Для расширения сосудов по назначению врача применяются препараты простагландинов. При тяжелых поражениях артерий проводится оперативное лечение – балонная ангиоплатика, стентирование, шунтирование или протезирование артерий, эндартерэктомия – хирургическое удаление холестериновых бляшек из просвета артерий.
Для эффективного лечения венозных язв необходимо соблюдать режим труда и отдыха с ограничением пребывания в вертикальном положении, показано ношение специального компрессионного трикотажа.
Лечение язв в рамках синдрома диабетической стопы обязательно включает в себя, наряду с воздействием на раневой дефект, снижение уровня сахара в крови и лечение сопутствующей сердечно-сосудистой патологии. Рекомендуется максимально разгружать пораженную конечность при помощи ношения специального разгрузочного полубашмака, индивидуальной разгрузочной повязки или использования костылей. Для лечения раневого дефекта проводят хирургическую обработку раны (удаляют некротизированные ткани и очищают рану), назначают антибактериальную терапию, накладывают атравматичные повязки с учетом стадии раневого процесса и состояния локального кровоснабжения.
Лечение пролежней остается сложной задачей. Проводится лечение, направленное на устранение основной причины и факторов, способствующих развитию пролежней, а также на профилактику их прогрессирования. Для уменьшения воздействия повреждающих факторов (давления) пациента необходимо переворачивать каждые два часа, либо использовать приспособления для уменьшения давления на ткани – специальные кровати, матрасы, подушки. Важно поддерживать чистоту и следить за состоянием кожи больного. Местная обработка пролежней зависит от стадии и тяжести процесса.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
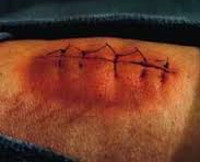
Раневая инфекция – это комплекс общих и местных патологических проявлений, возникающих при развитии инфекции в случайных или операционных ранах. Патология проявляется болью, ознобом, лихорадкой, увеличением регионарных лимфатических узлов и лейкоцитозом. Края раны отечные, гиперемированные. Наблюдается выделение серозного или гнойного отделяемого, в отдельных случаях образуются участки некроза. Диагноз выставляется на основании анамнеза, клинических признаков и результатов анализов. Лечение комплексное: вскрытие, перевязки, антибиотикотерапия.
МКБ-10
Общие сведения
Раневая инфекция – осложнение раневого процесса, обусловленное развитием патогенной микрофлоры в полости раны. Все раны, в том числе и операционные, как в гнойной хирургии, так и в травматологии считаются первично загрязненными, поскольку какое-то количество микробов попадает на раневую поверхность из воздуха даже при безукоризненном соблюдении правил асептики и антисептики. Случайные раны загрязнены сильнее, поэтому в таких случаях источником инфекции обычно является первичное микробное загрязнение. При операционных ранах на первый план выступает эндогенное (из внутренней среды организма) или внутригоспитальное (вторичное) инфицирование.

Причины
В большинстве случаев возбудителем инфекции в случайных ранах становится стафилококк. Редко в качестве основного возбудителя выступает протей, кишечная и синегнойная палочка. В 0,1% случаев встречается анаэробная инфекция. Через несколько дней пребывания в стационаре флора меняется, в ране начинают преобладать устойчивые к антибактериальной терапии грамотрицательные бактерии, которые обычно становятся причиной развития раневой инфекции при вторичном инфицировании как случайных, так и операционных ран.
Раневая инфекция развивается в случае, когда количество микробов в ране превышает некий критический уровень. При свежих травматических повреждениях у ранее здорового человека этот уровень составляет 100 тыс. микроорганизмов на 1 г ткани. При ухудшении общего состояния организма и определенных особенностях раны этот порог может существенно снижаться.
К числу местных факторов, повышающих вероятность развития раневой инфекции, относится присутствие в ране инородных тел, сгустков крови и некротических тканей. Также имеет значение плохая иммобилизация при транспортировке (становится причиной дополнительной травмы мягких тканей, вызывает ухудшение микроциркуляции, увеличение гематом и расширение зоны некроза), недостаточное кровоснабжение поврежденных тканей, большая глубина раны при малом диаметре раневого канала, наличие слепых карманов и боковых ходов.
Общее состояние организма может провоцировать развитие раневой инфекции при грубых расстройствах микроциркуляции (централизация кровообращения при травматическом шоке, гиповолемические расстройства), нарушениях иммунитета вследствие недостаточного питания, нервного истощения, химических и радиационных поражений, а также хронических соматических заболеваний. Особенно значимы в таких случаях злокачественные новообразования, лейкемия, уремия, цирроз, сахарный диабет и ожирение. Кроме того, снижение сопротивляемости инфекции наблюдается при проведении лучевой терапии и при приеме ряда лекарственных средств, в том числе – иммунодепрессантов, стероидов и больших доз антибиотиков.
Классификация
В зависимости от преобладания тех или иных клинических проявлений гнойные хирурги выделяют две общие формы раневой инфекции (сепсис без метастазов и сепсис с метастазами) и несколько местных. Общие формы протекают тяжелее местных, вероятность летального исхода при них повышается. Самой тяжелой формой раневой инфекции является сепсис с метастазами, который обычно развивается при резком снижении сопротивляемости организма и раневом истощении вследствие потери больших количеств белка.
К числу местных форм относятся:
- Инфекция раны. Является локализованным процессом, развивается в поврежденных тканях с пониженной сопротивляемостью. Зона инфицирования ограничена стенками раневого канала, между ней и нормальными живыми тканями есть четкая демаркационная линия.
- Околораневой абсцесс. Обычно соединен с раневым каналом, окружен соединительнотканной капсулой, отделяющей участок инфекции от здоровых тканей.
- Раневая флегмона. Возникает в случаях, когда инфекция выходит за пределы раны. Демаркационная линия исчезает, процесс захватывает прилежащие здоровые ткани и проявляет выраженную тенденцию к распространению.
- Гнойный затек. Развивается при недостаточном оттоке гноя вследствие неадекватного дренирования или зашивании раны наглухо без использования дренажа. В подобных случаях гной не может выйти наружу и начинает пассивно распространяться в ткани, образуя полости в межмышечных, межфасциальных и околокостных пространствах, а также в пространствах вокруг сосудов и нервов.
- Свищ. Образуется на поздних стадиях раневого процесса, в случаях, когда на поверхности рана закрывается грануляциями, а в глубине сохраняется очаг инфекции.
- Тромбофлебит. Развивается через 1-2 мес. после повреждения. Является опасным осложнением, обусловлен инфицированием тромба с последующим распространением инфекции по стенке вены.
- Лимфангит и лимфаденит. Возникают вследствие других раневых осложнений, исчезают после адекватной санации основного гнойного очага.
Симптомы раневой инфекции
Как правило, патология развивается спустя 3-7 дней с момента ранения. К числу общих признаков относится повышение температуры тела, учащение пульса, ознобы и признаки общей интоксикации (слабость, разбитость, головная боль, тошнота). В числе местных признаков – пять классических симптомов, которые были описаны еще во времена Древнего Рима врачом Аулусом Корнелиусом Сельсусом: боль (dolor), местное повышение температуры (calor), местное покраснение (rubor), отек, припухлость (tumor) и нарушение функции (functio laesa).
Характерной особенностью болей является их распирающий, пульсирующий характер. Края раны отечны, гиперемированы, в полости раны иногда имеются фибринозно-гнойные сгустки. Пальпация пораженной области болезненна. В остальном симптоматика может варьироваться в зависимости от формы раневой инфекции. При околораневом абсцессе отделяемое из раны нередко незначительное, наблюдается выраженная гиперемия краев раны, резкое напряжение тканей и увеличение окружности конечности. Образование абсцесса сопровождается снижением аппетита и гектической лихорадкой.
При раневых флегмонах выявляется существенное повышение местной температуры и резкое ухудшение состояния больного, однако рана выглядит относительно благополучно. Формирование гнойного затека также сопровождается значительным ухудшением состояния пациента при относительном благополучии в области раны. Температура повышается до 40 градусов и более, отмечаются ознобы, вялость, адинамия и снижение аппетита. Гнойное отделяемое отсутствует или незначительное, гной выделяется только при надавливании на окружающие ткани, иногда – удаленные от основного очага инфекции. При свищах общее состояние остается удовлетворительным или близким к удовлетворительному, на коже формируется свищевой ход, по которому оттекает гнойное отделяемое.
Осложнения
Осложнения обусловлены распространением инфекции. При гнойных тромбофлебитах общее состояние ухудшается, в зоне поражения определяются умеренные признаки воспаления, при расплавлении стенки вены возможно формирование флегмоны или абсцесса. Лимфангит и лимфаденит проявляются болезненностью, отечностью мягких тканей и гиперемией кожи в проекции лимфатических узлов и по ходу лимфатических сосудов. Отмечается ухудшение общего состояния, ознобы, гипертермия и повышенное потоотделение. При сепсисе состояние тяжелое, кожа бледная, наблюдается снижение АД, выраженная тахикардия, бессонница и нарастающая анемия.
Лечение раневой инфекции
Лечение заключается в широком вскрытии и дренировании гнойных очагов, а также промывании раны антисептиками. В последующем при перевязках используются сорбенты и протеолитические ферменты. В фазе регенерации основное внимание уделяется стимуляции иммунитета и защите нежных грануляций от случайного повреждения. В фазе эпителизации и рубцевания при больших, длительно незаживающих ранах выполняют кожную пластику.
Прогноз и профилактика
Прогноз определяется тяжестью патологии. При небольших ранах исход благоприятный, наблюдается полное заживление. При обширных глубоких ранах, развитии осложнений требуется длительное лечение, в ряде случаев возникает угроза для жизни. Профилактика раневой инфекции включает в себя раннее наложение асептической повязки и строгое соблюдение правил асептики и антисептики в ходе операций и перевязок. Необходима тщательная санация раневой полости с иссечением нежизнеспособных тканей, адекватным промыванием и дренированием. Пациентам назначают антибиотики, проводят борьбу с шоком, алиментарными нарушениями и белково-электролитными сдвигами.

- 1. а, в;
- 2. в, г, д;
- 3. в, г;
- 4. а, б, в, г;
- 5. верно все.
- 1. а, б, в;
- 2. в, г;
- 3. б, в;
- 4. а, в;
- 5. д.
- 1. а, в, г;
- 2. б, г, д;
- 3. а, г, д;
- 4. б, в, г, д;
- 5. верно все.
- 1. гнойное воспаление фасциальных пространств конечностей;
- 2. специфическое воспаление костной ткани;
- 3. гнойное воспаление суставной сумки;
- 4. гнойное воспаление надкостницы, костной ткани, костного мозга;
- 5. туберкулезное поражение костей.
- 1. б, г;
- 2. д, е;
- 3. а, в;
- 4. в, д;
- 5. верно все.
- 1. а, б, д;
- 2. б, в, д;
- 3. в, г, д;
- 4. а, в, д;
- 5. а, г, д.
- 1. а, в, г;
- 2. б, г, д;
- 3. б, в, д;
- 4. а, в, д;
- 5. в, г, д.
- 1. б, в, г, д;
- 2. а, б, д, е;
- 3. а, в, д, е;
- 4. в, г, д, е;
- 5. а, в, г, е.
- 1. а, б, в;
- 2. б, в, д;
- 3. а, в, д;
- 4. б, г, д;
- 5. верно все.
- 1. наложения мазевой повязки;
- 2. физиотерапии;
- 3. иммобилизации конечности;
- 4. эвакуации гнойного экссудата путем пункции или вскрытия;
- 5. резекции пораженного гнойным процессом участка кости.
- 1. а, б, в, г, е;
- 2. б, в, г, д;
- 3. в, г, д, ж;
- 4. а, г, д, ж;
- 5. а, б, г, д.
- 1. а, в, ж;
- 2. а, в, г, д;
- 3. в, д, е;
- 4. б, е, ж;
- 5. б, г, е.
- 1. в, г;
- 2. а, б, д, е, ж;
- 3. в, г, з, и;
- 4. з, и;
- 5. а, б, г.
- 1. а, б, в;
- 2. г, д, е;
- 3. а, б, г;
- 4. а, б, е;
- 5. в, д, е.
66. Выберите правильное определение сепсиса (по материалам Конференции согласия, Атланта, 1992). Сепсис - это сочетание:
- 1. периодической или упорной бактериемии с несанированным очагом инфекции;
- 2. упорной бактериемии с синдромом полиорганной дисфункции;
- 3. системного ответа на воспаление с наличием очага инфекции;
- 4. синдрома системной воспалительной реакции с гнойно-резорбтивной лихорадкой;
- 5. периодической или упорной бактериемии, очага инфекции и синдрома полиорганной дисфункции.
- 1. а, б, в;
- 2. б, в, г, д;
- 3. а, б, в, г;
- 4. а, в, г, д;
- 5. верно все.
- 1. а, б, г;
- 2. в, д, е;
- 3. а, б, д;
- 4. а, б, д, е;
- 5. верно все.
- 1. а, б, г, д, е;
- 2. д, е, ж;
- 3. в, г, ж;
- 4. б, е, ж;
- 5. верно все.
- 1. а, б, в, г;
- 2. в, г, д, е;
- 3. а, в, д;
- 4. б, г, е;
- 5. верно все.
- 1. а, в;
- 2. б, д;
- 3. б, в;
- 4. г, д;
- 5. верно все.
- 1. а, б;
- 2. а, б, в;
- 3. б, в, г;
- 4. а, д;
- 5. а, г, д.
73. В какие сроки надо произвести первичную обработку раны у больного, доставленного в состоянии тяжелого шока?
- 1. сразу же при поступлении;
- 2. сразу после выведения больного из шока;
- 3. через 2 часа после поступления;
- 4. на следующий день;
- 5. после переливания крови.
- 1. а, в, г, д;
- 2. а, б, в, д, е;
- 3. б, в, г, д;
- 4. а, б, г, д;
- 5. верно все.
- 1. а, в;
- 2. а, г;
- 3. б;
- 4. а, б, в;
- 5. б, г.
- 1. б, в, д;
- 2. в, г, е;
- 3. а, б, д, е;
- 4. а, б, в, г;
- 5. верно все.
- 1. а, б, д;
- 2. д, е, ж;
- 3. в, г, ж;
- 4. в, г, д;
- 5. верно все.
- 1. криодеструкции микробных тел;
- 2. остановке капиллярного кровотечения;
- 3. быстрой адгезии краев раны;
- 4. предупреждению расхождения краев раны;
- 5. предупреждению тромбозов и эмболии.
- 1. а, б, д;
- 2. а, в, д;
- 3. б, в, д;
- 4. б, г, д;
- 5. б, д.
- 1. а, г;
- 2. б;
- 3. в;
- 4. д;
- 5. е.
- 1. а, в, б, г;
- 2. б, в, д, е;
- 3. а, в, г, е;
- 4. а, в, е;
- 5. а, в, г, е.
83. Наиболее эффективным элементом первой медицинской помощи на месте происшествия при ограниченных по площади (до 10% поверхности тела) ожогах I—II степени тяжести является:
84. Отморожение какой степени характеризуется некротическим повреждением поверхностного слоя кожи без повреждения росткового слоя и восстановлением разрушенных элементов кожи через 1-2 недели?
- 1. отморожение I степени;
- 2. отморожение II степени;
- 3. отморожение III степени;
- 4. отморожение III—IV степени;
- 5. отморожение IV степени.
- 1. а, д, е;
- 2. г, е, ж;
- 3. г, д, е;
- 4. б, д, ж;
- 5. б, д, е.
- 1. а, б, д, е;
- 2. б, г, е, ж;
- 3. в, г, д;
- 4. д, е, ж;
- 5. верно все.
- 1. а, б, в;
- 2. б, г, е;
- 3. в, г, д;
- 4. в, д, е;
- 5. верно все.
- 1. а, б, в;
- 2. г, д, ж;
- 3. а, б, г;
- 4. а, б, в, е;
- 5. в, д, ж.
- 1. перед поступлением в стационар;
- 2. за сутки до операции;
- 3. вечером накануне операции;
- 4. утром в день операции;
- 5. непосредственно перед началом операции на операционном столе.
- 1. а, г, д, з;
- 2. е, ж, з;
- 3. а, б, ж;
- 4. в, г, з;
- 5. г, д, е, з.
- 1. б, г, д;
- 2. е, ж;
- 3. а, з;
- 4. в, г;
- 5. верно все.
- 1. б, в, д;
- 2. а, в, д;
- 3. б, г, е;
- 4. б, в;
- 5. а, г.
- 1. а, б, в;
- 2. а, в, д;
- 3. а, в, г, д;
- 4. б, в;
- 5. верно все.
- 1. а, б, в;
- 2. в, г;
- 3. б, в;
- 4. а, в;
- 5. д.
- 1. операция, претендующая на полное излечение;
- 2. операция, полностью исключающая вероятность возврата ос¬новного источника заболевания;
- 3. иссечение опухоли в пределах здоровых тканей;
- 4. удаление пораженного органа и блокада путей метастазирования;
- 5. вмешательство, направленное на полную ликвидацию прояв¬лений заболевания.
- 1. а, б, в;
- 2. а, г, д;
- 3. а, в, г;
- 4. б, в, д;
- 5. верно все.
- 1. а, б, в;
- 2. в, д;
- 3. а, в, д;
- 4. а, б, в, д;
- 5. верно все.
- 1. а, б, в, г, д;
- 2. б, д, е, ж;
- 3. б, ж, з, и;
- 4. а, б, г, д, и;
- 5. а, б, г, е, и.
- 1. а, б;
- 2. г, д;
- 3. б, в, д;
- 4. б, г, д;
- 5. а, в, д.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
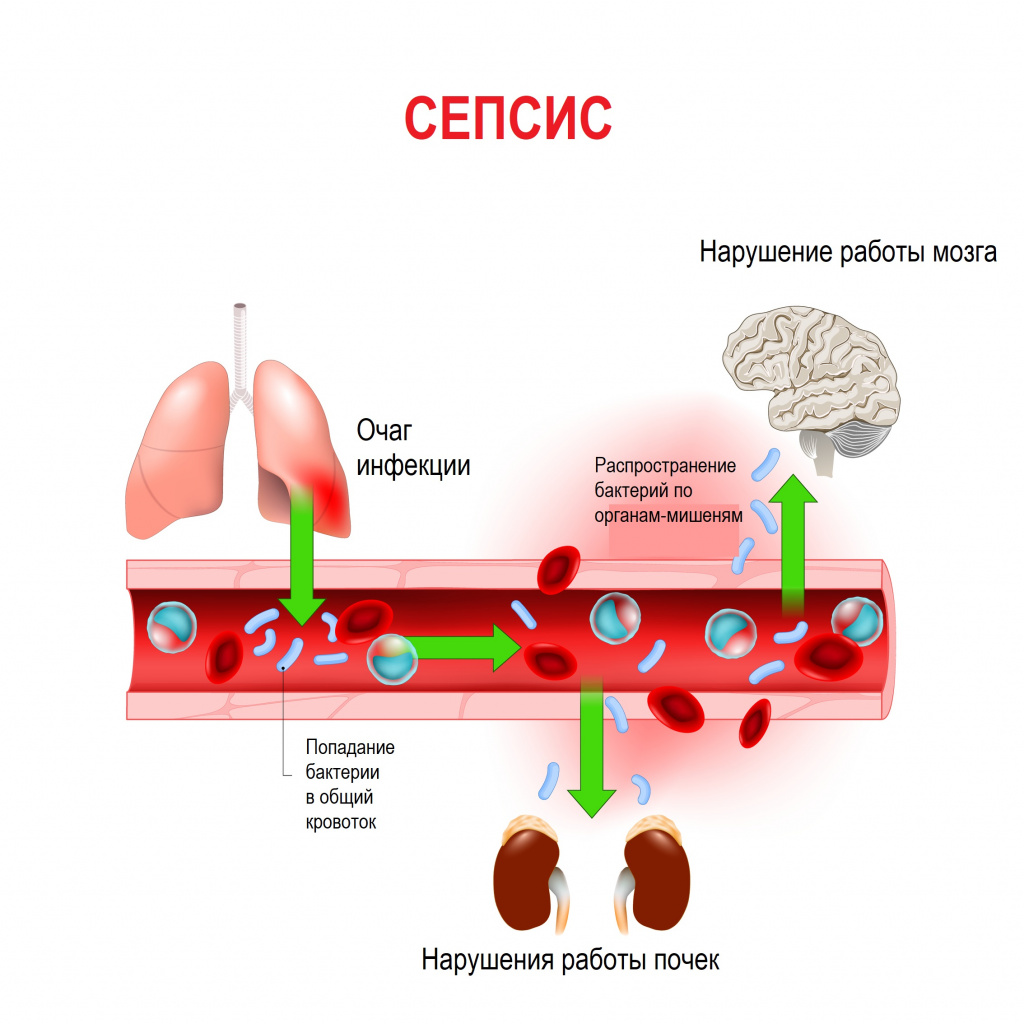
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
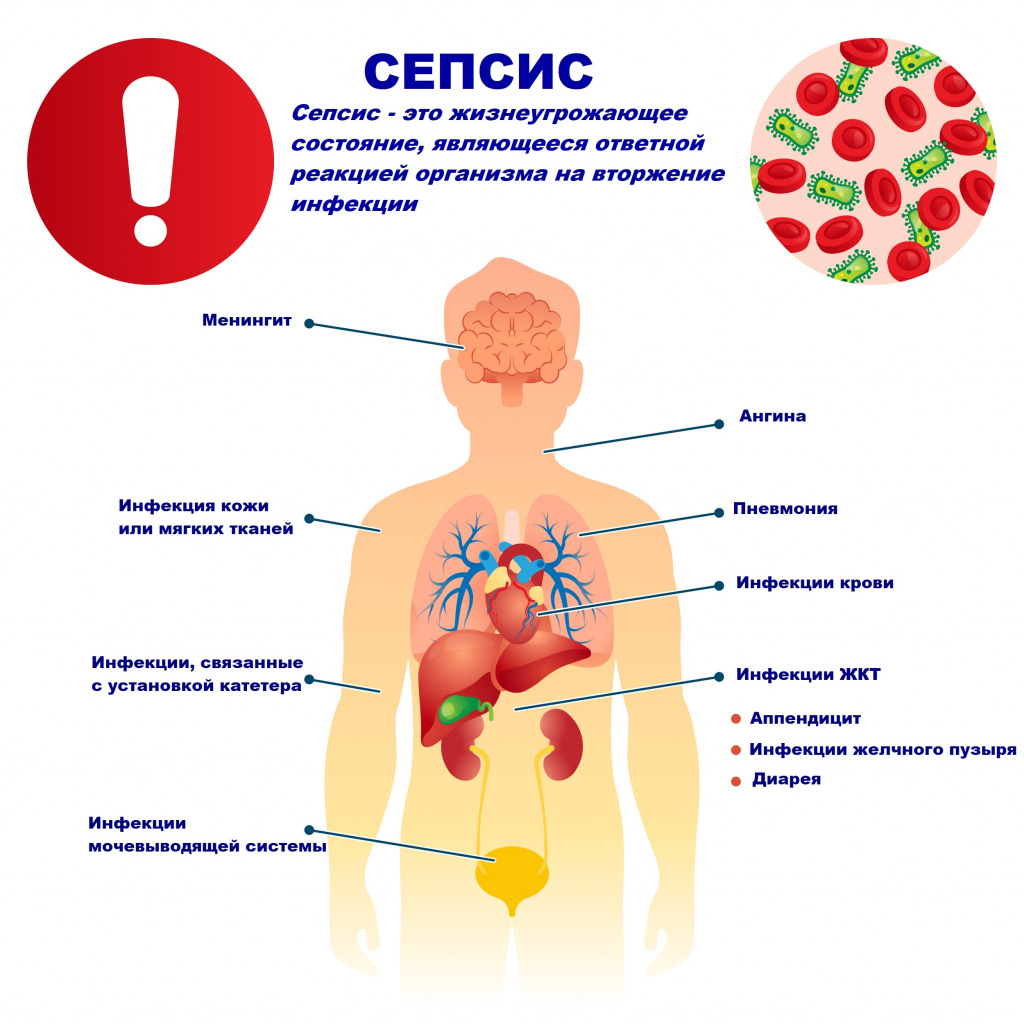
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гангреной называют некроз (омертвение) тканей, который может развиваться в коже, подкожной жировой клетчатке, мышцах, кишечнике, желчном пузыре, легком и т. д.
Причины появления гангрены
Принято выделять несколько этиологических факторов, которые совместно или по отдельности могут стать причиной развития гангрены.
- Нарушение кровообращения с развитием ишемии, обусловленное травмой, тромбозом, эмболией периферических артерий или механическим сдавливанием сосудов. Постепенное нарушение кровоснабжения тканей может развиться в результате спазма сосудов при атеросклерозе, облитерирующем эндартериите (никотиновой гангрене), нарушениях сердечной деятельности в стадии декомпенсации, сахарном диабете и т. д.
- Физические воздействия, вызывающие обширные травмы, — ожоги, обморожения, поражение электрическим током.
- Химические воздействия, вызывающие нарушение структуры белков и омыление жиров.
- Инфекционное воздействие. В этом случае гангрена развивается в результате обсеменения раневой поверхности патогенной аэробной/анаэробной микрофлорой. Возбудителями гангрены могут стать протеи, клостридии, кокки, кишечная палочка, энтеробактерии и др.
К факторам, увеличивающим риск гангренозного поражения тканей, относятся различные нарушения общего состояния организма: интоксикация, истощение, анемия, авитаминоз, острые/хронические инфекционные заболевания, нарушения метаболизма и состава крови.
Классификация заболевания
Принято выделять следующие виды гангрены:
- сухая гангрена;
- влажная гангрена;
- газовая гангрена;
- гангрена внутренних органов;
- гангрена Фурнье;
- синергическая гангрена Мелани.
Сухая гангрена
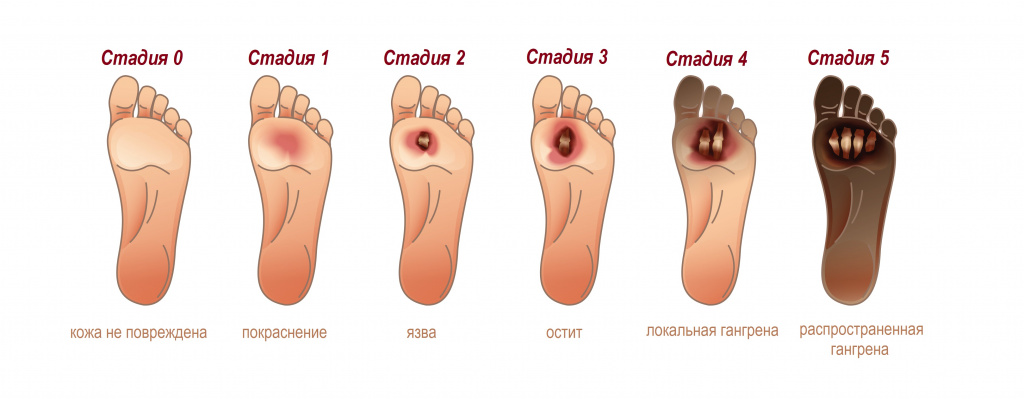
Сухая гангрена характерна для конечностей и начинается с небольшого очага на пальце, затем она распространяется на прилегающие ткани. На последних стадиях гангрены определяются следующие изменения:
- пораженные участки принимают землисто-зеленую или синюшную окраску;
- пораженная конечность усыхает, потовые железы отмирают;
- поражение распространяется на костную ткань;
- наблюдается четкая граница между больной и здоровой частью конечности.
Влажная гангрена
При такой гангрене в пораженной ткани присутствует бактериальная инфекция. Заболевание проявляется отеками и пузырями. Гангрена может развиться после тяжелых и обширных ожогов, обморожения или травмы.
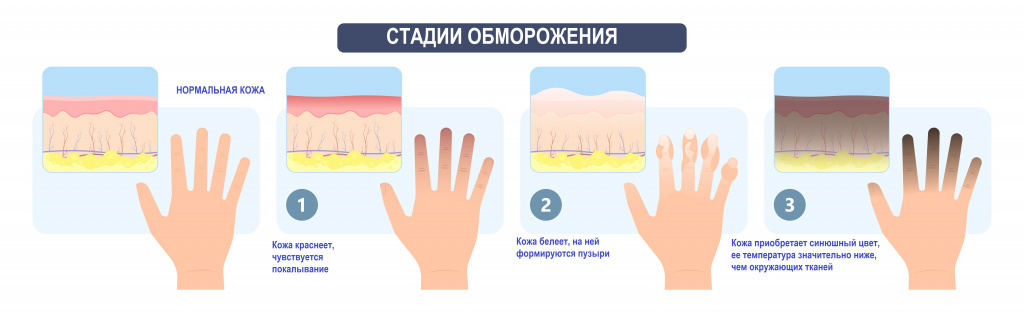
Ткани при влажной гангрене полностью не обезвоживаются, поэтому начинается процесс гниения, интоксикация организма. В отмерших тканях активно развиваются бактерии, из-за которых болезнь прогрессирует очень быстро. Эта форма заболевания поражает чаще всего конечности, реже – внутренние органы.
Начальная стадия болезни очень схожа с сухой гангреной. Отличие состоит в том, что на пораженном участке кожа покрывается пятнами, пузырями с гнойным содержимым.
Больной чувствует себя плохо, артериальное давление понижается, наблюдается сухость языка, поднимается температура тела.
- пораженный участок конечности становится темно-лиловым или синюшно-багровым;
- отсутствует четкая граница между здоровой и пораженной тканью, потому что организм не в состоянии сдержать распространение патогенных микроорганизмов;
- в зоне перехода от здоровой к пораженной области отмечается гиперемия, повышение местной температуры;
- присутствует выраженный гнилостный запах;
- из-за раздражения нервных окончаний присутствует постоянная острая боль.
При гангрене внутренних органов возникают симптомы перитонита: выраженная боль в животе, тошнота, рвота, упорная икота, прекращение отхождения газов, отсутствие стула.
Передняя брюшная стенка напряжена, резко болезненна при пальпации. Кишечные шумы отсутствуют, живот на ранних стадиях доскообразный, в последующем вздутый.
При гангрене легкого отмечается повышение температуры, проливной пот, зловонная мокрота и влажные хрипы в легких.
Газовая гангрена
Газовая гангрена обычно поражает глубокие мышцы, обычно ее вызывают бактерии Clostridium perfringens, которые размножаются в местах травмы или хирургической раны, обедненных кровоснабжением. Бактерии производят токсины, которые высвобождают газ – отсюда и название заболевания.
Основные симптомы газовой гангрены:
Симптомы газовой гангрены:
Гангрена внутренних органов
Гангрена, затрагивающая один или несколько органов (чаще всего кишечник, желчный пузырь или аппендикс) возникает, когда приток крови к внутреннему органу заблокирован, например, при защемлении грыжи или завороте. Гангрена внутренних органов часто вызывает лихорадку и сильные боли. При отсутствии лечения внутренняя гангрена может быть смертельной.
Гангрена Фурнье
Гангрена Фурнье наблюдается крайне редко и по большей части у мужчин, затрагивает половые органы. Возникает обычно на фоне инфекции половых органов и мочевыводящих путей, вызывает боль в гениталиях, покраснение и отек.
Начинается с появления на коже полового члена или мошонки отечного, красного пятна округлой формы, которое быстро (в течение 12-24 часов) приобретает багрово-синюшный оттенок с последующим образованием фликтен (поверхностных пузырьков, наполненный серозным содержимым и окруженных гиперемированной кожей). В зоне фликтен ткани быстро некротизируются, формируются язвы с грязно-желтым зловонным отделяемым. Формирование язв происходит на фоне значительного нарушения общего состояния, повышения температуры тела до 40°С. Рубцевание происходит медленно, полное заживление занимает от 1 до 4 месяцев. У женщин поражаются малые половые губы и клитор.
Гангрена Мелани
Этот редкий тип гангрены обычно развивается через 1-2 недели после операционного вмешательства при неправильной или недостаточной профилактике послеоперационных осложнений. Заболевание часто возникает в разрезе после абдоминальной или грудной хирургии, особенно в месте постоянного наложения шва, внутрибрюшного абсцесса и дренирующего эмпиемы, стом или около фистулы.
Первыми признаками гангрены Мелани становится боль или усиление болезненности в зоне травмы и незначительный отек, которые могут быть единственными проявлениями на протяжение нескольких дней. Далее участок поражения становиться плотным, кожа темнеет, на ней формируются волдыри, наполненные мутным или кровянистым содержимым.
Диагностика гангрены
Визуальный осмотр пораженного участка дает врачу повод заподозрить развитие гангрены. Лабораторные и инструментальные исследования необходимы для оценки стадии развития патологического процесса и назначения лечения.
-
клинический анализ крови,
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

