Уреаплазма и микоплазма впч цитомегаловирус
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Уреаплазмоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Уреаплазмоз – заболевание, вызываемое некоторыми видами уреаплазм (Ureaplasma urealyticum и Ureaplasma parvum) и поражающее мочеполовую систему.
ВОЗ ежегодно фиксирует по всему миру увеличение числа случаев доказанных инфекций, передающихся половым путем. Растет и число комбинированного инфицирования (когда в анализе выявляется несколько возбудителей), что значительно усложняет и диагностику, и течение самого заболевания, и его лечение. В случае с уреаплазмозом барьерная контрацепция (использование презервативов) – один из самых эффективных методов профилактики заболеваний, передающихся половым путем.
Причины появления уреаплазмоза
Уреаплазмы – микроорганизмы, склонные к внутриклеточному паразитированию, что обуславливает определенные нюансы в лечении вызываемого ими заболевания.
Из-за своих малых размеров уреаплазмы находятся в градации микроорганизмов между вирусами и бактериями, активно размножаются на слизистых оболочках, особенно половой системы.
- Беспорядочные половые связи и незащищенный секс.
- Несоблюдение правил личной гигиены.
- Использование чужих гигиенических принадлежностей.
- Состояния, ведущие к снижению иммунитета (как местного, так и общего): вирусные заболевания, переохлаждения, стрессовые ситуации, несбалансированное питание и неблагоприятные условия среды, вредные привычки, воздействие радиации, бесконтрольное применение гормональных препаратов или антибиотиков.
- Половой путь является самым распространенным способом передачи этой инфекции. В 20–40% случаев заболевание не проявляет себя никакими симптомами, в таких ситуациях человек является переносчиком и распространителем патогенных микроорганизмов.
- Вертикальный путь – от инфицированной матери к ребенку, в том числе при попадании микроорганизмов в околоплодные воды или при прохождении плода по родовым путям.
- Наименее доказанным является контактно-бытовой путь передачи инфекции: в бассейнах, через сиденья унитазов, через общие предметы гигиены.
По возбудителю:
- вызванный Ureaplasma urealyticum (условно-патогенным микроорганизмом), его присутствие в организме, не выходящее за пределы нормальных значений, лечения не требует;
- вызванный Ureaplasma parvum требует назначения терапии.
По длительности течения:
У мужчин уреаплазмы вызывают появление следующих симптомов:
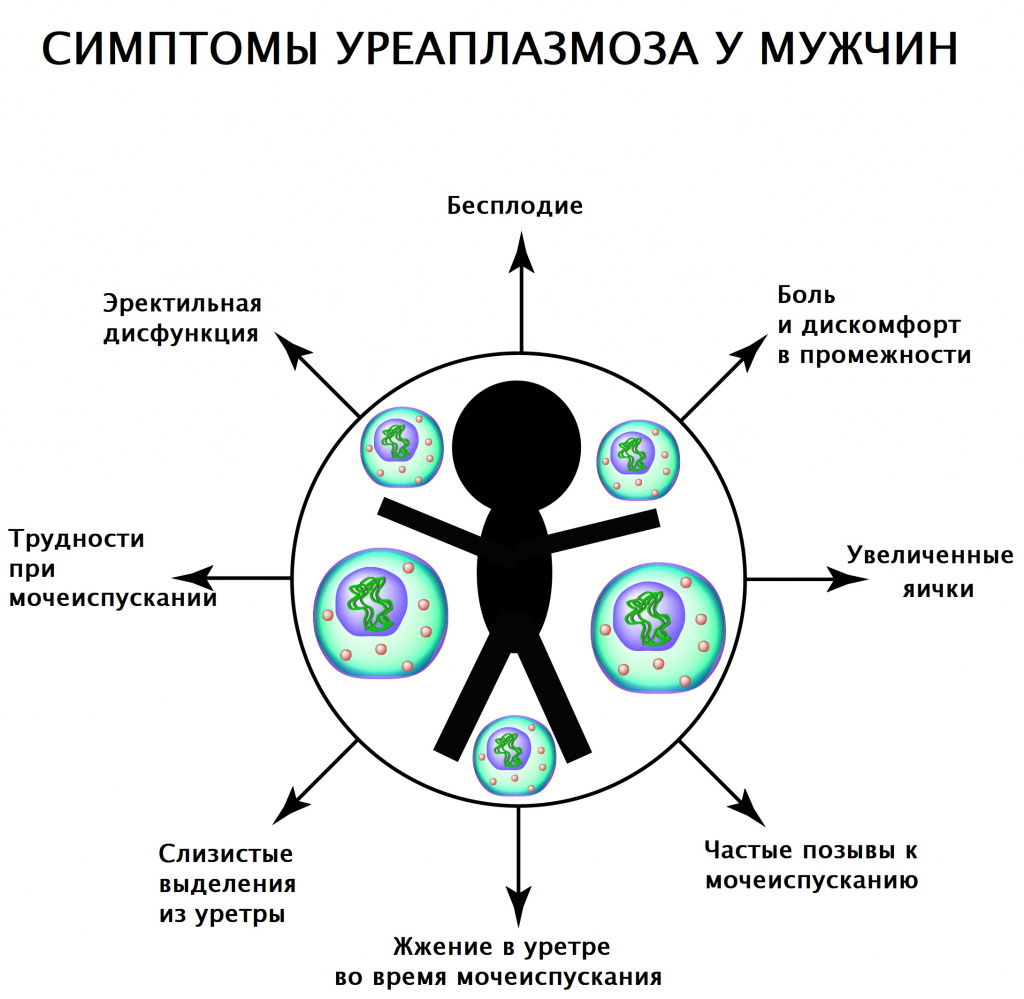
Воспаление мочеиспускательного канала (уретрит), проявляющееся дискомфортом и неприятными ощущениями в уретре, жжением и резью при мочеиспускании, а также во время полового акта и эякуляции.
Необильные слизистые выделения из уретры, более выраженные после ночного сна или долгого воздержания от мочеиспускания.
Орхит, эпидидимит – воспаление яичек, проявляющееся ощущением распирания и дискомфорта в них, развивается в случаях тяжелого течения инфекции.
Простатит возникает при склонности инфекции к хронизации и сигнализирует о том, что уреаплазмы активно распространяются по мочеполовой системе. Проявляется болезненностью в области промежности, снижением полового влечения, нарушением и ухудшением эрекции.
При отсутствии должного лечения вызывает образование спаек в мочеполовых путях, что приводит к нарушению мочеиспускания и бесплодию.
В редких случаях может наблюдаться клиническая картина ангины (боль в горле при глотании и в покое) в результате попадания уреаплазм на слизистую глотки при орально-генитальном сексе.
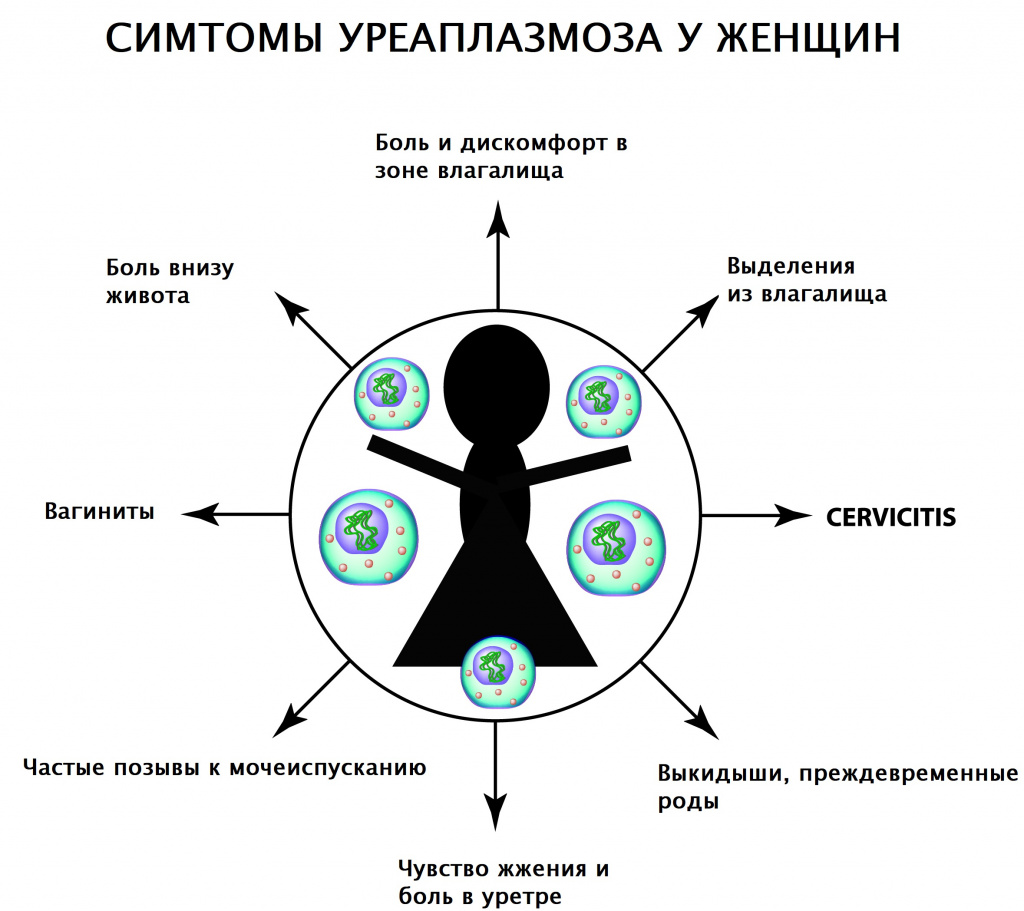
У женщин наблюдаются следующие симптомы заболевания:
Резь и жжение при мочеиспускании могут свидетельствовать о развитии уретрита.
Выделения из влагалища скудные, слизистые, частые позывы к мочеиспусканию.
Из-за механического раздражения воспаленной слизистой влагалища половой акт становится болезненным, возможно появление кровянистых выделений после него.
В случаях проникновения инфекции в матку и маточные трубы появляются болезненные ощущения внизу живота.
Боль в горле, напоминающая ангину, возникает в случае проникновения инфекции на слизистую горла при орально-генитальном контакте.
Диагностика уреаплазмоза
Для постановки диагноза необходимо определить ДНК уреаплазм в различных биосредах: в моче, секрете простаты.
Уровень IgG является маркером перенесенной или текущей уреаплазменной инфекции.
Маркёр текущей или перенесённой в прошлом инфекции Ureaplasma urealyticum. Ureaplasma urealyticum (от лат. urea – мочевина) – мелкие, не имеющие клеточной стенки, размножающиеся простым делением бактерии, относящиеся к роду Ureaplasma семейства Mycoplasmataceae (Микоплазмы). Как и другие мико.
Для своевременной диагностики изменения состава микрофлоры мочеполовой системы в патологическую сторону разработаны комплексы анализов.
Предлагаемый комплекс состоит из нескольких отдельных профилей для скрининговой оценки состава и состояния части микрофлоры слизистых оболочек мочеполовой системы и мониторинга эффективности проводимой терапии. Профили имеют разную клиническую направленность, можно использовать их все или по отдельн.
При доказанном уреаплазмозе проводится не только лечение, но и дополнительная диагностика для предотвращения осложнений, самым частым из которых является бесплодие. В таких случаях врачи прибегают к компьютерной томографии или УЗИ органов малого таза, оценивают проходимость маточных труб, определяют гормональный фон женщины.
Ультразвуковое сканирование органов женской репродуктивной системы для оценки формы и размеров, а также исключения патологии.
У мужчин проводится УЗИ простаты, спермограмма, в случаях выявления аденомы – с определением остаточной мочи и уровня ПСА.
Материал для исследования Эякулят, собранный путем мастурбации в стерильный контейнер. Синонимы: Спермиограмма; Сперматограмма; Анализ спермы; Анализ эякулята. Semen analysis; Semen analysis; Sperm analysis; Sperm count; Seminal fluid analysis. .
Исследование ткани предстательной железы и состояния мочевого пузыря с целью выявления патологий мочеполовой системы.
Довольно часто ревматологи диагностируют уретро-окуло-синовиальный синдром, проявляющийся одновременным поражением глаз, суставов и слизистой мочеиспускательного канала. При этом иммунитет активно вырабатывает антитела к патогенным бактериям, эти антитела начинают распознавать как патологические клетки нормальных тканей организма. В результате возникает аутоиммунное воспаление в суставах (в одном или в нескольких), конъюнктиве и т.д. Критериями верификации диагноза, помимо клинической картины, служат связь с недавно перенесенной инфекцией (кишечной, половой или мочевой), характерные изменения в крови и выявление ДНК возбудителя.
Исследование используют в целях дифференциальной диагностики острых кишечных инфекций. Состав профиля: Shigella spp./Escherichia coli (Enteroinvasive Escherichia coli – EIEC) Salmonella spp. Campilobac.
В сложных случаях возможно проведение рентгенографии или УЗИ суставов.
Рентгенологические исследования суставов предназначены для поиска травм и других патологических изменений.
Ультразвуковое сканирование структуры крупных суставов и определение их функциональной активности.
К каким врачам обращаться
При появлении симптомов уреаплазмоза следует незамедлительно обратиться к гинекологу или урологу.
Согласно рекомендациям Министерства здравоохранения обследование репродуктивной системы, как и любой другой, должно осуществляться ежегодно, независимо от наличия или отсутствия жалоб со стороны пациента.
Лечение уреаплазмоза
Основной целью лечения является удаление возбудителя инфекции, купирование симптомов заболевания, профилактика осложнений. Для этого применяют антибиотики, противовоспалительные средства и препараты местного действия (глазные капли, вагинальные свечи и др.).
При развитии бесплодия с поражением проходимости половых путей врачи могут прибегнуть к оперативному лечению – рассечению спаек.
При неэффективности данных мероприятий назначают проведение протоколов ЭКО или рекомендуют суррогатное материнство.
Хронический простатит может привести к развитию аденомы (доброкачественной опухоли) простаты.
Схема лечения уретро-окуло-синовиального синдрома включает назначение максимально эффективных антибиотиков (выбор осуществляется на основании лабораторных данных), противовоспалительных, симптоматических лекарственных средств и иммунных препаратов, а также в ряде случаев физиотерапевтическое лечение.
Лечение должно проводиться только под контролем врача, с верификацией диагноза и определением чувствительности микроорганизма к действию препаратов, с последующим контролем эффективности лечения.
Осложнения
К серьезным осложнениям уреаплазмоза относятся невынашивание беременности, фетоплацентарная недостаточность плода, выкидыш на ранних сроках, инфицирование новорожденного, развитие внутриутробной пневмонии, являющееся угрозой для жизни ребенка, а также развитие бесплодия, как мужского, так и женского.
Развитие эндометриоза, сальпингита, сальпингоофорита относят к опасным для жизни осложнениям послеродового периода.
Присоединение другого возбудителя инфекции, усугубляющее течение настоящего заболевания и расширяющее спектр возможных осложнений.
Нарушение анатомической структуры мочевыводящих путей, развитие хронической задержки мочи и вовлечение в воспалительный процесс почек, мочеточников, мочевого пузыря.
Недостаточно полный или прерванный курс приема препаратов ведет к увеличению устойчивости возбудителей к лечению. Прием лекарственных средств, к которым данный микроорганизм нечувствителен, способствует его распространению по слизистым оболочкам.
Профилактика уреаплазмоза
Важным профилактическим условием является отсутствие беспорядочных половых связей, использование средств барьерной контрацепции, соблюдение правил личной гигиены.
Выявить заболевание на ранней стадии позволяет регулярное посещение врача, сдача мазков и соскобов на цитологию даже при отсутствии жалоб (особенно при наличии факторов риска).
При планировании беременности необходимо пройти комплексное обследование. В случае выявление инфекции (хронической, вялотекущей, латентной) проводится соответствующее лечение до момента оплодотворения, чтобы снизить риск негативного влияния на плод как самой инфекции, так и препаратов для ее лечения.
- Урология. Российские клинические рекомендации. Гэотар-Медиа, Москва. 2016. 496 с.
- Гависова А.А., Твердикова М.А., Тютюнник В.Л. Современный взгляд на проблему уреаплазменной инфекции. «Эффективная фармакотерапия. Акушерство и гинекология" №2 (18).
- Боровкова Е.И. Современные стандарты терапии инфекций, передаваемых половым путем // Медицинский совет. – 20214. – № 11. – С. 84-89.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Выявление ДНК вируса простого герпеса 1, 2-го типов в урогенитальном соскобе используется для подтверждения инфицированности и оценки активности инфекционного процесса, в том числе при планировании беременности, у беременных, для обследования лиц с иммунодефицитными состояниями.
Выявление ДНК цитомегаловируса в урогенитальном соскобе используется для подтверждения инфицированности и в комплексном прегравидарном обследовании партнеров.
Выявление ДНК Mycoplasma genitalium в урогенитальном соскобе используется для подтверждения инфицированности при наличии стертой картины воспаления, при прегравидарном обследовании, при беременности, при бесплодии, для дифференциальной диагностики урогенитальных инфекций.
Выявление ДНК Ureaplasma parvum в урогенитальном соскобе используется для подтверждения инфицированности при наличии характерных проявлений, при стертой картине воспаления, при планировании беременности, бесплодии. Может выявляться у клинически здоровых лиц.
Выявление ДНК Ureaplasma urealyticum в урогенитальном соскобе используется для подтверждения инфицированности при отсутствии других патогенных возбудителей, при стертой картине воспаления, при осложненном течении беременности. Может выявляться у клинически здоровых лиц.
Выявление ДНК хламидий в урогенитальном соскобе используется для подтверждения инфицированности при наличии клинических проявлений воспаления урогенитального тракта, при планировании беременности, при бесплодии, для контроля эффективности антибактериальной терапии.
Выявление ДНК Trichomonas vaginalis в урогенитальном соскобе используется для подтверждения инфицированности при наличии клинических проявлений трихомониаза, при прегравидарном обследовании, для дифференциальной диагностики урогенитальных инфекций.
Исследование урогенитального тракта методом ПЦР относится к прямым методам лабораторного исследования, то есть образец биоматериала анализируется на наличие ДНК патогенной микрофлоры. Тест предназначен для исследования состояния урогенитального тракта, как у мужчин, так и у женщин.
Обследование женщин целесообразно проводить в период овуляции (при наличии выраженных симптомов воспаления - в день обращения). Накануне и в день обследования пациентке не рекомендуется выполнять спринцевание влагалища. Не рекомендуется взятие биоматериала на фоне проведения антибактериальной терапии или применения пробиотиков и эубиотиков. Если для исследования берут соскоб из уретры, сбор материала проводят до или не ранее 2 - 3 часов после мочеиспускания.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: микоплазменная инфекция, микоплазма, Mycoplasma
Микоплазмоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Микоплазменная инфекция - острое заболевание, вызываемое грамм-отрицательными бактериями, сопровождающееся различными воспалительными поражениями респираторного, урогенитального трактов, суставов, кроветворной и нервной систем. Возбудителями являются микоплазмы из рода Mycoplasma семейства Mycoplasmataceae.
Микоплазмы неустойчивы во внешней среде, разрушаются под действием температуры, замораживания, ультрафиолета, ультразвука, а также современных моющих и дезинфицирующих средств.
Микоплазмы могут существовать не только вне, но и внутри клеток, что позволяет им ускользать от механизмов иммунной защиты организма. В отличие от бактерий, они не имеют клеточной стенки, но могут расти на специальных бесклеточных средах. Подобно вирусам, проходят через бактериальные фильтры. Самостоятельно существовать микоплазмы не могут, так как паразитируют на клетках организма-хозяина, получая из них питательные вещества.
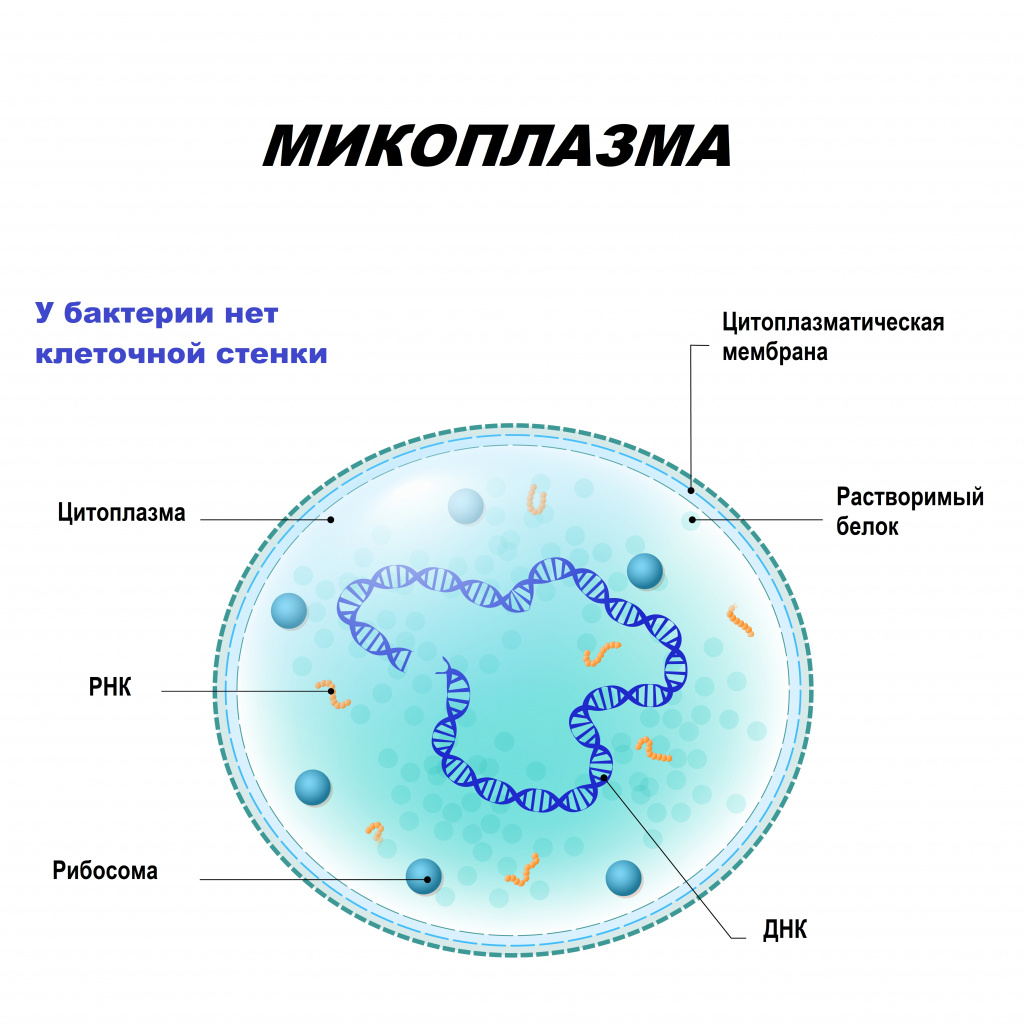
Причины появления микоплазмоза
Источником инфекции является больной человек или носитель микоплазм. Как правило, микоплазмоз протекает скрыто - примерно 40% больных не чувствуют каких-либо явных симптомов, пока стрессовая ситуация или ослабленный иммунитет не спровоцируют активизацию инфекционного процесса, часто приводя к серьезным осложнениям.
Заражение происходит воздушно-капельным путем, половым путем, вертикальным путем (от матери плоду через плаценту) или во время родов.
Респираторный микоплазмоз, вызываемый Mycoplasma pneumoniae и передающийся воздушно-капельным путем, составляет от 7% до 21% в структуре острых респираторных заболеваний, занимая 5-е место среди болезней органов дыхания.
Для передачи возбудителя требуется довольно тесный и длительный контакт, поэтому респираторный микоплазмоз особенно распространен в закрытых коллективах.
Возбудители респираторного микоплазмоза проникают в организм через дыхательные пути, фиксируются на поверхности эпителия слизистой оболочки трахеи и бронхов. Они вырабатывают токсины, которые вызывают стойкий кашель. Иммунологический ответ на этот возбудитель может провоцировать внебольничную пневмонию, тяжелые заболевания верхних дыхательных путей, острый приступ астмы.
Многочисленные исследования показали, что бактерии респираторного микоплазмоза можно выявить практически во всех органах и тканях – печени, почках, сердечной мышце, веществе мозга, перикардиальной и внутрисуставной жидкостях, крови.
Это дает возможность рассматривать микоплазменную инфекцию как генерализованный процесс с диссеминацией возбудителя и развитием полиорганных поражений.

Mycoplasma genitalium – патогенный микроорганизм, способный вызывать уретрит у лиц обоего пола, цервицит и воспалительные заболевания органов малого таза у женщин. Урогенитальный микоплазмоз распространен среди взрослых и передается половым путем.
Классификация заболевания
Выделяют три основные формы заболевания: респираторный микоплазмоз, урогенитальный микоплазмоз, врожденный микоплазмоз.
Классификация по МКБ 10
А63.8 Другие уточненные заболевания, передаваемые преимущественно половым путем:
- А63.8 + N34.1 Уретрит, вызванный M. genitalium
- А63.8 + N72 Цервицит, вызванный M. genitalium
- А63.8 + N70 Сальпингоофорит, вызванный M. genitalium
- А63.8 + N71 Эндометрит, вызванный M. genitalium
- А63.8 + N45 Орхит и эпидидимит, вызванный M. genitalium
- А63.8 + N48.1 Баланопостит, вызванный M. genitalium
J20.0 Острый бронхит, вызванный M. pneumoniae
B96.0 M. рneumoniae как причина болезней, классифицированных в других рубриках.
Симптомы микоплазмоза
Для урогенитального микоплазмоза характерные клинические особенности не выявлены. Описаны микоплазменные уретриты, простатиты, вагиниты, кольпиты, цервициты, острые и хронические пиелонефриты. Чаще всего микоплазмоз протекает в виде обычной мочеполовой инфекции. Появляется зуд и жжение при мочеиспускании, болезненность в нижней части живота, а также необильные слизистые выделения с неприятным запахом.
Более тяжелым случаем является респираторный микоплазмоз, так как возможно поражение абсолютно любого отдела дыхательного тракта.
Заболевание может протекать в двух клинических формах:
- микоплазмоз верхних дыхательных путей (неосложненный респираторный микоплазмоз),
- микоплазменная пневмония.
Начало заболевания чаще постепенное, реже острое. У пациентов выявляют першение в горле, ринит, непродуктивный постоянный кашель, субфебрильную лихорадку, недомогание, чувство ломоты, головную боль, охриплость, сыпь и редко буллезное воспаление барабанной перепонки. Катаральный синдром характеризуется явлениями фарингита, трахеита или бронхита (часто с обструктивным компонентом). Нередко у детей отмечается коклюшеподобный кашель, сопровождающийся болями в груди, животе, нередко заканчивающийся рвотой.
Диагностика микоплазмоза
Основным направлением в диагностике микоплазмоза является выделение возбудителя, так как клиническая картина заболевания не позволяет достоверно установить диагноз.
Лабораторная диагностика респираторного микоплазмоза основана на прямых методах выявления микоплазм и серологических реакциях определения специфических антител.
Проводят серологическое исследование на M. pneumoniae (на специфические антитела IgM, IgG и IgA). Антитела класса IgM являются индикатором первичного инфицирования.
Индикатор текущей или имевшей место в прошлом инфекции Mycoplasma pneumoniae. Mycoplasma pneumoniae – распространённый этиологический агент атипичной пневмонии у детей и взрослых. Удельный вес микоплазмозов среди острых респираторных заболеваний, протекающих с преимущественным поражение.

Совместное проживание двух людей - дело не простое, достичь мирного сосуществования зачастую не так уж легко, особенно если у человека сложный характер. Однако то, что не всегда подвластно людям, вполне доступно бактериям. И в отличие от человека - чем зловреднее микроб, тем легче он приспосабливается, тем быстрее "вселяется" и становится неприятным квартирантом на самых ответственных участках жилплощади человеческого тела. Существуют такие "внутренние" съемщики - болезни, о которых воспитанные люди предпочитают тактично умалчивать, а специалисты величают их "мочеполовыми инфекциями" и укоризненно посматривают на пациентов. Многие женщины, услышав об одном из таких "жильцов", испытывают настоящий стресс. И не напрасно: общение с этими "соседями" до добра не доводит. Что это за "соседи" такие, где они живут, как себя ведут и чем грозят? Попробуем разобраться.
Что такое ИППП?
Инфекции, передающиеся половым путем (ИППП), объединены в одну группу по принципу их возникновения, т.е. они попадают в организм единственным способом - через половой контакт. По микробиологическим признакам эти инфекции можно разбить на следующие подгруппы: микробы (сифилис, гонорея, гарднереллы), простейшие (типичный представитель- трихомонада), грибки (их много, но наиболее типичный представитель - молочница), микоплазменные инфекции (уреаплазма, микоплазма, хламидии) и вирусные инфекции (герпес второго типа, гепатиты В и С, СПИД). Все эти инфекционные заболевания опасны тем, что вызывают воспаление или половой сферы, или всего организма в целом. Постараемся дать словесный портрет каждой из перечисленных инфекций и рассказать, какой вред могут принести вам эти "зловредные соседи", как их вовремя распознать и обезвредить.
Бактериальный вагиноз (гарднереллез) - "волк в овечьей шкуре".
Этот "волк" буквально вытесняет полезную микрофлору влагалища, которая защищает женщину от инфекций. И если десять-пятнадцать лет назад это заболевание считалось венерическим, сейчас это утверждение полностью опровергнуто. Если бактериальный вагиноз обнаружен у одного из половых партнеров, то лечение проходят оба. Клинические проявления этого заболевания, как правило, бывают только у женщин, мужчины могут быть просто носителями и даже не знать о том, что они инфицированы. Если у вас появились выделения с "селедочным" запахом, постарайтесь побыстрее обратиться к врачу-гинекологу. В комплекс лечения бактериального вагиноза наравне с антибактериальными препаратами обязательно включаются иммунокорректоры.
Молочница-рецидивист.
Кандидомикоз или молочница стоит особняком от остальных представителей, хоть оно традиционно и относится к ИППП. В первую очередь молочница - это проявление иммунодефицита, который возникает по разным причинам: прием антибиотиков, психологические стрессы, беременность, радиация, хронические воспалительные заболевания и многое другое. Даже у девственниц бывает молочница, девушка, никогда не жившая половой жизнью, может заболеть грибковым кольпитом. Почему? Все просто: допустим, у девушки была ангина, она активно лечилась антибиотиками, в результате - молочница. Споры Candida albicants могут входить в состав нормальной флоры влагалища, однако клинические проявления возникают в том случае, когда грибок переходит в активную стадию. Считается, что наиболее часто рецидивирующие молочницы являются признаком иммунного неблагополучия организма, его ослабления. Если молочница обостряется чаще, чем три раза в год, это является показателем того, что у пациентки не все в порядке с иммунитетом. Безусловно, нельзя не заниматься лечением молочницы, но в первую очередь нужно обратить внимание на иммунную систему организма.
Три родные сестры: микоплазма, уреаплазма и хламидия.
Микоплазмы - микроорганизмы, находящиеся на промежуточной стадии между вирусами и бактериями. Микоплазмы любопытны тем, что часть жизни они проводят в клетке, и тогда они неуязвимы для лекарств, а часть вне клетки. Таким поведением и определяется специфика характера лечения подобных инфекций. Раньше курс лечения микоплазменных инфекций составлял 21 день, сейчас сократился до 10-12, но он все равно более длителен, нежели при обычном антибактериальном лечении. Есть разновидности, которые существуют в организме человека, не причиняя ему вреда (такие не нуждаются в лечении), а есть болезнетворные, вызывающие нарушения в работе разных органов и систем, в частности Mycoplasma genitalium, приводящая к воспалительным заболеваниям малого таза.
Микоплазма имеет различные формы, которые отличаются способом проникновения в организм и локализацией данной инфекции в том или ином органе. Существуют общие рекомендации по подбору терапии для лечения микоплазмы, которая обязательно включает в себя иммуностимулирующие препараты и индивидуальный антибактериальный курс, воздействующий на конкретную инфекцию. Необходимо помнить, что в подобных случаях обязательным условием является лечение обоих половых партнеров.
Симптомы уреаплазмоза возникают через 3-5 недель с момента заражения. Следует отметить, что уреаплазмоз проявляется незначительно и мало беспокоит больных. При диагностировании заболевания обычно назначается комплексное лечение: иммуномодуляторы, физиолечение, применение ферментных препаратов.
Некоторые специалисты считают, что хламидиоз встречается ненамного реже, чем грипп. Лишь в самом начале хламидиоз ограничивается поражением половых органов, позднее возможны осложнения, влияющие на различные органы и системы (реактивный артрит, миокардит, конъюнктивит, фарингит и т.д.) и нередко приводящие к снижению трудоспособности.
Относительно недавно установили, что тетрациклин является лучшим антибиотиком, подходящим для лечения всех микоплазменных инфекций, но его, например, нельзя применять беременным женщинам, женщинам с больными почками. Для них альтернативой являются антибиотики из группы макролидов (Сумамед, Рулид).
Как победить трихомониаз?
Заболевание, которое ежегодно в мире поражает порядка 170 миллионов человек, - "противник" не из легких. На сегодняшний день большинство врачей во всем мире считают трихомониаз одним из самых распространенных заболеваний, передающихся половым путем. Инфекция вызывает к тому же и немало осложнений, а за последние годы некоторые разновидности трихомонад стали устойчивее к применению медикаментозных препаратов. Чтобы лечение не затянулось на долгие годы, постарайтесь отреагировать на первые симптомы: зеленоватые, серые или желтоватые выделения, имеющие специфический запах, - это сигнал того, что надо срочно обратиться к грамотному специалисту, который проведет соответствующее клиническое исследование. Если анализ мазка на микрофлору покажет наличие трихомонад - приготовьтесь к долгой борьбе за свое здоровье. Всех осложнений, которые влечет за собой невылеченный трихомониаз, за один раз и не перечислишь: поражение мочеиспускательного канала, мочевого пузыря, шейки матки и маточных труб.… Первый шаг к выздоровлению - посещение гинеколога или венеролога.
С вирусами надо жить в мире!
На сегодняшний момент прекрасно лечатся все перечисленные инфекции, кроме вирусных. К сожалению, наука еще не придумала противовирусных антибиотиков, которые могли бы подействовать на проникшие в клетку возбудители, с ними приходится только примириться. Пациентам, зараженным вирусными инфекциями, можно посоветовать укреплять свой иммунитет. Почему? Да потому что, раз вирус нельзя "убить", значит, лучшее, чего мы можем добиться при этих инфекциях - "загнать вирус в подполье", чтобы он не был активным.
Герпес-театрал.
Отличительная черта герпеса - талант к притворству. К основным симптомам он частенько добавляет "ложные показания": общую слабость, головную боль , боль в мышцах , повышение температуры - в общем, все, что может навлечь подозрения на обычную простуду. Вирус простого герпеса наблюдается практически у всего населения нашей планеты, передается только в период обострения. По большому счету здоровью взрослого человека герпес особо не угрожает, он опасен для детей, пожилых людей и беременных женщин.
Всех - одним махом!
Разные методы - разные результаты. Почему?
Почему часто в разных лабораториях выявляют разных инфекции? Например, в одной обнаружили микоплазму, а в двух других уреаплазму. Приведем пример из практики. Недавно к нам обратилась пациентка с подозрением на хламидиоз, для подтверждения диагноза ей было предложено сдать соответствующий анализ. Наш результат оказался отрицательным. На следующий день она снова пришла на прием и извлекла из сумочки еще два результата анализов, сделанных в двух разных лабораториях, один - положительный, другой - отрицательный. Как к этому относиться? К сожалению, достоверность даже самых современных методов может быть не стопроцентной. Почему же случаются расхождения в результатах анализов? Причин много: человеческий фактор, условия хранения взятого мазка и последующей транспортировки, квалифицированность лаборантов, надежность используемых реактивов. Если вы чувствуете, что с вами происходит что-то неладное, а лабораторные исследования не выявляют никаких отклонений, попробуйте сделать анализ различными методами и обратитесь к врачу-гинекологу или урологу (для мужчин), которые сможет, опираясь на клиническую картину и полученный результат, диагностировать заболевание и провести соответствующее лечение. И не забывайте про своего партнера!
Все знают, что лактобактерии — это хорошо. Надо пить йогурты с лактобактериями, подмываться с лактобактериями, вводить во влагалище лактобактерии. Но даже эти же самые лактобактерии могут вызывать сепсис с летальным исходом. Любая бактерия в нашем организме при определенных условиях может причинить вред, но это не значит, что надо закидываться килограммами антибиотиков и пытаться от них избавиться. Лечить надо заболевания, а не анализы и бактерии.
Больше всего мы боимся ИППП, но в структуре гинекологических пациентов их не так много, всего 5–10 %. Все остальные проблемы — нарушение баланса микрофлоры. Поэтому когда появляются симптомы — зуд, жжение, выделения, — то чаще всего это не ИППП, а кандидоз, баквагиноз и тому подобное.

Например, если совсем кошмар, все горит и хочется лезть на стенку, чаще всего — это кандидоз. А хламидиоз, наоборот, как правило, протекает незаметно, о нем вообще можно никогда не узнать, если не пойти к врачу и не провериться. Вообще, почти все ИППП могут протекать бессимптомно.
Многие наверняка слышали про обследование на хламидии, микоплазму и уреаплазму. Это чистейший бред — обследоваться надо сразу на все: на хламидии, гонококк, трихомониаз, микоплазму гениталиум. Инфекции могут быть смешанными. Но почти все инфекции легко и быстро лечатся — у них вообще однодневная схема лечения. Кроме микоплазмы гениталиум, там пять дней. То есть не надо ничего лечить месяцами, десятью препаратами, физиотерапией, прогреванием и т. д.
Герпес всегда возвращается
Теперь поговорим о том, что лечится сложно и дает рецидивы. Первое — генитальный герпес. Это вирусная инфекция, и мы никогда не можем на 100% излечиться от генитального герпеса. Порой вирус может спонтанно элиминировать, то есть уйти из организма, но когда он снова вернется, мы не знаем. То есть можно жить без обострений пять-десять-пятнадцать лет, но потом случится обострение. И это не обязательно значит, что партнер нагулял, что у вас упал иммунитет, это вообще ничего не значит на самом деле. Прост вирус так себя ведет.
Если он у вас был даже всего один раз, он может вернуться. Лечить его можно и нужно, но точно не якобы иммуностимуляторами! Необходимо принимать адекватные противовирусные препараты, причем если у вас обострение, то пить их долго, бывает, что месяцами и ежедневно, чтобы снизить количество рецидивов. Причем только таблетки, никаких мазей.
по теме

Лечение
Не только ВИЧ. Половые инфекции, которые сложно вылечить
ВПЧ: низкий и высокий риск
Еще одна большая путаница — ВПЧ. Несмотря на то что штаммы вируса папилломы человека одинаково называются, а для пациентов это просто разные циферки в анализах, он совершенно по-разному себя ведет в зависимости от того, высокого он риска или низкого.
В какой-то момент после начала половой жизни ВПЧ инфицируются 95% женщин. Если у вас его обнаружили, не надо себя ругать и готовить собственные похороны. Те, кто инфицируются, избавятся от вируса за два года — это нормальное течение инфекционного процесса в организме, именно так и происходит. Но те, кто не избавился, — остаются в группе риска, и им надо пройти скрининг, профилактику рака шейки матки, ежегодные осмотры. Вы когда-либо задавались вопросом: зачем каждый год ходить к гинекологу? Ответ простой: для профилактики рака шейки матки. Больше незачем (если у вас нет хронических заболеваний, конечно).
Приспособление для домашнего самотестирования на рак шейки матки.
Даже если ВПЧ давно с вами, никуда не уходит, то от момента инфицирования и до рака шейки матки проходит от 15 до 20 лет. Если вы не исчезнете с нашего гинекологического поля зрения, то мы никогда не допустим рака — до него есть три стадии, с которыми мы знаем, что делать.
Когда эти стадии уже есть, мы можем вырезать наиболее пораженный участок, а с ним уйдет и ВПЧ. Критерий хорошо выполненного вмешательства на шейке — уход вируса. После этого можно и беременеть, и рожать, это не крест на жизни. Я как гинеколог обожаю ВПЧ, потому что если женщина знает, что у нее есть ВПЧ, она не пропадет с моего поля зрения. А если никогда не сдавала анализ и ничего не знает, то может родить ребенка и лет на 10 вообще забыть о себе, не ходить к врачу. Это риск. Когда же мы видим женщину каждый год, наблюдаем, то знаем, что не бывает такого скачка: сейчас все нормально, а через год уже рак.
Когда обследоваться на ВПЧ высокого риска? Первое: чтобы обследоваться, не надо ждать жалоб — они появятся, только если уже рак шейки матки, когда она отваливается и кровит. Также ВПЧ не является причиной зуда, выделений, воспалений. Если у вас есть такие симптомы — это тоже не повод срочно сдавать анализы на ВПЧ.
Надо проверяться с 25 лет, когда приходите на ежегодное обследование к гинекологу, даже если нет симптомов или жалоб. Если ВПЧ нет — выдыхаем и можем проверяться раз в три года. Если ВПЧ есть — обязателен ежегодный осмотр.

В идеале это надо делать вместе с пап-тестом — это анализ шейки матки, показывающий состояние клеток. Он покажет, успел ли ВПЧ (если он есть) что-то натворить. Сейчас это все удобно и просто сделать вместе с обычным анализом на ВПЧ.
Самые распространенные проблемы
Кандидоз в общем и целом никак не влияет на ваше общее здоровье. Если его не лечить, вам будет очень неприятно, но рано или поздно он точно пройдет сам, без последствий, до следующего обострения. Лечение кандидоза — это устранение текущих жалоб, которые сильно беспокоят.
Если про кандидоз знают все, то про бактериальный вагиноз и аэробный вагинит — не все. Когда снижается количество наших родных и добрых лактобактерий, на их место приходят несколько вариантов иных бактерий. В первом случае это баквагиноз, во втором — когда приходят кишечные бактерии — аэробный вагинит. Главное проявление баквагиноза — выделения из влагалища с запахом тухлой рыбы. При этом нет зуда или жжения. Это неприятно, мало кто готов терпеть, и женщина, скорее всего, обратиться к врачу. Диагноз ставится просто, а вот вылечить навсегда довольно сложно — рецидивы будут у 80% женщин. К счастью, мы знаем, как работать с частыми рецидивами, как заниматься профилактикой, как уменьшать дискомфорт. Баквагиноз — не просто жалобы и нарушение флоры, но также и повышение риска инфицирования ВПЧ и другими ИППП, а также развития дисплазии. То есть его надо лечить не только для себя и партнера, но и чтобы уменьшить дальнейшие риски для здоровья.
Читайте также:

