Урогенитальный трихомониаз клинические рекомендации
Обновлено: 18.04.2024
САНКТ-ПЕТЕРБУРГСКИЙ НАУЧНО-ИССЛЕДОВАТЕЛЬСКИЙ ИНСТИТУТ ЭПИДЕМИОЛОГИИ И МИКРОБИОЛОГИИ им. ПАСТЕРА
РОССИЙСКАЯ ВОЕННО-МЕДИЦИНСКАЯ АКАДЕМИЯ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ им. ЯРОСЛАВА МУДРОГО
ИНСТИТУТ МЕДИЦИНСКОГО ОБРАЗОВАНИЯ (ВЕЛИКИЙ НОВГОРОД)
САНКТ-ПЕТЕРБУРГСКИЙ ГОРОДСКОЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР
ПЕНЗЕНСКИЙ ГОРОДСКОЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР
Д. К. Ермоленко, В. А. Исаков, С. Б. Рыбалкин, Т. С. Смирнова, Ю. Ф. Захаркив
Санкт-Петербург — Великий Новгород, 2007
Рецензенты:
В. Б. Сбойчаков — д. м. н., профессор, зав. кафедрой микробиологии Российской военно-медицинской академии;
Н. М. Беляева — д. м. н., профессор, зав. кафедрой инфекционных болезней РМАПО.
Утверждено руководителем РИС, проректором Института медицинского образования НовГУ, д. м. н., профессором Г. Г. Брыжахиным.
В рекомендациях дана характеристика биологических свойств урогенитальных трихомонад, патогенез трихомониаза и смешанных протозойно-бактериальных инфекций. Представлена клиническая картина, классификация и клинические формы мочеполового трихомониаза у женщин и мужчин. Даны современные методы лабораторной диагностики трихомониаза и определения чувствительности простейших к антипротозойным препаратам. Изложены способы лечения урогенитального трихомониаза с использованием современных антипротозойных средств, а также методы коррекции дисбактериоза кишечника и влагалища. Представлены результаты по клиническому использованию препаратов циклоферона в терапии мочеполового трихомониаза, а также смешанных протозойно-бактериальных инфекций.
Рекомендации предназначены для дерматовенерологов, акушеров-гинекологов, инфекционистов, нефрологов, урологов, врачей общей практики, врачей-лаборантов, клинических ординаторов, интернов и студентов медицинских вузов.
Содержание
Общие признаки заболеваний половых путей у женщин Общие признаки заболеваний половых путей у мужчин Трихомониаз у женщин Дисбактериоз влагалища Трихомониаз у мужчин
Принципы лечения и лекарственные препараты Критерии излеченности Использование пробиотиков и пребиотиков
Циклоферон — высокоэффективный индуктор интерферонов Использование препаратов циклоферона в клинической практике Линимент 5% циклоферона в терапии инфекций, передаваемых половым путем
Урогенитальный трихомониаз — инфекция, передаваемая половым путем, возбудителем которой является Trichomonas vaginalis.
Классификация
A59.0 Урогенитальный трихомониаз
A59.8 Трихомониаз других локализаций
Этиология и патогенез
Trichomonas vaginalis - жгутиковый простейший одноклеточный паразит, вызывающий поражение урогенитального тракта человека.
Урогенитальный трихомониаз является одной из наиболее распространенных инфекций, передаваемых половым путем (ИППП). В структуре всех ИППП трихомониаз занимает одно из первых мест у лиц, обратившихся за специализированной дерматовенерологической, акушерско–гинекологической и урологической помощью по поводу инфекционно–воспалительных заболеваний урогенитального тракта. В Российской Федерации за последние годы отмечается снижение показателей заболеваемости урогенитальным трихомониазом, однако они остаются достаточно высокими; в 2014 году уровень заболеваемости составил 71,1 случай на 100000 населения: у лиц в возрасте от 0 до 14 лет – 1,0 случай на 100000 населения, у лиц в возрасте 15-17 лет - 51,0 случай на 100000 населения, у лиц в возрасте старше 18 лет - 85,9 случаев на 100000 населения.
Клиническая картина
Cимптомы, течение
- контактно-бытовой (в исключительных случаях девочки младшего возраста могут инфицироваться при нарушении правил личной гигиены и ухода за детьми).
КЛИНИЧЕСКАЯ КАРТИНА
У 20-40% больных отмечается субъективно асимптомное течение урогенитального трихомониаза.
Женщины
При наличии клинических проявлений могут быть следующие субъективные симптомы:
- выделения из половых путей серо-желтого цвета, нередко – пенистые, с неприятным запахом;
- зуд, жжение в области половых органов;
- болезненность во время половых контактов (диспареуния);
- зуд, жжение, болезненность при мочеиспускании (дизурия);
- дискомфорт и/или боль в нижней части живота.
- гиперемия и отечность слизистой оболочки вульвы, влагалища;
- серо-желтые, жидкие пенистые вагинальные выделения с неприятным запахом;
- эрозивно-язвенные поражения слизистой оболочки половых органов, кожи внутренней поверхности бедер;
К основным осложнениям трихомонадной инфекции у женщин относятся: воспалительные заболевания органов малого таза (сальпингоофорит, эндометрит), цистит. Урогенитальный трихомониаз может неблагоприятно влиять на беременность и ее исход.
При наличии клинических проявлений могут быть следующие субъективные симптомы:
- слизистые выделения из уретры;
- зуд, жжение в области уретры;
- боль в промежности с иррадиацией в прямую кишку;
- болезненность во время половых контактов (диспареуния);
- зуд, жжение, болезненность при мочеиспускании (дизурия);
- эрозивно-язвенные высыпания на коже головки полового члена;
- боли в промежности с иррадиацией в прямую кишку.
- гиперемия и отечность в области наружного отверстия уретры;
- скудные или умеренные слизистые уретральные выделения;
- эрозивно-язвенные высыпания на коже головки полового члена.
К основным осложнениям трихомонадной инфекции у мужчин относятся простатит и везикулит.
Диагностика
- лицам с клиническими и/или лабораторными признаками воспалительного процесса органов урогенитального тракта и репродуктивной системы;
- при предгравидарном обследовании;
- при обследовании женщин во время беременности (троекратно: при постановке на учет по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель);
- беременным, поступающим на роды без документов о результатах обследования на ИППП;
- при предстоящих оперативных (инвазивных) манипуляциях на половых органах и органах малого таза;
- лицам с перинатальными потерями и бесплодием в анамнезе;
- половым партнёрам больных ИППП;
- лицам, перенесшим сексуальное насилие.
При неустановленном источнике инфицирования рекомендуется провести повторное серологическое исследование на сифилис через 3 месяца, на ВИЧ, гепатиты В и С - через 3-6-9 месяцев.
Клиническим материалом для лабораторных исследований является:
- у женщин: отделяемое (соскоб) уретры, цервикального канала, влагалища, первая порция свободно выпущенной мочи (при исследовании молекулярно-биологическими методами);
- у мужчин: отделяемое (соскоб) уретры, первая порция свободно выпущенной мочи (при исследовании молекулярно-биологическими методами); при наличии показаний - секрет предстательной железы;
- у детей и у женщин, не имевших в анамнезе половых контактов с пенетрацией – отделяемое уретры, задней ямки преддверия влагалища, влагалища; при осмотре с использованием детских гинекологических зеркал – отделяемое цервикального канала.
Для получения достоверных результатов лабораторных исследований необходимо соблюдение ряда требований, к которым относятся:
1. сроки получения клинического материала с учетом применения противопротозоидных лекарственных препаратов: для идентификации T. vaginalis культуральным методом или методом амплификации РНК (NASBA) – не ранее, чем через 14 дней после окончания приема препаратов, методами амплификации ДНК (ПЦР, ПЦР в режиме реального времени) - не ранее, чем через месяц после окончания приема препаратов;
2. получение клинического материала из уретры не ранее, чем через 3 часа после последнего мочеиспускания, при наличии обильных уретральных выделений – через 15 - 20 минут после мочеиспускания;
3. получение клинического материала из цервикального канала и влагалища вне менструации;
4. соблюдение условий доставки образцов в лабораторию.
С позиций доказательной медицины применение биологических, химических и алиментарных провокаций с целью повышения эффективности диагностики урогенитального трихомониаза нецелесообразно.
Другие методы лабораторных исследований, в том числе, прямую иммунофлюоресценцию (ПИФ) и иммуноферментный анализ (ИФА) для обнаружения антител к T.vaginalis использовать для диагностики трихомонадной инфекции недопустимо.
Консультации других специалистов рекомендованы по показаниям в следующих случаях:
- акушера-гинеколога - при вовлечении в воспалительный процесс органов малого таза, при ведении беременных, больных урогенитальным трихомониазом;
- уролога - с целью диагностики возможных осложнений со стороны репродуктивной системы, при длительном течении и неэффективности ранее проводимой терапии простатита, везикулита.
Дифференциальный диагноз
Дифференциальную диагностику трихомониаза следует проводить с другими урогенитальными заболеваниями, обусловленными патогенными (N. gonorrhoeae, C. trachomatis, M. genitalium) и условно-патогенными микроорганизмами (грибами рода Candida, микроорганизмами, ассоциированными с бактериальным вагинозом, генитальными микоплазмами), вирусами (вирусом простого герпеса), а также аллергическими вульвовагинитами и баланопоститами.
Лечение
Показания к проведению лечения
Показанием к проведению лечения является идентификация T. vaginalis при микроскопическом исследовании нативного препарата и/или культуральном исследовании и/или исследовании молекулярно-биологическими методами, у пациента либо у его полового партнера.
Одновременное лечение половых партнеров является обязательным.
Цели лечения
- предотвращение развития осложнений;
- предупреждение инфицирования других лиц.
Общие замечания по терапии
Единственным классом препаратов, рекомендуемым для лечения урогенитального трихомониаза, являются 5-нитроимидазолы, к которым чувствительны большинство штаммов T. vaginalis. В рандомизированных контролируемых исследованиях показано, что рекомендуемые режимы приема метронидазола позволяют достичь клинического выздоровления и эрадикации возбудителя у 90%–95% больных, приема тинидазола - у 86%–100% больных 9.
Во избежание развития тяжелых побочных реакций (дисульфирамоподобная реакция) пациентов следует предупреждать о необходимости избегать приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом и тинидазолом, так и в течение 24 часов после его окончания.
При непереносимости перорального метронидазола его интравагинальное назначение также противопоказано.
Врач должен рекомендовать пациенту в период лечения и диспансерного наблюдения воздержаться от половых контактов или использовать барьерные методы контрацепции до установления излеченности.
Показания к госпитализации
Схемы лечения
Рекомендованные схемы лечения
- метронидазол 500 мг перорально 2 раза в сутки в течение 7 дней (А) 4
или
- орнидазол 500 мг перорально 2 раза в сутки в течение 5 дней (В) [6,7]
или
- тинидазол 500 мг перорально 2 раза в сутки в течение 5 дней (А) [2, 8, 9]
Альтернативные схемы лечения:
- метронидазол 2,0 г перорально однократно (А) 10
или
- орнидазол 1,5 г перорально однократно (В) [13, 14]
или
- тинидазол 2,0 г перорально однократно (А) [2, 8, 9, 12, 14].
Лечение осложненного и рецидивирующего трихомониаза
- метронидазол 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней (D) [15]
или
- орнидазол 500 мг перорально 2 раза в сутки в течение 10 дней (D) [15]
или
- тинидазол 2,0 г перорально 1 раз в сутки в течение 3 дней (D) (D) [15].
При лечении осложненных форм урогенитального трихомониаза возможно одновременное применение местнодействующих протистоцидных препаратов:
- метронидазол, вагинальная таблетка 500 мг 1 раз в сутки в течение 6 дней (D) [15]
или
- метронидазол, гель 0,75% 5 г интравагинально 1 раз в сутки в течение 5 дней (D) [15].
Особые ситуации
Лечение беременных, больных урогенитальным трихомониазом, осуществляется не ранее II триместра беременности по схеме:
- метронидазол 2,0 г однократно (А) 16.
Лечение детей
- метронидазол 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней (D) [15, 18]
или
- орнидазол 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней (D) [13, 16].
Требования к результатам лечения
Установление излеченности трихомонадной инфекции на основании микроскопического исследования нативного препарата, культурального метода исследования и методов амплификации РНК (NASBA) проводится через 14 дней после окончания лечения, на основании методов амплификации ДНК (ПЦР, ПЦР в реальном времени) - не ранее, чем через месяц после окончания лечения.
При отрицательных результатах обследования пациенты дальнейшему наблюдению не подлежат.
– назначение иных препаратов или курсовых методик лечения (см. Лечение осложненного, рецидивирующего трихомониаза).
Урогенитальный трихомоноз – инфекция, передаваемая половым путем, возбудителем которой является простейший одноклеточный паразит Trichomonas vaginalis [1, 2, 3].
Название протокола: Урогенитальный трихомоноз
Код протокола:
Код (коды) МКБ Х
А59.0 Урогенитальный трихомоноз
А59.8 Трихомоноз других локализаций
A59.9 Трихомоноз неуточненный
Сокращения, используемые в протоколе:
АМП – антимикробный препарат
АсАТ – аспартатаминотрансфераза
АлАТ – аланинаминотрансфераза
ВИЧ – вирус иммунодефицита человека
в/м – внутримышечно
г – грамм
ДНК – дезоксирибонуклеиновая кислота
ИФА – иммуноферментный анализ
ИППП – инфекции, передающиеся половым путем
МНН – международное непатентованное название
мл – миллилитр
мг – миллиграмм
МР – реакция микропреципитации
ПИФ – прямая иммунофлюоресценция
ПЦР – полимеразная цепная реакция
РНК – рибонуклеиновая кислота
RW – реакция Вассермана
РКИ – рандомизированное контролируемое исследование
р-р - раствор
УЗИ – ультразвуковое исследование
Дата разработки протокола: 2014 год.
Дата пересмотра протокола: 2015 год.
Категория пациентов: взрослые, дети.
Пользователи протокола: дерматовенерологи, гинекологи, урологи, врачи общей практики, терапевты, педиатры.
Классификация
Клиническая классификация [1, 2]:
Клиническая классификация урогенитального трихомониаза:
По течению:
· свежий;
· хронический;
· латентный.
По фазе:
· острый;
· подострый;
· торпидный.
По тяжести течения:
· неосложненный;
· осложненный.
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· Общеклиническое исследование урогенитального мазка (окраска метиленовым синим и/или по Граму) на T.vaginalis и другие ИППП (до начала терапии и после лечения 2 раза);
· Бактериологическое исследование биологического материала на T.vaginalis (выделение чистой культуры) (до начала терапии и после лечения 2 раза);
· ПЦР-исследование для обнаружения T.vaginalis – до лечения.
· Реакция микропреципитации с кардиолипиновым антигеном в сыворотке крови;
· Определение T.vaginalis в биологическом материале в реакции иммунофлюоресценции;
· 2-стаканная проба Томпсона – у мужчин;
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· УЗИ органов малого таза;
· кольпоскопия
· цистоуретроскопия (лечебно-диагностическая).
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: не проводятся.
Дополнительные диагностические обследования, проводимые на стационарном уровне: не проводятся.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Диагностические критерии:
Жалобы и анамнез:
Жалобы:
У мужчин:
· Неприятные ощущения (зуд, жжение) в мочеиспускательном канале;
· скудные выделения из уретры;
· болезненность при мочеиспускании (дизурия);
· болезненность во время половых контактов (диспареуния);
· учащенное мочеиспускание и ургентные позывы на мочеиспускание (при проксимальном распространении воспалительного процесса);
· эрозивно-язвенные поражения кожи головки полового члена;
· боли в промежности с иррадиацией в прямую кишку;
· гематоспермия (редко).
У женщин:
· вагинальные выделения серо-желтого цвета с неприятным запахом;
· зуд/жжение в области наружных половых органов;
· дискомфорт во время полового акта (диспареуния);
· болезненность при мочеиспускании (дизурия);
· эрозивно-язвенные поражения слизистой оболочки наружных половых органов и/или кожи внутренней поверхности бедер;
· дискомфорт или боль в нижней части живота.
Девочки:
· обильные свободные выделения из влагалища;
· болезненность при мочеиспускании (дизурия);
· эрозии и язвы в области вульвы, гименального кольца, влагалища и наружного отверстия мочеиспускательного канала.
Анамнез:
· источник инфицирования пациента;
· половой контакт с больным трихомониазом или случайная половая связь от 3 дней до 3-4 недель;
Физикальное обследование:
Локализация кожных поражений:
У женщин при этом поражаются наружные половые органы (половые губы, клитор), слизистая влагалища и шейки матки, полость матки, яичники, маточные трубы.
У мужчин поражается уретра, мочевой пузырь, предстательная железа, семенники, кожа полового члена, внутренний и наружный листок крайней плоти, мошонка, лобок, промежность.
У лиц обоего пола при гонорее инфицируются миндалины, слизистые полости рта, область ануса, прямая кишка.
У девочек при этом поражаются наружные половые органы (половые губы, клитор), слизистая влагалища.
Патоморфологическая картина изменений:
У женщин:
· гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры, слизисто-гнойное или гнойное уретральное отделяемое;
· гиперемия и отечность слизистой оболочки вульвы, влагалища, слизисто-гнойные или гнойные выделения в заднем и боковых сводах влагалища;
· эндоцервикальные язвы, рыхлость и отек шейки матки, слизисто-гнойные или гнойные выделения из цервикального канала;
· гиперемия, отечность и болезненность в области протоков вестибулярных желез.
У мужчин:
· гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры;
· увеличение и болезненность придатков яичек и яичек при пальпации;
· увеличение и болезненность предстательной железы при пальпации.
У девочек:
· гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры, слизисто-гнойное или гнойное уретральное отделяемое;
· гиперемия и отечность слизистой оболочки вульвы, влагалища, слизисто-гнойные или гнойные выделения в заднем и боковых сводах влагалища;
Лабораторная диагностика [4, 5, 6, 7, 8, 9].
Общеклиническое исследование урогенитального мазка (окраска метиленовым синим и/или по Граму): обнаружение в биологическом материале T.vaginalis;
Бактериологическое исследование биологического материала на T.vaginalis ручным методом (выделение чистой культуры): обнаружение в биологическом материале T.vaginalis;
Бактериологическое исследование биологического материала на T.vaginalis на анализаторе: обнаружение в биологическом материале T.vaginalis;
ПЦР в биологическом материале: обнаружение ДНК T.vaginalis;
Определение трихомонады в биологическом материале в реакции иммунофлюоресценции: обнаружение антигена и антител к T.vaginalis.
Инструментальные исследования:
Цистоуретроскопия: обнаружение воспалительной реакции слизистой уретры – эрозии, язвы, инфильтрация, стриктуры;
Кольпоскопия: обнаружение эрозии, язвенных поражений, кист, объемных образований.
Показания для консультации специалистов:
· гинеколог (диагностика возможных осложнений);
· уролог (диагностика возможных осложнений);
· психотерапевт (психологическая адаптация).
Дифференциальный диагноз
Д ифференциальный диагноз
Поскольку симптомы трихомонадной инфекции нижних отделов мочеполового тракта (уретрит и цервицит) не являются специфичными, необходимо проведение лабораторных исследований для исключения другой урогенитальной инфекции, обусловленных патогенными (C. trachomatis, N. gonorrhoeae, M. genitalium), условно-патогенными микроорганизмами (грибами рода Сandida, генитальными микоплазмами и микроорганизмами, ассоциированными с бактериальным вагинозом), вирусами (вирусом простого герпеса) на основании клинико-лабораторных критериев (таблица 1).
Кроме того, проводят дифференциальную диагностику с аллергическими вульвовагинитами и баланопоститами.
Таблица 1. Основные клинико-лабораторные дифференциально-диагностические признаки T. vaginalis
Лечение
Цели лечения:
· эрадикация (микробиологическое излечение) T. vaginalis;
· клиническое выздоровление (ликвидация соответствующих клинических симптомов);
· предотвращение осложнений;
· предупреждение инфицирования других лиц.
Тактика лечения
Немедикаментозное лечение:
Режим 2.
Стол №15 (общий).
Медикаментозное лечение
Выбор метода лечения зависит от тяжести течения процесса (таблица 2, 3) [10,11]:
Таблица 2. Лечение неосложненного урогенитального трихомониаза
| Фармакологическая группа | МНН препарата | Форма выпуска | Дозировка | Кратность применения | Примечание |
| Антибактериальные препараты (рекомендованные схемы выбора терапии) | Метронидазол | Таблетки 250, 500 мг | 500 мг | по 500 мг перорально 2 раза в день в течение 5-7 дней | Не существует эффективной альтернативы 5'-нитроимидазолам у больных трихомониазом. Большинство штаммов T. vaginalis высоко чувствительны к метронидазолу родственным метронидазолу препаратам. Преимуществом однократной дозы является простота приема и дешевизна. Однако имеется ряд доказательств, свидетельствующих о том, что при однократном приеме частота неэффективного лечения выше, особенно если одновременно не пролечиваются половые партнеры. В этих случаях рекомендуются повторный курс терапии. |
| Метронидазол | Таблетки 250, 500 мг | 2000 мг | однократно | ||
| Тинидазол | Таблетки 500 мг | 2000 мг | однократно | ||
| Другие вспомогательные препараты | Флуконазол | капсулы50, 100, 150 мг | 50, 100, 150 мг | разные схемы терапии | При длительном применении АМП рекомендуются для профилактики урогенитального кандидоза |
| Фармакологическая группа | МНН препарата | Форма выпуска | Дозировка | Кратность применения | Примечание |
| Антибактериальные препараты (рекомендованные схемы выбора терапии) | Метронидазол | Таблетки 250, 500 мг | 2000 мг | однократно в течение 3-5 дней | |
| Метронидазол | Таблетки 250, 500 мг | 500 мг | 3 раза в сутки в течение 7 дней | ||
| Тинидазол | Таблетки 500 мг | 2000 мг | однократно в течение 3-5 дней | ||
| Другие вспомогательные препараты | Флуконазол | Капсулы 50, 100, 150 мг | 50, 100, 150 мг | разные схемы терапии | При длительном применении АМП рекомендуются для профилактики урогенитального кандидоза |
Особые ситуации
Лечение урогенитального трихомониаза в период беременности [13,14]. Показано, что урогенитальный трихомониаз ассоциируется с неблагоприятными исходами беременности (преждевременные роды, преждевременный разрыв плодного пузыря и др.).
Со второго триместра беременности рекомендуется метронидазол в однократной дозе 2,0 г внутрь или по 500 мг 2 раза в сутки в течение 7 дней.
Метронидазол может использоваться на всех сроках беременности и в период грудного вскармливания, однако в этих случаях лучше избегать схем с использованием высоких доз препарата.
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения)
· метронидазол (таблетки 250, 500 мг);
· метронидазол (таблетки 250, 500 мг);
· тинидазол (таблетки 500 мг);
· флуконазол (капсулы 50, 100, 150 мг).
Перечень дополнительных лекарственных средств (менее 100% вероятности применения): нет
Медикаментозное лечение, оказываемое на стационарном уровне: нет
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: нет
Другие виды лечения: нет
Другие виды лечения, оказываемые на амбулаторном уровне:
Другие виды, оказываемые на стационарном уровне:
Хирургическое вмешательство: нет
хирургическое вмешательство, оказываемое в амбулаторных условиях: нет.
Хирургическое вмешательство, оказываемое в стационарных условиях: нет.
Дальнейшее ведение
· бактериологическое исследование биологического материала на T.vaginalis через месяц после окончания антибактериальной терапии – с целью контроля излеченности;
· при подтверждении регресса клинических симптомов и отрицательных результатах бактериологического исследования – снятие с учета.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения
· эрадикация возбудителя из организма;
· отсутствие клинических симптомов заболевания;
· уменьшение частоты рецидивов;
· отсутствие осложнений.
Препараты (действующие вещества), применяющиеся при лечении
| Метронидазол (Metronidazole) |
| Тинидазол (Tinidazole) |
| Флуконазол (Fluconazole) |
Профилактика
Профилактические мероприятия
· Своевременное выявление половых контактов и привлечение к обследованию и лечению;
· Обследование членов семьи;
· исключение беспорядочных половых связей в последствие;
· Массовая профилактическая пропаганда, предусматривающая понятие личной и общественной профилактике ИППП через средства массовой информации, памятки и мультимедийные программы;
· Индивидуальные консультации и профилактические беседы с родителями и учащимися старших классов по вопросам межличностных отношений, полноценной информации о сексуальных отношениях, последствий раннего начала половой жизни, нежелательной беременности, разъяснение правил безопасного секса (применение презерватива);
· В кабинетах приема врачей дерматовенерологов, акушер-гинекологов, урологов, кабинетах профилактических осмотров на предприятиях, учебных организациях консультирование по способам предотвращения или снижения риска инфицирования гонококковой инфекцией и другими ИППП;
· Подготовка волонтеров, учащихся образовательных учреждений для проведения бесед о безопасном поведении и распространении литературы информационно-образовательного характера по вопросам профилактики ИППП.
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы: 1. Европейское руководство по ведению больных по ЗППП.-2001 г.- Журнал 12.-№3ю- 111 с. 2. Клинические рекомендации по ведению больных инфекциями, передаваемыми половым путем и урогенитальными инфекциями.-2011 г.- с.- 109. 3. Sexually Transmitted Diseases Treatment Guidelines, 2010 // Department of health and human services Centers for Disease Control and Prevention. Recommendations and Reports December 17, 2010 / Vol. 59 / No. RR-12./ p. 114. 4. Fonts LS, Kraus SJ. Trichomonas vaginalis: re-evaluation of its clinical presentation and laboratory diagnosis. // J. Inf. Dis 1980;141:137-143 5. Bickley LS, Krisher KY, Punsalang A, et al. Comparison of direct-fluorescent antibody, acridine orange, wet mount and culture for detection of Trichomonas vaginalis in women attending a public sexually transmitted disease clinic. // Sex Transmitted Dis. 1989; 16:127-131. 6. Krciger JN, Tarn MR, Stevens CE, et al. Diagnosis of trichomoniasis: comparison of conventional wet-mount examination with cytological studies, cultures, and monoclonal antibody staining of direct specimens. // JAMA 1998;259:1223-1227. 7. Lara-Torre E, Pinkerton JS. Accuracy of detection of Trichomonas vaginalis organisms on a liquid-based papanicolaou smear. // Am J Obstet Gynecol 2003;188:354–6. 8. Hardick A, Hardick J, Wood BJ, et al. Comparison between the Gen-Probe transcription-mediated amplification Trichomonas vaginalis research assay and real-time PCR for Trichomonas vaginalis detection using a Roche LightCycler instrument with female self-obtained vaginal swab samples and male urine samples. // J Clin Microbiol 2006;44:4197–9. 9. Nye MB, Schwebke JR, Body BA. Comparison of APTIMA Trichomonas vaginalis transcription-mediated amplification to wet mount microscopy, culture, and polymerase chain reaction for diag¬nosis of trichomoniasis in men and women. // Am J Obstet Gynecol 2009;200:188–97. 10. Forna F, Gulmezoglu AM. Interventions for treating trichomoniasis in women. Cochrane Database Syst Rev 2003; 2:CD000218. 11. Pearlman MD, Yashar C, Ernst S, Solomon W. An incremental dosing protocol for women with severe vaginal trichomoniasis and adverse reactions to metronidazole. // Am J Obstet Gynecol 1996; 174:934–936. 12. Klebanoff MA, Carey JC, Hauth JC et al. Failure of metronidazole to prevent preterm delivery among pregnant women with asymptomatic Trichomonas vaginalis infection. N Engl J Med 2001; 345:487–493. 13. Kigozi GG, Brahmbhatt H, Wabwire-Mangen F et al. Treatment of Trichomonas in pregnancy and adverse outcomes of pregnancy: a subanalysis of a randomized trial in Rakai, Uganda. Am J Obstet Gynecol 2003; 189:1398–1400. 140,141. 14. Czeizel A, Rockenbauer M. A population based case – control teratologic study of oral metronidazole treatment during pregnancy. // Br. J. Obstet Gynaecol 1998;105:322-327. 15. Caro-Paton T, Carvajal A, Martin de Diego J, et al. Is metronidazole teratogenic? A meta-analysis. // Br. J. Clin. Pharmacol. 1997;44:179-182. 16. Burtin P, Taddio A, Ariburnu O, et al. Safety of metronidazole in pregnancy: a meta-analysis. Am. Br. J. Obstet Gynaecol 1995;172:525-529.
Информация
Конфликт интересов: отсутствует.
Рецензент: Нурушева С.М., д.м.н., заведующая кафедрой кожных и венерических болезней КазНМУ им С.Д. Асфендиярова
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
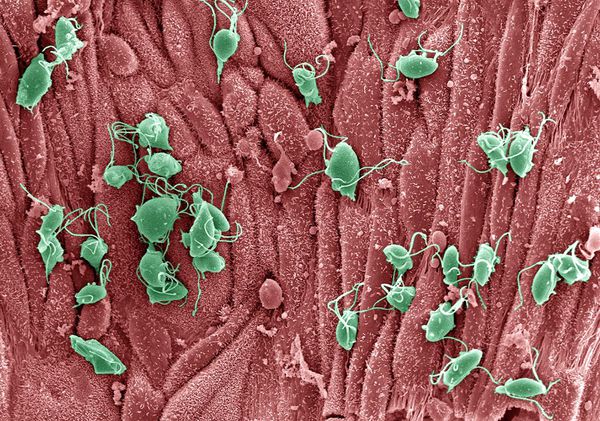
Урогенитальный трихомониаз – инфекция, передаваемая половым путём, возбудителем которой является Trichomonas vaginalis.
Trichomonas vaginalis – жгутиковый простейший одноклеточный паразит, вызывающий поражение урогенитального тракта человека.
1. Краткая информация
1.1 Определение
Урогенитальный трихомониаз – инфекция, передаваемая половым путём, возбудителем которой является Trichomonas vaginalis.
1.2 Этиология и патогенез
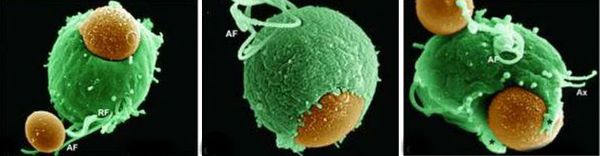
Trichomonas vaginalis – одноклеточный микроорганизм, относится к типу простейших, семейству Trichomonadidae, роду Trichomonas.
T. vaginalis имеет овальную, округлую или грушевидную форму. Размеры трихомонад могут варьировать от 8 до 40 мкм и более. Простейшее имеет 5 жгутиков, 4 из которых расположены в его передней части, а один – внутри ундулирующей мембраны, обеспечивающей активное движение трихомонады. Ядро T.vaginalis локализовано в ее передней части. В ядре берет начало аксостиль – гиалиновый тяж, пересекающий клетку вдоль и заканчивающийся острым концом, способствующим прикреплению простейшего к эпителиальным клеткам урогенитального тракта.
T.vaginalis – облигатный паразит, получающий важнейшие питательные компоненты из секрета половых путей путем фагоцитоза эпителиоцитов, симбиотных и условно-патогенных микроорганизмов.
Трихомонады обладают тропизмом к плоскому эпителию. При инфицировании, попадая на эпителий слизистой оболочки, T.vaginalis совершают активные движения и, благодаря способности выделять клеточный разъединяющий фактор, проникают через межклеточные пространства в субэпителиальную соединительную ткань, лимфатические щели и сосуды.
У мужчин первично инфицируется эпителий слизистой оболочки дистальной части уретры в области ладьевидной ямки, далее возбудители распространяются по слизистой оболочке передней, задней части уретры, откуда могут проникать в ткани предстательной железы, семенные пузырьки и т.д.
У женщин трихомонады, как правило, инфицируют слизистую оболочку влагалища и экзоцервикса, реже – цервикального канала, уретры, парауретральных ходов, вестибулярных желез, мочевого пузыря, маточных труб.
Инфицирование взрослых лиц происходит при половом контакте с больным урогенитальным трихомониазом, детей – интранатальным путем и при половом контакте; в исключительных случаях девочки младшего возраста могут инфицироваться при нарушении правил личной гигиены и ухода за детьми.
1.3 Эпидемиология
Урогенитальный трихомониаз является одной из наиболее распространенных инфекций, передаваемых половым путем (ИППП). По оценкам Всемирной организации здравоохранения, ежегодно около 250 миллионов человек инфицируются Trichomonas vaginalis. В структуре всех ИППП трихомониаз занимает одно из первых мест у лиц, обратившихся за специализированной дерматовенерологической, акушерско–гинекологической и урологической помощью по поводу инфекционно–воспалительных заболеваний урогенитального тракта.
В Российской Федерации за последние годы отмечается снижение показателей заболеваемости урогенитальным трихомониазом, однако они остаются достаточно высокими, что во многом обусловлено гипердиагностикой заболевания. В 2015 году уровень заболеваемости составил 62,8 случая на 100000 населения: у лиц в возрасте от 0 до 14 лет – 0,8 случая на 100000 населения, у лиц в возрасте 15-17 лет – 43,3 случая на 100000 населения, у лиц в возрасте старше 18 лет – 76,4 случаев на 100000 населения.
1.4 Кодирование по МКБ 10
A59.0 – Урогенитальный трихомониаз;
A59.8 – Трихомониаз других локализаций;
A59.9 – Трихомониаз неуточненный.
1.5 Классификация
- Трихомониаз нижнего отдела урогенитального тракта у женщин:
- вульвит;
- вагинит;
- цервицит;
- уретрит;
- цистит.
- Трихомониаз органов малого таза и других мочеполовых органов у женщин:
- вестибулит;
- парауретрит;
- сальпингит.
- Трихомониаз нижнего отдела урогенитального тракта у мужчин:
b) баланит и баланопостит;
4. Трихомониаз верхних отделов урогенитального тракта и других мочеполовых органов у мужчин:
1.6 Клиническая картина
Трихомониаз нижних отделов мочеполового тракта
У 20-40% больных отмечается субъективно асимптомное течение урогенитального трихомониаза.
У женщин при наличии клинических проявлений могут быть следующие субъективные симптомы: выделения из половых путей серо-желтого цвета, нередко – пенистые, с неприятным запахом; зуд, жжение в области половых органов; болезненность во время половых контактов (диспареуния); зуд, жжение, болезненность при мочеиспускании (дизурия); дискомфорт и/или боль в нижней части живота.
Объективными симптомами заболевания у женщин являются: гиперемия и отечность слизистой оболочки вульвы, влагалища; серо-желтые, жидкие пенистые вагинальные выделения с неприятным запахом; эрозивно-язвенные поражения слизистой оболочки половых органов, кожи внутренней поверхности бедер; петехиальные кровоизлияния на слизистой оболочке влагалищной части шейки матки.
Субъективными симптомами заболевания у мужчин являются: серо-желтые, жидкие выделения из уретры; зуд, жжение в области уретры; боль в промежности с иррадиацией в прямую кишку; болезненность во время половых контактов (диспареуния); зуд, жжение, болезненность при мочеиспускании (дизурия); эрозивно-язвенные высыпания на коже головки полового члена; гематоспермия (редко).
Объективными симптомами заболевания у мужчин являются: гиперемия и отечность в области наружного отверстия уретры; скудные или умеренные серо-желтые, жидкие уретральные выделения; эрозивно-язвенные высыпания на коже головки полового члена.
Трихомониаз органов малого таза и других мочеполовых органов
Субъективными симптомами у женщин являются:
- вестибулит: незначительные выделения из половых путей серо-желтого цвета, нередко – пенистые, с неприятным запахом, болезненность и отечность в области вульвы. При формировании абсцесса железы присоединяются симптомы общей интоксикации; боли усиливаются при ходьбе и в покое, принимая пульсирующий характер;
- сальпингит: боль в области нижней части живота, нередко схваткообразного характера; выделения из половых путей серо-желтого цвета, нередко – пенистые, с неприятным запахом; при хроническом течении заболевания субъективные проявления менее выражены.
Объективными симптомами у женщин являются:
- вестибулит: незначительные серо-желтые, жидкие выделения из половых путей, гиперемия наружных отверстий протоков вестибулярных желез, болезненность и отечность протоков при пальпации. При формировании абсцесса железы – общая и местная гипертермия, при пальпации железы наблюдаются скудные выделения серо-желтого цвета; определяется четко ограниченная инфильтрация, гиперемия и выраженная болезненность в зоне проекции протока;
- сальпингит: при остром течении воспалительного процесса – увеличенные, болезненные при пальпации маточные трубы, укорочение сводов влагалища, серо-желтые, жидкие пенистые выделения из цервикального канала; при хроническом течении заболевания – незначительная болезненность, уплотнение маточных труб.
Субъективными симптомами у мужчин являются:
- эпидидимит: серо-желтые, жидкие выделения из мочеиспускательного канала, дизурия, диспареуния, болезненность в области придатка яичка и паховой области; боль в промежности с иррадиацией в область прямой кишки, в нижней части живота, в области мошонки; боль может распространяться на семенной канатик, паховый канал, область поясницы, крестца;
- простатит: боль в промежности и в нижней части живота с иррадиацией в область прямой кишки, дизурия;
- везикулит: боль в области крестца, промежности, заднего прохода, усиливающаяся при мочеиспускании и дефекации, учащенное мочеиспускание, ночные эрекции, возможна гематоспермия.
Объективными симптомами у мужчин являются:
- эпидидимит: серо-желтые, жидкие выделения из мочеиспускательного канала, при пальпации определяются увеличенные, плотные и болезненные яичко и его придаток, гиперемия и отек мошонки в области поражения;
- простатит: при пальпации определяется болезненная, уплотненная предстательная железа;
- везикулит: при пальпации определяется отёчность и болезненность в области семенных пузырьков.
У лиц обоего пола возможно трихомонадное поражение парауретральных желез, при этом субъективными симптомами являются: зуд, жжение, болезненность при мочеиспускании (дизурия); серо-желтые, жидкие выделения из мочеиспускательного канала; болезненность во время половых контактов (диспареуния); болезненность в области наружного отверстия уретры; объективными симптомами парауретрита являются: серо-желтые, жидкие выделения из мочеиспускательного канала, наличие плотных болезненных образований величиной с просяное зерно в области выводных протоков парауретральных желез.
Субъективные и объективные симптомы урогенитального трихомониаза у детей и подростков аналогичны таковым у взрослых лиц. Особенностью клинического течения заболевания у девочек является более выраженная субъективная и объективная симптоматика.
2. Диагностика
2.1 Жалобы и анамнез
2.2 Физикальное обследование
2.3 Лабораторная диагностика
- Исследование на урогенитальный трихомониаз рекомендуется проводить:
- лицам с клиническими и/или лабораторными признаками воспалительного процесса органов урогенитального тракта и репродуктивной системы;
- при предгравидарном обследовании половых партнеров;
- при обследовании женщин во время беременности;
- при предстоящих оперативных (инвазивных) манипуляциях на половых органах и органах малого таза;
- лицам с перинатальными потерями и бесплодием в анамнезе;
- половым партнёрам больных ИППП;
- лицам, перенесшим сексуальное насилие [15, 31].
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
- Рекомендуется верификация диагноза урогенитального трихомониаза на основании результатов лабораторного исследования нативного препарата микроскопическим методом – фазовоконтрастная или темнопольная микроскопия [21, 22, 28, 31].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1+ )
Комментарии: Необходимым условием микроскопии нативного препарата является проведение исследования немедленно после получения биологического материала. Наиболее высокая чувствительность (до 70%) и специфичность (до 100%) микроскопического исследования нативного препарата установлена при клинически выраженных формах заболевания, в особенности у женщин.
- Рекомендуется верификация диагноза урогенитального трихомониаза на основании результатов лабораторных исследований молекулярно-биологическими методами, направленными на обнаружение специфических фрагментов ДНК и/или РНК T.vaginalis, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации [26-31, 33-36].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2++ )
- Рекомендуется верификация диагноза урогенитального трихомониаза на основании результатов лабораторных исследований культуральным методом [24, 25, 30, 37, 38].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2++)
Комментарии: Культуральное исследование показано при мало- и бессимптомных формах заболевания, а также в случаях, когда предполагаемый диагноз не подтверждается при микроскопическом исследовании. Чувствительность культурального исследования достигает 95%, но метод отличается большей трудоемкостью и длительностью выполнения по сравнению с молекулярно-биологическими методами, что ограничивает его применение.
- Не рекомендуется верификация диагноза урогенитального трихомониаза на основании результатов микроскопического исследования окрашенных препаратов ввиду субъективизма оценки результатов исследования [21, 22, 28, 31, 33, 34].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 2+)
- Категорически не рекомендуется использование других методов лабораторных исследований, в том числе метода прямой иммунофлюоресценции (ПИФ) для идентификации T.vaginalis и иммуноферментного анализа (ИФА) для обнаружения антител к T.vaginalis [30].
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
- Категорически не рекомендуется применение биологических, химических и алиментарных провокаций с целью повышения эффективности диагностики и лечения урогенитального трихомониаза [32].
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
2.4 Инструментальная диагностика
2.5 Иная диагностика
- Рекомендуется консультация врача-акушера-гинеколога при вовлечении в воспалительный процесс органов малого таза, при ведении беременных, больных урогенитальным трихомониазом [41].
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
- Рекомендуется консультация врача-уролога с целью диагностики возможных осложнений со стороны репродуктивной системы, при длительном течении и неэффективности ранее проводимой терапии эпидидимита и простатита [41].
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
3. Лечение
3.1 Консервативное лечение
- Рекомендуется для лечения трихомониаза нижнего отдела мочеполовой системы назначать перорально один из следующих препаратов:
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
орнидазол 500 мг 2 раза в сутки в течение 5 дней [6, 7, 9, 13, 14].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++)
орнидазол 1,5 г однократно [6, 7, 9, 13, 14].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++)
- Рекомендуется для лечения осложненного и рецидивирующего трихомониаза назначать перорально один из следующих препаратов:
метронидазол** 500 мг 3 раза в сутки в течение 7 дней [15, 19, 31, 39, 40].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
метронидазол** 2,0 г внутрь 1 раз в сутки в течение 5 дней [15, 19, 31, 39, 40].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
орнидазол 500 мг 2 раза в сутки в течение 10 дней [15, 19, 31, 39, 40].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
тинидазол 2,0 г 1 раз в сутки в течение 3 дней [15, 19, 31, 39, 40].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
- Рекомендуется при лечении осложненных форм урогенитального трихомониаза одновременно с пероральными препаратами применение местнодействующих протистоцидных препаратов:
метронидазол, вагинальная таблетка 500 мг 1 раз в сутки в течение 6 дней.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
метронидазол, гель 0,75% 5 г интравагинально 1 раз в сутки в течение 5 дней.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
- Рекомендуется для лечения беременных назначать перорально один из следующих препаратов:
метронидазол**500 мг 2 раза в сутки в течение 7 дней [16, 17]
метронидазол** 2,0 г однократно [16, 17].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
орнидазол 500 мг 2 раза в сутки в течение 5 дней [42, 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 2+)
орнидазол 1,5 г однократно [42, 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 2+)
тинидазол 500 мг 2 раза в сутки в течение 5 дней.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
тинидазол 2,0 г однократно [42, 44, 45].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
- Комментарии: Применение метронидазола, орнидазола и тинидазола возможно не ранее 2 триместра беременности с учетом их влияния на плод при участии врачей-акушеров-гинекологов. Одновременно с пероральными препаратами возможно применение местнодействующих протистоцидных препаратов.
- Рекомендуется для лечения детей назначать перорально один из следующих препаратов:
метронидазол** 10 мг на кг массы тела 3 раза в сутки в течение 5 дней [15, 18].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
орнидазол 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней [15].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
- Не рекомендуется проведение системной энзимотерапии, иммуномодулирующей терапии и терапии местными антисептическими препаратами.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
- При отсутствии эффекта от лечения рекомендуется исключение реинфекции и назначение другого препарата группы 5-нитроимидазолов или курсовых методик лечения.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
![Урогенитальный трихомониаз]()
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
![Влагалищная трихомонада]()
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
![Симптомы трихомониаза у женщины]()
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
Основными симптомами трихомониаза у мужчин являются:
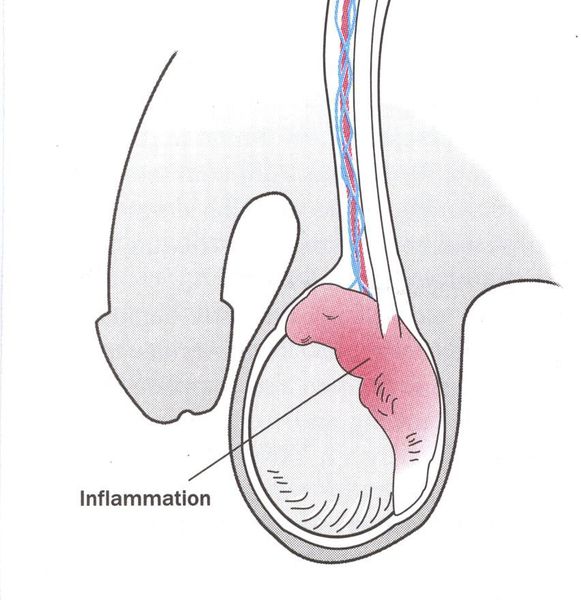
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
![Симптомы трихомониаза у мужчин]()
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
![Прикрепление трихомонад к эпителию]()
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
![Трихомонады, поглощающие другие клетки]()
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
![Эпидидимит]()
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
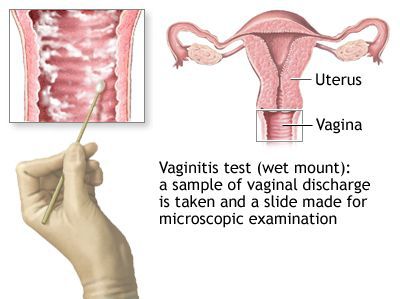
Микроскопическое исследование
![Анализ мазка]()
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
![Полимеразная цепная реакция]()
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Читайте также: