Урологические заболевания при вич
Обновлено: 18.04.2024
Incidence of ICD in the Russian Federation (2005-2016) Screening for prostate cancer: modern presentation and organization Primary multiple transitional cell epithelium Androgenic screening in men over 50 years
The role of stem cells in the treatment of urinary incontinence Percutaneous nephrolithotripsy in infected urine Testicular Prosthesis in Children and Adolescents: Results from a Multicenter Study Premature ejaculation is the current state of the problem.
Alternative methods of treatment of localized prostate cancer Partial doubling of the urethra: paraurethral motion Comparative review of disposable flexible ureteronephroscope
The prevalence of symptoms of impairment of the function of the lower urinary tract in men according to the results of a population study Patient-centered system of organization of medical care in urology using.
Predicting the development of erectile dysfunction and cardiovascular diseases Prognostic factors of survival of patients with prostate cancer
Recommendations for the treatment of prostate cancer with the help of high-power interstitial radiation therapy (brachytherapy)
Radioisotope lymphoscintigraphy with PCa Metabolic risk factors and formation of urinary stones Ureteral amputation in the performance of contact ureterolithotrypsy
Preliminary results of a multicenter study of prostate cancer Analysis of specialized medical care for patients with gross hematuria, renal colic.
Techniques for preserving continence after robot-prostatectomy The protective partial nephrectomy for renal cell carcinoma
Медицинская помощь пациентам с острой задержкой мочеиспускания Прогностическое значение истинного кастрационного уровня тестостерона..
The analysis of the accuracy of factors for the survival predictiry after radical cystectomy Citokine status in pathients with recurrent urinary tract infection
Modern demographic situation in Russia Determination of gene mutations FGFR3 and PIK3CA DNA urine sediment from patients with bladder cancerя
Neuroendocrine differentiation in cancer prostate. The role of viruses in carcinogenesis of bladder cancer.
Clinical and economic evaluation of prostate cancer screening The combination RSAZ TMPRSS2-ERG in the diagnosis of prostate cancer: first experience
The role of distance education in improving primary health care professionals. Comparative analysis of the results of cancer radical retropubic and robot-assisted prostatectomy.
Experience of clinical and economical treatment cancer patients Comparison of analysis details for open, laparoscopic and robot-assisted nephrectomy in the..
Medical and economic aspects of a comprehensive standardized program-stage diagnosis and treatment of benign prostatic hyperplasia
Uronephrological morbidity and mortality in Russia in 2002-2012 Androgens and chronic ischemia PCA3 test-system: first results
First results of standardized programme for BPH diagnosis and treatment Evaluation of serum Chromogranin A levels in different prostatic diseases Retarded ejaculation is a rare diagnosis
Distance education in urology brachytherapy prostate cancer Erectile dysfunction and cardiovascular .
The incidence of kidney stones. HIFU-treatment of local recurrence of cancer. Non-prostatic sources of prostate.
Clinical and economic analysis of the surgical treatment of prostate cancer Brachytherapy prostate cancer: postimplantnaya dosimetry and dependence . Simulation prostatic carcinogenesis
Урологическая заболеваемость в Нижегородской области Стресс, метаболический синдром и хроническая болезнь почек TVT - 10 лет в России
Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ), является одной из наиболее актуальных проблем современного здравоохранения.В связи с ростом числа ВИЧ- инфицированных, остро возник вопрос об организации монопрофильной медицинской помощи этой категории пациентов. Эта проблема затрагивает интересы не только врачей-инфекционистов, непосредственно проводящих специфическую антиретровирусную терапию, но и врачей смежных дисциплин, в том числе и урологов [1, 2].
Клинический материал и методы исследования
Анализ урологической заболеваемости ВИЧ- инфицированных пациентов
Всего за период с июня 1996 г. по май 2011 г. в больнице проведено лечение 352 ВИЧ-инфицированных пациентов с различными урологическими заболеваниями, из них 233 - мужчин, 119 - женщин.
Изучены статистические данные за 2007-2008 гг. В указанные сроки наметился резкий рост числа больных с ВИЧ (рисунок 1). За этот период на лечении находилось 89 ВИЧ- инфицированных пациентов с урологическими заболеваниями. Основная причина обращения в урологический стационар ВИЧ-инфицированных лиц - острые инфекционно-воспалительные заболевания мочеполовых органов (56,2% поступлений).
Частота встречаемости острых воспалительных поражений почек и мужских половых органов распределились практически поровну (27,0% и 29,2% соответственно). Важное место занимает мочекаменная болезнь без клинических проявлений острого воспалительного процесса (частота 23,6%). Доброкачественная гиперплазия предстательной железы (ДГПЖ) составляла малый процент (2,3%). Травма органов мочеполовой системы - 3,4%. Отмечена незначительная частота поступлений ВИЧ-инфицированных с новообразованиями мочеполовых органов - за 2 года под наблюдением находился только один больной с раком мочевого пузыря. Несмотря на литературные данные, подтверждающие увеличение частоты новообразований у ВИЧ-инфицированных, по всей видимости, большинство больных с этим заболеванием не доживают до рака и погибают от генерализованных инфекционных процессов [4, 5].
Подавляющее большинство ВИЧ-инфицированных больных были госпитализированы по срочным показаниям с экстренными урологическими заболеваниями, имевшими место в 82 наблюдениях, что составляет 92,1% от общего числа пролеченных за 2 года ВИЧ-инфицированных больных. В плановом порядке было госпитализировано всего 7 человек. Показаниями к плановой госпитализации послужили мочекаменная болезнь, ДГПЖ, гидронефроз. Необходимо отметить, что и эти заболевания нередко (острая задержка мочеиспускания, гематурия) могут потребовать экстренной госпитализации.
Учитывая большую социальную значимость и недостаточную изученность, целесообразно подробнее остановиться на заболеваниях нижних мочевых путей и мужских половых органов на фоне ВИЧ-инфекции.
С 1996 г. по настоящее время урологическая помощь была оказана 159 ВИЧ-инфицированным пациентам, страдающим заболеваниями нижних мочевых путей и мужских половых органов, из них 104 - мужчин, 55 - женщин. На рисунке 2 представлена динамика роста числа поступлений этой категории больных в ГКУБ № 47.
На рисунке 4 отражена динамика числа поступлений ВИЧ- инфицированных больных по наиболее распространенным у этой категории пациентов урологическим заболеваниям, которая наглядно демонстрирует ранее отмеченные тенденции. Рост числа ВИЧ- инфицированных лиц, требующих урологической помощи, происходит главным образом за счет острых инфекционно-воспалительных заболеваний - пиелонефрита, эпидидимита и эпидидимоорхита, в меньшей степени - простатита.
Таким образом, основная проблема лечения урологических больных с сопутствующей ВИЧ- инфекцией - это назначение адекватной эмпирической антимикробной терапии и оказание экстренной оперативной помощи [3, 6, 7].
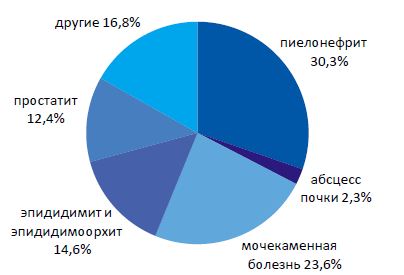 |
| Рисунок 1. Частота урологических заболеваний у ВИЧ-инфицированных больных ГКУБ № 47 2007-2009 год |
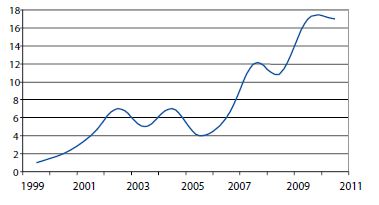 |
| Рисунок 2. Динамика числа ВИЧ-инфицированных пациентов, страдающих заболеваниями нижних мочевых путей, поступивших в ГКУБ № 47 |
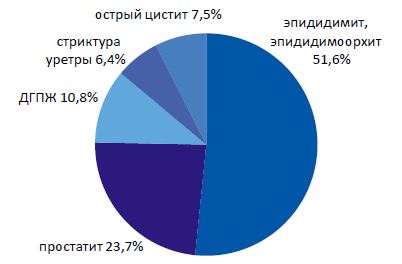 |
| Рисунок 3. Стуктура заболеваний нижних мочевых путей у ВИЧ-инфицированных больных |
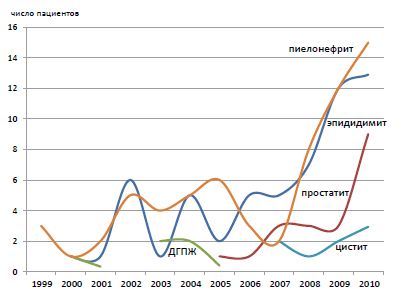 |
| Рисунок 4. Динамика поступлений ВИЧ-инфицированных пациентов в ГКУБ № 47 |
Особенности медикаментозного лечения заболеваний органов мочеполовой системы у ВИЧ- инфицированных
Иммунодефицит, обусловленный вирусом иммунодефицита человека, создает предпосылки для развития инфекционно-воспалительных процессов с атипичной клинической картиной и очень широким спектром возможных возбудителей [8, 9, 10]. Свою роль играет и внутривенная наркомания, регистрируемая у значительной части пациентов, которая также является фактором риска гематогенных инфекций, в том числе и органов мочеполовой системы [4].
Мы неоднократно наблюдали ВИЧ-инфицированных больных, у которых пиелонефрит был обусловлен зеленящим стрептококком, трихомонадами, гонококком и т.д. Для любого выраженного иммунодефицита характерны микробактериозы, в том числе и туберкулез. Возможны грибковые и вирусные поражения. Что касается микозов и микобактериозов при ВИЧ-инфекции, то эта проблема настолько актуальна, что в настоящее время инфекционистами разработаны четкие критерии начала специфической профилактики и методики лечения [2].
Основным принципиальным требованием к проведению эмпирической антибактериальной схемы является выбор препарата, обладающего наиболее широким спектром действия. При этом, если больной не принимал антибактериальные препараты в течение длительного времени, не подвергался оперативным вмешательствам и инвазивным методам исследования, то наличие полирезистентной микрофлоры маловероятно [3].
В настоящее время на первом этапе лечения эмпирически наиболее часто мы назначаем офлоксацин 200 мг внутривенно 2 раза в сутки в сочетании с метронидазолом 500 мг внутривенно или per os (в зависимости от тяжести состояния) 3 раза в сутки. При одновременном проведении антиретровирусной терапии доза метронидазола снижается до 500 мг 2 раза в сутки. Длительность терапии четко не регламентирована, однако в связи со склонностью инфекционно-воспалительных процессов на фоне ВИЧ-инфекции к затяжному течению с низкой активностью антибактериальные препараты назначаются на срок не менее 14 суток.
Вышеуказанная схема обладает широким спектром активности, включающим большинство грамотрицательных палочек, внутриклеточные возбудители, трихомонаду, анаэробы, негоспитальные грамположительные кокки, палочку Коха и атипичные микобактерии. За пределами спектра остаются полирезистентные грамотрицательные палочки, особенно неферментирующие, MRSA, MRSE и все виды энтерококков. Немаловажной особенностью выбранных препаратов является низкая токсичность и невысокая стоимость.
При наличии поверхностного кандидоза любой локализации и степени выраженности, а также при выявлении кандидурии одновременно назначается флуконазол внутривенно.
В качестве альтернативной схемы при низкой вероятности инфекций, передаваемых половым путем, рассматривается ингибиторзащищенный аминопенициллин в сочетании с амикацином. Резервными препаратами являются цефтазидим, карбопенемы и ванкомицин. Последний может быть назначен и в эмпирическом режиме, если пиелонефрит у больного развился на фоне рецидивирующего воспалительного заболевания предположительно стафилококковой этиологии, например, остеомиелита.
Особенности фармакокинетики и лекарственные взаимодействия антиретровирусных препаратов и лекарств, применяемых в урологической практике
Важной особенностью фармакотерапии урологических заболеваний на фоне ВИЧ-инфекции является необходимость учета лекарственных взаимодействий со специфическими антиретровирусными препаратами, назначаемыми по жизненным показаниям для подавления репликации ВИЧ [10, 11].
В настоящее время согласно инструкции НМЦ ПБ СПИД в качестве базовых рассматриваются следующие режимы антиретровирусной терапии: эфавиренз / зидовудин / ламивудин, эфавиренз / зидовудин / диданозин; в качестве альтернативных - эфавирен / фосфазид / ла мивудин (диданозин), эфавиренз / ставудин / ламивудин, зидовудин / ламивудин (диданозин) / атазановир.
Большинство препаратов, подавляющих репликацию ВИЧ, ме- таболизируются в печени системой цитохрома Р-450 до неактивных метаболитов, которые затем выводятся почками. Поэтому мы вправе ожидать увеличение частоты побочных реакций и токсических эффектов у больных, имеющих печеночную недостаточность (они крайне нехарактерны для урологической клиники) или при одновременном назначении ингибиторов цитохрома Р-450. Исключением является диданозин, значительный процент которого выводится почками в активном виде. Однако антиретровирусные средства в связи с их низкой эффективностью и быстрым развитием резистентности практически никогда не назначаются в режиме монотерапии, поэтому система цитохрома Р-450 в любом случае оказывается заинтересованной [2].
Урологические заболевания не являются показанием к отмене антиретровирусной терапии. Отсюда становится актуальным вопрос о возможных лекарственных взаимодействиях препаратов антиретровирусной терапии и лекарственных средств, назначаемых для лечения урологических заболеваний. Актуальность этого вопроса возрастает с каждым годом, если учесть, что антиретровирусные препараты достаточно токсичны и, прежде всего, в отношении костного мозга, печени, нервной системы. По токсическим эффектам указанная группа лекарственных средств как по частоте, так и по выраженности далеко превосходит антибиотики и сходна с противоопухолевыми средствами. Это неудивительно, так как нуклеозидные ингибиторы обратной транскриптазы по сути своей очень близки к антиметаболитам [4, 7].
Из антибактериальных препаратов, широко используемых в урологической практике, основная часть имеет почечный путь выведения, что существенно облегчает их назначение в описываемой ситуации. Особого внимания заслуживают антибактериальные препараты, проходящие биотрансформацию в печени. В многочисленной и широко применяемой группе цефалоспоринов большинство препаратов выводится почками в неизмененном виде. Цефотаксим - единственный из цефалоспоринов, который проходит биотрансформацию с образованием активного метаболита, что делает его плохо сочетаемым с антиретровирусными средствами. И проблема здесь не столько в токсичности, сколько в непредсказуемой и неуправляемой эффективности цефотаксима. Цефтриаксон и цефоперазон имеют двойной, но преимущественно печеночный путь выведения в неизмененном виде. Особенности фармакокинетики этих препаратов вынуждают ограничивать их использование главным образом в условиях печеночной недостаточности. Это же относится и к пефлоксацину - единственному фторхинолону, имеющему клинически значимый двойной путь выведения [3].
Проблемными препаратами у больных, получающих антиретровирусную терапию, являются макролиды и нитроимидазолы. Макролиды - одни из самых безопасных антибактериальных препаратов. Они малотоксичны и редко вызывают дисбактериоз, так как не подавляют энтерококк и кишечную палочку. Но они метаболизируются цитохромом Р-450 и выводятся с желчью. Это позволяет безопасно назначать их в полной дозировке при любой стадии почечной недостаточности, но при сочетанном назначении макролидов (особенно эритромицина) и препаратов антиретровирусной терапии значительно увеличивается риск токсичности последних [12].
Нитроимидазолы также метаболизируются печенью с образованием активных и неактивных метаболитов. Они могут конкурировать с противовирусными препаратами за ферментные системы печени.
Отметим, что макролиды и нитроимидазолы в урологической практике применяются главным образом при лечении воспалительных заболеваний нижних мочевых путей, вызванных, соответственно, внутриклеточными возбудителями и трихомонадой. ВИЧ-инфицированные пациенты поступают в стационар уже при развернутой клинике обострения, которое подразумевает экстренное начало эмпирической антибактериальной терапии. По этой причине бактериологическое исследование мочи, ПЦР-диагностика выполняются в более поздние сроки. Исходя из этого, от назначения макролидов (особенно эритромицина) больным, получающим антиретровирусную терапию, скорее всего, необходимо воздержаться. При подозрении на трихомониаз нитроимидазолы являются безальтернативными препаратами. Однако возможное развитие токсических реакций со стороны противовирусных препаратов вынуждает снижать дозировку нитроимидазолов.
В урологической практике есть еще одна область, где антиретровирусная терапия существенно усложняет выбор лекарственных препаратов. Это профилактика развития стрессовых язв желудка и двенадцатиперстной кишки (противоязвенная профилактика). В настоящее время нормативные документы, регламентирующие медицинскую помощь, не содержат требований обязательного проведения противоязвенной профилактики. Однако значительный риск развития стрессовых эрозивноязвенных поражений органов желудочно-кишечного тракта, а также существенные финансовые затраты на лечение этих осложнений диктуют необходимость широкого профилактического назначения противоязвенных средств [4]. В настоящее время в ГКУБ № 47 все оперативные вмешательства большого объема, тем более у осложненных пациентов, проводятся на фоне профилактического назначения Н2-блокаторов или ингибиторов протонной помпы. Все они в той или иной степени метаболизируются микросомальными ферментами печени, и могут увеличить риск опасных побочных эффектов от противовирусных средств. Решением проблемы является применение лекарственных препаратов с минимальным резорбтивным эффектом, действующих главным образом местно. Препаратами выбора являются сукральфат (Вентер) и соединения висмута (Де-нол).
ЗАКЛЮЧЕНИЕ
Анализ статистических данных показал, что рост числа ВИЧ- инфицированных лиц, требующих урологической помощи, происходит главным образом за счет острых инфекционно-воспалительных нозологий - пиелонефрита, эпидидимита и эпидидимоорхита, в меньшей степени - простатита. Частота острого эпидидимита и эпидидимоорхита на фоне ВИЧ-инфекции в 2,2 раза превышает частоту острого простатита.
Ключевые слова: ВИЧ-инфекция, урологическая заболеваемость, острый простатит, острый пиелонефрит, острый эпидидимит, эмпирическая антимикробная терапия, лекарственные взаимодействия.
Keywords: HIV infection, urological morbidity, acute prostatitis, acute pyelonephritis, acute epididymitis, empirical antimicrobial therapy, drug interactions.
Статья посвящена исследованию современных эпидемиологических и клинических особенностей острой ВИЧ-инфекции, анализу эффективности лабораторной диагностики. Представлен обзор литературы в сопоставлении с данными собственных наблюдений за 200 пациентами с
Clinical manifestations and challenges of diagnostics of acute HIV infection in adults Yа. S. Ulyanova, E. I. Krasnova, V. V. Provorova, N. I. Khokhlova, O. V. Melnikova, I. Ya. Izvekova
The article covers the study of modern epidemiological and clinical features of acute HIV-infection, as well as analysis of efficiency of laboratory diagnostics. The literature review was presented, in comparison with the data of our own observations of 200 patients who were diagnosed with acute HIV-infection in hospital in 2017–2018. ?
Острая ВИЧ-инфекция (острый ретровирусный синдром, стадия первичных проявлений ВИЧ-инфекции) развивается после инкубационного периода, который продолжается от 3 недель до 3 месяцев после заражения. При диагностике инфекции в эти сроки предоставляется уникальная возможность для раннего начала антиретровирусной терапии (АРВТ) с целью уменьшения вирусной нагрузки, предотвращения развития прогрессирующего иммунодефицита и ограничения дальнейшего распространения инфекции в популяции. Однако диагностика острой ВИЧ-инфекции представляет определенные сложности ввиду отсутствия у нее патогномоничных симптомов, возможных отрицательных результатов иммуноблота в первые недели болезни, и часто инфекция остается нераспознанной врачами.
ВИЧ-инфекция — медленно, неуклонно прогрессирующая антропонозная болезнь, вызываемая вирусом иммунодефицита человека, с контактным механизмом передачи, характеризующаяся прогрессирующим поражением иммунной системы с развитием синдрома приобретенного иммунодефицита.
С начала пандемии ВИЧ-инфекции, т. е. в течение 40 лет, почти 78 млн человек были инфицированы, из них около 39 млн человек умерли [1]. Эпидемиологическая ситуация по ВИЧ-инфекции в Российской Федерации (РФ) в последние годы продолжает оставаться напряженной. В течение последнего десятилетия показатели заболеваемости в РФ росли: если в 2008 г. показатель заболеваемости составил 31,8 на 100 тыс. населения [14], то в 2017 г. — 61,16, в 2018 г. — 59,74 [2]. Показатель пораженности ВИЧ-инфекцией в 2018 г. составил 686,2 на 100 тыс. населения России. Регистрируется рост числа регионов РФ с высокой пораженностью населения ВИЧ-инфекцией (более 0,5% от численности населения): с 22 регионов в 2014 г. до 35 в 2018 г., при этом в них проживает более половины всего населения страны — 59,0%. К наиболее пораженным ВИЧ-инфекцией регионам относится и Новосибирская область. В 2018 г. она заняла 3-е место по уровню заболеваемости в России (135,4 на 100 тыс. населения). В 2017 г., по данным Росстата, ВИЧ-инфекция была причиной более половины всех смертей от инфекционных болезней (57,2%), умирают ВИЧ-инфицированные в молодом возрасте (в среднем — в 38 лет). Ведущей причиной летальных исходов у ВИЧ-инфицированных остается туберкулез [2].
Раннее назначение АРВТ позволяет не допустить развития оппортунистических инфекций, существенно продлить жизнь ВИЧ-инфицированного, улучшить качество жизни больного и профилактировать дальнейшую передачу инфекции [4, 6, 7, 19, 20].
Диагностика ОВИ представляет определенные сложности. Спектр типичных симптомов болезни известен, но патогномоничных среди них нет. Кроме того, в ряде случаев клинические проявления ОВИ могут значительно отличаться от типичного течения как по спектру симптомов, так и по тяжести клинических проявлений [5].
Стадия первичных проявлений ВИЧ следует непосредственно за инкубационным периодом. В это время репликация ВИЧ продолжается, и уже может быть обнаружен первичный ответ на внедрение возбудителя в виде клинических проявлений и/или выработки антител. У большинства пациентов эта стадия ограничивается лишь выработкой специфических антител без клинических признаков инфекции (бессимптомная сероконверсия), но при исследовании крови можно выявить снижение числа CD4-лимфоцитов (Т-хелперов), лейкопению, гипергаммаглобулинемию [7, 9].
Реже первичная инфекция проявляется острым ретровирусным синдромом, напоминающим симптомы гриппа, другой острой респираторной вирусной инфекции (ОРВИ) или инфекционного мононуклеоза [7]. Так, П. Г. Филиппов и соавт. (2017) отметили, что пациенты с ОВИ направлялись и поступали в инфекционный стационар со следующими клиническими диагнозами: острая кишечная инфекция, геморрагическая лихорадка с почечным синдромом, лептоспироз, корь, ОРВИ, ветряная оспа, инфекционный мононуклеоз, токсикодермия. Ни у одного из пациентов на догоспитальном этапе и в приемном отделении стационара не была заподозрена ОВИ [5].
По данным D. L. Braun и соавт. (2015) пациентам с ОВИ при первичном обращении к врачу острый ретровирусный синдром был диагностирован лишь в 38% случаев, остальным больным выставлялись диагнозы: вирусная инфекция, отличная от ВИЧ (например, инфекционный мононуклеоз, ОРВИ), — в 17%, бактериальная инфекция (например, стрептококковый фарингит) — в 6%, гастроэнтерит — в 4%, инфекция, передаваемая половым путем (например, сифилис), — в 3%, другие диагнозы — в 19% [29]. В странах Африки пациенты с ОВИ составляют 1–3% от числа пациентов, поступивших с подозрением на малярию [22].
Материал и методы исследования
В исследование было включено 200 пациентов в возрасте от 18 до 52 лет, поступивших в Государственное бюджетное учреждение здравоохранения городскую инфекционную клиническую больницу № 1 (ГБУЗ ГИКБ № 1) г. Новосибирск в 2017–2018 гг. Обследованы 104 мужчины (52%) и 96 женщин (49%). Диагноз ОВИ верифицировали на основании положительных результатов иммуноферментного анализа (ИФА) на антитела к ВИЧ при отрицательном или сомнительном результате иммуноблота, а также определения в крови количественного содержания РНК ВИЧ методом полимеразной цепной реакции (ПЦР) (вирусной нагрузки, ВН). При постановке диагноза ВИЧ-инфекции учитывалась совокупность клинико-эпидемиологических и лабораторных данных.
Результаты и их обсуждение
В результате проведенного исследования было установлено, что на догоспитальном этапе больным выставлялись различные диагнозы: псевдотуберкулез (35,0%), инфекционный мононуклеоз (14,8%), аллергический дерматит (17,0%), острая кишечная инфекция (12,6%), ОРВИ или грипп (20,6%). В инфекционном стационаре трети этих больных диагноз ОВИ был выставлен лишь по результатам лабораторного обследования, так как проявления и продолжительность имеющихся у них лихорадочного, катарального и диарейного синдромов не выходили за рамки типичных для острых кишечных инфекций или ОРВИ и лишь введенное с 2017 г. обязательное обследование на ВИЧ-инфекцию всех поступающих в ГИКБ № 1 пациентов после присоединения к ней Центра СПИДа позволило диагностировать у них ОВИ.
Манифестное течение ОВИ — неблагоприятный признак быстрого прогрессирования заболевания. В сравнительных когортных исследованиях, оценивающих течение заболевания у пациентов с бессимптомным острым периодом ВИЧ-инфекции и у пациентов с клиническими признаками острого ретровирусного синдрома или неврологическими нарушениями, развитие СПИДа наблюдалось в 4,6 раза чаще при наличии клинической картины инфекционного заболевания [10].
Исследователи отмечают разную частоту симптомов при ОВИ. D. L. Braun и соавт. (2015) выделили 17 типичных для ОВИ симптомов и признаков [29]. По их данным, лихорадка регистрировалась у 88% больных, недомогание/усталость — у 60%, фарингит — у 51%, сыпь — у 47%, лимфаденопатия — у 45%, потеря веса — у 39%, головная боль — у 37%, диарея — у 35%, ночные поты — у 34%, миалгия — у 28%, тошнота — у 26%, артралгия — у 22%, кашель — у 16%, рвота — у 12%, афтозный стоматит — у 12%, неврологические симптомы — у 11%, генитальные язвы — у 3%, повышение сывороточных трансаминаз — у 61%, тромбоцитопения — у 37%. C. S. Wong и совт. (2011) выявляли лихорадку в 91% случаев, сыпь — в 56%, диарею — в 53%, лимфаденопатию — в 41%, головную боль — в 24%, миалгию — в 44%, артралгию — в 29%, потерю веса — в 26%, анорексию — в 21%, фарингит — в 26%, кашель — в 24%, рвоту — в 18%, тонзиллит — в 12%, менингизм — в 6% случаев [23]. По нашим данным, частыми симптомами у госпитализированных в ГИКБ № 1 взрослых 200 больных с ОВИ в 2017–2018 гг. были: лихорадка (99%), экзантема (65,5%), полилимфаденопатия (54,0%). Реже регистрировались диарея (36,0%), фаринготонзиллит (23,0%), афтозный стоматит (6,5%), гепатомегалия или гепатоспленомегалия (8,5%). У 26,5% больных были выявлены вторичные заболевания: у 2 больных — сепсис, у 2 — серозный менингит, у 3 — реактивация цитомегаловирусной инфекции, у 5 — реактивация Эпштейна–Барр-вирусной инфекции, у 2 — проявления Herpes Zoster, у 12 — внебольничная пневмония стрептококковой и стафилококковой этиологии, у 5 — различные формы туберкулеза легких, у 22 — орофарингеальный кандидоз.
Таким образом, по мнению всех авторов, наиболее частым клиническим симптомом у больных ОВИ является лихорадка (88–99%), сопровождающаяся у большинства больных интоксикационным синдромом. Ее продолжительность, по нашим данным, варьировала от 2 до 32 дней (в среднем — 8,6 ± 2,93 суток). Высокая лихорадка регистрировалась у 65,0%, умеренная — у 31,0%, у незначительной доли больных она была субфебрильная (4,0%).
Почти у половины больных ОВИ отмечалась генерализованная лимфаденопатия. По нашим наблюдениям, у больных ОВИ лимфоузлы были увеличены умеренно, не спаяны с окружающими тканями, плотноэластической консистенции, кожа над ними не изменена. Более чем у трети больных отмечалась диарея, она была чаще водянистая, реже кашицеобразный стул, без патологических примесей, от 3 до 15 раз в день.
Редкими проявлениями ОВИ являются разнообразные неврологические проявления. E. Fortin и соавт. описывают двусторонний неврит зрительного нерва при ОВИ [21]. M. A. Ferrada и соавт. — лимбический энцефалит и рабдомиолиз [24]. D. L. Braun и соавт. отмечали тяжелый энцефалит, герпетический менингит, парезы (например, парез лицевого нерва, парез плечевого сплетения), длительное головокружение, острое психическое расстройство, дистальные парестезии, афазию [29], Г. А. Прянишникова — асептический менингит, менингоэнцефалит, острую воспалительную демиелинизирующую полирадикулонейропатию или синдром Гийена–Барре, дистальную сенсорную полинейропатию, нейропатию лицевого нерва [7]. Это единичные случаи при ОВИ, описанные в литературе.
Заключение
Литература
Я. С. Ульянова*
Е. И. Краснова* , 1 , доктор медицинских наук
В. В. Проворова*
Н. И. Хохлова*
О. В. Мельникова**
И. Я. Извекова*, доктор медицинских наук
* ФГБОУ ВО НГМУ Минздрава России, Новосибирск
** ГБУЗ НСО ГИКБ № 1, Новосибирск
Клинико-лабораторные проявления и сложности диагностики острой ВИЧ-инфекции у взрослых/ Я. С. Ульянова, Е И. Краснова, В. В. Проворова, Н. И. Хохлова, О. В. Мельникова, И. Я. Извекова
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 70-73
Теги: острый ретровирусный синдром, приобретенный иммунодефицит, диагностика
Е. Л. Голохваcтова, кандидат медицинских наук Городской центр по профилактике и борьбе со СПИДом, Москва Синдром приобретенного иммунодефицита (СПИД) важнейшая мировая медицинская, социальная и политическая проблема ХХ века. В 1981 г.
Городской центр по профилактике и борьбе со СПИДом, Москва
В настоящее время известны два типа вируса — ВИЧ-1 и ВИЧ-2, различающиеся по своим структурным и антигенным характеристикам. Имеются достоверные различия в течении заболевания, вызываемого этими вирусами. Течение инфекции, вызываемой ВИЧ-2, считается более продолжительным. Среди ВИЧ-1 и ВИЧ-2 выделяют большое число генетически различных групп. Как и все ретровирусы, вирус ВИЧ характеризуется высокой изменчивостью. Считается, что в организме человека по мере прогрессирования инфекции, от бессимптомной до манифестной, происходит эволюция вируса от менее вирулентного к более вирулентному варианту. ВИЧ нестоек во внешней среде, чувствителен к внешним воздействиям, практически полностью инактивируется при нагревании выше 56°С в течение 30 мин, погибает при кипячении через 1-3 мин, а также под воздействием дезинфицирующих средств (3%-ный раствор перекиси водорода, 5%-ный раствор лизола, 70%-ный — этилового спирта). Возможно его сохранение во внешней среде в жидкостях, содержащих вирус в высоких концентрациях, таких как кровь и сперма. Губительны для ВИЧ солнечное и искусственное УФ-излучение, а также все виды ионизирующего излучения. В крови, предназначенной для переливания, вирус живет годы, в замороженной сперме несколько месяцев. Появились данные о том, что ВИЧ теряет активность под воздействием защитных ферментов, содержащихся в слюне и поте. Передачи ВИЧ при укусах кровососущих насекомых не происходит.
ВИЧ-инфекция распространена географически повсеместно. Инфекция ВИЧ-1 — антропоноз. Животные в естественных условиях не заражаются ВИЧ-1. Источником ВИЧ-инфекции является ВИЧ-инфицированный человек на всех стадиях заболевания, как в период бессимптомного вирусоносительства, так и во время развернутых клинических проявлений болезни. Восприимчивость к ВИЧ у людей всеобщая. Причиной невосприимчивости к заражению ВИЧ могут быть специфические иммуноглобулины класса А, обнаруживаемые на слизистых оболочках половых органов.
Пути передачи ВИЧ-инфекции: половой, парентеральный, вертикальный. Половой путь передачи реализуется при гетеросексуальных и гомосексуальных половых контактах. Вероятность заражения повышается при воспалительных заболеваниях половых органов. Парентеральный путь инфицирования встречается в основном среди инъекционных наркоманов. Факторами передачи ВИЧ при этом могут быть общие шприцы и иглы, наркотик, в который добавляется кровь. Инфицирование возможно при переливании зараженной крови, ее препаратов, использовании загрязненных кровью медицинских инструментов, не прошедших соответствующую обработку. Факторами передачи вируса могут быть органы и ткани доноров, используемых для трансплантации. Если женщина заражена ВИЧ, то вероятность инфицирования плода составляет около 50%. Ребенок может инфицироваться до, во время и после родов. Контактно-бытовой и воздушно-капельный пути передачи при ВИЧ-инфекции не встречаются.
ВИЧ-инфекция характеризуется многолетним течением, клинически связанным с прогрессирующим снижением иммунитета и приводящим к развитию тяжелых форм оппортунистических заболеваний. До настоящего времени считалось, что в большинстве случаев ВИЧ-инфекция имеет единственный исход — гибель зараженного ВИЧ организма. Однако теория инфекционного процесса допускает существование как маловирулентных или дефектных штаммов ВИЧ, так и устойчивых к инфекции больных. Среднюю продолжительность жизни инфицированного человека оценивают сейчас в 12 лет, однако продолжительность болезни может быть связана с путями заражения, принадлежностью к различным группам населения, возрастом, расовыми особенностями и доступностью медицинской помощи.
Клиника. После инкубационного периода, продолжительностью от 2 недель до 6 и более месяцев, в 50-70% случаев наступает длящийся от нескольких дней до 2 месяцев период первичных клинических проявлений в виде лихорадочного состояния, которое может сопровождаться увеличением лимфоузлов, стоматитом, пятнистой сыпью, фарингитом, диареей, увеличением селезенки, иногда явлениями энцефалита. Во многих случаях может наблюдаться стертое или малосимптомное начало заболевания, однако у большинства зараженных ВИЧ к 6 месяцам от момента инфицирования появляются антитела к ВИЧ.
Ранние клинические проявления ВИЧ-инфекции, за исключением увеличения лимфоузлов, проходят, и затем в течение нескольких лет у зараженных лиц другие клинические признаки ВИЧ-инфекции не обнаруживаются. В этот период сохраняется активность ВИЧ и происходит медленное снижение количества CD4-клеток. Когда защитные силы организма достаточно ослабевают, у пациента начинают возникать разнообразные оппортунистические заболевания, выраженность которых в дальнейшем нарастает по мере снижения количества CD4-клеток. При значительном снижении количества этих клеток развивающиеся оппортунистические поражения приобретают угрожающий для жизни характер. При отсутствии адекватной терапии больной погибает.
Кроме соматических поражений, у больных ВИЧ-инфекцией развиваются нейропсихические изменения, связанные с известием о заражении вирусом, возникает целая группа стрессов, из-за которых нарушаются или прекращаются социальные и межличностные связи заразившихся, снижается уровень их самооценки, угнетается эмоциональный фон, практически меняется жизнь пациентов. Ни одно инфекционное заболевание до настоящего времени не сопровождалось такой выраженной стигматизацией, как ВИЧ-инфекция. Неблагоприятный прогноз заболевания, особенности передачи возбудителя, молодой возраст заразившихся — все эти факторы усугубляют социально-психологическую ситуацию пациентов. При заражении ВИЧ-2 заболевание прогрессирует несколько медленнее. Своевременно и правильно начатое лечение может на несколько лет увеличить продолжительность жизни инфицированных лиц, а также улучшить качество их жизни.
Течение ВИЧ-инфекции многие исследователи пытались отобразить с помощью клинических классификаций. В нашей стране принята следующая классификация ВИЧ-инфекции (В. И. Покровский, 1989).
I. Стадия инкубации.
II. Стадия первичных проявлений:
А — острая лихорадочная фаза; Б — бессимптомная фаза; В — персистирующая генерализованная лимфоаденопатия.
III. Стадия вторичных заболеваний:
А — потеря массы тела менее 10%, поверхностные грибковые, бактериальные, вирусные поражения кожи и слизистых оболочек, опоясывающий лишай, повторные фарингиты, синуситы;
Б — прогрессирующая потеря массы тела более 10%, необъяснимая диарея или лихорадка более 1 месяца, волосатая лейкоплакия, туберкулез легких, повторные или стойкие бактериальные, грибковые, вирусные, протозойные поражения внутренних органов (без диссеминации) или глубокие поражения кожи и слизистых оболочек, повторный или диссеминированный опоясывающий лишай, локализованная саркома Капоши;
В — генерализованные бактериальные, вирусные, грибковые, протозойные и паразитарные заболевания, пневмоцистная пневмония, кандидоз пищевода, атипичный микобактериоз, внелегочный туберкулез, кахексия, диссеминированная саркома Капоши, поражения ЦНС различной этиологии.
IV. Терминальная стадия.
Выделяют также три иммунологические категории в зависимости от уровня СД4-лимфоцитов:
1) более 0,5 х 109/л СД4-клеток в 1 мм 3 крови; 2) от 0,2 до 0,5 х 109/л в 1 мм 3 ; 3) менее 0,2 х 109/л в 1 мм 3 .
Таким образом, каждый больной может быть отнесен к той или иной категории по клиническим и иммунологическим критериям.
В данной классификации учитываются все проявления болезни от момента заражения до гибели больного, включая и те, которые, возможно, еще неизвестны.
- Нуклеозидные ингибиторы обратной транскриптазы вируса (зидовудин, диданозин, зальцитабин, ставудин, ламивудин, абаковир).
- Ненуклеозидные ингибиторы обратной транскриптазы (ифавиренц, делавирдин, невирапин).
- Ингибиторы протеазы вируса (индинавир, саквинавир, ритонавир, нельфинавир).
Обратная транскриптаза и протеаза — это ферменты вируса, необходимые для его репликации. Соответственно подавление этих ферментов приводит к замедлению размножения ВИЧ. Наиболее эффективной считают комбинацию одного ингибитора протеазы (например, индинавира или ритонавира) и двух нуклеозидных ингибиторов обратной транскриптазы (зидовудина и диданозина, ставудина и диданозина, ставудина и ламивудина, диданозина и ламивудина, зидовудина и зальцитабина, зидовудина и ламивудина). Альтернативой ингибитору протеазы может быть новый ненуклеозидный ингибитор обратной транскриптазы — ифавиренц. Терапия двумя нуклеозидными ингибиторами обратной транскриптазы уступает по эффективности комбинации трех препаратов, а монотерапия любыми антиретровирусными средствами считается неэффективной (за исключением тех случаев, когда альтернативная терапия невозможна, или во время беременности с целью предупреждения перинатальной трансмиссии). Обсуждается возможность одновременного применения трех нуклеозидных ингибиторов обратной транскриптазы, например, абакавира, зидовудина и ламивудина. Однако, по мнению экспертов, в настоящее время все же предпочтительно использование препаратов разных классов. Все антиретровирусные средства следует назначать одновременно в максимальной дозе (исключение составляют ритонавир и невирапин, дозы которых могут быть увеличены). При клинических проявлениях ВИЧ-инфекции антиретровирусная терапия показана всем больным. Необходимо использовать наиболее мощную комбинацию препаратов, обеспечивающих максимальное подавление репликации вируса. Больным СПИД часто приходится назначать не только противовирусные средства, но и препараты для лечения оппортунистических инфекций. В таких случаях необходимо учитывать взаимодействие между ними, а также возможность возникновения сходных нежелательных эффектов. Например, рифампицин, который применяется при лечении активного туберкулеза, снижает уровень ингибиторов протеазы в крови. Последние, в свою очередь, нарушают метаболизм рифампицина. Мощная противовирусная терапия восстанавливает иммунную функцию больного. Усиление иммунологического и/или воспалительного ответа может привести к появлению новых симптомов у больных с субклиническими оппортунистическими инфекциями (например, ЦМВ). Целесообразно продолжить антиретровирусную терапию и провести адекватное лечение оппортунистической инфекции. Иногда по тем или иным причинам приходится прерывать антиретровирусную терапию. Достоверных сведений о том, на сколько дней, недель или месяцев можно без последствий отменить один препарат или всю комбинацию, нет. Если возникает необходимость в прерывании терапии на длительный срок, то теоретически лучше отменить все препараты, чем продолжать терапию одним или двумя антиретровирусными средствами. Такой подход позволяет свести к минимуму риск появления устойчивых штаммов вируса. Зачастую врачи сталкиваются с тем, что выбранная схема терапии не всегда дает достаточный вирусологический и иммунологический эффект, что вынуждает менять лечение. Наиболее важным критерием эффективности терапии является динамика вирусной нагрузки. Подтвержденное клинически значимое повышение концентрации РНК ВИЧ в плазме, которое нельзя объяснить интеркуррентной инфекцией или вакцинацией, указывает на неэффективность лечения (независимо от динамики числа CD4-клеток). При выборе новой схемы лечения необходимо учитывать причины ее изменения. Если терапия давала вирусологический эффект, но вызывала выраженные побочные реакции, то целесообразно отменить препарат, который был причиной нежелательных явлений, и назначить другое средство того же класса, но с иным профилем токсичности и переносимости. Если терапия привела к выраженному подавлению репликации вируса, но является неадекватной с современной точки зрения (например, два нуклеозидных ингибитора обратной транскриптазы или монотерапия), то возникает вопрос: продолжать проводимую терапию или добавить другие средства. Большинство экспертов полагают, что неадекватная терапия в конечном итоге окажется неэффективной, и считают вторую тактику целесообразной. При неэффективности первоначального лечения предпочтительно полностью заменить неадекватную схему. Особое беспокойство вызывает возможность перекрестной устойчивости к различным ингибиторам протеазы. Имеются свидетельства того, что штаммы вируса, которые приобрели резистентность к одному препарату группы, обладают пониженной чувствительностью или устойчивы к большинству или всем ингибиторам протеазы. В связи с этим многие эксперты считают целесообразным включать два ингибитора протеазы в новые схемы лечения. Антиретровирусная терапия у больных острой ВИЧ-инфекцией снижает вирусную нагрузку и благоприятно влияет на иммунную функцию, однако отдаленный клинический эффект подобной терапии изучен недостаточно. Многие эксперты считают целесообразным продолжать лечение неопределенно долгое время, т. к. после прекращения терапии виремия может появиться вновь или возрасти.
В настоящее время существует острая потребность в новых способах лечения, которые были бы эффективны для постоянно растущего числа ВИЧ-инфицированных пациентов, уже леченных вышеупомянутыми препаратами. Получены данные о новом классе противовирусных средств — это ингибитор фузии (препарат Т-20), который применялся в комбинации с традиционными препаратами. В отличие от других препаратов для лечения ВИЧ-инфекции, которые блокируют репликацию однажды попавшего в клетку человека вируса, Т-20 представляет собой пептид, препятствующий проникновению вируса в клетку.

ВИЧ-ассоциированная нефропатия характеризуется клиническими признаками фокального сегментарного гломерулосклероза, и часто при биопсии выявляется склерозирующая гломерулопатия (вариант фокального сегментарного гломерулосклероза).
ВИЧ-ассоциированная нефропатия, тип нефротического синдрома Обзор нефритического синдрома (Overview of Nephritic Syndrome) Нефротический синдром – экскреция с мочой более 3 г белка в день в результате патологии почечных гломерул, а также отек и гипоальбуминемия. Чаще всего он встречается среди детей и имеет как. Прочитайте дополнительные сведения , наиболее распространена среди пациентов негроидной расы с ВИЧ, принимающих инъекционные наркотики или имеющих низкий уровень комплемента при проведении антиретровирусной терапии. Инфицирование клеток почек ВИЧ может играть роль в развитии заболевания.

Большинство клинических признаков схожи с признаками фокального сегментарного гломерулсклероза Клинические проявления Фокальный сегментарный гломерулосклероз – это рассеянный мезангиальный склероз, который начинается в некоторых, но не во всех (фокальных) гломерулах, с течением времени распространяясь на всех. Прочитайте дополнительные сведения , но гипертензия встречается реже, а почки остаются увеличенными.

У большинства пациентов с ВИЧАН заболевание быстро прогрессирует до терминальной стадии почечной недостаточности Хроническая болезнь почек Хроническая болезнь почек (ХБП) представляет собой длительное прогрессивное снижение почечной функции. Симптомы развиваются медленно и на продвинутых стадиях включают в себя анорексию, тошноту. Прочитайте дополнительные сведения в течение 1–4 месяцев.
Диагностика

ВИЧ-ассоциированную нефропатию следует подозревать у пациентов с нефротическим синдромом или нефропатией, больных СПИДом или имеющих симптомы СПИДа. Необходимо отличать ВИЧ-ассоциированную нефропатию от других заболеваний, которые с высокой частотой встречаются у ВИЧ-инфицированных пациентов и приводят к болезни почек, таких как тромботическая микроангиопатия (гемолитико-уремический синдром Гемолитико-уремический синдром (ГУС) Гемолитико-уремический синдром (ГУС) является острым скоротечным заболеванием, для которого характерна тромбоцитопения, микроангиопатическая гемолитическая анемия и острое поражение почек. ГУС. Прочитайте дополнительные сведения и тромбоцитарная тромбоцитопеническая пурпура Тромботическая тромбоцитопеническая пурпура (ТТП) Тромботическая пурпура (ТТП) является острым скоротечным заболеванием, для которого характерна тромбоцитопения и микроангиопатическая гемолитическая анемия. Другие проявления могут включать. Прочитайте дополнительные сведения ), иммунокомплексный гломерулонефрит, лекарственно-индуцированный интерстициальный нефрит (в результате приема индинавира и ритонавира) и рабдомиолиз Рабдомиолиз Рабдомиолиз – это клинический синдром, при котором разрушаются ткани скелетнаых мышц. Симптомы и признаки включают мышечную слабость, миалгию и красновато-коричневую мочу, хотя эта триада признаков. Прочитайте дополнительные сведения (в результате приема статинов).
В случае проведения УЗИ видно, что почки увеличены, наблюдается высокая эхогенность почек.

Обычно проводится биопсия почек. Световая микроскопия выявляет спавшиеся капилляры разной степени выраженности (склерозирующая гломерулопатия) и разной степени выраженности увеличение мезангиального матрикса. Отмечаются выраженные дегенеративные изменения и атрофия канальцев или дилатация микроцитов. Также часто обнаруживаются интерстициальные иммуноклеточные инфильтраты, фиброз и отек. Канальцевые ретикулярные включения, подобные таковым при системной красной волчанке Системная красная волчанка (СКВ) Системная красная волчанка – хроническое мультисистемное воспалительное заболевание аутоиммунной природы; поражает преимущественно молодых женщин. Наиболее часто заболевание проявляется артралгиями. Прочитайте дополнительные сведения , выявлены в пределах эндотелиальных клеток, но в настоящее время встречаются редко на фоне более эффективной терапии ВИЧ-инфекции.
Нормальное АД и постоянно увеличенные почки помогают дифференцировать ВИЧ-ассоциированную нефропатию от фокально-сегментарного гломерулосклероза.
Лечение
Применение высокоактивной антиретровирусной терапии (ВААРТ) и ингибиторов ангиотензин-конвертирующего фермента (АПФ)
Лечение ВИЧ-инфекции может улучшить исход поражения почек; собственно, ВИЧ-ассоциированная нейропатия встречается намного реже среди пациентов с хорошо контролируемой ВИЧ-инфекцией, принимающих ВААРТ. Применение ингибиторов АПФ вероятно приносит некоторую пользу. Роль глюкокортикоидов окончательно не определена. В некоторых центрах были получены хорошие результаты трансплантации почек Трансплантация почки Трансплантация почек является наиболее распространенным видом трансплантации цельных органов. (См. также Обзор трансплантации (Overview of Transplantation)). Основное показание для трансплантации. Прочитайте дополнительные сведения .
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
ВИЧ – инфекционное заболевание, при котором поражается иммунная система человека. Патология вызвана вирусом иммунодефицита человека, который разрушает иммунные клетки. В результате снижается способность организма противостоять инфекционным заболеваниям и онкопроцессам.
Вирус в окружающей среде
ВИЧ — вирус нестойкий, он погибает вне среды человеческого организма при высыхании содержащих его жидкостей и практически моментально погибает при температуре выше 56ºС.
При воздействии солнечных лучей.
В щелочной и кислой среде. Женщины, имеющие здоровую микрофлору половых органов с повышенной кислотностью, заражаются реже.
От высоких температур. На поверхности предметов в условиях умеренной температуры ВИЧ может жить до 2 часов. Однако при нагревании свыше 60 градусов погибает за 1-2 минуты. При кипячении – моментально. При дезинфекции.
От действия хлора. То же действие вызывает 6% перекись водорода, убивает патоген и 70% этиловый спирт.
Дольше всего ВИЧ сохраняется в крови человека. Высохшая капля крови содержит в себе активный вирус на протяжении 2-3 суток в нормальных условиях окружающей среды. Другие жидкости на предметах могут сохранять инфекцию 2-3 суток. Чем ниже температура окружающей среды, тем дольше живёт микроорганизм.
Пути инфицирования ВИЧ
Незащищенный проникающий сексуальный контакт – анальный или вагинальный.
Совместное использование нестерильного оборудования для инъекций.
Совместное использование нестерильного оборудования для татуировок и пирсинга.
От ВИЧ-инфицированной матери ребенку (возможно инфицирование во время беременности, родов и при кормлении грудью).
Заболевание не передается бытовым путем, так как вирус не способен передвигаться в окружающей среде и быстро погибает. Также невозможно заразиться через рукопожатие или объятие. Риск передачи вируса через слюну ничтожно мал, для этого два партнёра с ранками на слизистой оболочке рта должны довольно долго целоваться. При этом у носителя должно быть большое количество вируса в крови.
Классификация заболевания
Различают 2 основных типа возбудителя ВИЧ-1 и ВИЧ-2. Оба приводят к постепенному снижению иммунитета, но ВИЧ-2 менее патогенен. Для него характерно меньшее число вирусных частиц на микролитр крови, поэтому передаётся он реже и не так часто приводит к СПИДу.
Основные стадии заболевания
Инкубационная – происходит заражение и последующее размножение вируса в крови. Она длится до шести недель, иногда меньше. Даже будучи зараженным, на этом этапе человек не увидит явных признаков, а анализ крови не покажет, что в крови есть антитела.
Первичная – могут появиться первые признаки инфекции. Длится вторая стадия в течение 3 недель – в это время появляются антитела, вирус определяется лабораторно.
Субклиническая. Появляется первый признак болезни – увеличенные лимфоузлы. Пациент чувствует себя полностью здоровым, на самочувствие не жалуется. Могут появляться вторичные заболевания: от частых простуд до кандидоза и пневмонии.
Терминальная – предполагает быстрое и прогрессирующее истощение, а также последующую смерть больного.
Симптомы развития ВИЧ-инфекции в организме
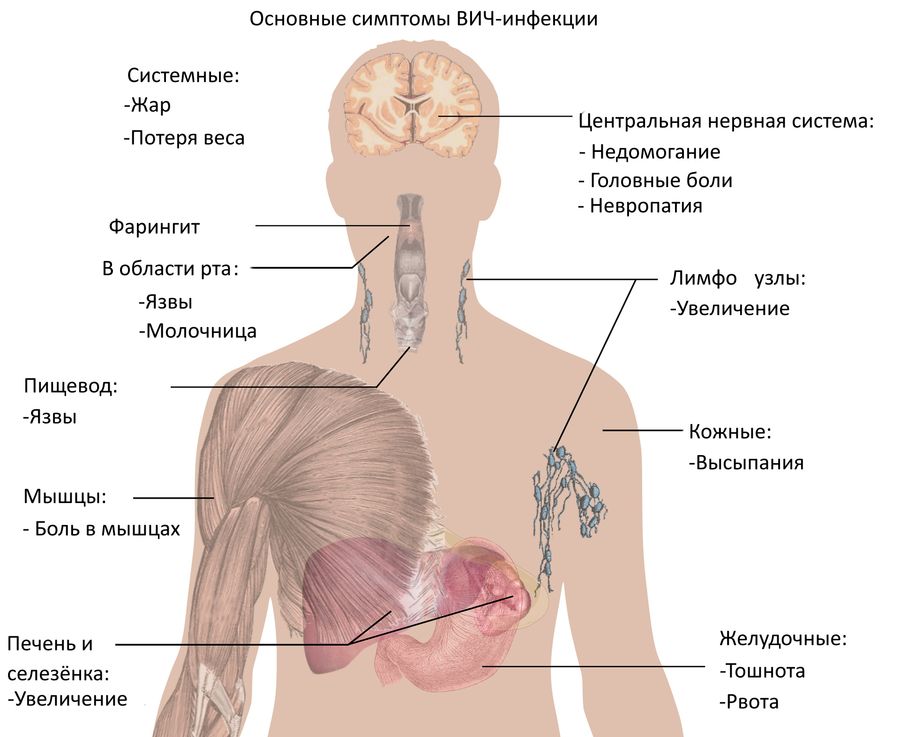
ВИЧ-инфекция течет медленно и почти бессимптомно. В течение многих лет (от 5 до 15 лет) она может никак не тревожить человека. Бывает и так, что первые признаки могут появиться на ранней стадии, а затем исчезнуть и больше не беспокоить носителя инфекции на протяжении длительного времени.
Также первые симптомы ВИЧ легко спутать с признаками других заболеваний, что может вводить в заблуждение.
На первом этапе:
боль в горле, повышение температуры
болезненность кожи, суставов, костей
одновременно увеличиваются шейные лимфоузлы
могут проявляться высыпания на коже разного рода
Новые признаки ВИЧ возвращаются через несколько лет спокойной и здоровой жизни. К ним относятся:
сильная усталость, быстрая утомляемость
увеличение лимфоузлов – не только шейных, а уже нескольких групп
снижение веса. Обычно оно выглядит беспричинным, человек не понимает, в чем дело
лихорадка, озноб, потливость (преимущественно ночная)
проблемы с ЖКТ – обычно проявляются жидким стулом без видимых на то причин
Чем опасна патология?
Болезнь опасна, в первую очередь, для заразившегося. Попадая в кровь, патоген постепенно уничтожает клетки иммунитета. Этот процесс можно замедлить с помощью антиретровирусной терапии, но полностью остановить нельзя. В результате этого организм не может противостоять инфекциям извне.
Чаще всего у пациентов развивается молочница, стоматит, длительная диарея, частые ОРВИ и т. д. Чем меньше иммунных клеток в организме человека, тем в последующем появляются более опасные заболевания, среди которых туберкулёз, онкология, поражения периферической нервной системы, саркома Капоши и другие.
Инфекция может проявлять себя абсолютно на всех органах и системах, часто заболевания совмещаются. При должном лечении эти болезни можно вылечить и поддерживать приемлемый уровень жизни пациента.
Главная опасность – это СПИД – последняя стадия ВИЧ заболевания. Средняя продолжительность жизни на этой стадии – до 9 месяцев. Хотя при положительном психологическом состоянии и должной терапии пациент может прожить ещё до 3 лет.
Методы диагностики патологии
Сегодня применяются специальные высокоточные тесты, которые способны обнаружить оба вируса и антитела к ним, в том числе и в латентном течении.
Наличие ВИЧ в организме человека определяется по присутствию антител в крови. Для этого у пациента берут кровь на ВИЧ из вены. Этот анализ позволяет решить 3 задачи:
определить присутствие вируса в крови и начать лечение на ранних стадиях
выявить стадию болезни и спрогнозировать ее течение
контролировать результативность терапии
Обнаружить заболевание можно с помощью:
Полимеразной цепной реакции (ПЦР) – высокоточный метод молекулярно-генетической диагностики, который позволяет выявить у человека инфекционные и наследственные заболевания.
Диагностика этим методом позволяет найти возбудителя непосредственно в гене, который содержится в исследуемых материалах. Это самый точный анализ на половые инфекции, скрытые инфекции, различные венерические заболевания.
Метод прекрасен тем, что обладает высокой чувствительностью. Возможно выявить возбудителя болезни даже при наличии нескольких молекул его ДНК, то есть на очень ранних стадиях. Что позволяет вовремя вылечить заболевание.
ИФА (иммуноферментный анализ), который определяет антитела к обеим разновидностям вируса (ВИЧ 1 и 2). Достоверность метода составляет до 98%. При положительном результате анализ делают повторно или проводят дополнительный анализ методом иммуноблота.
Ложноположительные результаты возможны при беременности, аутоиммунных заболеваниях, гепатите или даже гриппе.
Как лечится ВИЧ?
Необходимо как можно скорее после обнаружения в организме следов вируса начать антиретровирусную терапию (сокращенно АРВТ или АРТ).
Антиретровирусная терапия — это комбинация из 3-4 препаратов, которые блокируют размножение ВИЧ на разных этапах. Вследствие ее применения вирус иммунодефицита человека перестает размножаться.
Пока АРТ не способна полностью вылечить ВИЧ-инфекцию, однако в состоянии не просто продлить жизнь ВИЧ-инфицированного человека, но и повысить ее качество.
Не менее важен образ жизни пациента, ему показан эмоциональный покой, правильное питание, профилактика инфекционных заболеваний. Также для качественного лечения важно вовремя проходить осмотр и сдавать анализы.
Какие меры профилактики нужно применять?

Так как основной способ передачи вируса – половым путем, следует заниматься только защищенным проникающим сексом. Иначе увеличивается риск заражения ВИЧ.
Кроме того, необходимо:
использовать только личные средства гигиены (зубная щётка, бритва, маникюрные принадлежности и т. д.)
проверять дезинфекцию инструментов в косметическом и медицинском кабинете, тату-салоне и во время других услуг, где можно повредить кожу
парам – совместно сдавать анализы 2 раза в год
зависимым от инъекционных наркотиков – использовать новый шприц или только свой
Читайте также:

