Условно патогенная инфекция у новорожденных
Обновлено: 23.04.2024
Врожденные инфекции у плода и новорожденного ребенка: виды, возбудители, клиника, диагностика
Передача врождённых и перинатальных инфекций плоду происходит через плаценту (внутриутробные инфекции), во время родов или при контакте с физиологическими жидкостями матери. Длительное разрушение плодных оболочек также способствует развитию внутриутробных заболеваний. Кроме того, заражение может произойти и после рождения (при контакте с матерью и другими людьми).
Врожденная краснуха
Первый признак врождённой краснухи — желтуха, как следствие развития гепатита. Часто возникает гемолиз и тромбоцитопеническая пурпура, а также слабовыраженные клинические проявления менингоэнцефалита. У некоторых новорождённых обнаруживают признаки метафизарной дисплазии. Инфицированные дети при рождении обычно имеют сниженную массу тела и отстают в физическом развитии.
В тяжёлых случаях болезнь обычно заканчивается летальным исходом. Наиболее грозные осложнения — незаращение артериального протока, катаракта, глухота, ретинопатия.
Тест на антитела к краснухе (IgM), которые можно обнаружить в крови детей до 3-го мес жизни, даёт положительный результат. При заболевании матери в I триместре вероятность развития патологии у ребёнка составляет 60%, поэтому некоторые женщины предпочитают прерывать беременность. В дальнейшем риск заметно снижается (2% после 20-й нед), в связи с чем выбор между рождением ребенка с вероятными нарушениями в развитии и прерыванием беременности необходимо делать крайне осторожно.
Цитомегаловирус у плода и новорожденного
Инфекция проявляется примерно в 1% случаев, при этом тяжёлая форма заболевания развивается только у 1% инфицированных. Наиболее высокий риск заражения плода отмечают на сроке гестации, соответствующем I триместру беременности. Симптомы заболевания у новорождённых — сниженная масса тела, гепатомегалия, спленомегалия, тромбоцитопения, продолжительная желтуха, повышенная возбудимость, судорожный синдром, аномальный мышечный тонус и двигательные расстройства.
Наиболее частые осложнения — микроцефалия, нейросенсорная глухота. Нередко обнаруживают кальцификацию головного мозга, гемиплегию (паралич мышц одной стороны тела), замедление психомоторных реакций, хориоретинит и миопатию. Диагностика основана на обнаружении антител к цитомегаловирусу (IgM) или определении экскреции вируса в течение первых двадцати дней жизни.
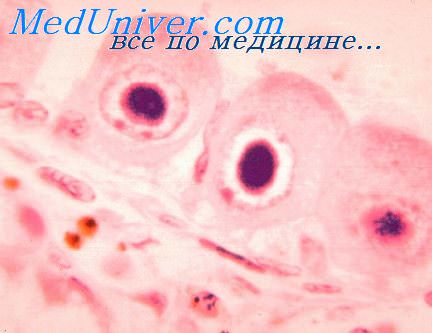
Возбудитель ЦМВ инфекции
Врожденная инфекция вируса простого герпеса
Первичная инфекция, вызванная вирусом простого герпеса, сопровождается виремией. При этом может произойти трансплацентарное заражение плода. При врождённом инфицировании дети рождаются с тяжёлыми отклонениями (пневмония, менингоэнцефалит, гепатоспленомегалия, цитопения), но лишь у некоторых из них присутствуют герпетические очаги на коже и слизистых оболочках. Лечение ацикловиром позволяет снизить смертность с 80—90% до 10—15%.
Терапию следует начинать до получения результатов лабораторного анализа. Первичная инфекция также возникает при заражении от матери, страдающей генитальным герпесом. При этом в первые дни жизни ребёнка возникают очаги на коже, конъюнктиве, слизистой оболочке рта и половых органов, а в 50% случаев наблюдают генерализованное течение инфекции. Лечение: внутривенное введение ацикловира.
Ветряная оспа плода
Инфицирование плода ветряной оспой возникает при заражении беременной в I—II триместре беременности, при этом вероятность передачи инфекции плоду составляет 3%. Заболевание характеризуется развитием рубцовой контрактуры в области лимбических структур головного мозга, микроцефалии или офтальмомикрии. Непривитые беременные в течение десяти дней после возможного заражения (контакта) должны пройти профилактический курс введения иммуноглобулина (содержащим антитела к вирусу ветряной оспы).
Ветряная оспа новорождённых возникает при заболевании матери в течение одной недели до родов. Смертность составляет 40%, поэтому в первые 48 ч жизни ребёнку необходимо ввести специфический иммуноглобулин. При ухудшении состояния следует незамедлительно начать лечение ацикловиром. Применение нормального иммуноглобулина человека не защищает новорождённого от заражения. В некоторых странах применяется вакцина.
Врожденный листериоз
Трансплацентарная передача Listeria monocytogenes происходит при заражении матери инфекцией, протекающей бессимптомно. Заболевание матери на ранних стадиях беременности обычно приводит к смерти плода, а на более поздних — к преждевременным родам. Инфекцию новорождённых обычно осложняет бактериемия, гепатоспленомегалия, менингоэнцефалит, тромбоцитопения и пневмония. При интранатальном заражении инфекция развивается в течение первых двух недель жизни ребенка и сопровождается менингитом и бактериемией.
Для выделения возбудителя на анализ отбирают кровь, спинномозговую жидкость, плацентарную ткань и послеродовую жидкость из матки. Инфицированную мать и ребёнка помещают в отдельную палату, так как они могут стать причиной вспышки заболевания в родильном отделении. Препарат выбора — ампициллин (иногда в комплексе с гентамицином); длительность лечения 2—6 нед.
Врожденный сифилис
Благодаря эффективным пренатальным исследованиям случаи врождённого сифилиса в настоящее время достаточно редки. У заражённых детей обнаруживают лихорадку, а также симптомы, свойственные вторичному сифилису, сыпь, кондиломы и трещины на слизистых оболочках. При развитии остеохондритов возникает выраженный болевой синдром. Очень часто отмечают постоянный насморк (сопение, гнусавость).
Для подтверждения диагноза применяют темнопольную микроскопию образцов поражённой кожи и слизистых оболочек. Специфические IgM или другие антитела персистируют в организме свыше 6 мес после перенесённой инфекции. Поздние симптомы (глухота, атрофия зрительного нерва, паретический нейросифилис) наблюдают в возрасте 12—20 лет. Нередко возникают бугристые образования на лобных костях, хронический большеберцовый периостит, перфорация передних зубов, деформация первых постоянных коренных зубов и высокий изгиб нёба. Препарат выбора — пенициллин.
Врожденный токсоплазмоз
Вероятность врождённого токсоплазмоза варьирует в разных регионах. Например, в Великобритании его регистрируют достаточно редко, а во Франции — часто. При заражении беременной трансплацентарную передачу инфекции плоду наблюдают в каждом третьем случае. Наиболее высок риск развития патологии плода (мертворождение, смерть после рождения, кальцификация головного мозга, церебральный паралич и эпилепсия) при заражении женщины в I и II триместре беременности.
Хориоретинит может возникать только спустя некоторое время после рождения и быть единственным симптомом болезни. Токсоплазмоз у матери подтверждают при обнаружении специфических антител (IgM) или сероконверсии. IgM также обнаруживают у инфицированных новорождённых. Применение спирамицина позволяет снизить риск трансплацентарного заражения, но не влияет на исход заболевания у новорождённых.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рассмотрена проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода, факторы риска внутриутробных инфекций, патогенетические механизмы возникновения, развития и воздействия ВУИ, подходы к диагностике и лечению.
The issue of fetal intrauterine infecting and intrauterine infection (IUI) was considered, as well as the risk factors of intrauterine infections, pathogenic mechanisms of their occurrence, development and effect of IUI, and approaches to the diagnostics and treatment.
Проблема внутриутробной инфекции особо актуальна в современных условиях в связи с распространенностью и тяжестью воспалительных процессов. Проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода является одной из ведущих в акушерской практике и в перинатологии в связи с высоким уровнем инфицирования беременных, рожениц и родильниц, опасностью нарушения развития плода и рождения больного ребенка. Наличие инфекции у матери является фактором риска ВУИ плода, но не всегда означает его заболевание [1, 5–7, 13].
Внутриутробная инфекция — группа инфекционно-воспалительных заболеваний плода и детей раннего возраста, которые вызываются различными возбудителями, но характеризуются сходными эпидемиологическими параметрами и нередко имеют однотипные клинические проявления. Заболевания развиваются в результате внутриутробного (анте- и/или интранатального) инфицирования плода. При этом в подавляющем большинстве случаев источником инфекции для плода является мать. Истинная частота врожденных инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространенность данной патологии в человеческой популяции может достигать 10%. В структуре перинатальной смертности ВУИ составляет более 30% [1, 5–7].
Кроме этого, ВУИ относятся к тяжелым заболеваниям и во многом определяют уровень младенческой смертности.
Согласно данным многих авторов, причиной внезапной смерти грудных детей является инфекционное заболевание, протекающее без ясной симптоматики. В числе причин или фоновых состояний скоропостижной смерти могут быть ВУИ [2].
Под внутриутробным инфицированием понимают процесс внутриутробного проникновения микроорганизмов к плоду, при котором отсутствуют признаки инфекционной болезни плода. Как правило, инфекционный процесс затрагивает плаценту, в которой развивается плацентит, хориоамнионит и т. д. Диагноз внутриутробного инфицирования у новорожденного устанавливается на основании выделения возбудителя из клеток крови, ликвора и других источников, выявления IgM и низкоавидных IgG в пуповинной крови, а также при морфологическом исследовании плаценты [1, 5–7].
Внутриутробное инфицирование не означает неизбежного развития инфекционного заболевания. Для выявления ВУИ необходимо наличие данных лабораторного исследования в сочетании с клинической картиной инфекционного заболевания. Под ВУИ подразумевают не только процесс распространения инфекционных агентов в организме плода, но и вызванные ими морфофункциональные нарушения различных органов и систем, характерные для инфекционной болезни (сепсис, пневмония, менингит, гепатит и т. д.), возникшей анте- или интранатально и выявляемой пренатально или после рождения [10, 11].
Инфекционно-воспалительные заболевания во время беременности имеют особенности: инфицирование плода и новорожденного может быть вызвано как острой инфекцией матери, так и активацией хронической, персистирующей инфекции во время беременности; большая часть заболеваний беременных, приводящих к внутриматочной инфекции, протекает в латентной или субклинической форме; активация персистирующей инфекции возможна при любом нарушении гомеостаза в организме беременной (стресс, острые респираторные вирусные инфекции, переохлаждение и др.) [1, 2].
Возможный спектр возбудителей внутриутробной инфекции весьма разнообразен и широк. Это бактерии (грамположительные и грамотрицательные; аэробные и анаэробные), грибы, простейшие, внутриклеточные микроорганизмы (микоплазмы, хламидии), вирусы. Чаще всего наблюдается сочетание возбудителей — бактериально-вирусная смешанная инфекция [3, 4, 10, 11].
Зачастую ВУИ ассоциируются с наличием инфекций TORCH — то есть синдромом комплекса. Данный термин образован первыми буквами латинских названий наиболее часто верифицируемых врожденных инфекций: T — токсоплазмоз (Тoxoplasmоsis), R — краснуха (Rubella), С — цитомегалия (Cytomegalia), Н — герпес (Herpes) и О — другие инфекции (Оther). К последним относят сифилис, листериоз, вирусные гепатиты, хламидиоз, ВИЧ-инфекцию, микоплазмоз и др. [9, 11].
Принимая во внимание, что источником инфекции для плода всегда является его мать, особое значение приобретают следующие факторы риска внутриутробных инфекций:
- хронические очаги инфекции в организме матери (в том числе наличие воспалительных заболеваний органов малого таза, урогенитальные инфекции);
- первичное инфицирование во время беременности, активация инфекционного процесса;
- патологическое снижение общего и местного иммунитета;
- наличие экстрагенитальной патологии (анемия, тромбофилии, аутоиммунные заболевания);
- повышение проницаемости плацентарного барьера во II и III триместрах беременности при невынашивании беременности и плацентарной недостаточности;
- отягощенный акушерско-гинекологический диагноз;
- неблагоприятные социально-бытовые факторы [1, 9, 11].
Патогенетические механизмы возникновения, развития и воздействия ВУИ разнообразны и зависят от многих факторов:
- срока беременности, при котором происходит инфицирование (чем раньше, тем прогноз будет более неблагоприятным);
- вида возбудителя, его вирулентности, массивности обсеменения;
- первичности или вторичности инфекционного процесса у беременной;
- путей проникновения инфекции к плоду (восходящий, нисходящий, гематогенный);
- степени распространенности и интенсивности воспалительного процесса;
- состояния организма матери, его иммунологической толерантности.
Влияние инфекции на эмбрион и плод заключается в воздействии комплекса следующих факторов:
- патологическое воздействие микроорганизмов и их токсинов (инфекционное заболевание, гипоксия плода, задержка развития плода);
- нарушение процесса имплантации и плацентации (низкая плацентация, предлежание плаценты);
- снижение метаболических процессов и иммунологической защиты плода [1, 9, 11].
Таким образом, реализуется ли внутриутробное инфицирование в ВУИ или нет, зависит от ряда факторов, которые мы представили выше.
Учитывая неспецифичность клинических проявлений ВУИ во время беременности, диагностика данной патологии в большинстве случаев затруднена и возможна лишь в результате сочетания клинических и лабораторно-диагностических методов обследования.
Клинический метод исследования позволяет выявить различные осложнения гестационного периода, такие как невынашивание беременности и синдром задержки роста плода (СЗРП). Кроме этого, немаловажное значение имеет наличие проявлений инфекции у матери (отит, гайморит, пиелонефрит, цистит и т. д.).
Методы, позволяющие оценить состояние фетоплацентарной системы:
- эхография (плацентометрия, поведенческая активность плода, его тонус, количество околоплодных вод, степень зрелости плаценты);
- допплерография (МПК, ФПК);
- кардиотокография (КТГ).
Микробиологические и серологические исследования:
- микроскопия влагалищных мазков (повышенное содержание лейкоцитов, кокковая флора, признаки дисбиоза, грибковая флора);
- бактериальный посев (наличие анаэробных и аэробных бактерий, грибковой флоры);
- ПЦР-диагностика (геномы ВПГ-1, ВПГ-2, ЦМВ, микоплазмы, уреаплазмы, хламидии);
- иммуноферментный анализ (ИФА): обнаружение в сыворотке специфических антител к возбудителям (IgM, IgG, IgA) в диагностически значимых титрах.
Исследование хориона (биопсия хориона): бактериологический метод, ПЦР-диагностика.
Исследование околоплодных вод (амниоцентез): бактериологический метод, ПЦР-диагностика.
Исследование пуповинной крови плода (кордоцентез): бактериологический метод, ПЦР-диагностика и специфический иммунный ответ (IgM) плода.
Морфологическое исследование плаценты, данные аутопсии.
Предположительный диагноз внутриутробного инфицирования и ВУИ помогают поставить косвенные методы:
- наличие у матери клиники инфекционного заболевания;
- наличие специфического иммунного ответа;
- результаты УЗИ, допплерометрии, КТГ.
К прямым методам диагностики внутриутробного инфицирования и ВУИ относятся: выявление возбудителя в материале, полученном при биопсии хориона, амниоцентезе (ПЦР, бактериологический метод), кордоцентезе (ПЦР, бактериологический метод и определение уровня специфических IgM).
Характер течения беременности при внутриутробной инфекции зависит от срока воздействия возбудителя.
На ранних этапах зародыша (1–3 недели беременности) из-за отсутствия механизмов взаимодействия инфекционного агента и плодного яйца реализации воспалительной реакции чаще всего не происходит. Контакт с инфекцией может закончиться альтернативным процессом и гибелью плодного яйца. Повреждение эмбриона инфекцией на 4–12 неделях беременности связано с вирусной инфекцией, проникновением микроорганизмов через хорион. Плод еще не имеет защитных механизмов. Нарушение закладки органов и систем вызывает тератогенный и эмбриотоксический эффект [13, 15].
В I триместре беременности специфических клинических признаков наличия ВУИ нет, косвенно о ней свидетельствуют некоторые эхографические признаки:
- повышенный локальный тонус матки;
- отслойка хориона;
- изменение формы плодного яйца (деформация);
- прогрессирование истмико-цервикальной недостаточности (функционального характера);
- гипоплазия хориона;
- увеличение или персистенция желточного мешка;
- несоответствие размеров эмбриона размерам полости плодного яйца (увеличение, уменьшение);
- отсутствие редукции хорионической полости.
Инфекционные фетопатии возникают с 16-й недели, когда происходит генерализация инфекции у плода. Могут возникать такие пороки развития, как фиброэластоз эндокарда, поликистоз легких, микро- и гидроцефалия (ранние фетопатии) [12–15].
В III триместре плод реагирует на внедрение возбудителя локальной реакцией. Могут возникнуть энцефалит, гепатит, пневмония, интерстициальный нефрит. Влияние вирусов чаще всего проявляется признаками незрелости, дисэмбриогенетическими стигмами, затяжным адаптационным периодом, значительной потерей массы тела в раннем постнатальном периоде. Данные эхографии во II и III триместрах беременности, указывающие на развитие инфекции у плода:
- СЗРП;
- гипоксия плода;
- фетоплацентарная недостаточность;
- многоводие или маловодие;
- неиммунная водянка плода;
- увеличение или уменьшение толщины плаценты, наличие патологических включений;
- контрастирование базальной мембраны;
- наличие взвеси в околоплодных водах;
- кальцификаты в печени и селезенке и головном мозге плода;
- поликистоз легких, почек плода;
- эхогенные фиброзные включения на папиллярных мышцах и створках клапанов сердца плода;
- расширение петель кишечника плода (гипоксия, энтерит) [12–15].
После верификации диагноза ВУИ лечебные мероприятии проводят с помощью этиотропной, антимикробной терапии: препараты пенициллинового ряда и макролиды. Целесообразность назначения антимикробных препаратов не вызывает сомнения, если ВУИ обусловлено наличием патогенных возбудителей (бледная спирохета, токсоплазма, хламидии, гонококк и т. д.) [8, 14].
В настоящее время одним из наиболее дискутабельных вопросов в акушерстве является выяснение истинной этиологической роли генитальных микоплазм (Mycoplasma hominis, Mycoplasma genitalis, Ureaplasma urealyticum) в развитии патологии матери и плода. Инфицирование плода генитальными микоплазмами происходит преимущественно интранатально: в 18–55% — у доношенных новорожденных и в 29–55% — у недоношенных [3, 16, 20].
Актуальность проблемы урогенитального микоплазмоза обусловлена не только значительным распространением этой инфекции в популяции, но и неоднозначностью ее оценки как эпидемиологами, так и клиницистами [16].
По данным различных исследователей, микоплазмы являются возможной причиной развития конъюнктивитов, врожденных пневмоний, респираторного дистресс-синдрома, хронических заболеваний легких, менингита и неонатального сепсиса. Вопрос о терапии микоплазменной инфекции до настоящего времени остается открытым. В схемах терапии предусматривается 7–10-дневные курсы макролидов [1, 3, 21, 22].
Во время беременности противовирусная терапия при генитальном герпесе, цитомегаловирусной инфекции, вирусе ветряной оспы проводится с помощью этиотропных препаратов (ацикловир) начиная со II триместра гестационного периода. Целью лечения является профилактика рецидивирования и антенатального инфицирования [14, 17, 19].
Трихомонадная инфекция относится к группе негонококковых воспалительных заболеваний мочеполовых органов. Лечение трихомониаза во время беременности осуществляется с помощью метронидазол-содержащих препаратов начиная со II триместра гестационного периода [8].
Появление новых методов диагностики, разработка и внедрение новых лекарственных средств не изменяют ситуацию с внутриутробными инфекциями, оставляя это по-прежнему актуальной проблемой в акушерстве. Все это обуславливает неуклонный рост инфекции в человеческой популяции, высокий процент рецидивов инфекции даже у пациентов, получавших курс антибиотикотерапии в соответствии с действующими инструкциями и схемами лечения. Проблема осложняется тем, что в настоящее время отсутствует единая концепция механизма рецидивирования, недостаточно изучена роль микст-инфекции в возникновении, течении и персистировании инфекции, не учитываются особенности гормонального и иммунного статуса больного, не сформированы диагностические критерии контроля излеченности патологического процесса. Это все вместе взятое является стимулом для продолжения исследований, направленных на решение данных проблем. Несмотря на то что роль вирусных и бактериальных инфекций в этиологии и патогенезе многих патологических процессов не вызывает сомнений, вопрос о значении инфекций в качестве моновозбудителя на сегодняшний день окончательно не решен. Актуальным по-прежнему остается вопрос разработки алгоритма лабораторной диагностики заболеваний.
Только совершенствование диагностических подходов, разработка оптимальных алгоритмов и методов обследования и предупреждение распространения резистентных штаммов путем адекватного отношения к каждому пациенту индивидуально (обязательное проведение посевов на определение чувствительности к антибиотикам до назначения терапии) может изменить данную ситуацию.
Исследование выполнено за счет гранта Российского научного фонда (проект № 15-15-00109).
Литература
В. Н. Кузьмин 1 , доктор медицинских наук, профессор
К. Н. Арсланян, кандидат медицинских наук
Э. И. Харченко, кандидат медицинских наук
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
Установлены клинико-эпидемиологические особенности острых кишечных инфекций (ОКИ), вызванных условно-патогенными энтеробактериями (УПЭ) у детей раннего возраста, в зависимости от этиологического фактора.
Clinical and epidemiological features of acute intestinal infections caused by opportunistic enterobacteria in young children / G. A. Kharchenko1, O. G. Kimirilova / Astrakhan State Medical University of the Ministry of Health of Russia, Astrakhan, Russia
Резюме. Установлены клинико-эпидемиологические особенности острых кишечных инфекций (ОКИ), вызванных условно-патогенными энтеробактериями (УПЭ) у детей раннего возраста, в зависимости от этиологического фактора. Источниками информации являлись данные Управления Роспотребнадзора по Астраханской области (АО), медицинская документация (720 историй болезни) пациентов в возрасте до 1 года, лечившихся в ГБУЗ ОИКБ им. А. М. Ничоги, Астрахань, с января 2019 по декабрь 2020 г. включительно. ОКИ, вызванные УПЭ у детей в АО, составляют 74%, в том числе у детей в возрасте до 1 года – 60% от общего количества больных ОКИ уточненной бактериальной этиологии. Независимо от этиологического фактора ОКИ, вызванные УПЭ, протекали в виде моноинфекции (83%) средней степени тяжести (62%). Симптомы интоксикации имели прямую корреляционную связь (r = от 0,52 до 0,76; p < 0,001) с выраженностью диарейного синдрома и дегидратации. С уменьшением возраста ребенка увеличивалась продолжительность купирования этих симптомов (r = -0,72; p < 0,001).
Острые кишечные инфекции (ОКИ) у детей до настоящего времени являются актуальной проблемой российского здравоохранения. Уровень заболеваемости ОКИ остается высоким 3, а этиологическая расшифровка причины болезни недостаточной (у 30-40% заболевших) 6. Следует отметить, что по данным Роспотребнадзора в России отмечалось снижение заболеваемости ОКИ в 2 раза в период ограничительных мероприятий 2020 г., проводившихся в связи с коронавирусной инфекцией. До 70% случаев ОКИ приходится на детей дошкольного возраста [7, 8]. В последние годы среди ОКИ бактериальной этиологии регистрируется рост числа кишечных инфекций, вызываемых условно-патогенными энтеробактериями (УПЭ), доля которых в различных субъектах России составляет от 10% до 30%. Причиной роста ОКИ, вызываемых УПЭ, считается широкое применение антибиотиков, приводящее к нарушению биоценоза кишечника, усилению патогенных свойств УПЭ и резистентности этих микроорганизмов к антибактериальным препаратам, что способствует развитию тяжелых форм болезни и определяет сложности лечения этой патологии 11.
Более 90% выделяемых из клинического материала энтеробактерий принадлежит к 23 видам, из которых заболевание чаще всего вызывается бактериями рода Citrobacter, Staphylococcus aureus, Klebsiella, Hafnia, Serratia, Proteus, Morganella, Providencia, Bacillus cereus, Clostridium perfringens и др. 14.
Относительно участия УПЭ в развитии ОКИ мнения исследователей разные, поскольку выделение УПЭ не всегда может быть причиной заболевания [10, 15, 16].
Кишечные инфекции у детей первого года жизни часто приводят к нарушениям обменных процессов с развитием токсикоза с обезвоживанием, влияющих на исход болезни. Следует отметить и возможность генерализации инфекционного процесса с развитием сепсиса, частое присоединение осложнений (отит, пневмония и др.), что в сочетании с сопутствующими заболеваниями (гипотрофия, рахит, анемия и др.) приводит к затяжному течению инфекции [17, 18]. Клиническая диагностика ОКИ, вызванных УПЭ у детей раннего возраста, затруднена, что может приводить к ошибкам диагностики, несвоевременному и неправильному лечению 19.
Целью данного исследования было установить клинико-эпидемиологические особенности ОКИ у детей первого года жизни, вызванных УПЭ, в зависимости от этиологического фактора.
Материал и методы исследования
Этиологический фактор ОКИ подтверждался обнаружением УПЭ в концентрации 106 и более в 1 г кала, при отрицательных результатах бактериологического и серологического обследования на патогенную группу возбудителей ОКИ, результатах стандартного ПЦР-скрининга фекалий на дизентерию, сальмонеллез, вирусные ОКИ.
Критериями определения степени тяжести ОКИ у детей являлись данные В. Ф. Учайкина и соавт. (2003) [22].
Статистическая обработка данных проводилась с использованием пакета Statistica 6,0 (StatSoft, USA). Количественные показатели представлены с указанием среднеарифметического значения ± значение стандартного отклонения. Для суждения о степени достоверности средних величин количественных показателей определялся t-критерий Стьюдента. Различия считали достоверными при p < 0,05.
Результаты исследования
Из общей суммы ОКИ установленной бактериальной этиологии у детей в возрасте до 17 лет в АО – 1136,9 ± 202,3 на долю УПЭ приходилось 846,7 ± 450,4 (74%), в том числе на детей в возрасте до 1 года – 680,5 ± 98,9 (60%) случая заболевания (табл. 1).
В наше исследование вошли 720 больных в возрасте до 1 года с ОКИ, сопровождавшимися выделением УПЭ, из которых на долю детей первых 6 месяцев жизни приходились 504 (70%) пациента, от 7 до 12 месяцев – 216 (30%). Неблагоприятный преморбидный фон (осложненное течение беременности и родов, недоношенность, поражение центральной нервной системы гипоксического или органического характера, аномалии развития, искусственное вскармливание и др.) имел место у 421 (58%) пациента. Этиологическим фактором заболевания являлись: St. аureus – 273 случая (38%), Proteuss – 194 (27%), Ps. aeruginosas – 144 (20%), Klebsiellas – 43 (6%), Campylobacter – 36 (5%), бактерии рода B. сitrobacter – 30 (4%). Преобладающими являлись среднетяжелые формы болезни – 446 (62%). Тяжелые формы заболевания отмечались у 122 (17%) пациентов, а доля легких составляла 152 (21%). Клиника этих ОКИ отличалась большим полиморфизмом и протекала по типу энтерита у 52 (7%), энтероколита – у 302 (42%), гастроэнтероколита – у 259 (36%), колита – у 43 (6%), гемоколита – у 64 (9%) больных. Этиологическим фактором ОКИ с клиникой колита или гемоколита являлись St. аureus у 39 (37%), Proteus – у 26 (24%), Ps. аeruginosa – у 25 (23%), Klebsiella – у 12 (11%), Campylobacter – у 5 (5%) из 107 больных (табл. 2).
Наиболее часто встречавшиеся симптомы при ОКИ, вызванных УПЭ, независимо от вида возбудителя представлены в табл. 3.
В этиологической структуре ОКИ, вызванных УПЭ у детей первого года жизни, превалировал St. аureus (38%). В анамнезе у 142 (52%) детей установлены ранее перенесенные локализованные формы стафилококковой инфекции (омфалит, пиодермия, гнойный конъюнктивит и др.). Среди заболевших 186 (68%) случаев приходилось на детей в возрасте до 6 мес. Преобладающей степенью тяжести являлась среднетяжелая – 169 (62%). На долю легких форм приходилось 57 (21%), тяжелых – 47 (17%) случаев. Поражение желудочно-кишечного тракта (ЖКТ) – у 136 (50%) пациентов протекало по типу энтероколита (табл. 2), как моноинфекция – у 198 (72,5%), микст-инфекции – у 75 (27,5%). Сочетание стафилококковой инфекции с вирусной установлено – у 55 (20%), с дизентерией Зонне – у 7 (2,6%), с E. coli O55 – у 3 (1,1%), с S. typhimurium группы В – у 10 (3,7%). Первичные стафилококковые поражения ЖКТ – у 218 (80%) детей были связаны с пищевым путем инфицирования (мастит у матери, употребление инфицированных молочных продуктов и др.) и характеризовались острым началом. Степень тяжести стафилококкового поражения ЖКТ определялась выраженностью симптомов интоксикации, кишечного синдрома и обезвоживания (табл. 3).
Другой вариант развития заболевания имел место у 59 (21%) детей в возрасте до 3 месяцев. У детей этой группы с рождения отмечался жидкий стул с примесью слизи при удовлетворительном самочувствии и прибавке в массе тела, что при обращении к врачу чаще рассматривалось как физиологическая норма периода новорожденности. С течением времени состояние ребенка ухудшалось (вялость, субферильная температура, учащение стула, увеличение примеси слизи, появление прожилок крови). Заболевание принимало затяжное течение с длительным субфебрилитетом и выделением полирезистентного к антибиотикам St. аureus.
Синдром колита нами зафиксирован у 13 (5%), гемоколита – у 26 (9%) больных, преимущественно при тяжелых формах ОКИ стафилококковой этиологии.
Сочетание острой респираторной вирусной инфекции со стафилококковой характеризовалось наличием катарального синдрома в ротоглотке с диареей, которая в отличие от моноинфекции была более выраженной, а патологические примеси в стуле содержали большое количество слизи.
Сочетание дизентерии со стафилококковой инфекцией сопровождалось нарастанием интоксикации, увеличением продолжительности лихорадки до 11,5 ± 2,5 дня, частоты стула – до 18,9 ± 3,2 раза. Стул содержал большое количество слизи и прожилки крови.
Сочетание стафилококка с эшерихиозом или сальмонеллезом приводило к развитию тяжелой формы болезни, протекавшей с многократной рвотой, продолжительной лихорадкой на фебрильных цифрах, частым стулом энтеритного характера, развитием дегидратации 1-2 степени.
В представленной группе микст-инфекций приведена клиническая характеристика тяжелых случаев болезни, подтвержденных результатами бактериологического, серологического обследования, ПЦР фекалий.
Среди 194 (27%) пациентов с протеозами у 41 (21%) заболевание протекало в легкой, у 120 (62%) – в среднетяжелой, у 33 (17%) – в тяжелой форме. Основными путями заражения являлись пищевой и контактно-бытовой. Моноинфекция отмечалась у 156 (80%), микст-инфекция у 38 (20%), в том числе у 32 (16,5%) сочетанием протея с вирусами респираторной группы. Основными симптомами протейного энтерита, энтероколита являлись: острое начало, вялость, адинамия, повышение температуры тела. Срыгивания, рвота чаще однократная, реже повторная. Стул учащался до 5-10 и более раз в зависимости от степени тяжести, водянистый, пенистый с примесью слизи, а при тяжелых формах – крови (табл. 2, 3).
Синегнойный энтероколит диагностирован у 144 (20%) детей. Протекал в среднетяжелой форме у 89 (62%). На долю легких форм приходилось 31 (21%), тяжелых – 24 (17%) случая. В первый день заболевания температура тела повышалась до 37,5 °С, достигая в последующие 3-4 дня фебрильных цифр. Основными синдромами болезни являлись токсикоз с развитием дегидратации 1-2 степени у 45 (31%) больных. Стул учащался до 10 раз и более, становясь водянистым с примесью слизи, зелени, крови (табл. 2). Сочетание синегнойной палочки с другими УПЭ отмечалось у 11 (7%) пациентов и клинически характеризовалось симптомами колита или гемоколита. Заболевание имело склонность к затяжному течению, с сохранением токсикоза и субфебрильной лихорадки до 11,5 ± 1,9 дня.
Кишечная инфекция, вызванная бактериями рода цитробактер, установлена у 30 (4%) больных. Протекала в среднетяжелой форме у 19 (63%), характеризовалась острым началом с развитием умеренного выраженного токсикоза, энтерита или энтероколита, стул содержал примесь слизи, с комочками непереваренной пищи. У 5 детей первых трех месяцев жизни цитробактериоз протекал в тяжелой форме, характеризовавшейся острым началом с повышением температуры тела до 38,5-40 °С, рвотой, учащением стула до 10 раз и более энтеритного характера с примесью слизи, зелени, развитием обезвоживания 1-й степени. Симптомы обезвоживания купировались в течение 1-2 дней, токсикоз сохранялся до 3-4 дня, дисфункция кишечника – до 6-7 дня от начала болезни.
При наличии определенных различий между нозологическими формами ОКИ, вызванных УПЭ, по частоте определения, выраженности, продолжительности отдельных симптомов заболевания установлена общность клинических синдромов (токсикоза, дегидратации, диареи). Симптомы интоксикации имели прямую корреляционную связь (r от 0,52 до 0,76; p < 0,001) с выраженностью диарейного синдрома и дегидратации, а длительность диареи – обратную корреляционную связь с возрастом ребенка (r = -0,72; p < 0,001).
В соответствии с эколого-эпидемиологической классификацией ОКИ, вызванные УПЭ, относятся к сапронозам, проблема которых в ХXI веке будет приобретать значительную актуальность для групп риска (новорожденные, дети раннего возраста, лица, имеющие хронические заболевания) [3, 10, 12].
Рост числа ОКИ, вызванных УПЭ, по мнению Р. Т. Мурзабаевой и соавт. (2017 г.), связан с рядом факторов – ухудшением экологической ситуации, изменением патогенности УПЭ, состоянием здоровья населения [23].
По данным Ю. С. Чупрова и соавт. (2011 г.) [24], А. В. Горелова и соавт. (2013 г.) [25], одной из причин возрастания роли УПЭ является эволюционная изменчивость в результате случайных мутационных изменений микроорганизмов или генетического обмена между ними, в результате чего среди УПЭ появляются генетически измененные микроорганизмы, являющиеся патогенными.
Увеличение доли ОКИ, вызванных УПЭ, в структуре уточненных ОКИ бактериальной этиологии у детей в АО может обуславливаться превалированием среди заболевших детей раннего возраста с неблагоприятным преморбидным фоном, возможностью активации эндогенной флоры на фоне снижения защитных сил макроорганизма или развитием заболевания при попадании УПЭ в достаточном количестве с пищей.
У большей части больных независимо от этиологического фактора ОКИ, вызванные УПЭ, протекают в виде моноинфекции, что установлено и в нашем исследовании. А. Д. Царегородцев и соавт. (2015 г.) считают, что развитие структурных и функциональных изменений кишечника у больных ОКИ можно рассматривать как смешанную форму болезни и деление ОКИ на моно- и смешанные инфекции нецелесообразно [26]. В клинической картине инфекционных диарей этими авторами рекомендуется ориентироваться на механизм диареи – инвазивный, секреторный, осмотический и на их купирование. Клиническая диагностика ОКИ, вызванных УПЭ, представляет значительные трудности. Определяющим фактором в установлении диагноза являются результаты бактериологического исследования.
В клинической практике можно ориентироваться на ряд факторов, позволяющих заподозрить ОКИ, вызванные УПЭ: ранний возраст ребенка; преморбидный фон (искусственное вскармливание, наличие сопутствующих заболеваний); связь заболевания с употреблением недоброкачественной пищи; лечение предшествующих заболеваний антибиотиками; наличие локализованных форм стафилококковой инфекции (омфалит, стафилодермия и др.); клинические особенности заболевания (наличие лихорадки, продолжительной диареи, присутствие в кале патологических примесей – слизи, прожилок крови
и др.); многократное выделение УПЭ в большом количестве из испражнений при отрицательных результатах бактериологического и серологического исследования на патогенную группу энтеробактерий (шигеллы, сальмонеллы и др.) и вирусы.
Принципы терапии ОКИ, вызванных УПЭ, те же, что и при других бактериальных кишечных инфекциях
- Кормление грудью или адаптированными молочными смесями с уменьшением суточного объема и переводом на дозированное кормление при тяжелых формах болезни.
- Включение в состав питания низколактозных и безлактозных смесей при наличии лактазной недостаточности.
- При легких формах ОКИ альтернативой антибиотикам являются бактериофаги (стафилококковый, протейный, синегнойный, интестибактериофаг, пиобактериофаг) в сочетании с оральной регидратацией гипоосмолярными растворами Гастролит с ромашкой, Хумана электролит с фенхелем, БиоГая ОРС (биологически активная добавка к пище, БАД) и др.
- При среднетяжелых и тяжелых формах применяют антибактериальные препараты (нифуроксазид, защищенные пенициллины, азитромицин, амикацин, цефалоспорины III поколения и др.), оральную регидратацию или внутривенное введение растворов (по показаниям).
- Для нормализации микрофлоры кишечника в периоде реконвалесценции показано назначение бактерийных препаратов – Полибактерин (БАД), Бифидумбактерин, Линекс, Энтерол, Бификол и др.
Выводы
ОКИ у детей в АО, вызванные УПЭ, составляют 74% (в том числе у детей в возрасте до 1 года – 60%) от общего количества больных ОКИ уточненной бактериальной этиологии.
Независимо от этиологического фактора ОКИ, вызванные УПЭ, протекали в виде моноинфекции (83%) средней степени тяжести (62%).
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
Г. А. Харченко 1 , доктор медицинских наук, профессор
О. Г. Кимирилова, кандидат медицинских наук
ФГБОУ ВО Астраханский ГМУ Минздрава России, Астрахань, Россия
Клинико-эпидемиологические особенности острых кишечных инфекций, вызванных условно-патогенными энтеробактериями у детей раннего возраста/ Г. А. Харченко, О. Г. Кимирилова
Для цитирования: Харченко Г. А., Кимирилова О. Г. Клинико-эпидемиологические особенности острых кишечных инфекций, вызванных условно-патогенными энтеробактериями у детей раннего возраста // Лечащий Врач. 2021; 4 (24): 37-41. DOI: 10.51793/OS.2021.62.72.007
Теги: диарея, дегидратация, колит, энтероколит, энтерит
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
(с правом переиздания местными органами здравоохранения)
КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ, ЭПИДЕМИОЛОГИЯ И ПРОТИВОЭПИДЕМИЧЕСКИЕ МЕРОПРИЯТИЯ ПРИ ОСТРЫХ КИШЕЧНЫХ ИНФЕКЦИЯХ, ВЫЗВАННЫХ УСЛОВНО-ПАТОГЕННЫМИ БАКТЕРИЯМИ У ДЕТЕЙ РАННЕГО ВОЗРАСТА
Зам. начальника Главного управления научных учреждений Н.Н.Самко 14 марта 1988 г.
Заместитель министра А.Г.Грачева 31 марта 1988 г.
Методические рекомендации подготовлены Московским научно-исследовательским институтом эпидемиологии и микробиологии им.Г.Н.Габричевского МЗ РСФСР (директор института - доктор мед. наук Д.П.Никитин).
канд. мед. наук Королева Л.Б.
канд. мед. наук Корженкова М.П.
канд. мед. наук Биргер М.О.
мл. науч. сотрудник Курносова Н.А.
мл. науч. сотрудник Газатулина С.С.
канд. мед. наук Исполатовская Э.О.
мл. науч. сотрудник Никовская М.И.
канд. мед. наук Волохович Т.Т.
ВВЕДЕНИЕ
В настоящее время заболеваемость острыми кишечными инфекциями (ОКИ), особенно у детей раннего возраста, продолжает занимать одно из ведущих мест в структуре инфекционной заболеваемости как в нашей стране, так и за рубежом, нередки случаи летальных исходов у детей. Достигнутые в последние десятилетия успехи в изучении дизентерии, сальмонеллеза, инфекций, вызванных энтеропатогенными эшерихиями, определили подходы к диагностике, позволили усовершенствовать методы терапии, привели к снижению удельного веса заболеваний, вызванных патогенными бактериями. Несмотря на это, в настоящее время 60-80% ОКИ у детей раннего возраста остаются нерасшифрованными, что затрудняет проведение целенаправленных противоэпидемических и лечебных мероприятий.
Вопросы клинической и лабораторной диагностики ОКИ, вызванных УПБ, в настоящее время являются актуальными. Это связано с тенденцией к их росту, особенно у детей раннего возраста, с отсутствием очерченной клинической картины этих заболеваний и четких критериев верификации диагноза. Значительные колебания частоты ОКИ, вызванных УПБ, в работах различных авторов объясняются отсутствием единых клинико-лабораторных диагностических критериев при постановке диагноза и большим количеством ассоциированных форм ОКИ вирусно-бактериального характера.
В изучении эпидемиологии ОКИ, вызванных УПБ, наиболее актуальными остаются вопросы эпидемиологической значимости возможных источников инфекции, основных путей и факторов передачи, а также противоэпидемические мероприятия при этих заболеваниях.
Целью написания методических рекомендаций является ознакомление врачей практического здравоохранения с вопросами клинико-лабораторной диагностики, лечения и профилактики острых кишечных инфекций, обусловленных условно-патогенными бактериями у детей раннего возраста.
I. КЛИНИКА ОСТРЫХ КИШЕЧНЫХ ИНФЕКЦИЙ, ВЫЗВАННЫХ УСЛОВНО-ПАТОГЕННЫМИ БАКТЕРИЯМИ
В работах разных авторов частота определения условно-патогенных бактерий в качестве этиологического фактора колеблется от 20% до 50%. Среди больных преобладают дети 1 года жизни (55%-75%) с отягощенным преморбидным фоном (70%-80%), подавляющее большинство которых находится на раннем искусственном и смешанном вскармливании. Возраст первых месяцев жизни и раннее искусственное вскармливание являются факторами риска для возникновения диарей, обусловленных УПБ.
Следует отметить также, что среди ОКИ установленной этиологии у 40-68% больных обнаруживаются вирусно-бактериальные ассоциации, что изменяет их клиническое течение и затрудняет диагностику.
I.1. ОСТРЫЕ КИШЕЧНЫЕ ИНФЕКЦИИ, ВЫЗВАННЫЕ КЛЕБСИЕЛЛАМИ
В настоящее время известно, что клебсиеллы являются возбудителями инфекций органов дыхания, желудочно-кишечного тракта, мочеполовой и нервной систем. В ряде случаев заболевание принимает септический характер. При вспышечной заболеваемости в роддомах, отделениях для новорожденных и недоношенных детей клебсиеллезная инфекция отличается бурным развитием общих и местных симптомов, склонностью к генерализации, септическому течению и высокой летальностью.
Клебсиеллы, по данным разных авторов, определяются как возбудители кишечной инфекции у детей с различной частотой (от 6 до 56,5%) в зависимости от возраста больных, характера заболеваемости (спорадического или вспышечного) и диагностических критериев. При спорадической заболеваемости среди больных ОКИ клебсиеллезной этиологии дети в возрасте первых 3 лет жизни составляют до 78%, причем 2/3 из них - в возрасте первых 3 месяцев жизни.
Клебсиеллез при спорадической заболеваемости характеризуется выраженной тяжестью, острым началом с повышением температуры и рвотой. Нередко (у четверти больных) отмечается длительная лихорадочная реакция с гипертермией, средняя продолжительность температуры - 6-7 дней. Явления токсикоза и эксикоза не часты (у 1/3 больных). Однако, в тех случаях, когда токсикоз развивается, он протекает бурно с повторной рвотой, вялостью, анорексией, гемодинамическими и метаболическими нарушениями. Симптомы нейротоксикоза не характерны. Судороги наблюдаются крайне редко. Рвота, как правило, повторяется 3-4 раза в день и продолжается в течение 3-10 дней.
У детей старше года ОКИ, вызванные клебсиеллами, часто протекают по типу пищевых токсикоинфекций.
Для клебсиеллезной кишечной инфекции характерно распространенное поражение желудочно-кишечного тракта (ЖКТ) в виде гастроэнтероколита. Однако у детей раннего возраста, особенно первых 3 месяцев жизни, чаще наблюдается энтероколит, в ряде случаев с явлениями гемоколита. Кратность стула колеблется от 4 до 11 раз в день, продолжительность кишечной дисфункции составляет в среднем 8 дней и нередко соответствует длительности температурной реакции. Высокий удельный вес детей первых месяцев жизни определяет значительную частоту тяжелых и средне-тяжелых форм при спорадических заболеваниях (у 2/3 больных).
У больных с тяжелыми формами заболевание развивается бурно с быстрым нарастанием токсикоза и эксикоза, достигающим у половины больных II степени. Стул от 8 до 10 раз в сутки с большим количеством воды и мутной слизи, у части детей - с прожилками крови. Длительность кишечной дисфункции до 9-10 дней.
Средне-тяжелая форма характеризуется температурой 37,6-39°, значительной частотой рвоты и поноса. Продолжительность кишечной дисфункции составляет в среднем 7-8 дней. У части детей появляются симптомы эксикоза I степени.
При легких формах клебсиеллеза температура у половины детей остается нормальной, у остальных детей не превышает субфебрильных цифр и длится 3-4 дня. Рвота не частая, кратность стула не превышает 5-6 раз в сутки. Симптомы эксикоза отсутствуют. Продолжительность кишечной дисфункции 3-5 дней.
Характерных изменений перефирической крови не выявляется. Наиболее часто встречаются умеренный лейкоцитоз и палочкоядерный сдвиг, умеренно повышается СОЭ. В анализах мочи при явлениях токсикоза обнаруживается небольшая протеинурия и лейкоцитурия.
Таким образом, для ОКИ, вызванных клебсиеллами, у детей раннего возраста, особенно первых 3 месяцев жизни, характерна выраженная тяжесть, острое начало, длительность температурной реакции, упорная рвота, развитие токсикоза и эксикоза, наиболее частое поражение желудочно-кишечного тракта в виде энтероколита с нередким обнаружением гемоколита.
В лечении больных ОКИ, вызванных клебсиеллами, особенно у детей первого полугодия жизни, немаловажное значение отводится вскармливанию грудным молоком, проведению оральной регидратации глюкозо-солевыми растворами, по показаниям - инфузионной терапии. У всех больных, особенно у детей 1-го года жизни, при ОКИ отмечаются выраженные проявления дисбактериоза. Поэтому назначение биологических бактерийных препаратов является патогенетически обоснованным. Рекомендуется в основном назначение бифидумбактерина, для детей после года - бификола, при средне-тяжелых и тяжелых формах пользуются кишечными антисептиками (квезил, хлорхинальдол, интестопан в возрастных дозировках). У клебсиелл выявлена высокая антибиотикорезистентность, но в тяжелых случаях особенно, когда заболевание принимает септический характер, целесообразно назначение левомицетина, антибиотиков из группы цефалоспоринов (цепорин и др.) и аминогликозидов (гентамицин, сизомицин и др.).
I.2. ОСТРЫЕ КИШЕЧНЫЕ ИНФЕКЦИИ, ВЫЗВАННЫЕ ПРОТЕЯМИ
Заболевания, вызванные протеями, отличаются многообразием клинических форм. У детей протекают преимущественно с поражением желудочно-кишечного тракта, однако, встречаются заболевания с поражением других органов и систем (менингиты, остеомиелиты, инфекции мочевыводящих путей и др.). При ОКИ наиболее часто выделяются Pr. vulgaris, Pr. morganii, реже Pr. mirabilis, Pr. reffgeri.
Острые кишечные инфекции, вызванные протеем, регистрируются с различной частотой (от 7,6% до 20,5%). Среди больных преобладают дети в возрасте 1 года жизни. Значительный удельный вес составляют дети первых 3 месяцев жизни.
У половины больных заболевание протекает в средне-тяжелой и тяжелой форме, преимущественно в средне-тяжелой. Более тяжелое течение наблюдается при заболеваниях, вызванных Pr. mirabilis, тогда как при заболеваниях, обусловленных Pr. vulgaris, чаще отмечается легкое течение кишечной инфекции. В значительной мере тяжесть заболевания связана с возрастом больных. У детей первого полугодия жизни протеозная кишечная инфекция протекает с симптомами токсикоза и эксикоза II-III степени, сопровождающимися у части больных глубокими сдвигами показателей кислотно-щелочного состояния. У детей в возрасте старше 8 мес и особенно после года ОКИ протейной этиологии нередко протекают по типу пищевой токсикоинфекции и характеризуются развитием болезни через несколько часов после приема недоброкачественной пищи. В клинической картине преобладает многократная рвота, токсикоз и в меньшей степени - эксикоз, нечастый энтерический стул. Заболевание заканчивается в течение 7-10 дней.
В заключении необходимо отметить, что ОКИ, вызванные протеем, у детей первого года жизни, отмечаются довольно тяжелым течением, разнообразием в развитии начальных проявлений заболевания (острое и постепенное) и клинических форм, умеренно выраженной, но продолжительной лихорадочной реакцией, монотонностью симптомов токсикоза и эксикоза. Характерно поражение различных отделов желудочно-кишечного тракта в виде гастроэнтерита, энтерита, энтероколита, гастроэнтероколита с выраженным метеоризмом и обильным водянистым стулом, отличающимся гнилостным запахом.
При лечении больных острыми кишечными инфекциями, вызванными протеями, используются все базисные методы терапии кишечных больных. Успешно применяется коли-протейный фаг в возрастной дозировке для перорального и ректального применения, при необходимости - несколькими курсами. При легких и некоторых средне-тяжелых формах можно ограничиться применением вышеуказанных средств, а также биологических бактерийных препаратов (преимущественно бифидумбактерина). При тяжелых формах, особенно принимающих длительное течение, оправдано назначение невиграмона и антибиотиков левомицетина, карбенициллина, гентамицина и др.
I.3. ОСТРЫЕ КИШЕЧНЫЕ ИНФЕКЦИИ, ВЫЗВАННЫЕ СТАФИЛОКОККАМИ
В настоящее время на фоне большого распространения стафилококковой инфекции отмечается увеличение поражения желудочно-кишечного тракта у детей раннего возраста. Частота стафилококковой инфекции среди ОКИ у детей колеблется от 3,4% до 16%. Как возбудитель спорадических ОКИ стафилококковой природы чаще всего выделяется St. aureus, реже - St. epidermidis и особенно редко - St. saprop. * ticus. Среди больных при спорадической заболеваемости преобладают дети первого года жизни, причем половину из них составляют дети первых месяцев жизни. В возрасте после года эта инфекция встречается значительно реже. По данным различных авторов и нашим наблюдениям у 50-70% больных отмечается наличие в анамнезе ранее перенесенных "малых форм" стафилококковой инфекции (омфалит, пиодермия, везикулопустулез, панариций, гнойный конъюнктивит), отягощенный акушерский анамнез, экссудативный диатез и т.п.
* Брак оригинала. - Примечание изготовителя базы данных.
Начало заболевания у большинства острое, однако у трети детей оно начинается постепенно. У половины больных температура не превышает 38°, причем у 15-20% детей она остается нормальной. Для кишечной инфекции, вызванной стафилококком, характерна длительная субфебрильная лихорадка (от 1 до 2 недель), нередко волнообразная, соответствующая усилению кишечной дисфункции или других патологических проявлений. Нейротоксикоз не характерен. Симптомы токсикоза и оксикоза II-III степени не всегда развиваются с первых дней заболевания, наблюдаются довольно часто (до 25% больных), отличаются длительностью (в среднем 11 дней) и выраженностью гемодинамических нарушений. Это проявляется резкой бледностью, цианозом, мраморностью кожных покровов, тахикардией, приглушением сердечных тонов. У детей с генерализацией процесса и последующим развитием сепсиса заболевание протекает с симптомами токсикоза и эксикоза III степени продолжительностью от 2 до 3 недель, длительной кишечной дисфункцией (до 4-5 недель), гепатоспленомегалией.
При кишечной инфекции, вызванной стафилококком, поражение желудочно-кишечного тракта у детей первого года жизни протекает преимущественно в виде энтероколита и гастроэнтероколита со значительной частотой гемоколита (до 20%), который встречается тем чаще, чем моложе возраст больных. В возрасте старше года обычно наблюдается гастроэнтерит, заболевание чаще протекает по типу пищевой токсикоинфекции.
Стул, как правило жидкий, умеренно водянистый от 3 до 18 раз в сутки с примесью слизи, зелени и у части больных с мелкими вкраплениями и прожилками крови. Средняя длительность кишечной дисфункции до 2 недель. Одновременно с поражением кишечника у половины больных выявляются несколько воспалительных очагов (пиодермия, отит, конъюнктивит, омфалит, панариций и др.). Более половины спорадических ОКИ стафилококковой этиологии протекает в средне-тяжелой и тяжелой форме, причем удельный вес тяжелых форм достигает 10-12%. Тяжесть заболеваний обусловлена в значительной мере отягощенностью акушерского анамнеза, искусственным вскармливанием, наличием воспалительных очагов у ребенка и его матери. Тяжелое течение наиболее часто отмечается у детей в возрасте 3-6 мес жизни.
В картине периферической крови часто обнаруживается гипохромная анемия, нередко - нейтрофильный лейкоцитоз с палочкоядерным сдвигом. В анализах мочи отмечена нередко выраженная протеинурия, лейкоцитурия.
Читайте также:

