В каких больницах лечат сепсис
Обновлено: 07.05.2024
Абсцесс представляет собой скопление гнойного содержимого в различных тканях. Гнойное воспаление, как правило, вызвано бактериальной инфекцией. При этом в процессе расплавления тканей образуется полость. Возникновение абсцесса обусловлено попаданием в ткани бактерий извне – через ссадины и повреждения или из других зараженных тканей и органов. Это заболевание отличается от других схожих заболеваний образованием капсулы, препятствующей распространению воспаления.
По месту расположения гноя выделяют поверхностные скопления в подкожно-жировой области и глубокие внутри органов и глубоких тканей. В зависимости от способа проникновения патогенных микроорганизмов бывают экзогенные скопления (из внешней среды) и эндогенные (миграция внутри организма одного человека).
Симптомы и признаки
Вне зависимости от расположения гнойного скопления симптомы абсцесса едины:
- интоксикация – повышенная температура, озноб, слабость, недомогание, тошнота, рвота, плохой аппетит, боли в мышцах и суставах, головные боли;
- поверхностное расположение – покраснение и отек кожного покрова непосредственно над местом скопления, боли при пальпации или во время движения;
- нарушение функционирования поврежденного органа или соответствующих тканей.
Хронический абсцесс не имеет симптомов острого воспалительного процесса. Глубоко расположенные скопления имеют только общие признаки интоксикации и выявляются инструментальной диагностикой. Наиболее часто встречающиеся расположения абсцесса:
- внутри костей – основным признаком является боль от физических нагрузок или при смене погоды;
- абсцесс легкого проявляется одышкой и слабым дыханием. Абсцесс легкого часто путают с пневмонией;
- в брюшной полости и печени сопровождается признаками любого заболевания данного органа;
- в головном мозге вызывает судороги и нарушение координации;
- абсцесс железы предстательной вызывает боль при мочеиспусканиях;
- абсцесс горла вызывает кашлевые спазмы и боль;
- абсцесс бартолиновой железы и другие.
Холодный протекает без признаков интоксикации и появляется при иммунодефицитах. Натечный исключает наличие воспалительного процесса в тканях. Острый абсцесс имеет более ярко выраженную симптоматику в сравнении с иными формами.
Причины возникновения и развития
Основная причина абсцесса – это попавшая в ткани из окружающего мира бактериальная инфекция. Бактерии проникают в организм по причине микротравм, нарушающих целостность кожи. К таким травмам можно отнести порезы и мелкие ссадины/царапины/повреждения, полученные в процессе бритья или стрижки волос, маникюре или педикюре и прочие. В то же время в случае попадания грязи или мелких частиц в виде занозы увеличивают вероятность образования гнойного скопления.
Возникновение скопления гноя может происходить по прочим причинам абсцесса:
- миграция инфекции от первичного очага заражения;
- нагноившиеся гематомы и кисты;
- хирургические манипуляции – нарушение санитарных правил в виде нестерильных приборов;
- нарушения при введении лекарственных средств и препаратов, например, нарушение концентрации при прививках.
Дальнейшее развитие абсцесс получает под воздействием сниженного иммунитета или нарушения кровообращения в области абсцесса.
Формы заболевания и пути заражения
Абсцесс может быть самостоятельной болезнью, но в подавляющем большинстве случаев выступает в форме осложнения какого-либо основного заболевания, например, гнойная ангина вызывает паратонзиллярный абсцесс. Патогенные микроорганизмы имеют массу способов проникнуть внутрь – через повреждения кожных покров в результате травм и порезов, из других органов и тканей, зараженных ранее, через нестерильную аппаратуру при хирургических процедурах и другие.
Формы заболевания классифицируются по локализации гнойного накопления:
- заглоточный абсцесс;
- окологлоточный;
- паратонзиллярный абсцесс;
- поддиафрагмальный;
- мягких тканей;
- пародонтальный;
- аппендикулярный и другие.
Осложнения
В случае отсутствия своевременного и адекватного лечения осложнения абсцессов очень опасны для жизни и здоровья больного:
- флегмона;
- неврит;
- остеомелит;
- внутреннее кровотечение стенок сосудов;
- перитонит,
- сепсис как результат гнойного абсцесса аппендикулярной области;
- гнойный менингит и другие.
Обращение в клинику
Гнойное скопление чревато опасными последствиями, поэтому при появлении малейших признаков наличия скопления гноя в тканях или органах необходимо срочно обращаться к врачу. Идеальным выходом станет вызвать карету скорой помощи.
Диагностика
Гнойные скопления, располагающиеся у поверхности кожных покровов, легко диагностируются при внешнем осмотре по характерным признакам. Абсцесс горла выявляется при осмотре отоларингологом.
Диагностика абсцесса, расположенного глубоко внутри, требует проведения специальных лабораторных и инструментальных исследований:
- биохимический анализ крови покажет воспалительный процесс в организме повышенным содержанием лейкоцитов и СОЭ, а также сдвигами белковых фракций;
- рентгенография используется для обнаружения поддиафрагмальных, внутрикостных и легочных скоплений;
- УЗИ направлено на выявление скоплений в брюшной полости и печени;
- компьютерная томография, как вспомогательный метод, обнаруживает гнойные накопления в головном мозге, легких и печени, поддиафрагмальной области и внутри костей и суставов;
- энцефалография различных форм (эхо-, электро-, пневмо-) направлена на исследование головного мозга;
- лапароскопия и ангигепатография применяются как вспомогательный метод для исследования печени;
- пункция абсцесса и посев ее содержимого производится для определения конкретного типа возбудителя и его чувствительности к определенным антибактериальным препаратам.
Чаще всего гнойные скопления бывают вызваны стрептококками, стафилококками в сочетании с разного рода палочками, но сейчас получают распространение и прочие аэробные и анаэробные бактерии.
Лечение
Залог успеха лечения абсцесса заключается в его своевременном обнаружении. Именно поэтому так важно при наличии любых симптомов незамедлительно обращаться к врачу.
- только поверхностно расположенные гнойные накопления можно лечить в домашних условиях под наблюдением врача. Все остальные случаи требуют госпитализации в стационар;
- вскрытие и дренирование области гнойного скопления проводится врачом хирургом, оно необходимо для удаления абсцесса;
- лекарственная терапия основывается на приеме следующих препаратов: антибактериальные средства, жаропонижающие, обезболивающие, препараты на снижение интоксикации, витаминные комплексы, иммуномодуляторы и прочие;
- сбалансированное питание, щадящий постельный или полупостельный режим, а также покой;
- лечебная физкультура, физиотерапия и санаторно-курортное лечение возможны в качестве мер реабилитации на этапе выздоровления.
В качестве вспомогательных средств при лечении подкожно-жирового нагноения применяются специальные мази.
Гнойные скопления в легких первоначально лечатся антибиотиками широкого спектра воздействия, а после получения результатов исследований посева питательной среды проводится коррекция принимаемых медикаментов. В тяжелых случаях возможно проведение бронхоальвеолярного лаважа. В случае отсутствия положительного эффекта классической терапии вынуждено проводится операция абсцесса для удаления пораженной части органа.
Лечение гнойных накоплений в головном мозге проводится хирургическими методами. Противопоказания для удаления скоплений, а именно расположение в глубинных отделах мозга, вынуждает проводить промывание гнойного содержания путем пункции. Лечение гнойных скоплений в домашних условиях средствами народной медицины недопустимо.
Профилактика
Профилактика абсцесса основана на следующих рекомендациях:
- своевременность первичной обработки ран и травм;
- санация очагов инфекции;
- укрепление иммунитета;
- тщательное соблюдение антисептических и асептических мер при хирургических манипуляциях, повреждающих кожные покровы.
Как записаться
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Перитонит: причины появления, симптомы, диагностика и способы лечения.
Определение
Перитонит – это воспаление листков брюшины - ткани, которая выстилает внутреннюю поверхность живота (париетальный листок брюшины) и покрывает большую часть органов брюшной полости (висцеральный листок брюшины). Между двумя листками брюшины находится брюшинная полость, в которой содержится небольшое количество серозной жидкости, увлажняющей брюшину и обеспечивающей свободное движение органов. Брюшина выполняет ряд важных физиологических функций:
- всасывающая или резорбтивная – брюшина может всасывать в сутки до 70 литров содержимого брюшной полости (секретируемую жидкость, экссудат, продукты распада белков, форменных элементов крови, клетки некротических тканей, бактерии, токсины);
- выделительная, или экссудативная, заключающаяся в способности брюшины выделять жидкость и фибрин;
- защитная, или барьерная – брюшина осуществляет как механическую защиту органов брюшной полости, так и обладает гуморальными и клеточными механизмами защиты;
- пластическая – в ответ на раздражение брюшина способна выделять фибрин и образовывать спайки, тем самым ограничивая распространение воспалительного процесса.
Несмотря на развитие медицины, смертность от перитонита в мире колеблется от 4,5 до 58% и выше. Если развивается сепсис, септический шок и полиорганная недостаточность, то смертность увеличивается до 70%.
Причины появления перитонита
Основная причина развития перитонита - попадание в брюшную полость инфекции. Бактериальный перитонит чаще всего вызывает неспецифическая микрофлора желудочно-кишечного тракта, в 60-80% случаев это смешанная инфекция – кишечная палочка и стафилококк. Благодаря бактерицидным и иммунным свойствам брюшины для каждого микроорганизма существуют свои условия для возникновения перитонита.
Среди хирургических патологий к развитию перитонита может привести перфорация полого органа: у пациентов с травмой органов брюшной полости, перфоративной (прободной) язвой желудка или двенадцатиперстной кишки, при перфорации аппендикса или кишечника, в случае несостоятельности желудочно-кишечных и межкишечных анастомозов. Патологическое содержимое поступает в брюшную полость, бактерии в больших количествах производят токсины, которые затем поступают в кровеносную и лимфатическую систему. Вследствие попадания токсических продуктов в кровоток развивается интоксикация организма (эндотоксикоз). Резко угнетается перестальтика кишечника и развивается паралитическая кишечная непроходимость.
Токсины провоцируют выброс провоспалительных цитокинов, которые приводят к нарушениям работы жизненно важных органов и систем.
Классификация заболевания
На настоящий момент в России принята и утверждена классификация перитонита, согласно которой выделяют:
Врачи и анатомы разделяют брюшную полость на 3 этажа и 9 областей – надчревную, правое и левое подреберья, пупочную, правую и левую боковые области, лобковую, правую и левую паховые области.
В зависимости от того, сколько областей захватывает перитонит, выделяют:
- местный перитонит (захватывает 1-2 анатомические области), который бывает отграниченным (абсцесс) и неотграниченным;
- распространенный перитонит, который делится на диффузный (3-5 анатомических областей) и разлитой (более 5 анатомических областей или 2 этажа брюшной полости).
Наконец, перитонит подразделяют по тяжести состояния в зависимости от выраженности системной воспалительной реакции (отсутствие сепсиса, сепсис, тяжелый сепсис, септический шок), и по наличию послеоперационных осложнений.
Симптомы перитонита
Симптомы перитонита обычно развиваются на фоне симптомов основного заболевания, ставшего причиной воспаления брюшины, например, аппендицита или язвенной болезни с перфорацией.
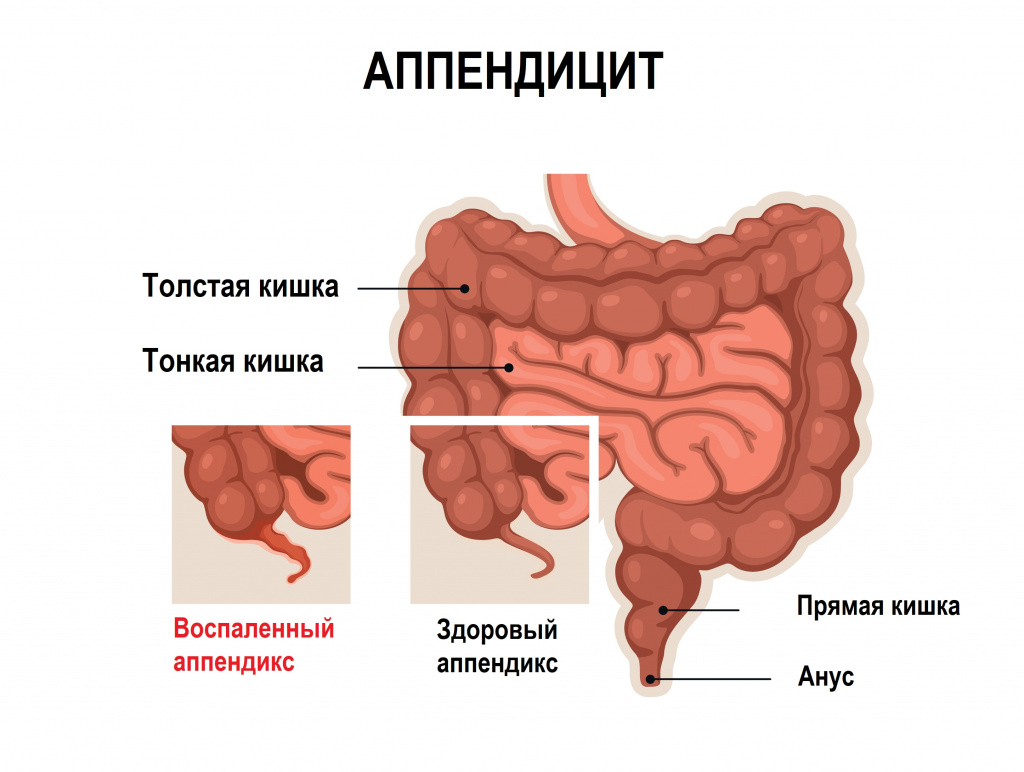
Болезнь проходит три стадии – реактивную, токсическую и терминальную. В реактивной стадии боль локализуется в месте источника перитонита, постепенно распространяясь по всему животу, может отдавать в плечи и надключичные области (при перфорации полого органа). Мышцы передней брюшной стенки резко напряжены. Пациент может отмечать сухость во рту, тошноту и рвоту, отказывается от еды.
При распространенных формах перитонита пациент принимает вынужденное положение – на спине или на боку с приведенными к животу ногами.
Если пациент сидел, то при попытке лечь происходит усиление боли, заставляющее его вернуться в исходное положение.
Во время токсической фазы боль уменьшается, приобретает разлитой характер, напряжение и болезненность мышц живота снижаются. Падает артериальное давление, повышается пульс и температура тела, возникает одышка. Начинается вздутие живота, задержка стула и газов.
При терминальной стадии преобладают явления паралитической кишечной непроходимости. Снова усиливаются боли в животе, появляется многократная рвота без облегчения, икота, резкое вздутие живота, черты лица заостряются, падают показатели гемодинамики, моча отходит с трудом, возникает желтуха и другие признаки полиорганной недостаточности.
Диагностика перитонита
Очень важно диагностировать перитонит как можно раньше. Перитонит – это, прежде всего клинический диагноз, но он всегда требует лабораторного и инструментального подтверждения.
Лабораторная диагностика включает:
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
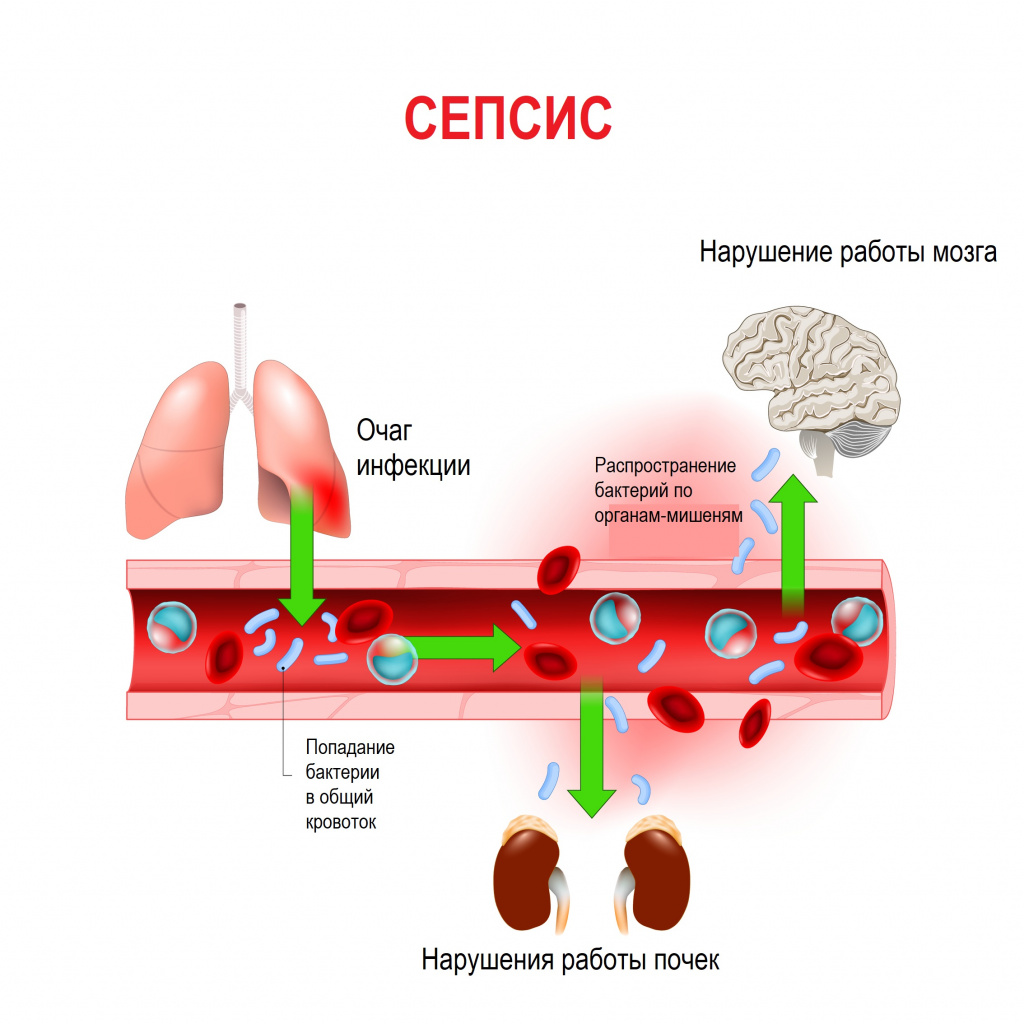
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
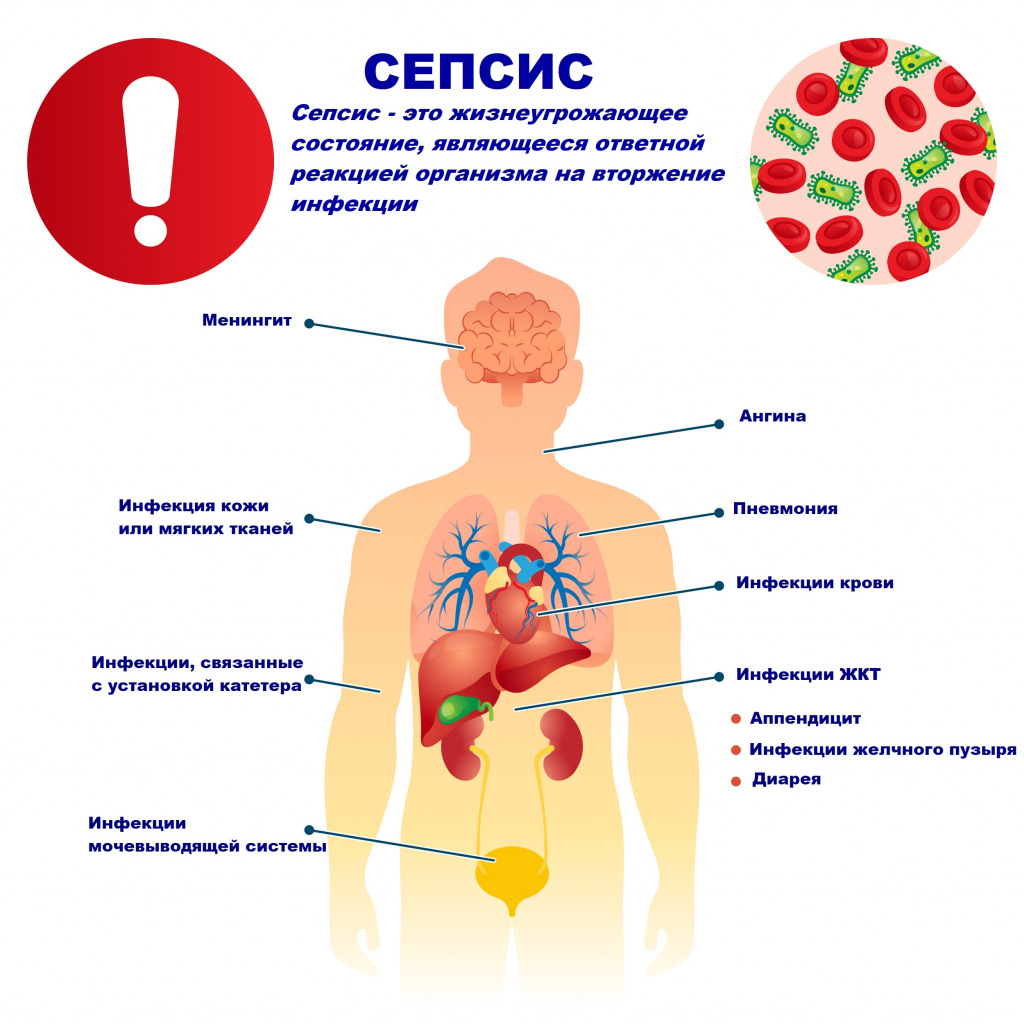
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Флегмона: причины появления, симптомы, диагностика и способы лечения.
Определение
Флегмона – это острое разлитое гнойное воспаление жировой клетчатки с тенденцией к быстрому распространению по клетчаточным пространствам и вовлечением в гнойный процесс мышц, сухожилий. Заболевание возникает в результате проникновения в мягкие ткани патогенных микроорганизмов, чаще золотистого стафилококка и стрептококка.
В отличие от абсцесса флегмона не имеет четких границ, поэтому гнойный экссудат может быстро распространяясь в окружающие ткани, постепенно приводя к их разрушению и некрозу.
Флегмона может образоваться на лице, шее, в полостях тела, на конечностях, в зоне переломов, раневых поверхностей, в местах укусов животных.
Причины появления флегмоны
Гнойную флегмону вызывают гноеродные микробы (стафилококки, стрептококки, синегнойная палочка и др.). При проникновении в ткани кишечной палочки, вульгарного протея, гнилостного стрептококка развивается гнилостная флегмона. Наиболее тяжелые формы флегмоны вызывают облигатные анаэробы, размножающиеся в условиях отсутствия кислорода. Так как микроорганизмы являются достаточно агрессивными, то и развитие воспаления происходит очень быстро.
Флегмона в большинстве случаев связана с проникновением в ткани патогенных микроорганизмов гематогенным путем (при повреждениях кожи и слизистых оболочек) и ятрогенным путем (инъекции) при несоблюдении правил асептики или техники введения препаратов.
Причиной флегмоны может стать попадание под кожу различных химических веществ (скипидара, керосина и др.).
Сильное и быстрое распространение процесса воспаления по клеточному пространству имеет связь со сниженным иммунитетом организма, его истощением, хроническими заболеваниями (туберкулезом, болезнями крови, сахарным диабетом и др.), регулярными интоксикациями (например, алкогольной) и иммунодефицитными состояниями.
Флегмоны могут стать осложнением других гнойных заболеваний (карбункула, абсцесса, сепсиса).
Другие причины формирования флегмоны:
- негнойное воспаление подкожной клетчатки (целлюлит), обычно распространяющееся по ходу соединительной ткани в межклеточном пространстве;
- осложнения остеомиелита, тромбофлебита, лимфаденита;
- в последние годы в связи с развитием эстетической хирургии участились случаи возникновения флегмон после операций по коррекции фигуры и введения филлеров.
Флегмона может быть первичной (возникшей в результате непосредственного внедрения микроорганизмов) или вторичной (развившейся при переходе воспаления с окружающих тканей), острой или хронической, поверхностной (поражение ткани до мышечного слоя) или глубокой, прогрессирующей или отграниченной.
С учетом локализации флегмоны подразделяют на подкожные, межмышечные, подфасциальные, забрюшинные, межорганные, флегмоны клетчатки средостения, флегмоны шеи, кисти, стопы.
Согласно медицинской классификации, флегмона подразделяется на следующие виды:
Клинические проявления флегмоны почти всегда протекают бурно и характеризуются внезапным началом и быстрым распространением. Среди ключевых признаков флегмоны выделяют:
- резкое повышение температуры до крайне высоких значений (39-40°С);
- общую интоксикацию со слабостью, бледностью, недомоганием, снижением аппетита, тошнотой, потливостью;
- озноб, головную боль, жажду;
- красноту и резкий отек тканей в месте поражения (если это подкожный процесс);
- увеличение лимфоузлов;
- нарушение функции пораженной части тела;
- формирование плотного, горячего, болезненного инфильтрата, не имеющего четкой границы;
- постепенное формирование участка размягченных тканей (гнойной полости).
Хроническая флегмона характеризуется появлением инфильтрата, кожа над которым приобретает синюшный оттенок.
Одним из видов хронической флегмоны является деревянистая флегмона (флегмона Реклю) – результат инфицирования микроорганизмами ротоглотки.
При серозной флегмоне клетчатка имеет студенистый вид, пропитана мутной водянистой жидкостью, по периферии воспалительный процесс без четкой границы переходит в неизмененную ткань. При прогрессировании процесса пропитывание мягких тканей резко увеличивается, жидкость становится гнойной. Процесс может распространяться на мышцы, сухожилия, кости.
Гнилостная флегмона характеризуется развитием в клетчатке множественных участков некроза, расплавлением тканей, обильным гнойным отделяемым со зловонным запахом.
Для анаэробной флегмоны характерны распространенное серозное воспаление мягких тканей, обширные участки некроза и образование в тканях множественных пузырьков газа.
Диагностика флегмоны
Как правило, для диагностики флегмоны назначают:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Сепсис (заражение крови) является гнойно-септическим заболеванием крови, характеризующимся проникновением и циркуляцией инфекционных агентов в кровотоке. Инфекция вызывается различными чужеродными микроорганизмами, чаще стафилококками, стрептококками, пневмококками и кишечной палочкой. Попадание возбудителей в общий кровоток человека происходит при повреждении кожных и слизистых барьеров в организме. Подобная ситуация может возникнуть при несвоевременном лечении локального воспаления (например, флегмоны или фурункула), осложненных родах и хирургических абортах, а также при несоблюдении стерильности во время оперативных вмешательств.
Сепсис является серьезной патологией, угрожающей жизни человека. При несвоевременном лечении сепсис может перейти в особо опасную форму – септический шок. При септическом шоке вероятность летального исхода составляет порядка 90%. Именно поэтому важно знать проявления заражения крови и обращаться за медицинской помощью при любом подозрении на заболевание.
Симптомы сепсиса
Симптоматика сепсиса очень обширна и зависит от места проникновения и разновидности возбудителя инфекции, а также активности воспалительного процесса. Однако можно выделить общие, присущие всем формам признаки заболевания:
Важно уметь дифференцировать сепсис от инфекционно-токсического (септического) шока. Ведь именно септический шок приводит к необратимым изменениям, в том числе смерти.
Определить патологию можно по следующим проявлениям:
- резкое падение артериального давления;
- снижение температуры тела (до 35-36C);
- бледность, иногда синюшность, кожи;
- холодная кожа;
- рвота, понос;
- нарушение сознания.
Причины сепсиса
Главная причина развития сепсиса – внедрение в организм болезнетворных микроорганизмов (возбудителей инфекции). Однако в здоровом организме наличие патогенной микрофлоры далеко не всегда приводит к заражению крови. Иммунная система человека способна побороть инфекцию, не допустив развитие сепсиса. Высокая вероятность возникновения патологии имеется лишь у людей с ослабленной иммунной защитой, например, у больных, страдающих длительными хроническими заболеваниями.
Факторы, способствующие заражению крови:
- Несоблюдение правил обработки ран (невыполнение антисептических процедур).
- Отсутствие стерильности при проведении оперативных вмешательств.
- Несвоевременное лечение внутренних воспалительных процессов или неграмотно подобранные противовоспалительные препараты.
- Истощение иммунной системы (переохлаждение, ОРВИ, длительная антибиотикотерапия, сопутствующие заболевания и др.).
Отметим, что сепсисом может осложниться любое воспалительное заболевание в организме, однако чаще всего заражение крови возникает после обширных повреждений и травм, ожогов, пневмонии, гнойных форм ангины или отита, ВИЧ-инфекций и злокачественных новообразований.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Читайте также:

