В очаге коклюшной инфекции
Обновлено: 18.04.2024
Статья посвящена исследованию современных эпидемиологических и клинических особенностей коклюшной инфекции, анализу эффективности лабораторной диагностики коклюша. Представлены вероятные факторы риска и клинико-лабораторные предикторы осложненного пневмон
Urgent issues of epidemiology, clinical picture, diagnostics and prevention of pertussis at the present stage A. V. Vasyunin, E. I. Krasnova, G. S. Karpovich, L. M. Panasenko, M. A. Mikhailenko, A. P. Pomogaeva
The article is devoted to the study of actual epidemiological and clinical features of pertussis, analysis of the effectiveness of laboratory diagnosis of pertussis. Possible risk factors, clinical and laboratory predictors of pertussis complicated by pneumonia were presented.
Коклюш наиболее опасен для детей грудного возраста, данная возрастная группа по-прежнему остается угрожаемой по развитию тяжелых и осложненных форм болезни, возможности развития летального исхода [6]. Осложненное течение коклюша наблюдается в 30% случаев [7], одним из самых частых осложнений коклюшной инфекции является пневмония, которая, по некоторым данным, составляет до 67% от всех осложненных форм [8]. Пневмония является важнейшей, отдельно взятой причиной смерти детей во всем мире. Поиск возможных факторов риска развития осложненного течения коклюшной инфекции является актуальной задачей. Решение этой задачи позволит прогнозировать развитие осложнения и разработать эффективную тактику лечения и профилактики пневмонии.
Вопрос эффективной лабораторной диагностики коклюша сохраняет свою актуальность. Учитывая малоспецифичность клинических проявлений и трудность диагностики коклюшной инфекции на ранних этапах, необходимо внедрение в повседневную практику высокочувствительных методов лабораторной диагностики. На территории России в настоящее время используются методы, регламентированные в нормативных документах: основные — бактериологический и серологический, рекомендованный — полимеразная цепная реакция (ПЦР) слюны [9]. Следует отметить, что в РФ для диагностики коклюша применяется в основном бактериологический метод [4], обладающий меньшей чувствительностью в сравнении с методом ПЦР [10].
Учитывая вышеизложенное, создаются предпосылки для проведения более детального анализа основных эпидемиологических данных с подробным исследованием возможного источника инфекции и структуры контактных лиц в различных возрастных группах, возможности и эффективности диагностики коклюша на догоспитальном этапе и в условиях стационара с использованием различных методов диагностики, а также выявления вероятных факторов риска для эффективного прогнозирования осложненного пневмонией течения коклюша.
Материалы и методы исследования
Проведен ретроспективный анализ 423 историй болезни детей, госпитализированных в ГБУЗ НСО ДГКБ № 3 в 2011–2017 гг., у которых верифицирован коклюш. Возрастная структура детей приведена в табл. 1. Диагностика осуществлялась при помощи современных клинико-лабораторных методов, основными из которых являлись: выделение Bordetella pertussis при бактериологическом посеве материала со слизистой ротоглотки и/или обнаружение ДНК Bordetella pertussis методом ПЦР слюны. В случае отсутствия положительного посева и/или ПЦР на ДНК Bordetella pertussis диагноз верифицировался клинически, с учетом наличия типичных проявлений в виде реприз и приступообразного кашля, картины периферической крови в виде лейкоцитоза с лимфоцитозом, а также данных эпидемиологического анамнеза, а именно контакта с больным коклюшем. Производилась оценка основных эпидемиологических данных, в частности, установление вероятных источников заражения коклюшем для различных возрастных групп, количественной и возрастной структуры контактных лиц у больных детей разных возрастов, а также комплекс диагностических мероприятий, проводимых среди контактных лиц. Анализировалось число вакцинированных и невакцинированных детей в структуре заболевших. Сравнение эффективности диагностики коклюшной инфекции бактериологическим методом и методом ПЦР проводилось на догоспитальном этапе и в условиях стационара.
Для исследования вероятных клинико-лабораторных предикторов развития пневмонии на фоне коклюша истории болезни подразделялись на две группы, сопоставимые по возрасту, полу, степени тяжести инфекционного процесса, срокам госпитализации в стационар: 1) основная группа — дети с осложненным пневмонией течением коклюша; 2) группа сравнения — дети с неосложненным течением коклюша. Данные представлены в табл. 2. В обследованных группах сравнивались: основные клинические проявления коклюша (кашель и репризы), динамика изменений показателей периферической крови до и после развития пневмонии и в сопоставимых для группы контроля исследовательских точках.
Данные статистически обработаны при помощи лицензионной версии Statistica 12.0. Критический уровень значимости р = 0,05. Описательная статистика — средняя и стандартная ошибка средней (данные представлены в виде M ± m) для количественных переменных, для качественных переменных — определение долей. Сравнение групп по количественным признакам — U-критерий Манна–Уитни, для качественных — критерий χ 2 .
Результаты и их обсуждение
В результате проведенного исследования определены некоторые эпидемиологические особенности коклюшной инфекции на современном этапе. Наибольшее число детей, заболевших коклюшем, было в возрасте до 1 года (59,6% случаев), что является типичным для данной нозологической формы. Кроме этого, по нашим данным, начиная с 2014 г. возросло число госпитализированных больных дошкольного и школьного возраста. Рост заболеваемости у детей дошкольного и школьного возрастов является общероссийской тенденцией [11]. В основе этого процесса лежит снижение иммунной защиты против коклюша, длительность которой после перенесенной инфекции составляет в среднем 4–20 лет, после вакцинации цельноклеточной коклюшной вакциной — 4–14 лет, после вакцинации бесклеточной вакциной — 3–10 лет [12]. Таким образом, рост заболеваемости среди детей школьного возраста обусловлен сроками иммунной защиты после вакцинации или ранее перенесенной коклюшной инфекции, что подразумевает разработку и проведение программ ревакцинации в возрасте 6–7 лет для успешного снижения заболеваемости коклюшем в данном возрасте.
Несмотря на ограниченные сроки поствакцинального иммунитета, вакцинация является эффективным методом профилактики коклюшной инфекции. Из 423 госпитализированных детей лишь 51 ребенок (12%) имел полную вакцинацию против коклюшной инфекции, в свою очередь 72 пациента (17%) имели неполную вакцинацию, а 300 человек (71%) не были вакцинированы. Таким образом, по нашим данным, заболеваемость у непривитых и детей с дефектами вакцинации была в 7 раз выше, чем у вакцинированных, во всех случаях коклюша у привитых наблюдалась легкая форма болезни.
Чаще коклюш регистрировался у детей грудного возраста — 252 (59,6% от всех случаев коклюша), из них 89 человек (36% и 21% соответственно) заболели в возрасте до 3 месяцев жизни. Учитывая особенности плановой вакцинации, а именно регламентированные сроки начала иммунизации против коклюша в 3 месяца [13], данная возрастная группа является группой наибольшего риска для заболевания коклюшем, так как не имеет иммунной защиты против инфекции. Возможным способом снижения заболеваемости в данной возрастной группе является вакцинация беременных женщин ацеллюлярными коклюшными вакцинами с уменьшенным содержанием дифтерийного компонента. Подобные схемы вакцинации утверждены в некоторых странах мира (Великобритания, Израиль, США) [14–16] и демонстрируют высокую эффективность в снижении заболеваемости коклюшем у детей первых трех месяцев жизни [17].
Анализ эффективности диагностики коклюшной инфекции на догоспитальном этапе и в условиях стационара показал значительно более высокую эффективность ПЦР-диагностики в сравнении с бактериологическим методом на догоспитальном и стационарном этапах (р = 0,0001 и р = 0,00001 соответственно, рис. 2.) Подтверждаемость диагноза методом ПЦР на догоспитальном этапе составила 78% (68 человек из 87 обследуемых), в условиях стационара 84% (217 из 258 соответственно), в свою очередь подтверждаемость диагноза методом бактериологического посева составила 3,5% на догоспитальном этапе (7 человек из 197) и 1,4% в условиях стационара (6 человек из 423).
Пневмония на фоне коклюша у 42 (62,9%) пациентов была внебольничной, у 21 (37,1%) — госпитальной. Распределение детей с осложненным пневмонией течением коклюша по возрасту представлено в табл. 3. Наибольшее число заболевших пневмонией на фоне коклюша (73,3% случаев) отмечалось в возрасте детей от 1 месяца до 2 лет, в связи с чем именно эта возрастная группа была выделена для анализа вероятных факторов риска развития пневмонии на фоне коклюшной инфекции. Установлено, что у детей, у которых на фоне коклюша развивалась пневмония, в 96% случаев отсутствовала вакцинация против коклюша, в 81% случаев наблюдался отягощенный коморбидный фон (у 53,4% больных выявлена патология со стороны центральной нервной системы, у 17,3% — врожденные пороки сердца, у 9,2% — инфекция мочевой системы), 72% детей находилось на искусственном вскармливании. Учитывая высокую частоту встречаемости данных факторов в группе осложненного течения коклюша, они были выбраны в качестве вероятных факторов риска развития пневмонии на фоне коклюша. Проанализирована встречаемость данных факторов в общей когорте больных коклюшем и процент развития пневмонии при их сочетании. Наличие одного фактора (любого, за исключением отсутствия вакцинации) приводило к развитию пневмонии в 11,3% случаев (34 из 300 человек), сочетание двух факторов (за исключением отсутствия вакцинации) приводило к развитию пневмонии в 58,9% случаев (40 из 68 человек, р = 0,001 в сравнении с одним фактором риска), а сочетание двух факторов риска и отсутствия вакцинации приводило к развитию пневмонии в 100% случаев (20 из 20 человек, р = 0,02 в сравнении с двумя факторами риска). Таким образом, сочетание двух и более факторов риска приводит к высокой частоте развития пневмонии на фоне коклюшной инфекции, что может быть использовано в клинической практике для прогнозирования осложненного пневмонией течения коклюша.
Клинические и лабораторные показатели исследовались у пациентов с госпитальной пневмонией, так как на момент развития пневмонии дети были госпитализированы в стационар и имелась возможность для их объективной оценки. Анализ клинических данных показал, что у пациентов за несколько дней до развития физикальных и рентгенологических признаков пневмонии возрастало количество приступов кашля: 24,1 ± 5,6 раза в сутки у детей с осложнением и 11,2 ± 4,9 раза в сутки у детей группы сравнения (р = 0,001) (рис. 3). Изменение количества реприз имело схожую динамику, однако достоверного отличия получено не было.
Анализ результатов исследования периферической крови показал, что в группе осложненного течения коклюша перед развитием инфильтративных изменений в легких наблюдался более высокий уровень содержания лейкоцитов (осложненное пневмонией течение коклюша: WBC = 19,7 ± 2,3 × 109 кл/л; группа сравнения: WBC = 14,2 ± 1,6 × 109 кл/л) (р = 0,03); смещение баланса гранулоцитов в сторону увеличения (осложненное пневмонией течение коклюша: Gra = 41,2 ± 4,1%; группа сравнения: Gra = 18,7 ± 4,4%; р = 0,003). Данные представлены в табл. 4.
Результаты анализа вероятных источников заражения коклюшной инфекцией для различных возрастных групп представлены в табл. 5.
Ведущую роль в инфицировании детей до года играл семейный очаг, инфицирование составило 59,1% случаев, что достоверно выше, чем в других возрастных группах. Источником инфекции для грудных детей, заболевших коклюшем внутри семьи, выступали как взрослые (78 случаев; 52,3%), так и старшие дети (71 случай; 47,7%), причем чаще школьного возраста (60 случаев; 40,2%). Исторически наиболее частым источником инфекции для детей первого года жизни являлась мать. На современном этапе наиболее частыми источниками инфекции принято считать старших братьев и сестер [18]. В нашем случае можно говорить о практически одинаковой роли в инфицировании коклюшем детей грудного возраста как матери, так и других, окружающих ребенка, родственников.
Анализ контактов заболевших детей коклюшем выявил ряд особенностей. На 423 госпитализированных по поводу коклюшной инфекции больных приходилось 1264 контактных лица, в среднем 3 человека на одного заболевшего. У 809 (64%) контактных лиц анамнестически присутствовал кашель после контакта с больным коклюшем, и лишь 89 (11%) из них была проведена ПЦР-диагностика на коклюш, которая в 100% случаев выявила наличие ДНК Bordetella pertussis. 720 (89%) контактных лиц, имеющих синдром длительного кашля, диагностическим мероприятиям не подвергались, что говорит об отсутствии полных противоэпидемических мероприятий в очаге коклюшной инфекции.
Учитывая высокую контагиозность коклюша, а также выделение ДНК Bordetella pertussis у всех контактных лиц с коклюшеподобными клиническими проявлениями, представляется рациональным предположение о заболевании коклюшем всех 809 контактных с наличием кашля. Это свидетельствует о неполном учете заболеваемости коклюшем на территории Новосибирской области. Данная проблема является общероссийской, на что указывает В. К. Таточенко, представляя данные заболеваемости коклюшем в Санкт-Петербурге в сравнении с общероссийскими данными: цифры заболеваемости устойчиво расходятся в 3–5 раз [19].
Возрастная структура контактных лиц с пациентами, больными коклюшем и с наличием клиники коклюша, представлена в табл. 6. Контактные дети с больными коклюшем (637 человек; 78,7%) в основном представлены детьми школьного возраста (7–18 лет) и взрослым населением (≥ 18 лет). Таким образом, учитывая, что в нашем наблюдении наибольшее число случаев коклюша было зафиксировано у детей первого года жизни (59,6% случаев), можно сделать вывод, что лица школьного возраста, а также взрослое население находятся в группе риска потенциального инфицирования коклюшем по контакту с детьми грудного возраста.
Учитывая особенности вероятных источников инфицирования коклюшем детей различных возрастов, на территории Новосибирской области создаются благоприятные условия для циркуляции возбудителя коклюша среди населения (рис. 4).
Заключение
Таким образом, для ранней и эффективной диагностики коклюшной инфекции рационально в повседневной практике применение метода ПЦР, учитывая его большую эффективность в сравнении с бактериологическим методом диагностики.
Отсутствие вакцинации, отягощенный коморбидный фон и наличие искусственного вскармливания являются факторами риска осложненного пневмонией течения коклюшной инфекции. Сочетание двух и более из перечисленных факторов приводит к более высокой частоте развития пневмонии на фоне коклюша.
Значительное увеличение частоты кашля, нарастание лейкоцитоза, нейтрофилеза на фоне течения коклюша следует оценивать как предикторы развития пневмонии при коклюшной инфекции, что широко применимо в клинической практике и может использоваться с целью прогнозирования развития пневмонии при коклюше.
Учитывая высокую заболеваемость коклюшем среди детей первых трех месяцев жизни, а также растущую заболеваемость среди детей дошкольного и школьного возраста, необходима разработка и проведение программ ревакцинации детей в возрасте 6–7 лет, а также проведение вакцинации беременных для соответствующего снижения заболеваемости у детей в возрасте до 3 месяцев.
Выявленный неполный учет заболеваемости коклюшем, а также отсутствие адекватных диагностических мероприятий среди контактных лиц приводят к созданию благоприятных условий для циркуляции Bordetella pertussis среди населения различных возрастных групп НСО, что отчасти лежит в основе поддержания эпидпроцесса коклюшной инфекции.
Учитывая вышеизложенное, модернизация программ вакцинации против коклюша, а также реализация комплекса мероприятий, направленных на диагностику и профилактику заболевания среди контактных лиц, являются возможными способами снижения заболеваемости коклюшной инфекцией на территории Российской Федерации.
Литература
А. В. Васюнин* , 1 , доктор медицинских наук, профессор
Е. И. Краснова*, доктор медицинских наук, профессор
Г. С. Карпович*
Л. М. Панасенко*, доктор медицинских наук, профессор
М. А. Михайленко**
А. П. Помогаева***, доктор медицинских наук, профессор
* ФГБОУ ВО НГМУ, Новосибирск
** ГБУЗ НСО ДГКБ № 3, Новосибирск
*** ФГБОУ ВО СибГМУ, Томск
Актуальные вопросы эпидемиологии, клиники, диагностики и профилактики коклюша на современном этапе/ А. В. Васюнин, Е. И. Краснова, Г. С. Карпович, Л. М. Панасенко, М. А. Михайленко, А. П. Помогаева
Для цитирования: Лечащий врач № 1/2019; Номера страниц в выпуске: 14-19
Теги: дети, инфекция, кашель, факторы риска


Коклюш - очень заразная инфекция, характеризующаяся сильным кашлем, распространяющаяся среди людей всех возрастов, но особенно опасная для детей младшего возраста.
Заболеваемость
Возбудитель

Bordetella pertussis - бактерия. Передаётся только от человека к человеку.
Восприимчивость непривитого человека довольно высока (90%).
Источник инфекции
Источник инфекции - больной коклюшем взрослый или ребёнок. Больные атипичными формами заболевания также могут распространять инфекцию несмотря на то, что клиническая картина может быть не ярко выражена.
Пути передачи
Возбудитель коклюша распространяется между людьми воздушно-капельным путём довольно быстро.
Группы риска
Восприимчивость к коклюшу сохраняется высокой у детей до 1 года, у лиц, не привитых против коклюша, а также у тех, чей иммунитет ослаб инфекции со временем.
Инкубационный период
Инкубационный период может продолжаться от 7 до 21 дня.
Период заразности
Риск заражения окружающих особенно велик в период катаральных явлений, а также в начале спазматического периода.
Клиника

Для коклюша характерны длительный спазматический кашель, поражение дыхательной, сердечно-сосудистой и нервной систем.
Проявление симптомов происходит в три этапа.
Первый этап - катаральный, второй - судорожный, при котором наиболее ярко разворачивается клиническая картина в виде мучительного кашля, остановок дыхания. В этот период во время приступа кашля можно услышать шум при вдохе (проявляется не всегда).
Третий этап - период реконвалесценции (выздоровления), когда кашель становится более редким и слабым.
Иммунитет после перенесённого коклюша нестойкий.
Чем опасно заболевание
Коклюш может стать причиной смерти, особенно это касается детей до года.
Среди осложнений коклюша - апноэ, пневмония, судороги, переломы рёбер, грыжи, кровоизлияния и др.
Диагностика
Диагноз устанавливается на основании характерных для заболевания клинических проявлений, результатов лабораторных исследований, а также по данным эпидемиологического анамнеза (контакты с больными коклюшем, наличие или отсутствие прививок у заболевшего).
Лечение

Дети первых 6 месяцев жизни, дети старше 6 месяцев с тяжелым течением коклюша, а также детей с сопутствующими заболеваниями (бронхиальная астма, врождённый порок сердца и другие) подлежат обязательной госпитализации.
Профилактика
Профилактика коклюша заключается во всеобщей вакцинации, проводимой согласно Национальному календарю профилактических прививок.
Несмотря на то, что вакцинация против коклюша не защищает на 100 % от инфицирования, те, кто получили вакцину от коклюша, перенесут заболевание в легкой форме, быстрее по времени. Приступы кашля будут гораздо реже, риск осложнений - минимальный.
Схема вакцинации детей

3 мес. - 4.5 мес. - 6 мес.
Ревакцинация проводится в 18 мес.
Прививка взрослым
До наступления 3х месячного возраста ребёнка от коклюша могут защитить антитела, которые он получит от матери во время беременности. Для защиты младенца от коклюша в первые месяцы после рождения, возможно провести вакцинацию матери в третьем триместре беременности.
Противопоказания к вакцинации
Прогрессирующие заболевания нервной системы, афебрильные судороги.
Реакция на введение вакцины
Возможны гиперемия, уплотнение в месте введения инъекции, головная боль, утомляемость, повышение температуры тела. Все эти симптомы носят кратковременный характер.
Неспецифическая профилактика
Поскольку единственный путь передачи коклюша - воздушно-капельный, необходимо соблюдать правила гигиены:
- прикрывать рот и нос салфеткой во время чихания и кашля, после чего ее выбросить (если нет салфетки - использовать свой локтевой сгиб),
Коклюш – острое инфекционное заболевание бактериальной природы, проявляющееся в виде приступов спазматического кашля, сопровождающих катаральную симптоматику. Заражение коклюшем происходит аэрозольным путем при тесном контакте с больным человеком. Инкубационный период составляет 3-14 дней. Катаральный период коклюша напоминает симптомы острого фарингита, затем развиваются характерные приступы спазматического кашля. У привитых чаще наблюдается стертая клиническая картина коклюша. Диагностика основывается на выявлении коклюшевой палочки в мазках из зева и в мокроте. В отношении коклюша эффективна антибактериальная терапия (аминогликозиды, макролиды), антигистаминные средства с седативным эффектом, ингаляции.
МКБ-10
Общие сведения
Коклюш – острое инфекционное заболевание бактериальной природы, проявляющееся в виде приступов спазматического кашля, сопровождающих катаральную симптоматику.
Характеристика возбудителя
Резервуаром и источником коклюшной инфекции является больной человек. Контагиозный период включает последние дни инкубации и 5-6 дней после начала заболевания. Пик заразности приходится на момент максимально выраженной клиники. Эпидемиологическую опасность представляют лица, страдающие стертыми, клинически маловыраженными формами инфекции. Носительство коклюша не бывает длительным и эпидемиологически не значимо.
Коклюш передается с помощью аэрозольного механизма преимущественно воздушно-капельным путем. Обильное выделение возбудителя происходит при кашле и чихании. Ввиду своей специфики, аэрозоль с возбудителем распространяется на незначительное расстояние (не более 2 метров), поэтому заражение возможно только в случае тесного контактирования с больным. Поскольку во внешней среде возбудитель не сохраняется длительно, контактный путь передачи не реализуется.
Люди обладают высокой восприимчивостью к коклюшу. Чаще всего заболевают дети (коклюш отнесен к детским инфекциям). После перенесения инфекции формируется стойкий пожизненный иммунитет, однако полученные ребенком от матери трансплацентарно антитела не обеспечивают достаточной иммунной защиты. В пожилом возрасте иногда отмечаются случаи повторного заболевания коклюшем.
Патогенез коклюша
Коклюшная палочка попадает на слизистую оболочку верхних дыхательных путей и заселяет реснитчатый эпителий, покрывающий гортань и бронхи. В глубокие ткани бактерии не проникают и по организму не распространяются. Бактериальные токсины провоцируют местную воспалительную реакцию.
После гибели бактерий высвобождается эндотоксин, который и вызывает характерный для коклюша спазматический кашель. С прогрессированием кашель приобретает центральный генез – формируется очаг возбуждения в дыхательном центре продолговатого мозга. Кашель рефлекторно возникает в ответ на различные раздражители (прикосновение, боль, смех, разговор и др.). Возбуждение нервного центра может способствовать инициации аналогичных процессов в соседних областях продолговатого мозга, вызывая рефлекторную рвоту, сосудистую дистонию (повышение АД, сосудистый спазм) после кашлевого приступа. У детей могут отмечаться судороги (тонические или клонические).
Эндотоксин коклюша вместе с продуцируемым бактериями ферментом – аденилатциклазой способствует снижению защитных свойств организма, что повышает вероятность развития вторичной инфекции, а также - распространения возбудителя, и в некоторых случаях - длительного носительства.
Симптомы коклюша
Инкубационный период коклюша может длиться от 3 дней до двух недель. Заболевание протекает с последовательной сменой следующих периодов: катарального, спазматического кашля и разрешения. Катаральный период начинается постепенно, появляются умеренный сухой кашель и насморк (у детей ринорея может быть довольно выражена). Ринит сопровождается вязким отделяемым слизистого характера. Интоксикация и лихорадка обычно отсутствуют, температура тела может подниматься до субфебрильных значений, общее состояние больные признают удовлетворительным. Со временем кашель становится частым, упорным, могут отмечаться его приступы (в особенности по ночам). Этот период может продолжиться от нескольких дней и до двух недель. У детей обычно кратковременный.
Постепенно катаральный период переходит в период спазматического кашля (иначе – судорожный). Приступы кашля учащаются, становятся интенсивнее, кашель приобретает судорожный спастический характер. Больные могут отмечать предвестники приступа – першение в горле, дискомфорт в груди, беспокойство. Из-за спастического сужения голосовой щели перед вдохом отмечается свистящий звук (реприз). Приступ кашля представляет собой чередование таких свистящих вдохов и, собственно, кашлевых толчков. Тяжесть течения коклюша определяется частотой и продолжительностью приступов кашля.
Приступы учащаются в ночное время и утренние часы. Частое напряжение способствует тому, что лицо больного становится гиперемированным, отечным, могут отмечаться небольшие кровоизлияния на коже лица и слизистой ротоглотки, конъюнктиве. Температура тела сохраняется в нормальных пределах. Лихорадка при коклюше является признаком присоединения вторичной инфекции.
Период спазматического кашля длится от трех недель до месяца, после чего заболевание вступает в фазу выздоровления (разрешения): при кашле начинает отхаркиваться слизистая мокрота, приступы становятся реже, теряют спазматический характер и постепенно прекращаются. Продолжительность периода разрешения может занимать от нескольких дней до нескольких месяцев (несмотря на стихание основной симптоматики, нервная возбудимость, покашливание и общая астения могут отмечаться у больных длительное время).
Стертая форма коклюша иногда отмечается у привитых лиц. При этом спазматические приступы выражены слабее, но кашель может быть более продолжительным и с трудом поддаваться терапии. Репризы, рвота, сосудистые спазмы отсутствуют. Субклиническая форма обнаруживается иногда в очаге коклюшевой инфекции при обследовании контактных лиц. Субъективно больные не отмечают каких-либо патологических симптомов, однако нередко можно отметить периодический кашель. Абортивная форма характеризуется прекращением заболевания на стадии катаральных признаков или в первые дни судорожного периода и быстрым регрессом клиники.
Диагностика коклюша
Специфическая диагностика коклюша производятся бактериологическими методами: выделение возбудителя из мокроты и мазков слизистой верхних дыхательных путей (бакпосев на питательную среду). Коклюшевую палочку высеивают на среду Борде-Жангу. Серологическая диагностика с помощью РА, РСК, РНГА производится для подтверждения клинического диагноза, поскольку реакции становятся положительными не ранее второй недели судорожного периода заболевания (а в некоторых случаях могут давать отрицательный результат и в более поздние сроки).
Неспецифические диагностические методики отмечают признаки инфекции (лимфоцитарный лейкоцитоз в крови), характерно незначительное повышение СОЭ. При развитии осложнений со стороны органов дыхания пациентам с коклюшем рекомендована консультация пульмонолога и проведение рентгенографии легких.
Осложнения коклюша
Коклюш чаще всего вызывает осложнения, связанные с присоединением вторичной инфекции, особенно часты заболевания дыхательной системы: бронхит, пневмония, плеврит. В результате деструктивной деятельности коклюшевых бактерий возможно развитие эмфиземы. Тяжелое течение в редких случаях приводит к ателектазу легких, пневмотораксу. Кроме того, коклюш может способствовать возникновению гнойного отита. Имеется вероятность (при частых интенсивных приступах) инсульта, разрыва мышц брюшной стенки, барабанных перепонок, выпадение прямой кишки, геморрой. У детей раннего возраста коклюш может способствовать развитию бронхоэктатической болезни.
Лечение коклюша
Коклюш лечат амбулаторно, больным желательно дышать увлажненным воздухом, богатым кислородом, комнатной температуры. Питание рекомендовано полноценное, дробное (часто небольшими порциями). Рекомендовано ограничить воздействие не нервную систему (интенсивные зрительные, слуховые впечатления). В случае сохранения температуры в пределах нормы желательно больше гулять на свежем воздухе (однако при температуре воздуха не менее -10 °С).
В катаральном периоде эффективно назначение антибиотиков (макролидов, аминогликозидов, ампициллина или левомицетина) в среднетерапевтических дозировках курсам на 6-7 дней. В комплексе с антибиотиками в первые дни нередко назначают введение специфического противококлюшного гаммаглобулина. В качестве патогенетического средства больным назначают антигистаминные препараты с седативным действием ( прометазин, мебгидролин). В судорожный период для облегчения приступов можно назначать спазмолитики, в тяжелых случаях – нейролептики.
Противокашлевые, отхаркивающие средства и муколитики при коклюше малоэффективны, противокашлевые средства с центральным механизмом действия противопоказаны. Больным рекомендована оксигенотерапия, хороший эффект отмечается при оксигенобаротерапии. Успешно применяются физиотерапевтические методики, ингаляции протеолитических ферментов.
Прогноз благоприятный. Заканчивается летально в исключительных случаях у лиц старческого возраста. При развитии осложнений возможно сохранение длительных последствий, хронических заболеваний легких.
Профилактика
Специфическая профилактика
Вакцинация против коклюша при отсутствии медицинских противопоказаний проводится детям в возрасте 3-х месяцев; второй раз – в 4,5 месяцев; третий – в 6 месяцев. Первая ревакцинация осуществляется в 1,5 года; вторая и третья – в 6-7 и 14 лет; далее каждые 10 лет.
Разрешены вакцины АКДС, АДС, АДС-М (Россия), Пентаксим (Франция), Инфанрикс и Инфанрикс Гекса (Бельгия), Тетраксим (Франция). Для ревакцинации детей старшего возраста, взрослых, беременных женщин в 3 триместре беременности может применяться вакцина Адасель (Канада). Членам семьи беременной также следует привиться перед рождением ребенка.
Неспецифическая профилактика
Общие профилактические мероприятия включают раннее выявление больных и контроль над состоянием здоровья контактных лиц, профилактическое обследование детей в организованных детских коллективах, а также взрослых, работающих в лечебно-профилактических и в детских дошкольных учреждениях и в школах, при обнаружении продолжительного кашля (более 5-7 дней).
Дети (и взрослые из вышеуказанных групп), больные коклюшем, изолируются на 25 дней с начала заболевания, контактные лица отстраняются от работы и посещения детского коллектива на 14 дней с момента контакта, проходя двукратную бактериологическою пробу. В очаге инфекции производятся тщательная дезинфекция, проводятся соответствующие карантинные меры. Экстренная профилактика производится с помощью введения иммуноглобулина. Его получают дети первого года жизни, а также непривитые лица, имевшие контакт с больным коклюшем. Иммуноглобулин (3 мл) вводят однократно вне зависимости от срока, прошедшего с момента контакта.
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
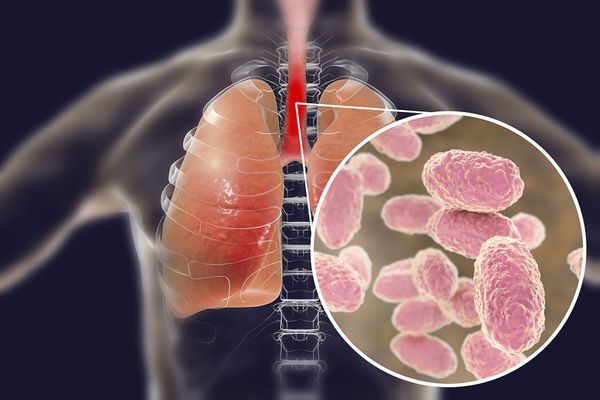
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
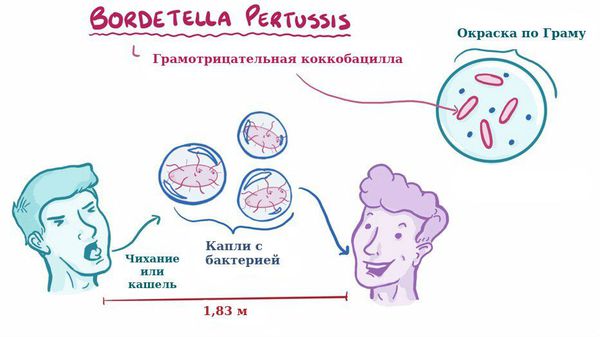
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
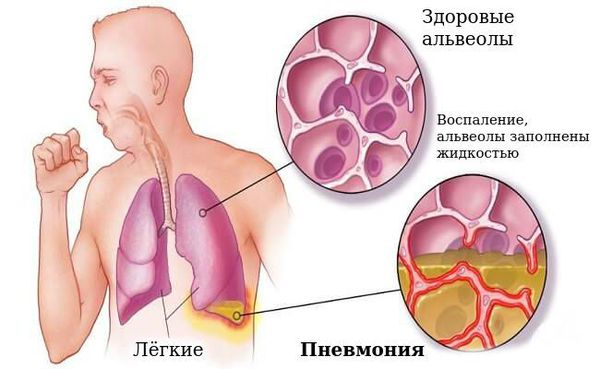
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
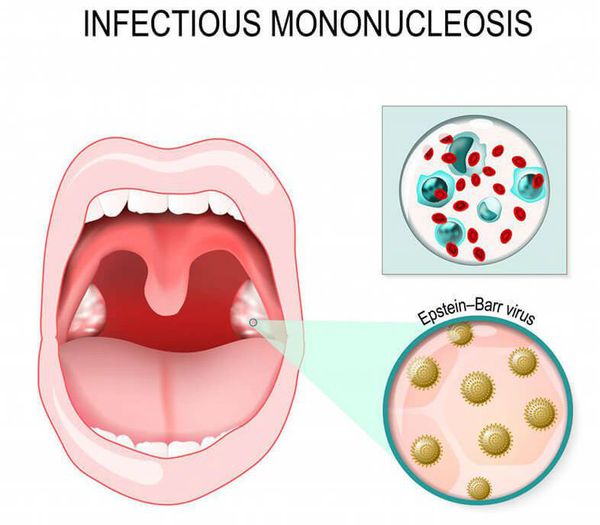
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
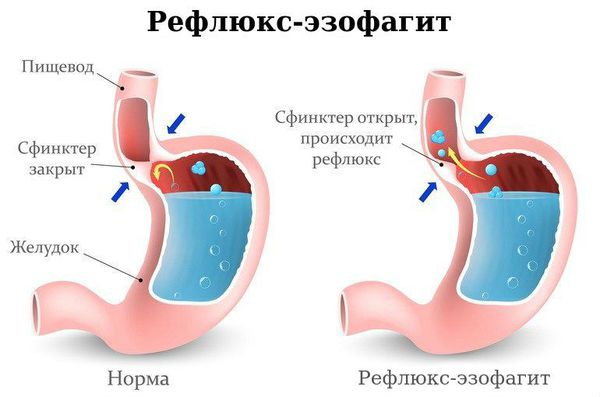
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Читайте также:

