В ранку попала инфекция палец опух и болит
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.

К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь. Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
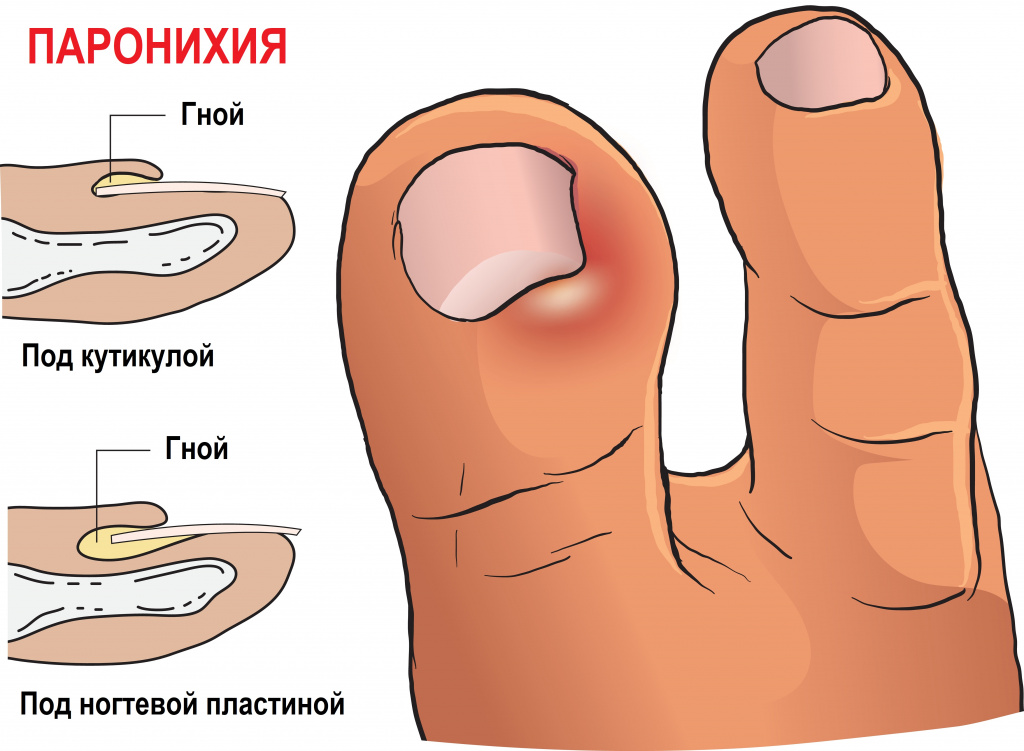
Паронихия – это воспаление околоногтевого валика, которое возникает при его повреждении. Валик становится отечным, гиперемированным, гной скапливается под ногтевым валиком и может просвечивать через кожу.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу. Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Геморроидальные узлы — расширенные вены заднего прохода и прямой кишки в виде небольших узелков в области ануса. Это специфический симптом геморроя. Геморроидальные узлы бывают наружные — расположенные под кожей промежности у края заднего прохода, и внутренние — локализуются в подслизистом слое просвета кишечника. Наличие геморроидальных узлов сопровождается жжением, зудом в заднем проходе, ощущением тяжести, ректальным кровотечением. Диагноз подтверждают на основании данных внешнего осмотра, пальцевого ректального исследования, аноскопии, ректороманоскопии. Наиболее эффективно хирургическое лечение геморроидальных узлов, но также используют консервативные методы терапии.
Виды геморроидальных узлов
Различают внутренние, наружные и комбинированные геморроидальные узлы. Наружные или подкожные узлы располагаются ниже зубчатой линии прямой кишки. Изменения затрагивают дистальный (задний) отдел прямой кишки и мышечно-связочный аппарат ануса. Наружные геморроидальные узлы видны при внешнем осмотре. Это уплотнения небольшого размера, выпячиваются наружу в виде шишечек или пальпируются под кожей.
Внутренние или подслизистые геморроидальные узлы находятся в прямой кишке под слизистой оболочкой выше зубчатой черты. Геморроидальные узлы, если не выпадают из анального отверстия, можно обнаружить лишь с помощью осмотра прямой кишки специальным прибором. Узлы имеют круглую форму с гладкой слизистой поверхностью, на толстой ножке, при надавливании легко опорожняются.
При комбинированной форме геморроя определяют внутренние и наружные геморроидальные узлы.
Причины геморроидальных узлов
В основе формирования геморроидальных узлов выделяют два основных фактора. Первый - это сосудистый или гемодинамический. При нарушении оттока кровь застаивается, кавернозные тела прямой кишки увеличиваются, развиваются их дистрофические изменения. При значительном расширении кавернозных тел еще ослабевает продольная мышца прямой кишки, она уже не в состоянии удерживать геморроидальные узлы, из-за чего они еще больше выпячиваются в области промежности.
Ухудшают кровообращение кишки и провоцируют формирование узлов опухоли малого таза, кишечные инфекции, портальная гипертензия (повышенное давление в воротной вене), сердечная недостаточность.
Справка! Сосудистый фактор преобладает на ранних стадиях геморроя, когда имеется возможность обратимости патологического процесса.
Второй фактор — механический. Дистрофические изменения в мышечно-связочном аппарате, который закрепляет узлы внутри анального отверстия, приводят к постепенному и необратимому смещению узлов в направлении ануса и выпадению из анального прохода. Механический фактор доминирует на поздних стадиях геморроя.
К заболеванию предрасполагают другие факторы:
малоподвижный образ жизни,
длительное вынужденное положение: сидя, стоя на ногах,
злоупотребление острой, соленой пищей,
длительные запоры, диарея,
травмы при родах,
врожденные дефекты в связочном аппарате.
Благоприятным фоном для развития геморроя служат постоянные стрессы, психоэмоциональное переутомление, психические расстройства. Все эти факторы негативно сказываются на состоянии организма в целом, в том числе нарушают функциональность прямой кишки. У лиц преклонного возраста расширение вен прямой кишки связано со слабостью и атрофией мышечных волокон.
У женщин риск формирования геморроидальных узлов связан с беременностью. Увеличенная матка сдавливает кишечник, нарушая процесс дефекации. К запорам в период беременности предрасполагает прием железосодержащих препаратов, повышенный уровень прогестерона в крови.
Справка! Повторное деторождение увеличивает риск приобрести геморроидальные узлы.
Провоцирующие факторы геморроидальных узлов у детей - это задержка стула, частое высаживание на горшок, длительный плач. Для учеников средней и старшей школы характерно длительное пребывание в сидячем положении.
Симптомы геморроидальных узлов
Первый симптом наружного геморроя — боль в области прямой кишки. Болезненные ощущения возникают спонтанно или связаны с актом дефекации. Интенсивность болевого синдрома разная: от незначительного дискомфорта до невыносимой боли.
зуд и жжение в перианальной области,
ощущение тяжести и инородного тела в кишечнике,
возникновение прозрачных слизистых выделений из заднего прохода,
выпадение геморроидальных узлов,
Кровотечение при наружном геморрое появляется редко. Как правило, кровь остается на туалетной бумаге или нижнем белье, в редких случаях на верхушке каловой массы. Также человек самостоятельно может прощупать болезненные образования в области ануса, похожие на шишечки. При воспалении узлов болезненность усиливается, повышается температура тела до 37,1–38°С.
Внутренние геморроидальные узлы на раннем этапе не имеют специфических проявлений. Симптомы возникают по мере их роста. Основной признак - это кровотечение.
В развитии внутреннего геморроя выделяют четыре стадии:
I стадия. Варикозное расширение вен незначительное, и не доставляет ощутимого дискомфорта. При травмировании узлов твердыми каловыми массами возникает воспалительный процесс. Пациенты жалуются на болезненность в области прямой кишки во время дефекации, зуд и жжение вокруг анального отверстия. На туалетной бумаге и нижнем белье определяются вкрапления крови.
II стадия. Геморроидальные узлы увеличиваются в размерах. Каждый акт дефекации сопровождается болезненностью. При тяжелой физической нагрузке, во время кашля, опорожнения кишечника узлы выпадают наружу из заднего прохода, потом скрываются самостоятельно. Кровянистые выделения более обильные. Из-за потери крови появляются симптомы анемии: слабость, быстрая утомляемость, головокружение, бледность и сухость кожи.
III стадия. Внутренние узлы выпадают из анального отверстия при малейшей физической нагрузке. Самопроизвольно не втягиваются, узлы приходится вправлять вручную. Пациента беспокоит острая непроходящая боль, ощущение инородного тела в области прямой кишки. Формируются анальные трещины, которые сопровождаются зудом, жжением, спазмом анального сфинктера.
Клиническая картина и скорость формирования внутренних геморроидальных узлов зависит от особенностей организма и интенсивности провоцирующих факторов.
Осложнения геморроидальных узлов
Крупные по размеру геморроидальные узлы снижают качество жизни, доставляют постоянный дискомфорт и боль, у пациента развивается ректофобия (стулобоязнь). Выход узлов за пределы анального канала, особенно у лиц преклонного возраста, приводит к бесконтрольному выделению газов, твердых и жидких каловых масс.
Частое осложнение внутреннего геморроя — тромбоз геморроидального узла. Если своевременно не оказать медицинскую помощь происходит некроз и изъязвление слизистой оболочки. В отдельных случаях патологический процесс затрагивает жировую ткань, которая окружает прямую кишку, развивается гнойный парапроктит, в тяжелом случае — сепсис.
Непрекращающиеся кровотечения угрожают железодефицитной анемией. Люди с таким диагнозом плохо переносят физические нагрузки, быстро устают, ослаблены, часто болеют ОРВИ, бронхитами. Беспокоит бессонница, непроизвольное мочеиспускание, отсутствие аппетита, со стороны сердечно-сосудистой системы — пониженное артериальное давление, обмороки, учащенное сердцебиение.
Диагностика геморроидальных узлов
При формировании наружных геморроидальных узлов или подозрении на внутренний геморрой необходима консультация проктолога. При первичном обращении врач проводит проктологический осмотр. На проктологическом кресле осматривает задний проход и перианальную область. Пальпаторно определяет места варикозного расширения вен в виде плотных узлов разной локализации и размера. Обращает внимание на цвет и состояние кожи заднего прохода, степень выпадения узлов, оценивает возможность их вправления.
Для более детального осмотра прямой кишки используют аноскоп, сигмовидной кишки — специальную трубку (ректороманоскоп). Эндоскопические исследования позволяют увидеть количество геморроидальных узлов на глубину до 25 см, степень их выпячивания, определить другие патологические изменения, провести биопсию видоизмененного участка.
Ирригоскопия толстого и тонкого кишечника с помощью введения контрастного вещества информативна в рамках внутренних геморроидальных узлов, опухолей, аномалий развития. Исследование незаменимо для детей. Его не назначают при геморроях, сопровождающихся интенсивной болью из-за риска спровоцировать массивное кровотечение.
К вспомогательным методам относят анализ на скрытую кровь, расширенный анализ кала. Данные исследований позволяют судить о функциональной деятельности кишечника.
В ходе диагностики необходимо исключить другие патологии со схожими симптомами: рак прямой кишки, выпадение прямой кишки, кондиломы, анальную трещину и бахромки, проктит, варикоз ректальных вен.
Лечение геморроидальных узлов
Лечение может быть консервативное и хирургическое. Всем пациентам рекомендована диета с большим содержанием клетчатки. Для нормализации стула в рацион включают продукты слабительного действия: свеклу, чернослив, инжир.
Консервативная терапия
Медикаментозное лечение эффективно на ранних стадиях заболевания. С учетом выраженности симптомов и причин формирования геморроидальных узлов назначают разные группы препаратов:
нестероидные противовоспалительные — уменьшают выраженность боли, тормозят воспалительный процесс;
лактобактерии — нормализуют микрофлору кишечника и функции ЖКТ;
антикоагулянты — снижают степень проницаемости сосудов, профилактируют тромбообразование;
венопротекторы — нормализуют микроциркуляцию, повышают тонус венозных стенок.
При запорах возможно назначение слабительных препаратов. Эффективна лечебная физическая культура, дозированные прогулки. Выпавшие узлы вправляют вручную.
Хирургические методы
Малоинвазивные или радикальные операции показаны в случае отсутствия эффективности консервативной терапии, осложнений в виде тромбозов, воспалений и внутренних кровотечений.
На ранних стадиях геморроидальных узлов наиболее востребованы малоинвазивные методы:
Склеротерапия. В геморроидальные узлы инъекционно вводят специальные препараты, которые вызывают слипание сосудистых стенок.
Латексное лигирование. На ножку геморроидального узла набрасывают латексное кольцо, которое пережимает сосуды, кровоснабжение нарушается, ткани узла отмирают.
Криодеструкцию. Сосуды замораживают жидким азотом.
Радиоволновое удаление. Иссекают патологические участки радиоволнами высокой частоты.
Фотокоагуляция. Прижигают основание узла лазерным лучом.
Дезартеризация геморроидальных узлов. Перевязывают и ушивают артерии, которые кровоснабжают узлы.
Несмотря на высокую безопасность для пациентов, малоинвазивные методики не всегда применимы. На последних стадиях геморроя необходимы радикальные операции. По показаниям проводят хирургическое удаление узлов III и IV степени (геморроидэктомия Миллигана-Моргана) или геморроидэктомию по Лонго. Участок слизистой прямой кишки удаляют с последующим подтягиванием и спаданием увеличенных геморроидальных узлов.
Важно! После операции пациент должен через 2‒4 недели пройти обследование у проктолога. План дальнейшего наблюдения определяет врач в индивидуальном порядке.
При условии своевременного и грамотного лечения геморроидальных узлов прогноз благоприятный. Вероятность выздоровления при консервативной терапии на ранних стадиях достигает 70%, после хирургического лечения — 90‒95%. Однако полностью исключить рецидивы невозможно.
Профилактика геморроидальных узлов
Чтобы снизить риск возникновения геморроидальных узлов, важно вести активный образ жизни, получать умеренные физические нагрузки, соблюдать правила здорового питания, избегать длительного нахождения в положении сидя, стоя.
Профилактика рецидивов заключается в терапии венотонизирующими препаратами. С этой же целью принимают препараты для нормализации функций ЖКТ, чтобы не допускать запоров, диареи.
На сервисе СпросиВрача доступна консультация хирурга по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, может рубец образоваться.
Пока есть небольшое воспаление - акридерм гента. Если останется бугорок - контрактубекс

Здравстауйте, Ксения!
Не волнуйтесь- поможем
Под кожей скопилось немного гноя
Его надо убрать;
Возьмите мелкие вещи и постирайте в теплой мыльной воле минут 20, стараясь тереть больной пальчик посильнее
После ванночки все размягчится и гной выйдет- можно слегка подавить.Полсушите пальчик
Наложите повязку с мазью левомеколь на сутки
Чепкз сутки все пройдет
На будующее : вен мелкие, колотые , резаные раны надо сначала хорошо мыть в теплой воде с мылом, и только потом что оибо прикладыватт

Здравствуйте, Ксения.
На фоне заживления ранки сформировалась небольшая гранулема(это не гнойничок, а разрастание клеток соединительной ткани) в мягких тканях.
Правильно будет, сходить к хирургу и доктор под местной анестезией её удалит. Но по другому никак, мази и прочие примочки в данной ситуации не эффективны.
Будьте здоровы!

Здравствуйте, Ксения !
Похоже ,что у Вас под кожей сформировался небольшой гнойник и нужно сделать небольшой разрез по месту бывшей раны и выпустить гной ! Это не больно и у хирурга отнимет всего 2 - 3 минуты ! А далее вернётесь домой и будете продолжать дома перевязки ещё примерно неделю, до заживления ! Заодно доктор посмотрит даты Ваших прививок от столбняка в Вашей карте и если прошло более 5 лет после последней прививки , то назначит прививку (прививку против столбняка можно сделать в течение 3 - х недель с даты повреждения) !
Удачи Вам !
Возникнут вопросы, - напишите !

Здравствуйте. Такое чувство что там небольшая зона гиперемии все таки есть. Думаю это воспаление еще сохраняется. Со временем само пройдет. Ничего страшного там нет. Будьте здоровы. Пальцу покой нужен.

Здравствуйте!
Скорее всего, гранулема образовалась на месте ранки. Сами не справитесь, нужно удалить у хирурга.

Здравствуйте. Если нет эффекта от лечения то лучше показаться хирургу на прием и там он уже решит что это гнойник мелкий или гранулёма или что-то ещё. Так будет быстрее , правильнее а главное лучше для вас . Будьте здоровы!

Здравствуйте.
Наложите на палец мазь Вишневского. Если в области ранки есть гной, то мазь должна помочь - гнойничок вскроется.
Если эффекта не будет в течении 3 дней, то надо обратиться на прием к хирургу и там разбираться на месте.
Здоровья Вам.
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, Екатерина.
Прикрепите пожалуйста фото пальца
Ночью пульсирующая боль в пальце не беспокоит?
Ольга, первую ночь вообще не могла спать, боль пульсирующая и ноющая была. Сейчас реже, только если задеваю или при ощупывании подушечки и валика.Фото пальца на эл.почту?


Тогда правильнее будет обратиться к хирургу очно, вероятнее всего под ногтем остался небольшой фрагмент, который необходимо достать


Здравствуйте, Екатерина !
Если заноза была удалена сразу же и тогда же место входа было обработано любым антисептиком, то за неделю боль должна была почти исчезнуть ! Если она сохраняется то правильнее , чтобы хирург посмотрел визуально , в перевязочной , под хорошим освещением ! Он немного краешек ногтя подстрижет увидит место входа занозы и будет заметно оно пустое или там остался кусок ! Если там остался кусочек , то под местным обезболиванием подстрижет ноготь ещё чуть глубже (удалять пластину не нужно будет ) и удалит !
Если этого не делать , то останется только гадать и опасаться как бы инфекция не углубилась !
Кроме этого , доктор посмотрит в картотеке когда у Вас была последняя прививка против столбняка и если прошло более 5 лет , то сделают Вам прививку от столбняка тоже !
Читайте также:

