Ведущее место в терапии клещевого энцефалита занимает
Обновлено: 23.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Энцефалит – это группа заболеваний, для которых характерно воспаление вещества головного мозга. В настоящее время энцефалитом называют не только инфекционное, но и инфекционно-аллергическое, аллергическое и токсическое поражения мозга.
Причины возникновения энцефалитов
Первичные энцефалиты, к которым относятся клещевой энцефалит, герпетический энцефалит, энцефалит, вызванный вирусом Коксаки (А9, В3, В6), ЕСНО (2, 11, 24) и некоторые другие, возникают в результате проникновения вируса через гематоэнцефалический барьер, по причине чего повреждаются нейроны головного мозга и развивается воспалительный процесс.
Вторичные энцефалиты рассматриваются как осложнение перенесенных инфекционных заболеваний: гриппа, краснухи, кори, ветряной оспы, лептоспироза и др., а также поствакцинальные энцефалиты.
Гриппозный энцефалит вызывают вирусы гриппа А1, А2, А3, В. Патогенетическими механизмами при гриппозной инфекции становятся токсическое поражение головного мозга и недостаточность мозгового кровообращения.
Возбудителем энцефалита при краснухе становится РНК-содержащий вирус семейства Togaviridae.
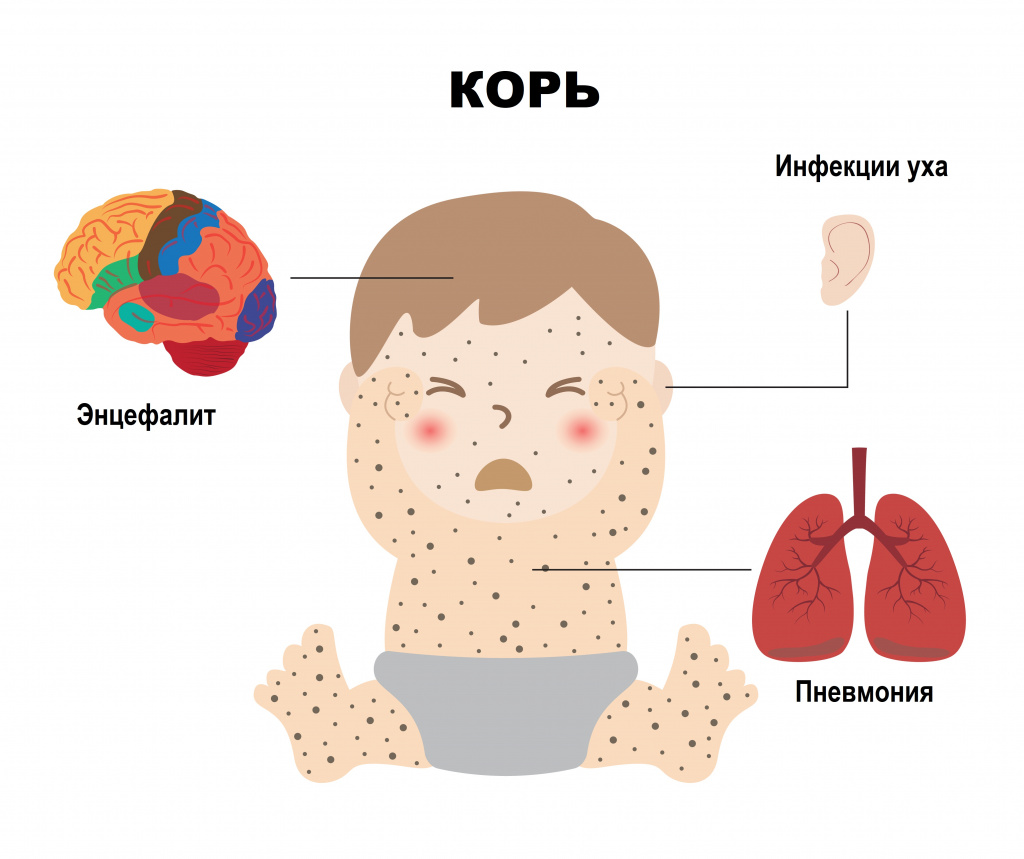
Коревой энцефалит вызывается вирусом кори – это форма поражения головного (иногда и спинного) мозга (энцефаломиелит). Энцефалит считается самым распространенным неврологическим осложнением кори (более 95% всех случаев неврологических осложнений). Он наблюдается с частотой 1:1000 случаев кори, чаще у детей старше 2 лет - как у мальчиков, так и у девочек.
Поствакцинальные энцефалиты могут развиваться после вакцинации, особенно после введения некоторых антирабических прививок. В основе поствакцинальных энцефалитов лежит перекрестная аутоиммунная реакция на антигены вакцины и антигены мозга, морфологически выражающаяся в воспалительном поражении мозговых сосудов и окружающего вещества мозга.
Лептоспирозные энцефалиты вызывается Leptospira interrogans. Источником заражения являются домашние инфицированные животные. Наиболее распространен лептоспироз в южных регионах. В развитии заболевания большое значение имеют аутоиммунные реакции.
В группу подострых склерозирующих лейкоэнцефалитов входят формы хронических и подострых энцефалитов с прогрессирующим тяжелым течением (энцефалит с включениями Даусона, подострый склерозирующий лейкоэнцефалит Ван-Богарта, узелковый панэнцефалит Петте Деринга).
В развитии болезни большую роль играют персистирующие вирусные инфекции: коревая, энтеровирусная, вирус клещевого энцефалита. У больных подострым склерозирующим панэнцефалитом обнаруживают в крови и ликворе очень высокие титры коревых антител (не отмечаемые даже у больных с острой коревой инфекцией). Кроме того, значимое место занимают аутоиммунные механизмы, а также приобретенный или врожденный дефект иммунной системы.
Классификация заболевания
Классификация энцефалитов отражает факторы, приводящие к развитию заболевания, и связанные с ними клинические проявления и особенности течения.
По срокам возникновения различают:
- первичные энцефалиты - самостоятельные заболевания, вызываемые преимущественно нейротропными вирусами:
- вирусные: полисезонные (герпетический, энтеровирусный, гриппозный, цитомегаловирусный, вирус бешенства и др.); арбовирусные, или трансмиссивные (клещевой, комариный (японский), австралийский долины Муррея, американский Сент-Луис); вызванные неизвестным вирусом (эпидемический);
- микробные и риккетсиозные (при сифилисе, болезни Лайма, сыпном тифе и др.);
- коревые, краснушные, ветряночные;
- поствакцинальные;
- бактериальные и паразитарные (стафилококковый, стрептококковый, туберкулезный, токсоплазменный, хламидийный, малярийный и др.)
Заболевание может протекать в острой, подострой, хронической и рецидивирующей форме и поражать различные отделы головного мозга.
Различают среднее, тяжелое и крайне тяжелое течение энцефалита.
Симптомы энцефалита
Первичные полисезонные энцефалиты
Инкубационный период может варьировать от 2-3 дней до нескольких недель. Наблюдаются продромальные явления в виде сниженного аппетита, вялости, субфебрилитета. Начало заболевания происходит на фоне резкого подъема температуры. Выраженность клинических проявлений и их течение могут быть разными - от легких стертых форм до тяжелых молниеносных, при которых летальный исход наступает на 1-2-е сутки заболевания. Продолжительность острого периода составляет от 3-5 дней до нескольких недель. Тяжелое течение с выраженным и быстро прогрессирующим отеком головного мозга отмечается в основном при энцефалитах герпетической этиологии.На первый план выходит общемозговая симптоматика: рвота, судорожные пароксизмы, вялость, расстройства сознания, возможны дыхательные и сердечно-сосудистые нарушения. Преобладание общемозговых проявлений, нарушения сознания и выраженные менингеальные симптомы (т. е. вовлечение в воспалительный процесс церебральных оболочек) более характерны для детей младшего возраста.
Очаговая симптоматика зависит от локализации патологических изменений в головном мозге - выделяют стволовую, мозжечковую, полушарную формы.
Мозжечковый синдром характеризуется острым расстройством координации, тремором, мышечной гипотонией. Имеет наиболее благоприятное течение с полным регрессом указанной симптоматики и без последующей задержки психомоторного развития даже у маленьких детей.
Стволовой синдром проявляется поражением проходящих в стволе черепных нервов и пирамидных путей. Возникает специфическое нарушение походки и координации движений, вызванное патологической работой вестибулярного аппарата, присутствуют глазодвигательные нарушения (косоглазие, парез взора, двоение в глазах), резкая мышечная гипотония, сменяющаяся затем спастическим парезом рук и ног. Реже развиваются расстройство глотания, сосания, фонации. Возможны нейроэндокринные нарушения, а в тяжелых случаях - сердечные и дыхательные расстройства центрального генеза, которые могут стать причиной летального исхода.
Полушарный синдром чаще сопровождается расстройствами сознания, нарушениями ориентации в пространстве и во времени, вялостью. Возможны эпизоды психомоторного возбуждения, галлюцинаторный синдром. В первые дни возникают эпиприступы, которым, как правило, предшествуют парезы, развивающиеся остро и инсультоподобно.
Типичные симптомы начала герпетического энцефалита - лихорадка, головная боль, нарушение психических функций, эпилептические припадки, мышечная слабость, снижение памяти. Далее присоединяется нарушение поведения, речи и расстройство координации движений.
Вторичные энцефалиты при общих инфекциях
Клиническая картина гриппозного энцефалита развивается чаще в конце заболевания и даже через 1-2 недели после выздоровления: самочувствие больного снова ухудшается, повышается температура тела, возникают общемозговые симптомы (головная боль, рвота, головокружение). Возможно поражение периферической нервной системы в виде невралгии тройничного и большого затылочного нервов, пояснично-крестцового и шейного радикулита, поражения симпатических узлов. В крови определяют лейкоцитоз или лейкопению. Течение благоприятное. Заболевание продолжается от нескольких дней до месяца и заканчивается полным выздоровлением.
Коревой энцефалит развивается остро, чаще на 3-5-й день после появления сыпи. К этому моменту температура тела может уже нормализоваться, но нередко снова поднимается до высоких значений. Выявляют менингеальные симптомы, проявляющиеся головной болью, головокружением, тошнотой, рвотой, нарушением сознания (возбуждением, бредом, галлюцинациями); наблюдают поражение черепно-мозговых нервов; нарушение двигательной функции конечностей и функции тазовых органов. При тяжелом течении летальность достигает 25%, причем тяжесть энцефалита не зависит от течения кори.
![Коревой энцефалит.jpg]()
Энцефалит при ветряной оспе - тяжелое инфекционно-аллергическое заболевание. Его клиническая картина развивается на 3-7-й день после появления высыпаний (редко в более поздние сроки или до периода высыпаний) и проявляется гипертермией, коматозным состоянием, судорогами, менингеальными симптомами (головной болью, головокружением, тошнотой, рвотой, нарушением сознания), нарушением двигательных функций. Рано появляются признаки отека мозга. Течение обычно благоприятное и лишь в единичных случаях - очень тяжелое с риском летального исхода. После выздоровления могут длительно сохраняться парезы, гиперкинезы, судорожные припадки.
Энцефалит при краснухе может развиться через 1-10 (чаще 2-5 дней) после появления сыпи. Известны случаи манифестации острого энцефалита за несколько дней до появления сыпи, а также без высыпаний, что осложняет постановку диагноза. Чаще всего энцефалит развивается у детей в возрасте 3-15 лет, у взрослых случаи энцефалита описываются в качестве казуистики. Редко неврологическая симптоматика сопровождается вторичными высыпаниями.
Лептоспирозные энцефалиты характеризуются острым началом и протекают как респираторно вирусная инфекция. Наблюдается волнообразная лихорадка с болями в мышцах. В последующем в клинической картине могут преобладать симптомы поражения печени и почек, а со 2–3-й недели - поражения нервной системы в виде энцефалита или энцефаломиелита с вовлечением черепных нервов. Течение заболевания, как правило, благоприятное, иногда возможно спонтанное выздоровление.
Подострым склерозирующим лейкоэнцефалитам подвержены в основном дети и подростки до 15 лет, однако иногда болезнь регистрируется и у взрослых. Начало заболевания подострое: появляются симптомы, расцениваемые как неврастенические - рассеянность, раздражительность, утомляемость, плаксивость.
Различают 4 стадии склерозирующего лейкоэнцефалита:
- 1-я стадия продолжается до 6 месяцев: возможны изменения личности, перепады настроения или депрессия, могут присутствовать лихорадка и головная боль;
- 2-я стадия может включать судороги, мышечные спазмы, потерю зрения и слабоумие;
- 3-я стадия характеризуется быстрым прогрессированием деменции, усилением тонуса мышц при ослаблении судорожного синдрома. На этой стадии осложнения могут привести к летальному исходу;
- 4-я стадия характеризуется нарушениями дыхания, частоты сердечных сокращений и кровяного давления, что приводит к коме и смерти.
В 80% случаев заболевание длится 1–3 года, 10% больных живут дольше (до 10 лет), у 10% описано молниеносное течение, когда смерть наступает менее чем через 3 месяца. Специфического лечения нет.
Диагностика энцефалитов
Цель диагностики первичных полисезонных энцефалитов - установление вида возбудителя. Для этого проводится серия серологических исследований. Диагностическое значение имеет многократное нарастание титра антител к определенному вирусу при сравнении результатов исследования сыворотки пациента, взятой в начале заболевания и спустя 2 недели.
Энцефалит, вызванный вирусом простого герпеса, выявляют с помощью определения повышения уровня специфических антител IgM и Ig G в крови.
Синонимы: Анализ крови на антитела к герпесу 1, 2; IgM антитела к вирусу простого герпеса первого и второго типа; Антитела класса M к ВПГ-1, ВПГ-2. Нerpes simplex virus type 1 (HSV-1), Нerpes simplex virus type 2 (HSV-2), IgM; Anti-HSV-1, 2 IgM antibodies; IgM to HSV-1 and HSV-24 HSV-1, 2-speci.
Клещевой энцефалит — природно-очаговое инфекционное заболевание, которое может протекать в острой или хронической форме, развивающееся при повреждении головного и спинного мозга флавивирусом. Заражение происходит при укусе человека иксодовом клещом. Заболевание имеет неблагоприятное течение и может завершиться летальным исходом.
![]()
Характеристика возбудителя заболевания
Вирус клещевого энцефалита был выделен в 1937 году. Он подразделяется на 6 генотипов, наиболее значимыми из которых являются дальневосточный (наиболее опасный, с тяжелым лечением и летальностью до 30-40%), западный и урало-сибирский.
Флавивирус представляет собой РНК-вирус, локализующийся в нервной ткани. Он хорошо сохраняется во внешней среде при пониженных температурах, проявляет устойчивость к высушиванию. Вирус клещевого энцефалита сохраняется в молоке в течение двух недель, в масле и сметане — до двух месяцев.
Губительным для вируса является кипячение в течение двух минут или воздействие температурой +60 градусов в течение 20 минут. Ультрафиолетовые лучи и бытовые средства дезинфекции также вызывают быструю гибель микроорганизма.
Иксодовый клещ, который переносит это вирусное заболевание, распространен преимущественно в Сибири, на Дальнем Востоке, в Китае и Монголии. Вспышки заболевания также регистрируются в лесных районах стран Восточной Европы и Скандинавского полуострова.
Инфекция возникает в весенне-летний период. Особую активность клещи проявляют в мае-июне и августе-сентябре.
![]()
Второстепенный резервуар вирусного клещевого энцефалита в природе — теплокровные млекопитающие и птицы. Инфекцию могут переносить лисы, бурундуки, зайцы, белки, козы, снегири, тетерева.
Вирус циркулирует таким образом: клещ-животные и птицы-клещ. Если происходит заражение вирусом человека, этот цикл прерывается, так как энцефалит не передается от человека другим живым организмам.
Пути заражения
Вирус клещевого энцефалита в большинстве случаев передается человеку при укусе зараженных иксодовых клещей. Это может произойти не только на природе: паразитов приносят домой собаки или кошки. Также их может принести на одежде человек после прогулки по лесу.
Еще один возможный путь проникновения возбудителя заболевания в организм человека — алиментарный, через употребление некипяченого молока от зараженных животных.
К заражению клещевым энцефалитом восприимчивы абсолютно все люди, вне зависимости от пола и возраста.
В наибольшей степени заражению подвержены:
- работники леспромхозов;
- строители железнодорожных и автомобильных путей;
- охотники;
- туристы.
Жители городов могут заразиться в пригородных зонах, лесопарках, на садово-огородных участках.
![]()
Чем старше человек и чем уязвимее его иммунитет, тем более он подвержен заражению и развитию неблагоприятных для здоровья и жизни последствий.
Особенности течения клещевого энцефалита
В зависимости от преобладающих симптомов, это заболевание протекает в таких формах:
- лихорадочная, с преобладанием лихорадки (развивается в 50% случаев);
- менингеальная, с поражением оболочек головного и спинного мозга (30% случаев);
- очаговая, с вовлечением в инфекционный процесс вещества головного мозга и развитием очаговой неврологической симптоматики (до 20% случаев).
Клиническая картина клещевого энцефалита
Симптоматика заболевания зависит от того, в какой форме оно протекает.
От заражения до проявления первых признаков инфекционного процесса проходит 1-2 недели, но в некоторых случаях энцефалит развивается без инкубационного периода и имеет молниеносное течение. В таком случае первые признаки появляются уже через 24 часа. Также иногда встречаются затяжные формы клещевого энцефалита, когда инкубационный период длится около месяца.
Вне зависимости от формы, в которой протекает заболевание, начальный период практически всегда имеет одинаковые симптомы. Клиническая картина разворачивается остро. Изначально состояние напоминает грипп. У зараженного отмечаются:
- ломота в мышцах;
- озноб;
- суставные боли;
- головные боли;
- общая слабость.
![]()
Температура тела резко поднимается, на этом фоне могут возникать рвота и судороги. Это особенно часто проявляется у детей.
Проявления лихорадочной формы клещевого энцефалита
Лихорадочное состояние может сохраняться от 2 до 10 дней. Обычно после первого подъема температуры наблюдается стихание симптомов, но затем они возобновляются с новой силой. Примерно через 10 дней после начала развития заболевания общее состояние больного улучшается, температура нормализуется, но общая слабость, повышенная потливость и учащенное сердцебиение могут сохраняться на протяжении месяца с момента выздоровления.
Симптомы менингеальной формы
Для этой формы клещевого энцефалита характерна симптоматика менингита. Проявления возникают на 3-4 день после заражения. Основные признаки:
- сильные головные боли, усиливающиеся при малейшем движении головы;
- головокружения;
- тошнота, рвота (может быть как одно-, так и многократной);
- светобоязнь;
- общая слабость, вялость, заторможенность;
- сильное напряжение затылочных мышц, приводящее к непроизвольному запрокидыванию головы назад.
Перечисленные симптомы свидетельствуют о том, что вирус клещевого энцефалита достиг оболочек спинного и головного мозга. Клиническая картина сохраняется в течение двух недель.
![]()
После выздоровления у больного в течение некоторого времени сохраняются слабость и вялость. Он плохо переносит яркий свет и громкие звуки.
Особенности очаговой формы
Очаговая форма, которую также называют менингоэнцефалитической, считается наиболее опасной и неблагоприятной в плане течения и прогноза. В этом случае возбудитель заболевания проникает непосредственно в вещество головного и спинного мозга. Изначально у больного повышается температура до 40 градусов, возникают общая слабость, вялость, сонливость. Возможны рвота, судороги и озноб.
Характерные проявления очаговой формы клещевого энцефалита:
- галлюцинации;
- расстройства сознания;
- бред;
- нарушения дыхания и сердечной деятельности;
- нарушение симметрии лица;
- нарушения координации;
- тремор рук;
- дрожь в ногах;
- нарушение функции речевого аппарата;
- парезы и параличи мышц шеи, плеч, верхней части груди (при поражении спинного мозга);
- радикулит (при проникновении вируса энцефалита в корешки спинного мозга).
Осложнения клещевого энцефалита
Прогноз заболевания и возможные последствия зависят от формы, в которой протекает энцефалит, а также возраста и общего состояния пациента. К осложнениям после этого заболевания относят следующее:
- нарушение концентрации внимания;
- постоянное чувство усталости;
- полная или частичная потеря памяти;
- личностные изменения;
- нарушения координации;
- отек головного мозга с развитием комы, нарушением функции дыхания и кровообращения (высок риск летального исхода);
- кровоизлияние в мозг, часто приводящее к мгновенной смерти;
- сепсис;
- пневмония;
- отит;
- миокардит.
![]()
При лихорадочной форме клещевого энцефалита прогноз наиболее удачный: обычно все больные выздоравливают. При менингиальной форме прогноз менее благоприятный, но выздоровление также наступает в большинстве случаев, при этом часто наблюдаются стойкие осложнения со стороны ЦНС (мигрень, хронические головные боли). Очаговая форма наименее благоприятна в плане прогноза: около 30 человек из заболевших умирают.
Что делать, если вы обнаружили на себе клеща?
Если после прогулки или отдыха на природе вы обнаружили на себе клеща, нужно вынуть его из кожи. Действовать нужно аккуратно. Для начала нужно вымыть руки с мылом, надеть защитные перчатки и подготовить пинцет, предварительно продезинфицировав его. Существуют специальные инструменты для удаления клещей — выкручиватели, но они есть не у каждого.
Концами пинцета нужно захватить тельце клеща как можно ближе к коже. Его нужно тянуть очень аккуратно и медленно, чтобы не оторвать головку.
После извлечения клеща руки, инструмент и место, к которому присосался паразит, продезинфицировать.
Еще один способ извлечь клеща — воспользоваться ниткой. После подготовки места прикрепления клеща и рук продезинфицировать нитку и завязать ее узлом у самого хоботка. Плавно потянуть клеща вверх, не скручивая, чтобы не оторвать головку.
Ни в коем случае нельзя брать паразита руками, пытаясь убрать его с кожи или с животного. Делать это можно только в перчатках. Также запрещено лить на клеща растительное масло, бензин и алкоголь, чтобы задушить его. В таких условиях он может из-за нехватки воздуха выпустить еще больше слюны в рану, а это увеличивает риск инфицирования.
После удаления клеща нужно поместить в пробирку или любую небольшую емкость с плотно закрывающейся крышкой. Желательно поместить его на ватку, смоченную водой, чтобы он оставался жив. Паразита нужно доставить в лабораторию на анализ не позднее, чем через 3 дня после удаления.
Диагностика
Диагностика клещевого энцефалита начинается с внешнего осмотра пациента. Врач обращает внимание на такие характерные симптомы, как отечность лица и шеи, тремор рук, судорожный синдром, дезориентацию в пространстве.
Лабораторные исследования при подозрении на клещевой энцефалит включают:
- анализ спинномозговой жидкости;
- метод ИФА на определение повышенного уровня антител класса IgM к вирусу клещевого энцефалита;
- метод ПЦР (выявление РНК вируса в крови и ликворе).
Также проводится ряд инструментальных диагностических мероприятий. Это:
- электроэнцефалография;
- КТ головного мозга;
- МРТ головного мозга.
![]()
Клещевой энцефалит дифференцируют от энцефалитов и менингитов другой инфекционной природы (менингококковые, коревые, герпетические), абсцесса и опухолевых новообразований головного мозга, деменции, болезни Лайма, травматических повреждений ЦНС.
Лечение клещевого энцефалита
Все пациенты с выявленным клещевым энцефалитом госпитализируются в инфекционное или неврологическое отделение (в зависимости от того, какая форма заболевания была выявлена).
Этиотропное лечение, направленное непосредственно на вирус, предусматривает введение специфического противоклещевого иммуноглобулина. Лечебный эффект наблюдается спустя 12-24 часов после введения препарата.
В случае раннего выявления энцефалита эффект дает применение препаратов интерферона. Для предотвращения острого отека головного мозга вводят комплекс диуретиков.
В остром периоде заболевания показаны покой и строгий постельный режим.
При лихорадочной и менингеальной формах клещевого энцефалита проводят патогенетическое лечение, направленное на уменьшение интоксикации. Суть заключается в пероральном и парентеральном введении жидкости для восстановления водно-электролитного баланса и кислотно-щелочного состояния организма.
Для уменьшения отека мозга вводят инъекции глюкокортикоидов.
![]()
Пациентам с очаговой формой клещевого энцефалита назначают ноотропные препарата для уменьшения возможного неврологического эффекта. При проявлении судорожного синдрома показан длительный прием (в течение 4-6 месяцев) противоэпилептических препаратов.
Профилактика
При нахождении в местах, потенциально опасных в плане обитания иксодовых клещей, нужно тщательно закрыть тело, чтобы не оставалось открытых участков. Нужно, чтобы:
- воротник плотно прилегал к коже;
- свитер или куртка были заправлены в брюки (верх обязательно должен иметь длинные рукава);
- брюки были заправлены в обувь, которая должна быть высокой.
Для похода в лес лучше выбирать однотонную светлую одежду: на ней легче заметить клеща.
Для защиты от паразита рекомендуется использовать специальные отпугивающие средства — репелленты. Его наносят на открытые участки кожи. На одежду нужно наносить акарициды — средства, которые оказывают паралитическое воздействие на клещей.
Что такое болезнь Лайма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
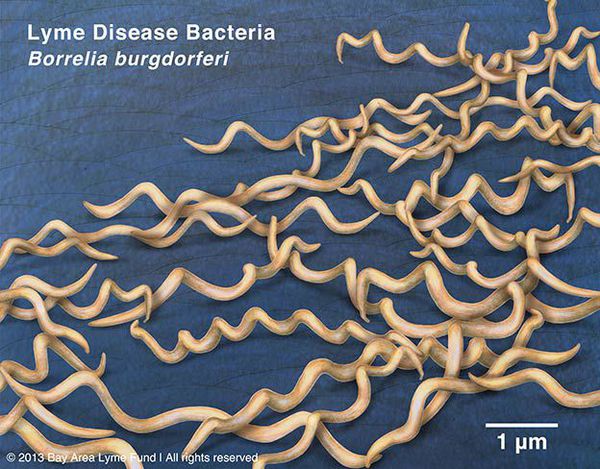
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
![Бактерии рода Borrelia]()
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).
![Иксодовый клещ]()
Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут дклещи о 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
![Эритема/лицевой паралич/опухшее колено]()
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
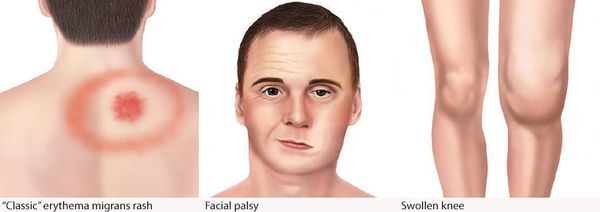
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.
![Эритема]()
В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.
![Боррелиозная лимфоцитома]()
Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза
![Атрофический акродерматит]()
Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
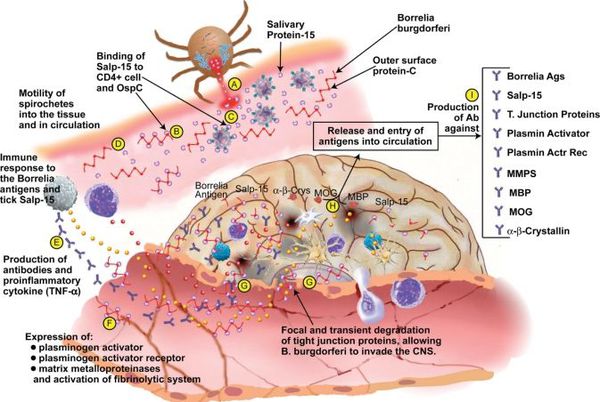
Патогенез болезни Лайма
![Механизм зарождения и развития болезни Лайма]()
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
![Деформирующий артрит]()
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Нейровирусные инфекции едва ли не разделяют первенство с сосудистыми заболеваниями нервной системы и в отличие от последних поражают активные слои населения.
Клинический разбор
Качественно все эти больные, накапливаясь и прогрессируя, образуют все увеличивающуюся прослойку людей, угнетаемых своим состоянием и наводящих на мысль о бессилии современной медицины.
Все это обязывает нас постоянно изучать и анализировать важные вопросы, связанные не только с этиологией, но и с патогенезом прогредиентных форм клещевого энцефалита, от чего зависит здоровье, а нередко и жизнь человека.
Из анамнеза известно, что считает себя больным с мая 1999 г., когда появились боли в икроножных мышцах, мышцах спины, артралгии. Начало заболевания связывает с работой во вредных условиях труда (работал электролизником). Впервые обратился за медицинской помощью 22 апреля 1999 г. Сделаны рентгенограммы коленных суставов, где выявлены субхондральный умеренный склероз, участки обызвествления в области внутреннего надмыщелка. Рентгенологический диагноз: артроз коленных суставов I степени. С диагнозом деформирующий остеоартроз I степени, хламидийная инфекция лечился по 11 ноября 1999 г. В связи с нарастанием неврологической симптоматики был направлен на лечение в ООО МСЧ №9 г. Красноярска.
Дополнительно к анамнезу было выяснено, что больной проживает в эндемичном районе, неоднократно снимал с себя клещей, будучи в лесу, но укусы клеща как таковые отрицает. Последний раз был привит против клещевого энцефалита пять лет назад. Заболевания КЭ в острой форме не переносил. Родственники подобными заболеваниями не страдали.
- Анализ ликвора от 18.11.99 г.: бесцветный, прозрачный, белок 484 мг/л, цитоз 1 кл, сахар 3,0 ммоль/л, С
- — 114 ммоль/л, экспресс-метод RW — отрицательный.
- Анализ ликвора от 6.12.99 г.: ПЦР на специфическую нуклеиновую кислоту вируса клещевого энфецалита (++), цитомегаловируса (ЦМВ): ( — ) (результат положительного контроля любой из инфекций условно принят за четыре плюса, лаборатория работает по Федеральной системе контроля качества).
- РТГА на клещевой энцефалит от 18.11.99 г. — отрицательный.
- Антитела класса JgG ЦМВ (+) 1:100, IgM к ЦМВ — (-), антитела IgM к вирусу герпеса 1, 2 типа — (-), IgG и IgM к хламидиям (-), антитела класа IgM к вирусу КЭ: (-).
- МРТ головного мозга от 11.11.99 г. — желудочковая система не расширена, дислокации срединных структур нет. Субарахноидальное пространство в основном не расширено, за исключением локальных участков парасагиттально в теменных отделах, больше слева, где имеется кистовидное расширение до 10 мм в диаметре. Патологических сигналов в веществе мозга нет. Стволовые структуры без особенности. Киста правой верхнечелюстной пазухи до 15 мм в диаметре.
- ЭКГ — ритм синусовый, ЧСС 73 уд./мин, ЭОС не отклонена, очаговые нарушения желудочковой проводимости.
Нейрофизиологические обследования показали следующее.
- ЭМГ: обследованы мышцы — дельтовидная, общий разгибатель пальцев, четырехглавая мышца бедра с двух сторон.
Гистограммы распределения потенциалов двигательных единиц (ПДЕ) по длительности соответствовали II и III ЭМГ — стадиям денервационно-реиннервационного процесса.
Число полифазных потенциалов не превышало 50%.
Амплитуда отдельных ПДЕ была незначительно увеличена.
Во всех обследованных мышцах регистрировалась спонтанная активность мышечных волокон — ПФ и ПОВ, а также ПФЦ.
Полученные данные свидетельствовали об изменениях ПДЕ по невритическому типу с явлениями денервации во всех обследованных мышцах, со вторичным воздействием на мотонейроны на уровнях С5-С6, С7-С8, L2-L3-L4 с обеих сторон.
ЭХОЭГ — III желудочек 5 мм. Пульсация обычная.
РЭГ— тонус сосудов по гипертоническому типу в ВСА и ВББ, кровоток снижен в обоих бассейнах. Затруднения венозного оттока нет.
При рентгенографии шейного отдела позвоночника патологии не выявлено.
ФГС — диффузно-атрофический гастрит.
Окулист — 17.11.99 г.: глазное дно — ДЗН розового цвета, границы несколько завуалированы, больше справа. Сосуды не изменены, в динамике по сравнению с 15.11 глазное дно без патологии.
ЛОР — 24.11.99 г.: не исключается снижение гортанного рефлекса центрального генеза.
Таким образом, в пользу первично прогредиентной формы КЭ свидетельствуют следующие аргументы:
- эпидемиологический анамнез,
- лабораторные исследования: ПЦР, выявившая РНК вируса клещевого энцефалита,
- клиническое ядро заболевания, представленное амиотрофическим процессом.
Больному проведено лечение: плазмаферез № 3, гормонотерапия, сосудистая, метаболическая, ноотропная, витаминотерапия, противовирусная РНК-аза.
В результате проведенного лечения самочувствие улучшилось, увеличилась сила в конечностях до 3,5 балла, значительно уменьшились фасцикулярные подергивания в мышцах; поперхивание и фибриллярные подергивания мышц языка исчезли, нормализовалось глазное дно.
РТГА на КЭ от 20.12.99 г. — титр 1:10.
В основу данного анализа был положен клинический синдром бокового амиотрофического склероза (БАС) с прогредиентным течением в единой структуре заболевания КЭ, где вирусный этиологический фактор подтвержден достоверно не только эпидемиологически, но и вирусологически, а затем, при изменении иммунологического фона организма, — и в серологических исследованиях. Отрицательная реакция РТГА на КЭ в начале обследования больного является свидетельством иммунной недостаточности, отсутствия способности удержать вирус в состоянии персистенции (без клинических проявлений), при котором он является фактором, стимулирующим иммунитет по отношению к вирусу КЭ. В этом случае сыграли свою положительную роль гормоны коры надпочечников, иммуностимулирующая роль которых достаточно хорошо известна (это подтверждает РТГА на клещевой энцефалит от 20.12.99 г. 1:10).
В данном случае в качестве иммунотерапии целесообразно и введение вакцины против клещевого энцефалита, а также повторные курсы гормонотерапии для стабилизации процесса и, возможно, его регредиентного течения.
В данном случае мы имели дело с так называемой обезглавленной формой КЭ, когда прогредиентная форма КЭ с синдромом БАС реализовалась без предшествующего острого периода, поэтому длительность, т. е. давность прогредиентности, установить не представляется возможным. КЭ с синдромом БАС и эссенциальным БАС, несмотря на их этиологическую разобщенноть, имеют общие черты. Это относительная общность возрастной группы — чаще мужчины 45 — 65 лет. Клиника и течение заболевания очень сходна: постоянно прогрессирующие параличи с атрофиями и высокими сухожильными рефлексами, т. е. поражение единого двигательного анализатора на всех уровнях, с фибриллярными подергиваниями и в поздних стадиях — с обязательным развитием бульбарных параличей и гибелью больного на фоне нарастающей дыхательной недостаточности.
Почему же именно у данного больного развилась прогредиентная форма КЭ? Ведь по данным многих авторов, доля прогредиентности всего 1-2% во всех регионах России. Роль иммунопатологии достаточно очевидно просматривалась на динамике серологических исследований. То обстоятельство, что синдром БАС при КЭ является точной фенокопией эссенциального БАС, наводит на мысль о некоторой наследственной предрасположенности к данному заболеванию или о роли популяционного фактора в развитии данной формы КЭ, и не исключает наличие у больного гередитарных стигм. Однако у нашего больного наследственный прецедент отсутствует, хотя он смог предоставить сведения только о двух поколениях родственников.
Что касается этиотропного лечения, то для большинства вирусных заболеваний пока не созданы специфические противовирусные препараты, способные стабилизировать процесс, а поскольку погибшие нейроны восстановить нельзя, нам приходится лечить то, что еще возможно. И только гормонотерапия глюкокортикоидами способна приостановить аутоиммунные процессы с сопутствующей им демиелинизацией и сосудистыми расстройствами. Для нейроинфекций, обусловленных персистенцией вируса, характер пускового механизма, запускающего иммунопатологическую ситуацию, не является принципиально важным. Ведь даже созданное противовирусное средство не сможет охватить в полной мере всю патогенетически измененную иммунную систему с упоминаемыми выше процессами демиелинизации и сосудистыми нарушениями. Единственно правильным направлением в данном случае является поиск иммунотерапии.
Все вышеизложенное — это попытка в конкретном случае с учетом всех клинических и параклинических исследований еще раз осмыслить всю сложную и во многом еще не изученную проблему нейровирусных заболеваний, имеющих важную медикосоциальную значимость.
Читайте также: