Ветряная оспа большая медицинская энциклопедия
Обновлено: 24.04.2024
Ветряная оспа - антропонозная острая вирусная инфекция, сопровождающаяся интоксикацией и поражением эпителия кожи и слизистых оболочек в виде макуло-папулёзно-везикулярной сыпи.
Краткие исторические сведения
Этиология ветрянки
Возбудитель - ДНК-геномный вирус, классифицируемый как вирус герпеса человека 3 типа, включённый в состав рода Varicellovirus подсемейства Alphaherpes-virinae. Репродуцируется только в организме человека. Во внешней среде вирус малоустойчив: быстро инактивируется под воздействием солнечного света, нагревания, ультрафиолетовых лучей.
Эпидемиология ветрянки
Резервуар и источник инфекции - больной человек, представляющий опасность в последние 10 дней инкубационного периода и первые 5-7 сут с момента появления сыпи.
Механизм передачи - аэрозольный, путь передачи - воздушно-капельный. Больной выделяет огромное количество вирионов при кашле, разговоре и чихании. Возбудитель может переноситься с током воздуха на большие расстояния (в соседние комнаты, квартиры, с одного этажа на другой и т.д.). Однако из-за малой устойчивости вируса во внешней среде передача возбудителя через различные предметы и вещи, а также через третьих лиц маловероятна. Возможна трансплацентарная передача вируса от беременной плоду.
Естественная восприимчивость к ветряной оспе людей высокая. Ветрянка оставляет стойкий пожизненный иммунитет. Устойчивость новорождённых обусловливают антитела, полученные от матери; они циркулируют несколько месяцев.
Основные эпидемиологические признаки. Заболевание распространено повсеместно, заболеваемость высокая.
Патогенез ветрянки
В организм человека вирус проникает через верхние дыхательные пути, фиксируется на клетках слизистой оболочки, где и происходит его первичное накопление. В дальнейшем возбудитель поступает в регионарные отделы лимфатической системы, а в конце инкубационного периода проникает в кровь. Вирусемия проявляется лихорадкой, обусловленной накоплением в крови токсичных метаболитов репродукции вируса и развитием аллергических реакций. Возбудитель диссеминирует по всему организму; его последующую локализацию определяет тропность к эпителию кожных покровов и слизистых оболочек. Репродукция вируса в эпителии кожи сопровождается вакуолизацией, баллонной дистрофией и дальнейшей гибелью клеток. В образовавшихся полостях накапливается серозный экссудат, вследствие чего образуются однокамерные везикулы. При подсыхании везикул на их месте возникают корочки, после отпадения которых восстанавливается повреждённый эпидермис. Подобный процесс может развиваться и на слизистых оболочках с быстрым образованием эрозий.
В патогенезе заболевания большое значение имеют нарушения клеточных иммунных реакций. На фоне угнетения системы Т-лимфоцитов у лиц с нарушениями иммунного статуса развиваются тяжёлые формы ветряной оспы.
В связи с развитием анергии при ветряной оспе увеличивается восприимчивость к другим инфекциям, обостряются хронические процессы.
После перенесённого заболевания формируется стойкий иммунитет, однако при резком снижении его напряжённости у взрослых, переболевших в детстве ветряной оспой, при повторном инфицировании возможно повторное развитие заболевания. Вирус может пожизненно оставаться в организме в латентном состоянии, локализуясь в нервных ганглиях. Механизмы сохранения вируса и возможной последующей его активизации с проявлениями заболевания в виде опоясывающего лишая изучены недостаточно.
Клиническая картина ветрянки
Инкубационный период варьирует в пределах 1-3 нед. Продромальный период у детей в большинстве случаев отсутствует или выражен незначительно. Характерны недомогание, повышенная возбудимость, головная боль, плаксивость и снижение аппетита. У взрослых этот период нередко протекает с повышением температуры тела, недомоганием, головной болью, анорексией; возможны тошнота и рвота.
Выраженная клиническая картина ветрянки развивается только с момента появления сыпи, нередко возникающей неожиданно, на фоне полного благополучия. В это время нарастает интоксикация, повышается температура тела. У взрослых сыпь появляется позже, чем у детей, интоксикация более выражена, а лихорадка часто достигает высоких цифр и в дальнейшем сохраняется значительно дольше. Температурная кривая не имеет характерных отличий.
Экзантема может появляться на любых участках тела и распространяться беспорядочно. Сначала на коже образуются мелкие красные пятна, превращающиеся в течение несколько часов в папулы, а затем в везикулы. Пузырьки не имеют центрального пупкообразного вдавления, содержат прозрачную жидкость, однокамерные, при прокалывании спадаются. Так же быстро на месте везикул образуются корочки. Появление новых высыпаний и трансформация отдельных элементов происходят одновременно, вследствие чего на одном участке кожи можно видеть разные стадии развития высыпаний - пятна, папулы, везикулы, корочки. Везикулярные элементы могут нагнаиваться, превращаясь в пустулы. При этом общее состояние больных ухудшается, поражения кожи становятся более глубокими, в центре некоторых пустул образуются небольшие западения (такие элементы называют оспинами), после отпадения корочек могут оставаться рубцы. У взрослых сыпь обильнее и продолжительнее, чем у детей, отторжение корочек происходит значительно позже, а трансформацию везикул в пустулы наблюдают у абсолютного большинства больных.
На слизистых оболочках ротовой полости, иногда гортани, половых органов и на конъюнктиве могут появляться красные пятна, быстро мацерирующиеся и превращающиеся в афты.
Энантему и сопровождающую её лимфаденопатию у взрослых больных встречают значительно чаще по сравнению с детьми.
Исход ветрянки, особенно у детей, благоприятный. Однако тяжесть заболевания значительно варьирует. Наряду с типичными случаями ветряной оспы возможны стёртые формы, протекающие без лихорадки и других проявлений интоксикации, со скудной экзантемой. Тяжёлые формы болезни - буллёзная, геморрагическая и гангренозная.
Буллёзная форма развивается у взрослых с тяжёлыми сопутствующими заболеваниями. На коже образуются крупные дряблые пузыри, а затем вяло заживающие язвы.
Геморрагическая форма развивается у больных с проявлениями геморрагического диатеза. Отличается появлением везикул с кровянистым содержимым, кровоизлияний на коже, носовых кровотечений, гематурии.
Гангренозная форма развивается у ослабленных больных, может протекать с быстрым увеличением везикул в размерах и геморрагической трансформацией их содержимого, а после подсыхания везикул - с образованием корок чёрного цвета с воспалительным ободком.
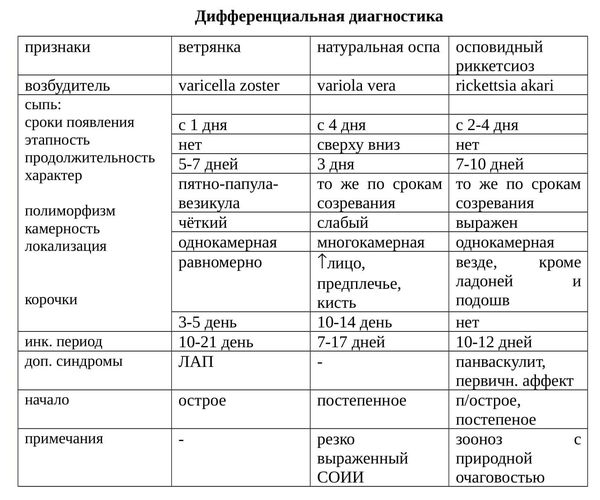
Дифференциальная диагностика ветрянки
Ветрянку следует отличать от стрептодермии. Дифференциальная диагностика с вариолоидом потеряла актуальность из-за ликвидации натуральной оспы.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Ветряная оспа – острое антропонозное заболевание с аэрозольным механизмом передачи возбудителя, для которого характерны лихорадка, умеренно выраженный интоксикационный синдром, распространенная везикулярная сыпь.
Ветряная оспа характеризуется повсеместным распространением. 70–90% детей к 15-ти годам переболевают ветряной оспой.
Этиология
Ветряная оспа обусловлена Varicella-zoster из семейства Herpesviridae, подсемейства ά-вирусов ΙΙΙ типа, содержащий ДНК. Возбудитель быстро инактивируется под влиянием высоких температур, при действии ультрафиолетовых лучей, очень хорошо сохраняется при пониженных температурах, неоднократных замораживаниях.
Эпидемиология
Источник и резервуар возбудителя заболевания – больной ветряной оспой или опоясывающим лишаем индивидуум. Больной контагиозен с последних 2-х суток периода инкубации до 5-х суток от времени возникновения последней везикулы. Механизм распространения – воздушно-капельный, вирус распространяется при кашле, чихании, разговоре. Вирус обладает значительной летучестью, заражение возможно на дистанции до 20-ти м. В редких эпизодах заражение происходит контактно-бытовым путем; вертикальный механизм передачи возбудителя реализуется через плаценту вследствие повышенной концентрации вируса в крови у больной беременной.
Восприимчивость к ветряной оспе составляет практически 100%, у здоровых новорожденных присутствует непродолжительный врожденный иммунитет, по этой причине, как правило, дети возрастом до 6-ти месяцев не заболевают. Максимальный уровень заболеваемости регистрируется в возрастной группе до 7-ми лет.
Подъем заболеваемости обычно приходится на осенне-зимний сезон.
Патогенез
Вирус обладает эпителиотропностью. Область проникновения инфекции – слизистая оболочка верхних дыхательных путей. После внедрения возбудитель по лимфатической системе проникает в кровь. Током крови он диссеминирует по всему организму и задерживается в эпителиальных клетках кожи и слизистых оболочек, что становится причиной локального воспаления с образованием однокамерных везикул, заполненных жидким прозрачным серозным содержимым со значительным содержанием вируса (вариоцеллезная сыпь). Вирус проникает в ядра клеток, что становится причиной возникновения гигантских многоядерных клеток. После рассасывания серозного экссудата пузырек спадается, на его месте формируется коричневатая корочка. В случае присоединения вторичной инфекции содержимое везикулы приобретает гнойный характер. Из-за того, что после гибели эпителия некротический процесс не распространяется глубже герминтативного слоя, то регенерация эпидермиса происходит без формирования рубцовых изменений.
При генерализованных формах везикулезные высыпания, эрозии и язвенные дефекты могут развиваться на слизистых оболочках пищеварительного тракта, дыхательных путей, мочевого пузыря, почечных лоханок, уретры.
Вирус ветряной оспы характеризуется нейротропностью, поэтому не исключается поражение межпозвонковых ганглиев, коры головного мозга, гипоталамических структур и, особенно, коры мозжечка. При тяжелом течении, генерализованной форме болезни могут поражаться внутренние органы, в первую очередь печень, легкие, пищеварительный тракт. Во внутренних органах образуются небольшие участки некроза, ограниченных кровоизлиянием по периферии.
Клиническая картина
Период инкубации длится от 11–21 дней (в среднем около двух недель). Заболевание чаще начинается с появления сыпи (везикул) на коже и нарастания температуры тела. Однако довольно часто наблюдается относительно непродолжительный продромальный период (1–3 дня), который характеризуется катаральными явлениями, иногда появляются единичные морфологические элементы продромальной сыпи (rash) на коже грудной клетки. Первоначально морфологические элементы сыпи представлены округлыми, овальными пятнами или папулами, спустя несколько часов они трансформируются в однокамерные пузырьки – везикулы. Стадийность в высыпании не наблюдается. Высыпание пятен, папул и трансформации их в везикулы происходит эпизодически. Поэтому у пациента одновременно можно выявить морфологические элементы сыпи на разных стадиях их развития. Подобных эпизодов бывает от 3-х до 5-ти, и поэтому весь период высыпания может продолжаться приблизительно 7–8 суток. Спустя несколько дней пузырьки постепенно подсыхают, на их месте формируются коричневатые корочки, которые затем отторгаются.
Рубцы на их месте не образуются, за исключением отдельных эпизодов, когда ребенок ее преждевременно удаляет, особенно на лице.
Типичная ветряная оспа протекает с образованием типичных морфологических элементов, заполненных серозным содержимым. В зависимости от выраженности клинической симптоматики заболевание может иметь легкое, средней тяжести, тяжелое течение.
Тяжелое течение отличается нарастанием температуры тела до 39–40º C, массивным высыпанием с большими, задержавшимися в одной стадии формирования везикулами. На стадии разгара заболевания возможно развитие нейротоксикоза, судорожного синдрома, менингоэнцефалитических реакций.
Атипичная ветряная оспа может иметь следующие формы течения:
– Рудиментарная – отличается образованием отдельных немногочисленных недоразвитых папул: общее состояние пациента не страдает.
– Пустулезная форма характеризуется трансформацией везикул в пустулы, имеющих сходство с таковыми при натуральной оспе.
– Генерализованная (висцеральная) форма может наблюдаться у новорожденных и характеризуется гипертермией, выраженным интоксикационным синдромом и поражением внутренних органов: печени, легких, почек, центральной нервной системы. Заболевание протекает крайне тяжело и достаточно часто завершается смертельным исходом.
– Геморрагическая форма – везикулы наполняются геморрагическим содержимым, возникают кровоизлияния в коже и слизистых покровах; более тяжелое течение может сопровождаться носовыми и желудочно-кишечными кровотечениями.
– Гангренозная форма отличается образованием участков некроза и трофических язв вокруг везикул.
– Буллезная форма характеризуется формированием пузырей до 2–3-х см в диаметре, наполненных мутным серозным содержимым.
Ветряная оспа, развившаяся у новорожденных при постнатальном инфицировании, характеризуется некоторыми особенностями. В случае развития заболевания выявляются общеинфекционные проявления. С первого дня болезни ребенок становится вялым и беспокойным, аппетит ухудшается, довольно часто возникает рвота при нормальной или субфебрильной температуре тела.
Заболевание, как правило, имеет тяжелое течение: температура тела на высоте высыпания достигает значительных показателей, нарастает интоксикация, возможны судороги и обморочное состояние. Высыпания могут приобретать геморрагический характер, не исключается поражение висцеральных органов.
У новорожденных и детей раннего возраста при ветряной оспе нередко присоединяется вторичная бактериальная инфекция с формированием гнойных очагов воспаления (пиодермия, флегмона, абсцессы, пневмония и др.).
При сохранении остаточного иммунитета, передавшегося от матери, заболевание может иметь рудиментарное или легкое течение.
Врожденная ветряная оспа может развиться в случае инфицирования женщины в первом триместре беременности, не исключается тератогенное влияние вируса на эмбрион, однако рождение детей с эмбриофетопатиями встречается довольно редко.
В случае возникновения ветряной оспы в последнем триместре беременности не исключено развитие врожденной ветряной оспы. Степень тяжести врожденной ветряной оспы определяется периодом инфицирования.
При развитии заболевания у беременной незадолго до родов ветряная оспа новорожденного может развиться на 5–10-й день жизни и, как правило, отличается крайне тяжелым течением с возможным смертельным исходом.
В случае если беременная заболела за 5–10 дней до родов, первоначальная клиническая симптоматика у новорожденного проявляется вскоре после родов. Течение заболевания в подобных случаях легкое.
Диагностика и дифференциальный диагноз
Диагноз ветряной оспы подтверждается на основании типичной клинической картины, эпидемических сведений.
Для серологической диагностики применяют реакцию связывания комплемента, иммуноферментный анализ, полимеразную цепную реакцию с целью обнаружения ДНК вируса в ликворе, крови, содержимом везикулов. При микроскопическом исследовании мазков из элементов сыпи выявляют тельца Арагао (скопление вируса).
Заболевание необходимо дифференцировать с распространенным течением простого герпеса, импетиго, строфулюсом, везикулезными проявлениями риккетсиоза, пузырчаткой новорожденных.
Лечение
Основные лечебные мероприятия при легкой и средне тяжелой форме предусматривают предупреждение вторичных бактериальных осложнений (ежедневные лечебно-гигиенические ванны с 0,05% раствором перманганата калия и сменой нательного и постельного белья, обработка антисептическими фармсредствами морфологических элементов сыпи), запрещается использование грубых полотенец и жестких мочалок. Осуществляется посиндромная фармакотерапия.
Этиотропное лечение осуществляется антивирусными фармсредствами. При тяжелом течении или генерализованной форме болезни, помимо того, применяется специфический для Varicella-zoster иммуноглобулин.
Прогноз
После перенесенного заболевания сохраняется нестерильный иммунитет на всю жизнь, повторные эпизоды заболевания у одного и того же пациента регистрируются чрезвычайно редко. Болезнь у детей в преобладающем числе случаев имеет нетяжелое течение и завершается полным выздоровлением, у взрослых ветряная оспа отличается более тяжелым течением и большей опасностью возникновения осложнений.
Осложненное течение болезни может сочетаться с поражением центральной и периферической нервной системы (энцефаломиелит, поперечный миелит, гипоталамический синдром, полинейропатия, менингит), острая тромбоцитопения, кровоизлияние в надпочечники, пневмония, гепатит, различные бактериальные осложнения, сепсис, артрит, остеомиелит, пиелонефрит.
Профилактика
Пациента рекомендуется изолировать до 5-ти суток от даты последнего возникновения свежего морфологического элемента. Специфическая профилактика осуществляется живой вакциной.
Находившихся в контакте с больным ветряной оспой лиц, которые до этого не переболели подобным заболеванием, рекомендуется изолировать с 11-х по 21-е сутки от времени контакта.
По желанию родителей, здорового контактного ребенка предлагают привить вакциной противVaricella-zoster в течение начальных 72-х часов после контактирования с больным.

Ветряная оспа – острая системная, обычно детская инфекция, вызываемая вирусом ветряной оспы – вирусом опоясывающего лишая (герпесвирус человека тип 3). Обычно начинается с умеренных общеинтоксикационных симптомов, которые вскоре начинают сопровождаться поражениями кожи: появляются пятна, папулы, пузырьки с последующим образованием корочек. Среди пациентов группы риска в связи с опасностью тяжелых неврологических или других системных осложнений (например, пневмония) можно назвать взрослых, новорожденных и пациентов с ослабленным иммунитетом или имеющих определенные сопутствующие заболевания. Диагноз ставится на основе клинических данных. Те, кто относится к группам риска в связи с опасностью тяжелых осложнений, получают профилактический иммуноглобулин после возможного заражения, а если болезнь развивается, лечатся противовирусными препаратами (например, валацикловир, фамцикловир, ацикловир). Прививка обеспечивает эффективную защиту у пациентов, не страдающих иммунодефицитом.

Ветрянка вызывается вирусом ветряной оспы (герпесвирус человека тип 3) и является острой инвазивной фазой инфекционного процесса, а герпес зостер Опоясывающий лишай Опоясывающий лишай или опоясывающий герпес – инфекция, которая проявляется, когда вирус опоясывающего лишая реактивируется после латентного состояния в расположенном рядом дорсальном корне ганглия. Прочитайте дополнительные сведения (опоясывающий лишай) представляет собой реактивацию латентной фазы.
Ветрянка, которая является чрезвычайно заразной инфекцией, распространяется следующими путями:
Воздушно-капельный путь передачи, при котором происходит инокуляция вируса на слизистую (обычно носоглотку)
Прямой контакт с вирусом (при наличии повреждений на коже)
Ветряная оспа наиболее заразна во время продромального периода и на ранних этапах периода высыпаний. Заболевание передается за 48 часов до того, как появились первые поражения кожи и до тех пор, пока последние поражения не покроются корочкой. Непрямой путь передачи (через иммунизированных пациентов) не встречается.
Симптомы и признаки ветряной оспы
У иммунокомпетентных детей ветрянка редко бывает тяжелым заболеванием. У взрослых и детей с ослабленным иммунитетом инфекция часто может быть тяжелой.
Умеренная головная боль и жар, недомогание могут появиться спустя 7–21 день после заражения и приблизительно за 24–36 часов до того, как возникают поражения кожи. Этот продромальный период более вероятен среди пациентов > 10 лет и обычно более тяжело выражен у взрослых.
Первоначальная сыпь
Первые высыпания в виде пятнистой сыпи могут сопровождаться непродолжительным покраснением кожи. В течение нескольких часов поражения прогрессируют до папул, а затем характерных, иногда патогномичных пузырьков, часто сильно зудящих, на эритематозной основе. Эти элементы преобразуются в пустулы, а затем покрываются коркой.
Очаговые поражения развиваются от макул до папул и везикул, которые затем покрываются корочкой. Отличительной чертой ветряной оспы является то, что поражения появляются группами, поэтому они находятся на разных стадиях развития на любом пораженном участке. Высыпание может быть генерализованным (в тяжелых случаях), с вовлечением туловища, конечностей и лица, или более ограниченным, но почти всегда поражает верхнюю часть туловища.
Язвенные поражения могут быть обнаружены на слизистых оболочках, включая ротоглотку и верхние дыхательные пути, пальпебральную конъюнктиву, ректальную и вагинальную слизистую оболочку.
В ротовой полости пузырьки немедленно лопаются и не отличаются поэтому от поражений герпетического гингивостоматита, часто причиняют боль во время глотания.
Поражения на скальпе могут привести к болезненному увеличению затылочных и расположенных рядом цервикальных лимфоузлов.
Новые высыпания обычно прекращают появляться к 5-му дню и большинство из них покрываются коркой к 6-му дню; почти все корочки исчезают менее, чем через ( ) 20 дней после начала заболевания.
Заражение вирусом ветряной оспы после вакцинации
Иногда у вакцинированных детей развивается ветряная оспа (так называемое повторное инфицирование ветряной оспой); в этих случаях, сыпь, как правило, умеренная, жар ниже обычного и продолжительность заболевания короче; высыпания являются контагиозными.
Осложнения
Может развиваться вторичная бактериальная инфекция (обычно стрептококковая или стафилококковая), которая может привести к развитию флегмоны, в редких случаях - некротического фасциита или стрептококкового токсического шока.
Пневмония может осложнить тяжелую ветрянку у взрослых, новорожденных и пациентов с ослабленным иммунитетом всех возрастов, но обычно этого не происходит среди иммунокомпетентных маленьких детей.
Также могут встречаться миокардит, гепатит и геморрагические осложнения.
Острая постинфекционная мозжечковая атаксия является одним из наиболее распространенных неврологических осложнений; она наблюдается в 1/4000 случаев у детей.
Читайте также:

