Ветряная оспа при туберкулезе
Обновлено: 23.04.2024
Бочкарева Н.М. 1 Гасилина Е.С. 1 Кабанова Н.П. 2 Борисова О.В. 1 Бучина Г.А. 2 Полежаева Н.С. 1 Санталова Г.В. 1 Франк А.А. 1 Яшкина О.Н. 1
В статье описан клинический случай геморрагического варианта ветряной оспы у ребенка 9 лет, который протекал с явлениями инфекционного токсикоза. Развившийся на данном фоне менингоэнцефалит характеризовался выраженным менингеальным компонентом воспаления, что является редким (атипичным) вариантом течения как самой ветряной оспы, так и неврологического осложнения. Данный клинический пример демонстрирует многоликость течения самой ветряной оспы, ее геморрагического варианта (без нарушений системы гемостаза, на фоне выраженного инфекционного токсикоза), на основании чего нами сделан вывод о сосудистом генезе геморрагического синдрома, не связанном с коагулопатией. Атипичность клинического случая проявляется также характером осложнений – менингоэнцефалитом с достаточно высоким смешанным плеоцитозом, что, безусловно, не позволяет до конца исключить течение микст-инфекции у ребенка. С учетом того, что ветряная оспа не теряет своих лидерских позиций в структуре инфекционных заболеваний детского возраста, а частота осложнений со стороны центральной нервной системы также достаточно значима, следует обратить внимание на данный вариант течения менингоэнцефалита и на сам атипичный вариант ветряной оспы, что может затруднить своевременную диагностику данной инфекции и тем самым ухудшить исход заболевания.

1. Ветряная оспа у детей: руководство для врачей / Под ред. з.д.н. РФ, д.м.н. профессора Н.В. Скрипченко. СПб.: Тактик-Студио, 2015. 296 с.
3. Скрипченко Е.Ю. Клинико-патогенетические детерминанты дифференциальной диагностики энцефалитов, диссеменированных энцефаломиелитов и рассеянного склероза у детей: автореф. дис. … канд. мед. наук. Санкт-Петербург, 2018. 24 с.
4. Скрипченко Е.Ю., Лобзин Ю.В., Пальчик А.Б., Иванова М.В., Иванова Г.П., Команцев В.Н., Мурина Е.А., Алексеева Л.А., Минченко С.И., Григорьев С.Г., Доброскок Н.А. Прогнозирование развития неврологических осложнений при ветряной оспе у детей // Научно-практ. журнал Нейрохирургия и Неврология детского возраста. 2012. №4. С.37-47.
5. Лобзин Ю.В., Скрипченко Н.В., Иванова Г.П., Иванова М.В., Вильниц А.А., Горелик Е.Ю., Мурина Е.А., Команцев В.Н., Алексеева Л.А., Пальчик А.Б., Скрипченко Е.Ю., Минченко С.И., Вишневская Т.В., Кривошеенко Е.М., Тимофеева Е.В., Михайлова Е.А. Вирусные энцефалиты у детей: учебное пособие для врачей. СПб: Изд-во Н-Л, 2011. 48 с.
6. Ordoñez G., Martinez-Palomo A., Corona T., Pineda B., Flores-Rivera J., Gonzalez A. Varicella zoster virus in progressive forms of multiple sclerosis. Clin. Neurol. Neurosurg. 2010. V. 112(8). Р. 653-657.
7. Лобзин Ю.В., Скрипченко Е.Ю., Пальчик А.Б. Иванова М.В., Иванова Г.П., Команцев В.Н., Мурина Е.А., Алексеева Л.А. Ветряная оспа в современных условиях (эпидемиология, клиника, диагностика, терапия, профилактика): пособие для врачей. CПб.: НИИДИ, 2012. 80 c.
8. Baur A., Pouyau R., Meunier S., Nougier C., Teyssedre S., Javouhey E. Varicella-associated purpura fulminans and deep vein thrombosis: a pediatric case report. Arch. Pediatr. 2011. V. 18 (7). Р. 783-786.

Рис. 1. Динамика заболеваемости ветряной оспой в Самарской области и России (2007–2018 гг.)

Рис. 2. Возрастная структура заболевших ветряной оспой в Самарской области (2014–2019 гг.)
Среди возможных осложнений ветряной оспы особое место занимают поражения нервной системы (серозный менингит, энцефалит, поперечный миелит, синдром Гийена–Барре, синдром Рейе), которые вносят существенный вклад в формирование резидуальной патологии [3]. Осложнения со стороны нервной системы при ветряной оспе развиваются с частотой от 0,1 до 7,5% [4], большую часть из них составляют энцефалиты с явлениями церебеллита [5], занимающие в структуре всех энцефалитов у детей весомую долю – до 1/3 случаев.

Рис. 3. Распределение менингоэнцефалитов ветряночной этиологии, наблюдавшихся в ГБУЗ СОДИБ, по годам (2014–2019 гг.)
Установлено, что заболевание отличается редкостью выявления изменений на МРТ, которая составляет 12,3%. Выявлено, что изменения вызванных потенциалов наблюдаются у всех пациентов и характеризуются преобладанием демиелинизирующих изменений стволовых структур при мозжечковой форме и нейрональных нарушений полушарий головного мозга при церебральной форме [6].
Как известно, помимо типичных форм ветряной оспы, существуют атипичные, среди которых есть легко протекающая – рудиментарная и тяжело протекающие варианты: геморрагическая, висцеральная, гангренозная [7]. Атипичные формы ветряной оспы встречаются редко, скудно описаны в литературе и потому представляют особый интерес для практикующего врача.
Геморрагический вариант описывают в литературе как один из тяжелых, с высоким процентом неблагоприятных исходов. Тяжесть геморрагического варианта ветряной оспы определяется в основном развитием геморрагического синдрома и полиорганной недостаточности. Геморрагический синдром проявляется в виде геморрагического пропитывания пузырьков при одновременном появлении крупных кровоизлияний на коже и слизистых, носовых кровотечений, кровавой рвоты и других проявлений ДВС-синдрома. Развивается такой вариант у лиц с патологией сосудистой стенки (врожденной или приобретенной вследствие воздействия вирусных агентов или препаратов), ослабленных и истощенных детей, страдающих гемобластозами или длительно получающих кортикостероидные гормоны или цитостатики [8].
Цель исследования: описать редко встречающуюся геморрагическую форму ветряной оспы, которая протекала атипично и осложнилась развитием менингоэнцефалита, для улучшения диагностики данного заболевания.
Приводим клинический случай менингоэнцефалита у ребенка с геморрагической формой ветряной оспы.
Ребенок З. 9 лет, находился в ГБУЗ Самарская областная детская инфекционная больница с 05.09.2019 по 30.09.2019 с диагнозом: Ветряная оспа, атипичная геморрагическая форма, тяжелая, осложненная ветряночным менингоэнцефалитом. Атаксический синдром. Церебрастенический синдром. Внутренняя асимметричная гидроцефалия.
Мальчик был доставлен в приемный покой СОДИБ бригадой скорой медицинской помощи в 21:06 с жалобами на появление сыпи, вялость, повторную рвоту, головную боль, головокружение, шаткость походки.
Из анамнеза жизни известно, что ребенок от II беременности, протекавшей на фоне гестоза, анемии, I оперативных родов. При рождении оценка по шкале Апгар 8/8 баллов, рост 52 см, вес 3750 г. Период новорожденности протекал без особенностей. В физическом развитии не отставал от сверстников. До двух лет наблюдался неврологом по поводу перинатального гипоксически-ишемического поражения ЦНС, далее велся с диагнозом: малая мозговая дисфункция. Переносит ОРИ 2–3 раза в год. В течение последних 2 лет трижды болел острым бронхитом, перенес острый артрит тазобедренного сустава в 2017 г. В течение последних 2 месяцев был здоров, медикаментозную терапию не получал. Привит по возрасту согласно национальному календарю.
У ребенка выявлен семейный контакт по ветряной оспе – болел младший брат в типичной среднетяжелой форме заболевания, с началом высыпаний за 11 дней до развития болезни у старшего брата. В данном случае можно констатировать короткий инкубационный период и прогнозировать развитие тяжелой формы ветряной оспы.
При поступлении состояние оценено как тяжелое за счет проявлений симптомов инфекционного токсикоза и поражения ЦНС. Температура на субнормальных цифрах 35,2оС. Озноб. Ребенок очень вялый. Сознание на уровне умеренного оглушения. Оценка по шкале комы Глазго 13 баллов. На вопросы отвечает односложно, с запаздыванием. Самостоятельно стоять не может из-за выраженной вялости. Кожные покровы очень бледные, холодные на ощупь. Скорость наполнения капиллярного кровотока менее 1 секунды. На туловище, лице, конечностях мелкие (1–3 мм) везикулы, пустулы с геморрагическим содержанием, корочки с геморрагическим пропитыванием. Видимые слизистые чистые, влажные. Во время осмотра имелись позывы к рвоте. Определяются положительные менингеальные симптомы – ригидность мышц затылка, симптом Кернига. Очаговая симптоматика была представлена шаткой походкой, нарушением (промахиванием) при выполнении координационных проб, тремором рук, изменением речи (растягивал слова, тихая речь). Таким образом, несмотря на тяжесть состояния, клинические проявления ДВС-синдрома и полиорганной недостаточности, характерные для геморрагической формы, у ребенка отсутствовали.
Ребенку начата противовирусная (ацикловир), антибактериальная (цефтриаксон 100 мг/кг), гормональная (преднизолон, дексаметазон), ангиопротективная и метаболическая терапия (цитофлавин, мексидол, никотиновая кислота), инфузионная терапия.
При оценке состояния ребенка на следующий день (09.09.2019 – 5-й день болезни) состояние ребенка оставалось тяжелым, уменьшились проявления инфекционного токсикоза, гемодинамика стабильная, температура тела в течение суток на субфебрильных цифрах. На туловище, лице, конечностях сыпь приобрела отчетливо геморрагический характер, среди геморрагических элементов с трудом угадывались везикулы, пустулы, геморрагические корочки. Визуально сыпь мало соответствовала типичным ветряночным элементам, так что врачи, впервые увидевшие ребенка, с трудом могли распознать клиническую картину данного заболевания, однако эпидемиологический анамнез (контакт с больным ветряной оспой братом), развитие болезни, описание сыпи накануне, клиническая картина энцефалита (церебеллита) убеждали в правильности этиологического диагноза. Впоследствии этиология заболевания была подтверждена методом полимеразной цепной реакции крови и цереброспинальной жидкости, где была обнаружена ДНК вируса Варицелла–Зостер.
ОАК – Эритроциты: 4,87х1012/л; Нв: 129 г/л; Лейкоциты: 12,5х109/л (п-2%, с-60%, л-32%, э-2%); Тромбоциты: 156х109/л; СОЭ: 20 мм/ч. Выявлен лейкоцитоз с умеренным нейтрофильным сдвигом.
ОАМ – без патологии.
Биохимический анализ крови: общий белок: 74 г/л; АСАТ: 42,5 ЕД/л; АЛАТ: 56,8 Ед/л; мочевина: 5 ммоль/л; креатинин: 50,7 ммоль/л; СРБ: 6,47 мг/л; ПТИ 82%. Нарушений почечно-печеночных функций не отмечалось, СРБ слабоположительный (6,47 мг/л при норме до 6,0 мг/л).
Показатели коагулограммы: длительность кровотечения по Дуке – 2 мин, время свертываемости крови по Сухареву: начало 3 мин 30 сек, окончание – 4 мин. Протромбиновый индекс 82%.
Общий анализ спинномозговой жидкости: картина менингоэнцефалита – смешанный плеоцитоз: 294 клетки в мл (нейтрофилы 33%, лимфоциты 67%); белок: 1,42 г/л; реакция Панди +; хлориды: 102 ммоль/л; сахар: 2,2 ммоль/л.
ПЦР спинномозговой жидкости: обнаружена ДНК Варицелла–Зостер.
Бактериологический посев спинномозговой жидкости: роста нет.
ИФА крови на антитела к вирусу Варицелла–Зостер: IgM положительный, IgG положительный.
Исследование мазков из носа на возбудителей респираторных вирусов (в том числе вирусы гриппа методом МФА) – отрицательное.
МРТ головного мозга: умеренно выраженные МР-признаки энцефалопатии вследствие нарушений микроциркуляции в проекции серого вещества, субкортикальных отделах белого вещества лобных, теменных долей, в подкорковой области, структуре ножек мозга. Небольшое расширение правого бокового желудочка головного мозга. Морфологических изменений в мозжечке не выявлено.
В остром периоде ребенок осмотрен окулистом, установлена фоновая ангиопатия сетчатки.
Неоднократно осмотрен неврологом с диагнозом: Ветряночный энцефалит, внутренняя асимметричная гидроцефалия. Атаксический синдром. Церебрастенический синдром.
Лечение: этиотропная терапия: ацикловир 15 мг/кг 3 раза/сут 10 дней; антибактериальная терапия: учитывая выраженность и смешанный характер цитоза, изменения в общем анализе крови, была назначена антибактериальная терапия (цефтриаксон 100 мг/кг, амикацин 15 мг/кг), назначена иммунокорригирующая терапия иммуноглобулином человеческим нормальным в дозе 25 мл; ГКС (преднизолон, дексаметазон) 5 мг/кг/сут; иммуновенин 25 мл № 3; ангиопротекторы и сосудистые препараты (цитофлавин, мексидол, никотиновая кислота); ноотропы (пантогам) 1 месяц; инфузионная терапия; симптоматическая терапия.
Несмотря на проводимую терапию, состояние ребенка длительно оставалось тяжелым. Менингеальная симптоматика в виде положительных менингеальных знаков уходила постепенно, сохраняясь в минимальных проявлениях вплоть до 10-го дня лечения. Симптомы интоксикации сохранялись в течение недели и сменились цереброастеническим синдромом.
Вплоть до выписки ребенка сохранялись тремор кончика языка, рук, туловища, выраженные церебрастенические расстройства, проявляющиеся быстрой утомляемостью, появлением умеренных головных болей, раздражительностью, периодическим психоэмоциональным возбуждением. Появились навязчивые чмокающие движения языком.
Изменения цереброспинальной жидкости купировались к 10-му дню болезни: (цитоз: 22 клетки в мл (нейтрофилы: 4%, лимфоциты: 18%); белок: 0,274 г/л; реакция Панди –; хлориды: 109 ммоль/л; сахар: 3,5 ммоль/л).
Ребенок был переведен для дальнейшей реабилитации в неврологическое отделение на 22-е сутки.
Представленный случай заболевания демонстрирует многоликость течения ветряной оспы, ее атипичной геморрагической формы. В данном случае у ребенка болезнь протекала без нарушений системы гемостаза, на фоне выраженного инфекционного токсикоза, на основании чего нами сделан вывод о сосудистом генезе геморрагического синдрома, не связанного с коагулопатией.
Осложнение в виде ветряночного менингоэнцефалита протекало типично с развитием симптомов поражения мозжечковых структур. Особенностью было отсутствие признаков морфологических изменений мозжечковых структур по результатам МРТ, что встречается в 80% случаев ветряночного энцефалита. Выявленные изменения касались нарушений микроциркуляции, что сочетается с сосудистым генезом геморрагического синдрома. Осложнение развилось на фоне внутренней гидроцефалии, что способствовало затяжному течению ветряночного менингоэнцефалита.
С учетом того, что ветряная оспа не теряет своих лидерских позиций в структуре инфекционных заболеваний детского возраста, а частота осложнений со стороны ЦНС также достаточно значима, следует обратить внимание на данный вариант течения атипичной геморрагической формы ветряной оспы, осложненной менингоэнцефалитом, что может улучшить своевременную диагностику данной инфекции и предотвратить неблагоприятный исход заболевания. Не следует забывать также о возможностях вакцинации против данного заболевания, которая тоже могла бы облегчить течение болезни и помочь избежать развития осложнений. Пока прививка против ветряной оспы не включена в национальный календарь, на 2020 г. запланировано ее включение, что позволит сделать данную инфекцию управляемой, снизить заболеваемость и тяжесть инфекции.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
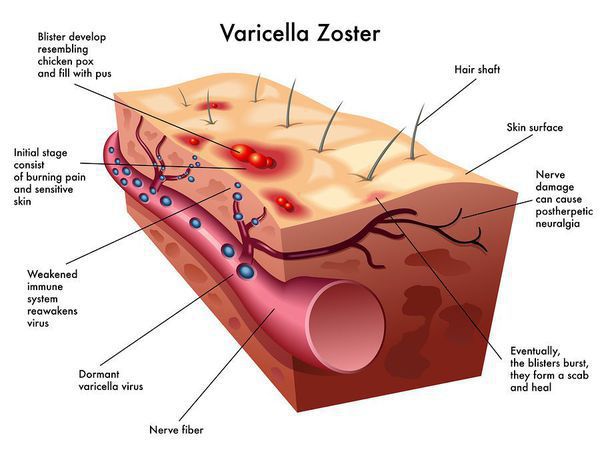
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
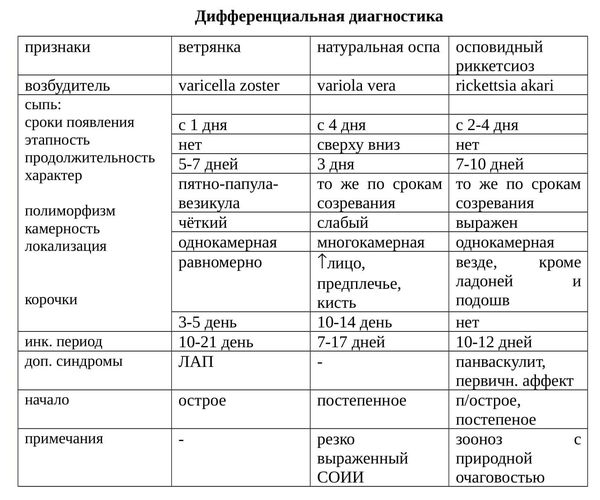
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Ветряная оспа - антропонозная острая вирусная инфекция, сопровождающаяся интоксикацией и поражением эпителия кожи и слизистых оболочек в виде макуло-папулёзно-везикулярной сыпи.
Краткие исторические сведения
Этиология ветрянки
Возбудитель - ДНК-геномный вирус, классифицируемый как вирус герпеса человека 3 типа, включённый в состав рода Varicellovirus подсемейства Alphaherpes-virinae. Репродуцируется только в организме человека. Во внешней среде вирус малоустойчив: быстро инактивируется под воздействием солнечного света, нагревания, ультрафиолетовых лучей.
Эпидемиология ветрянки
Резервуар и источник инфекции - больной человек, представляющий опасность в последние 10 дней инкубационного периода и первые 5-7 сут с момента появления сыпи.
Механизм передачи - аэрозольный, путь передачи - воздушно-капельный. Больной выделяет огромное количество вирионов при кашле, разговоре и чихании. Возбудитель может переноситься с током воздуха на большие расстояния (в соседние комнаты, квартиры, с одного этажа на другой и т.д.). Однако из-за малой устойчивости вируса во внешней среде передача возбудителя через различные предметы и вещи, а также через третьих лиц маловероятна. Возможна трансплацентарная передача вируса от беременной плоду.
Естественная восприимчивость к ветряной оспе людей высокая. Ветрянка оставляет стойкий пожизненный иммунитет. Устойчивость новорождённых обусловливают антитела, полученные от матери; они циркулируют несколько месяцев.
Основные эпидемиологические признаки. Заболевание распространено повсеместно, заболеваемость высокая.
Патогенез ветрянки
В организм человека вирус проникает через верхние дыхательные пути, фиксируется на клетках слизистой оболочки, где и происходит его первичное накопление. В дальнейшем возбудитель поступает в регионарные отделы лимфатической системы, а в конце инкубационного периода проникает в кровь. Вирусемия проявляется лихорадкой, обусловленной накоплением в крови токсичных метаболитов репродукции вируса и развитием аллергических реакций. Возбудитель диссеминирует по всему организму; его последующую локализацию определяет тропность к эпителию кожных покровов и слизистых оболочек. Репродукция вируса в эпителии кожи сопровождается вакуолизацией, баллонной дистрофией и дальнейшей гибелью клеток. В образовавшихся полостях накапливается серозный экссудат, вследствие чего образуются однокамерные везикулы. При подсыхании везикул на их месте возникают корочки, после отпадения которых восстанавливается повреждённый эпидермис. Подобный процесс может развиваться и на слизистых оболочках с быстрым образованием эрозий.
В патогенезе заболевания большое значение имеют нарушения клеточных иммунных реакций. На фоне угнетения системы Т-лимфоцитов у лиц с нарушениями иммунного статуса развиваются тяжёлые формы ветряной оспы.
В связи с развитием анергии при ветряной оспе увеличивается восприимчивость к другим инфекциям, обостряются хронические процессы.
После перенесённого заболевания формируется стойкий иммунитет, однако при резком снижении его напряжённости у взрослых, переболевших в детстве ветряной оспой, при повторном инфицировании возможно повторное развитие заболевания. Вирус может пожизненно оставаться в организме в латентном состоянии, локализуясь в нервных ганглиях. Механизмы сохранения вируса и возможной последующей его активизации с проявлениями заболевания в виде опоясывающего лишая изучены недостаточно.
Клиническая картина ветрянки
Инкубационный период варьирует в пределах 1-3 нед. Продромальный период у детей в большинстве случаев отсутствует или выражен незначительно. Характерны недомогание, повышенная возбудимость, головная боль, плаксивость и снижение аппетита. У взрослых этот период нередко протекает с повышением температуры тела, недомоганием, головной болью, анорексией; возможны тошнота и рвота.
Выраженная клиническая картина ветрянки развивается только с момента появления сыпи, нередко возникающей неожиданно, на фоне полного благополучия. В это время нарастает интоксикация, повышается температура тела. У взрослых сыпь появляется позже, чем у детей, интоксикация более выражена, а лихорадка часто достигает высоких цифр и в дальнейшем сохраняется значительно дольше. Температурная кривая не имеет характерных отличий.
Экзантема может появляться на любых участках тела и распространяться беспорядочно. Сначала на коже образуются мелкие красные пятна, превращающиеся в течение несколько часов в папулы, а затем в везикулы. Пузырьки не имеют центрального пупкообразного вдавления, содержат прозрачную жидкость, однокамерные, при прокалывании спадаются. Так же быстро на месте везикул образуются корочки. Появление новых высыпаний и трансформация отдельных элементов происходят одновременно, вследствие чего на одном участке кожи можно видеть разные стадии развития высыпаний - пятна, папулы, везикулы, корочки. Везикулярные элементы могут нагнаиваться, превращаясь в пустулы. При этом общее состояние больных ухудшается, поражения кожи становятся более глубокими, в центре некоторых пустул образуются небольшие западения (такие элементы называют оспинами), после отпадения корочек могут оставаться рубцы. У взрослых сыпь обильнее и продолжительнее, чем у детей, отторжение корочек происходит значительно позже, а трансформацию везикул в пустулы наблюдают у абсолютного большинства больных.
На слизистых оболочках ротовой полости, иногда гортани, половых органов и на конъюнктиве могут появляться красные пятна, быстро мацерирующиеся и превращающиеся в афты.
Энантему и сопровождающую её лимфаденопатию у взрослых больных встречают значительно чаще по сравнению с детьми.
Исход ветрянки, особенно у детей, благоприятный. Однако тяжесть заболевания значительно варьирует. Наряду с типичными случаями ветряной оспы возможны стёртые формы, протекающие без лихорадки и других проявлений интоксикации, со скудной экзантемой. Тяжёлые формы болезни - буллёзная, геморрагическая и гангренозная.
Буллёзная форма развивается у взрослых с тяжёлыми сопутствующими заболеваниями. На коже образуются крупные дряблые пузыри, а затем вяло заживающие язвы.
Геморрагическая форма развивается у больных с проявлениями геморрагического диатеза. Отличается появлением везикул с кровянистым содержимым, кровоизлияний на коже, носовых кровотечений, гематурии.
Гангренозная форма развивается у ослабленных больных, может протекать с быстрым увеличением везикул в размерах и геморрагической трансформацией их содержимого, а после подсыхания везикул - с образованием корок чёрного цвета с воспалительным ободком.
Дифференциальная диагностика ветрянки
Ветрянку следует отличать от стрептодермии. Дифференциальная диагностика с вариолоидом потеряла актуальность из-за ликвидации натуральной оспы.
Ветряная оспа — острая вирусная инфекция, которая проявляется умеренной лихорадкой, а также мелкими пузырьками с прозрачным содержимым, которые появляются на коже и слизистых оболочках ребенка.
- без осложнений;
- с пневмонией;
- с энцефалитом;
- с менингитом;
- с другими осложнениями.
Эпидемиология
Ветряная оспа – типичное детское заболевание. Почти все дети планеты переносят болезнь в возрасте до 10-14 лет. Больной человек является единственным источником инфекции (в том числе заболевшие опоясывающим герпесом). От больного можно подхватить инфекцию за 24 часа до первой сыпи и на протяжении 3-4 суток после появления последних высыпаний, в особенности в первые часы и дни после начала появления пузырьков. Вирус можно обнаружить в содержимом пузырьков, но не в корочках, которые образуются на их месте.
Дети до 3 месяцев жизни редко заражаются ветряной оспой. Но, как и при большинстве других инфекционных заболеваний, если антитела у матери отсутствуют, риску заражения подвержены и новорожденные. Наибольший уровень заболеваемости самый высокий зимой и осенью. Минимальный уровень заболеваемости – летом. Эпидемии случаются в больших городах, но вспышки локализированы в основном в детских коллективах (детсадах, школах и пр.).
После6 перенесенной ветряной оспы у детей формируется прочный иммунитет. Благодаря ему редко встречаются повторные заболевания (до 3% случаев).
Классификация
Оспа бывает типичной и атипичной.
При типичной оспе на теле больного формируются высыпания в виде пузырьков, наполненных прозрачной жидкостью. По степени тяжести различают такую типичную ветряную оспу: легкая, среднетяжелая, тяжелая.
При легкой типичной ветряной оспе температура тела повышается до уровня 37,5— 38,5 °С. Практически нет симптомов интоксикации, высыпания в небольшом количестве.
При среднетяжелой форме температура тема больного 39 °С. Обнаруживают умеренно выраженные симптомы интоксикации. Высыпания на коже обильные, встречаются также на слизистых оболочках.
Тяжелые формы отличаются температурой, доходящей до 39 °С, при этом высыпания очень обильные и крупные (нет динамики роста высыпаний). На пике болезни может случиться нейротоксикоз с судорожным синдромом и менингоэнцефалитическими реакциями.
Атипичная ветряная оспа делится на: геморрагическую, рудиментарную, гангренозную и генерализованную (висцеральную).
Рудиментарная форма атипичной ветряной оспы распространена среди детей с остаточным иммунитетом или те, которые получили иммуноглобулин, плазму в период инкубации. Эта форма характерна розеолезно-папулезными высыпаниями с редкими пузырьками, которые едва видны. Температура тела не повышена, общее состояние в норме.
Генерализованная (висцеральная) форма бывает у новорожденных детей. Порой ею также болеют старшие дети, которые ослабленным тяжелыми болезнями и лечатся иммунодепрессивными средствами. Проявления болезни: гипертермия, тяжелая интоксикация и поражение внутренних органов: легких, печени, почек и т. д. Болезнь протекает тяжело, частые летальные исходы. Вскрытие показывает мелкие некротические очаги в пораженных органах и в костном мозге.
Геморрагическая форма оспы характерна для детей, у которых ослаблены силы организма, и которые страдают гемобластозами или геморрагическими диатезами, причем лечение проводилось длительное время кортикостероидными гормонами или цитостатиками. При этой форме заболевания жидкость, наполняющая высыпания-пузырьки, на 2-3 сутки становится геморрагической. Есть вероятность кровоизлияний в слизистые оболочки и кожные покровы. Фиксируют случаи носовых кровотечений и кровавой рвоты. Прогноз в большинстве случаев неблагоприятный.
Существует также гангренозная форма, при которой воспаление появляется в окружении геморрагических пузырьков, после чего появляются некрозы, которые покрыты кровянистым струпом. После их отпадения остаются глубокие язвы, которые увеличиваются и могут сливаться. Такая форма оспы может развиться у истощенного ребенка, если за них не ведется надлежащий уход, и к болезни присоединяется микробная флора. Течение данной формы оспы длительное.
Но в типичных случаях ветряной оспы у детей болезнь протекает легко. Температура возвращается в норму на 3-5 сутки после начала проявления заболевания. Если форма тяжелая, высокая температура тела может держаться до недели или даже 10-и дней. Корочки отпадают на спустя 1-2 недели, в некоторых случаях (редко) – на третью неделю заболевания. После корочек на коже заметна небольшая пигментация, иногда даже рубчики.
Осложнения
При ветряной оспе осложнения бывают специфическими – они возникают под действием вируса или же вследствие присоединения бактериальной флоры. Наиболее распространенными специфическими осложнениями являются ветряночный энцефалит и менингоэнцефалит. В редких случаях на фоне оспы возникают нефриты, миелиты, миокардиты и прочие болезни.
В первые дни заболевания вероятно поражение ЦНС (когда высыпания наиболее проявлены). Состояние заболевшего при этом тяжелое, фиксируют гипертермию. В первые 1-3 дня бывают судороги и потери сознания при поражении ЦНС. После улучшения состояния появляются очаговые симптомы и гемипарез, который быстро проходит. Течение болезни благоприятное в большинстве случаев. Поражение ЦНС при ветряной оспе бывает очень редко.
Чаще ветряночный энцефалит появляется на этапе образования корочек, он не связан с тяжестью острой фазы ветряной оспы. Несколько дней у больного нормальная температура и нормальное общее самочувствие, а затем начинают проявляться общемозговые симптомы, к примеру, вялость, головная боль, рвота. Температура повышается. Наиболее распространены в данном случае мозжечковые нарушения: тремор, нистагм, атаксия. Родители могут отметить, что ребенок ходит шатаясь, может падать. Порой больной ребенок не в состоянии сидеть, стоять, не может держать голову. Старшие дети жалуются на головокружения (могут формулировать это, будто шатаются окружающие предметы, в т.ч. кроватка).
Ребенок произносит слова более медленно и тихо. Можно заметить нарушения в координации движений, менингеальные симптомы отсутствуют или неярко выражены.
Спинновозговая жидкость прозрачного оттенка, редко фиксируют цитоз в результате повышения уровня лимфоцитов. Стабильно количество сахара и белка. Болезнь протекает благоприятно. Атаксия становится меньше через несколько дней. Но походка может быть шаткой несколько месяцев.
Осложнения в области ЦНС могут проявляться в виде паралича лицевого или зрительного нерва, поперечного миелита, гипоталамического синдрома. Как осложнения при ветряной оспе у детей в специализированной литературе описаны синдром Рея, молниеносная пурпура, мио-, мери- и эндокардиты, гепатит, гломерулонефрит, кератит и т. д.
Среди бактериальных осложнений чаще отмечаются: флегмона, абсцесс, импетиго, буллезная стрептодермия, рожа и лимфоаденит (бывает у истощенных детей при плохом уходе за кожей и слизистыми).
Высыпания на слизистой оболочке полости рта могут осложниться стоматитом, а на слизистой оболочке глаза — гнойным конъюнктивитом и кератитом. Редко встречается синдром крупа и пневмония.
Что провоцирует / Причины Ветряной оспы у детей:
Возбудителем болезни является вирус герпеса 3-го типа. Он содержит ДНК, по свойствам близок к ВПГ и идентичен с возбудителем опоясывающего герпеса, вследствие чего он обозначен как вирус ветряной оспы — зостер.
Иногда у родителей возникает вопрос, почему один вирус может приводить к разным симптомам, проявлениям? Всё зависит от особенностей специфического иммунитета. Ветряная оспа — это проявление первичной инфекции в организме, который оказался восприимчив к вирусу. А опоясывающий герпес представляет собой реактивацию патогенной инфекции в иммунном организме.
Вирус быстро умирает во внешней среде и является непатогенным для животных.
Патогенез (что происходит?) во время Ветряной оспы у детей:
Вирус попадает в организм ребенка через верхние дыхательные пути, контактируя со слизистой оболочкой, где и происходит его размножение изначально. В кровоток он попадает по лимфатическим путям. С кровью он достигает эпителиальных клеток и слизистых оболочек, где и остается. Появляются пузырьки с серозным содержимым. В нем содержится большое количество вируса. Вирус ветряной оспы может поражать нервную ткань.
Патоморфология
Изменения структуры ткани происходят в коже и на слизистых оболочках. Перед образованием пузырька вирус поражает клетки шиловидного слоя эпидермиса, которые гиперплазируются, в них образуются внутриядерные и внутрипитоплазматические оксифильные включения. Затем в клетках начинается баллонная дистрофия, что ведет к некрозу. Жидкость, наполняющая пузырьки, это межтканевая жидкость. Отмечается отечность дермы. Когда начинается обратное развитие пузырьков, появляется корочка коричневого оттенка. Если форма болезни генерализированная, пузырьки могут проявляться на на слизистых оболочках трахеи, желудочно-кишечного тракта, мочевого пузыря и т. д. Мелкие очаги некроза с кровоизлияниями по периферии могут быть обнаружены во внутренних органах, по большей части в почках, печени, легких и ЦНС. Генерализованные формы ветряной оспы случаются очень редко, в основном у детей с измененным иммунным статусом.
Симптомы Ветряной оспы у детей:

Врачи рекомендуют не отделять корки от кожи, иначе могут образоваться рубцы. После того, как корочки сами отпали, на их месте видны неяркие пигментные пятна, если процесс прошел нормально, то пятна уйдут, рубцов не останется. Высыпания видны на лице, под волосами, на торсе, руках и ногах. Сыпи нет обычно на ладошках и подошвах ребенка.
Порой высыпания могут появиться на слизистой рта, конъюнктиве, а в более редких случаях – на слизистой горла и даже половых органов больного. На слизистой сыпь нежная, после вскрытия превращается в поверхностные эрозии, что приводит к болезненности пораженных участков. Эрозии заживают на 3-5 сутки.
Когда появляется высыпание на новом участке кожи или слизистых, начинается подъем температуры. На высоте заболевания высыпания максимально выражены, начинается общее недомогание, аппетит нарушается, распорядок дня также (из-за нарушений сна). Младшие дети становятся раздражительными, капризными, их беспокоит зуд кожи, Симптомы интоксикации более выражены при обильной сыпи и у детей раннего возраста.
Анализ крови показывает неизменность периферической крови. В некоторых случаях фиксируют небольшую лейкопению и относительный лимфопитоз.
Диагностика Ветряной оспы у детей:
Распознают ветряную оспу у детей по везикулезной сыпи, базирующейся на всем теле, в том числе под волосами на голове. Высыпание претерпевает своеобразную эволюцию и отличается полиморфизмом.
Лабораторная диагностика заключается в использовании ПЦР. Этот метод позволяет выявить вирусную ДНК в крови и в жидкости, которая наполняет пузырики-высыпания. Для серологической диагностики используют РСК и ИФА. РСК – реакция связывания комплемента. ИФА – иммуноферментный анализ. С помощью иммунофлюоресцентного метода можно обнаружить ветряночный нити ген в мазках-отпечатках из содержимого пузырьков, покрывающих кожу и слизистые.
Проводится дифференциация ветряной оспы у детей с строфулюсом, импетиго, генерализованными формами герпеса и пр.
Прогноз. Обычно болезнь кончается выздоровлением. При злокачественных формах (гангренозной, генерализованной, геморрагической) бывают летальные исходы. Плохой прогноз также в случаях тяжелых осложнений, вызванных бактериальной флорой, у маленьких детей, особенно новорожденных, и при врожденной ветряной оспе.
Лечение Ветряной оспы у детей:
Для выздоровления важно гигиеническое содержание ребенка, чистота постели, белья, любой одежды и рук. Везикулы (высыпания) необходимо обрабатывать раствором бриллиантового зеленого, 5% линиментом циклоферона или 1—2% раствором пермангалата калия.
Врач может порекомендовать общие ванны со слабым раствором перманганата калия, полоскание рта дезинфицирующими растворами после еды. В случаях гнойных осложнений необходим прием антибиотиков в дозах, назначенных лечащим врачом. Лечение оспы кортикостероидными гормонами не показано. Но при возникновении ветряночного энцефалита или менингоэнцсфалита стероидные гормоны оказывают положительное действие.
Тяжелые формы ветряной оспы у детей лечат противовирусными препаратами из группы ацикловира из расчета 15 мг/ (кг- сут). Он назначается внутрь или внутривенно. Такая терапия обрывает течение ветряной оспы. Положительный эффект оказывает прием противовирусных препаратов, в особенности в случаях осложнения болезни, например, энцефалита, специфической пневмонии и пр. В некоторых случаях помогает прием детского анаферона.
Профилактика Ветряной оспы у детей:
С целью профилактики врожденной ветряной оспы в случае контакта с больными ветряной оспой в последние месяцы беременности, и если женщина ранее не переносила данную болезнь, ей рекомендовано ввести 20мл иммуноглобулина.
Больных детей изолируют, чтобы в организованном коллективе не возникали вспышки заболевания.
К каким докторам следует обращаться если у Вас Ветряная оспа у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ветряной оспы у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

