Везикулярный микоз стоп лечение
Обновлено: 18.04.2024
Грибок стоп у детей (дерматофития стоп)
В некоторых случаях в клинической картине преобладают шелушение и трещины; иногда наблюдаются везикуло-пустулезные очаги, эритема и мацерация. Инфекция начинается и может сохраняться в межпальцевых промежутках и вдоль боковых сторон пальцев стоп. Однако очаги могут распространиться на тыльную сторону стопы и захватить также подошвенную поверхность, особенно область плюсны и подъема свода стопы. Пациенты жалуются на жжение и зуд, который часто бывает сильным.
Хотя высыпания иногда поражают обе стопы и обе кисти, для дерматофитии типично асимметричное поражение, когда одна стопа или одна кисть не затрагиваются инфекцией.
Диагноз подозревается на основании клинической картины и подтверждается исследованием соскобов чешуек в препарате с КОН и анализом на грибковую культуру. Основным методом лечения является местное лечение противогрибковыми кремами или порошками, а также меры по уменьшению влажности стоп. В случае стойкой и распространенной дерматофитии стоп могут потребоваться системное противогрибковое лечение. При распространении дерматофитной инфекции на область ногтей развивается онихомикоз.
Хотя у детей младшего возраста онихомикоз редок, его распространенность с возрастом увеличивается, поэтому онихомикоз следует подозревать у любого ребенка с асимметричной дистрофией ногтей и поражением соседней кожи.
Три месяца ежедневного приема внутрь тербинафина или итраконазола могут излечить 50% пораженных лиц, но такая терапия не разрешена для детей FDA. У многих пациентов состояние улучшается в летние месяцы, когда они носят открытую обувь. В случае тяжелых воспалительных очагов требуются системное противогрибковое лечение, проблемой может стать также вторичная бактериальная инфекция, особенно грамотрицательными микроорганизмами.
Кожная мигрирующая личинка - паразит нематода Ancylostoma braziliense, которым обычно заражаются от собак и котов, вызывает появление узкой серпигинозной эритематозной бляшки, которая на подошве стопы может стать везикулезной или буллезной и покрыться коркой. Такой туннельный очаг следует отличать от асимметричных очагов дерматофитии стоп, а также от симметричных очагов дисгидротической экземы.
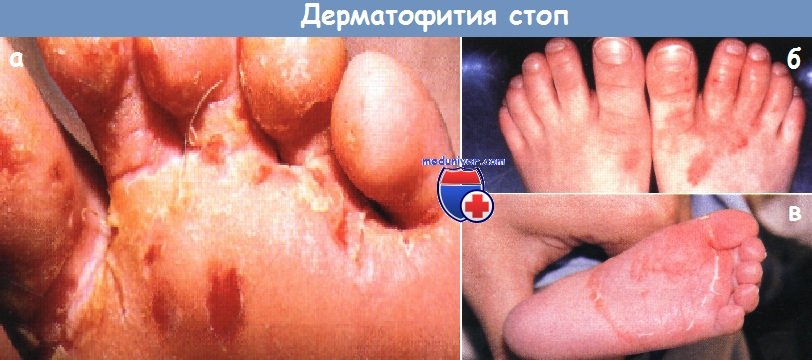
Дерматофития стоп:
а - мацерация, эрозия и корки в очагах, распространяющихся от межпальцевых промежутков на подошвенную поверхность пальцев и стоп у 5-летнего мальчика
б - сухие, шелушащиеся красные пятна распространяются от межпальцевых промежутков на подошвенную поверхность пальцев и стоп у 4-летнего мальчика
в - у этой 6-месячной девочки в течение 10 дней распространялась кольцевидная бляшка на подошвенной поверхности правой стопы.
Как минимум у одного родителя всех этих детей имелась хроническая или рецидивирующая дерматофития стоп.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Микоз грибовидный - злокачественная опухоль лимфоидной ткани, характеризующаяся избыточной пролиферацией Т-хелперов в коже. На поздних стадиях поражаются лимфатические узлы и внутренние органы. Синдром Сезари (Сезари ретикулёз, эритродермия ретикулярная) - разновидность грибовидного микоза, характеризующаяся эритродермией с шелушением и зудом, меланодермией, лимфаденопатией, алопецией, а также лейкоцитозом и наличием в крови атипичных макрофагов.
Обычно грибовидный микоз начинается со стойких шелушащихся пятен, которые плохо поддаются местному лечению с помощью смягчающих средств и стероидных препаратов. В среднем от времени начала развития кожного поражения до постановки диагноза проходит 7 лет. В этой ранней фазе заболевание часто диагностируется как бляшечный парапсориаз. Со временем пятна уплотняются и становятся бляшками. Постепенно образуются кожные опухоли и могут вовлекаться лимфатические узлы. Поражения висцеральных органов при этой низкодифференцированной лимфоме появляются поздно. Средняя продолжительность жизни у пациентов с этим заболеванием на стадии пятен и бляшек составляет 12 лет, на стадии опухоли - 5 лет, на стадии поражения лимфатических узлов и висцеральных органов - 3 года.
Грибовидным микозом болеют оба пола, мужчины несколько чаще. Заболевание встречается преимущественно в возрасте 40-60 лет. Частота. 0,29 случаев на 100 000 населения.
В последние годы случаи регистрации грибовидного микоза участились, возможно, за счет улучшения диагностики, особенно в ранних стадиях заболевания.
Что провоцирует / Причины Грибовидного микоза:
Причины развития грибовидного микоза до сих пор не ясны. До настоящего времени не известны побудительные мотивы неконтролируемой Т-клеточной пролиферации. Предполагается, что возникновение грибовидного микоза может быть связано с персестирующей вирусной инфекцией. Так, в ряде работ сообщается о выявлении в первичной клеточной культуре, полученной из лимфоузла больного в инфильтративно-бляшечной стадии грибовидного микоза, вирусных частиц, морфологически характерных для ретровирусов типа С. Кроме того, в ДНК первичных клеточных культур, полученных от больных грибовидным микозом, выявлено наличие последовательности, родственной гену gag HTLV-1.
Определенную роль в возникновении злокачественных лимфом отводят генетическим факторам. Доказано, что развитие различных видов солидных опухолей и лейкемий связано с появлением и дальнейшим нарастанием хромосомных аномалий. В последние годы появились публикации о хромосомных перестройках при ГМ, которые способствуют активации онкогенов и инактивации генов опухолевой супрессии при развитии лимфопролиферативного процесса. В настоящее время в литературе широко обсуждается положение о том, что значимые патогенетические факторы ГМ могут быть носителями ксеногенной информации, приводящей к патологическим сбоям в функционировании различных систем и клеток макроорганизма. В первую очередь такие изменения наблюдались со стороны иммунокомпетентных клеток, эпидермоцитов, макрофагальных элементов кожи, рецепторного аппарата кожи и продукции цитокинов. Имеющиеся в отечественной и зарубежной литературе сведения о состоянии иммунного гомеостаза убедительно свидетельствуют о стойких патологических сдвигах как в клеточном, так и в гуморальном звеньях иммунитета. Анализ иммунного статуса показал, что у большинства больных ГМ при нормальном количестве в сосудистом русле В-лимфоцитов среднее содержание Т-клеток значительно снижено по сравнению с показателями здоровых доноров. Отмечено снижение как Т-супрессорных, так и Т-хелперных лимфоцитов, причем количество последних снижается более существенно. Относительную лимфопению многие авторы рассматривают как наиболее часто встречающийся гематологический признак ГМ. Другие, кроме того, отмечают наличие абсолютной лимфопении в опухолевой стадии заболевания. Функциональная активность лимфоцитов у больных ГМ, по данным ряда авторов, снижена. Другие сообщают об отсутствии достоверных различий в характере пролиферации лимфоцитов периферической крови больных и здоровых лиц. Установлено, что течение патологического процесса при ГМ сопровождается снижением активности естественных киллеров.
Разноречивы результаты исследований состояния гуморального звена иммунитета. В ряде работ не выявлено существенных нарушений в продукции В-лимфоцитами иммуноглобулинов. Вместе с тем есть указания на наличие при ГМ явного IgМ- и скрытого IgA- и IgG-дефицита антителообразования. Другие исследователи выявили увеличение в крови больных ГМ количества IgA, IgМ, а также значительный рост концентрации IgG. При этом увеличение уровня иммуноглобулинов объясняют хелперным фенотипом опухолевого субстрата при ГМ. Таким образом, изменения показателей иммунного статуса у больных ГМ характеризуются значительной вариабельностью и отсутствием признаков, имеющих безусловное диагностическое значение.
Патогенез (что происходит?) во время Грибовидного микоза:
При патологоанатомическом исследовании больных грибовидным микозом во внутренних органах (в легких, желудке, печени и др.) обнаруживаются узлы с гистологическими изменениями, идентичными изменениями в коже.
Симптомы Грибовидного микоза:
Во всех трех стадиях отмечают увеличение лимфатических узлов. Вначале в процесс вовлекаются паховые и бедренные гимфатические узлы.
Диагностика Грибовидного микоза:
Лечение Грибовидного микоза:
Существует мнение, что при начальных, благоприятно протекающих формах грибовидного микоза целесообразно назначать консервативное общеукрепляющее лечение (витамины группы В, витамин С) и наружно стероидные мази. Показано также санаторно-курортное лечение.
В более выраженных стадиях болезни предпочтительнее назначать комбинированную терапию: цитостатики, противоопухолевые антибиотики. Целесообразно сочетать проспидин с кортикостероидами.
В этих случаях эффект наступает быстрее при меньших дозах препаратов, в связи с чем уменьшается число побочных явлений и осложнений.
В опухолевой стадии грибовидного микоза применяют рентгенотерапию. Наружно назначают средства, направленные на уменьшение зуда, в том числе кортикостероидные мази.
Прогноз
При современных методах лечения грибовидного микоза в большинстве случаев можно добиться длительной ремиссии. В этих случаях летальный исход может наступить в результате осложнений ли интеркуррентных заболеваний. В опухолевой стадии прогноз уже.
К каким докторам следует обращаться если у Вас Грибовидный микоз:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Грибовидного микоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Дерматофития (грибок) стоп. Диагностика и лечение
Везикулезная дерматофития стоп с пузырями, которые являются следствием воспалительной реакции на дерматофитию Реакция аутосенсибилизации при воспалительной дерматофитии стоп на коже кисти. Для реакции аутосенсибилизации, которая известна также как ID-реакция, характерны везикулы между пальцами
б) Распространенность (эпидемиология):
• Дерматофития стоп считается самым распространеннным в мире дерматофитозом.
• 70% населения в различные периоды жизни инфицируются возбудителем дерматофитии стоп.
• Мужчины болеют чаще, чем женщины.
• До подросткового периода заболевание встречается редко, с возрастом распространенность инфекции увеличивается.
в) Этиология (причины), патогенез (патология):
• Данную кожную грибковую инфекцию чаще всего вызывает Trichophyton rubrum.
• Следующими по частоте возбудителями являются Trichophyton mentagrophytes и Epiderrnophyton floccosum.
• Большинство случаев дерматофитии стоп и онихомикоза вызвано T. rubrum.
Выделяют три клинических формы дерматофитии стоп:
• Межпальцевая - наиболее распространенная.
• Мокасиновая.
• Воспалительная/везикулезная - наиболее редкая.
Некоторые авторы описывают также язвенную форму.
Дерматофития стоп в промежутке между 4 и 5 пальцами стопы. Это самый распространенный участок локализации дерматофитии на стопах Дерматофития стоп с локализацией по типу мокасин Мокасиновый вид дерматофитии стоп с распространением кверху Язвенная дерматофития стоп с распространяющимися везикулами - результат бактериальной суперинфекции. Пациенту были назначены противогрибковые препараты и антибиотики Микроскопия соскобов со ступни пациента с нераспознанной дерматофитией. После пролиферации гифы хорошо заметны при 40-кратном увеличении и окрашивании по Swartz-Lamkins
г) Клиника грибка стоп:
• Межпальцевая форма: в межпальцевых промежутках наблюдается рост грибов, проявляющийся белым или зеленоватым цветом кожи, эритродермой, мацерацией, мелкими и глубокими трещинами, особенно между 4 и 5 пальцами стоп. При сухом типе заболевания преобладает шелушение, а при влажном - мацерация.
• Мокасиновая форма: чешуйки располагаются на боковых поверхностях и подошвах стоп.
• Везикулезная форма проявляется везикулами и пузырями на стопах.
• Для язвенной дерматофитии стоп характерно быстрое распространение везикулезно-пустулезных очагов, язв и эрозий, в типичных случаях расположенных в межпальцевых промежутках. Заболевание сопровождается вторичной бактериальной инфекцией. Это может привести к целлюлиту или лимфангиту.
• Аутосенцибилизация (или ID-реакция) представляет собой гиперчувствительный ответ па грибковую инфекцию, в результате которого возникают папулы на кистях.
• Необходимо осмотреть ноги на наличие онихомикоза. Грибковая инфекция ногтей может включать подногтевой кератоз, желтую или белую пигментацию и деформацию ногтей.
• Пациента необходимо осмотреть для исключения целлюлита, который может проявляться эритемой, отеком, болезненностью и красными полосами, идущими от стопы вверх по голени.
д) Типичная локализация на теле. Между пальцами ног, на подошвах и боковых поверхностях стоп.
е) Анализы при заболевании. Диагноз часто устанавливается на основании клинической картины, при этом помогает микроскопическое исследование кожных соскобов, обработанных КОН и грибковым красителем.
В случае нераспознанной дерматофитии на стопе и голени пациента врачи были введены в заблуждение признаками системной красной волчанки. Исследование кожных соскобов показало наличие дерматофитии, а не волчанки, и пациент получил необходимое лечение.
Кожные соскобы с культуральным анализом помогают установить окончательный диагноз, но эта процедура дорогостоящая, а для выращивания культуры может потребоваться до двух недель.
Нераспознанная дерматофития на стопе 63-летнего темнокожего пациента с красной волчанкой. Пациент применял местные стероиды, не мешающих дерматофиту расти и распространяться Точечный кератолиз с неприятным запахом на ступне, который иногда принимают за дерматофитию стоп. При внимательном осмотре выявляются мелкие точечные углубления на подъеме свода стопы Контактный дерматит, вызванный теннисными туфлями, с типичной локализацией, переходящей на дорсальную поверхность стопы Климактерическая кератодермия, которая началась у пациентки в менопаузе Дисгидротическая экзема с везикулами на стопе, напоминающими зерна тапиоки, и шелушением кожи на втором пальце. Такие же везикулы наблюдаются у пациента в межпальцевых промежутках Подошвенный псориаз у пациента с очагами псориаза на других участках туловища
ж) Дифференциальный диагноз грибка стоп:
• Точечный кератолиз проявляется четко отграниченными углублениями или эрозиями на подошвах стоп, которые вызываются бактериями.
• Контактный дерматит обычно локализуется на дорсальной стороне и боковых поверхностях стопы.
• Для кератодермии характерно утолщение кожи по дошв, которое может быть вызвано целым рядом причин, включая менопаузу. Эти заболевания похожи на мокасиновую форму дерматофитии стоп.
• Для дисгидротической экземы характерно шелушение и мелкие везикулы по типу шариков тапиоки на кистях и стопах.
• Пузыри от трения возникают па стопах у людей, занимающихся легкоатлетическими видами спорта.
• Псориаз может имитировать дерматофитию стоп, но при этом очаги псориаза могут отмечаться и на других участках тела.
з) Лечение дерматофитии (грибка) стоп:
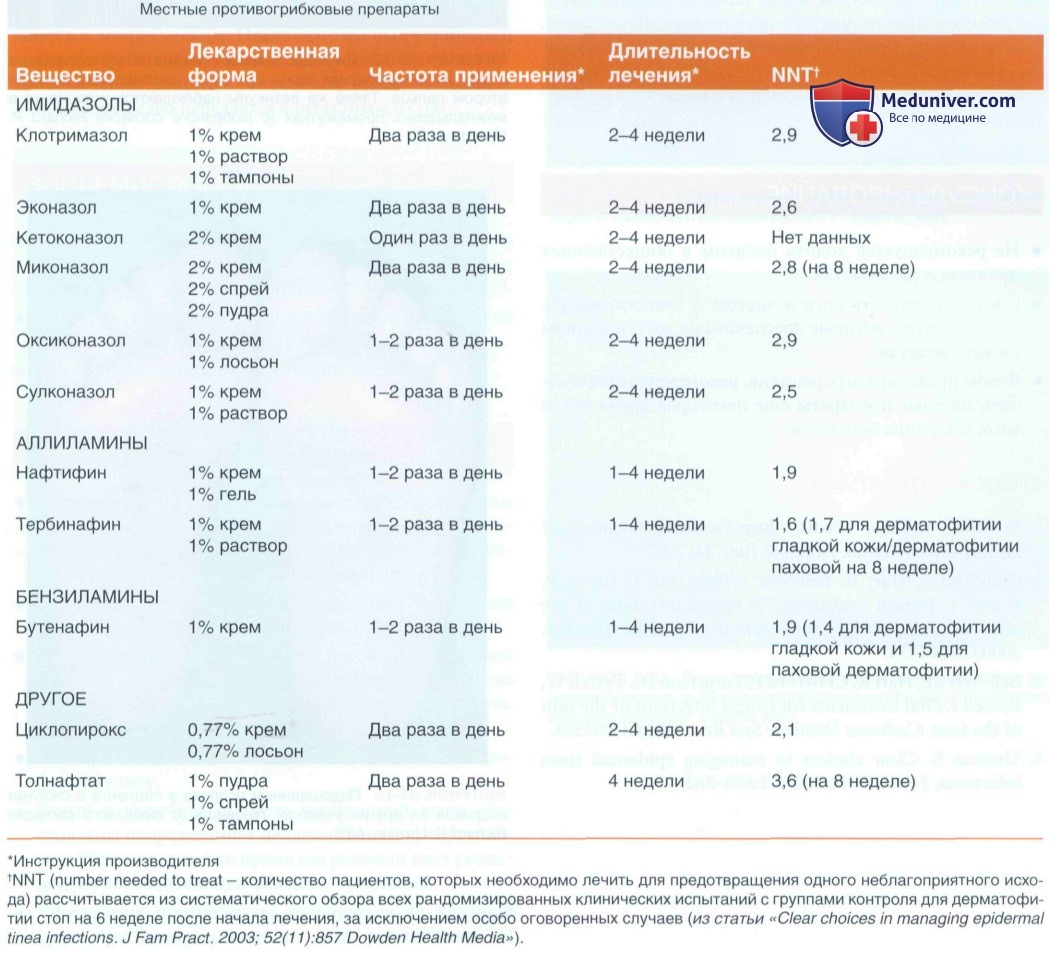
1. Местное лечение:
• Систематический обзор 70 клинических испытаний местных противогрибковых препаратов показал хо ротную эффективность (в сравнении с плацебо) следующих препаратаов:
- Аллиламинов (нафтифина, тербинафина, бутенафина).
- Азолов (клотримазола, миконазола, эконазола).
- Аллиламины немного эффективнее, чем азолы, но более дорогие.
- Разницы в эффективности между отдельными препаратами внутри группы аллиламинов и группы азолов не выявлено.

2. Системное лечение:
• Систематический обзор 12 клинических испытаний с участием 700 человек: системный тербенафин в течение двух недель излечивал на 52% больше пациентов, чем системный гризеофульвин.
• Тербинафин и итраканазол равны по клинической эффективности.
• Не обнаружено существенной разницы при сравнении ряда системных противогрибковых препаратов.
3. Дозировка при дерматофитии стоп, требующая системной терапии:
• Итраконазол две таблетки по 100 мг ежедневно в течение недели.
• Тербинафин 250 мг перорально ежедневно в течение 1-2 недель.
У пациентов с онихомикозом возможны рецидивы кожной инфекции в связи с грибком, оставшимся в ногтях, поэтому для достижения лучшего результата может потребоваться системная терапия в течение трех месяцев.
Местные препараты мочевины (кармол, кералак) могут помочь в уменьшении шелушения у пациентов с гиперкератозом подошв. Препараты имеются в концентрациях 30% и 40%.
и) Консультирование врачом пациента:
• Не рекомендуется ходить босиком в общественных душевых и раздевалках.
• Следует содержать ноги в чистоте и сухости, носить носки и обувь, которые обеспечивают доступ к ногам свежего воздуха.
• Чтобы предотвратить рецидив, рекомендуется применять местные препараты еще некоторое время после того, как стопы очистятся.
Редактор: Искандер Милевски. Дата обновления публикации: 1.4.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Грибковые инфекции кожи. Клиника и диагностика

Дерматофития в области лица у 55-летней женщины с типичным шелушением и кольцевидной картиной высыпаний. Обратите внимание на четкую приподнятую границу очага с разрешением высыпаний в центре
б) Распространенность (эпидемиология):
• Грибковые инфекции человека встречаются повсеместно и являются распространенными заболеваниями.
• Более подробно эпидемиология изложена в разделах, посвященных отдельным инфекциям.
в) Этиология (причины), патогенез (патология). Кожно-слизистые грибковые инфекции вызываются следующими организмами:
• Дерматофитами трех родов - Microsporum, Epidermophyton и Trichophyton, в которых насчитывается примерно 40 видов грибов, вызывающих дерматофитию стоп и рук (tinea pedis et mantis), дерматофитию волосистой части кожи головы (tinea capitis), дерматофитию гладкой кожи (tinea corporis), паховую дерматофитию (tinea cruris), дерматофитию лица (tinea faciei) и онихомикоз.
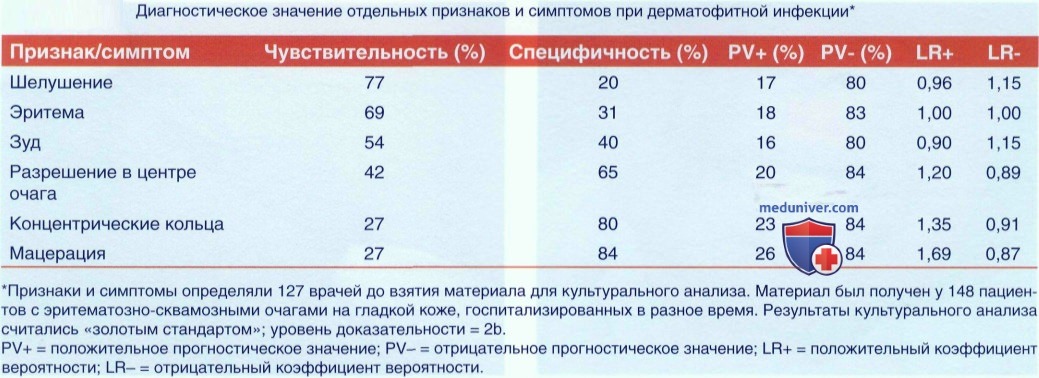
г) Клиника. Шелушение, эритема, зуд, разрешение в центре очага, концентрические кольца и мацерация. При различных видах дерматофитий, и особенно при отрубевидном линтае часто встречается изменение пигментации.
• На рисунке представлена дерматофития лица с типичным шелушением и кольцевидной картиной высыпаний. Наблюдаются также эритема и разрешение в центре. Пациентка жалуется на зуд.
• На другом рисунке представлен кольцевидный зудящий очаг дерматофитий гладкой кожи с концентрическими кругами в подмышечной области у молодой женщины. Очаг вызван tinea corporis. Наличие концентрических кругов - высокоспецифичный признак дерматофитной инфекции (80%).
• Гиперпигментация - распространенное явление у темнокожих людей. Обратите внимание, что гиперпигментация наблюдается и в очаге дерматофитий, и в скарификационных племенных линиях.
• Гипопигментация часто наблюдается при отрубевидном лишае.
• На рисунке представлена дерматофития волосистой части кожи головы у пятилетней темнокожей девочки с выпадением волос и воспалением. Керион у ребенка в состоянии разрешения после начала системного приема гризеофульвина.
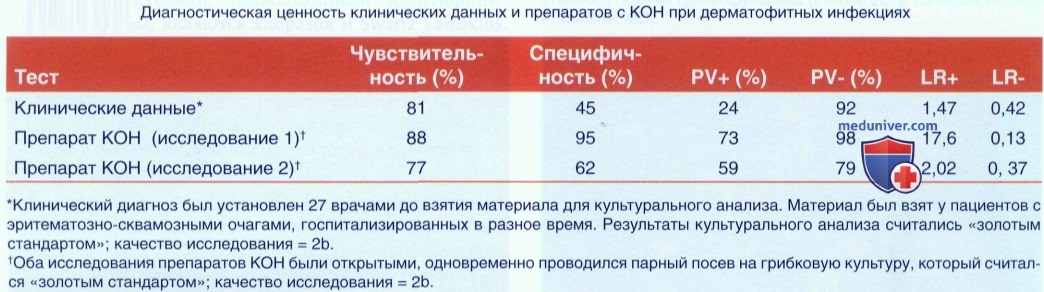
е) Анализы при заболевании. Подготовка препарата с едким кали (КОН):
• Используя лезвие скальпеля № 15 или другое предметное стекло, сделайте соскоб с прогрессирующего края очага и нанесите на предметное стекло.
• Для того, чтобы поместить чешуйки в центр предметного стекла, используйте покрывное стекло.
• Добавьте на предметное стекло две капли КОН (или грибкового красителя) и накройте его покрывным стеклом.
• Аккуратно нагрейте препарат на пламени спиртовки или зажигалки, если используете КОН без красителя или диметилсульфоксид (ДМСО). Не доводите до кипения!
• Если вы используете КОН с ДМСО или грибковым красителем, предметное стекло нагревать не нужно. Можно приобрести грибковые красители, которые смешиваются в растворе с КОН и ДМСО. Эти недорогие красители продаются в удобных пластиковых бутылочках и могут храниться 1-3 года. Эффективными красителями, позволяющими идентифицировать грибы, являются хлоразол и Swartz Lamskins.
• Исследуйте материал под микроскопом на наличие клеток и гифов, начиная с 10-кратпого увеличения, а затем для подтверждения результатов - при увеличении в 40 крат.
• Характеристики теста с КОН (без грибковых красителей): чувствительность - 70-88%, специфичность -62-95%. При применении грибковых красителей и у опытного персонала чувствительность и специфичность обычно выше.
Другие лабораторные исследования:
• Посев на культуру гриба - кожные соскобы, волосы или ногтевой материал посылают в лабораторию в стерильном контейнере. 15 лабораторных условиях полученный материал помещают на грибковый агар, и при положительном результате устанавливаю!' вид гриба.
• Если анализ с КОН и посев на грибковую культуру дают ложноотрицательные результаты, образцы биопсии посылают в формалине для окрашивания по Шиффу.
• Исследование под лампой Вуда для обнаружения свечения. Наиболее вероятно свечение видов Microsporum. Однако большинство дерматофитных инфекций вызываются видами Trychophyton, которые под лампой Вуда не светятся.
Грибковая инфекция кожи Грибковая инфекция кожи
ж) Лечение грибковой инфекции кожи. Противогрибковые препараты весьма многочисленны м разнообразны. Обзор 70 клинических исследований местных противогрибковых препаратов для лечения дерматофитии стоп показал, что по сравнению с плацебо эффективны:
• Аллиламины (нафтифин, тербинафин, бутенафин) и
• Азолы (клотримазол, миконазол, эконазол).
• Аллиламины эффективны в большем числе случаев, чем азолы, но более дороги.
• Разницы в эффективности между отдельными препаратами внутри группы аллиламинов, как и между отдельными препаратами внутри группы азолов не обнаружено.
В случае дерматофитии волосистой части кожи головы и более тяжелых инфекций на других участках тела необходимы системные противогрибковые препараты. При истинных дерматофитных инфекциях, не отвечающих на местные противогрибковые препараты, может потребоваться прием системного лекарственного средства.
• Обзор 12 клинических исследований противогрибковых препаратов для лечения дерматофитии стоп показал, что при системном приеме тербинафина в течение двух недель излечивалось на 52% больше пациентов, чем при системном лечении гризеофульвином.
• По эффективности тербинафин аналогичен итраконазолу.
• Существенной разницы в эффективности при сравнении ряда других системных противогрибковых препаратов обнаружено не было.

Для лечения грибковых инфекций кожи, ногтей и слизистых оболочек применяются следующие противогрибковые препараты:
з) Список использованной литературы:
1. Thomas В. Clear choices in managing epidermal tinea infections. J Farn Pract. 2003;52:850-862.
2. Crawford F, Hart R, Bell-Syer S,Torgerson D, Young P, Russell I. Topical treatments for fungal infections of the skin and nails of the foot. Cochrane Database Syst Rev. 2000;CD001434.
3. Bell-Syer SB, Hart R, Crawford F,Torgerson DJ, Tyrrell W, Russell I. Oral treatments for fungal infections of the skin of the foot. Cochrane Database Syst Rev. 2002;CD003584.
Редактор: Искандер Милевски. Дата обновления публикации: 1.4.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

