Вич у детей на глазу
Обновлено: 24.04.2024
СПИД у детей – заболевание, которое начинается с инфицирования ребенка вирусом иммунодефицита человека (ВИЧ), который поражает клетки множества систем и органов (прежде всего, иммунной и нервной), сопровождается проявлением множества инфекций.
В Украине и России типичен эпидемический тип распространения рассматриваемой болезни. Эпидемические темы на сегодняшний день замедлились, они детально описаны в UNAIDS/WHO, 2008. Множество пациентов с ВИЧ и СПИДом не догадываются о своем диагнозе. Или же родители скрывают статус больного ребенка. Потому все врачи должны знать симптомы поражения организма ребенка ВИЧ, чтобы распознать их, даже если пациент обратился за помощью касательно других жалоб.
ВИЧ/СПИД передается детям такими путями:
- на протяжении периода кормления грудью
- парентеральными путями (инъекции и манипуляции с применением мединструментов; переливание крови, ее компонентов и препаратов; при трансплантации органов)
- половым путем (подростки)
Если беременная мать не применяла профилактические меры, то частота передачи ВИЧ ребенку составит 15-30/100.
Классификация стадий СПИД у детей согласно ВОЗ:
- начальная (острая);
- персистирующая генерализованная лимфаденопатия;
- СПИД-ассоциированный комплекс;
- развёрнутый СПИД.
Что провоцирует / Причины СПИДа у детей:
СПИД провоцирует вирус иммунодефицита человека (ВИЧ), который относят к семейству ретровирусов. Выделяют два его типа: ВИЧ-1 и ВИЧ-2. Вирусная частица представляет собой ядро в окружении оболочки. В ядре содержатся РНК и ферменты: интеграза, обратная транскриптаза, протеаза.
Патогенез (что происходит?) во время СПИДа у детей:
Согласно исследователю Монтанье, ВИЧ, который вызывает СПИД, угнетает рост и размножение Т-клеток (среди них и Т-хелперы), что приводит к нехватке их в организме. В начале болезни происходит активирование гуморального иммунитета – повышается секреция IgA,G,M. Но истощение и этого звена иммунной защиты происходит в короткие сроки. Ребенок теперь не защищен перед влиянием окружающей среды. Среди гипотех возникновения СПИДа лидируют две. Первая говорит о том, что носители вируса СПИДа – африканские зеленые мартышки, и вирус трансформировался, став патогенным для человека. Согласно второй гипотезе, в Т-клетках человека вирус находился уже давно, но был в дремлющем состоянии, а потом активировался по каким-то причинам.
Симптомы СПИДа у детей:
У детей СПИД может быть врожденным или приобретенным.
Виды врожденного СПИДа у детей (по симптомам):
- дизморфический синдром (его находят у ребенка, мать которого была инфицирована; проявляется гидроцефалией, микроцефалией, кальфицикацией мягких тканей мозга, симптомами энцефалопатии)
- СПИД-ассоциированный комплекс (проявления, которые встречаются при этом комплексе в сочетаниях или по-одиночке: длительные лихорадочные состояния с выраженным потоотделением, генерализованная лимфоаденопатия, длительные диареи неопределяемого генеза, гепатоспленомегалия, экзантемы непонятных причин)
- собственно СПИД (проявляется инфекциями и онкологическими проявлениями)
Приобретенные ВИЧ инфекции у детей
При приобренном ВИЧ/СПИД у детей происходят тяжелые изменения в центральной нервной системе:
- прогрессирующая энцефалопатия с развитием судорожного синдрома
- задержки психического развития
- оппортунистические инфекции
Онкология при приобретенном СПИДе у детей проявляется:
-
(это доброкачественная эпидермальная опухоль, которая базируется на коже или слизистой пищеварительного тракта)
- выпячиванием кожных покровов
- гирляндообразными пятнами синюшного оттенка
- плотными тестоватыми массами на поверхности слизистой оболочки
- гиперемированными или синюшными полипами очень больших размеров
- симптомами кишечной непроходимости у ребенка
СПИД поражает в организме ребенка:
- периферические лимфоузлы (увеличиваются)
- печень и селезенку
- синдром истощения
- нарушение темпов физического развития
- кожу (вызывает ксероз, пятнисто-папуллезные высыпания, васкулиты)
- слюнные железы (вызывая паротит)
- дыхательную систему (лимфоидная интерстициальная пневмония)
- центральную нервную систему (ВИЧ-энцефалопатия)
- сердечно-сосудистую систему (вызывает сердечную недостаточность и кардиопатию)
- почки (появляется почечная недостаточность, нефротический синдром, протеинурия,)
- пищеварительный тракт (у детей возникает синдром мальабсорбции)
- гематологическую систему (появляется тромбоцитопения, лейкопения, анемии)
Синдром истощения при СПИДе называется вастинг-синдромом. Он помогает в диагностике рассматриваемого заболевания. Масса тела ребенка снижается на 10% и больше. Диарея длится дольше месяца, становясь хронической. Наблюдается документированная лихорадка постоянная или интермиттирующая – также месяц и более. При вастинг-синдроме у детей прогнозируют летальный исход.
Паротит при СПИДе у детей наблюдают у 2–14 % маленьких пациентов. Это поражение слюнных желез, при котором припухают околоушные железы. Могут быть также дополнительные симптомы: боль во рту и ксеростомия. Пальпация определяет эластичность желез, болевых ощущений нет, кожа над железами неизменна. При надавливании на железу из протока выделяется прозрачная слюна.
В других случаях у ребенка возникает бактериальный паротит, в большинстве случаев он односторонний, после выздоровления рецидивирует. При нем есть местная болезненность, повышенная температура и гиперемия кожи. При пальпации железа плотная, возникает боль, при ее массировании из протока выделяется гной.
Атопический дерматит при СПИДе у детей может проявляться эритематозной сыпью на коже щек. Но этот симптом может говорить не только о ВИЧ/СПИД у детей.
Ксероз — патологическая сухость кожи. Является частым осложнением иммунодефицита, в том числе СПИДа. Фиксируют множественные чешуйки на коже лица и всего тела. Ребенок может жаловаться на зуд и сухость кожи.
Лимфоидная интерстициальная пневмония прогрессирует медленно, поражает дыхательные пути. Происходит диффузная инфильтрация межальвеолярных перегородок и лимфатических сосудов зрелыми, преимущественно СD8 Т-лимфоцитами, плазматическими клетками и гистиоцитами. Болезнь развивается в том числе под влиянием вируса Эпштейна — Барр. Симптомы появляются, как правило, у детей от 2 до 3 лет. Ребенок кашляет, у него есть одышка (быстро прогрессирует), быстро утомляется.
При лимфоидной интерстициальной пневмонии возникают также:
- гепатоспленомегалия
- генерализованная лимфаденопатия
- увеличение околоушных слюнных желез
На последней стадии развития этого проявления СПИД у детей появляются признаки хронической гипоксии. Рентген обнаруживает двусторонние сетчато-узловые или очаговые альвеолярные инфильтраты, наиболее выраженные в нижних долях.
Тромбоцитопения бывает более чем у трети детей и подростков, зараженных ВИЧ. Количество тромбоцитов в некоторых случаях может спонтанно становиться нормальным, но в большинстве случаев без лечения тромбоцитопения сохраняется и прогрессирует. Легкая форма тромбоцитопении чаще всего проходит без симптомов. Но геморрагический синдром наблюдают, когда число тромбоцитов снижается до 20 000–50 000 мкл–1.
Оппортунистические инфекции при СПИД у детей:
- микозы
- пневмоцистная пневмония
- герпесвирусные инфекции
- бактериальные инфекции, в том числе туберкулез и атипичные микобактериозы
- опухоли
- паразитозы
Пневмоцистная пневмония — самое частое из СПИД-индикаторных заболеваний. Возбудитель: Pneumocistis jiroveci. Начало болезни внезапное, болезнь развивается на протяжении 2-4 недель. Типичны такие симптомы:
Рентгенографические методы находят повышение прозрачности легочных полей и двусторонние диффузные интерстициальные изменения. Для подтверждения диагноза нужно обнаружить возбудитель с помощью микроскопии окрашенных мазков из содержимого носоглотки, мокроты, бронхоальвеолярной жидкости.
Кандидозный стоматит — молочница, часто бывает у детей с ВИЧ/СПИД. Бывает при низком количестве лимфоцитов СD4. На слизистой обнаруживаются красные очаги и белый налет, в углах рта формируются покраснения и трещины. Во рту у ребенка может быть боль и жжение.

Стоматит - одна из оппортунистических инфекций ВИЧ/СПИД у детей и подростков
Контагиозный моллюск при СПИДе у детей проявляется высыпаниями – полусферическими папулами, имеющими вдавление в центре. Чаще всего они локализируются на лице.
Бактериальные поражения кожи при ВИЧ у детей требуют длительной антибиотикотерапии. Обнаруживаются такие заболевания:
- абсцессы
- фолликулит
- везикулопустулез
- фурункулез
Ветряная оспа при СПИДе протекает более тяжело, чем при нормальном иммунитете у ребенка. Форма может быть буллезной или генерализированной.
Диагностика СПИДа у детей:
Врачи собирают анамнез, проводят осмотр, обращая внимания на типичные проявления СПИД у детей, проводят лабораторные исследования. К СПИД-маркерным инфекциям относят две группы. В первой группе находятся такие болезни:
- криптоспоридиоз с диареей более 1 месяца пищевода, трахеи, бронхов, легких
- системная герпетическая инфекция более 1 месяца
- цитомегаловирусная инфекция у больных старше 1 месяца
- лимфома головного мозга
- саркома Капоши
- токсоплазмоз ЦНС у лиц старше 1 месяца
- пневмоцистная пневмония
- диссеминированная микоплазменная инфекция
Ко второй группе СПИД-маркерных инфекций относят:
- ВИЧ - энцефалопатию
- сочетанные или рецидивирующие бактериальные инфекции у детей до 13 лет
- диссеминированный микобактериоз
- саркому Капоши у больных любого возраста
- дистрофию непонятной этиологии
- сальмонеллезную септицемию
- внелегочный туберкулез
Лабораторная диагностика СПИДа у детей
- исследование Т-лимфоцитов
- исследование периферической крови
- иммунология крови
- исследование иммуноглобулинов
- серологическое исследование
Лечение СПИДа у детей:
Детям при СПИДе (врожденном или приобретенном) необходима долгая противоинфекционная терапия. При наличии опухолей часто нужны хирургические методы лечения. Иммунозаместительная терапия заключается в пересадке костного мозга или переливании лимфоцитарной массы. Необходимов иммуномодуляторов (гамма-интерферон, интерлейкин 2), который стимулируют образование Т-хелперов.
Врачи назначают препараты, которые стимулируют продукцию продукцию Т-хелперов и действуют на фермент обратную транскриптазу вируса:
Эффект от приема этих препаратов наблюдается у детей с ВИЧ/СПИД только при постоянном приеме. Среди побочных действий выделяют привыкание организма (как следствие – лекарство не действует) и тяжелые реакции. В Японии проходит клиническую апробацию препарат киностатин-72, ингибитор протеаз вируса СПИД. При пероральном приеме, согласно полученным данным, отмечается значительное снижение титра антител к ВИЧ.
Сегодня разрабатываются новые методы и средства для лечения СПИДа у детей, подростков и взрослых. Надежду дает метод генной инженерии. В больную клетку имплантируется клетка-предшественник и создается возможность изменить генетическую программу заболеваний клетки.
Прогноз при СПИДе во всех случаях неблагоприятный.
Профилактика СПИДа у детей:
Первичные профилактические меры заключаются в тестировании крови доноров на наличие ВИЧ, чтобы пациентам не были перелиты зараженные препараты. Следует применять обеззараженные инструменты при проведении различных медманипуляций и хирургических операций. Также среди профилактических мер выделяют пропаганду здоровых сексуальных отношений с единственным партнером и применением контрацепции. Этот метод актуален для подростков. Но уроки сексуального воспитания проводятся также в некоторых школах.
Если о диагнозе ВИЧ/СПИД стало известно беременной женщине, ей рекомендуется прервать беременность, поскольку есть большой риск передачи инфекции ребенку. Во второй половине беременности возможен курс терапии азидотимидином. Это уменьшает риск рождения зараженного малыша с 50% до 25%.
В случае рождения ребенка от зараженной матери, прибегают к кесаревую сечению, чтобы не было горизонтального заражения. Ребенка после рождения следует отлучить от груди матери с ВИЧ/СПИД. Если женщина хочет иметь ребенка от ВИЧ - инфицированного мужа, то возможно искусственное оплодотворение сперматозоидами, прошедшими специальную обработку.
На сегодняшний день нет специфической вакцины, которая защищала бы детей и взрослых от ВИЧ/СПИД. Причины в том, что при вакцинации невозможно получить адекватный иммунный ответ; выделено несколько серотипов ВИЧ; риск непредсказуемых последствий в организме вакцина может стать опасной для акцептора.
Американской ВИЧ-ассоциацией была разработана система рекомендаций по охране прав детей с ВИЧ:
- Решение о посещении ребенка с таким диагнозом школы или другого коллектива детей должны принимать коллегиально председатель мэрии по здравоохранению, представители социальных служб, медработники, родители и педагоги.
- Следует оценивать физические и соматическое состояние ребенка, когда выносят решении о посещении им детского коллектива.
- При решении вопроса об усыновлении отказных детей обязательное исследование на ВИЧ-инфицированность.
- Изоляции подлежат дети с серьезными психическими отклонениями и наличием мокнущих поверхностей тела.
- Должно происходить регулярное медицинское освидетельствование ВИЧ-инфицированного.
- Весь персонал работающий с этими детьми должен ежегодно проходить специальную подготовку, экзамен.
- ВИЧ-инфицированные дети имеют все права, указанные в Конституции.
- Дети с ВИЧ/СПИД имеют право на врачебную тайну.
К каким докторам следует обращаться если у Вас СПИД у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о СПИДа у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
ВИЧ-инфекция у детей: причины, диагностика, лечение
Каждый год в Великобритании более 1000 младенцев рождаются от ВИЧ-положительных матерей, но в настоящее время благодаря проведению среди женщин профилактики вертикального заражения инфицируются из них менее 20.
Диагностика ВИЧ-инфекции у детей
У детей старше 18 мес ВИЧ-инфекцию выявляют с помощью определения антител к вирусу. До этого возраста анализ является недостоверным, поскольку в крови ребёнка циркулируют анти-ВИЧ-антитела, полученные от матери, поэтому до этого времени диагноз ребёнка остается неопределённым. Наиболее чувствительным анализом на ВИЧ у грудных детей является определение вирусного генома при ПЦР (ПЦР ДНК ВИЧ).
Дважды полученный отрицательный результат ПЦР в течение первых 3 мес жизни, проведённый как минимум спустя 2 нед после завершения послеродовой антиретровирусной терапии, указывает на то, что ребёнок не инфицирован. Но подтвердить этот факт можно лишь к 18 мес жизни, когда из крови ребёнка выведутся трансплацентарные материнские анти-ВИЧ-антитела.
К другим, менее чувствительным анализам у грудных детей относятся вирусологический анализ, выявление антигена р24, повышение иммуноглобулинов, снижение уровня Т-хелперов с рецепторами CD4 по мере взросления ребёнка и клинические проявления инфекции.
Уменьшение риска вертикального инфицирования ВИЧ-инфекцией
Матери с высокой вирусной нагрузкой и более тяжёлой стадией заболевания чаще всего являются источником ВИЧ для своих детей. У кормящих матерей 25-40% детей инфицируются ВИЧ, и известно, что отказ от грудного вскармливания снижает риск инфицирования. В развитых странах вертикальное инфицирование ВИЧ в настоящее время встречается в менее 2% случаев благодаря следующему комплексу мероприятий:
• отказу от грудного вскармливания;
• использованию в антенатальном, перинатальном и постнатальном периоде антиретровирусных препаратов, угнетающих репликацию вируса;
• родам путём планового кесарева сечения во избежание контакта с родовыми путями.
К сожалению, этот эффективный комплекс мероприятий недоступен большинству женщин с ВИЧ-инфекцией во всём мире.

Клинические проявления ВИЧ-инфекции у детей
Инфицированные дети могут не иметь симптомов заболевания в течение месяцев или лет до момента прогрессирования заболевания вплоть до тяжёлого иммунодефицита (или СПИДа). Клинические проявления различаются в зависимости от степени иммуносупрессии.
Лёгкий иммунодефицит у детей может проявляться лимфаденопатией и паротитом; при умеренном иммунодефиците наблюдаются рецидивирующие бактериальные инфекции: кандидоз, хроническая диарея и лимфоцитарная интерстициальная пневмония (ЛИП). При этом лимфоцитарная инфильтрация лёгких является либо проявлением реакции на саму ВИЧ-инфекцию, либо вызвана ЭБВ-инфекцией.
Клиника СПИДа включает оппортунистические инфекции, например, инфекцию Pneumocystis jirove-ci (carinii), выраженный дефицит массы тела, энцефалопатию (рис. 14-23) и злокачественные заболевания, которые обычно редко встречаются у детей. Часто наблюдается более одного клинического симптома. Необычное сочетание симптомов, особенно при наличии инфекционной причины, должно вызвать у врача подозрение на ВИЧ-инфекцию.
Лечение ВИЧ-инфекции
Профилактика против первичной пневмоцистной пневмонии, теперь повторно классифицированной как Pneumocystis jiroveci пневмония (PJP), ко-тримоксазолом предписана для младенцев, которые ВИЧ-инфицированы, и для детей старшего возраста с низким уровнем CD4.
Младенцы неопределённого статуса и инфицированные должны быть иммунизированы согласно обычному графику. Младенцы, рождённые матерями с ВИЧ, — группа риска ТВ, но только в случае подтверждения неинфицированности должны получать БЦЖ. Поскольку это живая вакцина, БЦЖ нельзя вводить иммуносупрессированным младенцам (включая тем, у кого ВИЧ) из-за риска распространения.
Два самых важных критерия, которые предсказывают долгосрочную заболеваемость и смертность от ВИЧ-инфекции, — вирусная нагрузка и уровень CD4. Ребёнок, который имеет симптомы ВИЧ, вероятно, будет иметь уменьшенное число CD4 для своего возраста и высокую вирусную нагрузку. Бессимптомные или малосимптомные формы у детей требуют мониторинга вирусной нагрузки и числа CD4.
Ухудшения в этих параметрах могут означать, что этим детям потребуется антиретровирусная терапия. Как у ВИЧ-инфицированных взрослых, у детей комбинированная антиретровирусная терапия является самой эффективной в подавлении вирусного ответа и поддержания ремиссии. Антиретровирусный режим терапии труден и необходим долгосрочно; это может быть очень тяжёлым испытанием для семей. Короткие и долгосрочные побочные эффекты терапии также могут вызывать проблемы. Есть три вида антиретровирусной терапии, в настоящее время доступной для детей:
• аналоги нуклеозидов ингибиторы транскриптазы (NRTI) (например, зидовудин, абакавир, эмтрицитабин, диданозин, ламивудин, ставудин);
• ненуклеозиды, полностью ингибирующие транскриптазу (NNRTI) (например, невирапин, эфавиренц);
• ингибиторы протеазы (Pis) [например, ритонавир, усиленный лопинивиром (объединённый как калетра), нелфинавир].
Современные режимы для детей, начинающих антиретровирусную терапию, включают два NRTI или с NNRTI или Pis. Ввиду быстрых новых разработок лекарств совет специалиста должен учитываться перед назначением. Более эффективная антиретровирусная терапия означает, что большинство детей теперь выживут в подростковые годы, которые принесут новые проблемы в ведении этой хронической болезни.
Социальная, психологическая и семейная поддержка при ВИЧ-инфекции
Обеспечение скоординированной медицинской, психологической и социальной поддержки всем членам семьи — важная часть ведения детей и семей с ВИЧ. Скоординированное обслуживание для родителей и детей помогает упрощать терапию для семьи и уменьшать число посещений больницы. Команда из различных специалистов может помочь семье справляться со сложными проблемами, включая приверженность лечению, когда и что сказать детям, конфиденциальности, обучению и планированию будущего.
Дородовые антиретровирусные лекарства, избирательное кесарево сечение и предотвращение грудного вскармливания могут уменьшить вертикальную передачу заболевания
Вирус иммунодефицита человека:
• Поражает более 2 млн детей во всём мире, но редко встречается у детей в Великобритании.
• Дородовые антиретровирусные лекарства, избирательное кесарево сечение и отказ от грудного вскармливания могут снизить вертикальную передачу до менее 2%.
• Лечение включает комбинацию антиретровирусных препаратов.
• Комплекс психосоциальных проблем для семьи и ухаживающих, включая, когда и что сказать ребёнку и родным братьям и конфиденциальность.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Поражение глаз при ВИЧ-инфекции. Глазные инфекции при СПИДе
ВИЧ является покрытым липидной оболочкой РНК-вирусом семейства ретровирусов с уникальным типом репродукции, которая в качестве обязательного этапа включает обратную транскрипцию от РНК к ДНК. Он отнесен к подсемейству лентивирусов, вызывающих медленные инфекции. Выделено две группы вируса иммунодефицита человека — ВИЧ-1 и ВИЧ-2. Наиболее широко распространен ВИЧ-1, который подразделяется на субтипы.
Источником инфекции являются инфицированные люди — больные или вирусоносители. Вирус в большой концентрации содержится в их крови, сперме, менструальных выделениях и цервикальном секрете.
Вирус, попавший в кровь или на слизистые оболочки, поглощается мононуклеарными фагоцитами, которые представляют его CD4-хелперам. ВИЧ проникает в них, размножается и разрушает эти клетки. Через 3-6 нед он в большом количестве определяется в крови, распространяется по организму, инфицируя лимфоидную ткань, центральную нервную систему, ткани глаза и другие. Цитотоксические лимфоциты уничтожают зараженные клетки, уровень ВИЧ в крови падает, но полного подавления ВИЧ-репликации не происходит. Первые антитела обнаруживаются через 1—3 мес после заражения, лишены прямой антивирусной активности и не препятствуют распространению вируса между клетками.
Репликация вируса продолжается, количество CD4-хелперов постепенно и прогрессивно уменьшается и развивается хроническая ВИЧ-инфекция, которая вначале протекает бессимптомно и может продолжаться месяцы и годы. При снижении количества CD4-хелперов менее 200/мкл больной становится беззащитным против инфекций и опухолей, болезнь вступает в стадию вторичных заболеваний.
У большинства больных в этой стадии болезни выявляются различные поражения глаз в связи с поражением сосудов, инфекциями, неоплазмами или неврологическими нарушениями.
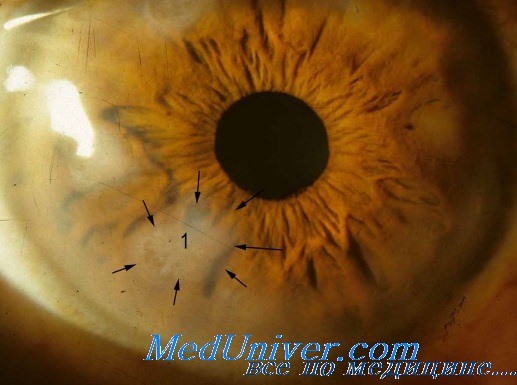
Первым проявлением ВИЧ-инфекции может быть глазная форма опоясывающего герпеса. В связи с этим, при таком поражении глаза у молодого человека, должна подозреваться возможность ВИЧ-инфекции. Вирусы опоясывающего и простого герпеса у ВИЧ-инфицированных могут вызывать двусторонний некротический ретинит с одновременным поражением сосудистой оболочки и роговицы, что сопровождается болью и нарушением зрения, возможна отслойка сетчатки.
Наиболее частой клинической формой оппортунистической глазной инфекции у больных СПИДом является цитомегалови-русный ретинит, обычно как проявление генерализованной формы болезни, который практически постоянно развивается при снижении CD4-хелперов менее 50/мкл.
Другими инфекционными болезнями, развивающимися при СПИДе и протекающими с поражением глаз, являются пневмоцистоз и токсоплазмоз.
Саркома Капоши — многоочаговая неоплазма, состоящая из множественных сосудистых узелков, встречается примерно у 10% ВИЧ-инфицированных. У некоторых больных она вначале появляется на веках или конъюнктивах в виде мелких приподнятых узелков темно-красного или фиолетового цвета. Мелкие очаги могут быть приняты за конъюнктивальные кровоизлияния.
Внутричерепные опухоли и асептический менингит могут вызывать различные неврологические нарушения в виде параличей черепных нервов, дефектов поля зрения, патологии со стороны зрачков, атрофии зрительного нерва или отека диска зрительного нерва.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Изменения глаз при ВИЧ и СПИДе у детей
Болезни, связанные с ВИЧ/СПИДом, принадлежат к основным причинам заболеваемости и смертности в мире. Каждый день свыше 7000 человек инфицируются ВИЧ и 5000 человек умирают от связанных с инфекцией осложнений. Примерно 2,5 миллиона детей в возрасте 15 лет и младше в настоящее время больны ВИЧ/СПИДом. В 2009 году их число возросло примерно на 370000, каждый день регистрируется свыше 1000 новых случаев инфекции у детей.
Офтальмологические осложнения отмечаются более чем у 70% взрослых и достигают 50% среди детей с ВИЧ-СПИДом при отсутствии антиретровирусной терапии.
Внедрение в практику мультилекарственной комбинированной терапии изменило картину связанной с ВИЧ/ СПИДом патологии глаз. Режим высокоактивной антиретровирусной терапии (ВААРТ) включает комбинацию сильнодействующих антиретровирусных препаратов, препятствующих репликации ВИЧ. У пациентов, получающих ВААРТ, отмечается резкое улучшение популяций Т-хел-перных клеток CD4+ и выраженное уменьшение вирусных титров, что приводит к меньшей частоте оппортунистических инфекций, уменьшению заболеваемости и смертности и улучшению качества жизни.
Несмотря на уменьшение частоты глазных осложнений у пациентов, получающих ВААРТ, осложнения продолжают наблюдаться и остаются важной причиной нетрудоспособности ВИЧ-инфицированных пациентов. Это особенно верно для развивающихся стран, где доступ к ВААРТ значительно варьирует от страны к стране.
Согласно некоторым оценкам, 16,6 миллионов (14,4-18,8 миллионов) детей младше 18 лет потеряли одного или обоих родителей вследствие ВИЧ/СПИДа, а среди 1,8 миллиона людей, умерших в 2009 году от связанных с ВИЧ/СПИДом заболеваний, 260000 (150000-360000) были дети в возрасте младше 15 лет.
Количество детей младше 15 лет с ВИЧ/СПИДом по регионам в 2017 году.
Примерно 90% из 2,5 миллионов детей, инфицированных ВИЧ, живут в Африке.
б) Передача ВИЧ у детей. Хотя поведение высокого риска, в частности внутривенное введение наркотиков, незащищенный коммерческий секс и незащищенный секс между мужчинами, способствует передаче ВИЧ, большинство случаев инфицирования ВИЧ у взрослых происходит вследствие незащищенных гетеросексуальных контактов. Большинство ВИЧ-положительных детей приобрели инфекцию внутриутробно, во время родов или кормления грудью, так называемым путем передачи инфекции от матери к ребенку (ПИМР). До внедрения в практику акушерских и антиретровирусных мероприятий, до 40% детей, рожденных от инфицированных матерей, заражались ВИЧ.
Среди них 20-25% инфицировались внутриутробно, 35-50% во время родов и 25-35% были ВИЧ-отрицательными при рождении и в течение первых шести недель после родов, но инфицировались позднее, вероятно, путем передачи через грудное молоко. С тех пор эти показатели резко сократились в Северной Америке, Западной Европе и других, богатых ресурсами регионах, где текущий показатель перинатальной передачи варьирует от 1% до 3%. Частота ГШМР во многих бедных ресурсами регионах остается высокой вследствие распространенности ВИЧ среди женщин детородного возраста, отсутствия доступа к антиретровирусной профилактике и немногих доступных альтернатив кормлению грудью.
В африканских странах южнее Сахары заболеваемость ВИЧ максимально высокая, на их долю приходится 80-90% перинатальных инфекций и детей, инфицированных ВИЧ.

в) Диагностика ВИЧ/СПИДа у детей. Определение случая заболевания ВИЧ-инфекцией у детей младше 18 месяцев, согласно рекомендациям Центров по контролю и профилактике заболеваний США, включает четыре категории случаев:
1. Определенно ВИЧ-инфицированные.
2. Предположительно ВИЧ-инфицированные.
3. Предположительно не инфицированные ВИЧ.
4. Определенно не инфицированные ВИЧ.
Ввиду наличия материнских антител, результаты диагностического лабораторного тестирования на ВИЧ-инфекцию у детей младше 18 месяцев ненадежны; такие дети, перинатально контактировавшие с ВИЧ-инфекцией и имеющие СПИД-ассоциированное заболевание, считаются предположительно ВИЧ-инфицированными.
Ребенок младше 18 месяцев считается определенно ВИЧ-инфицированным, если рожден от ВИЧ-инфицированной матери и проведенные тесты (за исключением анализа пуповинной крови) дают положительный результат на двух разных образцах в одном или нескольких следующих прямых (не на антитела) вирусологических тестах:
• тест на определение нуклеиновых кислот ВИЧ (ДНК или РНК), тест на антиген р24, включая анализ на подавление цитолитической активности, для ребенка в возрасте до одного месяца,
• выделение ВИЧ в культуре клеток.
Ребенок в возрасте младше 18 месяцев, рожденный от ВИЧ-инфицированной матери, считается определенно не инфицированным ВИЧ, если:
1. Не удовлетворяются критерии идентификации ВИЧ-инфекции и
2. Получены отрицательные результаты как минимум в двух вирусологических тестах на выявление ВИЧ ДНК или РНК на двух различных образцах.

Лабораторные критерии Центров по контролю и профилактике заболеваний США, необходимые для регистрации ВИЧ-инфекции у детей в возрасте от 18 месяцев до 13 лет, не включают подтверждение диагноза только наличием СПИД-ассоциированного заболевания. У детей этой возрастной группы требуется лабораторное подтверждение ВИЧ-инфекции для всех подлежащих уведомлению случаев ВИЧ-инфекции. СПИД диагностируется у детей в возрасте от 18 месяцев до 13 лет, если удовлетворяются критерии ВИЧ-инфекции и документально зафиксировано как минимум одно из СПИД-ассоциированных заболеваний.
Если диагноз ВИЧ-инфекции установлен, рекомендуется раннее начало как ВААРТ, так и профилактики пневмонии, вызываемой Pneumocysti jirovecii, после чего, согласно схеме, проводятся рутинные для детей младенческого возраста вакцинации.
В 2007 году Всемирная организация здравоохранения (ВОЗ) пересмотрела систему клинических стадий ВИЧ-инфекции и СПИДа, а также определения клинического случая и случая для контроля/учета. Рекомендовано уведомлять о ВИЧ-инфекции как о случаях инфицирования ВИЧ и о случаях прогрессирующих ВИЧ-заболеваний, к которым относится СПИД. Во всех случаях ВИЧ-инфекции, прогрессирующего ВИЧ-заболевания и СПИДа требуется лабораторное подтверждение диагноза ВИЧ-инфекции.
Пересмотренные ВОЗ определения случаев для учета/контроля предусматривают следующие четыре стадии:
Бессимптомная ВИЧ-инфекция, или стадия 1; ВИЧ-инфекция с незначительно выраженными симптомами, или стадия 2; прогрессирующее ВИЧ-заболевание, или стадия 3; и СПИД, или стадия 4. Уровень иммуносупрессии у ВИЧ-положительного ребенка подразделяется на стадии в зависимости от циркулирующих Т-клеток CD4 +. У взрослых для определения стадии обычно применяется показатель абсолютного числа Т-клеток CD4+, y детей в первые пять лет жизни показатели абсолютных чисел резко падают, поэтому у маленьких детей оценивать тяжесть заболевания лучше по процентным показателям. Классификация ВОЗ ассоциированного с ВИЧ иммунодефицита у маленьких детей представлена в таблице ниже.
Похожая система, рекомендованная Центрами по контролю и профилактике заболеваний США, градирует иммунный статус ВИЧ-инфицированных детей с применением количественных показателей Т-клеток CD4+ или процентных соотношений и выделяет стадии 1,2,3.
Для сравнения: взрослые с абсолютным числом Т-клеток CD4+ менее 200 клеток/мм 3 считаются больными СПИДом, пациенты с этим показателем менее 100 клеток/мм 3 находятся в состоянии глубокой иммуносупрессии и максимального риска развития одного или нескольких глазных осложнений, включая цитомегаловирусный или другой некротизирующий герпетический ретинит.

г) Глазные проявления ВИЧ/СПИДа у детей. Глазные проявления ВИЧ/СПИДа у детей в медицинской литературе описаны недостаточно, но имеющиеся данные указывают на то, что офтальмологические проявления ВИЧ-инфекции у детей и взрослых различаются по нескольким важным аспектам.
Во-вторых, характерный васкулит сетчатки, у взрослых обычно не встречающийся, наблюдается примерно у 3% ВИЧ-инфицированных детей в США и Франции и у 30-40% ВИЧ-положительных детей в Африке. Воспаление сосудов типично двухстороннее и периферическое с перифлебитом, который развивается в три раза чаще, чем периартериит. Периферический васкулит сетчатки может сочетаться с генерализованной лимфаденопатией, в том числе, с поражением слюнных и слезных желез и лимфоцитарной интерстициальной пневмонией (ЛИП), следовательно, у детей может наблюдаться один и тот же иммунопатологический ответ в различных анатомических участках тела.
До внедрения в практику ВААРТ, показатели выживаемости у ВИЧ-положительных детей с ЛИП были довольно хорошими по сравнению с остальной когортой ВИЧ инфицированных детей. ЛИП с поражением слюнных и слезных желез у ВИЧ-положительных детей может быть аналогичным синдрому диффузного инфильтративного лимфоцитоза (СДИЛ) у взрослых, ассоциированного с ВИЧ заболевания с характерной инфильтрацией циркулирующих и висцеральных Т-клеток CD8 + Т и поражением легких, слюнных и слезных желез.
До внедрения ВААРТ до 20% взрослых с ВИЧ/СПИДом страдали осложнениями переднего сегмента глаза, чаще всего конъюнктивальными телеангиэктазиями, сухим кератоконъюнктивитом, инфекционными кератитом и контагиозным моллюском. Похожие осложнения наблюдаются у детей. Almeida и соавт. выявили сухость глаз у 2 из 11 ВИЧ-инфицированных детей в Бразилии. Ксероз конъюнктив, предположительно вследствие сочетания недоедания, дефицита витамина А, ВИЧ-обусловленной мальабсорбции и диареи наблюдался в Африке у 1,2%-24,2% педиатрических пациентов с ВИЧ/СПИДом. Zaborowski и соавт. описали семь чернокожих мальчиков из Южной Африки с ВИЧ-ассоциированным артритом и билатеральным интраокулярным воспалением, у трех пациентов наблюдался передний увеит, а у четырех — промежуточный увеит.
В 5 из 10 пораженных глаз наблюдалась катаракта, а в двух—кистоидный макулярный отек. Хотя интраокулярное воспаление в данных случаях напоминало идиопатический увеит, ассоциированный с ювенильным артритом (с таким же незаметным и бессимптомным началом и негранулематозного характера) пациенты с ВИЧ-ассоциированным артритом и увеитом отличались по ряду параметров. Все они были мужского пола, результат теста на антинуклеарные антитела у всех был отрицательный, и у шести из семи мальчиков наблюдалось полиартикулярное поражение суставов. У ВИЧ-инфицированных детей отмечались также отдельные случаи бактериального конъюнктивита, аллергического конъюнктивита, другие неспецифические формы кератита и конъюнктивита, конъюнктивальные телеангиэктазии, субконъюнктивальная геморрагия и блефарит.
Взаимосвязь этих признаков с имеющейся у ребенка ВИЧ-инфекцией еще предстоит установить.
Кроме отдельных случаев ЦМВ-ретинита, ВИЧ-ретинопатии и характерного периферического васкулита сетчатки, осложнения заднего сегмента глаза у детей с BИЧ/СПИДом включают отдельные случаи повышенной извилистости сосудов сетчатки, отека зрительного диска, макулярный отек, токсоплазмозный ретинохориоидит, не цитомегаловирусный герпетический ретинит, хориоретинит неопределенной причины и токсичность диданозина. Некоторые из этих состояний, возможно, не связаны с ВИЧ-статусом детей.
У ВИЧ-инфицированных детей повышен риск задержки неврологического развития, а также частота нервно-глазных осложнений. De Smet и соавт. выявили гетеротропию у 6,3% из когорты обследованных ими пациентов. У детей с ВИЧ/СПИДом были отмечены отдельные случаи атрофии зрительного нерва неизвестной причины.
д) Офтальмологический скрининг и мониторинг ВИЧ-инфицированных детей. Рекомендации по офтальмологическому скринингу и мониторингу ВИЧ-инфицированных детей отсутствуют. Однако мы рекомендуем проводить скрининг на офтальмологические осложнения у всех детей, рожденных от ВИЧ-положительных матерей, вскоре после рождения и затем каждые 2-3 месяца до установления ВИЧ-статуса. При установлении ВИЧ-положительного статуса скрининг детей без глазных осложнений определяется общим уровнем иммуносупрессии. При отсутствии глазных признаков или симптомов, мы рекомендуем проводить детям с тяжелой иммуносупрессией полное обследование глаз каждые 2-3 месяца с тем, чтобы дети с прогрессирующей иммуносупрессией контролировались каждые шесть месяцев, а в случае незначительной иммуносупрессии или ее отсутствия осматривались ежегодно.
При идентификации одного или нескольких глазных осложнений ВИЧ/СПИДа, последующее наблюдение проводится по-разному и зависит от статуса терапии осложнений, а также от возраста и иммунного статуса ребенка.
Цитомегаловирусный ретинит с активным краем очага у ребенка со СПИДом из Руанды. ВИЧ-положительный подросток с активной инфекцией глазного опоясывающего герпеса. а - ВИЧ-положительный ребенок из Африки с периферическим васкулитом сетчатки и несколькими,
расположенными рядом, поверхностными, мелкими, точечными очагами на сетчатке.
б - ВИЧ-положительный пациент с сухим кератоконъюнктивитом и выраженным окрашиванием бенгальским розовым нижней части конъюнктивы и роговицы. ВИЧ-положительный подросток с гемофилией и очагами контагиозного моллюска на верхнем и нижнем веках. Тяжелый ксероз конъюнктивы и роговицы у мальчика из Азии.
Полоска слизи видна возле латерального угла глазной щели.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ВИЧ-инфекция у детей – это патологическое состояние, вызванное вирусом иммунодефицита человека (ВИЧ) и характеризующееся прогрессирующим снижением иммунитета ребенка. Специфических клинических симптомов нет, основные проявления – лихорадка, диарея неясной этиологии, лимфаденопатия, частые инфекционные и бактериальные заболевания, СПИД-ассоциированные и оппортунистические патологии. Основные методы лабораторной диагностики ВИЧ-инфекции у детей – ИФА, иммуноблоттинг, ПЦР. Специфическое лечение включает в себя схемы антиретровирусных препаратов (ингибиторов обратной транскриптазы и протеазы).

Общие сведения
ВИЧ-инфекция у детей – это заболевание, которое развивается в результате длительной персистенции вируса иммунодефицита человека в лимфоцитах и клетках нервной системы и характеризуется медленно прогрессирующей дисфункцией иммунной системы. Впервые данный вирус был описан французским вирусологом профессором Люком Монтанье в 1983 году. ВИЧ – это РНК-содержащий ретровирус, имеющий сложное строение и высокую изменчивость, что обеспечивает его выраженную способность к репликации и стойкости в организме человека. Распространенность ВИЧ-инфекции у детей за последние 15 лет уменьшилась более чем на 50%. Ежегодно в мире фиксируется порядка 250 тысяч случаев, из них в России около 6,5-7,5 тысяч. Правильное проведение профилактики вертикальной трансмиссии вируса позволило снизить частоту инфицирования с 30% до 1-3% беременностей ВИЧ-позитивных матерей.

Причины ВИЧ-инфекции у детей
ВИЧ-инфекция у детей имеет несколько механизмов передачи. Вирус может быть получен ребенком гематогенным путем от матери во время беременности. Также инфицирование может произойти во время использования необработанного медицинского инструментария, гемотрансфузий, трансплантации органов, у старших детей – при незащищенном половом акте. Все эти пути реализуются за счет содержания вируса в биологических жидкостях (кровь, спинномозговая жидкость, сперма, влагалищные выделения), тканях и органах инфицированного человека.
Основная причина (примерно 80%) ВИЧ-инфекции у детей – вертикальная передача вируса от матери к ребенку. Выделяют 3 периода, в которых потенциально возможно заражение – перинатальный (через систему плацентарного кровообращения), интранатальный (при контакте кожных покровов ребенка с кровью и секретом влагалища матери) и постнатальный (через грудное молоко). Риск инфицирования указанными путями составляет 20%, 60% и 20% соответственно. К факторам, повышающим риск передачи, относятся отсутствие профилактического лечения матери во время вынашивания ребенка, многоплодная беременность, преждевременные роды и роды через естественные половые пути, маточные кровотечения и аспирация крови ребенком, прием наркотических веществ и алкоголя во время беременности, вскармливание грудным молоком, экстрагенитальная патология и коинфекция.
Патогенез ВИЧ-инфекции у детей основан на связывании вируса с CD4+ Т-лимфоцитами, в которых он модифицирует ДНК клетки. В результате этого начинается синтез новых вирусных частичек, а затем – вирионов. После полной репродукции вируса происходит гибель Т-лимфоцитов, однако инфицированные клетки остаются в системном кровотоке, служа резервуаром. Как результат отсутствия функционально полноценных иммунокомпетентных клеток развивается иммунодефицит. Характерной особенностью ВИЧ-инфекции у детей является сопутствующий дефицит В-лимфоцитов и тропность вируса к тканям ЦНС. Проходя сквозь гематоэнцефалический барьер, вирус вызывает аномалию расположения глиальных клеток, задержку развития головного мозга, дистрофию и атрофию нервной ткани и определенных нервов (чаще всего – зрительного). В педиатрии поражение ЦНС является одним из первых маркеров наличия ВИЧ.
Симптомы ВИЧ-инфекции у детей
Клиническая картина ВИЧ-инфекции у детей может существенно отличаться в зависимости от периода и способа передачи вируса. При инфицировании парентеральным или половым путем присутствует острый ретровирусный синдром, после чего заболевание протекает в 4 стадии: два латентных этапа и два периода развернутых клинических симптомов. При вертикальном пути заражения острый ретровирусный синдром и бессимптомная стадия не выявляются. Острый ретровирусный синдром наблюдается у 30-35% детей после окончания инкубационного периода (от 2 недель до 3 месяцев с момента инфицирования). Клинически ВИЧ-инфекция у детей на этом этапе может проявляться фарингитом, лимфоаденопатией, гепатоспленомегалией, субфебрилитетом, уртикарной или папулезной сыпью, редко – менингеальными симптомами. Ее длительность колеблется от 2 суток до 2 месяцев, в среднем составляет 21 день.
Следующая стадия – бессимптомного носительства и персистирующей лимфаденопатии. Возможное проявление ВИЧ-инфекции у детей на этой стадии – увеличение двух групп лимфоузлов. Ее длительность – от 2 до 10 лет. Вторая стадия характеризуется потерей массы тела (порядка 10%), поражением кожных покровов и слизистых оболочек (дерматиты, микозы придатков кожи, рецидивные заболевания слизистых ротовой полости и губ), рецидивирующим опоясывающим герпесом. Общее состояние, как правило, не нарушается. Третья стадия включает в себя выраженные проявления иммунодефицита: общее недомогание, диарею невыясненной этиологии, анорексию, лихорадку, головную боль, потливость по ночам, спленомегалию. ВИЧ-инфекция у детей на данном этапе сопровождается неврологическими нарушениями, отмечаются периферическая невропатия, ухудшение памяти. Также она характеризуется рецидивирующим кандидозом полости рта, простым и опоясывающим герпесом, ЦМВ-паротитом. При четвертой стадии (стадия СПИДа) на первый план выходят клинические проявления тяжелых оппортунистических заболеваний и опухолей.
У младенцев и детей в возрасте до 3 лет типичной особенностью является высокая частота тяжелых бактериальных инфекций. Практически в 50% случаев ВИЧ-инфекции у детей возникают гнойные отиты, менингиты, поражения кожи, бактериальные пневмонии со склонностью к абсцедированию и появлению плеврального выпота, бактериальный сепсис, поражения суставов и костей. Как правило, в роли возбудителей выступают S. pneumoniae, S. aureus, H. influenzae, E. coli и некоторые виды сальмонелл.
Диагностика ВИЧ-инфекции у детей
Диагностика ВИЧ-инфекции у детей основывается на данных анамнеза и лабораторных тестах. Объективный осмотр и инструментальные методы исследования информативны только в случае развития бактериальных инфекций или СПИД-ассоциированных заболеваний. Подозрение на ВИЧ-инфекцию у детей возникает при выявлении педиатром хотя бы четырех из следующих симптомов: отягощенный эпидемиологический анамнез, генерализованная гиперплазия лимфоузлов, потеря массы тела (свыше 10% от исходной), необоснованная диарея (более 1 месяца), стойкая или перемежающаяся гипертермия (более 1 месяца), частые бактериальные, вирусные, грибковые или паразитарные заболевания, СПИД-ассоциированные и оппортунистические патологии и т. д.
Ведущее место в диагностике ВИЧ-инфекции у детей занимают лабораторные тесты. Среди неспецифических изменений в общем и биохимическом анализах крови могут присутствовать анемия, лейкопения, тромбоцитоз или тромбоцитопения, повышение уровня АлТ и/или АсТ. При иммунологических исследованиях у таких детей можно выявить повышение уровня иммуноглобулинов, падение уровня CD4 и соотношения CD4/CD8, уменьшение продукции цитокинов, повышение уровня циркулирующих иммунокомплексов, у новорожденных возможна гипо-γ-глобулинемия. Специфическая диагностика ВИЧ-инфекции у детей подразумевает проведение ИФА с определением антител к вирусу. При его позитивном результате осуществляется иммуноблоттинг с идентификацией иммуноглобулинов к некоторым белкам вируса (gp 41, gp 120, gp 160). В последнее время широко используются тесты для определения вирусной нагрузки (количества копий вирусной РНК).
Лечение ВИЧ-инфекции у детей
Лечение ВИЧ-инфекции у детей заключается в проведении специфической антиретровирусной терапии, профилактике или лечении оппортунистических заболеваний и устранении симптомов патологии. В современной медицинской практике используются противовирусные препараты, ингибирующие обратную транскриптазу (нуклеозидные и ненуклеозидные аналоги) и протеазу. Наиболее эффективной считается схема, состоящая их трех препаратов – два нуклеозидных аналога и один ингибитор протеазы. Выбор конкретных медикаментов, схема их употребления подбираются индивидуально для каждого ребенка. В зависимости от имеющихся оппортунистических заболеваний используются специфические этиотропные (антибиотики, противотуберкулезные, противовирусные, противогрибковые препараты и пр.) и симптоматические (жаропонижающие, антигистаминные, пробиотики, витаминные комплексы, дезинтоксикационная терапия) средства.
Прогноз и профилактика ВИЧ-инфекции у детей
Прогноз при ВИЧ-инфекции у детей серьезный. Как правило, правильно подобранная антиретровирусная терапия позволяет добиться замедления репликации вируса на долгие годы, однако на данный момент ВИЧ остается неизлечимым заболеванием. На фоне проводимого лечения удается достичь высокого качества и удовлетворительной продолжительности жизни и полной адаптации ребенка в социуме.
Профилактика ВИЧ-инфекции у детей включает в себя исключение всех возможных путей передачи вируса: контроль переливаемой крови и трансплантируемых органов, медицинского инструментария, избежание незащищенных половых актов. Отдельное место занимает профилактика вертикальной трансмиссии. Согласно рекомендациям UNICEF, она включает в себя помещение беременной ВИЧ-позитивной женщины на учет у гинеколога, прием противовирусных средств с 24-28 недели, рациональный выбор способа родоразрешения, исключение грудного вскармливания, назначение противовирусных средств ребенку с момента рождения. Данные меры позволяют снизить риск развития ВИЧ-инфекции у детей до 1-3%.
Читайте также:

