Виды инфекций ампутация конечностей
Обновлено: 18.04.2024
Вторичные ампутации. Показания к вторичным ампутациям. Виды рассечения тканей при ампутации. Гильотинная ампутация.
Показания к вторичным ампутациям: обширные повреждения мягких тканей с переломами костей, осложненные анаэробной инфекцией; распространенные гнойные осложнения переломов трубчатых костей при безуспешности консервативного лечения; гнойное воспаление суставов при их ранении или переходе воспалительного процесса с эпифизов костей при явлениях интоксикации и сепсиса; повторные аррозионные кровотечения из крупных сосудов при больших гнойных ранах, развивающемся сепсисе и истощении раненого, безуспешности консервативного лечения; омертвение конечности вследствие облитерации или перевязки главных артериальных стволов; отморожения IV степени после некрэктомии или отторжения омертвевших участков.
Как видно из приведённого перечня показаний ко вторичной ампутации, в каждом из них так или иначе упоминается развитие инфекции. Лишь тогда, когда исчерпаны все возможности борьбы с инфекцией, возникают показания к ампутации.
В мирное время ампутации производят наиболее часто в связи с поражением артерий при атеросклерозе и облитерирующем артериите и в случаях дорожного травматизма.
Ампутация конечности слагается из 4 основных моментов: рассечения кожи и других мягких тканей; распиливания костей; обработки раны, перевязки сосудов, отсечения нервов; ушивания раны.
Виды рассечения тканей при ампутации
По виду рассечения мягких тканей ампутации делятся на круговые и лоскутные. Круговые ампутации применяют на тех отделах конечностей, где кость со всех сторон равномерно окружена мягкими тканями.
Круговые ампутации делят на гильотинные, одно-, двух- и трёх-моментные.
Гильотинная ампутация
При гильотинной ампутации все мягкие ткани и кость пересекают в одной плоскости без предварительного оттягивания кожи.
Способ гильотинной ампутации применяется при анаэробной инфекции. Конечность в этих случаях ампутируют в пределах здоровых тканей, культя остается широко открытой для аэрации. При соответствующем лечении сыворотками и антибиотиками в этом случае можно сохранить жизнь раненого. В то же время ясно, что при гильотинной ампутации заведомо образуется патологическая культя с выступающей из мягких тканей костью, что потребует проведения реампутации.
Видео техника ампутации бедра на уровне верхней трети
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Принципиально можно выделить две основные группы анаэробной инфекции ран:
Анаэробная клостридиальная инфекция (газовая гангрена)
Анаэробная неклостридиальная инфекция (бактероиды, пептокок-ки, пептострептококки, актиномицеты и др.)
Анаэробная клостридиальная инфекция (газовая гангрена)
Относится к наиболее грозным видам инфекций и представляет собой токсическую раневую инфекцию с преимущественным поражением соединительной и мышечной ткани. В настоящее время она встречается чаще даже в мирное время и может возникать после операций на органах брюшной полости, на толстой кишке, у больных с обширными размозженными ранами.
Этиология и патогенез.
Классическими возбудителями анаэробной раневой инфекции являются четыре бактерии рода Clostridium: С. Perfringens, С. Oedomatiens, С. Hystolyticum, С. septicum, которые обитают в желудочно-кишечном тракте животных и с фекалиями попадают в почву. Загрязнение раны почвой наблюдается чаще в летне-осенний и весенне-летний период, в связи с чем в это время возрастает частота развития анаэробной раневой инфекции.
Клостридии могут размножаться только в анаэробных условиях. В живых оксигенированных тканях, а также в мертвых тканях, которые сообщаются с внешней средой размножение клостридии невозможно.
Развитию анаэробных условий в ране способствуют следующие факторы:
Большой объем раны и некротизированных тканей, что обычно имеет место при повреждении мышц. Мышцы богаты гликогеном, который является хорошим питательным субстратом для клостридии.
Расстройства кровообращения. Повреждение крупных магистральных сосудов нижних конечностей увеличивает риск возникновения газовой гангрены в несколько раз.
Глубокий раневой канал, который плохо сообщается с внешней средой. Наиболее глубокие каналы наблюдаются в области бедра. Возможно смещение мышц, в результате чего раневой канал закрывается и таким образом не сообщается с внешней средой.
В основе патологических изменений при анаэробной инфекции лежит острое серозное воспаление, которое сопровождается прогрессирующим

омертвением тканей вокруг раневого канала и тяжелой общей интоксикацией. Размножение возбудителей начинается прямо в участках травматического некроза и сопровождается массивным выделением микробных токсинов, которые оказывают токсическое действие на окружающие ткани. Всасывание продуктов распада приводит к общему отравлению организма.
Клостридии способны к газообразованию. Пузырьки газа, состоящие в основном из водорода и углекислого газа, обильно инфильтрируют клетчатку и обусловливают появление ряда характерных симптомов.
Клиническая картина и диагностика
По особенностям клинического течения анаэробную инфекцию разделяют на несколько форм:
Клостридиальный миозит - преимущественное поражение мышц
Клостридиальный целлюлит - преимущественное поражение подкожной клетчатки
Смешанная форма - поражаются и мышцы, и клетчатка Клиническую картину делят на 4 стадии:
Ранняя стадия или стадия ограниченной газовой флегмоны
Стадия распространенной газовой флегмоны
Стадия газовой гангрены
Клинические проявления анаэробной гангрены появляются обычно в течение первых 3-х суток после ранения. Отмечена следующая зависимость: чем раньше началось заболевание (чем меньше инкубационный период), тем оно тяжелее течет и тем хуже прогноз.
Жалобы состоят в появлении сильных распирающих болей в области раны, ощущении тесноты от повязки вследствие быстрого нарастания отека. Наблюдается сильная жажда, тошнота, рвота, слабость, иногда бред.
При снятии иовязки'обращает внимание безжизненность раны. Мышцы имеют вид вареного мяса, они отечны и как бы выбухают из раны. В окружности раны наблюдается выраженный отек, на коже видны следы от одежды. Быстрое нарастание отека можно определить с помощью так называемого симптома Мельникова: обвязанная вокруг конечности нить уже через 20-30 минут врезается в кожу.
Кожа обычно холодна на ощупь, бледна, на ней видны голубоватые пятна, часто просвечивает синяя сеть тромбированных поверхностных вен. При газообразовании под пальцами определяется хруст - крепитация (наличие газа).
Не меньшую диагностическую ценность представляет рентгенологическое исследование. На рентгенограмме в области ранения видны характерные просветления, которые появляются вследствие скопления газа
Клинические данные должны дополняться бактериологическим исследованием. Для этого из очага берется кусочек ткани, обычно мышц, и производится его микроскопирование.
Лечение комплексное и должно включать:
Санацию раневого очага
Нейтрализацию циркулирующих токсинов
Коррекцию имеющихся нарушений (симптоматическое лечение) Санация раневого очага осуществляется с помощью хирургического
вмешательства, которое должно проводиться немедленно после постановки диагноза. Любое промедление значительно ухудшает прогноз. Проводятся оперативные вмешательства 3 видов:
Иссечение пораженной области (мышц). Эта операция более радикальная, может сочетаться с разрезами.
Ампутация конечности - наиболее радикальный метод.
Специфическое лечение подразумевает
Использование антигангренозной сыворотки (50 000 - 75 000 ЕД) с предварительной десенсибилизацией (введение 2 мл сыворотки за 2 часа до основной дозы)
Использование анаэробного бактериофага.
Метод гипербарической оксигенации (клостридии не могут размножаться в присутствии кислорода)
Неспецифическое лечение включает переливание крови и кровезаменителей, кристаллоидных растворов, форсированный диурез, методы экстракорпоральной детоксикации, симптоматическую терапию, полноценное питание, витамины и тд.
Неклостридиальная анаэробная инфекция
К возбудителям анаэробной неклостридиальной инфекции относятся бактероиды, пептококки, пептострептококки, актиномицеты, вейлонеллы.
Анаэробная неклостридиальная инфекция выражается во флегмонах различной локализации, целлюлитах, миозитах и др.
Проникает инфекция экзогенным, реже эндогенным путем из ротовой полости, кишечника, мочевых путей. Развитию инфекции способствуют анаэробные условия.
Из местных признаков характерны гиперемия, отек, некроз и расплавление фасций, мышцы приобретают вид вареного мяса.
К общим проявлениям относятся слабость, боль, повышение температу-' ры (от субфебрильной до высокой), нарастающая анемия, симптомы общей интоксикации.
Срочная хирургическая обработка раны с промыванием антисептиками
Антибактериальная терапия
Дезинтоксикационная терапия, переливание крови и кровезаменителей, иммуностимуляция и тд.
Ампутация конечности – это удаление ее периферической части на протяжении кости. Наряду с этим, периферический отдел конечности можно удалить, пересекая мягкие ткани на уровне суставной щели. Такая операция называется экзартикуляцией.
В мирное время 47 % ампутаций проводятся по поводу осложнений сосудистых заболеваний конечностей и 43 % – в связи с травмой. Показания для выполнения этой операции делятся на две группы:
– абсолютные (или первичные) показания, когда периферическая часть конечности нежизнеспособна, но протекающие в ней процессы нe угрожают жизни пострадавшего;
– относительные (или вторичные) показания, когда периферическая часть конечности жизнеспособна, но протекающие в пей процессы угрожают жизни пострадавшего.
Абсолютные (первичные):
1) некроз дистального отдела конечности, гангрена, вызванная окклюзией питающих сосудов, ожоги и обморожения IV ст.;
2) отрыв дистального отдела конечности при невозможности его реплантации. Следует учесть, что для реплантации конечности после полного ее отрыва, необходим ряд условий, включающих сохранение жизнеспособности тканей, особенно магистральных сосудов, квалификацию хирурга, возможность последующего наблюдения и т. д.;
3) повреждения тканей конечности, при которых на одном уровне наблюдаются сочетание трех компонентов:
а) раздробление кости или костей;
б) полный разрыв всех сосудисто-нервных пучков;
в) разрушение более 2/3 объема мышц.
Относительные (вторичные) показания:
анаэробная инфекция (газовая гангрена);
острое гнойное воспаление (например, гонит) с угрозой развития сепсиса;
хронический неепецифический (например, хронический остеомиелит) или специфический (туберкулез костей и суставов) воспалительный процесс, длительное время не излечивающийся и угрожающий амилоидным перерождением внутренних органов (печени, почек);
злокачественные опухоли тканей конечностей;
уродства конечностей и приобретенные деформации, не поддающиеся коррекции.
Классификация ампутаций
В зависимости от сроков выполнения различают первичные, вторичные и повторные (реампутации) ампутации:
1. Первичная ампутация выполняется при первичной хирургической обработке, для удаления явно нежизнеспособной части конечности в течение первых 24 часов после травмы, т.е. до начала воспалительного процесса в ране.
2. Вторичная ампутация проводится в более поздние сроки (до 7-8 суток), т.е. на фоне воспаления или осложнений течения раневого процесса, угрожающих жизни больного.
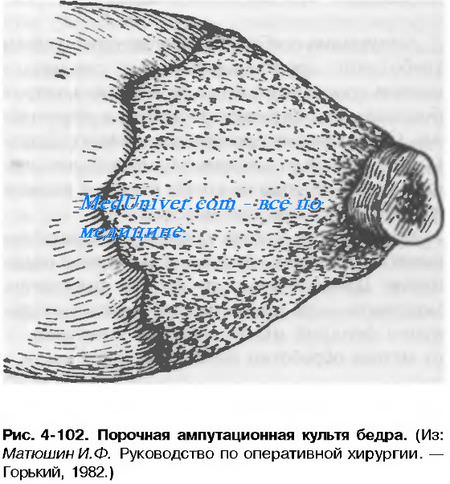
3. Повторная ампутация или реампутация выполняется при порочной культе, фантомных болях, каузальгиях и других осложнениях, которые возникли после ампутации.
В зависимости от формы рассечения мягких тканей выделяют циркулярные, овальные и лоскутные ампутации.
1. Циркулярные или круговые ампутации характеризуются тем, что линия разреза мягких тканей перпендикулярна оси конечности. Циркулярные ампутации в зависимости от способа рассечения мягких тканей бывают:
- одномоментная, когда все мягкие ткани пересекаются на одном уровне, а кость пересекается по краю сократившихся мышц.
- двухмоментная, когда сначала рассекается кожа, подкожная клетчатка, собственная фасция, затем по краю сократившейся кожи пересекаются мышцы, а по краю сократившихся мышц перепиливается кость.
- трехмоментная – в первый момент рассекают кожу, подкожную клетчатку и собственную фасцию. Во второй момент – по краю сократившейся кожи рассекают поверхностные мышцы. В третий момент – по краю сократившихся поверхностных мышц рассекают глубокие мышцы. Кость перепиливают по краю сократившихся глубоких мышц. Эта операция была разработана Н.И.Пироговым при ампутации бедра.
2. Овальные или эллипсовидные ампутации характеризуются тем, что рассечение кожи и мягких тканей производят в виде эллипса, расположенного косо по отношению к оси конечности.
3. Лоскутные ампутации отличаются тем, что при рассечении мягких тканей формируют один (однолоскутные) или два (двухлоскутные) лоскута.
При однолоскутной ампутации лоскут должен иметь длину равную диаметру конечности, соответственно при двухлоскутной длина двух лоскутов должна быть равной диаметру конечности. Кроме этого, при расчете длины лоскута необходимо делать поправку на сократимость кожи за счет ее эластичности (от 3 до 8 см в зависимости от области). Наряду с определением длины лоскута важным моментом является выбор поверхности, где будет располагаться послеоперационный рубец, а он не должен располагаться на рабочей поверхности. Для верхней конечности такими поверхностями являются передняя и медиальная, для нижней конечности – нижняя и задняя.
Лоскутные ампутации в зависимости от того, какие ткани включаются в состав лоскута, закрывающего опил кости, подразделяются на:
- фасциопластические, в состав лоскута включается кожа, подкожная клетчатка и фасция,
- миопластические, в состав лоскута дополнительно включаются мышцы,
- тендопластические, опил кости укрывается сухожилием,
- костнопластические, опил кости укрывается костной пластинкой.
Циркулярные ампутации имеют некоторые преимущества по сравнению с лоскутными:
усечение конечности выполняют на более низком уровне с образованием более длинной культи;
имеется меньшая вероятность развития ишемии мягких тканей, что наблюдается при лоскутных ампутациях.
Однако циркулярные ампутации имеют очень важный и существенный недостаток – рубец всегда располагается по опорной поверхности культи и постоянно может травмироваться протезом.
Операция ампутация включает четыре основных этапа:
– первый этап – определение уровня ампутации;
– второй этап – рассечение мягких тканей;
– третий этап – обработка надкостницы и перепил кости;
– четвертый этап –обработка сосудов, нервов, мышц и формирование культи.
Уровень ампутации – это место перепила кости, который определяет длину культи и ее функциональные возможности.
В настоящее время хирурги стремятся всегда сместить уровень ампутации как можно дистальнее к месту повреждения или патологическому очагу, с целью сохранения максимальной длины культи.
Способ рассечения мягких тканей определяется видом ампутации – циркулярная или лоскутная. Важным этапом ампутации является обработка кости, после ее перепиливания. Выделяют три способа обработки:
апериостальный – при этом способе кость освобождается от надкостницы на протяжении 3-5 мм;
субпериостальный – костный опил укрывается надкостницей (рекомендуется применять у детей);
транспериостальный – кость и надкостница пересекаются на одном уровне. При этом способе отмечается рост остеофитов (регенерация надкостницы), которые травмируют мягкие ткани культи. В связи с этим транспериостальный способ применяется только при гильотинной ампутации.
При перепиливании костей голени и предплечья применяют особые приемы. Малоберцовую кость перепиливают на 3-4 см выше уровня распила большеберцовои кости, поскольку она не является опорной, а ее подвижность может вызвать травматизацию мягких тканей культи.
На предплечье распил костей следует производить обязательно в положении супинации, так как при этом кости параллельны друг другу и распил происходит на одном уровне.
Четвертый этап ампутации включает обработку сосудов, нервов и мышц.
За многолетнюю историю развития техники ампутаций конечностей было предложено много способов обработки нервов, в основном преследовавших цель предотвратить формирование невромы на конце нерва.
Однако, один из способов не предохраняет от образования невромы на конце нерва. Неврома, как проявление регенеративного роста, является закономерной реакцией и поэтому попытки воспрепятствовать этому процессу бесполезны. Неврома сама по себе не является причиной болей в культе после ампутации. Их возникновение связано обычно с вовлечением невромы в послеоперационный рубец с ущемлением содержащихся в ней аксонов.
Ампутация заканчивается ушиванием операционной раны. Лишь в некоторых случаях (например, при газовой гангрене, при ампутации, выполненной по типу первичной хирургической обработки раны) культя не ушивается.
Наложение швов производят по следующим правилам:
1) сшивают мышцы антагонисты;
2) накладывают швы на собственную и поверхностную фасцию, что обеспечивает образование подвижного послеоперационного рубца;
3) используют кетгут для ушивания тканей (за исключением кожи). Применение рассасывающегося шовного материала уменьшает развитие соединительной ткани вокруг лигатур и в конечном итоге способствует формированию подвижного послеоперационного рубца;
4) ушивают рану так, чтобы рубец по возможности не располагался на рабочей поверхности;
5) дренируют послеоперационную рану.
1) культя должна иметь установившуюся форму и размеры;
2) культя должна быть безболезненной;
3) суставы, расположенные проксимальнее уровня ампутации, должны сохранять нормальную подвижность;
Все виды протезов, тоторые применяются в настоящее время подразделяют на:
2) резкая болезненность культи;
3) хронические воспалительные процессы в культе;
4) остеофиты вследствие неправильно произведенного перепиливания кости.
Порочные культи требуют повторной исправляющей операции реампутации. В настоящее время используют щадящие операции, направленные на исправление пороков культи. Эти операции выполняются на мягких тканях, костях, нервах.
При рубцово-измененных тканях на конце культи с незаживающими язвами, используют кожную пластику с иссечением рубцов с язвами. Перспективным направлением является использование метода пластики мягких тканей комплексным лоскутом на сосудистой ножке из отдаленных областей.
Выполняются также операции по удалению остеофитов, которые травмируют мягкие ткани и препятствуют протезированию.
При болях, вызванных ущемлением невром, производят неврэктомию. Операция заключается в доступе к нерву и удалении его периферического участка вместе с невромой и окружающими ее рубцами на протяжении 5-6 см от конца культи.
Ампутация неизбежна только в случае полного омертвения сегмента конечности, когда фактически органа уже нет, погибли и кожа и мышцы и кости, а вторичная инфекция способна отравить организм
Ампутация для спасения жизни необходима в случае гибели всех мышц (например голени) при острой ишемии - ишемической контрактуре. Пустить кровь в ногу можно, но это приведен к всасыванию огроного количества токсинов и отказе почек и печени.
Экономная ампутация целесообразна при невозможности обеспечить функционирование опорной конечности в случае разрушения крупных суставов, гнойного расплавления костей. В этом случае выполняется наиболее функционально выгодная ампутация.
Мы сохраняем ногу при гангрене!
Уровень ампутации
Ампутация пальцев.
Ампутация пальцев проводится при их некрозе вследствие недостатка кровообращения или при гнойном распадеЧаще всего ее возможно выполнить уже после восстановления кровотока в стопе. Удаляются только омертвевшие пальцы и создаются условия для заживления раны вторичным натяжением. Если такая ампутация проводится на фоне диабетической влажной гангрены - рана не зашивается и заживает вторично. После ампутации пальцев функция ходьбы страдает мало. На фото представлен вид стопы после ампутации пальцев и пластики тыльной поверхности расщепленным кожным лоскутом.
Резекция стопы.
Резекция стопы (по Лисфранку, Шарпу или Шопару) - проводится после восстановления кровоснабжения в ноге или после стабилизации диабетического процесса в стопе. Она необходима при омертвении всех пальцев или переднего отдела стопы. Заживление после резекции стопы достаточно долгое, но в результате успеха сохраняется опорная функция ноги в полном объеме. после резекции стопы необходимо ношение специальной обуви, для предотвращения развития артроза голеностопного сустава, из за изменения нагрузки. Фотография стопы после ампутации по Шопару
Ампутация голени
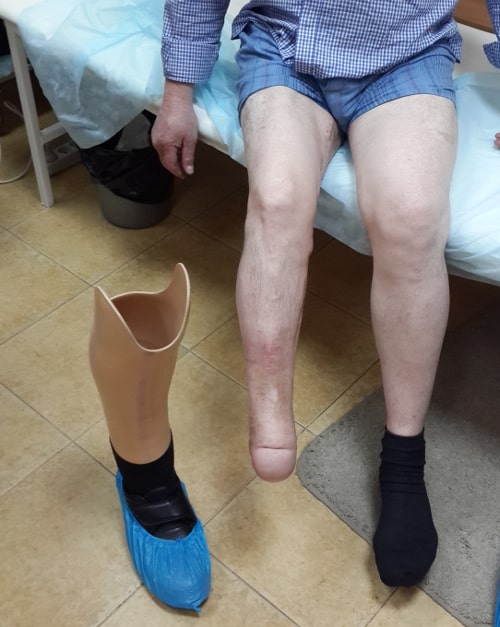
Ампутация голени по Пирогову - костно-пластическая ампутация с хорошим функциональным результатом. Наша клиника с успехом использует этот великолепный способ ампутации при тяжелой гангрене стопы. Этот метод позволяет сохранить полностью опорную культю голени. В большинстве случаев, через 4 месяца пациент совершенно свободно может ходить на протезе без палочки. Сохраняется пяточная область. На фото показана культя после ампутации по Пирогову. Пациент ходит на рыбалку и охоту в специальной обуви.
Ампутация голени на границе верхней и средней трети. Сохранение коленного сустава является очень важным для последующей реабилитации. По нашим наблюдениям, все пациенты с зажившей культей голени вставали на протез и могли самостоятельно двигаться и даже работать. Техника ампутации голени должна быть виртуозной, только в этом случае можно гарантировать заживление культи. После ампутации голени достигается полная социальная реабилитация. Летальность при этой операции значительно ниже, чем при ампутации бедра. На фото ампутации голени демонстрируется возможность эффективного протезирования
Высокая ампутация (выше колена)
Ампутация бедра по Гритти
В нашей клинике применяется перспективный для протезирования метод ампутации при гангрене голени, если невозможно выполнить ампутацию голени. При этой ампутации сохраняется надколенник ("коленная чашечка") и создается опорная, длинная и сильная культя, на которой применяется легкий протез без тазового крепления. Операция технически сложнее, чем простая ампутация бедра, но результаты протезирования значительно лучше и сопоставимы по реабилитации с ампутацией голени. Наша клиника имеет очень положительный опыт таких ампутаций.
Видео после ампутации бедра по Гритти
Виды ампутации
- Экстренная "гильотинная" ампутация. Она проводится по жизненным показаниям, когда невозможно точно определить границу мертвых тканей. В этом случае нога просто пересекается выше видимых поражений. После стихания воспалительных явлений (5-10 дней) выполняется реампутация с целью формирования культи для последующего протезирования.
- Первичная ампутация ноги. Этот вид ампутации применяется при невозможности восстановления кровообращения в нижних отделах конечности. В нашей клинике в связи с развитием микрохирургии такой вид ампутации выполняется крайне редко, так как в абсолютном большинстве случаев удается восстановить кровообращение в пораженной стопе или голени.
- Вторичная ампутация выполняется после сосудистой реконструкции, как правило, на более низком уровне, либо при неудаче сосудистой восстановительной операции. Учитывая то, что новая нога не отрастает, всегда необходимо попытаться ее спасти, но победы бывают не всегда. В нашей клинике нередко делаются сосудистые операции специально для снижения уровня ампутации.
Программа реабилитации после ампутации
1. Экспресс формирование культи с помощью бинтования специальным бинтом или эластичным чехлом - 3 дня
2. Изготовление на 4 день временного протеза с помощью специального затвердевающего бинта по форме культи и механического устройства, предоставленного компанией "Орто-Космос".
3. Тренировка физического состояния и ходьбы на временном протезе, которую осуществляет квалифицированный инструктор.
5. После снятия швов мы можем отвезти пациента в компанию "Орто-Космос" для консультации и снятия мерок для первичного протеза.
Раннее протезирование
Ампутация, для сильных духом людей, не означает беспомощности. Передовые протезные предприятия в XXI веке прекрасно научились возвращать людям функцию ходьбы на высоком уровне. Наш партнер - компания "Орто-космос", являетсяся одним из лидеров протезного ремесла в России. Наша клиника помогает пациенту научиться ходить на временном протезе через несколько дней или недель после ампутации.

Чтобы начать пользоваться протезом, научиться ходить и подниматься по ступенькам, нужны подвижные, гибкие мышцы. Из-за боли, гиподинамии и повреждений, ставших причиной ампутации, мышцы ослабевают, поэтому перед использованием протеза их необходимо укрепить. Вначале каждое упражнение следует выполнять по 10 раз за два-три подхода в течение дня. Во время выполнения упражнений нужно избегать задержки дыхания.
Протезирование культи стопы, культи голени и бедра
Так как при ампутации стопы теряется часть опорной поверхности, то необходимо для предотвращения перегрузки пятки, всю оставшуюся поверхность подошвы использовать под нагрузку. Каждый протез для культи стопы образует с обувью функционально единый комплекс поэтому протез стопы приспосабливают не только к культе, но и к обуви.
При ампутации в суставе Лисфранка можно обойтись без протеза, заполнив пустое пространство наполнителем, например, бумагой, ветошью или микропористой резиной. Все протезы заднего отдела стопы (ампутации по Сайму и по Шопару) в принципе охватывают всю голень вплоть до коленного сустава. Нагрузка приходится на конец культи и редко на головку большеберцовой кости.
Для протезирования культи голени используются несколько вариантов приемных гильз и креплений протеза к телу пациента.
Внутри приемной гильзы находится мягкостенный вкладыш из вспененного материала или полимерный силиконовый чехол, обеспечивающий комфорт культи.
Прогноз после ампутации
Пациенты после высокой ампутации бедра умирают в течение года в половине случаев, если ампутация проведена у пожилых людей с сопутствующими заболеваниями. Среди больных, сумевших встать на протез летальность снижается в 3 раза.
После ампутации голени без реабилитации умирает более 20% больных, еще у 20% требуется реампутация на уровне бедра. Среди пациентов, освоивших ходьбу на протезе летальность не превышает 7% в год от сопутствующих заболеваний.
Пациенты после малых ампутаций и резекций стопы имеют продолжительность жизни аналогичную своей возрастной группе.
Ампутация — операция отсечения дистальной части органа или конечности. Ампутация на уровне сустава носит название экзартикуляции.
Выделяют ампутации по первичным показаниям (первичные), по вторичным показаниям (вторичные) и повторные, или реампутации.
Первичная ампутация производится в порядке первичной хирургической обработки раны для удаления нежизнеспособной части конечности в ранние сроки — до развития клинических признаков инфекции.
Вторичную ампутацию производят тогда, когда консервативные мероприятия и хирургическое лечение неэффективны. Ампутации по вторичным показаниям выполняют в любом периоде лечения при развитии осложнений, угрожающих жизни больного.
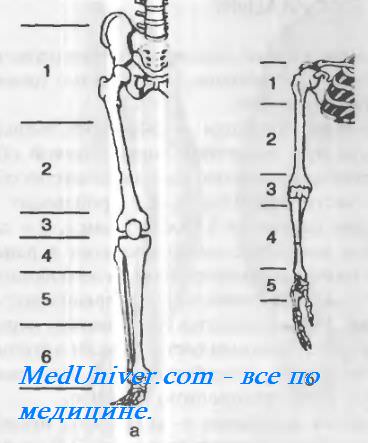
Рис. 4-100. Рекомендуемые уровни ампутаций и экзар-тикуляции конечностей, а— нижняя конечность: 1 —эк-зартикуляция в тазобедренном суставе, 2 — надколенные ампутации бедра, 3 — экзартикуляции, 4— высокая ампутация голени, 5 — подколенные ампутации голени, 6 — ампутация Пирогова; б — верхняя конечность: 1 — экзартику-ляция в плечевом суставе, 2 — надлоктевые ампутации плеча, 3— экзартикуляции, 4— подлоктевые ампутации предплечья, 5 —экзартикуляции.
Реампутации производят после неудовлетворительных результатов ранее произведенных усечений конечности, при порочных культях, препятствующих протезированию, при распространении некроза тканей после ампутации, по поводу гангрены вследствие облитерирующих заболеваний сосудов или прогрессирования анаэробной инфекции.
Показания к первичной ампутации: полное или почти полное травматическое отделение конечности; ранения с повреждением главных сосудов, нервов, мягких тканей, с раздроблением кости; обширные открытые повреждения костей и суставов при невозможности вправления и вторичных расстройствах кровообращения; обширные повреждения мягких тканей на протяжении более 2/3 окружности конечности; отморожения и обширные ожоги, граничащие с обугливанием.
Ампутация по первичным показаниям должна осуществляться просто и быстро. Уровень ампутации при этом определяется расположением раны, общим состоянием пострадавшего и местными изменениями. Экстренная ампутация выполняется в пределах здоровых тканей и на уровне, который гарантирует спасение жизни пострадавшего и обеспечивает благоприятное послеоперационное течение.
Экстренную ампутацию следует производить как можно дистальнее с целью сохранения длины будущей культи.
Следует, однако, иметь в виду, что с развитием новых хирургических технологий, например, микрохирургии, возможно сохранение конечности даже в ситуациях, которые ранее считались абсолютным показанием к ампутации. Уже описано много успешных случаев реплантации кисти после её полного отрыва.
Читайте также:

