Виера шейбнер про корь
Обновлено: 22.04.2024
Губернатора штата Нью-Джерси Криса Кристи (Chris Christie) поливают грязью за то, что он сделал очень простое заявление – что родители (и, видимо, сами пациенты) должны иметь свободу выбора, делать ли прививки своим детям. Меня годами спрашивали, что я думаю о вакцинации, так что позвольте мне поделиться своими соображениями.
Перед тем, как погрузиться в науку, давайте обсудим философию:
1. Голоса, призывающие вакцинировать людей насильно, - это те же голоса, что призывают поддержать право женщин на аборт по решению Роу против Уэйда. Если тело женщины священно и неприкосновенно, если у нее есть право решать, рожать ребенка или нет, если у нее есть полная власть над своим телом, как у нее может не быть права делать прививки или отказываться от них?
4. Если вы абсолютно верите в благо и защитное действие вакцинации, почему так важно, что делают другие? Или не делают? Если вы считаете, что нуждаетесь в прививках, чтобы быть здоровым и защищенным, тогда, ради бога, делайте их себе и своим детям. Почему вас должно волновать, что ваш сосед считает нужным делать для своего ребенка – если вакцинация работает? Идея иммунитета населения по-прежнему основана на идее о том, что в отдельных случаях прививки действительно защищают.
5. Если вы думаете, что правительство имеет право принудительно вакцинировать людей – на благо общества – что помешает им принудительно стерилизовать людей, или принудительно подвергать людей эвтаназии, или принудительно имплантировать отслеживающее устройство – на благо общества? Вы можете подумать, что эти примеры – крайности (хотя две трети из этого уже имели место), но принцип тот же. Вы позволяете правительству иметь высшую власть над своим телом.
1. С 2005 года (и даже до этого) в США не было смертей от кори, но было 86 случаев смертей от прививки КПК (корь, краснуха, паротит) – и 68 из них у детей младше 3 лет. Кроме того, появилось 2000 детей-инвалидов, и все это в вышеуказанных данных VAERS.
3. Как сообщалось в The Lancet в 1995 году, у людей, привитых от кори, в 13 раз чаще встречаются хронические заболевания кишечника (то есть болезнь Крона и язвенный колит).
5. В 1982 году Уильям Торч (William Torch), активный исследователь и издатель статей на тему неврологии, представил в Американской академии неврологии работу (позднее опубликованную) по анализу СВДС (синдрома внезапной детской смерти). Он рассказал, что в 100 произвольно отобранных случаях 70% смертей от СВДС произошли в течение трех недель после вакцинации от коклюша. Очень убедительным подтверждением стало то, что одна из японских префектур перестала вакцинировать после обнаружения связи СВДС с прививкой от коклюша. Стоит прочесть все описание от доктора Виеры Шайбнер (Viera Scheibner):
В 1975 году около 37 случаев внезапной смерти младенцев в Японии были связаны с вакцинацией. Врачи в одной из префектур объявили бойкот прививкам и перестали их делать. Японское правительство обратило внимание и прекратило вакцинировать детей младше 2 лет. Когда иммунизация была отложена до 24-месячного возраста, случаи внезапной детской смерти и иски, имеющие отношение к смерти от вакцин, прекратились. Япония ушла с высокого 17-го места по уровню смертности младенцев до самого низкого уровня смертности в мире, прекратив вакцинацию. Япония не прививала никаких детей младше 2 лет в период с 1975 по 1988 годы, в течение 13 лет. Но затем, в 1988 году, японским родителям предоставили выбор, начинать ли делать прививки в любом возрасте с 3 до 48 месяцев. Исследовательская группа министерства изучила 2720 случаев СВДС, произошедших в период с 1980 по 1992 годы, и они установили, что очень низкий уровень SIDS вырос вчетверо.
6. В 2004 году в Нидерландах было проведено анкетное обследование 635 детей. Корьевая краснуха и судорожный кашель (коклюш) в два раза чаще встречались у непривитых детей. Однако воспаления горла, ушные инфекции, жалобы ревматологического характера, эпилептические припадки и фебрильные судороги гораздо чаще наблюдались в вакцинированной группе. Случаи агрессивного поведения в восемь раз чаще встречались у привитых детей, а также нередки были случаи нарушения сна. Гланды удалили у 33% детей, которым делали прививки, против всего 7,3% невакцинированных.
Итак, следующий вопрос такой: работает ли вакцинация? Действительно ли она защищает вас от болезни? Ответ неоднозначен. Прививка против оспы кажется почти универсальным защитным средством от смертельного заболевания – оспы, и применение вакцины привело к искоренению этой болезни в природных условиях. Но грязный маленький секрет недавних вспышек свинки, кори и коклюша в том, что они происходят у привитых людей среди населения с высоким уровнем вакцинации!
Во время вспышки коклюша в 2010 году в Калифорнии значительно больше половины пострадавших были полностью вакцинированы.
В конечном счете, оказывается, что смерти и инвалидность от многих детских заболеваний можно предотвратить иными средствами, помимо вакцинации. Еще с 1930-х годов известно, что витамин А сокращает смертность от кори на 60%. Витамин D защищает от вирусных заболеваний. И многочисленные авторы и исследования показали вредное действие химических жаропонижающих средств (лекарств, понижающих температуру) на естественное течение заболевания – практика, к сожалению, по-прежнему имеющая широкое распространение в Америке. Лучшее понимание механизмов заболевания, применение дополнительного питания и лучший научный уход за больными детьми – вот более безопасные альтернативы широко распространенной вакцинации.
Вероятно, одно из лучших пониманий всей парадигмы вакцинации представил д-р Гарольд Буттрам (Harold Buttram), FAACP:
Будучи одним из представителей людей старшего поколения, выросших на Среднем Западе 1930-х годов, и как доктор, который лечил множество детей, я могу иметь особую точку обзора с учетом времени и опыта относительно изменений, которые произошли в здоровье детей Америки с относительно невинных 1930-х. В летних лагерях в горах Нью-Мексико, в которых мне посчастливилось побывать, ни у одного из мальчишек не было аллергии, никто не сидел на таблетках, и ни один мальчик никогда не болел никакими столь распространенными сегодня болезнями. В школах было примерно то же самое. Я не припомню, чтобы я когда-нибудь видел ребенка с легкоузнаваемым поведением, которое сегодня описывают как гиперактивность (СДВГ) или аутизм.
Шайбнер(ова) Виера (р. 1935) — геолог, доцент кафедры геологии Университета им. Я. Коменского в Братиславе, затем сотрудник Департамента минеральных ресурсов Нового Южного Уэльса в Австралии. Известна книгой "Вакцинация: сто лет ортодоксальных исследований доменстрируют, что прививки угрожают иммунной системе" (1993) и многочисленными статьями, критикующими теорию и практику прививок.
18 января 2013 г.
Введение: прививки против кори
Атипичная корь — новое явление, встречающееся только у привитых
Широкой общественности мало известно о том, что у привитых детей начала развиваться особенно грозная форма кори, которая связана с измененным иммунным ответом хозяина, вызванным вредным воздействием прививки от кори. Эта форма сопротивляется всем традиционным методам лечения и приводит к высокой смертности.
Она получила известность как атипичная корь (АК).
Раух и Шмидт (1965) описали девять случаев AК, которые произошли в 1963 году во время эпидемии кори в Цинциннати. Авторы проследили за 386 детьми, которые получили в 1961 году три дозы вакцины с убитым вирусом кори. Из этих 386 детей 125 заразились корью, и у 54 из них развилась эта болезнь.
Новая, атипичная корь, встречающаяся у привитых, характеризуется высокой лихорадкой, необычной сыпью и пневмонией, и при этом часто в анамнезе обнаруживается прививка убитой вакциной от кори.
Раух и Шмидт (1965) пришли к выводу: "Очевидно, что три инъекции убитой вакциной не защитили от кори большой процент детей, столкнувшихся с ней в течение двух с половиной лет после иммунизации".
Фулгинити (1967) также описал возникновение атипичной кори у десяти детей, которые получили прививку инактивированной (убитой) вирусной вакциной против кори за пять-шесть лет до этого.
Николс (1979) писал, что атипичная корь как правило рассматривается как гиперчувствительная реакция на естественную коревую инфекцию у лиц, которые ранее получили прививку убитой вакциной против кори, хотя некоторые исследователи сообщали о похожей на AК болезни у детей, получивших прививки только живой коревой вакциной.
Он писал, что во время эпидемии кори в 1974—1975 годах в Северной Калифорнии многие врачи сообщили о лабораторно подтвержденной кори у пациентов с признаками и симптомами, совпадающими с AК.
Мы разработали диагностические критерии на основе серологии, распределения сыпи и морфологии. При типичной кори пятнисто-папулезная сыпь появляется сначала на линии роста волос, прогрессирует в каудальном направлении, сосредоточена на лице и туловище и часто сопровождается пятнами Коплика. При AК сыпь морфологически состоит из смеси пятнисто-папулезного, петехиального, везикулярного и уртикарного компонентов. Она обычно начинается на конечностях и в основном концентрируется на них, прогрессирует в краниальном направлении и не сопровождается пятнами Коплика. Случаи были классифицированы как AК, если у пациента наблюдались: 1) сыпь с распределением и морфологией, характерными для AК, и 2) четырехкратное и более увеличение титра комплемент-связанных коревых антител или увеличение до 256 титра у выздоравливающего.
Продолжающиеся вспышки кори сигнализируют о росте заболеваемости,
сопоставимой с допрививочной эпохой
Тем временем вспышки кори среди вакцинированных детей продолжаются и усиливаются и по сей день. Результаты современных наблюдений неэффективности прививок показывают, что заболеваемость корью увеличилась и больше не снижается, как она снижалась в течение 100 лет до появления каких-либо прививок от кори.
Конрад и соавт. (1971) в своей публикации представили динамику кори в США в течение последних четырех лет и признали, что корь была на подъеме и что "теперь искоренение, если и возможно, то, вероятно, в далеком будущем".
Барратта и соавт. (1970) исследовали вспышки во Флориде, происходившие с декабря 1968 года по февраль 1969 года, и не обнаружили большой разницы в заболеваемости корью у привитых и непривитых детей.
В течение всего периода 1980-х годов вспышки кори среди полностью привитых детей продолжались по всей территории США и в других странах, для которых характерен высокий уровень охвата прививками.
Робертсон и соавт. (1992) писали, что в 1985 и 1986 годах 152 вспышки кори в США среди детей школьного возраста случились среди тех, кто уже ранее получил прививку от кори. "Каждые 2-3 года происходит подъем заболеваемости корью, независимо от уровня охвата прививками". В довершение всего сказанного: у непривитых в большинстве своем амишей (они отказываются от прививок по религиозным убеждениям) не случилось ни одного случая кори в период с 1970 года по декабрь 1987 года, в течение 18 лет (Саттер и др., 1991). Вполне вероятно, что ситуация была бы подобной и за пределами общины, если бы не прививки, и что прививки от кори в действительности сохраняют корь в живом и готовом к нападению состоянии. Согласно Гедриху (1933), существуют различные интервалы между вспышками кори, от 2-3 до 18 лет, последнее подтверждается непривитыми амишами.
"Вспышки кори в Африке угрожают успехам в борьбе с ней, — сообщил 'Голос Америки' 9 июля 2010 года. — Начиная с июня 2009 года, почти 90 тысяч случаев заболевания корью произошли в странах Африки, расположенных южнее Сахары, 1400 из них закончились смертью".
Ши и соавт. (2011) сообщили о заболеваемости корью и филогенетическом изучении современного генотипа Н1 штаммов кори в Китае, призвав к созданию новой вакцины, так как заболеваемость корью в Китае выросла за последнее десятилетие.
В MMWR 2012; 61:253–257 сообщалось о четырехкратном увеличении заболеваемостью корью в 2011 году. Хотя абсолютные цифры оказываются малыми, реальные цифры, на мой взгляд, несомненно значительно выше. Во вспышках обвинялись завозные случаи кори. [Разве прививка не должна защищать привитых при контакте с больным корью?]
Вместо прекращения прививок явно неэффективными и опасными вакцинами, в настоящее время рекомендуются ревакцинация, то есть введение дополнительных доз неэффективной вакцины против кори, и разработка новых вакцин.
Линеман и соавт. (1973) сделали вывод, что прививки от кори не вызывают надлежащий иммунный ответ у привитых детей.
Блэк и соавт. (1984) обобщили данные о неэффективности ревакцинации, опубликованные несколькими авторами, которые показали, что "титр антител у повторно привитых детей может упасть после нескольких месяцев до очень низкого уровня, и что дети, привитые дважды, могут по-прежнему болеть клинически различимой корью, хотя и в гораздо более мягкой форме". Они заключили, что "состояние, при котором ребенок иммунологически чувствителен, но не является неуязвимым для инфекции, мы будем называть недостаточным иммунитетом".
Необоснованный оптимизм по поводу ликвидации кори в США к 1 октября 1982 года
Несмотря на очевидное отсутствие успеха прививок против кори, в октябре 1978 года секретарь Департамента здравоохранения Джозеф А. Калифано-мл. объявил: "Мы прилагаем усилия, цель которых — освободить Соединенные Штаты от кори до 1 октября 1982 года".
Как и ожидалось, этот нереальный план провалился: после 1982 года в США неоднократно возникали крупные и даже более устойчивые эпидемии кори, в основном среди полностью привитого населения. Вина была возложена прежде всего на "неэффективную инактивированную формалином ('убитую') вакцину против кори, введенную сотням тысяч детей в период с 1963 по 1967 годы". Тем не менее вспышки и эпидемии кори возникают по-прежнему, даже если эта первая вакцина была заменена на две дозы вакцины с живым вирусом кори и был изменен возраст, в котором делается прививка.
Предостережения не были услышаны. Как писали швейцарские врачи (Альбонико и соавт., 1990), "мы потеряли здравый смысл и мудрость, которые обычно преобладали в подходе к детским болезням. Слишком часто вместо укрепления защитных сил организма лихорадка и симптомы безжалостно подавляются. Это не всегда обходится без последствий".
Уничтожение прививками передаваемого через плаценту иммунитета
Сразу же после введения прививок против кори в США многие исследователи предупреждали, что поколения детей, рожденных от матерей, которые были привиты в детстве, родятся с плохим иммунитетом, или же он вообще не будет передаваться трансплацентарно, и дети слишком рано станут болеть корью и другими болезнями.
Леннон и Блэк (1986) показали, что "титр анитител, ингибирующих гемагглютинацию, и титр нейтрализующих антител ниже у достаточно молодых женщин, получивших прививки, по сравнению с женщинами старшего возраста". (Гемагглютинация — склеивание и выпадение в осадок эритроцитов. Так как вирус кори имеет способность агглютинировать эритроциты, которая ингибируется [тормозится] или нейтрализуется под действием антител, это свойство используется для определения количественной активности вируса. — Прим. перев.) То же самое касается коклюша. Это объясняет, почему у большого количества детей в допрививочном возрасте развиваются эти заболевания, среди которых особенно много говорится о коклюше.
Нарушение холестеринового обмена из-за прививок против кори
Викари и соавт. (1979, "Влияние кори и коревой вакцины на содержание холестерина в сыворотке", Ланцет 10:326) цитируют д-ров Мэтьюза и Фири (1978), которые
сообщили, что иммунизация противогриппозной вакциной сопровождается, вероятно, последующим увеличением в сыворотке общего холестерина и снижением уровня ЛПВП. Они предположили, что иммунизация вирусными антигенами или естественная вирусная инфекция могут способствовать изменению уровней липидов.
Мы измерили уровень общего сывороточного холестерина у 97 детей (средний возраст 2 года) до прививки от кори и через 6 недель после нее (Rimevax, R.I.T., Бельгия) и в серийных образцах сыворотки 27 пациентов с корью (средний возраст 4 года). Дети получали хорошее питание. Титры антител были проанализированы путем ингибирования гемагглютинации, и сывороточный холестерин измерялся с помощью метода Леппильнена. Образцы, взятые у одного и того же ребенка, измерялись в той же серии.
У пяти детей обнаружился после прививки исключительно высокий относительный прирост (равный 40% или выше) сывороточного холестерина, хотя абсолютные значения оставались в пределах нормы. Отсутствовала значимая корреляция между начальными значениями холестерина или изменениями в значениях холестерина и ответами антител кори. Через 8 и 10 месяцев относительное увеличение сывороточного холестерина все еще отмечалось у двух детей. После естественной коревой инфекции средний уровень холестерина был низким в образцах, собранных через 1-7 дней после появления симптомов.
Викари и соавт. (1979) сделали вывод:
Наши данные показывают, что естественная корь в острой фазе заболевания снижает уровень холестерина в сыворотке. Это согласуется с наблюдениями Лиза и соавт., которые показали, что экспериментальное заражение москитной вирусной инфекцией снижало уровень сывороточного холестерина по крайней мере на 10 дней. Происходит ли такое же снижение уровня холестерина после прививки от кори и, возможно, после прививки с другими вирусами, нуждается в уточнении. Наши наблюдения подтверждают мнение, высказанное Мэтьюзом и Фири (1978), что естественная вирусная инфекция или иммунизация вирусными антигенами вызывают у человека изменения уровня сывороточных липидов.
Белл и соавт. (2012) писали:
В большой популяционной выборке австралийских школьников мы обнаружили более высокую частоту аномального липидного профиля по сравнению с американскими данными. Кроме того, многие дети имеют уровни, выходящие за пределы нормы для здоровых австралийских детей. Необходимо провести исследование, прослеживающее липидный профиль австралийских детей до взрослой жизни, чтобы понять связь этих уровней с будущим сердечно-сосудистым риском.
В своей 72-страничной докторской диссертации Луиза Страндберг (2009) исчерпывающе глубоко рассмотрела взаимосвязи между питанием, ожирением и иммунной системой.
Важно отметить, что она пишет следующее:
В 1950-х годах впервые было признано, что диетические жиры могут способствовать сердечно-сосудистым заболеваниям в западном мире. Тем не менее эскимосы Гренландии, как известно, едят большое количество жира, но у них все еще очень низкая частота сердечно-сосудистых заболеваний. В 1970-е годы Бэнг и Дайерберг обнаружили, что у эскимосов отмечался низкий уровень холестерина и липопротеинов, кроме липопротеинов высокой плотности, который [sic] теперь известен как "хороший холестерин". качество пищевых жиров, а не их количество важно для развития сердечно-сосудистых заболеваний.
Это было поколение непривитых эскимосов.
На основании медицинских исследований можно сделать логичный вывод, что важной основной причиной наблюдаемого аномального уровня холестерина и триглицеридов у детей может быть инвазивное медицинское вмешательство в виде прививок.
ЛИТЕРАТУРА
Rauh LW, and Schmidt R. 1965. Measles immunization with killed virus vaccine. Am J Dis Child 109: 232–237.
Fulginiti VA, Eller JJ, Downie AW, and Kempe CH. 1967. Altered reactivity to measles virus. Atypical measles in children previously inoculated with killed-virus vaccines. JAMA 202 (12): 1075–1080.
Scott TF, and Bonanno DE 1967. Reactions to live-measles-virus vaccine in children previously inoculated with killed-virus vaccine. NEJM 277 (5): 248–251.
Barratta RO, Ginter MC, Price MA, Walker JW, Skinner RG. et al. 1970. Measles (Rubeola) in previously immunized children. Pediatrics 46 (3): 397–402.
Conrad JL, Wallace R, and Witte JJ. 1971. The epidemiologic rationale for the failure to eradicate measles in the United States. Am J Publ Health 61 (11):2304–2310.
Linnemann CC, Hegg ME Rotte TC et al. 1973. Measles MgE response during re-infection of previously vaccinated children. J Pediatrics 82: 798–801.
Gustafson TL, Lievens AW, Brunell PA, Moellenberg RG, Christopher BS et al. 1987. Measles outbreak in a fully immunized secondary-school population. NEJM 316 (13): 771–774.
Black EI, Berman LL, Reichelt CA, de Pinheiro P et al. 1984. Inadequate immunity to measles in children vaccinated at an early age: effect of revacination. BULL WHO 62 (92): 315–319.
Robertson SE, Markowitz LE, Dini EF, and Orenstein WA. 1992. A million dollar measles outbreak: epidemiology, risk factors, and selective revaccination strategy. Publ Health Reports 197 (1): 24–31.
Sutter RW, Markowitz LE, Bennetch JM, Morris W, Zell ER and Preblud WSR. 1991. Measles among the Amish: a comparative study of measles severity in primary and secondary cases in households. J Infect Dis 163: 12–16.
Hedrich AW. 1933. Monthly estimates of the child population "susceptible" to measles, 1900—1931, Baltimore, MD. Am J Hygiene 613–635.
Lennon and Black 1986. Maternally derived measles immunity in era of vaccine-protected mothers. J Pediatr 108 (1): 671–676.
Matthews and Feery 1978, Lancet ii: 1212–1213.
Bell et al. (2012). Lipids in Australian children: cause for concern? 2005—2007 Busselton Health Study. J Paediatr & Child Health Oct 2012: 863–953.
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
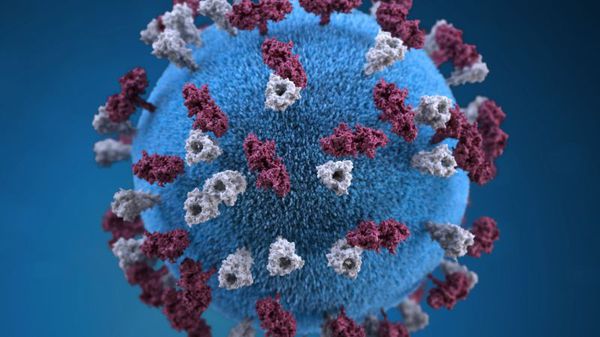
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
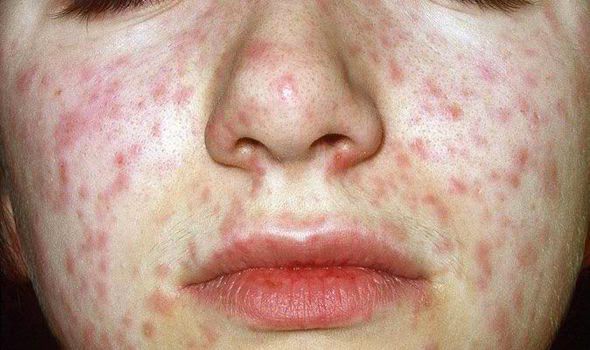
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
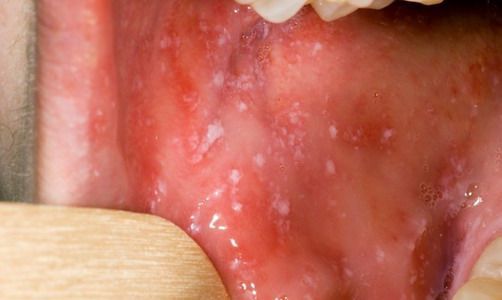
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]

Младший научный сотрудник Института Эпидемиологии и Микробиологии им. Г.Н. Габричевского. Доктор с опытом работы в инфекционном стационаре.
Окончила Российский национальный исследовательский медицинский университет им. Н.И.Пирогова Минздравсоцразвития РФ, педиатрия. Интернатура на кафедре инфекционных болезней у детей на базе ИКБ №1, Морозовской ДКБ.
Доктор диагностирует и лечит по принципам доказательной медицины.
Разве корь настолько серьезное заболевание, что его стоит опасаться? Обычная детская болезнь.
Корь – это действительно серьезное инфекционное заболевание. И никогда она не проходила легко. Если ребенок не привит, то корь будет протекать классически: высокая температура, сильный кашель, насморк, кишечный синдром (диарея). Высыпания появляются на 4-5-й день. Пятнисто-папулезная сыпь начинается с лица и шеи (1-е сутки высыпаний), потом перекинется на руки и туловище (2-е сутки), а также ноги (3-и сутки).
Корь опасна своими осложнениями, самые грозные: коревой энцефалит, пневмония, миокардит (воспаление сердца), которые и могут стать причиной летального исхода. Поражение глаз может сделать ребенка инвалидом по зрению.
И при этом корь – очень заразна! Шанс заразиться даже при минимальном контакте – 95-96%.
Как лечат корь? Есть специфическое лечение?
Специфического лечения кори нет, к сожалению. Есть только симптоматическое.
В группе риска по летальности дети до 5 лет совсем без вакцинации, то есть у них нет даже одной дозы вакцины. Среди взрослых в группе риска пожилые люди с хроническими заболеваниями сердца, легких и почек.
Даже с прививкой можно заболеть. Не лучше ли переболеть и заработать иммунитет?
Если у вас нет данных о вакцинации против кори, вы не болели корью, а также у вас отсутствуют защитные антитела против кори в крови (по результатам анализа), вам показана вакцинация.
Какова схема вакцинации?
По национальному календарю надо 2 прививки: в 1 год и в 6 лет. Дети, которые родились от серонегативной к вирусу кори мамы (то есть мама не прививалась или иммунитета уже нет), могут быть привиты в 8 мес., затем в 14-15 мес. и далее в 6 лет. Дети от года и взрослые могут быть привиты двукратно с интервалом не менее 3 месяцев.
За рубежом планово дети вакцинируются в 12 мес. первый раз, ревакцинация – в возрасте от 4 до 6 лет. Вторая прививка может быть сделана и до этого возраста, но не ранее, чем через 28 дней после первой.
Учитывая напряженную ситуацию по кори в нашей стране, обратитесь к педиатру, он поможет составить оптимальный график вакцинации – с учетом возраста ребенка.
В саду заболел ребенок/в соседнем подъезде случай кори. Что делать?
Если ребенок не привит, срочно обратиться к педиатру и выполнить профилактику. Детям до 12 месяцев не позднее 5-го дня с момента контакта с больным вводят иммуноглобулин. Детям старше этого возраста – проводят экстренную вакцинацию.
В поликлинике только российская вакцина. Она хуже иностранного Приорикса?
По влиянию на организм и выработке иммунитета – обе вакцины одинаковы (дают защиту до 97%). Очевидное преимущество импортной вакцины – ее многокомпонентность. Одним уколом мы прививаемся против кори, краснухи и паротита. Российские вакцины – это 3 укола (отдельно корь, отдельно краснуха, отдельно паротит) или 2 укола (паротит-корь и краснуха). Сейчас Приорикс недоступен в России, поэтому выбора нет – нужно прививаться отечественными препаратами.
То есть около 5% из привитых тоже могут переболеть корью. Как они переносят болезнь?
Если ребенок привит полностью (дважды), шансы заразиться корью ничтожны. Если есть только одна прививка, риск заражения корью также минимален, однако если ребенок все же заболеет – то в легкой форме: могут быть единичные высыпания без этапности (где-то на теле, где-то на лице), течение может быть совсем без высыпаний, без кишечного синдрома. Корь может быть похожа на рядовое ОРВИ. Риск осложнений в таких случаях минимальный.
В детстве мне сделали прививку от кори. Во взрослом возрасте я защищен от болезни?
Длительность иммунитета против кори составляет в среднем 25 лет. Поэтому у взрослых после 30 лет есть 2 варианта:
– сдать кровь на уровень защитных антител против кори. После этого пойти к терапевту, вместе посмотреть уровень антител и решить вопрос о прививке;
– сделать прививку без анализов. Хуже точно не будет.
СМИ пишут об эпидемии кори. Действительно сейчас риск заразиться корью выше?
Сейчас риск действительно высокий – выше, чем за последние 10 лет. Вот официальные данные, которые приводит Роспотребнадзор.
«По информации Европейского регионального бюро ВОЗ за период с января по декабрь 2018 г. (данные получены из стран по состоянию на 1 февраля 2019 г.) корью заразились 82 596 человек в 47 из 53 стран региона. В 72 случаях заболевание закончилось летально.
Крайне неблагополучная ситуация по кори (наиболее высокие показатели заболеваемости) на Украине, в Грузии, Албании, Черногории, Греции, Румынии, Франции и ряде других стран.
А как дела в России?
Пока эпидемиологический порог не превышен, но очевидно, что сейчас у нас самая неблагополучная обстановка по кори за последние годы. Об этом говорит и статистика, и мой личный врачебный опыт, а также опыт других моих коллег-врачей из Москвы.
С чем связана вспышка кори в России?
Когда были благополучные годы по кори в нашей стране? И когда все пошло не так?
Читайте также:

