Висцеральный лейшманиоз диагностика и профилактика
Обновлено: 19.04.2024
Возбудителем лейшманиоза являются паразитирующие простейшие рода Leishmania, который насчитывает более 20 видов. Установлено, что переносчиками паразитов Leishmania могут быть более 90 видов москитов. Существует 3 основные формы заболевания:
Механизм передачи
Паразиты Leishmania передаются при укусах инфицированных самок москитов, которые питаются кровью для откладывания яиц. Эпидемиологические характеристики лейшманиоза могут быть разными в зависимости от вида паразитов и москитов, особенностей экологии районов, где происходит передача инфекции, наличия у популяции контактов с возбудителем в данный момент или в прошлом, а также поведенческих факторов. Установлено, что естественными резервуарами паразитов Leishmania являются около 70 видов животных, в том числе человек.
Особенности эпидемиологии заболевания в различных регионах ВОЗ
Африканский регион
Висцеральная, кожная и слизисто-кожная формы лейшманиоза являются высокоэндемическими в Алжире и странах Восточной Африки. В Восточной Африке вспышки висцерального лейшманиоза – частое явление.
Регион стран Америки
Регион Восточного Средиземноморья
На этот регион приходится 80% всех случаев кожного лейшманиоза в мире. Висцеральный лейшманиоз является высокоэндемическим в Ираке, Сомали, Судане и Йемене.
Европейский регион
Регион Юго-Восточной Азии
Наиболее распространенной формой болезни в этом регионе является висцеральный лейшманиоз, но регион также эндемичен по кожному лейшманиозу. Это единственный регион, в котором реализуется региональная инициатива по ликвидации к 2020 г. висцерального лейшманиоза как проблемы общественного здравоохранения. В 2020 г. в регионе было отмечено 2295 случаев заболевания, что стало беспрецедентно низким показателем. Регион уверено движется к достижению поставленной цели, и страны региона намерены получить от ВОЗ подтверждение элиминации заболевания к 2023 г.
Пост-кала-азарный кожный лейшманиоз (ПККЛ)
Пост-кала-азарный кожный лейшманиоз (ПККЛ), как правило, является последствием висцерального лейшманиоза и проявляется в виде макулезной, папулезной или узелковой сыпи, чаще всего на лице, плечах, туловище и других частях тела. Эта клиническая форма заболевания характерна в основном для стран Восточной Африки и индийского субконтинента, где она регистрируется у 5‑10% пациентов с висцеральным (кала-азарным) лейшманиозом. Обычно кожные высыпания появляются в промежутке от 6 месяцев до одного или более лет после исчезновения признаков перенесенного висцерального лейшманиоза, однако это может произойти и раньше. Люди с ПККЛ считаются потенциальным источником инфекции.
Коинфекция лейшманиями и ВИЧ
Основные факторы риска
Социально-экономические условия
Нищета является фактором риска заболевания лейшманиозом. Плохие жилищные условия и антисанитарная обстановка (например, отсутствие системы утилизации отходов, открытая канализация) могут способствовать увеличению числа мест, благоприятных для размножения и жизни москитов, а также их близости к человеку. Москитов привлекают скученные жилищные условия, благоприятные для питания кровью людей. Поведенческие факторы, такие как сон на открытом воздухе или на земле, также могут быть связаны с повышенным риском заражения.
Неполноценное питание
Белково-энергетическая недостаточность и дефицит железа, витамина А и цинка в рационе повышают риск развития клинической формы заболевания в случае инфекции.
Перемещение населения
Эпидемии двух наиболее распространенных форм лейшманиоза часто связаны с миграцией и перемещением не имеющих иммунитета людей на территорию районов, где циркулирует инфекция. Важными факторами заболеваемости остаются профессиональная деятельность и масштабное сведение лесов.
Экологические изменения
Факторами заболеваемости лейшманиозом могут быть урбанизация и повышение интенсивности хозяйственной деятельности в лесных районах.
Изменение климата
Эпидемиология лейшманиоза зависит от ряда климатических факторов:
- изменение температурного режима, режима осадков и влажности могут оказывать значительное влияние на ареал распространения, выживаемость и размеры популяций переносчиков и резервуаров инфекции;
- небольшие колебания температуры могут оказывать глубокое воздействие на цикл развития промастигот лейшманий в организме москитов, что может создавать условия для передачи простейших в районах, ранее не являвшихся эндемичными по этой болезни;
- засуха, голод и наводнения могут провоцировать массовое перемещение и миграцию населения в районы циркуляции лейшманиоза, а плохое питание может негативно сказываться на иммунитете.
Диагностика и лечение
Диагностика висцерального лейшманиоза выполняется на основе клинической картины в сочетании с паразитологическими или серологическими исследованиями (например, экспресс-тестированием). Для диагностики кожного и слизисто-кожного лейшманиоза серологические исследования не представляют большого интереса; в этих случаях диагноз ставится на основе клинической картины и результатов паразитологического исследования.
Выбор лечения при лейшманиозе зависит от ряда факторов, таких как клиническая форма, наличие сопутствующих патологий, вид паразита и географический район. Лейшманиоз поддается лечению и может излечиваться полностью, однако эффективность лекарственных препаратов зависит от состояния иммунной системы пациента, и при ослабленном иммунитете не исключены рецидивы. Всем пациентам с висцеральным лейшманиозом показано безотлагательное назначение полного курса лечения. Детальная информация о лечении разных форм лейшманиоза в зависимости от географического района приведена в серии технических докладов ВОЗ №949, посвященной борьбе с лейшманиозом.
Профилактика и контроль
Профилактика и контроль лейшманиоза требуют комбинированного подхода, поскольку передача инфекции происходит в рамках сложной биологической системы, в которой участвуют человек или животное-резервуар (хозяева), паразит и его переносчик (москит). К основным мерам профилактики лейшманиоза относятся:
- Ранняя диагностика и быстрое начало эффективного лечения способствуют уменьшению распространенности болезни и предотвращают инвалидность и смерть пациентов. Это дает возможность снизить интенсивность передачи инфекции и вести мониторинг распространения и бремени болезни. В настоящее время существуют высокоэффективные и безопасные препараты для лечения лейшманиоза, особенно его висцеральной формы, хотя их применение может быть сопряжено с трудностями. Благодаря усилиям ВОЗ по согласованию цен и программе бесплатного обеспечения препаратами при посредничестве ВОЗ доступ к лекарственным средствам был значительным образом расширен.
- Борьба с переносчиками способствует снижению заболеваемости или прерыванию передачи инфекции путем сокращения численности популяций москитов. Для борьбы с переносчиками применяются распыление инсектицидов, обработанные инсектицидом сетки, меры инженерно-экологического обустройства и средства индивидуальной защиты.
- Эффективный эпиднадзор имеет большое значение, поскольку позволяет вести оперативный мониторинг обстановки и принимать меры во время эпидемий и в ситуациях, когда среди пациентов, находящихся на лечении, отмечаются высокие коэффициенты летальности.
- Контроль численности популяций животных-резервуаров инфекции требует сложного комплекса мероприятий и поэтому должен выполняться с учетом местных условий.
- Социальная мобилизация и укрепление партнерств: мобилизация и санитарное просвещение местного населения и проведение эффективных мероприятий, направленных на изменение поведения, всегда должны осуществляться с учетом местной специфики. Решающее значение имеют работа в партнерстве и сотрудничество с различными заинтересованными сторонами и программами по борьбе с другими трансмиссивными болезнями.
Деятельность ВОЗ
Работа ВОЗ по вопросам борьбы с лейшманиозом ведется по следующим направлениям:
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями. Лейшманиозы подразделяют на висциральные, протекающие с поражением легких, печени, селезенки, сердца, и кожные, проявляющиеся трансформирующимися в очаги изъязвления папулами. Диагностика лейшманиоза осуществляется путем выявления лейшманий в крови пациента (при висцеральной форме) или в отделяемом кожных элементов (при кожной форме).
Общие сведения
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями.
Характеристика возбудителя
Лейшманиоз вызываются семнадцатью из более чем двадцати видов простейших паразитов рода Leishmania. Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Подавляющее большинство лейшманиозов – зоонозы (резервуаром и источником инфекции являются животные), только два вида – антропонозы. Виды животных, участвующих в распространении лейшманиоза, довольно ограничены, поэтому инфекция является природно-очаговой, распространяется в пределах обитания соответствующей фауны: грызунов песчаниковых видов, псовых (лисы, собаки, шакалы), а также переносчиков – москитов. Преимущественно очаги лейшманиоза располагаются в странах Африки и Южной Америки. Большинство из них - развивающиеся, среди 69 стран, где распространен лейшманиоз, 13 являются беднейшими странами мира.
Человек является источником инфекции в случае поражения кожной формой лейшмании, при этом москиты получают возбудителя с отделяемым кожных язв. Висцеральная лейшмания в подавляющем большинстве случаев является зоонозной, москиты заражаются от больных животных. Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Лейшманиоз передается исключительно с помощью трансмиссивного механизма, переносчики – москиты, получают инфекцию, питаясь кровью больных животных, и переносят здоровым особям и людям. Человек обладает высокой восприимчивостью к инфекции, после перенесения кожного лейшманиоза сохраняется продолжительный стойкий иммунитет, висцеральная форма такового не формирует.
Патогенез
Возбудитель проникает в толщу кожи человека при укусе москита, формируя в области входных ворот лейшманиозную гранулему. Впоследствии, при висцеральной форме инфекции гранулема рассасывается, а при кожной - прогрессирует в язву. Лейшмании разносятся по организму с током лимфы, поражая регионарные лимфатические узлы. Вдоль лимфатического сосуда паразиты могут формировать лейшманиомы – ряд последовательно располагающихся специфических язв.
В Южной Америке отмечаются формы лейшмании, протекающие с поражением слизистых оболочек ротовой полости, носоглотки и верхних дыхательных путей с грубой деформацией глубоких тканей и развитием полипозных образований. Висцеральная форма лейшманиоза развивается в результате рассеивания возбудителя по организму и попадания в печень, селезенку, костный мозг. Реже – в кишечную стенку, легкие, почки и надпочечники.
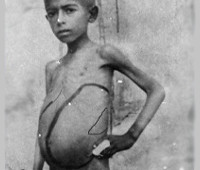
Возникающий иммунный ответ подавляет инфекцию, при этом заболевание протекает латентно, либо с маловыраженной симптоматикой. При иммунодефиците, сниженных защитных свойствах лейшманиоз прогрессирует, протекает с выраженной клиникой интоксикационного синдрома, лихорадкой. Размножение паразитов в печени способствуют замещению гепатоцитов фиброзной тканью, в селезенке отмечают атрофию пульпы с участками инфарктов и некротизации. Вследствие поражения костного мозга развивается анемия. В целом висцеральный лейшманиоз, прогрессируя, вызывает общую кахексию.
Классификация
Лейшманиозы подразделяются на висцеральные и кожные формы, каждая форма, в свою очередь, разделяется на антропонозы и зоонозы (в зависимости от резервуара инфекции). Висцеральные зоонозные лейшманиозы: детский кала-азар (средиземноморско-среднеазиатский), лихорадка дум-дум (распространена в восточной Африке), носоглоточный лейшманиоз (кожно-слизистый, лейшманиоз Нового Света).
Индийский кала-азар является висцеральным антропонозом. Кожные формы лейшманиоза представлены болезнью Боровского (городской антропонозный тип и сельский зооноз), пендинской, ашхабадской язвами, багдадским фурункулом, эфиопским кожным лейшманиозом.
Симптомы лейшманиоза
Висцеральный средиземноморско-азиатский лейшманиоз
Инкубационный период этой формы лейшманиоза составляет от 20 дней до нескольких (3-5) месяцев. Иногда (довольно редко) затягивается до года. У детей раннего возраста в этот период может отмечаться первичная папула в месте внедрения возбудителя (у взрослых встречается в редких случаях). Инфекция протекает в острой, подострой и хронической формах. Острая форма обычно отмечается у детей, характеризуется бурным течением и без должной медицинской помощи заканчивается летально.
Чаще всего встречается подострая форма заболевания. В начальном периоде отмечается постепенное нарастание общей слабости, разбитости, повышенной утомляемости. Отмечается снижение аппетита, побледнение кожи. В этом периоде при пальпации можно выявить некоторое увеличение размеров селезенки. Температура тела может подниматься до субфебрильных цифр.
Подъем температуры до высоких значений говорит о вступлении заболевания в период разгара. Лихорадка имеет неправильный или волнообразный характер, продолжается в течение нескольких дней. Приступы лихорадки могут сменяться периодами нормализации температуры или снижения до субфебрильных значений. Такое течение обычно продолжается 2-3 месяца. Лимфатические узлы увеличены, отмечается гепато- и, в особенности, спленомегалия. Печень и селезенка при пальпации умеренно болезненны. При развитии бронхоаденита отмечается кашель. При такой форме нередко присоединяется вторичная инфекция дыхательной системы и развивается пневмония.
С прогрессированием заболевания отмечается усугубление тяжести состояния больного, развивается кахексия, анемия, геморрагический синдром. На слизистых оболочках ротовой полости возникают некротизированные участки. Ввиду значительного увеличения селезенки происходит смещение сердца вправо, тоны его глухие, ритм сокращений ускорен. Отмечается склонность к падению периферического артериального давления. С прогрессированием инфекции формируется сердечная недостаточность. В терминальном периоде больные кахексичны, кожные покровы бледные и истонченные, отмечаются отеки, выражена анемия.
Хронический лейшманиоз протекает латентно, либо с незначительной симптоматикой. Антропонозный висцеральный лейшманиоз может сопровождаться (в 10% случаев) появлением на коже лейшманоидов – мелких папиллом, узелков или пятен (иногда просто участки со сниженной пигментацией), содержащих возбудителя. Лейшманоиды могут существовать годами и десятилетиями.
Кожный зоонозный лейшманиоз (болезнь Боровского)
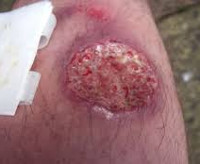
Распространен в тропическом и субтропическом климате. Инкубационный период его составляет 10-20 дней, может сокращаться до недели и удлиняться до полутора месяцев. В области внедрения возбудителя при этой форме инфекции обычно формируется первичная лейшманиома, первоначально имеющая вид розовой гладкой папулы около 2-3 см в диаметре, в дальнейшем прогрессирующей в безболезненный или малоболезненный при надавливании фурункул. Спустя 1-2 недели в лейшманиоме формируется некротический очаг, и вскоре образуется безболезненное изъязвление с подрытыми краями, окруженное валиком инфильтрированной кожи с обильным отделяемым серозно-гнойного или геморрагического характера.
Диффузно-инфильтрирующий лейшманиоз
Отличается значительной распространенной инфильтрацией кожи. Со временем инфильтрат регрессирует, не оставляя последствий. В исключительных случаях отмечаются мелкие язвы, заживающие без заметных рубцов. Такая форма лейшманиоза достаточно редка, обычно отмечается у пожилых лиц.
Туберкулоидный кожный лейшманиоз
Наблюдается в основном у детей и молодых людей. При этой форме вокруг послеязвенных рубцов или на них появляются мелкие бугорки, могущие увеличиваться в размерах и сливаться друг с другом. Изъязвляются такие бугорки редко. Язвы при этой форме инфекции оставляют значительные рубцы.
Антропонозная форма кожного лейшманиоза
Характеризуется продолжительным инкубационным периодом, который может достигать нескольких месяцев и лет, а также медленным развитием и умеренной интенсивностью кожных поражений.
Осложнения лейшманиоза
Длительно протекающий лейшманиоз прогрессирует с развитием пневмонии, нефритов, агранулоцитоза, геморрагического диатеза, а также может осложняться гнойно-некротическими воспалениями.
Диагностика лейшманиоза
Общий анализ крови при лейшманиозе показывает признаки гипохромной анемии, нейтропении и анэозинофилии при относительном лимфоцитозе, а также пониженную концентрацию тромбоцитов. СОЭ повышена. Биохимический анализ крови может показать гипергаммаглобулинемию. Выделение возбудителя кожного лейшманиоза возможно из бугорков и язв, при висцеральном - лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя производят биопсию лимфоузлов, селезенки, печени.
В качестве специфической диагностики осуществляют микроскопическое исследование, бакпосев на питательной среде NNN, биопробы на лабораторных животных. Серологическая диагностика лейшманиоза проводится с применением РСК, ИФА, РНИФ, РЛА. В периоде реконвалесценции отмечается позитивная реакция Монтенегро (кожная проба с лейшманином). Производится при эпидемиологических исследованиях.
Лечение лейшманиоза
Этиологическое лечение лейшманиоза заключается в применении препаратов пятивалентной сурьмы. При висцеральной форме их назначают внутривенно с нарастанием дозировки на 7-10 дней. В случае недостаточной эффективности терапию дополняют амфотерицином В, вводимым с 5% раствором глюкозы внутривенно медленно. На ранних стадиях кожного лейшманиоза бугорки обкалывают мономицином, сульфатом берберина или уротропином, а также назначают эти препараты в виде мазей и примочек.
Сформировавшиеся язвы являются показанием к назначению мирамистина внутримышечно. Для ускорения заживления язв эффективна лазерная терапия. Препаратами резерва при лейшманиозе являются амфотерицин В и пентамидин, их назначают в случаях рецидивирования инфекции и при резистентности лейшманий к традиционным средствам. Для повышения эффективности терапии можно добавить человеческий рекомбинантный гаммаинтерферон. В некоторых случаях бывает необходимо хирургическое удаление селезенки.
Прогноз и профилактика лейшманиоза
При легко протекающем лейшманиозе возможно самостоятельное выздоровление. Благоприятен прогноз при своевременном выявлении и должных медицинских мерах. Тяжелые формы, инфицирование лиц с ослабленными защитными свойствами, отсутствие лечения значительно ухудшают прогноз. Кожные проявления лейшманиоза оставляют косметические дефекты.
Профилактика лейшманиоза включает меры по благоустройству населенных пунктов, ликвидацию мест расселения москитов (свалок и пустырей, затопленных подвальных помещений), дезинсекцию жилых помещений. Индивидуальная профилактика заключается в использовании репеллентов, других средств защиты от укусов москитов. При обнаружении больного производят химиопрофилактику пириметамином в коллективе. Специфическая иммунная профилактика (вакцинация) производится лицам, планирующим посещение эпидемически опасных районов, а также неимунному населению очагов инфекции.
Висцеральный лейшманиоз – это хроническое инфекционное протозойное заболевание с поражением печени и селезенки, развитием анемии и кахексии. Другими симптомами являются лихорадка, увеличение лимфоузлов, кожные проявления. Диагностика включает выявление возбудителя из крови и биоптатов внутренних органов, реже путем биопроб на грызунах, поиск антител к возбудителю. Лечение состоит из курса этиотропных препаратов (преимущественно пятивалентной сурьмы) и коррекции органных дисфункций в качестве симптоматической терапии. В некоторых случаях показаны гемотрансфузии.
МКБ-10
Общие сведения
Висцеральный лейшманиоз (лихорадка дум-дум, кала-азар, черная лихорадка) принадлежит к трансмиссивным инфекциям, вызываемым простейшими. В 1903 году английский патолог Лейшман совместно с итальянским ученым Донованом описал морфологию органных поражений и выделил возбудителя. В честь исследователей инфекционный агент получил своё название Leishmania donovani. Болезнь наиболее распространена в тропических и субтропических странах, сезонный рост заболеваемости зависит от особенностей жизненного цикла переносчика и приходится на период с мая по ноябрь.

Причины
Возбудитель инфекции – простейший паразитический микроорганизм лейшмания. Источниками и резервуарами инфекции служат теплокровные дикие и домашние животные (грызуны, ленивцы, лисы, собаки), люди. Путь инфицирования преимущественно трансмиссивный, переносчики – самки москитов рода Phlebotomus. Имеются данные о единичных случаях заражения при переливаниях крови, передачи лейшманий от матери плоду, при использовании нестерильного медицинского инструментария и игл во время внутривенного введения наркотических средств.
В своем развитии лейшманиям необходимо пройти две стадии: безжгутиковую и жгутиковую в организме человека либо животного и переносчика соответственно. Амастиготы обитают внутри клеток, лишены способности к перемещению, промастиготы имеют жгутики для активных движений в пространстве. Находясь внутри самки москита, лейшмании активно размножаются в пищеварительном канале насекомого, после чего перемещаются к хоботку. Наиболее подвержены заражению дети до 5 лет, молодые мужчины, сельскохозяйственные работники, туристы, пациенты с ВИЧ-инфекцией, онкопатологиями.
Патогенез
В месте укуса переносчика формируется первичный аффект в виде гранулемы, которая состоит из макрофагов с размножающимися внутри лейшманиями, ретикулоцитов, эпителиоцитов и гигантских клеток. Через некоторое время гранулема подвергается обратному развитию, реже рубцеванию, а находящиеся в макрофагах возбудители с током лимфы и крови попадают во внутренние органы. При нормальном состоянии иммунной системы происходит разрушение пораженных клеток. В случае иммунодефицита лейшмании размножаются с увеличенной скоростью, поражают паренхиматозные органы.
Это приводит к возникновению воспалительных изменений, активному фиброзированию и увеличению размеров органов. В печеночной ткани при патогистологическом исследовании обнаруживаются участки интерлобулярного фиброза и дистрофия гепатоцитов, в лимфатических узлах – дистрофические изменения зародышевого центра и аплазия костного мозга, в селезенке – атрофия пульпы, зоны инфарктов, некроза и геморрагических инфильтратов. При длительном течении висцерального лейшманиоза возникает амилоидоз внутренних органов.
Классификация
Разделение висцерального лейшманиоза на сельский и городской виды подразумевает разные источники инфекции (домашние и дикие животные), а также тяжесть течения патологии – считается, что при городском типе болезнь протекает доброкачественнее. Выделяют острый, подострый и хронический варианты органного лейшманиоза. Наиболее благоприятным течением отличается хроническая форма, острый тип данной протозойной инфекции чаще всего встречается у детей, характеризуется бурным развитием симптомов и нередкими летальными исходами. Для подострого варианта типично наличие осложнений.
Симптомы висцерального лейшманиоза
Инкубационный период составляет от 20 дней до 1 года, чаще 3-5 месяцев. Для манифестации болезни характерно постепенное начало, появление кожной папулы бледно-розового цвета на месте внедрения возбудителя, сменяющейся участком депигментации (лейшманоид). Отмечается слабость, беспричинная усталость, снижение аппетита, похудание. В дальнейшем присоединяется лихорадка до 39-40° C, которая протекает с чередованием высокой и нормальной температуры тела на продолжении нескольких месяцев.
Наблюдается безболезненное увеличение всех групп лимфатических узлов, изменение их консистенции до плотно-эластической. Пациенты с висцеральным лейшманиозом почти всегда отмечают тяжесть и дискомфорт в подреберьях. При прогрессировании болезни наблюдается гепатоспленомегалия с появлением отеков и увеличением живота. Снижается количество выделяемой мочи. В связи с развитием гиперспленизма и поражения костного мозга возникают кровотечения. Обнаруживается одышка, язвенно-некротические поражения ротовой полости, бледность кожи, нарушения дефекации.
Осложнения
Наиболее частые осложнения (тромбогеморрагический синдром, гранулоцитопения, агранулоцитоз) связаны с поражением кроветворной системы, следствием чего является некроз миндалин, слизистой рта и десен (нома). Отечно-асцитический синдром при висцеральном лейшманиозе возникает из-за вовлечения печени, сопровождается хронической сердечной недостаточностью, нарушениями в работе ЖКТ (энтероколитом), нефритом, снижением либидо, олиго- и аменореей. Характерны случаи бактериальной пневмонии ввиду высокого стояния диафрагмы и снижения дыхательной емкости легких. К редким осложнениям относят разрывы селезенки, геморрагический шок, ДВС-синдром.
Диагностика
Определение висцеральной формы лейшманиоза требует осмотра инфекциониста, по показаниям назначаются консультации других специалистов. Важно уточнить у пациента факт пребывания в эндемичных зонах земного шара в течение предшествующих пяти лет, наличие вакцинации от лейшманиоза, род профессиональных занятий. Лабораторные и инструментальные методы верификации болезни включают в себя:
- Физикальное исследование. Во время объективного осмотра обращает на себя внимание бледность, сухость, истончение кожи, наличие язв в полости рта. Лимфоузлы плотные, увеличенные, безболезненные. При аускультации тоны сердца приглушены, выслушивается тахикардия, шумы, в легких могут определяться участки ослабленного дыхания. Пальпация живота безболезненна, размеры селезенки и печени резко увеличены. Часто обнаруживаются периферические отеки, асцит.
- Лабораторные исследования. Признаками лейшманиоза в общем анализе крови служат анемия, пойкилоцитоз, анизоцитоз, лейкопения, нейтропения, анэозинофилия, тромбоцитопения, резкое ускорение СОЭ. Биохимические параметры изменены в сторону повышения АЛТ, АСТ, СРБ, креатинина и мочевины, гипоальбуминемии. Наблюдается увеличение времени свертывания крови. В общеклиническом анализе мочи отмечается повышение плотности мочевого осадка, протеинурия, гематурия.
- Выявление инфекционных агентов. Для обнаружения лейшманий проводится микроскопия, посев биологических препаратов и крови, реже биопробы на хомячках. Серологическая диагностика (ИФА) направлена на выявление противолейшманиозных антител. Использование внутрикожной пробы Монтенегро является косвенным методом подтверждения диагноза в период реконвалесценции, применяется при эпидемиологических исследованиях в популяции.
- Инструментальные методики. Рентгенография ОГК выполняется для исключения пневмонии, туберкулезного поражения. Сонография брюшной полости визуализирует увеличение размеров печени, селезенки, признаки портальной гипертензии, наличие асцита. УЗИ и биопсию лимфатических узлов, стернальную пункцию, трепанобиопсию костного мозга, диагностическую торакоскопию и лапароскопию осуществляют по показаниям.
Туберкулез проявляется длительным субфебрилитетом, редко сухим кашлем и симптомами дисфункции вовлеченных в патологический процесс органов; часто диагноз верифицируется только лабораторно-инструментальными методиками. Схожесть клинических симптомов заболевания наблюдается с такими патологиями, как лейкоз и лимфогранулематоз, при данных патологиях диагностическими критериями становятся данные анализов крови и биопсии костного мозга. Сепсис клинически протекает схоже, но обычно имеет первичный очаг поражения (рана, гнойное образование и др.).
Лечение висцерального лейшманиоза
Пациенты с данным заболеванием госпитализируются в стационар. В обязательном порядке необходимо ограничить возможность контакта с москитами, поэтому над кроватями и в оконных проемах устанавливают противомоскитные сетки. Постельный режим показан до устойчивых нормальных цифр температуры тела в течение 3-5 дней, из-за риска разрыва селезенки при её значительном увеличении не рекомендуются резкие наклоны, повороты, поднятие тяжестей более 10 кг. Режим питания предусматривает высококалорийную, богатую белками пищу, водная нагрузка подбирается индивидуально.
Этиотропная терапия висцерального лейшманиоза должна включать препараты сурьмы (натрия стибоглюконат) либо пентамидин, милтефозин, липосомальный амфотерицин В. Некоторые исследования показали эффективность терапевтического приема производных пятивалентной сурьмы в сочетании с сульфатом паромомицина, при этом сокращается длительность курса лечения. Пациентам с осложнениями, ВИЧ-инфекцией, тяжелыми сопутствующими болезнями рекомендовано курсовое введение амфотерицина В как первой линии лечения висцерального лейшманиоза.
Выраженная анемия является показанием для эритроцитарных гемотрансфузий, реже требуется введение тромбомассы и донорских лейкоцитов. Коррекция анемии заключается в длительном приеме препаратов железа, по показаниям – колониестимулирующих факторов. Симптоматическое лечение предполагает дезинтоксикацию, прием жаропонижающих средств (аспирин – с осторожностью), антибиотиков в случае присоединения вторичных инфекций. Важной составляющей лечения является борьба с отеками, в числе прочего в план терапии включаются мочегонные средства и растворы альбумина.
Прогноз и профилактика
Прогноз при ранней диагностике благоприятный за исключением случаев болезни у ВИЧ-инфицированных пациентов – у данной категории больных даже слабопатогенные штаммы лейшманий вызывают органные поражения. Продолжительность лечения составляет 14-30 дней, наблюдение за реконвалесцентами занимает 4-6 месяцев из-за возможных рецидивов лейшманиоза. У 17% пролеченных пациентов в течение 5 лет после выздоровления могут обнаруживаться симптомы посткала-азарного дермального лейшманиоза, протоколы диагностики и лечения для которого окончательно не разработаны.
Специфическая профилактика заключается в плановом введении живой вакцины, рекомендована лицам, проживающим или планирующим длительное либо кратковременное пребывание на эндемичных территориях, туристам. Введение препарата необходимо осуществлять зимой или осенью минимум за три месяца до поездки. Неспецифические меры предотвращения висцерального лейшманиоза включают своевременное выявление, изоляцию и лечение больных, использование противомоскитных сеток, вакцинацию собак, устранение свалок, меры дезинсекции и дератизации. Борьба с москитами заключается, в том числе, в осушении болот, подвалов и овощехранилищ.
4. A Treatment outcomes of visceral leishmaniasis in Ethiopia from 2001 to 2017: a systematic review and meta-analysis / Eyob Alemayehu Gebreyohannes, Akshaya Srikanth Bhagvathula, Tadesse Melaku Abegaz// Infect Dis Poverty – 2018 - №7.
Кожный лейшманиоз – это инфекционная болезнь, вызываемая простейшими и сопровождающаяся поражением кожных покровов, реже слизистых оболочек. Характерным признаком являются язвы на месте внедрения возбудителя. Температурная реакция организма варьируется в широких пределах, другие признаки заболевания выявляются очень редко. Диагностика базируется на обнаружении возбудителя и антител к нему. Лечение проводится с помощью этиотропных препаратов и симптоматических мероприятий. В некоторых случаях необходимо хирургическое вмешательство, криодеструкция или лазеротерапия.
МКБ-10
Общие сведения
Кожный лейшманиоз (болезнь Боровского) представляет собой инфекцию, передающуюся преимущественно трансмиссивным путем. Эта болезнь известна с древности, впервые была описана английским врачом Пококом в 1745 году. Более полную клиническую характеристику нозологии дал русский хирург Боровский в 1898 году. Сам возбудитель – лейшмания – обязан своим названием английскому патологу Лейшману, который в 1903 году описал этого простейшего практически параллельно с итальянским исследователем Донованом. Патология распространена в тропических странах, сезонность связана с активностью переносчиков – с мая по ноябрь.

Причины
Возбудитель инфекции – паразит Leishmania, относящийся к простейшим. Самыми распространенными видами являются L. tropica, L. major, L. aethiopica, L. infantum, L. mexicana, L. amazonensis, L. braziliensis. Резервуарами паразитов в природе служат москиты, енотовидные собаки, ленивцы, грызуны, лисы и дикобразы. Основным способом заражения является трансмиссивный путь, реализуемый с помощью переносчиков – москитов, реже песчаных мух.
Микроорганизм нуждается в смене двух хозяев для размножения, при этом безжгутиковая фаза развития проходит в организме людей либо животных, а жгутиковая – в пищеварительном тракте самки москита. При укусе переносчик срыгивает в ранку лейшманий, которые внедряются в толщу кожи. Другие пути инфицирования (вертикальный, при гемотрансфузиях и оперативных вмешательствах) встречаются редко. Группами риска по кожному лейшманиозу являются дети, сельские жители, путешественники, ВИЧ-инфицированные лица и онкологические больные. Чаще всего заболевают молодые мужчины и пожилые женщины.
Патогенез
После проникновения в толщу дермы лейшмании поглощаются макрофагами, внутри которых могут размножаться. Для контроля репликации возбудителя в организме CD8 + Т-лимфоциты в большом количестве продуцируют фактор некроза опухоли и интерферон гамма, с помощью которых пораженные клетки кожи и макрофаги начинают индуцировать производство собственных микробицидных эффекторов, способных уничтожать лейшманий. CD8 + -лимфоциты играют значительную роль в патогенезе болезни – они активно уничтожают пораженные клетки, но не действуют на самих внутриклеточных паразитов.
Роль В-лимфоцитов изучается; ряд исследований показали возможность длительной персистенции заболевания из-за стимуляции В-лимфоцитами CD4 + -клеток и возникновения избыточной продукции как провоспалительных, так и регуляторных цитокинов. При гистологическом исследовании обнаруживаются воспалительные инфильтраты переменной интенсивности с диффузным или очаговым распределением, характеризующиеся преобладанием лимфоцитов, гистиоцитов и плазматических клеток с зонами спонгиоза, паракератоза и псевдоэпителиоматозной гиперплазии. В области поражения определяются язвы, очаговая зона некроза и хорошо организованные гранулемы.
Классификация
Кожный лейшманиоз может быть распространенным (диффузным) либо локализованным. Реже встречается кожно-слизистая форма болезни (эспундия), при которой происходит поражение слизистых оболочек рта и носоглотки. В отдельных случаях в процесс вовлекаются дыхательные пути, в частности – гортань. При этом варианте течения возникает обезображивание и деформация лица, возможна гибель от дыхательной недостаточности. Сохраняется деление болезни на городской и сельский лейшманиоз – считается, что при первом типе течение язвенного процесса медленнее, чем при втором, а заражение происходит из-за больных собак и грызунов соответственно.
Симптомы кожного лейшманиоза
Инкубационный период городской формы патологии длится от 10 суток до года, чаще – 3-5 месяцев; для сельского варианта время инкубации может сокращаться до 1-8 недель. Начало болезни постепенное, с лихорадкой до 38°C. Острый дебют характерен для маленьких детей и ВИЧ-позитивных пациентов, часто приводит к кожно-висцеральному поражению и гибели. На месте укуса москита появляется бурого цвета бугорок, который постепенно вырастает до 2-х и более сантиметров, покрывается мелкими чешуйками (лейшманиома). Затем образование продолжает свой рост и через полгода изъязвляется с появлением характерного слизисто-гнойного отделяемого. Заживление язвы завершается образованием рубца.
Сельская форма болезни протекает гораздо быстрее и агрессивнее: лейшманиомы практически сразу переходят в язвенную стадию с формированием дочерних бугорков, через 2-4 месяца дно язвы начинает напоминать рыбью икру и центробежно заживать с появлением рубцового дефекта. Лимфатические сосуды воспаляются, пальпируются в виде твердых узлов-бусин, часть из которых вскрывается. После перенесенного городского кожного варианта в редких случаях отмечается хроническое течение процесса с образованием небольших бугорков около рубца, которые не изъязвляются и могут персистировать всю жизнь человека.
Осложнения
Наиболее частыми осложнениями несвоевременно диагностированного кожного лейшманиоза являются участки гиперпигментации и рубцы на месте лейшманиом. Помимо косметического дефекта рубцовые изменения могут приводить к инвалидности (особенно при расположении на слизистых). Реже встречаются кровотечения, вызванные расплавлением сосуда на дне язвы, и вторичные гнойные процессы. При длительном течении, обширном поражении, коморбидной патологии возможно формирование хронической венозной недостаточности, лимфостаза и рецидивирующей рожи. При вовлечении надгортанника может наблюдаться ложный круп.
Диагностика
Диагноз кожной формы лейшманиоза верифицируется инфекционистом, по показаниям назначаются консультации других специалистов. Обязательным является тщательный сбор эпидемиологического анамнеза на предмет пребывания в тропических зонах. В ходе диагностического поиска применяются следующие инструментальные и лабораторные методики:
Лечение кожного лейшманиоза
Пациенты с кожными формами болезни не нуждаются в стационарном лечении. Постельный режим показан при выраженной лихорадке, болевом синдроме и гнойных осложнениях. Специальная диета не разработана, из-за возможных лекарственных побочных эффектов рекомендуется отказаться от приема алкоголя, наркотических средств и никотина, исключить на время лечения трудноперевариваемую пищу (жирное, жареное, маринады). Показана местная антисептическая обработка язв, полоскание рта и промывание носовых ходов при расположении очагов на слизистых, применение стерильных повязок с ежедневной сменой.
Специфическое антипротозойное лечение осуществляется с учетом вида возбудителя преимущественно препаратами пятивалентной сурьмы (натрия стибоглюконата). Возможно использование милтефозина, пентакарината, липосомального амфотерицина В. Системное применение этих средств сопряжено с риском развития побочных эффектов, поэтому в настоящее время ведется изучение местных медикаментов (кремы, мази) в качестве дополнения к основной терапии. Симптоматическое лечение подразумевает прием жаропонижающих, обезболивающих, дезинтоксикационных и других препаратов. При резистентности лейшманиоза проводится спленэктомия.
Местное лечение лейшманиозных кожных язв неразрывно связано с тепловым воздействием, поскольку возбудители крайне чувствительны к высоким температурам. Среди подобных методов терапии распространена радиочастотная, преимущество которой заключается в отсутствии повреждения здоровой кожи в процессе применения. Используется фотодинамическая и прямая электрическая терапия, инфракрасная стимуляция, лазеролечение. Существуют описания единичных случаев полного излечения от кожного лейшманиоза с помощью местных методик как монотерапии нозологии у ВИЧ-позитивных и иных иммуносупрессивных пациентов.
Прогноз и профилактика
Прогноз при кожном лейшманиозе при отсутствии осложнений обычно благоприятный. До 85% случаев болезни заканчиваются выздоровлением; для заболевания характерно циклическое течение и естественная реконвалесценция. Летальных случаев лейшманиоза данного вида не зафиксировано. Среди ВИЧ-инфицированных и других лиц с иммунным дефицитом даже слабопатогенные штаммы лейшманий могут вызывать висцеральную патологию. Продолжительность неосложненного сельского типа лейшманиоза кожи составляет не более 3-6 месяцев, городского – до 2 лет. Лечение продолжается в течение 20-30 дней, допускается проведение терапии сроком до двух месяцев.
Специфическая профилактика показана всем выезжающим в эндемичные зоны, рекомендуется проводить вакцинацию в зимне-осенний сезон и не позднее 3-х месяцев до планируемой поездки. Главным средством неспецифической профилактики является борьба с переносчиками: осушение подвалов и овощехранилищ, инсектицидная обработка, использование репеллентов. Важна своевременная диагностика, изоляция и лечение больных, установка в палатах противомоскитных сеток. Рекомендуется плановая вакцинация домашних собак, борьба с городскими свалками, дератизация и отстрел больных диких животных.
1. Борьба с лейшманиозом. Доклад на заседании комитета экспертов ВОЗ по борьбе с лейшманиозом/ Серия технических докладов ВОЗ №949 – 2010.
3. Cutaneous Manifestations of Human and Murine Leishmaniasis / Breanna M. Scorza, Edgar M. Carvalho, Mary E. Wilson / International Journal Molecular Sciences – 2017 - №18.
4. Diagnosis, Treatment and Clinical Features of Cutaneous Leishmaniasis in Saudi Arabia / Yousry A. Hawash, Khadiga A. Ismail, Maha M. Abdel-Wahab, Mahmoud Khalifa // The Korean Journal of Parasitology.

Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами - лейшманиями.
Существует 3 основных типа лейшманиоза - висцеральный (часто называемый кала-азар и являющийся самой тяжелой формой болезни), кожный (наиболее распространенный) и слизисто-кожный.
Возбудителем лейшманиоза является простейший паразит Leishmania , который передается при укусе инфицированных москитов.
Болезнь поражает самых бедных людей планеты и связана с недостаточностью питания, перемещением населения, плохими жилищными условиями, слабой иммунной системой и отсутствием ресурсов.
Лейшманиоз связан с изменениями в окружающей среде, такими как обезлесение, строительно дамб и ирригационных систем и урбанизация.
По данным Всемирной Организации Здравоохранения (ВОЗ) ежегодно в мире регистрируется от 700 тысяч до 1,3 миллиона новых случаев кожного лейшманиоза и 200 - 400 тысяч случаев висцерального лейшманиоза. В среднем от висцерального лейшманиоза в мире погибает до 30 тысяч человек и по показателям смертности он уступает только малярии.

Висцеральный лейшманиоз (ВЛ, известный также как кала-азар) без лечения заканчивается смертельным исходом. Для него характерны нерегулярные приступы лихорадки, потеря веса, увеличение селезенки и печени и анемия. ВЛ является высокоэндемическим в Индостане и Восточной Африке. По оценкам, в мире ежегодно происходит от 200 000 до 400 000 новых случаев заболевания ВЛ. Более 90% новых случаев заболевания происходит в шести странах: Бангладеш, Бразилии, Индии, Судане, Эфиопии и Южном Судане.
Кожный лейшманиоз (КЛ) является наиболее распространенной формой лейшманиоза и вызывает повреждения кожи, главным образом язвы, на открытых участках тела, после которых на всю жизнь остаются шрамы и тяжелая инвалидность. Около 95% случаев заболевания КЛ происходит в Америке, в Средиземноморском бассейне, на Ближнем Востоке и в Средней Азии. Более двух третей новых случаев заболевания КЛ приходится на 6 стран: Алжир, Афганистан, Бразилию, Иран (Исламскую Республику), Колумбию и Сирийскую Арабскую Республику. По оценкам, в мире ежегодно происходит от 0,7 миллиона до 1,3 миллиона новых случаев заболевания.
Слизисто-кожный лейшманиоз приводит к частичному или полному разрушению слизистых оболочек носа, рта и горла. Около 90% случаев заболевания слизисто-кожным лейшманиозом происходит в Многонациональном Государстве Боливия, Бразилии и Перу.
В Российской Федерации регистрируются только завозные случаи лейшманиоза. Это связано с выездом в страны с теплым климатом - тропики, субтропики. Риск заражения лейшманиозом остается при посещении стран ближнего зарубежья: Азербайджана, Армении, Грузии, Кыргызстана, Таджикистана, Узбекистана. Активность переносчиков возбудителя отмечается в весенне - летний период - с мая по сентябрь.
Формы передачи лейшманиоза:

Паразиты, вызывающие лейшманиоз, передаются при укусах инфицированных самок phlebotomine sandflies. Эпидемиология лейшманиоза зависит от вида паразита, экологических особенностей мест, где происходит передача инфекции, текущего и прошлого воздействия паразита на данную группу населения и поведения людей. Установлено, что около 70 видов животных, в том числе человек, являются естественными резервуарами паразитов Leishmania.
Средиземноморский бассейн
Юго-Восточная Азия
В Юго-Восточной Азии висцеральный лейшманиоз - основной тип заболевания. Передача инфекции обычно имеет место в сельских районах на высоте ниже 600 м над уровнем моря, для которых характерны обильные годовые осадки, средняя влажность выше 70%, температура от 15° до 38°C, обильная растительность, грунтовые воды и аллювиальные почвы. Болезнь наиболее распространена в деревнях, где люди часто живут в домах с глинобитными стенами и земляными полами, а скот и другие домашние животные содержатся по соседству с людьми.
Восточная Африка
В Восточной Африке часто бывают вспышки висцеральнгого лейшманиоза в северной саванне, где растут акации и баланитесы, а также в южной саванне и лесных районах, где москиты живут возле термитников.
Кожный лейшманиоз распространен в горной местности Эфиопии и других местах Восточной Африки, где в деревнях, построенных в скалах или на берегах рек, являющихся природной средой обитания даманов, происходит повышенное число контактов людей с москитами.
Афроевразия
В Афроевразии самый распространенный тип заболевания - кожный лейшминиоз. Сельскохозяйственные проекты и ирригационные системы могут повысить распространенность одной формы кожного лейшманиоза, так как для работы в рамках этих проектов приезжают люди, не имеющие иммунитета к этой болезни.
Крупные вспышки болезни происходят в густонаселенных городах, особенно в военное время и при крупномасштабной миграции населения. Носителями паразита, вызывающего кожный лейшманиоз, являются, главным образом, люди или грызуны.
Кала-азар в Америке очень схож с разновидностью, распространенной в Средиземноморье. Считается, что инфицированию людей способствует обычай держать собак и других домашних животных в домах.
Эпидемиология КЛ в Америке сложная, с разными циклами передачи, хозяевами паразита, переносчиками, клиническими проявлениями и ответными реакциями на терапию и с многочисленными видами Leishmania, циркулирующими в одном и том же географическом районе.
Пост-кала-азар кожный лейшманиоз (PDKL)
PDKL является осложнением висцерального лейшманиоза, проявляющимся в виде макулезной, папулезной или узелковой сыпи обычно на лице, верхней части рук, туловище и других частях тела. Он характерен, в основном, для Восточной Африки и Индостана, где это состояние развивается у 50% и 5-10% пациентов с кала-азар, соответственно. Обычно сыпь появляется через 6 месяцев - один или более лет после видимого излечения кала-азар, но может появиться и раньше. Люди с PDKL считаются потенциальным источником инфекции кала-азар.
Коинфекция лейшмании и ВИЧ
Основные факторы риска
Социально-экономические условия
Недостаточность питания
Недостаточное потребление продуктов с высоким содержанием протеинов, железа, витамина А и цинка повышает риск развития кала-азар после инфицирования.
Передвижение населения
Эпидемии обеих основных форм лейшманиоза часто связанны с миграцией и передвижением людей, не имеющих иммунитета, в районы, где сохраняются циклы передачи инфекции. Важными факторами остаются воздействие на рабочих местах, а также широко распространившееся обезлесение. Например, люди, поселяющиеся в местах, которые раньше были лесами, приближаются к местам обитания москитов. Это может привести к быстрому росту заболеваемости.
Изменения в окружающей среде
Изменения в окружающей среде, которые могут повлиять на заболеваемость лейшманиозом, включают урбанизацию, доместикацию цикла передачи инфекции и проникновение сельскохозяйственных ферм и поселений в лесные районы.
Изменение климата
Лейшманиоз чувствителен к климату - на него оказывают значительное воздействие изменения, связанные с выпадением осадков, температурой и влажностью. Глобальное потепление и деградация почв оказывают воздействие на эпидемиологию лейшманиоза разными путями:
изменения температуры, выпадения осадков и влажности могут оказывать значительное воздействие на переносчиков и хозяев путем изменения мест их распространения и воздействия на их выживаемость и размеры популяций;
небольшие температурные колебания могут оказывать глубокое воздействие на цикл развития промастигот лейшманий в организме москитов, что может привести к установлению передачи паразита в районах, ранее не являющихся эндемичными по этой болезни;
засуха, голод и наводнения, происходящие в результате изменения климата, могут приводить к массовому перемещению и миграции людей в районы с передачей лейшманиоза, а плохое питание может ослаблять их иммунитет.
Диагностика и лечение
При висцеральном лейшманиозе диагноз ставится на основе клинических признаков в сочетании с результатами паразитологических или серологических тестов (диагностических экспресс-тестов и других). При кожном и слизисто-кожном лейшманиозе серологические тесты имеют ограниченную ценность. Диагноз кожного лейшманиоза подтверждают клинические проявления и результаты паразитологических тестов.
Лечение лейшманиоза зависит от нескольких факторов, включая тип болезни, вид паразитов, географическое расположение. Лейшманиоз лечится и излечивается. Всем пациентам, у которых диагностирован висцеральный лейшманиоз, требуется безотлагательное и полное лечение. Детальная информация о лечении разных форм болезни в зависимости от географического расположения доступна в серии технических докладов ВОЗ 949 о борьбе с лейшманиозом.
Профилактика и борьба
Для профилактики лейшманиоза и борьбы с ним необходимо проводить комбинированные стратегии, так как передача инфекции происходит в сложной биологической системе с участием человека (хозяина), паразита, москита (переносчика) и в некоторых случаях животного резервуара (хозяина). Основные стратегии включают следующие:
Ранняя диагностика и эффективное ведение случаев заболевания способствуют уменьшению распространенности болезни и предотвращают инвалидность и смерть. В настоящее время есть высокоэффективные и безопасные препараты от лейшманиоза, особенно от ВЛ, и доступ к этим препаратам намного улучшился.
Борьба с переносчиками особенно в домашних условиях, способствует уменьшению или прекращению передачи инфекции. Методы борьбы включают распыление инсектицидов, использование обработанных инсектицидом сеток, рациональное использование окружающей среды и личную защиту.
Эффективный эпиднадзор за болезнью имеет большое значение. Раннее выявление и лечение случаев заболевания может способствовать уменьшению передачи инфекции и содействовать в проведении мониторинга за распространением и бременем болезни.
Борьба с животными-хозяевами является сложным мероприятием, требующим учета местных условий.
Социальная мобилизация и укрепление партнерств - мобилизация и санитарное просвещение местных сообществ при проведении эффективных мероприятий, направленных на изменение поведения, и коммуникационных стратегий, адаптированных к местным условиям. Партнерство и сотрудничество с различными заинтересованными сторонами и программами по борьбе с другими трансмиссивными болезнями имеет критически важное значение на всех уровнях.
Читайте также:

