Влияние трихомонад на суставы
Обновлено: 24.04.2024
Человек постоянно контактирует с окружающей средой, а значит и с населяющими ее микроорганизмами, многие из которых являются патогенными, способными вызвать воспалительный процесс. Инфекционный артрит развивается при попадании инфекции в сустав. Предупредить тяжелые осложнения этого заболевания может только своевременное обращение за медицинской помощью.
Общие сведения о заболевании
Инфекционный артрит – это воспаление сустава, вызванное местной или общей инфекцией. Симптомы болезни и ее течение во многом зависят от вызвавшей инфекционный процесс инфекции.
Коды инфекционных артритов по МКБ-10:
- стафилококковый - M00.0;
- пневмококковый - M00.1;
- стрептококковые - M00.2;
- вызванные другими уточненными бактериальными возбудителями - M00.8;
- пиогенный неуточненный - M00.9;
- туберкулезный – М01.1;
- гонококковый - M01.3;
- вирусный – М01.5.
Заболевание очень распространено и может стать причиной стойкого нарушения суставной функции. Четверть пациентов, обращающихся по поводу заболеваний суставов, страдают инфекционными артритами.
Причины инфекционного артрита
Причиной заболевания является инфекция – гнойная инфекция из расположенных рядом очагов (флегмон, абсцессов) или занесенная с током крови при холециститах тонзиллитах, а также общие инфекционные заболевания. При попадании инфекционных возбудителей в сустав иммунная система начинает с ними бороться, вызывая воспалительный процесс, течение которого напрямую связано с особенностями инфекционного возбудителя.
Воспаление может быть:
- неспецифическим – то есть, иметь общие симптомы, характерные для воспалительных процессов; вызываются такие процессы гноеродной патогенной и условно-патогенной микрофлорой – стафилококками, стрептококками, синегнойной и кишечной палочками и др.; вызываемые ими воспалительные процессы носят обычно острый гнойный характер и протекают остро, особенно, у детей;
- специфическим – при таком воспалении развиваются, как общие симптомы, характерные для всех артритов, так и симптомы, свойственные данной инфекции; к таким инфекциям относят туберкулезный, бруцеллезный, гонорейный, вирусный, грибковый, паразитарный воспалительные процессы.
Инфекционные артриты имеют два механизма развития:
- бактериально-метастатический – воспаление начинается из-за присутствия в суставе инфекции;
- токсико-аллергический – воспаление развивается за счет общей интоксикации и неадекватного иммунного ответа на внедрение в организм инфекции;
- смешанный – действуют оба механизма.
Факторы, предрасполагающие к развитию инфекционного артрита: вредные привычки, поднятие тяжестей, наличие лишней массы тела, сахарного диабета. Гнойные поражения суставов особенно часто развиваются у женщин, страдающих ревматоидным артритом.
Симптомы инфекционного атрита
Инфекционный артрит обычно начинается и протекает остро, иногда подостро. Но при некоторых специфических инфекциях он имеет незаметное начало и длительное течение.
Начало болезни и первые симптомы
При остром начале основными симптомами инфекционного артрита являются: выраженная лихорадка, озноб, летучие мышечно-суставные боли в сочетании с резкой болезненностью в пораженном суставе, отеком и гиперемией кожи над ним. Практически всегда остро протекает инфекционный артрит у детей.
Подострое течение имеет не такое заметное начало, температура тела нормальная или субфебрильная. Отек, гиперемия и боль в суставах умеренные.
Самым опасным является скрытое, незаметное течение, характерное для туберкулезного артрита. Характерны неопределенные боли в суставах, похрустывание, снижение двигательной активности. Болезнь протекает на фоне туберкулеза, небольшое повышение температуры также может не привлечь внимания, поэтому туберкулезный артрит редко выявляется на ранних стадиях.
Боли и и отеки характерны для начальной стадии инфекционного токсико-аллергического артрита у детей и взрослых
Явные симптомы
Острый гнойный артрит развиваются очень быстро, состояние ухудшается с каждым днем, беспокоит лихорадка, отечность, гиперемия и боль нарастают. Не исключено, что больному потребуется хирургическая помощь.
При более медленном течении симптомы инфекционного артрита развиваются постепенно, появляется общее недомогание, слабость, суставные боли становятся постоянными, усиливаясь при движении. Постепенно нарушается функция конечностей: появляются трудности в их сгибании или разгибании.
Когда необходимо обращаться за медицинской помощью
К врачу нужно обращаться при появлении следующих симптомов:
- постоянных или регулярно повторяющихся болях в суставах;
- появлении лихорадки, недомогания в сочетании с болями в суставах;
- отека, гиперемии кожи над суставом в сочетании с лихорадкой у пациентов, уже страдающих хроническим артритом – возможно, к имеющемуся хроническому воспалению присоединилась инфекция;
- появление суставных болей при туберкулезе легких, гонорее, бруцеллезе и др. инфекционных заболеваниях.
Опасности
Заболевание часто протекает тяжело, с осложнениями.
Стадии заболевания
Течение болезни связано с ее клинической формой, поэтому стадии развития патологического процесса могут иметь значительные различия. Рассмотрим стадии развития острого гнойного артрита, разработанные НИИ им. Вишневского:
- Начальная – гнойный процесс без деструкции внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с развитием гнойных процессов в прилегающих тканях.
- Развернутая – гнойный артрит с деструкцией внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с гнойным поражением окружающих мягких тканей.
- Запущенная – с поражением костной и хрящевой ткани:
- А. - без поражения окружающих тканей;
- В. – с гнойным поражением данных тканей;
- С. – с выходом гноя на поверхность тела (свищами).
- Завершающая:
- при отсутствии адекватного лечения – деструкция, неподвижность сустава, инвалидизация;
- при правильном лечении – полное или частичное восстановление функции конечности.
Возможные осложнения
Инфекционный артрит может давать ранние и поздние осложнения. К ранним осложнениям относятся в основном осложнения гнойного артрита:
- нагноение околосуставных тканей;
- генерализация инфекции, сепсис.
Отдаленные последствия – это утрата функции конечности разной степени: от легкой до полной неподвижности.
Классификация
Происхождение и симптомы инфекционного артрита разных клинических форм имеют, как сходство, так и отличие. Рассмотрим наиболее распространенные формы.
Острый гнойный
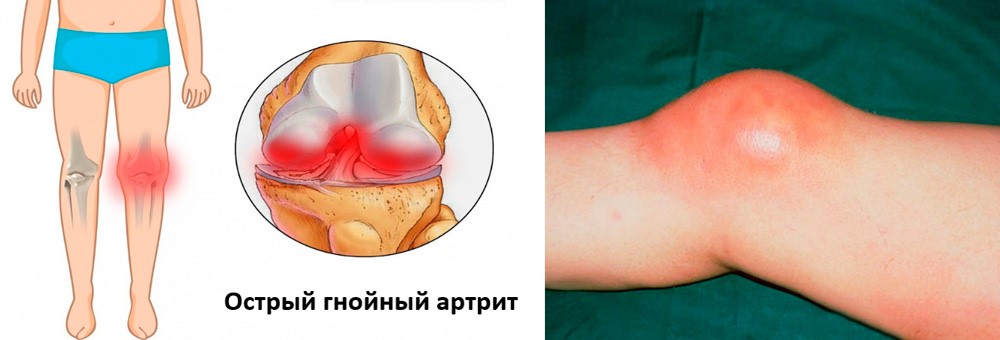
Острый гнойный артрит коленного сустава
Данная форма заболевания развивается при попадании в сустав гноеродной инфекции (синегнойной палочки, стафилококков, стрептококков и др.). Заражение может быть первичным при ранениях и вторичным – при переходе инфекции из окружающих тканей или отдаленных очагов инфекции. К группе риска относятся лица, страдающие ревматоидным артритом, особенно, женщины.
Начинается заболевание остро и протекает тяжело. Появляется лихорадка, головная боль, озноб. Пораженный сустав отекает, кожа над ним краснеет. Боль настолько сильная, что больной не может пошевелить конечностью и старается придать ей положение, вызывающее наименьшую болезненность.
Без оказания своевременной помощи суставные поверхности быстро разрушаются с ограничением подвижности конечности. При назначении адекватного лечения наступает полное выздоровление.
Септический
Развивается на фоне уже существующего сепсиса – генерализованного инфекционного процесса. Инфекция попадает в суставную полость гематогенным путем - с током крови. Заболевание может протекать в виде:
- бактериально-метастатической формы с симптомами острого гнойного артрита – состояние пациента может быть крайне тяжелым; прогноз заболевания зависит от своевременного лечения;
- токсико-аллергической формы – течение не всегда имеет острый характер, часто протекает подостро с множественным поражением суставов мигрирующего (чередующегося) характера; процесс носит негнойный характер и заканчивается выздоровлением на фоне излечения сепсиса.
Туберкулезный
Артрит в данном случае также протекает в виде бактериально-метастатической и токсико-аллергической форм. В первом случае поражаются в основном позвоночник и крупные суставы конечностей, а заболевание носит название костно-суставного туберкулеза. Протекает изначально хронически с нарастающими болями при движении, общим недомоганием. Основные изменения видны на рентгене в виде поражения суставной костной ткани от появления пятна с утратой костью кальция до разрушения кости. При отсутствии лечения приводит к инвалидности.
Токсико-аллергическая форма впервые описанная Понсе в начале 20-го века, протекает очень похоже на ревматоидный артрит с хроническим началом и поражением мелких суставов кисти и стоп. Возможна также их деструкция и инвалидизация. Поражение крупных суставов иногда протекает без последствий и проходит на фоне противотуберкулезной терапии.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Гонорейный
Поражение суставов гонококковой инфекцией может иметь бактериально-метастатическую и токсико-аллергическую формы. В обоих случаях поражаются крупные суставы, чаще всего один коленный (голеностопный, лучезапястный). Протекает болезнь остро, с высокой температурой, интоксикацией и сильнейшими суставными болями. Колено отекает, краснеет, до него невозможно дотронуться из-за болей.
При проведении своевременного лечения болезнь имеет благоприятный исход. Если же не лечить, быстро наступает полная неподвижность конечности.
Боррелиозный
Боррелиоз или болезнь Лайма – это инфекция, вызываемая спиралевидными бактериями – спирохетами боррелиями. Передается она клещами и протекает в виде последовательной смены стадий:
- Через 1-2 недели после укуса клеща появляются повышение температуры тела, интоксикация, скованность мышц и появление на теле в месте укуса клеща покраснения - эритемы, окруженной концентрическими кольцами, распространяющейся на большие участки тела. При своевременном назначении антибактериальной терапии заболевание может закончиться на этой стадии.
- Развивается через 1 – 3 месяца после начала заболевания и проявляется в виде поражений нервной системы (менингитов, невритов с острыми болями) и сердца (сердечных блокад, миокардитов и др.).
- Поражение суставов начинается через полгода (иногда через 2 года) после начала заболевания у генетически предрасположенных людей и протекает в виде сильных суставных болей, доброкачественного рецидивирующего воспалительного процесса, протекающего по типу инфекционно-аллергического артрита с асимметричным поражением 1 – 2 суставов (чаще всего коленного) и заканчивающегося через несколько лет выздоровлением у большинства больных. Но у некоторых пациентов заболевание может переходить в хроническую форму с постепенным нарушением функции конечностей.
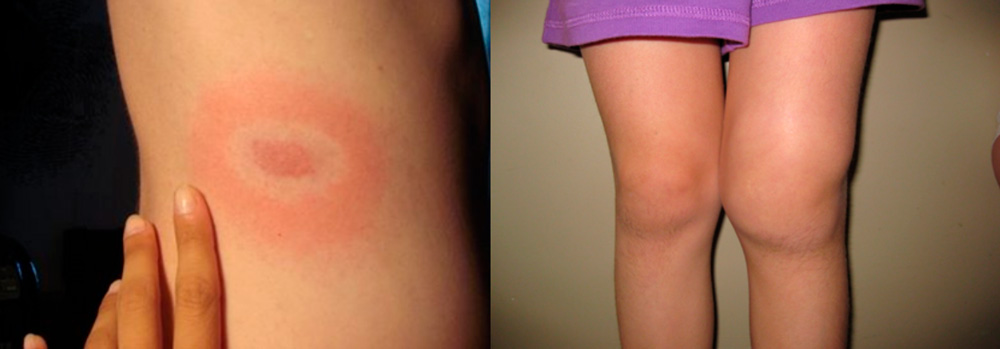
Начальная стадия боррелиоза – мигрирующая эритема и 3 стадия - хронический артрит колена
Вирусный
Развивается на фоне различных вирусных заболеваний:
- Парвовирусная инфекция, вызванная парвовирусом B19 – заболевание протекает с интоксикацией, лихорадкой, кожными проявлениями в виде красных пятен, возвышающихся над кожей папул и точечных подкожных кровоизлияний. Одновременно происходит симметричное поражение суставов. Могут вовлекаться мелкие суставчики кисти, лучезапястные, локтевые, коленные, голеностопные суставы. Симптомы похожи на ревматоидные поражения, но протекают от 3 месяцев до года и имеют благоприятный исход.
- Краснуха – артрит развивается чаще у взрослых женщин на фоне уже имеющихся симптомов краснухи или перед их появлением. У детей такие поражения встречаются редко. Околосуставные ткани отекают, краснеют, появляются сильные боли, нарушающие суставную функцию. Поражение асимметричное с вовлечением мелких суставов кисти, лучезапястных, коленных, локтевых суставов. Артрит продолжается две-три недели, после чего наступает полное выздоровление.
- Вирусные гепатиты В и С – артриты развиваются достаточно часто, но имеют доброкачественное течение и заканчиваются полным выздоровлением. Поражаются мелкие суставы кисти, локтевые, голеностопные и реже другие суставы. Воспаление в суставах обычно начинается до появления желтухи и заканчивается в период ее разгара.
Грибковый
Чаще всего грибковые поражения суставов развиваются при актиномикозе, но встречаются и при другой грибковой инфекции. Патогенные грибки попадают в суставную полость из расположенного рядом костного очага поражения или из отдаленных очагов (кариозные зубы) с током крови. Течение хроническое, с рецидивами и возможным присоединением бактериальной инфекции. Очень часто возникают свищи – ходы, по которым гной из сустава выделяется на поверхность кожи. При отсутствии адекватного лечения приводит к постепенной утрате суставной функции.
Паразитарный
Причиной артрита обычно является эхинококкоз, поражающий костную ткань позвонков, костей таза и длинных костей конечностей. В суставах обычно развивается токсико-аллергический воспалительный процесс. Часто вовлекаются суставы позвоночника, тазобедренные, коленные и локтевые суставы. Течение доброкачественное, но сопровождается сильными суставными болями. Выздоровление наступает при назначении полноценного лечения эхинококкоза.
Инфекционно-аллергический артрит
Инфекционно-аллергический артрит возникает, когда есть аллергия, на фоне которой развивается при неблагоприятных условиях воспалительный процесс в суставах. Заболевание протекает в бурной форме, сопровождается высокой температурой и сильными болевыми признаками. В области поражения наблюдается покраснение, отечность, припухлость. На разных участках кожи – кольцеобразная аллергическая сыпь. Лечением инфекционно-аллергического артрита занимаются ревматолог и аллерголог.
Локализация инфекционного артрита
При инфекционном поражении суставов локализация патологического процесса зависит от особенностей инфекции и ее клинической формы. При острых гнойных артритах – это в основном крупные суставы – коленный, голеностопный, локтевой. Мелкие суставы кисти и стопы поражаются при токсико-аллергической форме туберкулезного и некоторых вирусных артритах.
Асимметричное поражение одного-двух крупных суставов характерно для боррелиоза, чаще всего при этой инфекции в процесс вовлекаются коленные суставы.

Трихомониаз – одна из самых распространенных инфекций, поражающих мочеполовую систему человека. Источник заболевания — трихомонады, обитающие в уретре, семенных пузырьках и предстательной железе (у мужчин) и во влагалище (у женщин). После попадания трихомонад в организм, симптомы появляются не сразу — инкубационный период длится до 4 недель.
Болезнь опасна осложнениями: заболевших мужчин, если не лечить инфекцию, ждет простатит, а женщин, воспаления мочеполовых органов, проблемы с вынашиванием и т.д.
Причины трихомониаза: особенности трихомонад

Трихомониаз вызывает бактерия Trichomonas vaginalis. Попав в организм трихомонада провоцирует воспаление слизистых оболочек органов мочеполовой системы. Это одна из наиболее распространенных групп бактерий, провоцирующих половые заболевания ( ИППП ).
Точная статистика отсутствует, но ученые полагают, что на данный момент зараженных или носителей бактерии в мире от 600 млн. до 1 млрд. человек. Ежегодно в мире регистрируется более 50 млн случаев заражения трихомонадами.
Это необычная бактерия. Трихомонада (Trichomonas vaginalis) – простейший одноклеточный организм, образующий колонии. Объединяясь, трихомонады действуют как целостный организм. Они атакуют слизистые оболочки и уничтожают молочнокислые бактерии, создающие нормальную флору слизистых тканей. Всего в организме человека можно обнаружить три разновидности трихомонад, но только Trichomonas vaginalis является опасной разновидностью, способной к агрессивным действиям. Поэтому в анализах на трихомониаз выделяют именно этот подвид.
Колонии бактерий локализуются в области нижних мочеполовых путей:
- Мочеиспускательный канал;
- Влагалище;
- Простой.
При отсутствии должного лечения бактерии распространяются по всем органам мочеполовой системы, требуя комплексного и целенаправленного лечения.
Как можно заразиться трихомониазом: пути передачи инфекции
Основная причина появления трихомониаза – классический половой контакт, болезнь не передается при поцелуях. Что касается бытового пути заражения, то такие случаи в практике врачей встречаются очень редко и обычно ставятся под сомнение.
Риск заражения при незащищенном контакте составляет до 70%. При использовании презерватива риски минимальны, но все-таки остаются — 10%. Презерватив не является абсолютной защитой, поэтому если трихомонады обнаружены, в обязательном порядке нужно проверить и полового партнера, даже если у него нет никаких симптомов болезни.
Передача бытовым путем, через общие полотенце, простыни или сиденье унитаза исключена на 98%. Трихомонады плохо адаптированы к существованию на открытом воздухе и вне человеческого организма способны прожить не более 15 минут. По статистике, процент заразившихся контактно-бытовым путем не превышает 2% от всех заражений.
Как носительство переходит в болезнь
После попадания в организм трихомонады в течении длительного срока могут находиться в инкубационном состоянии, существуя в малых количествах на слизистых тканях и не причиняя вреда носителю. Развитие и активное размножение бактерий, происходит только в случае нарушения флоры слизистых тканей.
В обычном состоянии флора слизистых половых органов включает большое количество лактобактерий. Лактобациллы поддерживают кислотно-щелочной уровень среды слизистых тканей, не позволяющий размножаться патогенным (опасным для здоровья) микроорганизмам. При изменении кислотности или состава флоры (дисбактериозе), трихомонады получают отличную возможность для развития и размножения.
Изменение уровня кислотности и состава флоры происходит по следующим причинам:
- Нарушение правил личной интимной гигиены;
- Использование едких средств для подмывания — можно использовать только специальные нейтральные средства;
- Беспорядочные половые контакты с различными партнерами;
- Несоблюдение гигиены в период менструации — редкая смена тампонов, прокладок;
- Частое ношение ежедневных прокладок;
- Использование синтетического, плотно прилегающего белья;
- Гормональные сбои во время беременности.
Симптомы трихомониаза
При попадании трихомонад на слизистую оболочку в условиях среды допустимой для их жизнедеятельности, бактерии выделяют слизистые вещества для прикрепления к оболочке. Также в процессе жизнедеятельности бактерий выделяется специфический фермент, приводящий к расщеплению клеток слизистой оболочки.
Нарушение слизистой провоцирует воспаление, которое дает следующие симптомы:
- Отек слизистых оболочек;
- Покраснение слизистой;
- Отслоение поверхностного слоя клеток;
- Субфебрильная ( от 37.1 до 38 град.) температура;
- Неприятные ощущения, зуд, жжение.
Воспаление обусловлено естественной защитной реакцией организма. Бактерия атакуется биологически активными веществами иммунных клеток, способствующими раздражению нервных окончаний. Трихомониаз проявляется у женщин и мужчин по-разному.
Симптомы заражения трихомонадами у женщин
После попадания трихомонады в женский организм, развитие заболевания начинается с поражения флоры влагалища, затем бактерии распространяются на мочевыводящие протоки, мочевой пузырь и другие слизистые ткани органов мочеполовой системы.
Симптомы заболевания с разной интенсивностью проявляются через 5-7 дней с момента заражения, заканчивается инкубационный период бактерий через 30 дней с момента попадания в организм. По прошествии этого срока, можно наблюдать ярко выраженную симптоматику.
Трихомониаз проявляется в форме трихомонадного кольпита или вагинита – дисбактериоз влагалища, приводящий к воспалению поверхностных слоев слизистой влагалища.
У зараженной женщины будут наблюдаться:
- неприятно пахнущие выделения из влагалища, выделения имеют желтоватый оттенок;
- чувство жжения или сильный зуд на внешней поверхности половых органов;
- характерная боль при мочеиспускании или половом контакте;
- повышение чувствительности внешних стенок влагалища к травмированию и другим факторам,
- что проявляется кровотечениями и гнойными выделениями.
При вагините, спровоцированном трихомонадой, проявляются следующие симптомы заболевания:
- Неприятно пахнущие выделения с пенистой структурой. Могут быть желтого или серого цвета, в зависимости от стадии заболевания. Пена возникает из-за бактерий, выделяющих газ в процессе жизнедеятельности.
- Ощущение сильного зуда и жжения локализованное в области влагалища — признак воспаления слизистой.
- Покраснение кожи половых губ и вокруг.
Заболеванию подвержены женщины, ведущие активную половую жизнь. Возраст от 18 до 45 лет. Яркие симптоматика и вагинит проявляются в случае ослабления иммунитета, приводящего к быстрому дисбактериозу флоры влагалища. При хорошем иммунитете заболевание может проявляться минимальной симптоматикой, либо протекать в скрытой, хронической форме. В этом случае могут наблюдаться моменты обострения в период перед менструацией.
При обнаружении симптомов трихомониаза независимо от их интенсивности, следует незамедлительно обратиться к гинекологу .
Симптомы трихомониаза у мужчин
При незащищенном половом контакте, трихомонады попадают внутрь мочеиспускательного канала. Если бактерии приживаются, возможно их распространение вглубь канала до простаты. При попадании на простату начинается воспаление, приводящее к острому или хроническому простатиту.
В мужском организме в большинстве случаев болезнь протекает практически бессимптомно. В редких случаях, могут быть выделения из уретры, боль при мочеиспускании. В случае, когда заболевание поражает предстательную железу, симптомы трихомонады могут быть полностью схожими с простатитом.
На этапе хронического трихомониаза появляется уретрит, сопровождаемый следующими симптомами:
- Жжение в мочеиспускательном канале после мочеиспускания;
- Слизистые или пенистые выделения;
- Затрудненное выделение мочи, сопровождаемое болью или напряжением в животе;
- Чувство наполненности мочевого пузыря после мочеиспускания.
Трихомонада передается мужчинам в 65-70% незащищенных половых контактов с носителем инфекции. Часто микроорганизмы покидают организм естественным путем. Через неделю после заражения, трихомонады болезнь выявляется только у 30% мужчин. Обусловлено это тем, что флора внутри уретры не соответствует условиям, необходимым для размножения трихомонад.
У мужчин зараженных трихомонадой, трихомониаз может протекать в скрытой, хронической форме, бессимптомно или с минимальными симптомами до момента обострения, вызванного снижением иммунитета. В этом случае мужчина будет выступать в качестве переносчика инфекции.
Последствия трихомониаза при беременности
Трихомониаз во время беременности дает ряд серьезных последствий. Воздействие бактерий на органы мочеполовой системы во время беременности, а также на этапе зачатия может привести к следующим проблемам:
- Фагоцитоз сперматозоидов – реакция иммунной системы при воспалительном процессе. Повышается концентрация макрофагов и нейтрофилов – клеток, обеспечивающих уничтожение источника воспаления. Наряду с болезнетворными бактериями, иммунитет уничтожает и сперматозоиды, что приводит к мужскому бесплодию .
- Снижение подвижности сперматозоидов – трихомонады активно выделяют токсичные продукты обмена веществ, угнетающие сперматозоиды. – из-за воздействия трихомонады в кровь выбрасываются простагландины – вещества, провоцирующие сокращения мышечной системы матки, в результате чего может произойти спонтанный аборт;
- Преждевременные роды – по причине описанной выше, из-за повышенного тонуса матки, возможно провоцирование преждевременных родов.
Таким образом, на этапе планирования беременности, в обязательном порядке необходимо сдать анализы на трихомонады и пройти курс лечения.
Диагностика трихомониаза: как выявить трихомонады
Не стоит доводить болезнь до осложнений, для своевременного обнаружения трихомониаза достаточно в профилактических целях посещать врача и сдавать мазок на инфекции. Ну а если у вас начали проявляться первые симптомы, то в клинику следует обратиться незамедлительно.
При обнаружении симптоматики схожей с трихомониазом, специалист (гинеколог или уролог) назначает анализы для выявления патогенных организмов во флоре
Диагностировать трихомониаз можно на любой его стадии, для этого проводятся:
- Исследования препарата (выделений из уретры, влагалища) на микроскопическом уровне, по методу Грама и Романовского – Гимзе;
- Биологически-молекулярные исследования NASBA и ПЦР и др.
Наиболее верным способом обнаружения трихомонад, будет прохождение нескольких этапов проверки.
Популярные анализы на трихомонады
- Метод микроскопического исследования – для диагностики на анализ берут биоматериалы. У женщин — мазок с заднего свода влагалища , канала шейки матки, мочеиспускательного канала. У мужчин берут соскоб из мочеиспускательного канала , секрет предстательной железы и семенную жидкость. Исследование производится под микроскопом. Во взятые материалы добавляется раствор хлорида натрия 0,9% после чего микроорганизмы меняют окрас и их можно увидеть при исследовании. Преимущество метода в его оперативности: исследования необходимо проводить в течении не более чем 30 минут с момента взятия материала.
- Метод культивирования трихомонад – мазок, содержащий биологический материал из организма больного помещается в специальную питательную среду для ускоренного развития микроорганизмов. Через некоторое время производится исследование флоры и если изначально в образце были трихомонады, их количество значительно увеличивается, позволяя с уверенностью говорить о наличии бактерий в организме. Метод позволяет диагностировать степень заражения, этап заболевания, а также выявить наиболее эффективный препарат для уничтожения бактерий.
- Метод ПЦР – для исследования производиться забор любых биологических жидкостей, от мазка влагалища и до анализа крови. При исследовании производится поиск ДНК и РНК патогенных микроорганизмов. Преимущество методики в возможности выявления трихомонад, даже в том случае если болезнь проходит бессимптомно или в хронической стадии. Метод наиболее дорогой по стоимости, но очень точный.
Каждый метод имеет свои преимущества, различается по эффективности и срокам получения результатов. Диагностика назначается лечащим врачом, гинекологом или урологом после проведенного визуального осмотра.
Лечение трихомониаза: комплексное лечение
Простота строения трихомонады обманчива — это старейшие бактерии, сосуществующие с человеком миллионы лет. Этим обусловлена их устойчивость к лекарствам. Лечение трихомониаза назначается врачом индивидуально для каждого пациента, на основе результатов его обследования. Оздоровительный курс должен проходить комплексно, в три этапа, и до полного выздоровления, иначе болезнь, через некоторое время, сможет проявить себя снова. Обязателен контроль излеченности.
- Для лечения инфекции используются противомикробные препараты, принимающиеся перорально или внутривенно. В некоторых случаях требуется совмещенный прием препаратов в различных формах для оказания локального и общего воздействия.
- При употреблении сильнодействующих антибиотиков у женщин может развиться молочница, гинеколог должен учитывать это и при необходимости назначить вагинальные свечи для борьбы с грибком и специальные препараты содержащие молочнокислые бактерии. Препараты могут назначаться в форме свечей или растворов для спринцевания.
- Лечение обязательно дополняют местным лечением: тампонами, ванночками, инсталляциями уретры и мочевого пузыря, свечами.
- В случаях острой формы, курс лечения требует дополнительных процедур, таких как массаж предстательной железы , физио- и иммунотерапия, инстилляция мочевого канала. В любом случае нельзя заниматься самолечением.
Общий курс лечения длится от 2 недель до 1 месяца, в зависимости от эффективности подобранных препаратов и состояния иммунитета пациента. Ни в коем случае нельзя заниматься самолечением. Ошибка в выборе лекарственного средства и недостаточная дозировка приведут к стимуляции иммунитета у бактерий на используемые препараты, что в дальнейшем, только усложнит лечение.
Если у пациента есть постоянный половой партнер, ему также стоит пройти обследование у специалиста и при необходимости пройти курс лечения.
Диета и ограничения
Также на время приема препаратов специалист порекомендует диету и введет некоторые ограничения. В частности рекомендации могут быть следующего характера:
- Исключить из рациона жареную, жирную, острую пищу;
- Добавить кисломолочных продуктов, способствующих восстановлению лактобактерий;
- Категорически воздержаться от интимной близости, так как во время лечения флора наиболее уязвима и есть риск получить дополнительную инфекцию или грибок.
Соблюдение этих рекомендаций позволит ускорить лечение и добиться наилучшего результата с минимальным дискомфортом для организма.
Трихомониаз можно предотвратить: профилактические меры
Для профилактики заболевания необходимо придерживаться простых правил в интимной близости и вести здоровый образ жизни:
- Соблюдать осторожность при половых контактах, не вести беспорядочную половую жизнь, лучше выбрать единственного партнера – взаимное доверие и честность лучшее средство от венерических заболеваний;
- Использовать презерватив во время полового контакта, правильно использовать средства контрацепции;
- Соблюдать правила интимной гигиены – ежедневный прием душа и смена белья, использования мыла из натуральных природных компонентов;
- Своевременное лечение любых урологических заболеваний , провоцирующих дисбактериоз влагалища.
- Ежегодно проходить обследование у гинеколога, уролога, обращаться к специалисту при появлении первых тревожных симптомов.
Придерживаясь этих простых правил можно избежать большинства заболеваний передающихся венерическим путем, снизить риск появления дисбактериоза и сопутствующих инфекций.
Где вылечить трихомониаз в Санкт-Петербурге
Обратиться по поводу диагностики и лечения трихомониаза можно к опытному специалисту в клинику Диана в СПБ. У нас можно сдать анализы на инфекции и пройти лечение анонимно.
Венерические заболевания, также известные как венерологические инфекции, могут быть вызваны бактериями, вирусами, грибками или паразитами. Заражение может происходить не только во время классического интимного общения, но и при оральном и анальном контактах.
В этой статье мы расскажем о 15 наиболее распространенных венерических заболеваний.
Как происходит заражение
Венерические заболевания — это группа инфекций, которые могут передаваться половым путем: вагинальным, оральным или анальным. В редких случаях заражение происходит при использовании зараженных предметов — мокрых полотенец, губок или интимных принадлежностей.
Факторы, повышающие риск заражения венерическими заболеваниями, включают большое количество сексуальных партнеров, отказ от презервативов и злоупотребление психоактивными веществами, которые усиливают склонность к рискованному сексуальному поведению.

Отказ от презервативов
Доказано, что чаще всего страдают венерическими заболеваниями люди в возрасте от 15 до 24 лет, с низким материальным статусом, проживающие в крупных городских агломерациях, а также мужчины гомосексуальной ориентации, не остающиеся в постоянных отношениях.
Венерические заболевания, вызванные бактериями
Гонорея
Гонорея вызывается грамотрицательными бактериями Neisseria gonorrhea. Заражение почти всегда происходит при половом контакте. Особый случай — когда больная мать заражает ребенка во время родов. Экстрасексуальные инфекции чрезвычайно редки и могут возникать в результате использования инфицированных предметов, например, влажной губки или полотенца (бактерии могут сохраняться на них от 3 до 24 часов).
Гонорея у женщин чаще всего протекает бессимптомно, однако могут возникать гнойные выделения, боли в нижней части живота, жжение во влагалище , нарушения менструального цикла и обильные менструации.

У мужчин заболевание проявляется в виде гнойных выделений из уретры, ощущения жжения и боли при мочеиспускании.
Сифилис
Сифилис вызывается бактерией спирохета. Заражение происходит в основном через половой контакт (вагинальный, оральный, ректальный). Возможно заразиться даже поцелуем, если бактерии присутствуют на слизистой рта человека
У половины людей сифилис не дает никаких симптомов, но даже в скрытой форме он влияет на здоровье и, если его не лечить, повреждает нервную и сердечно-сосудистую системы, кости, суставы, вызывает психические расстройства и слепоту.
Болезнь может привести к появлению симптомов — на первом этапе на половых органах или вульве появляется язва, затем сыпь на ладонях и ступнях ног, которые проходят сами собой. Далее болезнь продолжается скрыто.


Хламидиоз
За развитие хламидиоза ответственна Chlamydia trachomatis. У 50% мужчин и 75% женщин при заражении симптомы отсутствуют, и болезнь диагностируется только тогда, когда начинаются осложнения — эпидидимит у мужчин или воспаление придатков у женщин.
Заражение может происходить не только при половом контакте, но и через поврежденную кожу и слизистые оболочки. Без лечения хламидиоз приводит к проблемам с фертильностью.
Язвы, вызванные хламидией трахоматис
Заболевание, вызванное бактериями Chlamydia trachomatis ранее встречалось в основном в тропических и субтропических странах. Но теперь распространилось и в Европе, в т.ч. в России.
Проявляется в виде язв, везикул или папул на половых органах. Вызывает воспаление лимфатических узлов, боли в суставах, абсцессы.
Венерическая язва
Венерическая язва, также известная как мягкая, чаще встречается у мужчин, чем у женщин. Причиной образования являются бактерии Haemophilus ducreyi. Основной симптом заболевания — болезненное изъязвление на половых органах, которое выглядит как зерно чечевицы с ярко-красной каймой. Болезнь сопровождается опухшими лимфатическими узлами.
Язвенная инфекция в развитой Европе встречается редко, чаще ее диагностируют в развивающихся странах, увы, и в России.
Негонококковый уретрит (НГУ)
Негонококковый уретрит чаще встречается у женщин. Его провоцирует в большинстве случаев бактерия хламидия — Chlamydia trachomatis (30% случаев), реже вагинальные трихомонады Ureaplasma urealyticum или Mycoplasma genitalium.
Симптомы, которые могут возникнуть как у мужчин, так и у женщин, — частые позывы переполненности мочевого пузыр я, боль и жжение при мочеиспускании. Кроме того, у женщин могут возникнуть неприятные выделения из влагалища и гнойные выделения из уретры у мужчин.


Венерические заболевания, вызванные вирусами
СПИД является последней стадией заражения вирусом иммунодефицита человека ( ВИЧ ). На начальном этапе заболевание не имеет симптомов и может оставаться скрытым до 10 лет. Только на поздней стадии СПИД вызывает вспышку таких заболеваний, как пневмония, туберкулез, рак.
Наиболее распространенная причина инфекции — сексуальный контакт. Также заражение может происходить через кровь (например, при использовании нестерильных медицинских инструментов) и во время родов, когда мать заражает новорожденного ребенка.
Люди, имеющие половые контакты с несколькими партнерами, должны регулярно проходить тестирование на ВИЧ, так как отсутствие симптомов может привести к невольному инфицированию других людей.
Генитальный герпес
За развитие генитального герпеса отвечает ВПГ-2. Он изначально проявляется маленькими группами болезненных пузырей, располагающихся вокруг половых органов или заднего прохода. Пузырьки увеличиваются в течение 1-2 недель, а затем лопаются и трансформируются в мелкие язвы.
Лечение состоит из противовирусных пероральных препаратов и смазывания пораженных участков противовоспалительными мазями.

Противовирусные пероральные препараты
Беременным женщинам, являющимся носителями вируса герпеса, показано родоразрешение путем кесарева сечения, чтобы устранить риск заражения новорожденного.
Вирусный гепатит
Заражение гепатитом В происходит главным образом через кровь, но также возможно инфицирование при половом контакте. Опасен не только половой акт, но и прямой контакт со спермой или выделениями из влагалища больного человека.
Инфекция предотвращается (хотя и не на 100%) использованием презервативов.
Генитальные бородавки (ВПЧ)
Генитальные бородавки — это следствие венерического заболевания, вызываемого вирусом папилломы человека (ВПЧ). Инфекция проявляется в форме папул и папилл, расположенных вокруг заднего прохода и половых органов (как снаружи, так и внутри, например, во влагалище).
В более редких случаях кондиломы могут возникать во рту — на языке, на слизистой оболочке глотки, гортани, губах. Нелеченные кондиломы со временем превращаются в похожие на цветную капусту наросты с беловатым оттенком. Папилломы могут перерождаться в рак, так как именно вирус папилломы является основным источником рака шейки матки. У мужчин он вызывает рак полового члена.
Лечение предполагает использование противовирусных мазей, кремов и криотерапию (замораживание). В случае больших поражений необходимо лазерное удаление.
Контагиозный моллюск
Контагиозный моллюск вызывается вирусом оспы Poxviridae. У взрослых он чаще всего передается половым путем, реже при контакте с инфицированными объектами. Характерный симптом этого заболевания — появление твердых, полупрозрачных выпуклостей телесного, жемчужного или желтого цвета, которые заполнены пористым веществом внутри.
У мужчин поражения расположены на половом члене, а у женщин — на лобковых буграх, половых губах, в паху, в округ заднего прохода.

Поражения вокруг заднего прохода
Контагиозный моллюск не опасен и, как правило, вызванные им изменения самопроизвольно исчезают через несколько месяцев. Однако, во избежании осложнений, рекомендуется провести лечение. Гинеколог и уролог выписывают специальные мази и пероральные препараты. Большие поражения иссекаются, лазером или электроножом.
Венерические заболевания, вызванные простейшими и грибами
Трихомониаз
Трихомониаз вызывается простейшими — влагалищной трихомонадой Trichomonas. Основным путем заражения является половой акт, реже контакт с инфицированными объектами (особенно с туалетными принадлежностями, удерживающими влагу, например, полотенца, губки).
Симптомы трихомониаза встречаются в основном у женщин (у мужчин заболевание обычно протекает бессимптомно) и включают желто-зеленые, пенистые выделения из влагалища, зуд и жжение во влагалище, боли в мочеиспускательном канале и сильные позывы в туалет.
Генитальный кандидоз
Кандидоз, или грибковая инфекция половых органов, чаще всего вызывается дрожжами Candida albicans . Более подвержены риску развития заболевания люди, принимающие антибиотики, и те, чья кожа повреждена в результате трения, различных видов травм или контакта с моющими средствами.
У женщин кандидоз вызывает неприятный зуд, жжение и сыроподобные выделения. Заболевание редко поражает мужчин, но когда оно развивается, оно вызывает такие симптомы, как жжение и зуд половых органов, красные пятна и пузырьки на крайней плоти, дискомфорт во время полового акта.
Венерические заболевания, вызванные паразитами
Чесотка в интимных зонах
Чесотка в области интимных органов вызвана внешним паразитом — клещом человеческой чесотки. Первые симптомы заболевания появляются через 1-2 месяца после того, как паразит начинает существовать в организме. К ним относятся, прежде всего, сильный зуд кожи — у мужчин вокруг мошонки и полового члена, у женщин в области половых губ и лобка.

Чесотка в интимной зоне
Паразиты невидимы невооруженным глазом и размножаются, строя в канальцах эпидермиса (чесоточных коридорах), где они откладывают яйца. Лечение чесотки предполагает смазывание зараженных мест специальными препаратами.
Лобковые вши
При заражении вшами, паразитирующими в интимной области, пациентов мучает хронический зуд не только гениталий, но и лобка, живота, паха, бедер. Заражение этим типом вшей обычно происходит во время полового контакта, но паразиты могут также перемещаться в лобковые области от одежды, постельных принадлежностей или полотенец, принадлежащих инфицированному человеку.
Лечение вшей включает использование специальных мазей, лосьонов и шампуней.
Все вышеперечисленные заболевания дают осложнения и очень заразны, поэтому, при появлении любых симптомов, нужно обратиться к гинекологу, урологу или дерматологу, и сдать анализы. Не занимайтесь самолечением, так как симптомы этих инфекций схожи с другими заболеваниями, но лечатся по-разному. Неправильное лечение лишь усугубит симптомы.

Одной из наиболее распространенных инфекций бактериального генеза, передающихся половым путем, является гонорея. Болезнь вызывается Neisseria gonorrhoeae — настоящей неконтролируемой бактерией. Заболевание встречается у обоих полов, но основными целями патогена являются мужчины.
Болезнь в основном поражает мочевыводящие пути и половые органы, прямую кишку и горло, но может распространяться и на другие органы и вызывать гонорейный артрит или конъюнктивит.
Гонорея, хламидиоз
Инкубационный период для гонококков составляет 2-5 дней у мужчин и 5-10 дней у женщин. Заболевание чаще всего встречается у подростков и молодых людей в возрасте от 15 до 24 лет. В основном инфицирование происходит во время полового контакта, также обычно заражает своего ребенка зараженная мать.
Передача инфекции в домашних условиях менее вероятна. Прежде всего потому, что гонококки не могут долго жить вне человеческого организма. Во-вторых, для заражения требуется достаточное количество бактерий для проникновения в организм, и в домашних условиях количество гонококков не так велико. Поэтому рассказывать о том, что вы подхватили эту инфекцию с сиденья унитаза, бассейна, ванны или общего полотенца (хотя соблюдение правил гигиены не будет лишним) бессмысленно — никто не поверит.
Гонорея, как и другие инфекции, передающиеся половым путем, в значительной степени протекает бессимптомно. Вы можете даже не знать, о том, что вы заражены. Такие периоды наиболее опасны из-за высокой вероятности заражения партнера. Заболевание проявляется, когда лечение задерживается или неэффективно.
Подозрительные признаки со стороны мужской репродуктивной системы:
- Боль или жжение при мочеиспускании;
- Гнойные выделения;
- Боль или отек яичек.
Со стороны женской репродуктивной системы:
- Усиление выделений из влагалища, выделения желтовато-белого цвета;
- Болезненное мочеиспускание;
- Вагинальное кровотечение, например, после полового акта, между менструациями;
- Боль в животе;
- Боль в области таза.
Со стороны других органов:
- Зуд в анальной области , гнойные выделения, кровь на туалетной бумаге, дискомфорт при дефекации;
- Боль в глазах, повышенная чувствительность к свету, гнойные выделения из одного или обоих глаз (повреждение глаз чаще всего встречается у детей);
- Боль в горле и увеличенные лимфатические узлы на шее;
- Увеличение суставов, покраснение и сильное покалывание, особенно во время движения.

Когда обратиться к врачу
Если вы заметили какой-либо из симптомов, описанных выше. Визит необходим, даже если у вас нет симптомов, а инфекция обнаружена у партнера. Вы уже знаете, что любой вид незащищенного секса или обнаружение других инфекций, передающихся половым путем, является признаком для немедленного визита к врачу.
Увеличивает риск заражения гонореей:
- Юный возраст;
- Новый партнер;
- Несколько партнеров;
- Наличие других инфекций, передающихся половым путем.
Чего можно ожидать, если запустить гонорею?
Ожидаемые осложнения и отдаленные последствия гонореи весьма печальны.
- Женщины могут стать бесплодными. Гонорея может распространиться на матку, маточные трубы и вызвать воспаление мелких органов малого таза. Это приводит к образованию рубцов, что, в свою очередь, может осложнить беременность и привести к бесплодию.
- Заражение у мужчины вызывает эпидидимит. Воспаление яичек, которое на самом деле не является вердиктом и не так сложно поддается лечению, но если вы не обращаете на это внимания, оно становится причиной бесплодия.
- Заражение ребенка во время родов может привести к слепоте.
Повреждения суставов могут привести к язвам, отечности и даже неподвижности. Наличие гонореи также значительно увеличивает риск развития СПИДа или других венерических заболеваний.
Таким образом, нельзя откладывать лечение гонореи. Когда вы заметите симптомы заболевания, воздержитесь от половых актов и обратитесь к дерматовенерологу или гинекологу, урологу. Врач назначит несколько анализов. Перед этим поговорите с ним честно, ничего не скрывайте — от этого зависит ваше здоровье и будущее.
Чтобы уточнить диагноз нужно будет сдать мазок из влагалища, проанализировать кровь и другие биологические жидкости, чтобы определить причину заболевания и определить антитела к крови. Также могут понадобиться УЗИ или другие инструментальные исследования, показывающие наличие осложнений гонореи.

Мазок из влагалища
Новейший и наиболее эффективный метод лабораторной диагностики — ПЦР-анализ, который выявляет ДНК — это наиболее специфическая характеристика возбудителя в крови. Гинеколог определенно порекомендует диагностические тесты для выявления других инфекций, передаваемых половым путем, так как ИППП часто встречаются вместе.
Хламидиоз
Хламидийная инфекция, вызванная Chlamydia trachomatis cent. Заболевание встречается у людей обоего пола, но, в отличие от гонореи, в основном поражает женский организм. Глубокие последствия хламидий также неблагоприятны — в репродуктивной системе женщины болезнь вызывает серьезные, необратимые изменения и вызывает внематочную беременность, преждевременные роды или бесплодие. Бесплодие может также развиться у мужчин с эпидидимитом.
Признаки хламидиоза
Симптомы хламидиоза могут появиться через несколько недель после полового акта. Его признаки аналогичны признакам других заболеваний, передающихся половым путем. Поэтому, если вы заметите необычные желтоватые выделения из половых органов, ощущение жжения при мочеиспускании, боль и припухлость в одном или обоих яичках, немедленно обратитесь к гинекологу или урологу.

Боль в яичках
Показаниями к посещению врача также являются ректальная (ректальная) боль, выделения или кровотечение из прямой кишки, что указывает на повреждение этой области. Этот вариант заражения возможен в основном как результат анального полового акта, хотя заражение прямой кишки может происходить и путем попадания хламидий из других пораженных участков.
У детей хламидиоз в основном поражает глаза и дыхательную систему (хламидийный конъюнктивит и пневмония).
Гонорея и хламидиоз — опасная пара
Диагноз гонореи и хламидиоза похож. Принципы лечения одинаковы. Как правило, в обоих случаях используются антибиотики, по усмотрению врача вам может понадобиться симптоматическая терапия или прием иммуностимулирующих и противогрибковых препаратов.
Основной целью терапии является зеркальная терапия, которая предполагает одинаковую лекарственную терапию для обоих партнеров. При своевременном и адекватном лечении победить хламидиоз или гонорею вполне возможно.
Трихомониаз
Трихомониаз — ещё одно половое заболевание, но его возбудитель — простейшие Trichomona vaginalis.
Что такое трихомониаз
Наверное, все помнят школьный урок зоологии на котором проходили простейших одноклеточных организмов — Амебу и Зеленую Эвглену. Вы будете поражены, но представителем самого простого класса также является Trichomona vaginalis .

Trichomona vaginalis
Это одноклеточное, округлое или грушевидное существо быстро движется благодаря своим щупальцам и в основном гнездится в мочеполовой системе человека. Именно Trichomonas vaginalis вызывает одно из самых распространенных венерических заболеваний — трихомониаз, который может принести много проблем. Возбудитель механически повреждает эпителиальные клетки половой системы хозяина — он прикрепляется к ним и разрывает их на части.
Trichomonas vaginalis может передаваться только при половом акте. Средства личной гигиены в этом отношении безопасны.
Сколько больных трихомониазом в России сказать сложно, так как россияне не любят ходить к врачу особенно с такими проблемами. Но о масштабах заражения можно судить по другим странам. Например, в Соединенных Штатах ежегодно регистрируется 8 миллионов новых случаев трихомониаза. При этом предполагается, что эта цифра не является точной, поскольку трихомониаз часто протекает бессимптомно. Всемирная организация здравоохранения (ВОЗ) ежегодно регистрирует 170 миллионов новых случаев заболевания во всем мире.
Женщины болеют чаще мужчин. Заболевание поражает в основном сексуально активных людей в возрасте от 15 до 35 лет. С точки зрения географического распределения этот показатель самый высокий в Африке.
Симптомы трихомониаза
Трихомониаз у женщин в основном вызывает вагинит (воспаление влагалища), цервицит (воспаление шейки матки) и воспаление мочеиспускательного канала. Инкубационный период заболевания длится от 4 дней до 4 недель. Примерно в 50 случаях заболевание протекает бессимптомно.
Если есть симптомы, то трихомониаз характеризуется ощущением жжения и зуда, гиперемией (покраснением) наружных половых органов, желтовато-зелеными выделениями, запах которых часто сравнивают с запахом испорченной рыбы, болью во время полового акта, а иногда — дискомфортом при мочеиспускании. Кровотечение бывает редко. Симптомы трихомониаза ухудшаются во время менструации.
Мужчины часто болеют годами и ни на что не жалуются. У некоторых пациентов могут возникнуть легкие симптомы: жжение во время мочеиспускания и полового акта. У некоторых мужчин могут наблюдаться выделения из мочеиспускательного канала, покраснение, жжение, зуд. Иногда внезапно развивается простатит (без других симптомов). Паразиты обнаруживаются в секрете простаты.

Простатит
У беременных женщин трихомониаз вызывает преждевременные роды и низкий вес малыша при рождении. Систематические исследования 2014 года показали, что у беременных с трихомониазом вероятность преждевременных родов на 42% выше. Новорожденные могут заболеть во время родов. В этом случае отмечаются проблемы с дыханием, лихорадка и инфекции мочевыводящих путей. Девочки часто имеют выделения из влагалища.
Диагностика
Дифференциальный диагноз ставится для всех бактериальных воспалительных заболеваний с похожими симптомами. К ним относятся хламидиоз, гонорея и грибковый вагинит.
При осмотре врач часто обнаруживает красные пятна на стенке влагалища, хотя это не является верным признаком трихомониаза. Также необходим для обнаружения живых паразитов микроскопический анализ мазка. Важно определить pH влагалища (кислотно-щелочной баланс), потому что нормальный pH влагалища фактически устраняет трихомониаз. При заболевании показатель будет выше 4,5.
Также используются для диагностики цепная реакция полимеризации (ПЦР), экспресс-тест на обнаружение антигена, тест на амплификацию нуклеиновых кислот. Последние два варианта являются новыми методами диагностики.
Лечение трихомониаза
От трихомониаза должны лечиться оба партнера. Лечение осуществляется метронидазолом и тинидазолом. Запрещается употреблять алкоголь в течение 72 часов после приема препарата, так как препарат может вызвать сильную тошноту и рвоту на фоне алкоголя. Также нужно воздерживаться до конца лечения от половых контактов.
Беременные женщины также лечатся от трихомониаза. Что касается кормящих матерей, поскольку метронидазол выделяется с грудным молоком, некоторые врачи рекомендуют прекратить кормление грудью на 12-24 часа, если мать принимает одну большую дозу. Когда лечение распределяется на 7 дней, концентрация метронидазола в молоке настолько низкая, что продолжение грудного вскармливания не представляет опасности.
Нелеченный трихомониаз у женщин или мужчин часто является причиной бесплодия. Кроме того, инфекция увеличивает риск развития рака шейки матки и простаты.
Читайте также:

