Влияние туберкулеза на потомство
Обновлено: 25.04.2024
Туберкулёз — специфическое инфекционно-воспалительное заболевание с преимущественным деструктивным поражением лёгочной ткани, вызываемое микобактериями туберкулёза.
ЭПИДЕМИОЛОГИЯ ТУБЕРКУЛЁЗА
Туберкулёз — одно из самых распространённых заболеваний в мире. Максимально подвержены заболеванию туберкулёзом молодые: 70% больных — это лица 20–40 лет. Сочетание туберкулёза и беременности составляет 3–7 случаев на 10 000 родов.
У беременных:
· обычно обнаруживают одностороннее поражение; двусторонний туберкулёз наблюдают в 22% случаев;
· инфильтративная форма туберкулёза преобладает над очаговой и встречается в 58% случаев;
· нередко регистрируют случаи туберкулёза на стадии распада (18%), а в 64% случаев беременные оказываются выделителями микобактерий;
· внелёгочные формы туберкулёза казуистичны.
Туберкулёз часто сочетается с другими специфическими инфекциями: ВИЧ-инфекцией (15%), сифилисом (10%) и вирусными гепатитами (4%).
СКРИНИНГ
Важную роль в диагностике туберкулёза при беременности играет флюорография членов семьи. Туберкулиновые пробы широко используют при массовых обследованиях на инфицированность микобактериями. В диагностике активных форм туберкулёза они неэффективны в связи с низкой чувствительностью и специфичностью.
КЛАССИФИКАЦИЯ ТУБЕРКУЛЕЗА
Различают туберкулёз лёгких и внелёгочный туберкулёз; первичный и вторичный туберкулёз.
ЭТИОЛОГИЯ (ПРИЧИНЫ) ТУБЕРКУЛЕЗА
К возбудителям туберкулёза относят Mycobacteriumtuberculosis, Mycobacteriumbovis и Mycobacteriumafricanum. Этитри вида микобактерий объединяют в комплекс Mycobacteriumtuberculosis.
Путь передачи возбудителя — воздушно-пылевой.
Риск заражения зависит от характера и продолжительности контакта с источником инфекции. Высока вероятность заражения среди асоциальных слоёв населения.
ПАТОГЕНЕЗ
После заражения Mycobacteriumtuberculosis альвеолярные макрофаги выделяют цитокины: ИЛ-1, ИЛ-6 и фактор некроза опухолиa. В результате начинается пролиферация лимфоцитов CD4+, играющих роль в защите от
Mycobacteriumtuberculosis. С развитием клеточного иммунитета и накоплением в первичном очаге большого количества активированных макрофагов формируется туберкулёзная гранулёма.
Патогенез осложнений гестации
Специфичности влияния туберкулёза на течение беременности, родов и послеродовый период не установлено.
Практически все изменения, обнаруживаемые у беременной, роженицы или родильницы, характеризуются как типовая реакция организма на воспаление.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) ТУБЕРКУЛЕЗА У БЕРЕМЕННЫХ
Клиническое значение у беременных имеет массивное поражение лёгочной ткани, когда появляются признаки дыхательной недостаточности, а в отдельных случаях развивается РДС.
При туберкулёзном процессе у беременных отмечают увеличение количества анемий (24%), ранних и поздних гестозов (18%), ПН (20%), несвоевременного излития ОВ (12%). Неосложнённое течение беременности регистрируют в 46,0%.
Преждевременные роды при туберкулёзе наблюдают в 6% случаев, а запоздалые роды крайне редки. Физиология
родового акта характеризуется высокой стабильностью и не подвержена влиянию специфических инфекционных
заболеваний. Туберкулёз не оказывает влияния ни на один из периодов родов.
Послеродовый период у родильниц в большинстве случаев имеет благоприятное течение.
От матерей, страдающих туберкулёзом лёгких, 82,0% детей рождаются практически здоровыми. В структуре патологии новорождённых, связанной с течением беременности, в 66,7% случаев — это замедление роста и недостаточность питания плода, а в остальных — расстройства, связанные с укорочением срока беременности и малой массой тела при рождении. ВПР плода и родовые травмы встречаются не чаще, чем при физиологически протекающих беременности и родах.
Есть значимые различия в динамике веса среди новорождённых от здоровых матерей и матерей, страдающих туберкулёзом, но кривые снижения веса идентичны. У таких новорождённых наблюдают нарушения периода адаптации, что сопровождается изменениями со стороны ЦНС, развитием дыхательных расстройств.
ДИАГНОСТИКА ТУБЕРКУЛЕЗА ПРИ БЕРЕМЕННОСТИ
К основным методам диагностики туберкулёза относят микроскопию, бактериологическое исследование, рентгенологические исследования и туберкулиновые пробы. При подозрении на внелёгочный туберкулёз также показаны инвазивные диагностические процедуры.
У пациенток с туберкулёзом перед родами изменения в общем анализе крови не носят специфического характера, а количество лейкоцитов, нейтрофилов и лейкоцитарная формула практически не отличаются от нормативных показателей.
Содержание белка крови у женщин с туберкулёзом лёгких достоверно выше, чем у практически здоровых, что обусловлено гиперглобулинемией.
При туберкулёзе во время беременности и после родов обнаруживают дефицит Т-хелперов, значительное угнетение функционального состояния нейтрофилов крови, увеличение числа CD8+ Т-лимфоцитов, а также увеличение содержания циркулирующих иммунных комплексов на фоне некоторого снижения активности иммуноглобулинов класса А и М. Концентрация IgG находится в пределах физиологической нормы.
АНАМНЕЗ
Особое внимание необходимо обратить на социальный статус пациентки. Риск развития активного туберкулёза повышается на фоне силикоза, лимфом, лимфогранулематоза, лейкозов, других злокачественных новообразований, гемофилии, СД 1-го типа, иммуносупрессивной терапии, истощения. Кроме того, важна регистрация контактов беременной с больными туберкулёзом.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
Данные физикального исследования при туберкулёзе лёгких скудны. У большинства при аускультации изменений не обнаруживают, в остальных случаях над поражёнными участками выслушивают влажные хрипы.
Методика физикального исследования и его картина при оценке гинекологического статуса ничем не отличается от таковой у здоровых.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
При лабораторных исследованиях чаще всего находят лёгкую анемию и лейкоцитоз, а иногда гипонатриемию.
Диагноз основывается на обнаружении микобактерий в мазках мокроты или в биоптатах. Сейчас применяют новые методы (радиометрический и метод олигонуклеотидных зондов) для идентификации возбудителя и обнаружения специфических участков ДНК микобактерий с помощью ПЦР.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Подозрение на туберкулёз лёгких возникает при обнаружении изменений на обзорной рентгенограмме грудной клетки.
Для улучшения визуализации показано проведение спиральной КТ. Однако ни один рентгенологический признак не считают патогномоничным.
При подозрении на активный туберкулёз лёгких необходимо проведение рентгенологического исследования независимо от срока беременности. При рентгенографии у беременных используют средства, которые сводят к минимуму возможность лучевого повреждения плода.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Основные заболевания, с которыми следует дифференцировать туберкулёз лёгких, — очаговая пневмония и новообразования. Для уточнения диагноза туберкулёза внелёгочной локализации используют МРТ, ультрасонографию, эндоскопические методы.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
Планирование и ведение беременности, родов и послеродового периода у больной туберкулёзом необходимо осуществлять совместно с фтизиатром.
ЛЕЧЕНИЕ ТУБЕРКУЛЕЗА ВО ВРЕМЯ БЕРЕМЕННОСТИ
ЦЕЛИ ЛЕЧЕНИЯ
Цель — лечение активного туберкулёзного процесса и связанных с ним осложнений, таких, как кровотечение и дыхательная недостаточность.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
При обнаружении туберкулёза у беременных необходимо начать комплексную специфическую терапию. Плановую госпитализацию при туберкулёзе проводят три раза: в первые 12 недель беременности, на 30–36 и 36–40 неделях. В остальные месяцы беременности лечение проводят в туберкулёзном диспансере.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Показано санаторно-курортное лечение и фитотерапия, а также богатая белками диета.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Противотуберкулёзные средства подразделяют на препараты первого и второго ряда. Курс лечения включает двухмесячный первый этап (бактерицидный) и четырехмесячный второй этап (стерилизующий).
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Оперативное вмешательство выполняют при осложнениях туберкулёза лёгких по жизненным показаниям.
Прерывание беременности при туберкулёзе показано при:
· фиброзно-кавернозном туберкулёзе лёгких;
· активной форме туберкулёза костей и суставов;
· двустороннем туберкулёзе почек.
При наличии показаний прерывание беременности следует проводить в ранние сроки. Прерывание в более поздние сроки выполняют по решению клинико-экспертной комиссии.
ПРОФИЛАКТИКА И ПРОГНОЗИРОВАНИЕ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Среди беременных к группам высокого риска относят:
· пациенток с недавно перенесённым туберкулёзом — менее одного года после окончания лечения;
· пациенток моложе 20 лет и старше 35 лет с туберкулёзом любой локализации;
· беременных с распространённым туберкулёзным процессом независимо от его фазы;
· беременных, имеющих контакты с больными туберкулёзом;
· беременных с впервые установленным виражом, гиперэргической или нарастающей туберкулиновойчувствительностью (по пробе Манту с 2 ТЕ).
Эти женщины с ранних сроков беременности должны наблюдаться акушером-гинекологом совместно с фтизиатром. Их необходимо госпитализировать при возникновении осложнений.
ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
Лечение туберкулёза лёгких может продолжаться не только в течение всего периода беременности, но и во время лактации. В том случае, если терапия была начата своевременно и проведена рационально, то к моменту родов и в послеродовом периоде, как правило, наблюдают положительную клиникорентгенологическую динамику течения заболевания.
СРОКИ И МЕТОДЫ РОДОРАЗРЕШЕНИЯ
Роды стараются вести через естественные родовые пути. Показанием к КС считают тяжёлую акушерскую патологию (клинически и анатомически узкий таз, предлежание плаценты, значительное кровотечение при неподготовленных родовых путях, поперечное положение плода).
ПРОФИЛАКТИКА ТУБЕРКУЛЁЗА У НОВОРОЖДЁННЫХ
Всех новорождённых необходимо подвергать профилактической вакцинации БЦЖ.
После выписки из родильного дома женщина и новорождённый должны находиться под наблюдением в туберкулёзном диспансере, женской и детской консультациях.
Новорождённых от матерей с активным туберкулёзом необходимо изолировать сразу после первичной обработки.
Грудное вскармливание разрешается всем родильницам с неактивным туберкулёзом. Вопрос о возможности вскармливания новорождённых родильницами, у которых прекратилось выделение микобактерий, решает консилиум с участием фтизиатра, акушера-гинеколога и педиатра. Если принято положительное решение о кормлении новорождённого грудью, то на протяжении всего периода вскармливания проводят антибактериальную терапию.
ПРОГНОЗ
Ранняя диагностика и раннее начало лечения туберкулёза у беременных обеспечивают благоприятный исход беременности и родов для матери и плода.
Источник: Акушерство. Национальное руководство. Под ред. Э.К. Айламазяна, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой 2009г.
Центральный научно-исследовательский институт туберкулеза, Москва
Влияние туберкулезной инфекции и химиотерапии на репродуктивное здоровье женщины
Центральный научно-исследовательский институт туберкулеза, Москва
Аннотация В статье изложен краткий обзор отечественной и зарубежной литературы, посвященный особенностям течения туберкулеза органов дыхания у женщин фертильного возраста. Показано влияние активной туберкулезной инфекции и массивной химиотерапии на органы репродуктивной системы, проанализированы клиническая симптоматика, ближайшие и отдаленные последствия, прогноз репродуктивной функции в будущем. Своевременная диагностика и оптимальная коррекция репродуктивных нарушений у женщин, больных туберкулезом органов дыхания, позволяет повысить их качество жизни, фертильные возможности и рождение в последующем здорового потомства.
Центральный научно-исследовательский институт туберкулеза, Москва
ЖРВ — женщины репродуктивного возраста
МБТ — микобактерии туберкулеза
МЛУ — множественная лекарственная устойчивость
ПТП — противотуберкулезные препараты
ТПО — туберкулез половых органов
ЭКО — экстракорпоральное оплодотворение
В Российской Федерации за последние 5 лет (2009—2014 гг.) отмечается стабильный уровень заболеваемости туберкулезом среди женского населения (30,5—31,8 на 100 тыс. населения). При этом пик заболеваемости у женщин приходится на фертильный возраст — 25—34 года (62—62,3%) [1]. Неблагополучное состояние здоровья женщин репродуктивного возраста (ЖРВ) отрицательно влияет на здоровье новорожденных, приводит к увеличению доли больного потомства, ухудшает генофонд российской популяции [2]. Поэтому изучение особенностей туберкулезного процесса, его влияния на развитие репродуктивных нарушений, а также воздействия противотуберкулезной терапии на функцию репродуктивных органов у женщин представляют несомненную научную и практическую значимость.
Особенности течения туберкулеза у ЖРВ. Cреди ЖРВ наблюдаются несвоевременное выявление и высокая распространенность туберкулеза за счет неблагоприятной медико-социальной и гигиенической характеристики данной группы больных. Изучение этих факторов показало, что выявление туберкулеза среди неработающих женщин 15—44 лет значительно выше, чем среди женщин с наличием постоянной работы и стабильным доходом [3].
Имеют значение другие социальные аспекты: неудовлетворительные жилищные условия, низкий материальный достаток, ненормированный рабочий день, низкий уровень гигиенических знаний и медицинской активности, асоциальные привычки (алкоголизм) и табакокурение. Сложившаяся ситуация обусловливает низкие ресурсы для сохранения и восстановления как соматического, так и репродуктивного здоровья [4].
Несвоевременность выявления туберкулезного процесса у ЖРВ нередко обусловлена наличием беременности (независимо от ее исхода), послеродового периода и лактации. Туберкулез у ЖРВ чаще всего выявляется при обращении за медицинской помощью (69,6%), профилактическом осмотре (30,4%); в первый месяц после родов (17,5%); в течение 1 года после родов (36,7%); через 1—2 года после родов (45,8%). При этом преобладают деструктивные формы (53,2%) с бактериовыделением (59,6%), наличием множественной лекарственной устойчивости — МЛУ (14,2%) [5].
Высокая заболеваемость туберкулезом среди ЖРВ и ежегодный рост числа случаев туберкулеза у женщин во время беременности и послеродовом периоде определяют чрезвычайную актуальность своевременной диагностики и рационального лечения туберкулеза у данного контингента [6].
Впервые выявленный туберкулез органов дыхания у ЖРВ характеризуется высокой распространенностью поражения легочной ткани, наклонностью к деструктивным изменениям, обильным бактериовыделением, ростом поливалентной и МЛУ микобактерий. У женщин 18—34 лет наблюдается высокая частота остро прогрессирующих форм туберкулеза, у пациенток 35—54 лет и старше — деструктивных форм специфического процесса [7].
Туберкулез женских половых органов как одна из внелегочных локализаций у ЖРВ. Туберкулез женских половых органов — редко диагностируемая форма внелегочного туберкулеза; он диагностируется у 0,7—1% всех женщин, госпитализируемых в гинекологические стационары. Более 90% случаев генитального туберкулеза выявляется у ЖРВ [8].
Клиническая симптоматика туберкулеза половых органов (ТПО) проявляется в виде различных нарушений менструального цикла: предменструального синдрома (8%), олигоменореи (54%), меноррагии (19%), аменореи (7—27%), менопаузального маточного кровотечения (1,6%). Однако чаще туберкулез женских половых органов имеет бессимптомное течение, единственной жалобой является бесплодие. По данным разных авторов, распространенность туберкулеза женских половых органов колеблется от 1 до 18% [10].
Чаще всего туберкулез поражает маточные трубы (24—85%), реже — эндометрий (50—56%). Туберкулезное поражение половых органов у женщин приводит не только к обструкции маточных труб, но и ухудшает имплантацию плодного яйца в полости матки из-за пораженного эндометрия и нарушения овуляции в яичниках. В результате развиваются непроходимость маточных труб (60%) и туберкулезный эндометрит, в полости матки формируются синехии, что дополнительно повышает риск развития бесплодия [11]. ТПО нередко сочетается с другими формами специфического процесса: почек и мочевого пузыря, кишечника, органов дыхания, лимфатических узлов. При этом сочетание нескольких локализаций туберкулеза может сопровождаться развитием перитонита и асцита (20%) [12].
Вероятность наступления физиологичной беременности у больных туберкулезом крайне низкая даже после полного курса лечения туберкулеза регистрируется в 7—19% случаев. Для многих пациенток экстракорпоральное оплодотворение (ЭКО) и перенос эмбрионов остается единственным вариантом для успешной беременности. Вероятность успеха таких процедур отмечают в 9—28% случаев, чаще с благоприятными перинатальными исходами (4,2—30,7%); реже с развитием внематочной беременности (3,3—10%). Латентный ТПО также может быть причиной неудачных попыток ЭКО, если своевременно не были проведены диагностика и лечение болезни [13].
В связи с высокой частотой неблагоприятных репродуктивных исходов у женщин, больных ТПО, актуален поиск новых диагностических методов и алгоритмов. Многие авторы считают, что ранняя лапароскопия и биопсия тканей являются наилучшим подходом к своевременной диагностике ТПО [14]. Другие исследователи полагают, что для ранней диагностики туберкулеза женских половых органов необходимо шире использовать ДНК МБТ с помощью полимеразной цепной реакции в любых доступных биологических тканях и жидкостях и иммунологические тесты [15].
Женщины с ТПО нуждаются в поэтапной коррекции бесплодия с включением специфической противотуберкулезной терапии, заместительной гормональной терапии, реконструктивно-пластических операций [16].
Влияние туберкулезной инфекции на репродуктивное здоровье женщины. Туберкулезная инфекция распространяется по женскому организму лимфогематогенным путем в период наибольшей активации специфического процесса. Мочеполовой тракт является распространенной локализацией внелегочного туберкулеза (14—41% в его структуре) [17]. У большинства женщин имеется приобретенный клеточный иммунитет, который существенно тормозит размножение бактерий и сдерживает образование микроскопических гранулем. Излечение может также происходить в результате химиотерапии, проводимой при туберкулезе органов дыхания. Даже при формировании микроскопических гранулем (диаметром не более 3 мм) у иммунокомпетентных пациенток они могут заживать или оставаться без динамики в течение многих лет. Повторная активация туберкулезной инфекции и риск развития ТПО зависят от состояния клеточно-опосредованной иммунной защиты хозяина. Имеются немногочисленные данные, что туберкулез органов дыхания в своей активной фазе и при развитии тяжелых клинических форм с наклонностью к диссеминации МБТ влияет на органы брюшной полости и малого таза. В результате развиваются различные отклонения и нарушения в репродуктивной системе женщин, которые можно систематизировать. К ним относят нарушение менструального цикла; воспалительные заболевания половых органов; бесплодие; исходы наступившей беременности; осложнения во время беременности и послеродовом периоде [18].
Нарушение менструального цикла при туберкулезе. Практические наблюдения показали, что у женщин, больных туберкулезом, происходят нарушения в эндокринной системе, которые влияют на характер и исход специфического процесса. Прогрессирующая туберкулезная инфекция может вызывать расстройства менструаций, поскольку туберкулезная интоксикация влияет на надпочечники, гипофиз и яичники. Туберкулез органов дыхания может служить причиной гормонозависимых заболеваний женской половой сферы и вызывать нарушения гормонального обмена. При этом наблюдается снижение уровня фолликулостимулирующего гормона, лютеинизирующего гормона, эстрадиола, прогестерона; повышение уровня кортизола и пролактина; формируется состояние гипотиреоидизма. Выраженное токсическое действие туберкулезной инфекции на органы и системы женского организма нередко реализуются в виде обменных нарушений, которые потенцируют антигонадотропный эффект (гипо-, аменорею). Нарушение менструального цикла возможно за счет поражения эндометрия в 13—50% случаев, в том числе с формированием внутриматочных синехий [19].
Воспалительные заболевания женских половых органов. Активный туберкулез органов дыхания со склонностью к деструкции и диссеминации МБТ может служить причиной воспалительных заболеваний женской половой системы. Большинство исследователей приводят данные о частоте и особенностях туберкулезного поражения вульвы, шейки матки, эндометрия, маточных труб и яичников. Имеется крайне мало сведений о развитии воспалительных заболеваний женских половых органов неспецифической этиологии на фоне активного туберкулеза легких [20].
Среди ЖРВ отмечается высокая распространенность урогенитальных инфекций, среди которых особое место занимают герпетическая и папилломавирусная инфекции, которые при длительном персистировании могут вызывать злокачественные процессы в шейке матки и влагалище. У женщин, больных туберкулезом, наблюдается снижение защитных сил организма за счет нарушений системного и местного иммунитета, в частности дисфункции местных механизмов защиты слизистых оболочек аногенитального тракта. Чем ниже активность клеточного иммунитета и функции макрофагов, тем ниже способность систем репарации восстанавливать структуру поврежденных ДНК клеток организма и тем больше факторов проявляют свое влияние на стадии промоции канцерогенеза. Это может явиться причиной возникновения, прогрессирования и рецидива воспалительных заболеваний шейки матки вплоть до дисплазии эпителия и рака у женщин, больных тяжелыми формами туберкулеза легких [21].
Бактериальные инфекции (Chlamidia trachomatis, Ureaplasma urealiticum, Mycoplasma genitalis) чрезвычайно распространены в женской популяции и могут вызывать воспалительные заболевания половых органов. Однако исследования, посвященные оценке распространенности этих инфекций среди женщин, больных туберкулезом, являются единичными.
Химиотерапия туберкулеза органов дыхания у женщин фертильного возраста. Особенностью противотуберкулезного лечения является длительное применение оптимальной комбинации лекарственных препаратов, подавляющих размножение МБТ или уничтожающих их в организме пациентки. Существуют противотуберкулезные препараты (ПТП) первого ряда, основные (препараты выбора для лечения туберкулеза, вызванного лекарственно-чувствительными микобактериями); противотуберкулезные препараты второго ряда, резервные (препараты выбора для лечения туберкулеза с множественной и широкой лекарственной устойчивостью микобактерий) и препараты третьего ряда — другие ПТП и антибактериальные препараты, рекомендованные для лечения туберкулеза в особых ситуациях [22].
Вопрос о побочных действиях ПТП является частью общей проблемы активной терапии туберкулеза. Несмотря на большую актуальность данного вопроса, литературные сведения касаются главным образом применения 2 или 3 антибактериальных препаратов. В условиях современной полихимиотерапии обычно используются 4—5 ПТП. При применении большого количества ПТП развиваются токсико-аллергические и дисбиотические побочные реакции. Частота нежелательных явлений при массивной химиотерапии туберкулеза, по данным разных авторов колеблется от 32 до 61% [23].
Негативное влияние ПТП на органы репродуктивной системы менее изучено, поскольку их развитие не влияет на отмену действующей химиотерапии. Однако значение этих явлений нельзя умалять в связи с тем, что лечение туберкулеза занимает длительное время, а нарушения женских половых органов может существенно уменьшить репродуктивные возможности в будущем.
При применении основных ПТП первого ряда чаще всего регистрируют нарушения эндокринного характера за счет их токсического действия на яичники и надпочечники: гинекомастию, галакторею, дисменорею, меноррагию (изониазид, рифампицин). При использовании ПТП второго ряда отмечают различные нарушения менструального цикла, характеризующиеся гипофункцией яичников (протионамид, этионамид) [22].
По данным некоторых исследователей, у 66% женщин, получавших противотуберкулезное лечение, регистрировали нарушения менструального цикла, в структуре которых отмечали вторичную аменорею (26,5%) и гипоменорею (20%). Из них после завершения интенсивной фазы химиотерапии у 76% женщин наблюдали восстановление менструальной функции, у 24% отсутствовала овуляция и имелась недостаточность лютеиновой фазы в течение всего курса продолжения противотуберкулезного лечения. Отмечено обратимое негативное влияние ПТП на менструальный цикл, которое необходимо контролировать после завершения основного курса противотуберкулезной терапии [24].
При длительном применении ПТП неизбежно развивается дисбаланс микробиоты кишечника. Результаты многочисленных исследований доказывают, что на фоне противотуберкулезной терапии у 80—90% пациенток развивается дефицит бифидобактерий. Это создает условия для прогрессивного размножения дрожжеподобных грибов рода Candida и формирования дисбактериоза кишечника [25]. Известно, что при длительном употреблении антибактериальных препаратов 75% женщин имеют один эпизод вульвовагинального кандидоза, а 40—45% регистрируют 2 эпизода и более грибкового поражения слизистых оболочек урогенитального тракта, вызванного преимущественно Candidaalbicans [26]. Однако данные литературы о развитии вагинального кандидоза у ЖРВ, получающих химиотерапию по поводу туберкулеза органов дыхания, имеют скудный и разрозненный характер.
Таким образом, изучение проблем, связанных с фертильностью женщин, больных туберкулезом органов дыхания; влияния туберкулезной инфекции и противотуберкулезной химиотерапии на состояние органов репродуктивной системы представляется актуальным междисциплинарным научно-практическим вопросом и подлежит дальнейшему изучению.
Врожденный туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза при их попадании от инфицированной матери к плоду во время беременности. Проявляется дыхательной недостаточностью у новорожденного, вялостью и плохим аппетитом, лихорадкой, гепатоспленомегалией, в трети случаев присоединяется менингит. С целью постановки диагноза проводятся туберкулиновые пробы, лабораторное исследование крови, возбудитель также выявляется в моче и других биологических жидкостях. Основа терапии врожденного туберкулеза – противотуберкулезные препараты, одновременно проводится лечение органной недостаточности и иммунотерапия.
МКБ-10
Общие сведения
Врожденный туберкулез – крайне редко встречающаяся патология в современной педиатрии. Достоверно зафиксировано несколько сотен случаев внутриутробного инфицирования плода. Возбудитель инфекции – микобактерия туберкулеза, впервые выделена и описана Робертом Кохом в 1882 году, им же в 1890 году был получен туберкулин, который по настоящее время используется в диагностике заболевания. Микобактерии обладают высокой устойчивостью к любым внешним воздействиям, включая физические, химические, температурные методы дезинфекции.
Врожденный туберкулез чаще встречается в развивающихся странах, в социально-неблагополучных семьях. Актуальность врожденного туберкулеза обусловлена ростом общей заболеваемости туберкулезом среди населения страны. Кроме того, отсутствие симптоматики с рождения и неспецифические клинические признаки затрудняют своевременную диагностику. Это, в свою очередь, повышает риск смертельного исхода от врожденного туберкулеза.

Причины
Врожденный туберкулез также может развиться при аспирации околоплодных вод, в которых присутствуют микобактерии, если инфильтраты на плаценте вскрываются непосредственно в амниотическую жидкость. Для аспирационного пути инфицирования характерно формирование первичного очага в легких, кишечнике, среднем ухе. Риск заражения врожденным туберкулезом повышается, если у матери имеются сопутствующие патологии, особенно снижающие иммунитет, например, ВИЧ-инфекция, а также при наличии неблагоприятных социальных факторов (плохие жилищные и санитарные условия, асоциальный образ жизни и др.).
Симптомы врожденного туберкулеза
Если инфицирование плода микобактериями происходит в первом триместре беременности, как правило, случается выкидыш или мертворождение. В остальных случаях ребенок обычно рождается недоношенным либо маловесным. В первые дни специфические клинические проявления врожденного туберкулеза отсутствуют. Симптоматика начинает проявляться только спустя 3-4 недели после рождения. Отмечается нарастающая дыхательная недостаточность, при тяжелых формах развивается респираторный дистресс-синдром. Характерна вялость или беспокойство, плохой аппетит, повышение температуры до фебрильной.
Врожденный туберкулез сопровождается гепатоспленомегалией, имеет место желтуха. Лимфаденопатия выявляется примерно у 40% детей с врожденным туберкулезом. В 30% случаев присоединяется менингит, при этом возникает запрокидывание головы назад, ригидность затылочных мышц. Возможна повышенная возбудимость или угнетение ЦНС. У каждого пятого больного врожденным туберкулезом наблюдаются выделения из наружных слуховых проходов. Редко встречается геморрагический синдром и папулезные высыпания на коже.
Диагностика
Диагностика заболевания затруднена отсроченным проявлением признаков инфекции и во многом неспецифической симптоматикой. Педиатр может заподозрить врожденный туберкулез, исходя из анамнеза матери. Если диагноз был поставлен женщине во время беременности, ребенок после родов должен находиться отдельно от матери до полного исключения внутриутробного заражения. При появлении первых симптомов врожденного туберкулеза физикальный осмотр позволяет обнаружить учащенное дыхание, увеличение размеров печени и селезенки, может отмечаться желтуха, повышение температуры. Пальпируются увеличенные лимфоузлы: подключичные, подмышечные и др.
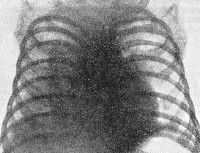
В анализе крови – признаки воспаления и гипербилирубинемия, часто диагностируется анемия. На рентгенограмме органов грудной клетки наблюдаются диссеминированные очаги затемнения, что говорит о скоплении микобактерий в легких. Туберкулиновые пробы (проба Манту, Пирке, диаскин-тест) положительные, однако в биологических жидкостях (кровь, моча, мокрота) возбудитель может не выявляться еще в течение нескольких недель. Чувствительность и специфичность ИФА-тестов in vitro (квантиферон-тест, Т-Спот) у детей младшего возраста может быть вариативной.
Проводится УЗИ внутренних органов - так можно обнаружить гепатоспленомегалию и очаг туберкулезного воспаления в печени. Нейросонография обязательно включается в комплекс диагностических мероприятий. При подозрении на менингит проводится спинномозговая пункция и анализ ликвора на содержание микобактерий.
Лечение врожденного туберкулеза
Терапия заболевания начинается с момента постановки точного диагноза, но здесь есть исключения. При тяжелых формах врожденного туберкулеза туберкулиновые пробы могут давать отрицательные результаты, однако если диагноз подтвержден у матери, возможно начало лечения ребенка без лабораторного подтверждения, необходимо только согласие родителей. Во всех случаях врожденного туберкулеза показана госпитализация, консультация фтизиатра. Формы заболевания с выраженной органной недостаточностью и неврологическими нарушениями требуют лечения в условиях отделения детской реанимации.
Одновременно со специфической терапией назначаются десенсибилизирующие и антигистаминные препараты, иммунотерапию и витамины группы B. При выраженной дыхательной недостаточности показана кислородотерапия. Если присоединяется вторичная бактериальная инфекция, в частности менингит, проводится антибиотикотерапия. В зависимости от локализации очагов инфекции к лечению врожденного туберкулеза подключаются узкие специалисты: невролог, оториноларинголог, гастроэнтеролог.
Прогноз и профилактика
Прогноз в целом благоприятный, кроме осложненных форм врожденного туберкулеза. При соответствующей терапии инфильтраты в легких рассасываются, выздоровление наступает в среднем через 9-12 месяцев. В четверти случаев заболевание заканчивается формированием узлов и кальцификатов в лимфатических узлах, чаще внутригрудных. Профилактика врожденного туберкулеза включает раннюю диагностику инфекции у беременных, особенно если это женщины из социально-неблагополучных семей. Когда диагноз будущей матери подтвержден, становится возможным назначение терапии до родов.
Наличие заболевания у беременной еще не означает, что плод инфицирован. Для этого обязательным является туберкулезное поражение плаценты, поскольку передача микобактерий происходит трансплацентарным путем. Поэтому своевременно проведенная терапия позволяет снизить риск врожденного туберкулеза. Раннюю диагностику облегчает ежегодная флюорография. Важную роль играет планирование беременности, если активная форма туберкулеза у женщины подтверждена раньше.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:

