Внутриутробная инфекция актуальность проблемы
Обновлено: 24.04.2024
Кафедра репродуктивной медицины и хирургии факультета последипломного образования Московского государственного медико-стоматологического университета
Факультет последипломного образования Московского государственного медико-стоматологического университета
Современные подходы к диагностике и лечению внутриутробных инфекций
Журнал: Проблемы репродукции. 2015;21(5): 115‑119
Цель исследования — проведение анализа отечественных и зарубежных источников литературы, касающихся вопросов внутриутробных инфекций и внутриутробного инфицирования. Материал и методы. Проанализированы 22 источника отечественной и зарубежной литературы (за последние 10 лет), посвященные вопросам внутриутробных инфекций и внутриутробного инфицирования: факторы риска, этиология, патогенез, диагностика, тактика ведения. Результаты. Как показал анализ, этиологический спектр микробных возбудителей является многогранным. Клиническая симптоматика остается слабовыраженной, что обусловливает определенные трудности в постановке диагноза и проведении лечебных мероприятий.
Кафедра репродуктивной медицины и хирургии факультета последипломного образования Московского государственного медико-стоматологического университета
Факультет последипломного образования Московского государственного медико-стоматологического университета
Биологический смысл воспаления как эволюционно сложившегося процесса заключается в ликвидации или ограничении очага повреждения и вызвавших его патогенных агентов. Воспалительной реакцией организм отвечает на воздействие многочисленных как экзогенных, так и эндогенных патогенных раздражителей. Подавляющее большинство микроорганизмов может вызывать патологический процесс у человека, причем практически в любых органах. Степень распространенности и тяжести этих процессов обусловлена, с одной стороны, патогенностью и другими свойствами микроорганизмов, а с другой стороны — состоянием макроорганизма во время заболевания, а также особенностями того органа, в котором развивается патологический процесс [1, 2].
Проблема внутриутробного инфицирования и внутриутробной инфекции плода (ВУИ) является одной из ведущих в акушерской практике и в перинатологии, в связи с высоким уровнем инфицирования беременных, рожениц и родильниц, опасностью нарушения развития плода и рождения больного ребенка. Наличие инфекции у матери является фактором риска ВУИ плода, но не всегда означает его заболевание [2, 3, 5—7].
ВУИ — группа инфекционно-воспалительных заболеваний плода и детей раннего возраста, которые вызываются различными возбудителями, но характеризуются сходными эпидемиологическими параметрами и нередко имеют однотипные клинические проявления. Заболевания развиваются в результате внутриутробного (анте- и/или интранатального) инфицирования плода. При этом в подавляющем большинстве случаев источником инфекции для плода является мать. Истинная частота врожденных инфекций до настоящего времени не установлена, но, по данным ряда авторов [3, 5—7], распространенность данной патологии в человеческой популяции может достигать 10%. В структуре перинатальной смертности ВУИ составляют более 30%.
Кроме этого, ВУИ относятся к тяжелым заболеваниям и во многом определяют уровень младенческой смертности.
Согласно данным многих авторов [4], причиной внезапной смерти грудных детей является инфекционное заболевание, протекающее без ясной симптоматики. В числе причин или фоновых состояний скоропостижной смерти могут быть ВУИ.
Под внутриутробным инфицированием понимают процесс внутриутробного проникновения микроорганизмов к плоду, при котором отсутствуют признаки инфекционной болезни плода. Как правило, инфекционный процесс затрагивает плаценту, в которой развивается плацентит, хориоамнионит и т. д. Диагноз внутриутробного инфицирования у новорожденного устанавливается на основании выделения возбудителя из клеток крови, ликвора и других источников, выявления антител IgM и низкоавидных антител IgG в пуповинной крови, а также при морфологическом исследовании плаценты [3, 5—7].
Внутриутробное инфицирование не означает неизбежного развития инфекционного заболевания. Для выявления ВУИ необходимо наличие данных лабораторного исследования в сочетании с клинической картиной инфекционного заболевания. Под ВУИ подразумевают не только процесс распространения инфекционных агентов в организме плода, но и вызванные ими морфофункциональные нарушения различных органов и систем, характерные для инфекционной болезни (сепсис, пневмония, менингит, гепатит и т. д.), возникшей анте- или интранатально, и выявляемой пренатально или после рождения [8, 9].
Инфекционно-воспалительные заболевания во время беременности имеют общие черты:
— инфицирование плода и новорожденного может быть вызвано как острой инфекцией матери, так и активацией хронической, персистирующей инфекции во время беременности;
— большая часть заболеваний беременных, приводящих к внутриматочной инфекции, протекает в латентной или субклинической форме;
— активация персистирующей инфекции возможна при любом нарушении гомеостаза в организме беременной (стресс, ОРВИ, переохлаждение и др.) [3, 4].
Возможный спектр возбудителей ВУИ весьма разнообразен и широк. Это бактерии (грамположительные и грамотрицательные; аэробные и анаэробные), грибы, простейшие, внутриклеточные микроорганизмы (микоплазмы, хламидии), вирусы. Чаще всего наблюдается сочетание возбудителей — бактериально-вирусная смешанная инфекция [8—11].
Зачастую ВУИ ассоциируются с наличием инфекций TORCH — синдром комплекса. Данный термин образован первыми буквами латинских названий наиболее часто верифицируемых врожденных инфекций: T — токсоплазмоз (Тoxoplasmоsis), R — краснуха (Rubella), С — цитомегалия (Cytomegalia), Н — герпес (Herpes) и О — другие инфекции (Оther). К последним относят сифилис, листериоз, вирусные гепатиты, хламидиоз, ВИЧ-инфекцию, микоплазмоз и др. [9, 12].
Принимая во внимание, что источником инфекции для плода всегда является его мать, особое значение приобретают следующие факторы риска ВУИ:
— хронические очаги инфекции в организме матери (в том числе наличие воспалительных заболеваний органов малого таза, урогенитальные инфекции);
— первичное инфицирование во время беременности, активация инфекционного процесса;
— патологическое снижение общего и местного иммунитета;
— наличие экстрагенитальной патологии (анемия, тромбофилии, аутоиммунные заболевания);
— повышение проницаемости плацентарного барьера во II и III триместрах беременности при невынашивании беременности и плацентарной недостаточности;
— отягощенный акушерско-гинекологический диагноз;
— неблагоприятные социально-бытовые факторы [3, 9, 12].
Патогенетические механизмы возникновения, развития и воздействия ВУИ разнообразны и зависят от многих факторов:
— срока беременности, при котором происходит инфицирование (чем раньше, тем прогноз будет более неблагоприятным);
— вида возбудителя, его вирулентности, массивности обсеменения;
— первичности или вторичности инфекционного процесса у беременной;
— путей проникновения инфекции к плоду (восходящий, нисходящий, гематогенный);
— степени распространенности и интенсивности воспалительного процесса;
— состояния организма матери, его иммунологической толерантности.
Влияние инфекции на эмбрион и плод заключается в воздействии комплекса следующих факторов:
— патологическое воздействие микроорганизмов и их токсинов (инфекционное заболевание, гипоксия плода, задержка развития плода);
— нарушение процесса имплантации и плацентации (низкая плацентация, предлежание плаценты);
— снижение метаболических процессов и иммунной защиты плода [3, 9, 12].
Таким образом, реализуется ли внутриутробное инфицирование в ВУИ или нет, зависит от ряда факторов, которые мы представили выше.
Учитывая неспецифичность клинических проявлений ВУИ во время беременности, диагностика данной патологии в большинстве случаев затруднена и возможна лишь в результате сочетания клинических и лабораторно-диагностических методов обследования.
I. Клинический метод исследования позволяет выявить различные осложнения гестационного периода, такие как невынашивание беременности и синдром задержки роста плода (СЗРП). Кроме этого, немаловажное значение имеет наличие проявлений инфекции у матери (отит, гайморит, пиелонефрит, цистит и т. д.).
II. Методы, позволяющие оценить состояние фетоплацентарной системы:
— эхография (плацентометрия, поведенческая активность плода, его тонус, количество околоплодных вод, степень зрелости плаценты);
— допплерография (маточно-плацентарный кровоток — МПК, фетоплацетарный кровоток — ФПК);
III. Микробиологические и серологические исследования:
— микроскопия влагалищных мазков (повышенное содержание лейкоцитов, кокковая флора, признаки дисбиоза, грибковая флора);
— бактериальный посев (наличие анаэробных и аэробных бактерий, грибковой флоры);
— ПЦР-диагностика (геномы вируса простого герпеса типов 1, 2, цитомегаловирусы, микоплазмы, уреаплазмы, хламидии);
— иммуноферментный анализ (ИФА): обнаружение в сыворотке специфических антител к возбудителям (IgM, IgG, IgA) в диагностически значимых титрах.
IV. Исследование хориона (биопсия хориона): бактериологический метод, ПЦР-диагностика.
V. Исследование околоплодных вод (амниоцентез): бактериологический метод, ПЦР-диагностика.
VI. Исследование пуповинной крови плода (кордоцентез): бактериологический метод, ПЦР-диагностика и специфический иммунный ответ (IgM) плода.
VII. Морфологическое исследование плаценты, данные аутопсии.
Предположительный диагноз внутриутробного инфицирования и ВУИ помогают поставить косвенные методы:
— наличие у матери клиники инфекционного заболевания;
— наличие специфического иммунного ответа;
— результаты ультразвукового исследования (УЗИ), допплерометрии, КТГ.
К прямым методам диагностики внутриутробного инфицирования и ВУИ относятся: выявление возбудителя в материале, полученном при биопсии хориона, амниоцентезе (ПЦР, бактериологический метод), кордоцентезе (ПЦР, бактериологический метод и определение уровня специфических антител IgM).
Характер течения беременности при внутриутробной инфекции зависит от срока воздействия возбудителя.
На ранних этапах зародыша (1—3 нед беременности) из-за отсутствия механизмов взаимодействия инфекционного агента и плодного яйца реализации воспалительной реакции чаще всего не происходит. Контакт с инфекцией может закончиться альтернативным процессом и гибелью плодного яйца. Повреждения эмбриона инфекцией на 4—12-й неделе беременности связаны с вирусной инфекцией, проникновением микроорганизмов через хорион. Плод еще не имеет защитных механизмов. Нарушение закладки органов и систем вызывает тератогенный и эмбриотоксический эффект [2, 14].
В I триместре беременности специфических клинических признаков наличия ВУИ нет, косвенно о ней свидетельствуют некоторые эхографические признаки:
— повышенный локальный тонус матки;
— изменение формы плодного яйца (деформация);
— прогрессирование истмико-цервикальной недостаточности (функционального характера);
— увеличение или персистенция желточного мешка;
— несоответствие размеров эмбриона размерам полости плодного яйца (увеличение, уменьшение);
— отсутствие редукции хорионической полости.
Инфекционные фетопатии возникают с 16-й недели гестации, когда происходит генерализация инфекции у плода. Могут возникать такие пороки развития, как фиброэластоз эндокарда, поликистоз легких, микро- и гидроцефалия (ранние фетопатии) [1, 2, 13, 14].
В III триместре плод реагирует на внедрение возбудителя локальной реакцией. Могут возникнуть энцефалит, гепатит, пневмония, интерстициальный нефрит. Влияние вирусов чаще всего проявляется признаками незрелости, дисэмбриогенетическими стигмами, затяжным адаптационным периодом, значительной потерей массы тела в раннем постнатальном периоде. Данные эхографии во II и III триместрах беременности, указывающие на развитие инфекции у плода:
— многоводие или маловодие;
— неиммунная водянка плода;
— увеличение или уменьшение толщины плаценты, наличие патологических включений;
— контрастирование базальной мембраны;
— наличие взвеси в околоплодных водах;
— кальцификаты в печени и селезенке и головном мозге плода;
— поликистоз легких, почек плода;
— эхогенные фиброзные включения на папиллярных мышцах и створках клапанов сердца плода;
— расширение петель кишечника плода (гипоксия, энтерит) [1, 2, 13, 14].
После верификации диагноза ВУИ лечебные мероприятии проводят с помощью этиотропной, антимикробной терапии: препараты пенициллинового ряда и макролиды. Целесообразность назначения антимикробных препаратов не вызывает сомнения, если ВУИ обусловлена наличием патогенных возбудителей (бледная спирохета, токсоплазма, хламидии, гонококк и т. д.) [13, 15].
В настоящее время одним из наиболее дискутабельных вопросов в акушерстве является выяснение истинной этиологической роли генитальных микоплазм (Mycoplasma hominis, Mycoplasma genitalis, Ureaplasma urealyticum) в развитии патологии матери и плода. Инфицирование плода генитальными микоплазмами происходит преимущественно интранатально: в 18—55% случаев — у доношенных новорожденных и в 29—55% — у недоношенных [10, 16, 17].
Актуальность проблемы урогенитального микоплазмоза обусловлена не только значительным распространением этой инфекции в популяции, но и неоднозначностью ее оценки как эпидемиологами, так и клиницистами [16].
По данным разных исследователей [3, 10, 18, 19], микоплазмы являются возможной причиной развития конъюнктивитов, врожденных пневмоний, респираторного дистресс-синдрома, хронических заболеваний легких, менингита и неонатального сепсиса. Вопрос о терапии микоплазменной инфекции до настоящего времени остается открытым. В схемах терапии предусматриваются 7—10-дневные курсы макролидов.
Во время беременности противовирусная терапия при генитальном герпесе, цитомегаловирусной инфекции, ветряной оспе проводится с помощью этиотропных препаратов (ацикловир), начиная со II триместра гестационного периода. Целью лечения является профилактика рецидивирования и антенатального инфицирования [13, 20—22].
Трихомонадная инфекция относится к группе негонококковых воспалительных заболеваний мочеполовых органов. Лечение трихомониаза во время беременности осуществляется с помощью метронидазолсодержащих препаратов, начиная со II триместра гестационного периода [15].
Показания для прерывания беременности при различных инфекциях (абсолютные показания для прерывания беременности):
— краснуха до 16 нед беременности;
— развитие тяжелых форм хронического активного гепатита или цирроза печени при гепатитах В и С;
— развитие тяжелых отечных форм гемолитической болезни плода при парвовирусной инфекции (И 19);
— развитие тяжелых форм пневмонии, вызванной вирусом ветряной оспы, опоясывающего лишая.
Относительные показания для прерывания беременности при вирусных инфекциях:
— первичный генитальный герпес или цитомегаловирусная инфекция на ранних сроках беременности;
— первичный токсоплазмоз в ранние сроки беременности;
— ветряная оспа в первые 20 нед беременности [3, 13].
Появление новых методов диагностики, разработка и внедрение новых лекарственных средств не изменяют ситуации с ВУИ, оставляя эту проблему по-прежнему актуальной в акушерстве. Все это обусловливает неуклонный рост инфекции в человеческой популяции, высокий процент рецидивов инфекции даже у пациентов, получавших курс антибиотикотерапии в соответствии с действующими инструкциями и схемами лечения. Проблема осложняется тем, что в настоящее время отсутствует единая концепция механизма рецидивирования, недостаточно изучена роль микст-инфекции в возникновении, течении и персистировании инфекции, не учитываются особенности гормонального и иммунного статуса больного, не сформированы диагностические критерии контроля излеченности патологического процесса. Это все вместе взятое является стимулом для продолжения исследований, направленных на решение данных проблем. Несмотря на то что роль вирусных и бактериальных инфекций в этиологии и патогенезе многих патологических процессов не вызывает сомнений, вопрос о значении инфекций в качестве моновозбудителя на сегодняшний день окончательно не решен. Актуальным, по-прежнему, остается вопрос разработки алгоритма лабораторной диагностики заболеваний.
Только совершенствование диагностических подходов, разработка оптимальных алгоритмов и методов обследования и предупреждение распространения резистентных штаммов путем адекватного отношения к каждому пациенту индивидуально (обязательное проведение посевов на определение чувствительности к антибиотикам до назначения терапии) может изменить данную ситуацию.
Исследование выполнено за счет гранта Российского научного фонда (проект № 15−15−00109).
Рассмотрена проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода, факторы риска внутриутробных инфекций, патогенетические механизмы возникновения, развития и воздействия ВУИ, подходы к диагностике и лечению.
The issue of fetal intrauterine infecting and intrauterine infection (IUI) was considered, as well as the risk factors of intrauterine infections, pathogenic mechanisms of their occurrence, development and effect of IUI, and approaches to the diagnostics and treatment.
Проблема внутриутробной инфекции особо актуальна в современных условиях в связи с распространенностью и тяжестью воспалительных процессов. Проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода является одной из ведущих в акушерской практике и в перинатологии в связи с высоким уровнем инфицирования беременных, рожениц и родильниц, опасностью нарушения развития плода и рождения больного ребенка. Наличие инфекции у матери является фактором риска ВУИ плода, но не всегда означает его заболевание [1, 5–7, 13].
Внутриутробная инфекция — группа инфекционно-воспалительных заболеваний плода и детей раннего возраста, которые вызываются различными возбудителями, но характеризуются сходными эпидемиологическими параметрами и нередко имеют однотипные клинические проявления. Заболевания развиваются в результате внутриутробного (анте- и/или интранатального) инфицирования плода. При этом в подавляющем большинстве случаев источником инфекции для плода является мать. Истинная частота врожденных инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространенность данной патологии в человеческой популяции может достигать 10%. В структуре перинатальной смертности ВУИ составляет более 30% [1, 5–7].
Кроме этого, ВУИ относятся к тяжелым заболеваниям и во многом определяют уровень младенческой смертности.
Согласно данным многих авторов, причиной внезапной смерти грудных детей является инфекционное заболевание, протекающее без ясной симптоматики. В числе причин или фоновых состояний скоропостижной смерти могут быть ВУИ [2].
Под внутриутробным инфицированием понимают процесс внутриутробного проникновения микроорганизмов к плоду, при котором отсутствуют признаки инфекционной болезни плода. Как правило, инфекционный процесс затрагивает плаценту, в которой развивается плацентит, хориоамнионит и т. д. Диагноз внутриутробного инфицирования у новорожденного устанавливается на основании выделения возбудителя из клеток крови, ликвора и других источников, выявления IgM и низкоавидных IgG в пуповинной крови, а также при морфологическом исследовании плаценты [1, 5–7].
Внутриутробное инфицирование не означает неизбежного развития инфекционного заболевания. Для выявления ВУИ необходимо наличие данных лабораторного исследования в сочетании с клинической картиной инфекционного заболевания. Под ВУИ подразумевают не только процесс распространения инфекционных агентов в организме плода, но и вызванные ими морфофункциональные нарушения различных органов и систем, характерные для инфекционной болезни (сепсис, пневмония, менингит, гепатит и т. д.), возникшей анте- или интранатально и выявляемой пренатально или после рождения [10, 11].
Инфекционно-воспалительные заболевания во время беременности имеют особенности: инфицирование плода и новорожденного может быть вызвано как острой инфекцией матери, так и активацией хронической, персистирующей инфекции во время беременности; большая часть заболеваний беременных, приводящих к внутриматочной инфекции, протекает в латентной или субклинической форме; активация персистирующей инфекции возможна при любом нарушении гомеостаза в организме беременной (стресс, острые респираторные вирусные инфекции, переохлаждение и др.) [1, 2].
Возможный спектр возбудителей внутриутробной инфекции весьма разнообразен и широк. Это бактерии (грамположительные и грамотрицательные; аэробные и анаэробные), грибы, простейшие, внутриклеточные микроорганизмы (микоплазмы, хламидии), вирусы. Чаще всего наблюдается сочетание возбудителей — бактериально-вирусная смешанная инфекция [3, 4, 10, 11].
Зачастую ВУИ ассоциируются с наличием инфекций TORCH — то есть синдромом комплекса. Данный термин образован первыми буквами латинских названий наиболее часто верифицируемых врожденных инфекций: T — токсоплазмоз (Тoxoplasmоsis), R — краснуха (Rubella), С — цитомегалия (Cytomegalia), Н — герпес (Herpes) и О — другие инфекции (Оther). К последним относят сифилис, листериоз, вирусные гепатиты, хламидиоз, ВИЧ-инфекцию, микоплазмоз и др. [9, 11].
Принимая во внимание, что источником инфекции для плода всегда является его мать, особое значение приобретают следующие факторы риска внутриутробных инфекций:
- хронические очаги инфекции в организме матери (в том числе наличие воспалительных заболеваний органов малого таза, урогенитальные инфекции);
- первичное инфицирование во время беременности, активация инфекционного процесса;
- патологическое снижение общего и местного иммунитета;
- наличие экстрагенитальной патологии (анемия, тромбофилии, аутоиммунные заболевания);
- повышение проницаемости плацентарного барьера во II и III триместрах беременности при невынашивании беременности и плацентарной недостаточности;
- отягощенный акушерско-гинекологический диагноз;
- неблагоприятные социально-бытовые факторы [1, 9, 11].
Патогенетические механизмы возникновения, развития и воздействия ВУИ разнообразны и зависят от многих факторов:
- срока беременности, при котором происходит инфицирование (чем раньше, тем прогноз будет более неблагоприятным);
- вида возбудителя, его вирулентности, массивности обсеменения;
- первичности или вторичности инфекционного процесса у беременной;
- путей проникновения инфекции к плоду (восходящий, нисходящий, гематогенный);
- степени распространенности и интенсивности воспалительного процесса;
- состояния организма матери, его иммунологической толерантности.
Влияние инфекции на эмбрион и плод заключается в воздействии комплекса следующих факторов:
- патологическое воздействие микроорганизмов и их токсинов (инфекционное заболевание, гипоксия плода, задержка развития плода);
- нарушение процесса имплантации и плацентации (низкая плацентация, предлежание плаценты);
- снижение метаболических процессов и иммунологической защиты плода [1, 9, 11].
Таким образом, реализуется ли внутриутробное инфицирование в ВУИ или нет, зависит от ряда факторов, которые мы представили выше.
Учитывая неспецифичность клинических проявлений ВУИ во время беременности, диагностика данной патологии в большинстве случаев затруднена и возможна лишь в результате сочетания клинических и лабораторно-диагностических методов обследования.
Клинический метод исследования позволяет выявить различные осложнения гестационного периода, такие как невынашивание беременности и синдром задержки роста плода (СЗРП). Кроме этого, немаловажное значение имеет наличие проявлений инфекции у матери (отит, гайморит, пиелонефрит, цистит и т. д.).
Методы, позволяющие оценить состояние фетоплацентарной системы:
- эхография (плацентометрия, поведенческая активность плода, его тонус, количество околоплодных вод, степень зрелости плаценты);
- допплерография (МПК, ФПК);
- кардиотокография (КТГ).
Микробиологические и серологические исследования:
- микроскопия влагалищных мазков (повышенное содержание лейкоцитов, кокковая флора, признаки дисбиоза, грибковая флора);
- бактериальный посев (наличие анаэробных и аэробных бактерий, грибковой флоры);
- ПЦР-диагностика (геномы ВПГ-1, ВПГ-2, ЦМВ, микоплазмы, уреаплазмы, хламидии);
- иммуноферментный анализ (ИФА): обнаружение в сыворотке специфических антител к возбудителям (IgM, IgG, IgA) в диагностически значимых титрах.
Исследование хориона (биопсия хориона): бактериологический метод, ПЦР-диагностика.
Исследование околоплодных вод (амниоцентез): бактериологический метод, ПЦР-диагностика.
Исследование пуповинной крови плода (кордоцентез): бактериологический метод, ПЦР-диагностика и специфический иммунный ответ (IgM) плода.
Морфологическое исследование плаценты, данные аутопсии.
Предположительный диагноз внутриутробного инфицирования и ВУИ помогают поставить косвенные методы:
- наличие у матери клиники инфекционного заболевания;
- наличие специфического иммунного ответа;
- результаты УЗИ, допплерометрии, КТГ.
К прямым методам диагностики внутриутробного инфицирования и ВУИ относятся: выявление возбудителя в материале, полученном при биопсии хориона, амниоцентезе (ПЦР, бактериологический метод), кордоцентезе (ПЦР, бактериологический метод и определение уровня специфических IgM).
Характер течения беременности при внутриутробной инфекции зависит от срока воздействия возбудителя.
На ранних этапах зародыша (1–3 недели беременности) из-за отсутствия механизмов взаимодействия инфекционного агента и плодного яйца реализации воспалительной реакции чаще всего не происходит. Контакт с инфекцией может закончиться альтернативным процессом и гибелью плодного яйца. Повреждение эмбриона инфекцией на 4–12 неделях беременности связано с вирусной инфекцией, проникновением микроорганизмов через хорион. Плод еще не имеет защитных механизмов. Нарушение закладки органов и систем вызывает тератогенный и эмбриотоксический эффект [13, 15].
В I триместре беременности специфических клинических признаков наличия ВУИ нет, косвенно о ней свидетельствуют некоторые эхографические признаки:
- повышенный локальный тонус матки;
- отслойка хориона;
- изменение формы плодного яйца (деформация);
- прогрессирование истмико-цервикальной недостаточности (функционального характера);
- гипоплазия хориона;
- увеличение или персистенция желточного мешка;
- несоответствие размеров эмбриона размерам полости плодного яйца (увеличение, уменьшение);
- отсутствие редукции хорионической полости.
Инфекционные фетопатии возникают с 16-й недели, когда происходит генерализация инфекции у плода. Могут возникать такие пороки развития, как фиброэластоз эндокарда, поликистоз легких, микро- и гидроцефалия (ранние фетопатии) [12–15].
В III триместре плод реагирует на внедрение возбудителя локальной реакцией. Могут возникнуть энцефалит, гепатит, пневмония, интерстициальный нефрит. Влияние вирусов чаще всего проявляется признаками незрелости, дисэмбриогенетическими стигмами, затяжным адаптационным периодом, значительной потерей массы тела в раннем постнатальном периоде. Данные эхографии во II и III триместрах беременности, указывающие на развитие инфекции у плода:
- СЗРП;
- гипоксия плода;
- фетоплацентарная недостаточность;
- многоводие или маловодие;
- неиммунная водянка плода;
- увеличение или уменьшение толщины плаценты, наличие патологических включений;
- контрастирование базальной мембраны;
- наличие взвеси в околоплодных водах;
- кальцификаты в печени и селезенке и головном мозге плода;
- поликистоз легких, почек плода;
- эхогенные фиброзные включения на папиллярных мышцах и створках клапанов сердца плода;
- расширение петель кишечника плода (гипоксия, энтерит) [12–15].
После верификации диагноза ВУИ лечебные мероприятии проводят с помощью этиотропной, антимикробной терапии: препараты пенициллинового ряда и макролиды. Целесообразность назначения антимикробных препаратов не вызывает сомнения, если ВУИ обусловлено наличием патогенных возбудителей (бледная спирохета, токсоплазма, хламидии, гонококк и т. д.) [8, 14].
В настоящее время одним из наиболее дискутабельных вопросов в акушерстве является выяснение истинной этиологической роли генитальных микоплазм (Mycoplasma hominis, Mycoplasma genitalis, Ureaplasma urealyticum) в развитии патологии матери и плода. Инфицирование плода генитальными микоплазмами происходит преимущественно интранатально: в 18–55% — у доношенных новорожденных и в 29–55% — у недоношенных [3, 16, 20].
Актуальность проблемы урогенитального микоплазмоза обусловлена не только значительным распространением этой инфекции в популяции, но и неоднозначностью ее оценки как эпидемиологами, так и клиницистами [16].
По данным различных исследователей, микоплазмы являются возможной причиной развития конъюнктивитов, врожденных пневмоний, респираторного дистресс-синдрома, хронических заболеваний легких, менингита и неонатального сепсиса. Вопрос о терапии микоплазменной инфекции до настоящего времени остается открытым. В схемах терапии предусматривается 7–10-дневные курсы макролидов [1, 3, 21, 22].
Во время беременности противовирусная терапия при генитальном герпесе, цитомегаловирусной инфекции, вирусе ветряной оспы проводится с помощью этиотропных препаратов (ацикловир) начиная со II триместра гестационного периода. Целью лечения является профилактика рецидивирования и антенатального инфицирования [14, 17, 19].
Трихомонадная инфекция относится к группе негонококковых воспалительных заболеваний мочеполовых органов. Лечение трихомониаза во время беременности осуществляется с помощью метронидазол-содержащих препаратов начиная со II триместра гестационного периода [8].
Появление новых методов диагностики, разработка и внедрение новых лекарственных средств не изменяют ситуацию с внутриутробными инфекциями, оставляя это по-прежнему актуальной проблемой в акушерстве. Все это обуславливает неуклонный рост инфекции в человеческой популяции, высокий процент рецидивов инфекции даже у пациентов, получавших курс антибиотикотерапии в соответствии с действующими инструкциями и схемами лечения. Проблема осложняется тем, что в настоящее время отсутствует единая концепция механизма рецидивирования, недостаточно изучена роль микст-инфекции в возникновении, течении и персистировании инфекции, не учитываются особенности гормонального и иммунного статуса больного, не сформированы диагностические критерии контроля излеченности патологического процесса. Это все вместе взятое является стимулом для продолжения исследований, направленных на решение данных проблем. Несмотря на то что роль вирусных и бактериальных инфекций в этиологии и патогенезе многих патологических процессов не вызывает сомнений, вопрос о значении инфекций в качестве моновозбудителя на сегодняшний день окончательно не решен. Актуальным по-прежнему остается вопрос разработки алгоритма лабораторной диагностики заболеваний.
Только совершенствование диагностических подходов, разработка оптимальных алгоритмов и методов обследования и предупреждение распространения резистентных штаммов путем адекватного отношения к каждому пациенту индивидуально (обязательное проведение посевов на определение чувствительности к антибиотикам до назначения терапии) может изменить данную ситуацию.
Исследование выполнено за счет гранта Российского научного фонда (проект № 15-15-00109).
Литература
В. Н. Кузьмин 1 , доктор медицинских наук, профессор
К. Н. Арсланян, кандидат медицинских наук
Э. И. Харченко, кандидат медицинских наук
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
Внутриутробные инфекции – группа заболеваний плода и новорожденного, развивающихся вследствие заражения в дородовом периоде или в родах. Внутриутробные инфекции могут приводить к гибели плода, самопроизвольному аборту, задержке внутриутробного развития, преждевременным родам, формированию врожденных пороков, поражению внутренних органов и ЦНС. Методы диагностики внутриутробных инфекций включают микроскопические, культуральные, иммуноферментные, молекулярно-биологические исследования. Лечение внутриутробных инфекций проводится с использованием иммуноглобулинов, иммуномодуляторов, противовирусных, антибактериальных препаратов.
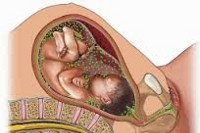
Общие сведения
Внутриутробные инфекции – патологические процессы и заболевания, обусловленные антенатальным и интранатальным инфицированием плода. Истинная распространенность внутриутробных инфекций не установлена, однако, согласно обобщенным данным, с врожденными инфекциями рождается не менее 10% новорожденных. Актуальность проблемы внутриутробных инфекций в педиатрии обусловлена высокими репродуктивными потерями, ранней неонатальной заболеваемостью, приводящей к инвалидизации и постнатальной гибели детей. Вопросы профилактики внутриутробных инфекций лежат в плоскости рассмотрения акушерства и гинекологии, неонатологии, педиатрии.

Причины внутриутробных инфекций
Внутриутробные инфекции развиваются в результате инфицирования плода в дородовом периоде или непосредственно во время родов. Обычно источником внутриутробной инфекции для ребенка выступает мать, т. е. имеет место вертикальный механизм передачи, который в антенатальном периоде реализуется трансплацентарным или восходящим (через инфицированные околоплодные воды) путями, а в интранатальном - аспирационным или контактным путями.
Реже происходит ятрогенное инфицирование плода в период беременности при проведении женщине инвазивной пренатальной диагностики (амниоцентеза, кордоцентеза, биопсии ворсин хориона), введении плоду препаратов крови через сосуды пуповины (плазмы, эритроцитарной массы, иммуноглобулинов) и т. д.
В антенатальном периоде инфицирование плода обычно связано с вирусными агентами (вирусами краснухи, герпеса, цитомегалии, гепатита В и С, Коксаки, ВИЧ) и внутриклеточными возбудителями (токсоплазмоза, микоплазмоза).
В интранатальном периоде чаще происходит микробная контаминация, характер и степень которой зависит от микробного пейзажа родовых путей матери. Среди бактериальных агентов наиболее распространены энтеробактерии, стрептококки группы В, гонококки, синегнойная палочки, протей, клебсиелла и др. Плацентарный барьер непроницаем для большинства бактерий и простейших, однако при повреждении плаценты и развитии фетоплацентарной недостаточности, может произойти антенатальное микробное инфицирование (например, возбудителем сифилиса). Кроме этого, не исключается и интранатальное вирусное заражение.
Факторами возникновения внутриутробных инфекций служат отягощенный акушерско-гинекологический анамнез матери (неспецифические кольпиты, эндоцервициты, ЗППП, сальпингофориты), неблагополучное течение беременности (угроза прерывания, гестозы, преждевременная отслойка плаценты) и инфекционная заболеваемость беременной. Риск развития манифестной формы внутриутробной инфекции существенно выше у недоношенных детей и в том случае, когда женщина инфицируется первично во время беременности.
Известно, что тяжесть проявлений инфекционного процесса у беременной и у плода может не совпадать. Бессимптомное или малосимптомное течение инфекции и у матери может вызвать тяжелые поражения плода, вплоть до его гибели. Это связано с повышенным тропизмом вирусных и микробных возбудителей к эмбриональным тканям, преимущественно ЦНС, сердца, органа зрения.
Классификация
Этиологическая структура внутриутробных инфекций предполагает их деление на:
- вирусные (вирусный гепатит, герпес, краснуха, ОРВИ, цитомегалия, эпидемический паротит, энтеровирусная инфекция)
- бактериальные (туберкулез, сифилис, листериоз, сепсис)
- паразитарные и грибковые (микоплазмоз, токсоплазмоз, хламидиоз, кандидоз и др.)
Для обозначения группы наиболее распространенных внутриутробных инфекций используется аббревиатура TORCH-синдром, объединяющий токсоплазмоз (toxoplasmosis), краснуху (rubella), цитомегалию (cytomegalovirus), герпес (herpes simplex). Буквой О (other) обозначаются другие инфекции, в числе которых - вирусные гепатиты, ВИЧ-инфекция, ветряная оспа, листериоз, микоплазмоз, сифилис, хламидиоз и др.).
Симптомы внутриутробных инфекций
Наличие внутриутробной инфекции у новорожденного может быть заподозрено уже во время родов. В пользу внутриутробного инфицирования может свидетельствовать излитие мутных околоплодных вод, загрязненных меконием и имеющих неприятный запах, состояние плаценты (полнокровие, микротробозы, микронекрозы). Дети с внутриутробной инфекцией часто рождаются в состоянии асфиксии, с пренатальной гипотрофией, увеличенной печенью, пороками развития или стигмами дисэмбриогенеза, микроцефалией, гидроцефалией. С первых дней жизни у них отмечается желтуха, элементы пиодермии, розеолезных или везикулезных высыпаний на коже, лихорадка, судорожный синдром, респиратрные и кардиоваскулярные расстройства.
Ранний неонатальный период при внутриутробных инфекциях нередко отягощается интерстициальной пневмонией, омфалитом, миокардитом или кардитом, анемией, кератоконъюнктивитом, хориоретинитом, геморрагическим синдромом и др. При инструментальном обследовании у новорожденных могут обнаруживаться врожденная катаракта, глаукома, врожденные пороки сердца, кисты и кальцификаты мозга.
В перинатальном периоде у ребенка отмечаются частые и обильные срыгивания, мышечная гипотония, синдром угнетения ЦНС, серый цвет кожных покровов. В поздние сроки при длительном инкубационном периоде внутриутробной инфекции возможно развитие поздних менингитов, энцефалитов, остеомиелита.
Рассмотрим проявления основных внутриутробных инфекций, составляющих TORCH-синдром.
Врождённый токсоплазмоз
Внутриутробное инфицирование одноклеточным протозойным паразитом Toxoplasma Gondii приводит к тяжелым поражениям плода – задержке развития, врожденным порокам развития мозга, глаз, сердца, скелета.
После рождения в остром периоде внутриутробная инфекция проявляется лихорадкой, желтухой, отечным синдромом, экзантемой, геморрагиями, диареей, судорогами, гепатоспленомегалией, миокардитом, нефритом, пневмонией. При подостром течении доминирую признаки менингита или энцефалита. При хронической персистенции развивается гидроцефалия с микроцефалией, иридоциклит, косоглазие, атрофия зрительных нервов. Иногда встречаются моносимптомные и латентные формы внутриутробной инфекции.
К числу поздних осложнений врожденного токсоплазмоза относятся олигофрения, эпилепсия, слепота.
Врождённая краснуха
Внутриутробная инфекция возникает из-за заболевания краснухой при беременности. Вероятность и последствия инфицирования плода зависят от гестационного срока: в первые 8 недель риск достигает 80%; последствиями внутриутробной инфекции могут служить самопроизвольное прерывание беременности, эмбрио- и фетопатии. Во II триместре риск внутриутробного инфицирования составляет 10-20%, в III – 3-8%.
Дети с внутриутробной инфекцией обычно рождаются недоношенными или с низкой массой тела. Для периода новорожденности характерна геморрагическая сыпь, длительная желтуха.
Классические проявления врожденной краснухи представлены триадой Грега: поражением глаз (микрофтальмией, катарактой, глаукомой, хориоретинитом), ВПС (открытым артериальным протоком, ДМПП, ДМЖП, стенозом легочной артерии), поражением слухового нерва (сенсоневральной глухотой). В случае развития внутриутробной инфекции во второй половине беременности у ребенка обычно имеется ретинопатия и глухота.
Кроме основных проявлений врожденной краснухи, у ребенка могут выявляться и другие аномалии: микроцефалия, гидроцефалия, расщелины нёба, гепатит, гепатоспленомегалия, пороки развития мочеполовой системы и скелета. В дальнейшем внутриутробная инфекция напоминает о себе отставанием ребенка в физическом развитии, ЗПР или умственной отсталостью.
Врождённая цитомегалия
Внутриутробное заражение цитомегаловирусной инфекцией может приводить к локальному или генерализованному поражению многих органов, иммунодефициту, гнойно-септическим осложнениям. Врожденные дефекты развития обычно включают микроцефалию, микрогирию, микрофтальмию, ретинопатию, катаракту, ВПС и др. Неонатальный период врожденной цитомегалии осложняется желтухой, геморрагическим синдромом, двусторонней пневмонией, интерстициальным нефритом, анемией.
К отдаленным последствиям внутриутробной инфекции относятся слепота, нейросенсорная глухота, энцефалопатия, цирроз печени, пневмосклероз.
Врождённая герпетическая инфекция
Внутриутробная герпес-инфекция может протекать в генерализованной (50%), неврологической (20%), слизисто-кожной форме (20%).
Генерализованная внутриутробная врожденная герпетическая инфекция протекает с выраженным токсикозом, респираторным дистресс-синдромом, гепатомегалией, желтухой, пневмонией, тромбоцитопенией, геморрагическим синдромом. Неврологическая форма врожденного герпеса клинически проявляется энцефалитом и менингоэнцефалитом. Внутриутробная герпес-инфекция с развитием кожного синдрома сопровождается появлением везикулярной сыпи на кожных покровах и слизистых оболочках, в т. ч. внутренних органов. При наслоении бактериальной инфекции развивается сепсис новорожденных.
Внутриутробная герпес-инфекция у ребенка может приводить к формированию пороков развития - микроцефалии, ретинопатии, гипоплазии конечностей (кортикальной карликовости). В числе поздних осложнений врожденного герпеса - энцефалопатия, глухота, слепота, задержка психомоторного развития.
Диагностика
В настоящее время актуальной задачей является пренатальная диагностика внутриутробных инфекций. С этой целью на ранних сроках беременности проводится микроскопия мазка, бактериологический посев из влагалища на флору, ПЦР-исследование соскоба, обследование на TORCH-комплекс. Беременным из группы высокого риска по развитию внутриутробной инфекции показана инвазивная пренатальная диагностика (аспирация ворсин хориона, амниоцентез с исследованием амниотической жидкости, кордоцентез с исследованием пуповинной крови).
Возможно выявление эхографических маркеров внутриутробных инфекций с помощью акушерского УЗИ. К косвенным эхографическим признакам внутриутробного инфицирования относятся маловодие или многоводие; наличие гиперэхогенной взвеси в околоплодных водах или амниотических тяжей; гипоплазия ворсин хориона, плацентит; преждевременное старение плаценты; отечный синдром плода (асцит, перикардит, плеврит), гепатоспленомегалия, кальцификаты и пороки развития внутренних органов и др. В процессе допплерографического исследования кровотока выявляются нарушения плодово-плацентарного кровотока. Кардиотокография обнаруживает признаки гипоксии плода.
После рождения ребенка с целью достоверной верификации этиологии внутриутробной инфекции используются микробиологические (вирусологические, бактериологические), молекулярно-биологические (ДНК-гибридизация, ПЦР), серологические (ИФА) методики обследования. Важное диагностическое значение имеет гистологическое исследование плаценты.
По показаниям новорожденные с внутриутробными инфекциями в первые сутки жизни должны быть осмотрены детским неврологом, детским кардиологом, детским офтальмологом и др. специалистами. Целесообразно провести ЭхоКГ, нейросонографию, офтальмоскопию, исследование слуха методом вызванной отоакустической эмиссии.
Лечение внутриутробных инфекций
Общие принципы лечения внутриутробных инфекций предполагают проведение иммунотерапии, противовирусной, антибактериальной и посиндромной терапии.
Иммунотерапия включает применение поливалентных и специфических иммуноглобулинов, иммуномодуляторов (интерферонов). Противовирусная терапия направленного действия осуществляется, главным образом, ацикловиром. Для противомикробной терапии бактериальных внутриутробных инфекций используются антибиотики широкого спектра действия (цефалоспорины, аминогликозиды, карбапенемы), при микоплазменной и хламидийной инфекциях – макролиды.
Посиндромная терапия внутриутробных инфекций направлена на купирование отдельных проявлений перинатального поражения ЦНС, геморрагического синдрома, гепатита, миокардита, пневмонии и т. д.
Прогноз и профилактика
При генерализованных формах внутриутробных инфекций летальность в неонатальном периоде достигает 80%. При локальных формах возникают серьезные поражения внутренних органов (кардиомиопатии, ХОБЛ, интерстициальный нефрит, хронический гепатит, цирроз и т. д.). Практически во всех случаях внутриутробные инфекции приводят к поражению ЦНС.
Профилактика внутриутробных инфекций заключается в проведении предгравидарной подготовки, лечении ЗППП до наступления беременности, исключении контактов беременной с инфекционными больными, коррекции программы ведения беременности у женщин групп риска. Женщины, ранее не болевшие краснухой и не получавшие прививки против краснухи, должны быть вакцинированы не позднее, чем за 3 месяца до предполагаемой беременности. В ряде случаев внутриутробные инфекции могут являться основанием для искусственного прерывания беременности.
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета;
Клинический родильный дом №4, Уфа
Внутриутробное инфицирование плода: современный взгляд на проблему
Журнал: Российский вестник акушера-гинеколога. 2013;13(5): 16‑20
Хамадьянов У.Р., Русакова Л.А., Хамадьянова А.У., Тихонова Т.Ф., Хамадьянова С.У., Галимов А.И., Иваха В.И. Внутриутробное инфицирование плода: современный взгляд на проблему. Российский вестник акушера-гинеколога. 2013;13(5):16‑20.
Khamad'ianov UR, Rusakova LA, Khamad'ianova AU, Tikhonova TF, Khamad'ianova SU, Galimov AI, Ivakha VI. Intrauterine fetal infection: the present view of the problem. Russian Bulletin of Obstetrician-Gynecologist. 2013;13(5):16‑20. (In Russ.).
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
В статье на основании данных современной литературы и результатов ранее выполненных собственных исследований представлены вопросы этиологии и патогенеза, диагностики, лечения и профилактики внутриутробной инфекции (ВУИ). Особое внимание обращено на роль инфекционного фактора в реализации ВУИ и значение цитокинового статуса. Приведена интерпретация диагностических тестов при ВУИ на современном этапе.
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета;
Клинический родильный дом №4, Уфа
Прогрессирующий рост числа случаев внутриутробного инфицирования плода является одной из наиболее актуальных проблем современного акушерства и перинатологии. Этому способствует полиэтиологичность данной патологии, отсутствие четкой взаимосвязи между выраженностью клинических проявлений инфекции у матери и степенью поражения плода, многофакторное воздействие инфекционного агента на плод.
Несмотря на повышенное внимание к проблеме внутриутробной инфекции (ВУИ), нерешенными остаются многие вопросы. В дальнейших поисках и разработке нуждаются вопросы диагностики, лечения и профилактики ВУИ. До сих пор нет четких критериев лечебной тактики, не обобщены данные об эффективности комплексной терапии.
Эпидемиология, этиология и патогенез внутриутробной инфекции
В развитии инфекционного процесса у плода имеют значение вид возбудителя, его вирулентность, пути проникновения инфекции от матери к плоду, защитные резервы организма матери и способность плода к иммунному ответу [11].
Известно, что большинство бактерий существуют в природе в виде специфически организованных биопленок (biofilms) [2, 25, 27]. Такая форма существования создает бактериям массу преимуществ. Бактерии в биопленках имеют повышенную выживаемость в присутствии агрессивных веществ, факторов иммунной защиты и антибиотиков [27]. В этой связи одной из основных проблем практической медицины становится проблема лечения заболеваний микробного происхождения.
В нашем исследовании [15, 17] по результатам бактериологического анализа видового состава вагинального биотопа было выявлено наиболее сильное влияние Streptococcus faecalis (p=0,00171), E. coli (p=0,01424) и Staphylococcus epidermidis (p=0,02714) на реализацию внутриутробного инфицирования плода. При оценке возбудителей, выявленных в цервикальном канале беременных путем полимеразной цепной реакции (ПЦР) и иммуноферментного анализа (ИФА), установлено следующее: в группе без реализации ВУИ микоплазмы, хламидии и уреаплазмы составили 8%, ЦМВ - 20%, ВПГ - 36%, кандида - 3%, ассоциации - 60%. При анализе группы новорожденных с реализацией ВУИ были выделены наиболее частые возбудители. Так, микоплазмы, хламидии и ВПГ встречались в 50%, ЦМВ-инфекция была выявлена в 45% случаев, реже встречались уреаплазмы (20%) и кандида (15%), ассоциации наблюдались в 95%. Частота обнаружения патогенных возбудителей у новорожденных с признаками ВУИ была выше, чем у пациентов без реализации инфекции.
Основным источником инфекции при ВУИ является мать ребенка, из организма которой возбудитель проникает в организм плода (вертикальный механизм передачи). При этом инфицирование происходит как восходящим, трансплацентарным и трансовариальным путями, так и контактным, и аспирационным (непосредственно во время родов) путями. Причем для антенатальных инфекций наиболее типичен гематогенный, а для интранатальных - восходящий пути инфицирования [4, 10, 20, 21].
Влияние ВУИ на эмбрион и плод заключается в воздействии комплекса следующих факторов [22]:
1. Патологическое действие микроорганизмов и их токсинов (инфекционное заболевание, гипоксия плода, задержка развития плода).
2. Нарушение процесса имплантации и плацентации (низкая плацентация, предлежание плаценты).
3. Снижение метаболических процессов и иммунной защиты плода.
В патогенезе возникновения и развития ВУИ особое значение имеет срок беременности [13, 22]. Плод до 14 нед беременности не реагирует на инфекционные антигены, так как у него отсутствуют иммунокомпетентные клетки, иммуноглобулины и не проявляются иммунные реакции. С началом II триместра беременности механизм воздействия восходящей инфекции меняется из-за слияния decidua vera и deciduas capsularis в единый комплекс deciduas parietalis. В это время восходящая инфекция может проникнуть к плоду из влагалища или шеечного канала. С этого срока беременности внутренний зев шеечного канала соприкасается с водными оболочками плода и при наличии инфекции микроорганизмы проникают в околоплодные воды. Антимикробные свойства амниотическая жидкость приобретает лишь после 20-й недели беременности, когда в ответ на воздействие инфекционного агента развивается воспалительная пролиферативная реакция, ограничивающая дальнейшее проникновение инфекции, благодаря появлению лизоцима, комплемента, интерферонов, иммуноглобулинов [1, 22]. В III триместре беременности антибактериальная защита околоплодных вод возрастает. В этот период в воспалительной реакции тканей плода преобладает роль экссудативного компонента, когда в ответ на проникновение инфекции развиваются воспалительные лейкоцитарные реакции у плода (энцефалит, гепатит, пневмония, интерстициальный нефрит) [22].
Особенно опасным при ВУИ во II и III триместрах беременности является повреждение мозга плода, что может приводить к умственной отсталости, задержке психомоторного развития детей [3, 7]. Внутриутробное поражение возбудителями инфекции структур ЦНС у плода сопровождается различными тяжелыми нарушениями в формировании мозга (гидроцефалия, субэпендимальные кисты, кистозная дегенерация вещества мозга, аномалии развития коры, микроцефалия). Возможно также развитие вентрикулита (деформация сосудистого сплетения, неоднородность или удвоение отражения от эпендимы желудочков) [11].
Таким образом, инфицирование плода в более поздние сроки беременности не приводит, как правило, к формированию грубых пороков развития, но может нарушать функциональные механизмы дифференцировки клеток и тканей [10, 11, 13].
Изменения состояния плода и функционирования фетоплацентарной системы, вызванные внутриутробным инфицированием плода, отражаются на составе и свойствах амниотической жидкости [1, 9, 26, 30]. При попадании в амниотическую жидкость инфекционного агента происходит его беспрепятственное размножение с последующим развитием хориоамнионита [1, 9]. Плод оказывается в инфицированной среде, что создает благоприятные условия для заражения плода контактным путем, т.е. через кожу, слизистые оболочки, респираторный и желудочно-кишечный тракты.
1. При заглатывании и аспирации инфицированных вод у новорожденного появляются признаки внутриутробной инфекции (пневмония, энтероколит, везикулез, омфалит, конъюнктивит и др.).
3. Многоводие при внутриутробном инфицировании обычно носит вторичный характер и служит проявлением поражения почек или мочевыводящих путей плода. Причиной его развития является и изменение соотношения процессов продукции и резорбции околоплодных вод клетками амниотического эпителия на фоне амнионита.
4. В генезе симптомокомплекса плацентарной недостаточности при ВУИ основная роль принадлежит сосудистым расстройствам.
5. Типичным проявлением внутриутробного инфицирования служат невынашивание беременности и преждевременные роды [24]. Преждевременное развитие родовой деятельности и несвоевременный разрыв плодных оболочек обусловлены действием бактериальных фосфолипаз, запускающих простагландиновый каскад, и повреждающим действием воспалительных токсинов на плодные оболочки.
6. В связи с тем что фосфолипазы грамотрицательных бактерий способствуют разрушению сурфактанта в легких плода, у новорожденного развиваются респираторные расстройства.
В современной литературе [4, 9, 29] имеется немало работ, посвященных изучению взаимосвязи иммунологических показателей и тяжести инфекционно-воспалительного процесса во время беременности. Все чаще в зарубежной и отечественной литературе появляются данные о взаимосвязи бактериальной инвазии и синтеза цитокинов клетками амниона, хориона, децидуальной и плодовыми тканями [5, 29]. Размножение микроорганизмов в амниотической жидкости приводит к повышению уровня липополисахаридов, которые активируют синтез цитокинов клетками фетального трофобласта. Перспективным при ВУИ представляется изучение изменений в системе цитокинов, которая обеспечивает процессы межклеточной кооперации, роста и дифференцировки лимфоидных клеток, гемопоэза и нейроиммуноэндокринных взаимодействий. Цитокины в предымплантационном периоде и в ходе развития беременности активно продуцируются множеством материнских и эмбриональных клеток, в частности, децидуальными клетками матки и клетками трофобласта. При этом установлено, что клеточные культуры обладают неодинаковой способностью к синтезу цитокинов под влиянием липополисахаридов. Так, фактор некроза опухоли (ФНО) продуцируется клетками амниона, интерлейкины (ИЛ)-6 и ИЛ-8 - амнионом и хорионом, а ИЛ-1 продуцируется только хорионом [9, 11, 28]. По данным Н.В. Орджоникидзе [14], из множества провоспалительных (ИЛ-1, ИЛ-2, ИЛ-6, ИЛ-8, ИЛ-15, ФНО и др.) и противовоспалительных (ИЛ-4, ИЛ-10, ИЛ-13, трансформирующий фактор роста и др.) цитокинов основными маркерами воспалительного процесса в тканях и органах человека считают ИЛ-1, ИЛ-6, ИЛ-10, ФНО [9, 16, 28].
Клиническая характеристика внутриутробной инфекции
В предымплантационный период под воздействием инфекционного агента зародыш гибнет (альтеративное воспаление) или продолжает развиваться.
Инфекционное повреждение эмбриона на 3-12-й неделе обычно связано с вирусной инфекцией, свободно проникающей через хорион. Плод еще не имеет систем противоинфекционной защиты, и в период органогенеза, плацентации ВУИ приводит к формированию пороков развития (тератогенный) или гибели эмбриона (эмбриотоксический эффект) [5, 23].
Инфекционные фетопатии возникают с 16-27-й недели гестации, когда происходит генерализация инфекции у плода, формирование псевдопороков (фиброэластоз миокарда, поликистоз легких, гидроцефалия, гидронефроз). При заражении после 28 нед плод приобретает способность к специфической локальной реакции на внедрение возбудителя, в результате возможны ВУИ (энцефалит, пневмония, гепатит, интерстициальный нефрит), недонашивание беременности, задержка внутриутробного развития, гибель плода [2, 3, 10].
В настоящее время выделяют следующие типы внутриутробных поражений при ВУИ [20, 21]:
- бластопатия - при сроке гестации 0-14 дней; возможны гибель эмбриона, самопроизвольный выкидыш или формирование системной патологии, сходной с генетическими заболеваниями;
- эмбриопатия - при сроке 15-75 дней; характерны пороки развития на органном или клеточном уровнях (истинные пороки), самопроизвольный выкидыш;
- ранняя фетопатия - при сроке 76-180 дней; характерно развитие генерализованной воспалительной реакции с преобладанием альтеративного и экссудативного компонентов и исходом в фиброзно-склеротические деформации органов (ложные пороки), прерывание беременности;
- поздняя фетопатия - при сроке 181 день до родов; возможно развитие манифестной воспалительной реакции с поражением различных органов и систем (гепатит, энцефалит, тромбоцитопения, пневмония).
ВУИ часто не имеет ярких клинических проявлений [4, 10, 15, 17]. Редко первые признаки у новорожденного имеются сразу после рождения, чаще проявляются в течение первых 3 сут жизни. При инфицировании в постнатальном периоде симптомы инфекционного процесса выявляются в более поздние сроки. Клинические появления врожденного бактериального или микотического поражения кожи у новорожденного могут иметь характер везикуло-пустулеза [4]. Конъюнктивит, ринит и отит, появившиеся на 1-3-е сутки жизни, также могут быть проявлениями ВУИ. Врожденная аспирационная пневмония может проявиться и на 2-3-й день жизни. С момента рождения у детей наблюдаются признаки дыхательной недостаточности: одышка, цианоз, часто притупление перкуторного звука и мелкопузырчатые влажные хрипы. Течение внутриутробной пневмонии тяжелое, поскольку в результате аспирации выключаются из дыхания обширные участки легкого (нижняя и средняя доли) вследствие обтурации бронхов инфицированными околоплодными водами, содержащими примесь мекония, чешуек кожи плода. Энтероколит у новорожденных возникает в результате проникновения возбудителя вместе с околоплодными водами в желудочно-кишечный тракт. Диспепсические явления обычно развиваются на 2-3-е сутки жизни. Характерны вялое сосание, срыгивание, вздутие кишечника, гепатоспленомегалия, расширение венозной сети передней брюшной стенки, частый жидкий стул. При микробиологическом исследовании кишечного содержимого преобладание клебсиелл, протея и синегнойной палочки. Поражение ЦНС при ВУИ у новорожденных может быть как первичным (менингит, энцефалит), так и вторичным, обусловленным интоксикацией. При поражении сосудистых сплетений боковых желудочков мозга развивается врожденная гидроцефалия. Необходимо уделять внимание таким симптомам, как вялость, плохое сосание, срыгивание, замедленное восстановление или вторичное снижение массы тела, задержка заживления пупочной ранки, развитие омфалита. Типичными симптомами инфекционной интоксикации у новорожденного являются нарушения дыхания и тканевого метаболизма. Отмечается бледно-цианотичная окраска кожных покровов с выраженным сосудистым рисунком. Интоксикация сопровождается нарушением экскреторной функции печени и почек, увеличением селезенки и периферических лимфоузлов.
Современные методы диагностики внутриутробных инфекций
Превалирование ВУИ среди причин неблагоприятных исходов, высокий уровень инфицированности у беременных и родильниц обусловливают необходимость поиска достоверных методов ее диагностики. Неспецифичность клинических проявлений ВУИ создает диагностические трудности, что диктует необходимость сочетанного применения клинических и лабораторных методов исследования. В последнее десятилетие основными методами диагностики ВУИ являются бактериологические и иммунологические [10, 11, 21].
Можно выделить 3 этапа в диагностике внутриутробного инфицирования: 1) диагностика во время беременности; 2) ранняя диагностика в момент рождения ребенка; 3) диагностика при развитии клинических признаков инфекции в раннем неонатальном периоде [12].
Любые изменения гомеостаза в организме матери находят свое отражение в клеточных и химических показателях амниотической жидкости, которые очень тонко характеризуют течение патологического процесса, в связи с чем амниотическая жидкость может служить важным диагностическим материалом [1, 6, 16]. По мнению И.В. Бахаревой [1], наиболее значимым в диагностике ВУИ является определение антимикробной активности амниотической жидкости, основанной на миграции в ней лейкоцитов при скоплении в околоплодной оболочке бактерий, превышающем 103 КОЕ/мл. Появление в околоплодных водах большого числа лейкоцитов, увеличение цитоза за счет эпителиоцитов без обнаружения микрофлоры могут свидетельствовать о ВУИ.
В настоящее время большое значение придается ультразвуковым методам исследования, с помощью которых можно определить косвенные признаки ВУИ плода (многоводие, вентрикуломегалия, микроцефалия, гепатомегалия, увеличение толщины плаценты, мелкодисперсная взвесь в околоплодных водах) и структурные изменения в различных органах [4, 11, 18, 26].
Нами был разработан необходимый перечень диагностических мероприятий с целью раннего выявления ВУИ [19].
В комплекс обследования беременных женщин вошли:
1. Общеклинический и биохимический анализы крови и мочи с определением стандартных показателей.
2. Определение возбудителей TORCH-комплекса с помощью ПЦР в вагинальных мазках, околоплодных водах.
3. Определение антител в крови к хламидиям, микоплазмам и уреаплазмам, ЦМВ и ВПГ методом ИФА.
4. Проведение аминного теста, pH-метрии влагалищного содержимого.
5. Бактериоскопическое исследование содержимого влагалища, цервикального канала и уретры.
6. Бактериологическое исследование материнской поверхности плаценты, околоплодных вод, содержимого кишечника.
7. Определение уровня провоспалительных (ИЛ-1β, ФНО) и противовоспалительного (ИЛ-10) цитокина в околоплодных водах, сыворотках венозной крови матери и пуповинной крови плода.
8. Ультразвуковое сканирование плода, околоплодных вод и плаценты.
9. Гистоморфологическое исследование плаценты.
В комплекс обследования новорожденных вошли:
1. Оценка по шкале Апгар, измерение массы тела и длины при рождении, динамика нарастания массы тела до выписки из родильного дома.
2. Определение антител в крови к хламидиям, микоплазмам и уреаплазмам, ЦМВ и ВПГ методом ИФА.
3. Бактериологическое исследование соскобов с конъюнктивы, задней стенки глотки и вульвы.
4. Выявление клинических признаков ВУИ совместно с врачом-неонатологом.
Комплексное исследование видового состава микроорганизмов родовых путей, околоплодных вод, плаценты, новорожденного, определение антигенов и антител к предполагаемому возбудителю в пуповинной крови и амниотической жидкости, гистологическое исследование последа позволяют определить путь инфицирования ребенка, природу возбудителя и уточнить объем дополнительных диагностических исследований при ВУИ, а также определить лечебно-профилактические мероприятия в раннем неонатальном периоде.
Читайте также:

