Волчанка на половой губе
Обновлено: 23.04.2024
Эритематозная (красная) волчанка. Диагностика и лечение эритематозной волчанки.
Этиология и патогенез красной волчанки окончательно не установлены. В настоящее время все большее признание получает аутоиммунная теория и большинство авторов рассматривают это заболевание как своеобразный коллагеноз. Красная волчанка встречается редко (0,25 — 1 % кожных заболеваний). Различают хроническую дискоидную, хроническую диссеминированную и системную красную волчанку.
Как правило, при хронической очаговой, или дискоидной, красной волчанке высыпания локализуются на открытых частях кожи, чаще на лице, а затем распространяются на красную кайму губ и слизистую. Изолированные поражения только слизистой наблюдаются относительно редко.
Различают три формы хронической красной волчанки, локализующейся на губе: 1) типичную; 2) без клинически выраженной атрофии и гиперкератоза; 3) эрозивно-язвенную. Типичная форма характеризуется тремя основными признаками: эритемой, гиперкератозом и атрофией. На красной кайме губ образуются очаги овальных очертаний. Поверхность поражения сухая, багрово-красного цвета, со стойко расширенными сосудами, ясно выраженным инфильтратом. Очаги покрыты плотным роговым налетом с чешуйками. При насильственном их удалении появляются кровотечение и значительная болезненность. Часто беловатые тяжи распространяются на слизистую оболочку губы, спускаясь перпендикулярно к линии губ.
Для красной волчанки без выраженной атрофии и гиперкератоза характерны диффузная эритема и весьма умеренный гиперкератоз.
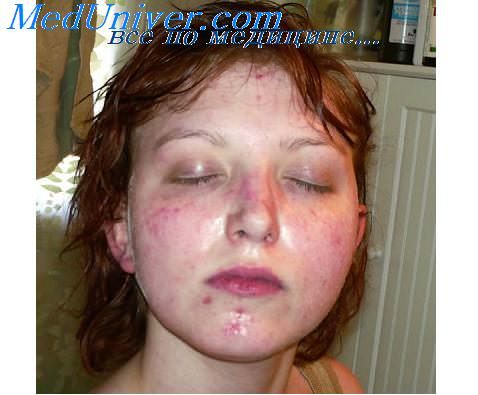
При эрозивно-язвенной красной волчанке на фоне типичной формы эритематоза образуются эрозии, трещины, язвы, покрытые серозными и серозно-кровянистыми корками. Процесс часто сопровождается отеком, резкой гиперемией красной каймы. Больные обычно жалуются на зуд, жжение и болезненность. После заживления на месте очагов поражения остаются атрофические рубцы. Известны случаи, когда длительно существовавшие очаги красной волчанки, особенно на красной кайме губ, чаще подвергавшиеся раздражению, трансформировались в рак.
Различают также три формы красной волчанки на слизистой оболочке полости рта: типичную, экссудативно-гиперемическую и эрозивно-язвенную. При типичной форме развивается ограниченный слегка инфильтрированный очаг гиперемии с небольшим ороговением по периферии. Гиперкератоз имеет вид тонких белых тяжей, более резко выраженных по периферии и расположенных наподобие частокола. Атрофия хорошо заметна в центре очага.
При экссудативно-гиперемической форме слизистая оболочка в очаге поражения ярко-красного цвета, отечная, ороговение по периферии очага выражено слабо, атрофия клинически не определяется. При возникновении на этом фоне болезненных, легко кровоточащих, длительно не заживающих язв и эрозий диагностируют эрозивно-язвенную форму.
Красная волчанка — длительно протекающее заболевание, плохо поддающееся лечению. Требуется целый комплекс лечебных мероприятий, воздействующих на весь организм. Наилучшие результаты получены при использовании антималярийных и кортикостероидных препаратов. Витамины (B1, В2, В5, В6, РР, Р, С) в больших дозах следует назначать в течение всего периода лечения.
Специального лечения очагов красной волчанки в полости рта, как правило, не требуется. Необходимы только тщательная санация полости рта с излечением всех очагов фокальной инфекции, устранение местных раздражителей, предохранение очагов поражения от солнечных лучей, сильного тепла, холода, ветра, травм. Показано применение фотозащитных мазей и мазей с кортикостероидами (локакортен, оксикорт, синалар, гидрокортизон).
Заболевания вульвы. Простой хронический лишай женских половых органов.
Диагностика и лечение заболеваний вульвы составляет значительную часть первичной медицинской помощи женщинам. Патология вульвы невоспалительного характера обнаруживается у женщин любого возраста, но ее значение особенно велико в перименопаузальном и постменопаузальном периодах женщины, поскольку в это время возрастает возможность возникновения неоплазий. Основными симптомами заболеваний наружных половых органов являются зуд, ние, неспецифическое раздражение и/или наличие опухоли.
Число методов диагностики невоспалительных заболеваний вульвы невелико и включает осмотр и биопсию в дополнение к тщательному изучению анамнеза. Ввиду того, что поражения вульвы часто трудны для диагностики, одним из главных условий является широкое использование биопсии.
В соответствующих разделах нашего сайта речь идет о разнообразных патологических изменениях вульвы, включая ненеопластические дерматозы, поражения слизистой белесоватого цвета (атрофии и гиперкератозы), доброкачественные опухолевидные поражения вульвы, интраэпителиальную неоплазию и рак наружных половых органов.
Простой хронический лишай женских половых органов
Механическое раздражение способствует эпидермальной гиперплазии, которая, в свою очередь, ведет к повышению чувствительности, вызывающей еще большее механическое раздражение.
В анамнезе таких пациенток всегда имеется прогрессирующий зуд и/или жжение вульвы, которые могут временно уменьшаться после трения мочалкой или чем-то подобным. Этиологические факторы начального возникновения зуда часто неизвестны, но могут включать такие источники раздражения кожи, как стиральные порошки, смягчители тканей, парфюмерные гигиенические средства и другие красящие или ароматические вещества. Необходимо устанавливать потенциальные источники раздражения. Для разрыва порочного круга, описанного выше, необходимо, наряду с лечением, устранить действие всех хозяйственных или гигиенических раздражителей.
При клиническом обследовании на коже больших и малых половых губ и промежности часто обнаруживаются диффузно покрасневшие участки с отдельными гиперпластическими и/или гиперпигментированными бляшками красного или красновато-коричневого цвета. При этом можно также обнаружить отдельные участки линейной гиперплазии, которые являются проявлениями выраженного гиперкератоза эпидермиса. В случаях таких характерных изменений выполнение биопсий обычно не требуется.
Эмпирическое лечение включает применение противозудных препаратов, таких как бенадрил (дифенгидрамина гидрохлорид) или атаракс (гидроксизина гидрохлорид), подавляющих непроизвольные расчесывания в ночное время, во время сна. Одновременно используются стероидные мази, наносимые на наружные половые органы, что обычно приносит облегчение. Могут быть использованы мази с гидрокортизоном (1 или 2%) или, при наличии значительных участков явного гиперкератоза, с триамцинолона ацетонидом (0.1%; кеналог) или бетаметазона валератом (0.1%; вализон). Если после 3 месяцев лечения не достигается значительного облегчения, необходимо выполнить диагностическую биопсию вульвы.
Хотя обычно плоский лишай является десквамативным поражением влагалища, иногда его очаги могут располагаться в области вульвы, на внутренних поверхностях малых половых губ и в зоне преддверия. У пациенток могут появиться участки белесоватых, напоминающих кружева, лент кератоза возле красноватых язвенных поражений, что характерно для данной болезни. В типичных случаях жалобы включают хроническое жжение и/или зуд вульвы и диспареунию введения, а также обильные выделения из влагалища. Возможно формирование бляшек и развитие атипичных гиперпластических изменений, поэтому для подтверждения диагноза у некоторых пациенток может понадобиться биопсия.
При плоском лишае биопсия демонстрирует отсутствие клеточной атипии в участках гиперплазии. При исследовании выделений из влагалища часто выявляется большое количество клеток острого воспаления (лейкоцитов) при отсутствии значительного количества бактерий. Наиболее часто диагноз ставится на основании типичных жалоб на жжение в области вульвы/влагалища и/или диспареунии введения, которые сочетаются с характерными данными осмотра и исследования свежих мазков, в которых обнаруживается большое количество лейкоцитов.
Лечение плоского лишая производится стероидными препаратами для местного применения, аналогичными описанным выше. У пациенток с выраженной степенью гиперкератоза может быть использован более сильный стероидный препарат, такой как флуоцинонид 0.05% (мазь лидекс) или триамцинолон ацетонид (0.5%; аристокорт). Длительность лечения часто меньше, чем при простом хроническом лишае, хотя плоский лишай может чаще рецидивировать.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Вульвовагинит относится к одним из самых распространенных гинекологических заболеваний. Этой патологии наиболее подвержены девочки первого года жизни, а также лица препубертатной и постклимактерической возрастных групп. Но при наличии предрасполагающих факторов сочетанное поражение вульвы и влагалища может развиваться и у женщин репродуктивного возраста.
Хотя вульвовагинит не относится к потенциально жизнеугрожающим состояниям, его лечению уделяется особое внимание. Это связано не только с имеющимся у пациенток физическим дискомфортом. Воспаление наружных половых органов и влагалища может осложняться восходящей мочевой инфекцией с последовательным развитием уретрита, цистита и пиелонефрита. Возможно поражение шейки матки с инфицированием эндометрия.
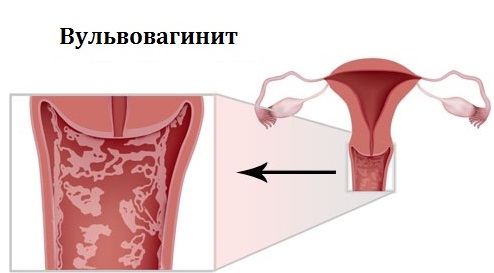
Что это такое?
Вульвовагинит — воспаление вульвы (вульвит) и слизистой оболочки влагалища (вагинит). Встречается преимущественно у девочек, женщин пожилого возраста и очень редко у женщин детородного возраста. Возбудители вульвовагинита — гнойная и кишечная флора, гельминты (острицы) и др.
Причины вульвовагинита
К провоцирующим факторам и основным причинам воспалительных заболеваний нижних отделов женских половых органов относят:
- гиповитаминоз;
- физиологические причины: беременность, менструация;
- гормональные изменения: во время беременности, в период менопаузы;
- бесконтрольный прием антибиотиков, гормональных препаратов;
- химиотерапия и лучевая терапия при онкологических заболеваниях;
- пониженный иммунитет и иммунодефицитные состояния (ВИЧ-инфекция);
- несоблюдение гигиены половых органов;
- эндокринные заболевания (сахарный диабет, гипотиреоз);
- детские инфекции у девочек ( корь, скарлатина);
- заболевания желудочно-кишечного тракта и аллергические заболевания;
- прерывание беременности, выскабливания по медицинским показаниям;
- травматические повреждения половых органов(грубые половые сношения, первый половой акт, разрывы во время родов, ношение тесного и синтетического белья, ношение внутриматочной спирали);
- инфекции, передающиеся половые путем (ИППП): частая смена половых партнеров, отказ от использования презервативов -это главные причины заболеваемости воспалительными заболеваниями специфической этиологии ( хламидиоз, гонорея и т.д.).
На сегодняшний день все чаще вульвовагинит возникает в результате наличии скрытых инфекций, таких как: уреаплазмоз, микоплазмоз, хламидиоз и т.д. данная инфекция может передаваться от матери к ребенку во время родов, а также контактно-бытовым путем.
Важное значение в появлении вульвовагинита имеет снижение эндокринной функции яичников, ожирение, сахарный диабет, а также другие заболевания, ведущие к снижению сопротивляемости организма к инфекциям.
Классификация вульвовагинитов
В настоящее время при постановке диагноза учитывается несколько характеристик заболевания. Поэтому одновременно используются несколько клинических классификаций вульвовагинитов:
- По виду возбудителя: неспецифический бактериальный, специфический, туберкулезный, дифтерийный, вирусный, грибковый (кандидозный), протозойный.
- По наличию инфекционного агента: инфекционный и первично-неинфекционный.
- По типу течения: острый, подострый и хронический.
К первично-неинфекционным формам заболевания относят аллергический вульвовагинит, воспаление вследствие инородных тел влагалища, онанизма и травм, глистные инвазии, изменения тканей на фоне дисметаболических и эндокринных расстройств.
Симптомы вульвовагинита
Вульвовагинит ( см. фото) может протекать в острой или хронической форме, при этом симптомы заболевания будут отличаться.
Симптомы острого вульвовагинита:
- покраснение, отечность вульвы;
- боли в низу живота, которые иногда могут отдавать в крестец;
- зуд и жжение в области половых органов, которые усиливаются во время мочеиспускания;
- боли в области наружных половых органов;
- затруднение мочеиспускания, которое иногда сопровождается затруднением дефекации;
- общая слабость;
- выделения из влагалища, чаще всего гнойного характера;
- болезненность полового акта;
- если вульвовагинит вызван кишечной палочкой, то отмечаются жидкие выделения из влагалища желто-зеленого цвета, которые имеют неприятный запах.
Симптомы специфических разновидностей вульвовагинита:
- гнойные выделения;
- зуд, жжение, боли;
- частые болезненные мочеиспускания;
- симптомы гонореи у женщин относительно быстро проходят.
- после заражения заболеванием проходит инкубационный период, который составляет 3 – 5 суток;
- пенистые выделения из влагалища серо-желтого цвета с неприятным запахом;
- зуд и жжение, покраснение наружных половых органов;
- при гранулезной форме заболевания слизистая оболочка влагалища имеет как бы зернистую поверхность, ярко-красный цвет.
- заболевание имеет инкубационный период, который составляет 3 – 4 недели;
- на месте внедрения возбудителей возникает твердый шанкр: эрозия или язва округлой или овальной формы, в области которой имеется уплотнение кожи;
- во время заболевания женщину не беспокоят боли;
- увеличиваются лимфатические узлы в паховой области;
- через некоторое время отмечается общее недомогание, у женщины поднимается температура тела – развивается вторичный сифилис;
- на слизистой оболочке вульвы появляется много узелков, которые безболезненны, но содержат внутри большое количество возбудителей, поэтому очень заразны.
- на фоне покраснения, отечности, зуда и жжения, болей возникают белые творожистые выделения из влагалища.
- в области вульвы возникают пузырьки, которые вскрываются, оставляя после себя эрозии. В дальнейшем на месте эрозий остаются корочки.
- заболевание продолжается 2 – 4 недели;
- отмечаются общие симптомы: повышение температуры тела, слабость, вялость;
- на коже и слизистой оболочке вульвы появляются пузырьки диаметром 2 – 8 мм, которые лопаются и оставляют язвочки.
- Характерное проявление папилломавирусного вульвовагинита – остроконечные кондиломы, которые возникают на коже и слизистых оболочках в области наружных половых органов и ануса. Постепенно они растут, сливаются между собой, и иногда достигают таких больших размеров, что напоминают опухоли. При этом половые сношения резко затруднены.
Аллергические состояния и аутоиммунные заболевания:
- Вульвовагинит сопровождается сильным зудом, жжением, краснотой. Выделения обычно жидкие, прозрачные. Симптомы возникают во время контактов с аллергеном. В дальнейшем присоединяется инфекция и соответствующие признаки.
Признаки хронического вульвовагинита
Длительно течение вульвовагинита может способствовать формированию кондилом, полипов, рубцовых образований во влагалище, что в будущем может негативно сказаться на половой жизни девочки и ее детородной функции. Реже возникает сильное повреждение и отторжение слизистой оболочки влагалища.
Диагностика
При подозрении на вульвовагинит, диагностику начинают со сбора анамнеза и осмотра женщины на гинекологическом кресле. По характеру выделений и образованию гнойного налета врач может предположить возбудителя инфекции. Обращают внимание на гиперемию, местный отек слизистой оболочки, образование небольших язвочек. Во время осмотра доктор берет мазок выделений из влагалища. Бактериологический анализ выявляет молочницу или другую патогенную микрофлору, чувствительность к лечению вульвовагинита антибиотиками.
Дополнительно сдают кровь и мочу. Для подтверждения диагноза необходимо сделать УЗИ-исследование органов, расположенных в малом тазу. Ультразвуковое исследование поможет исключить сопутствующее воспаление матки, придатков. Нередко инфекция распространяется из влагалища дальше, что требует более серьезной терапии. При подозрении на вирусную инфекцию делают ПЦР (полимеразно-цепную рекцию).
Для лечения вульвовагинита женщине, ведущую половую жизнь, необходимо проводят анализы крови и слизи из влагалища на венерический заболевания. Это необходимо, так как у пациенток 20 – 40 лет именно это становится частой причиной воспаления. Девочкам рекомендуют сдать кал на определение глистной инвазии. Попадание продуктов жизнедеятельности паразитов во влагалище также способствуют развитию симптомов вульвовагинита.

Лечение вульвовагинитов
После выяснения причины, вызвавшей вульвовагинит, начинают этиотропное лечение:
- если вульвовагинит развился по причине другого заболевания, необходимо лечить основную болезнь;
- при аллергических вульвовагинитах достаточно прекратить воздействие аллергена и воспользоваться противоаллергическим препаратом, таким, как Супрастин или Зодитек;
- кандидозный вульвовагинит лечится следующими препаратами: Клотримазол (вагинальные таблетки и 1% крем), Миконазол (2% крем или вагинальные суппозитории), Бутоконазол (вагинальный крем), Тиоконазол (мазь 6,5%), Терконазол (вагинальные суппозитории, крем), Нистатин (вагинальные таблетки), Флюконазол (150мг – разовая доза, таблетки внутрь), Дифлюкан;
- для лечения бактериального вульвовагинита используют: Метронидазол (таблетки или вагинальный гель), Клиндамицин в таблетках и в виде 2% вагинального крема, Тержинан (влагалищные таблетки), Полижинакс, таблетки внутрь – Аугментин, Ампициллин, Цефрадин;
- при вульвовагините, вызванном вирусом герпеса, применяются: Завиракс, Ацикловир, Валоцикловир, Ларифан, Неовир;
- при лечении трихомонадного вульвовагинита используются Метронидазол и Тинидазол (таблетки внутрь).
Профилактика
Сократить риск развития воспалительного процесса можно путем соблюдения таких несложных правил как:
- использование контрацептивов, которые подбираются совместно с лечащим врачом;
- прохождение регулярного осмотра у гинеколога;
- исключение случайных половых связей;
- соблюдение интимной гигиены;
- своевременное и правильное лечение инфекционных поражений;
- ношение белья подходящего размера, выбор натуральных гипоаллергенных тканей;
- ограничение использования гигиенических средств с сильными ароматическими отдушками и искусственными красителями;
- отказ от частого спринцевания с целью сохранения естественной микрофлоры влагалища;
- применение антибиотиков только по рекомендации врача, прием пробиотиков.
Вульвовагинит не является серьезнейшим заболеванием, но причиняет сильный дискомфорт. При своевременном диагностировании и правильном лечении оно проходит быстро. При проявлении первых симптомов женщине или девочке рекомендуют показаться врачу. Проводить самостоятельную терапию в домашних условиях тоже не стоит для предотвращения осложнений.

Красная волчанка – аутоиммунная патология, при которой происходит поражение кровеносных сосудов и соединительной ткани, а как следствие – кожи человека. Заболевание носит системный характер, т.е. происходит нарушение в нескольких системах организма, оказывая негативное влияние на него в целом и на отдельные органы в частности, в том числе и на иммунную систему.
Подверженность болезни женщин в несколько раз выше, чем мужчин, что связано с особенностями строения женского организма. Наиболее критичным возрастом для развития системной красной волчанки (СКВ) считается период полового созревания, во время беременности и некоторый интервал после него, пока организм проходит этап восстановления.
Кроме этого, отдельной категорией для возникновения патологии считается детский возраст в периоде от 8 лет, но это не определяющий параметр, потому что не исключается врожденный вид заболевания или его проявление на ранних сроках жизни.

Что это за болезнь?
Системная красная волчанка (СКВ, болезнь Либмана-Сакса) (лат. lupus erythematodes, англ. systemic lupus erythematosus) — диффузное заболевание соединительной ткани, характеризующееся системным иммунокомплексным поражением соединительной ткани и её производных, с поражением сосудов микроциркуляторного русла.
Системное аутоиммунное заболевание, при котором вырабатываемые иммунной системой человека антитела повреждают ДНК здоровых клеток, преимущественно повреждается соединительная ткань с обязательным наличием сосудистого компонента. Название болезнь получила из-за своего характерного признака — сыпи на переносице и щеках (поражённый участок по форме напоминает бабочку), которая, как считали в Средневековье, напоминает места волчьих укусов.
История
История болезни красная волчанка получила свое начало в 1828г. Это случилось после того, как французский дерматолог Biett впервые описал кожные признаки. Гораздо позже, спустя 45 лет врач дерматолог Kaposhi подметил, что некоторые заболевшие наряду с кожными признаками имеют болезни внутренних органов.
В 1890г. было обнаружено английским врачом Osler, что системно красная волчанка может протекать без кожных проявлений. Описание феномена LE-(ЛЕ) клеток – это обнаружение осколков клеток в крови, в 1948г. позволило идентифицировать больных.
В 1954г. были обнаружены в крови заболевших определенные белки – антитела, действующие против собственных клеток. Это обнаружение стало использоваться в разработках чувствительных тестов для диагностирования системной красной волчанки.
Причины возникновения
Причины болезни окончательно не выяснены. Установлены только предполагаемые факторы, способствующие возникновению патологических изменений.
- Возраст — максимально системной красной волчанкой болеют люди от 15 до 45 лет, но есть случаи, возникшие в детском возрасте и у пожилых.
- Наследственность — известны случаи семейного заболевания, вероятно, передающегося от старших поколений. Однако риск рождения больного ребенка остается низким.
- Раса — американские исследования показали, что чернокожее население болеет в 3 раза чаще белых, также эта причина более выражена у коренных индейцев, уроженцев Мексики, азиаток, испанок.
- Пол — среди известных больных женщин в 10 раз больше, чем мужчин, поэтому ученые пытаются установить связь с половыми гормонами.
Среди внешних факторов наиболее патогенным является интенсивное солнечное облучение. Увлечение загаром способно спровоцировать генетические изменения. Есть мнение, что чаще болеют системной волчанкой люди, профессионально зависимые от деятельности на солнце, морозе, резких колебаний температуры среды (моряки, рыбаки, сельскохозяйственные работники, строители).
У значительной части пациентов клинические признаки системной волчанки появляются в период гормональных изменений, на фоне беременности, климакса, приема гормональных контрацептивов, в период интенсивного полового созревания.
Также болезнь связывают и с перенесенной инфекцией, хотя доказать роль и степень влияния какого-либо возбудителя (идут целенаправленные работы по роли вирусов) пока невозможно. Попытки выявить связь с синдромом иммунодефицита или установить заразность болезни пока неуспешны.

Патогенез
Такая реакция организма носит патогенный характер, провоцируя развитие воспалительного процесса и угнетение здоровых клеток разными способами. Чаще всего изменениям подвержены кровеносные сосуды и соединительная ткань. Патологический процесс приводит к нарушению целостности кожи, изменению ее внешнего вида и снижению кровообращения в очаге поражения. При прогрессировании заболевания поражаются внутренние органы и системы всего организма.
Классификация
В зависимости от области поражения и характера течения заболевание классифицируют на несколько видов:
- Красная волчанка, вызванная приемом некоторых препаратов. Приводит к появлению симптоматики СКВ, которая может самопроизвольно исчезать после отмены препаратов. Лекарственными средствами, способными приводить к развитию красной волчанки, становятся препараты для лечения артериальной гипотензии (артериолярные вазодилататоры), антиаритмические, противосудорожные средства.
- Системная красная волчанка. Заболевание склонно к быстрому прогрессированию с поражением любого органа или системы организма. Протекает с лихорадкой, недомоганием, мигренями, сыпью на лице и теле, а также болями разного характера в любом участке тела. Наиболее характерны мигрени, артралгии, боли в почках.
- Неонатальная волчанка. Возникает у новорожденных, зачастую сочетаясь с пороками сердца, серьезными нарушениями работы иммунной и кровеносной систем, аномалиями развития печени. Болезнь встречается чрезвычайно редко; меры консервативной терапии позволяют эффективно снижать проявления неонатальной волчанки.
- Дискоидная волчанка. Самая распространенная форма болезни – центробежная эритема Биетта, основными проявлениями которой являются кожные симптомы: красная сыпь, утолщение эпидермиса, воспаленные бляшки, трансформирующиеся в рубцы. В некоторых случаях заболевание приводит к поражению слизистых оболочек рта и носа. Разновидностью дискоидной является глубокая волчанка Капоши-Ирганга, для которой характерно рецидивирующее течение и глубокие поражения кожных покровов. Особенностью течения этой формы болезни становятся признаки артритов, а также снижение работоспособности человека.
Симптомы красной волчанки
Являясь системным заболеванием, красная волчанка характеризуется следующими симптомами:
- синдром хронической усталости;
- припухание и болезненность суставов, а также мышечная боль;
- необъяснимая лихорадка;
- грудные боли при глубоком дыхании;
- повышенное выпадение волос;
- красные, кожные высыпания на лице или изменение окраски кожных покровов;
- чувствительность к солнцу;
- отеки, припухание ног, глаз;
- увеличение лимфатических узлов;
- посинение или побеление пальцев на руках, на ногах, пребывая на холоде или в момент стресса (синдром Рейно).
Отдельные люди испытывают головные боли, судороги, головокружение, депрессивные состояния.
Новые симптомы способны появляться спустя годы и после постановки диагноза. У одних больных страдает одна система организма (суставы или кожа, органы кроветворения), у других заболевших проявления способны затронуть многие органы и нести полиорганный характер. Сама тяжесть и глубина поражения систем организма у всех различна. Зачастую поражаются мышцы и суставы, при этом вызывая артрит и миалгию (боль в мышцах). Кожные высыпания имеют схожесть у разных пациентов.
Если у больного полиорганные проявления, то происходят следующие патологические изменения:
- в почках воспаление (волчаночный нефрит);
- воспаления кровеносных сосудов (васкулиты);
- воспаление легких: плеврит, пневмонит;
- заболевания сердца: коронарный васкулит, миокардит или эндокардит, перикардит;
- заболевания крови: лейкопения, анемия, тромбоцитопения, риск образования тромбов;
- поражения мозга или центральной нервной системы, а это провоцирует: психоз (изменение в поведение), возникает головная боль, головокружение, паралич, нарушение памяти, проблемы со зрением, судороги.
Как выглядит красная волчанка, фото
На фото ниже показано, как проявляется заболевание у человека.

Проявление симптоматики данного аутоиммунного заболевания могут существенно различаться у разных больных. Однако общими местами локализации очагов поражения, как правило, становятся кожные покровы, суставы (преимущественно рук и пальцев), сердце, легки и бронхи, а также пищеварительные органы, ногти и волосы, которые становятся более хрупкими и склонными к выпадению, а также головной мозг и нервная система.
Стадии течения болезни
В зависимости от выраженности симптоматики заболевания системная красная волчанка имеет несколько стадий течения:
- Острая стадия – на этом этапе развития красная волчанка резко прогрессирует, общее состояние пациента ухудшается, он жалуется на постоянную усталость, повышение температуры до 39-40 градусов, лихорадку, боль и ломоту в мышцах. Клиническая картина развивается стремительно, уже за 1 месяц заболевание охватывает все органы и ткани организма. Прогноз при острой форме красной волчанке не утешительный и зачастую продолжительность жизни пациента не превышает 2 лет;
- Подострая стадия – скорость прогрессирования заболевания и степень выраженности клинических симптомов не такая, как в острой стадии и от момента заболевания до появления симптоматики может пройти более 1 года. На этой стадии заболевание часто сменяется периодами обострений и стойкой ремиссии, прогноз в целом благоприятный и состояние пациента напрямую зависит от адекватности назначенного лечения;
- Хроническая форма – заболевание имеет вялую форму течения, клинические симптомы слабо выражены, внутренние органы практически не поражены и организм в целом нормально функционирует. Несмотря на относительно легкое течение красной волчанки, вылечить заболевание на данной стадии невозможно, единственное, что можно сделать – это облегчить выраженность симптомов при помощи медикаментов в момент обострения.
Осложнения СКВ
Основные осложнения, которые провоцирует СКВ:
1) Болезни сердца:
- перикардит — воспаление сердечной сумки;
- отвердение коронарных артерий, питающих сердце по причине скопления тромботических сгустков (атеросклероз);
- эндокардит (инфицирование поврежденных клапанов сердца) из-за уплотнения сердечных клапанов, скопления кровяных сгустков. Нередко проводят пересадку клапанов;
- миокардит (воспаление мускула сердца), вызывающий тяжелые аритмии, заболевания сердечного мускула.
2) Почечные патологии (нефриты, нефроз) развиваются у 25% больных, страдающих СКВ. Первые симптомы – отеки на ногах, наличие в моче белка, крови. Крайне опасен для жизни отказ почек нормально работать. Лечение включает применение сильных препаратов от СКВ, диализ, пересадку почки.
3) Заболевания крови, опасные для жизни.
- снижение эритроцитов (питающих клетки кислородом), лейкоцитов (подавляющих инфекции и воспаления), тромбоцитов (способствуют свертываемости крови);
- гемолитическая анемия, вызванная недостатком эритроцитов или тромбоцитов;
- патологические изменения органов кроветворения.
4) Заболевания легких (у 30%), плевриты, воспаление мышц грудной клетки, суставов, связок. Развитие острой туберкулезной волчанки (воспаление ткани легких). Легочная эмболия – закупорка артерий эмболами (кровяными сгустками) в связи с повышенной вязкостью крови.
Диагностика
Предположение о наличии красной волчанки можно сделать на основании красных очагов воспалений на кожных покровах. Внешние признаки эритематоза со временем могут изменяться, поэтому по ним трудно поставить точный диагноз. Необходимо применение комплекса дополнительных обследований:
- общие анализы крови и мочи;
- определение уровня печеночных ферментов;
- анализ на Антинуклеарные тела (АНА);
- рентгенография грудной клетки;
- эхокардиография;
- биопсия.

Дифференциальная диагностика
Хроническую красную волчанку дифференцируют от красного плоского лишая, туберкулезной лейкоплакии и волчанки, раннего ревматоидного артрита, синдрома Шегрена (см. сухость во рту, синдром сухого глаза, светобоязнь). При поражении красной каймы губ хроническую СКВ дифференцируют от абразивного преканцерозного хейлита Манганотти и актинического хейлита.
Поскольку поражение внутренних органов всегда схоже по течению с различными инфекционными процессами, СКВ дифференцируют от болезни Лайма, сифилиса, мононуклеоза (инфекционный мононуклеоз у детей: симптомы), ВИЧ-инфекции.
Лечение системной красной волчанки
Лечение должно быть максимально подходящим для конкретного пациента.
Госпитализация необходима в следующих случаях:
- при стойком повышение температуры без видимой причины;
- при возникновении угрожающих жизни состояний: быстропрогрессирующая почечная недостаточность, острый пневмонит или легочное кровотечение.
- при появлении неврологических осложнений.
- при значительном снижении количества тромбоцитов, эритроцитов или лимфоцитов крови.
- в случае, когда обострение СКВ невозможно вылечить в амбулаторных условиях.
Для лечения системной красной волчанки в период обострения широко применяются гормональные препараты (преднизолон) и цитостатики (циклофосфамид) по определенной схеме. При поражении органов опорно-двигательной системы, а также при повышении температуры назначаются нестероидные противовоспалительные препараты (диклофенак).
Для адекватного лечения заболевания того или иного органа необходима консультация специалиста в этой области.
Правила питания
Опасные и вредные продукты при волчанке:
- большое количество сахара;
- все жаренное, жирное, соленое, копченое, консервированное;
- продукты, на которые есть аллергические реакции;
- сладкие газировки, энергетики и алкогольные напитки;
- при наличии проблем с почками противопоказана пища, содержащая калий;
- консервы, колбасы и сосиски фабричного приготовления;
- магазинный майонез, кетчуп, соусы, заправки;
- кондитерские изделия с кремом, сгущенкой, с искусственными наполнителями (заводскими джемами, повидлами);
- фаст фуд и продукты с ненатуральными наполнителями, красителями, рыхлителями, усилителями вкусовых качеств и запаха;
- продукты, содержащие холестерин (булочки, хлеб, красное мясо, молочные продукты с высокой жирностью, соусы, заправки и супы, в основе приготовления которых взяты сливки);
- продукты, имеющие большой срок годности (имеются ввиду те продукты, которые быстро портятся, но благодаря различным химическим добавкам в составе, могут храниться очень долгое время – сюда, как пример, можно отнести молочные продукты с годовым сроком годности).
Употребляя эти продукты можно ускорить процесс прогрессирования болезни, что может повлечь за собой смертельный исход. Это максимальные последствия. А, как минимум, спящая стадия волчанки перейдет в активную, из-за чего все симптомы обострятся и самочувствие значительно ухудшится.
Продолжительность жизни
Выживаемость через 10 лет после постановки диагноза системная красная волчанка — 80 %, через 20 лет — 60 %. Основные причины смерти: люпус-нефрит, нейро-люпус, интеркуррентные инфекции. Есть случаи выживаемости 25—30 лет.
В целом качество и длительность жизни при системной красной волчанке зависит от некоторых факторов:
- Возраст пациента: чем моложе пациент — тем выше активность аутоиммунного процесса и агрессивней протекает заболевание, что связано с большей реактивностью иммунитета в молодом возрасте (больше аутоиммунных антител разрушают собственные ткани).
- Своевременность, регулярность и адекватность терапии: при длительном приеме гормонов глюкокортикостероидов и других препаратов можно добиться длительного периода ремиссии, снижения риска развития осложнений и как результат – улучшения качества жизни и ее длительности. Причем, очень важно начать лечение еще до развития осложнений.
- Вариант течения заболевания: острое течение протекает крайне неблагоприятно и через пару лет могут возникнуть тяжелые, угрожающие жизни осложнения. А с хроническим течением, а это 90% случаев СКВ, можно жить до старости полноценной жизнью (если соблюдать все рекомендации врача ревматолога и терапевта).
- Соблюдение режима значительно улучшает прогноз заболевания. Для этого необходимо постоянно наблюдаться у врача, придерживаться его рекомендаций, своевременно обращаться к медикам при появлении каких-либо симптомов обострения заболевания, избегать контакта с солнечными лучами, ограничивать водные процедуры, вести здоровый образ жизни и соблюдать другие правила профилактики обострений.
Если вам выставили диагноз волчанки, то это не значит, что жизнь закончилась. Старайтесь победить болезнь, может быть, не в прямом смысле. Да, вероятно, вы будете в чем-то ограничены. Но миллионы людей и с более тяжелыми заболеваниями живут яркой, полной впечатлений жизнью! Значит, сможете и вы.

Профилактика
Цель профилактики – предупредить развитие рецидивов, длительно поддерживать больного в состоянии стойкой ремиссии. Профилактика волчанки основана на комплексном подходе:
Рак половых губ относится к редким онкологическим заболеваниям женских половых органов. В подавляющем большинстве случаев ему подвержены женщины старше 70 лет. Поскольку пожилые женщины редко посещают гинеколога и не обращают внимание на тревожащие их изменения, онкологи выявляют рак половых губ тогда, когда заболевание уже начало доставлять не просто дискомфорт, а мучения. В Юсуповской больнице созданы все условия для лечения пациенток с раком половых губ:
Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета. Профессора, врачи высшей категории коллегиально выбирают оптимальный метод лечения. Ведущие онкологи применяют противоопухолевые препараты, проводят лучевую терапию и виртуозно выполняют оперативные вмешательства. Индивидуальный подход к лечению каждой пациентки позволил улучшить показатели пятилетней выживаемости.

Причины рака половых губ
Рак половых губ часто возникает у женщин низкого социально-экономического статуса, которые не имеют возможности соблюдать правила личной гигиены, нормально питаться и посещать медицинские учреждения. Часто рак половых губ вызывает папилломавирусная инфекции. В злокачественную опухоль может трансформироваться плоскоклеточная гиперплазия и склерозирующий лишай.
Развитие рака половых губ провоцируют следующие заболевания:
- Ожирение;
- Артериальная гипертензия;
- Сахарный диабет.
К факторам, которые вызывают рак половых губ, относят неправильный образ жизни, включающий частую смену половых партнёров, наличие вредных привычек, особенно курения. Диагностированная ранее меланома также может быть косвенной причиной злокачественных новообразований наружных половых органов женщины.
Типы и стадии рака половых губ
Как выглядит рак половых губ? В зависимости от того, как выглядит и как развивается опухоль, рак половой губы бывает трёх типов. Экзофитная форма выглядит как узелковая опухоль на половой губе, которая возвышается над поверхностью кожи. Эндофитный рак половых губ внешне напоминает углубление. Это язва с неровными твёрдыми краями. Диффузная форма представляет собой инфильтрат, кровоточащий с виду и твёрдый на ощупь при пальпации.
К первой стадии рака половой губы относят небольшие, новообразования, диаметр которых не превышает 2см, расположенные только на половой губе. При второй стадии рака размеры опухоли превышают 2см. К третьей стадии относят новообразования любого размера, которые помимо половых губ поразили уретру или заднепроходное отверстие. На этом этапе опухоль метастазирует в регионарные лимфатические узлы. Рак половых губ четвёртой стадии характеризуется наличием опухоли любых размеров и отдалённых метастазов.
Симптомы и диагностика рака половых губ
Рак половой губы относится к тем заболеваниям, которые невозможно не заметить или запустить, если женщина внимательно относится к своему здоровью. Возникновению злокачественной опухоли предшествуют другие заболевания, которые называют предраковыми:
- Остроконечные кондиломы – небольшие бородавчатые выросты на наружных половых органах, которые чаще всего встречаются у молодых женщин;
- Крауроз – состояние, которое сопровождается старением тканей. Визуально выражается в сухости слизистой наружных половых органов, сморщенности кожи, которая на вид напоминает пергамент. У многих женщин преклонного возраста заболевание выражается зудом в промежности, который усиливается ночью;
- Лейкоплакия – представляет собой белесые пятнышки на слизистой оболочке половых губ, в которых при детальном изучении морфологи атипичные клетки.
На начальной стадии опухолевого процесса рак половых губ проявляется неспецифическими симптомами. Пациентки предъявляют жалобы на наличие зуда и жжения, которые могут симптомами самых разных заболеваний. Как выглядит рак половых губ? На фото, которые есть в интернете, первичная опухоль внешне напоминает очаг кондилом или бородавок, и совсем не наталкивает на мысль о злокачественном новообразовании.
Первичная опухоль может выглядеть как уплотнение или безболезненный узелок. Сл временем новообразование увеличивается в размерах, начинает кровоточить. Края язвы становятся неровными, твёрдыми. На её дне может проходить процесс отмирания клеток. Чтобы распознать, рак это или другой патологический процесс, гинекологи Юсуповской больницы проводят биопсию. Морфологи исследуют образец патологической ткани под микроскопом.
С развитием заболевания у женщины может появиться боль. У одних пациенток болевые ощущения появляются на ранних стадиях болезни, у других – тогда, когда раковая опухоль распространяется на соседние ткани и органы. Обычно боль связана с тем, что опухоль травмируется нижним бельём во время хождения или расположена близко к клитору, который пронизан нервными окончаниями.
Область половых губ содержит много лимфатических узлов. По этой причине раковые клетки распространяются очень быстро. Именно метастазирование опухоли является причиной гибели многих женщин до начала терапевтических мероприятий.
Рак половой губы врачи заподазривают на обычном гинекологическом осмотре. Гинеколог тщательно осматривает патологический очаг через лупу. Пальпация опухоли и окружающих тканей позволяет определить её консистенцию, подвижность тканей, наличие или отсутствие болевых ощущений. Стандартный осмотр влагалища с помощью зеркал проводится для оценки состояния его слизистой оболочки и шейки матки. Во время осмотра гинеколог берёт мазки-отпечатки и соскобы с поверхности патологической ткани, которые отправляет на цитологическое исследование. Морфологи определяют, нет ли в материале атипичных клеток. Если мазки не дали однозначной исчерпывающей информации, выполняют биопсии. Этот диагностический метод позволяет чётко определить характер опухоли, а при наличии рака – его разновидность. Поскольку рак половой губы часто поражает лимфатические узлы, врачи проводят лимфографию для оценки состояния путей оттока лимфы.
В Юсуповской больнице лаборанты проводят клинические исследования крови: состав, биохимию, уровень онкомаркеров. Ультразвуковое исследование органов брюшной полости и регионарных узлов проводится с целью выявления отдалённых метастазов. Цистоскопия позволяет определить степень распространённости патологии на уретру и мочевой пузырь, ректороманоскопия – на прямую кишку. ПЭТ-КТ выполняют для выявления метастазов. Такое обследование в Юсуповской больнице позволяет с высокой точностью выявить раковые клетки и определить адекватный план лечения. Его разрабатывают на заседании Экспертного Совета с участием врачей онкологов в который разных специализаций.
Лечение рака половых губ
Всегда при выборе метода лечение рака половой губы онкологи Юсуповской больницы учитывают многие факторы:
- Возраст пациентки;
- Стадию злокачественной опухоли;
- Наличие сопутствующих заболеваний;
- Общее состояние пациентки.
Лечение рака половых губ включает в себя следующие компоненты:
- Операцию по удалению опухоли;
- Лучевую терапию;
- Лечение химиотерапевтическими препаратами.
При отсутствии противопоказаний на 1-3 стадиях заболевания проводят операцию по удалению половых губ и регионарных лимфатических узлов. Оперативное вмешательство проводят как традиционным иссечением скальпелем, так и с помощью следующих методов:
- Электроэксцизии (иссечение новообразования электроскальпелем);
- Криодеструкции (разрушения опухоли сверхнизкими температурами);
- Лазеротерапии.
После операции назначают комбинированное лечение, которое состоит из следующих методик:
- Лучевой терапии;
- Фотодинамической терапии;
- Химиотерапии;
- Таргетного лечения.
На крупные образования с инфильтрацией соседних тканей предварительно воздействуют облучением и химиопрепаратами с целью остановить метастазирование, уменьшить объём опухоли. Эта неоадъювантная терапия помогает избежать повторного образования раковой опухоли, уменьшает послеоперационный дефект мягких тканей. В Юсуповской больнице радиолучевое и химиотерапевтическое лечение продолжают и после операции для уничтожения оставшихся раковых клеток.
С этой же целью используется таргетная терапия. Она основана на использовании специальных препаратов, которые доставляют цитотоксические вещества непосредственно к клеткам злокачественного новообразования, в том числе и во вторичные очаги. Лекарственные вещества изготовлены с помощью генной инженерии и взаимодействуют только с атипичными клетками, приостанавливая их размножение.
Фотодинамическая терапия основывается на введении фоточувствительных препаратов, которые активно захватываются опухолевыми тканями. При последующем действии световыми волнами они разрушаются до цитостатиков и активного кислорода.
Прогноз выживаемости при раке женских наружных половых органов в целом достаточно благоприятен при условии, что пациентка вовремя обратилась за медицинской помощью. От своевременности и правильности начатого лечения зависит прогноз: первая стадия рака половых губ лечится успешно в более чем 70% случаев, а четвёртая – всего лишь в 10%. По этой причине при наличии подозрения на опухоль половых губ не ждите, пока новообразование начнёт распадаться, а метастазы обнаружатся во многих органах. Записывайтесь по телефону на приём к гинекологу-онкологу Юсуповской больницы.
Читайте также:

