Воспаление ноги рожа лечение психосоматика
Обновлено: 18.04.2024
Врач-невролог-алголог, врач по лечебной физкультуре, врач-реабилитолог, Член Союза Реабилитологов России.
Под миозитом мышц у взрослых понимают целую группу патологических изменений в скелетной мускулатуре. Если брать узкий термин, то это воспаление мышечной ткани, отвечающей за работу опорно-двигательного аппарата. Но миозит мышц у взрослых бывает не только воспалительного характера, но и токсического либо травматического. Наиболее распространенная форма – это шейный миозит (более 50% всех случаев этого заболевания). Второе место занимает миозит суставов спины, особенно поясничный.
Симптомы и признаки
Симптомы и лечение миозита мышц у взрослых полностью взаимосвязаны. Терапию подбирают с учетом формы недуга. Симптомы миозита будут отличаться в зависимости от распространения болезни. Выделяют 2 основные разновидности – локальная и полимиозит. В первом случае воспалительные процессы затрагивают только одну мышцу. Если они распространяются на целую группу, то это уже полимиозит. Он встречается намного чаще локальной формы болезни.
Шейный миозит возникает обычно чаще, чем в остальных местах тела. Боли при миозите такого типа очень сильные. Из-за этого сковываются движения головы. Также неприятные ощущения распространяются не только на шею, но и на затылок, уши либо в лопатки, а также могут переходить в миозит плеча и грудной клетки.
Миозит мышц шеи и спины – самые распространенные варианты заболевания, однако встречаются и другие формы, например, миозит ног и икроножный, а также челюстно-лицевой области и рук.
Миозит суставов спины занимает второе место по распространенности среди всех остальных форм этой болезни. Недуг затрагивает мышцы поясничной области. Симптомы миозита спины менее выражены, чем при проблеме шеи, боли носят ноющий характер. При пальпации проблемной области врач обнаружит уплотнения. Во время этой процедуры боли при миозите только усиливаются. Эта форма патологии больше распространена среди людей пенсионного возраста.
Миозит ног и рук встречается тоже часто, особенно это касается генерализованной формы. Локальные встречаются намного чаще, это в основном миозит плеча или икроножный. При генерализованной форме в этом случае больному очень сложно передвигаться – ходить, поднимать руки выше головы. При любом напряжении этих мышц появляются боли.
Миозит может развиваться как самостоятельное заболевание, так и в качестве проявления другой болезни, например, из-за туберкулеза может развиться миозит грудной клетки. Часто воспалительные процессы в мышцах появляются на фоне аутоиммунной реакции. Одна из самых тяжелых форм болезни – дерматомиозит либо синдром Вагнера. В этом случае поражены не только мышечные и соединительные волокна, но и кожные ткани.
Почему появляется заболевание
Причины миозита условно разделяются на эндогенные и экзогенные. Первые возникают внутри организма, а вторые вызваны окружающей средой.
Эндогенные причины миозита, следующие:
- аутоиммунные болезни. Сюда относится системная красная волчанка и ревматоидный артрит. Патологический процесс соединительной прослойки (эндомизием) распространяется на мышечные волокна. Антигеном, который может вызвать аллергическую реакцию, могут выступать грибки, микробы, бактерии. Чаще всего у пациента развивается подострый миозит на этом фоне;
- инфекции. Заболевание может быть вызвано энтеровирусной инфекцией, гриппом, тифом. Инфекция попадает по крови и лимфе на мышечную ткань. В этом случае миозит может быть гнойным и негнойным. Первый вариант развивается на фоне сифилиса, ОРВИ, тифа, туберкулеза, а второй – из-за генерализованной стрептококковой или стафилококковой инфекции. Последняя форма является очень тяжелой и требуется проведения операции;
- паразиты. Чаще всего возникает на фоне трихинеллеза, токсоплазмоза или эхинококкоза. В мышцах обнаруживаются цисты и кальцинированные участки, а это место для жизни паразитов. Из-за их внедрения в мускулатуру начинается воспаление;
- интоксикация разного рода. Острый миозит может развиться из-за воздействия токсичных веществ, причем это может быть не только спиртное, но и укусы насекомых.
Экзогенные причины миозита бывают следующего типа:
- травмы. На месте, где травма, разрываются мышечные волокна, из-за чего в дальнейшем начинается отек и воспаление. Из-за травм также развивается и нестандартная форма болезни – оссифицирующий миозит. В этом случае в мышечных тканях, точнее в местах, где есть соединительная, начинается окостенение;
- чрезмерное постоянное мышечное напряжение. Обычно это происходит у музыкантов или спортсменов. Из-за неудобного положения тела мышцы напрягаются и уплотняются. Процесс поступления полезных веществ нарушен из-за того, что кровоток замедлен. Из-за недостатка кислорода и микроэлементов начинаются дистрофические процессы;
- резкое переохлаждение. Очень частая причина развития острого миозита – сквозняки. Чаще всего страдают мышцы спины, шеи. Воспалительные процессы распространяются и на нервные окончания.
Лечение миозита мышц зависит от того, какие причины вызвали его развитие и распространение воспалительных процессов. Вот почему необходимо сначала выявить, что побудило патологию активизироваться.
Факторы риска
Миозит называют офисной болезнью современности. Обычно от него страдают те, кто ведет сидячий образ жизни из-за профессии. У людей с более подвижной работой он возникает гораздо реже. У офисных сотрудников часто развивается миозит из-за того, что им приходится находиться в неудобной позе, работая за столом по 6-8 часов. Часто рядом еще и кондиционер работает. Из-за этого развивается шейный или поясничный миозит. Различными формами такой болезни страдают более половины городских жителей.
Осложнения
Лечение грудного миозита или любого другого должно быть своевременным. Это связано с особенностями функционирования мышц. Из-за воспаления возникает боль, а это в свою очередь активирует рефлекторный механизм, ограничивающий подвижность пострадавшего участка. Если мышечные ткани не будут активно двигаться, то начинается кислородное голодание, замедляется метаболизм, а без полезных веществ функциональность утратится. Если не начинать лечение миозита шеи или другой части тела, то могут развиться атрофические или даже некротические процессы, так как ткани начнут отмирать.
Помимо этого, мышечная ткань также влияет не биомеханические процессы в суставах. Если в течение длительного времени ограничивается его работа (из-за боли в мышцах не сгибается и не разгибается сустав), то его функциональность нарушается, например, из-за шейного миозита может развиться критическое ослабление, то есть больной уже не сможет держать голову ровно без поддерживающего корсета.
Но самая большая опасность миозита связана с его влиянием на наиболее важные для жизни процессы в организме. Если отсутствует своевременное лечение миозита шеи, то воспалительные процессы распространяются на гортань, приводят к проблемам с дыханием. Если вовремя не начать лечение миозита спины или ребер, то может начинаться одышка, дыхательная недостаточность.
Когда следует обратиться к врачу
Обратиться к доктору необходимо в случае, если чувствуется боль в мышце. Она может быть локализованной или распространяться на другие части тела. Сначала болевые ощущения незначительные, но потом постепенно усиливаются. В некоторых случаях боль сразу возникает в острой форме, ограничивается подвижность. Необходимо как можно быстрее обратиться в больницу.
Подготовка к посещению врача
Для посещения терапевта, хирурга или невролога не понадобится специальная предварительная подготовка. Если есть подозрения на миозит, необходимо вспомнить все симптомы и детально записать их, а потом уже рассказать доктору, чтобы он смог установить точный диагноз и подобрать лекарства при миозите.
Диагностика
Прежде чем решать, как лечить миозит, врач проводит детальный осмотр пострадавшей области, выслушивает жалобы пациента и сверяется с анамнезом. После этого проводится диагностика. Она включает такие обследования:
- рентген;
- компьютерную и магнитно-резонансную томографию;
- УЗИ;
- лабораторные анализы, чтобы подтвердить или опровергнуть наличие инфекции, отравления, наличия паразитов или аутоиммунной реакции организма.
Лечение

Лечение миозита мышц осуществляется медикаментозным способом. Врач прописывает лекарства, которые направлены на то, чтобы устранить воспалительные процессы. Как правило, используются при миозите препараты нестероидного типа. Они не только обладают противовоспалительным действием, но еще и жаропонижающим, а также обезболивают. Врачи могут подобрать эффективные средства с локальным воздействием – мази, гели. Также выбирают лекарства с системным эффектом – это таблетки либо растворы для инъекций. Использование первого или второго типа лекарств зависит о степени поражения тканей и распространенности воспалительных процессов.
Если заболевание имеет инфекционное происхождение, то дополнительно назначают антибиотики, противовирусные или противопаразитарные средства – это уже зависит от возбудителя недуга. Если миозит возник на фоне аутоиммунной реакции, то выбирают цитостатики и глюкокортикостероиды. Дополнительно используют витаминно-минеральные комплексы, чтобы укреплять организм.
Домашние средства лечения
Дополнительно для лечения назначают лечебную физкультуру (когда проходит острая стадия болезни) и массаж. Также в домашних условиях можно делать компрессы и примочки из вареного картофеля, капусты, а также протирать проблемные места отварами донника, ромашки, липы, хвоща. Помните, все домашние и народные средства можно начинать использовать только после консультации у специалиста.
Профилактика
В качестве профилактики больному необходимо:
- обеспечить правильное, сбалансированное питание, употребление достаточного количества воды;
- вести активный образ жизни, устраивать частые прогулки на свежем воздухе, заниматься спортом;
- проводить своевременное лечение простуды и других болезней.
Не допускается постоянное пребывание в сидячем положении, нахождение на сквозняке, переохлаждение организма.
Как записаться к терапевту, хирургу, неврологу

Себорейный дерматит – хроническое дерматологическое неинфекционное заболевание грибкового происхождения, при котором на кожных покровах возникают воспаленные и шелушащиеся участки. Патология преимущественно развивается на лице и волосистой части головы, однако может затронуть и любые участки тела.
Себорейный дерматит приносит пациенту немало неприятных ощущений – пораженные места чешутся и зудят. Однако зачастую на первое место выходит психологический дискомфорт. Ведь при патологии на коже появляются четко очерченные покраснения, покрытые чешуйками, что выглядит неэстетично и часто внушает пациенту сомнения в собственной внешней привлекательности. Заболеванию свойственны смены периодов ремиссий и обострений.
Лечение себорейного дерматита должен осуществлять только врач-дерматолог. Самодеятельность в данном вопросе недопустима: это может привести к осложнениям, а также инфицированию пораженных участков кожи.
Особенности себорейного дерматита
Заболевание может развиться у человека любого возраста, начиная с младенческого. Преимущественно наблюдается у подростков и молодых людей, после 40 лет возникает гораздо реже. У мужчин заболевание развивается намного чаще, чем у женщин. Это объясняется тем, что на увеличение количества секрета сальных желез (себума) влияет повышенный уровень мужских половых гормонов тестостерона и дигидротестостерона.
Возбудителем себорейного дерматита считают условно-патогенные микроорганизмы рода Malassezia – Malassezia globossa и Malassezia restricta. Это дрожжеподобные грибки, которые обитают на коже у 80% людей и являются частью микрофлоры организма. Однако при определенных условиях (снижении иммунитета, гормональном дисбалансе) они начинают активно размножаться, вследствие чего возникает шелушение, а в ряде случаев его дополняют воспаления.
Это интересно! Название Malassezia этот род грибков получил по фамилии открывшего их микробиолога – французского ученого Л. Малассе.
Сальные железы обычно концентрируются вокруг волосяных луковиц, но на некоторых участках тела сальные железы находятся не рядом с волосяными фолликулами – например, на ушных раковинах. Жировой секрет необходим для смазки кожи и волос: он создает на их поверхности пленку, защищающую их от неблагоприятного воздействия окружающей среды.
Как развивается себорейный дерматит
В норме регенерация (отшелушивание омертвевших клеток и образование новых) эпидермиса, самого верхнего слоя кожи, происходит примерно за месяц. Активность грибков ускоряет этот процесс. В результате кожа начинает сильно шелушиться.
Расположение сальных желез на коже бывает разным. На одних участках их больше, на других меньше, на каких-то они вовсе отсутствуют. Заболевание развивается чаще всего в тех местах, где сальных желез и волосяных фолликулов больше всего. Наиболее распространенная разновидность патологии – себорейный дерматит на голове, на ее волосистой части. Также заболевание часто может затрагивать лицо:
- носогубный треугольник;
- лоб;
- крылья носа;
- ушные раковины и области за ушами;
- брови и надбровья;
- скулы;
- усы и бороду.
На теле себорейный дерматит локализуется на следующих участках:
- Наружных половых органах.
- Предплечьях.
- В подмышечных впадинах.
- Пупке.
- Груди.
- Области между лопаток.
Сальные железы полностью отсутствуют на коленях и стопах. Поэтому на них заболевание не развивается.
Себорейный дерматит может сопровождаться себостазом. Так называют застой секрета в сальных железах. Эта патология способна привести к развитию инфекции, гнойных процессов.
Виды себорейного дерматита
Заболевание может быть врожденным и приобретенным.

Врожденная форма встречается редко. В этом случае у ребенка с самого рождения повышена секреция сальных желез. Такое заболевание является неизлечимым. Обычно себорейный дерматит – это все же приобретенная патология.
По форме, в зависимости от активности сальных желез, себорейный дерматит бывает:
При сухой форме выделяется недостаточно жирного секрета. Кожа пересыхает, растрескивается. При сухом себорейном дерматите не бывает очагов острого воспаления. Для него характерно наличие обилие мелкой сухой перхоти на волосистой части головы. Такая разновидность заболевания чаще всего наблюдается у подростков.
При жирной форме из жировых желез выделяется избыточной количество густого секрета, склеивающего чешуйки отшелушивающейся кожи. Волосы приобретают неопрятный, сальный вид. Кожа становится слишком жирной. Этот тип заболевания характерен для молодых женщин.
Для смешанной формы характерно наличие очагов жирного и сухого дерматита на разных участках тела и головы. Чаще всего данная разновидность встречается у мужчин.
Причины развития себорейного дерматита
Выделяют три основные причины себорейного дерматита:
- Иммунная. Ослабление иммунитета наблюдается при системных и инфекционных заболеваниях, недостатке витаминов и микроэлементов в организме, неправильном питании и малоподвижном образе жизни. При снижении иммунитета любой сопутствующий фактор может вызвать незамедлительное развитие себорейного дерматита.;
- Гормональная. К гормональным причинам относятся патологии органов внутренней секреции (надпочечников, щитовидной железы, яичников) и другие состояния, при которых возникает гормональный дисбаланс. Гормоны отвечают и за секрецию сальных желез. Поэтому при избытке некоторых из них происходит повышенная выработка себума. Часто себорейный дерматит наблюдается в период полового созревания, когда происходит гормональная перестройка организма.;
- Нейрогенная. На активность сальных желез влияет также и центральная нервная система. Она управляет вегетативной системой, ответственной за уровень выработки себума. Поэтому себорейный дерматит часто наблюдается при заболеваниях нервной системы (маниакально-депрессивных психозах, шизофрении, энцефалите, параличах, болезни Паркинсона).
- стрессы;
- несоблюдение правил личной гигиены;
- избыточный вес;
- нарушения работы ЖКТ;
- злоупотребление сладкой, острой, соленой пищей;
- применение косметики, раздражающей кожу;
- гиподинамия (малоподвижный образ жизни);
- прием антидепрессантов, гормонов, психотропных препаратов;
- гипергидроз (повышенное потоотделение);
- резкая смена климата.
В группе риска находятся пациенты:
- С иммунодефицитными состояниями (ВИЧ, СПИД).
- С болезнями желудочно-кишечного тракта.
- Подверженные частым стрессам.
- С наследственной предрасположенностью.
У младенцев себорейный дерматит возникает при повышенном содержании гормонов в материнском молоке. Как правило, после окончания периода грудного вскармливания симптомы заболевания исчезают.
Признаки себорейного дерматита

Симптомы патологии начинают проявляться, если количество грибков Malassezia превышает 50% от общей микрофлоры (ниже 50% – норма). Примерно у каждого пациента в этом случае возникает перхоть – предвестник заболевания. При повышении концентрации грибков до 80% и более развивается непосредственно сам себорейный дерматит.
Его основные симптомы:
- Покраснение кожи;
- Зуд и болезненность;
- Шелушения – мелкие или крупные чешуйки.
Также на коже могут наблюдаться другие симптомы:
- Желтовато-красноватые пятна.
- Папулы (красноватые уплотнения).
- Группы пузырьков.
- Трещинки.
- Крупные бляшки с четкими очертаниями.
- Утолщение рогового слоя кожи.
- Плотные корочки на волосистой части головы.
Осложнения себорейного дерматита
Важно как можно раньше начать лечение себорейного дерматита, так как при его прогрессировании способны возникнуть осложнения:
- Угревая сыпь.
- Абсцессы.
- Себорейная экзема.
- Алопеция (облысение).
- Стрептодермия (инфекционное заболевание кожи).
- Пиодермия – гнойной поражение кожи.
Особенно опасно запускать себорейный дерматит на лице, близко к ушам или голове, так как он часто становится причиной развития конъюктивита, блефарита (воспаления век), отита.
Диагностика себорейного дерматита
Для постановки диагноза необходимы:
- Осмотр дерматолога, трихолога.
- Дифференциальная диагностика с псориазом, атопическим дерматитом, лишаем и другими заболеваниями со схожей клинической картиной.
- Дерматоскопия – исследование кожи под микроскопом.
- Анализы крови: общий, биохимический, на гормоны, сахар.
Дополнительно могут понадобиться:
-
.
- Анализ кала на дисбактериоз. , брюшной полости.
- Трихограмма.
Лечение себорейного дерматита
- Назначение местных и системных антибактериальных, противогрибковых, противовоспалительных, антигистаминных препаратов.
- Прием витаминов.
- Применение лечебной косметики (мазей, кремов, шампуней) для кожи лица, тела и волосистой части головы.
- Специальная диета.
Диета является важной частью лечения, так как неправильное питание провоцирует обострение кожных заболеваний. Она подразумевает отказ от острой, мучной, жареной, сладкой, копченой и соленой пищи. Также исключается алкоголь.
Питаться рекомендуется фруктами и овощами, отварным нежирным мясом, кисломолочными изделиями. Важно включать в рацион продукты, богатые витаминами А, С и B, селеном, цинком.
В Поликлинике Отрадное вы можете записаться на прием к дерматологу в любое удобное для вас время, без очередей. Врач установит причину развития заболевания и назначит индивидуальное лечение, благодаря которому вы скоро вернетесь к привычному образу жизни.
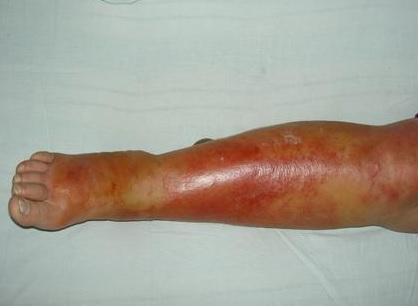
Характерная картина рожистого воспаления (рожи) на ноге
Любая ранка или царапина может послужить входными воротами инфекции и началом заболевания. Период инкубации 3-5 дней. Начало заболевания характеризуется симптомами общей интоксикации. Местные симптомы проявляются через 10-20 часов после начала болезни. Появляется ощущения дискомфорта, зуда, стягивания кожи. Спустя несколько часов развивается эритема, характерная для заболевания. Пятна гиперемии имеют чёткие контуры, по внешнему виду их нередко сравнивают с языками пламени, географической картой. Участки поражения имеют повышенную температуру, при пальпации болезненны.
Локальные проявления рожистого воспаления
По локальным проявлениям рожистое воспаление классифицируется на:
- Эритематозную — характеризуется покраснением и отёком, поражённый участок имеет чёткую линию демаркации от здоровой ткани.
- Эритематозно-буллёзную — на фоне эритемы появляются пузыри, наполненные прозрачным содержимым
- Эритематозно-геморрагическую — отличается от геморрагической наличием точечных кровоизлияний.
- Буллёзно-геморрагическую — характеризуется наличием пузырей и кровоизлияний.
Рожистое воспаление может поражать кожу любой локализации, но чаще поражаются участки на лице и голенях.
Как связаны варикозная болезнь и рожистое воспаления (рожа)
Варикозная болезнь, патология, характеризующаяся нарушением венозного оттока нижних конечностей. В силу особенностей кровоснабжения, трофические растройства при хронической венозной недостаточности (неотъемлемой спутнице варикозной болезни) возникают в нижней трети голени. Таким образом, частота развития рожистого воспаления в области голени резко повышается при ХВН. А пациенты с трофической язвой подвержены инфицированию в наибольшей степени.
Имеются следующие закономерности:
Диагностика и лечение рожистого воспаления (рожи)
Типичная клиническая картина рожистого воспаления редко вызывает трудности в диагностике. Гемолитический стрептококк сохранил чувствительность к пенициллинам, нитрофуранам, сульфаниламидам. Очень неплохо рожистое воспаление поддаётся и местному лечению (антисептики, ультрафиолет и др.). Лечение самого рожистого воспаления зачастую не вызывает сложностей. Однако, трофическую язву, возникшую на фоне хронической венозной недостаточности вылечить не так уж и просто. В данном случае следует заниматься лечением не только рожистой инфекции, но и корректировать рефлюкс крови в венозной системе. Как правило, борьба с инфекцией занимает не более 2-х недель. В этот период необходимо использовать компрессионный трикотаж, перевязки с растворами антисептиков, антибиотики. После купирования воспаления необходимо устранить патологический сброс крови по поверхностным венам, желательно, с минимальной травматичностью. Современные эндоваскулярные методики хорошо зарекомендовали себя в лечении варикозной болезни с трофическими растройствами. При сохранении патологического рефлюкса в венозной системе рецидива трофической язвы или рожистого воспаления долго ждать не прийдётся.
Часто задаваемые вопросы наших пациетов в интернете
Какой врач занимается лечение рожистого воспаления?
Рожа - это острое инфекционное заболевание, поэтому в первую очередь этой проблемой занимаются врачи инфекционисты. А вот после стихания воспаления, если у пациента имеется варикозное расширение вен нижних конечностей, им займутся флебологи, чтобы убрать варикоз и уменьшить риск рецидива рожистого воспаления.
Как вылечить рожу в домашних условиях самостоятельно?
Вылечить рожу в домашних условиях самостоятельно можно, при условии наличия у Вас специального медицинского образования. В противном случае, лечить рожу в домашних условиях необходимо строго под контролем врача инфекциониста. При грамотной и своевременной диагностике, как правило, лечение рожистого воспаления не составляет особого труда.
Как передается рожа от человека к человеку?
Рожистая инфекция является малоконтагиозной, то есть заражение от больного человека происходит достаточно редко. Передаётся рожа от человека к человеку, как правило, контактным способом.
Что делать при рожистом воспалении?
При рожистом воспалении необходимо обратиться к врачу инфекционисту за профессиональной помощью. Доктор подробно объяснит, что делать и как избежать осложнений.
Что такое рожа
Рожа — это инфекционно-аллергическое заболевание, которое поражает кожу, подкожную клетчатку и поверхностные лимфатические сосуды. Причиной патологии становятся вредоносные бактерии, чаще всего – стрептококки. В структуре инфекционных болезней рожа стоит на четвертом месте, уступая по своей распространенности только острым респираторным и кишечным инфекциям, а также вирусным гепатитам.¹
Заболеванию больше подвержены люди старшей возрастной группы, а у женщин нередко воспаление становится хроническим, с регулярными обострениями. В тяжелых формах патология может серьезно ограничивать жизнедеятельность пациентов. Но главная опасность заболевания – в риске осложнений: флегмона, менингит, гангрена и сепсис.
Причины заболевания
Рожистое воспаление в большинстве случаев вызывают бета-гемолитические стрептококки группы А (рис. 1). Эти микроорганизмы нередко становятся причиной и других заболеваний, например, острого отита, фарингита, тонзиллита, скарлатины, ангины. Вместе с рожистым воспалением их объединяют в общую группу стрептококковых инфекций.
Оговоримся, что носительство стрептококка далеко не всегда означает, что болезнь разовьется, даже если он паразитирует на кожных покровах и слизистых оболочках. Коварство бактерий в том, что здоровые носители наравне с людьми, которые страдают стрептококковыми заболеваниями, становятся источниками рожистой инфекции и заражают других людей.
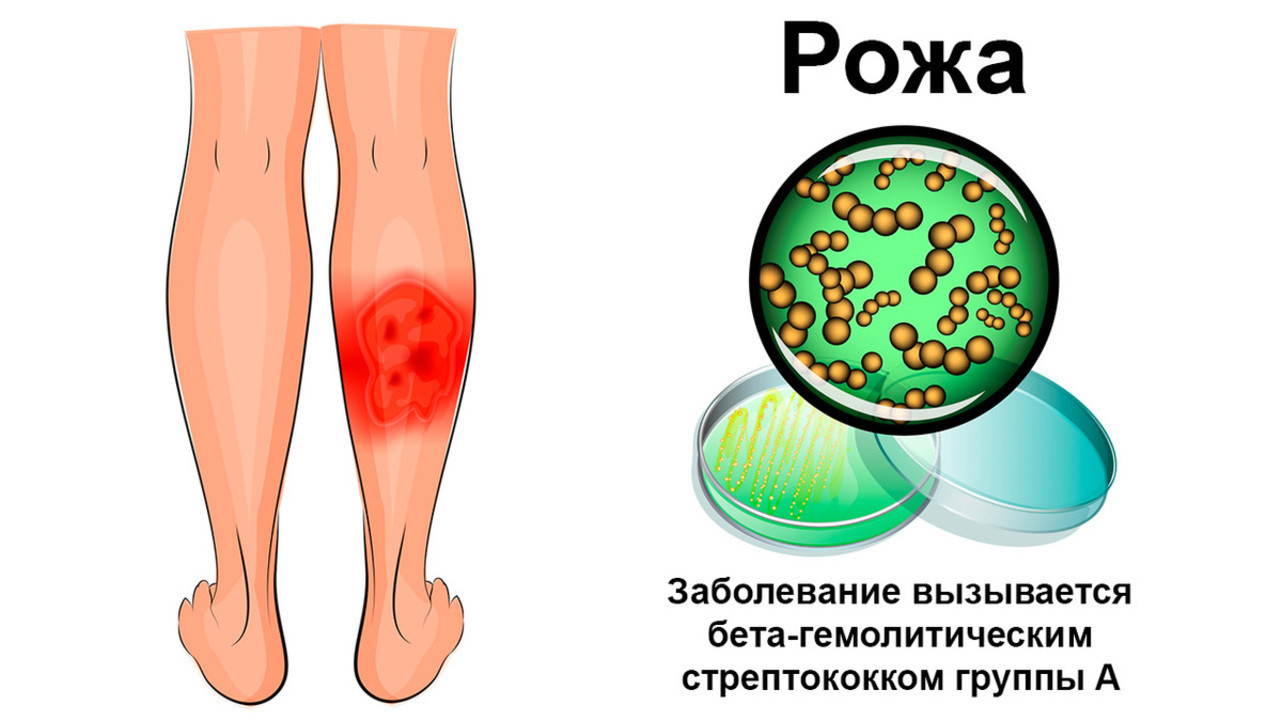
Рисунок 1. Возбудитель рожистого воспаления. Источник: Artemida-psy / Depositphotos
Чаще всего стрептококки передаются от одного человека к другому воздушно-капельным путем — при кашле, чихании, разговоре.
На кожу инфекция может попасть и при прямом контакте (через грязные руки), а также через поверхности — например, посуду, бытовые предметы, нестерильные инструменты и перевязочный материал. До введения четких санитарно-гигиенических норм в хирургическую практику рожистое воспаление было одним из основных осложнений любых операций. Сейчас вероятность передачи инфекции во время хирургического вмешательства сводится к нулю.
Важно помнить, что воротами для возбудителя могут стать различные микротравмы кожи и слизистых — ссадины, царапины, раны или язвочки. В капилляры кожи бактерии попадают и с током крови из любого очага стрептококковой инфекции, например, из миндалин при тонзиллите. Такой путь распространения называют гематогенным.
Почему рожа часто возникает на ногах?
Чаще всего рожистое воспаление появляется на ногах, и особенно склонны к развитию патологии люди с частыми отеками нижних конечностей.
Значительно увеличивают вероятность развития рожи на ногах:
- чрезмерная физическая активность;
- долгая стоячая работа;
- варикозная болезнь нижних конечностей;
- грибковое поражение кожи стоп;
- повышенная нагрузка на нижние конечности из-за ожирения;
- несоблюдение правил личной гигиены.
Среди факторов, которые повышают риск развития рожистого воспаления:
- женский пол;
- сопутствующие заболевания — хронические заболевания лор-органов и полости рта, сахарный диабет, хроническая сердечная недостаточность;
- длительный прием кортикостероидных гормонов;
- патологии кровеносных и лимфатических капилляров, в том числе осложнения сахарного диабета;
- другие хронические заболевания — гипертония, ожирение, нарушения углеводного и липидного обмена.
Непосредственно развитию рожи предшествуют:
- нарушение целостности кожных покровов или слизистых оболочек;
- сильный эмоциональный стресс;
- перегревание или переохлаждение;
- длительное пребывание на солнце;
- ушибы.
- Они создают благоприятные условия для развития воспаления, поэтому важно избегать этих факторов риска.
Заразна ли рожа?
Для развития рожи недостаточно заразиться бета-гемолитическим стрептококком группы А. Кроме этого необходимо наличие еще двух условий:
- высокой сенсибилизации организма к стрептококку и продуктам его жизнедеятельности — перенесенные ангины, тонзиллиты и другие стрептококковые инфекции;
- снижение иммунитета.
Риск развития новых случаев рожистого воспаления внутри семьи считается незначительным. Еще большему снижению такого риска способствует грамотное лечение — прием антибактериальных препаратов. ⁵
Как развивается болезнь
Рассмотрим подробнее, как именно развивается рожистое воспаление и что при этом происходит с организмом (рис. 2).
На первом этапе, сразу после внедрения в кожу, возбудители начинают активно размножаться в лимфатических капиллярах — мелких сосудах, по которым перемещается тканевая жидкость с продуктами обмена веществ. Это вызывает местную реакцию, появляются характерные изменения на коже в виде покраснения и отека. Также в момент активной жизнедеятельности стрептококков образуются токсичные вещества — они массово поступают в кровоток, вызывая общие симптомы болезни.
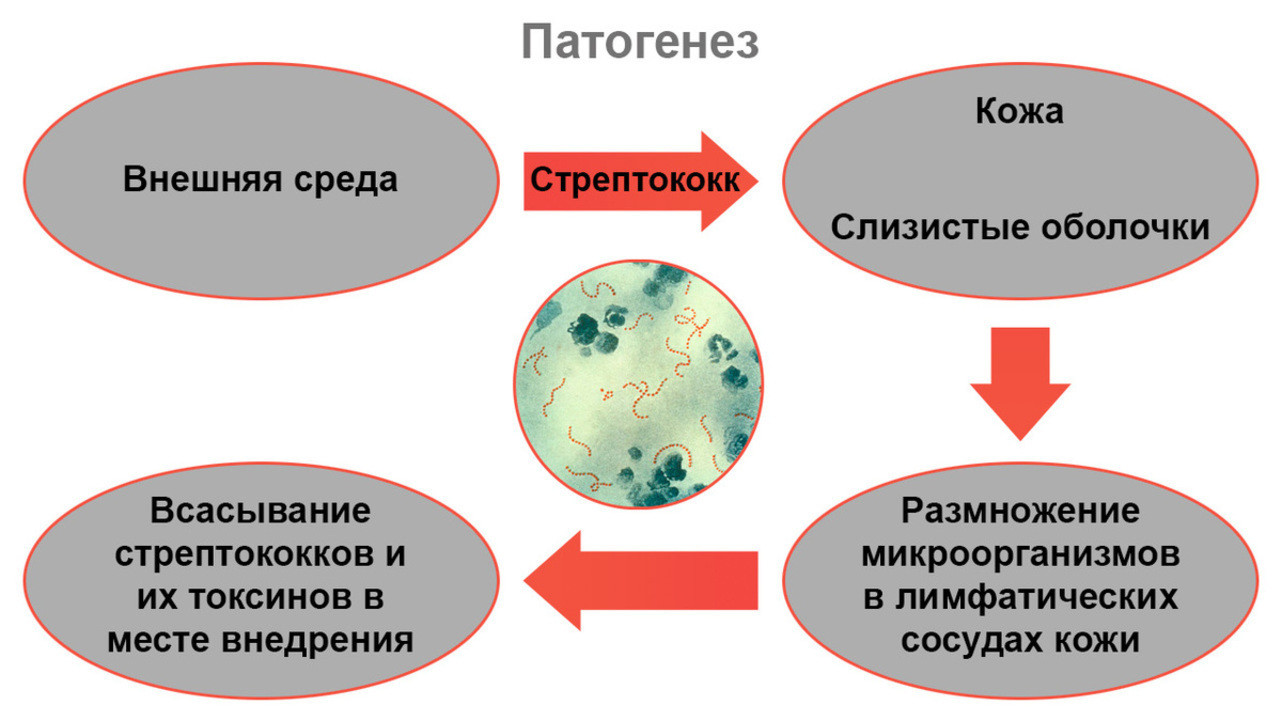
Рисунок 2. Патогенез рожи Источник: МедПортал
Кроме того, при роже у людей со стрептококковой инфекцией и у бессимптомных бактерионосителей формируется повышенная чувствительность к стрептококкам и продуктам их жизнедеятельности — происходит сенсибилизация. В результате иммунная система реагирует на появившееся воспаление сверхсильной реакцией, поэтому патологический процесс носит не только инфекционный, но и аллергический характер. В воспаление активно вовлекаются лимфатические и кровеносные капилляры. Это приводит к образованию венозных тромбов и застою лимфы — лимфостазу.
В 25–35% случаев в коже и ближайших лимфатических узлах формируются очаги хронической стрептококковой инфекции. Они создают предпосылки для перехода рожи в рецидивирующую форму — чередование периодов улучшения и обострения болезни.4 Однако чаще болезнь проходит полностью. При своевременном лечении и хорошем иммунном ответе организм избавляется от стрептококков, а кожные покровы постепенно приходят в норму.
Классификация рожи
Все виды рожистого воспаления разделяют по нескольким признакам (табл. 1):
- по тяжести течения;
- по распространенности и характеру местных проявлений;
- по кратности течения.
Классификация помогает правильно поставить диагноз, назначить лечение и дать прогноз заболевания.
Симптомы
С момента попадания возбудителя на кожу до появления первых симптомов проходит от нескольких часов до нескольких суток — этот период называется инкубационным.
Затем заболевание приобретает острое течение. Воздействие токсических продуктов обмена бактерий приводит к развитию интоксикационного синдрома.
У человека внезапно появляется головная и мышечная боль, ломота в суставах, сильный озноб. Температура тела быстро повышается до 39–40 °C. В некоторых случаях наблюдаются тошнота, многократная рвота, судороги, бред. Появление этих симптомов связано с занесением с током крови в головной мозг как самих стрептококков, так и выделяемых ими токсинов.
Спустя несколько часов начинают появляться местные симптомы. Чаще всего происходит развитие рожи на ногах в области голеней (рис. 3). Но патологический процесс может поражать и другие участки тела:
- лицо и волосистую часть головы;
- верхние конечности;
- грудную клетку.
В пораженном участке кожи возникают жжение и болезненные ощущения, зуд, чувство распирания. Это место становится отечным, красным и горячим на ощупь, а во время движения может отмечаться болезненность в ближайших лимфатических узлах — на ногах они располагаются в подколенной ямке и паховой области.
При рожистом воспалении волосистой части головы могут возникать сильные распирающие головные боли.
По мере прогрессирования заболевания выраженность интоксикации нарастает. Сохраняется лихорадка, практически полностью исчезает аппетит, появляются нарушения сна.
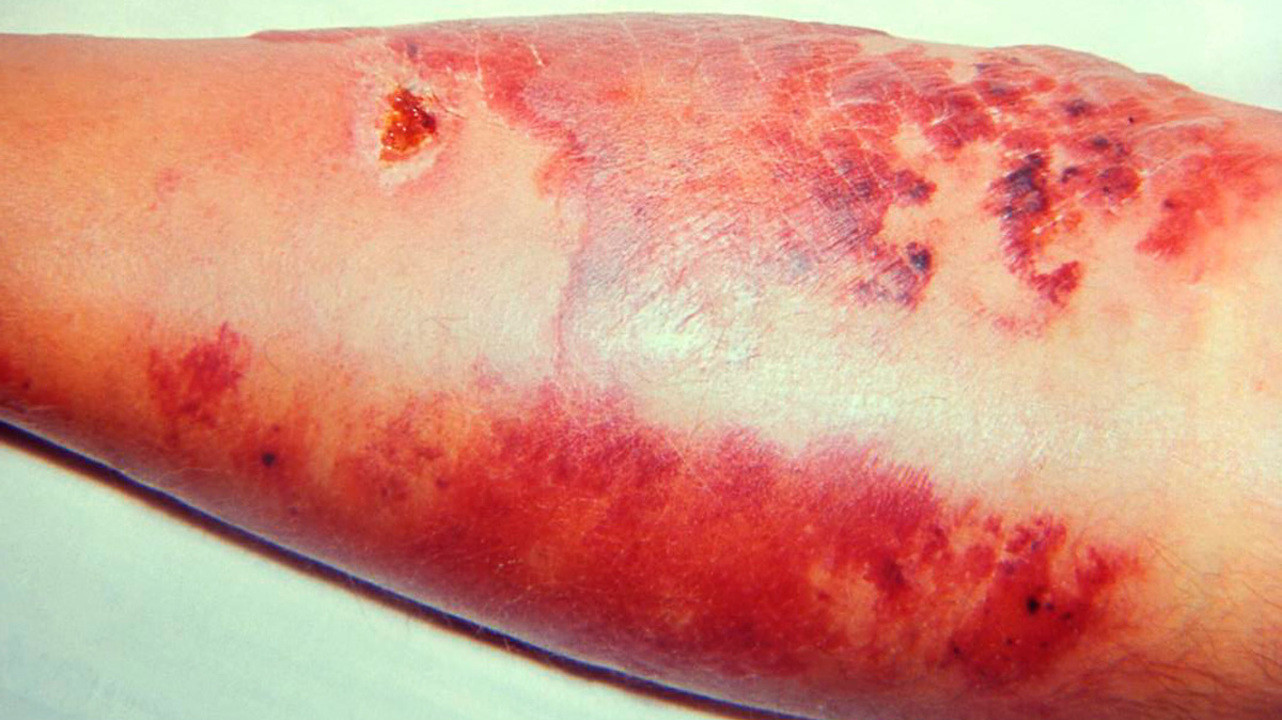
Рожа с эритемой. Источник: PHIL CDC
При поражении кожи лица эритема нередко распространяется на обе щеки и спинку носа, напоминая по своим очертаниям бабочку.
Повышенная температура тела и признаки интоксикации обычно сохраняются от 3 до 10 дней в зависимости от формы заболевания. Затем температура тела постепенно начинает снижаться, аппетит восстанавливается, головные боли проходят, сон нормализуется.
Кожные симптомы заболевания сохраняются дольше — до 15–20 суток. Яркий цвет пятна постепенно бледнеет. Там возникает шелушение в виде мелких чешуек.
На месте воспаления на ноге нередко остается гиперпигментация — изменение нормального цвета кожи на различные тона коричневого. Такие последствия связаны с тем, что в этом месте происходит активизация клеток-меланоцитов, которые начинают с избытком синтезировать красящий пигмент — меланин.
Как понять, что рожа стала хронической?
Полным выздоровлением рожистое воспаление завершается далеко не всегда. Заподозрить формирование хронического очага стрептококковой инфекции с высоким риском возобновления симптомов рожи можно по следующим признакам:
- увеличение и болезненность лимфатических узлов;
- отечность кожи;
- повышенная до 37,0–37,5 °C температура тела.
Если эти симптомы сохраняются даже после улучшения общего самочувствия, это может означать переход воспаления в рецидивирующую форму.
О хронической роже говорят в тех случаях, когда повторные поражения возникают в течение двух лет с момента появления первых симптомов. При этом воспаление должно располагаться на одном и том же месте. Клиническая картина при рецидивах выражена менее ярко: интоксикация умеренная, лимфатические узлы не увеличиваются, а эритема отличается более бледным цветом и отсутствием четких границ.
У пожилых при развитии рожи симптомы обычно выражены ярче, чем у людей молодого и среднего возраста. Повышенная температура тела у них сохраняется не менее месяца, а на фоне заметной интоксикации часто обостряются сопутствующие хронические заболевания. При этом воспалительный процесс обычно не затрагивает ближайшие лимфатические узлы.
Осложнения рожистого воспаления
Осложнения при роже могут быть как местными, так и общими. Локальные осложнения развиваются в 5-10% случаев — они возникают в непосредственной близости от очага воспаления . 7 К ним относятся:
- абсцесс — ограниченное гнойное повреждение мягких тканей в капсуле из соединительной ткани;
- флегмона — нагноение подкожной клетчатки;
- некроз — гибель мягких тканей;
- тромбофлебит — воспаление вен с образованием кровяных сгустков — тромбов;
- лимфангит — воспаление лимфатических сосудов;
- периаденит — воспаление тканей, которые окружают лимфатический узел.
Может ли рожа закончиться ампутацией?
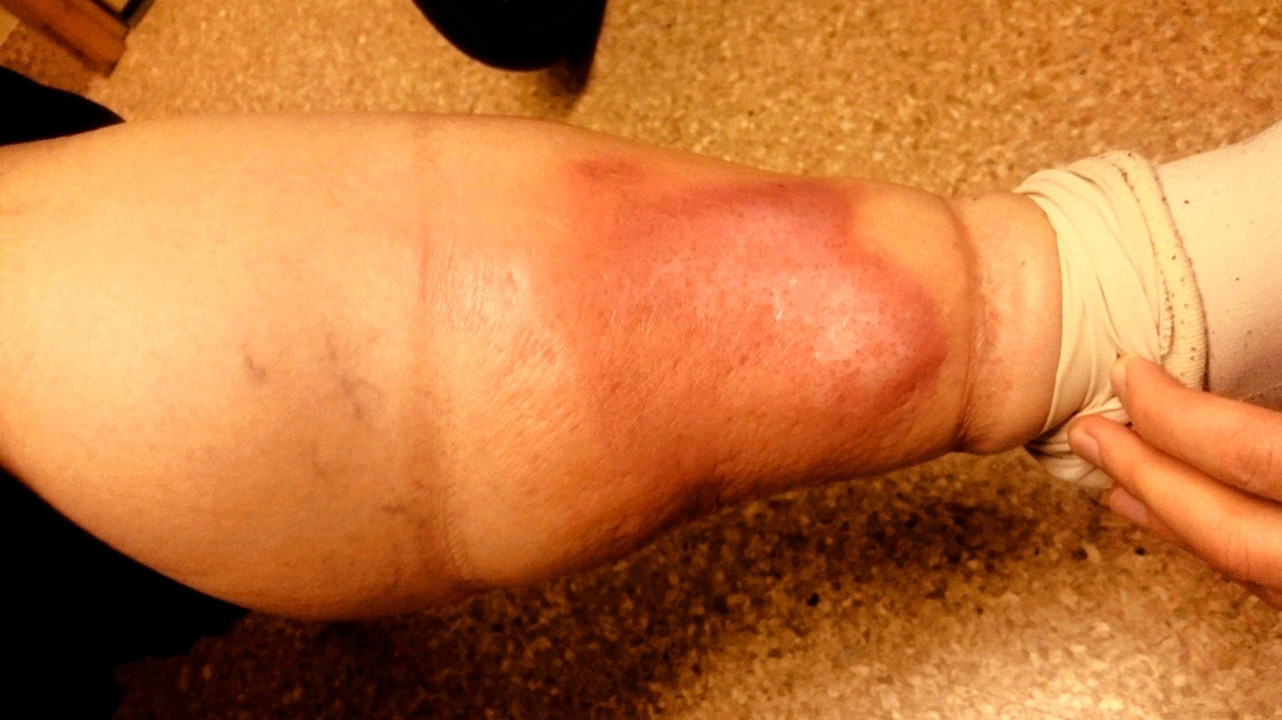
Отек при рожистом воспалении. Источник: Wikipedia
Лечение осложнений рожи часто проводится в стационаре хирургического профиля.
Общие осложнения при рожистом воспалении возникают редко — всего в 0,1-0,5% случаев. 7 Они связаны с проникновением токсинов бактерий в кровеносное русло, которые с током крови разносятся по всему организму и могут вызвать патологии различных органов и систем:
- воспаление легких и плевры;
- менингит — воспаление оболочек головного и спинного мозга;
- миокардит — воспаление сердечной мышцы;
- артрит — воспаление суставов;
- формирование гнойных очагов — абсцессов и флегмон.
Если при роже лечение начинается несвоевременно, то существует риск развития сепсиса — заражения крови с системной воспалительной реакцией. Риск летального исхода у таких пациентов очень высокий — согласно данным ВОЗ, это осложнение вызывает каждую пятую смерть в мире. 8
Диагностика рожи
Определение рожистого воспаления обычно не вызывает сложностей — правильно поставить диагноз помогает характерная клиническая картина заболевания. Основные диагностические критерии:
- острое начало болезни;
- выраженная интоксикация;
- повышение температуры тела до 38,0–40,0 °C;
- преимущественное расположение эритемы на нижних конечностях или на лице;
- увеличение ближайших к очагу поражения лимфатических узлов;
- умеренная болезненность в области кожного воспаления (кроме рожи головы).
При диагностике рожи практически не прибегают к бактериологическим методам исследования. Это объясняется тем, что выделение бета-гемолитического стрептококка группы А из воспалительного очага наблюдается крайне редко.
Определенную роль в диагностике заболевания и прогнозировании его возможных рецидивов играет выявление в крови антистрептококковых антител, например, антистрептолизина-О. Также для поиска стрептококковых инфекций часто используют метод полимеразной цепной реакции (ПЦР). Он позволяет обнаружить наличие в крови даже небольшого количества генетического материала возбудителя инфекционного процесса.
С чем можно спутать рожу?
Несмотря на яркую клиническую картину рожи, в некоторых случаях поставить диагноз бывает не так просто. Рожистое воспаление требует проведения дифференциальной диагностики с другими заболеваниями:
- эризепелоид — свиная рожа;
- гнойные болезни — абсцессы, флегмоны;
- заболевания сосудов — облитерирующий эндартериит;
- дерматиты различного происхождения;
- системная красная волчанка;
- скарлатина;
- туберкулоидная лепра;
- ангионевротический отек.
Всего насчитывают около 50 болезней, которые могут имитировать признаки рожи. Поэтому при необходимости людей с подозрением на рожистое воспаление направляют на консультацию к врачам-аллергологам, инфекционистам, ревматологам и другим смежным специалистам. ⁴
Лечение рожистого воспаления
В соответствии с актуальными клиническими рекомендациями лечение неосложненной рожи проводят в амбулаторных условиях. Госпитализация показана при развитии заболевания у детей раннего возраста и пожилых людей, а также при осложнениях.
Лечение рожи начинают с антибактериальной терапии. Наиболее эффективны против стрептококков антибиотики-пенициллины, цефалоспорины и фторхинолоны. При индивидуальной непереносимости препаратов из этих групп врачи назначают сульфаниламиды, нитрофураны, эритромицин, однако они менее эффективны против возбудителей рожи. Антибиотики используют в средних терапевтических дозах курсом на 7–10 дней. При рецидивирующем рожистом воспалении проводят длительный курс лечения антибиотиком пенициллинового ряда — бициллином. Инъекции препарата выполняют один раз в 21 день на протяжении двух лет.
При частых обострениях показано последовательное применение антибиотиков из двух разных групп. Обычно сначала проводят курс бета-лактонными пенициллинами (ампициллин, оксациллин) или цефалоспоринами, а через 5–7 дней после его окончания назначают линкомицин.
Для уменьшения выраженности интоксикации рекомендуют обильное питье, а в тяжелых ситуациях внутривенно вводят солевые растворы и растворы глюкозы. Улучшить обменные процессы и повысить активность иммунитета помогает витаминотерапия.
Чтобы облегчить симптомы местного воспаления, снять боль и нормализовать температуру тела, назначают нестероидные противовоспалительные средства. Учитывая, что в патогенезе развития рожистого воспаления важную роль играет аллергическая реакция на стрептококки, в комплексную терапию заболевания обязательно включают и антигистаминные (противоаллергические) препараты.
Местное лечение – чем намазать рожу?
Местное лечение проводят только при буллезных формах рожи. Буллы вскрывают при помощи стерильных ножниц, а затем очаг поражения закрывают марлевыми салфетками, которые предварительно смачивают в 0,02% растворе фурацилина. Нежелательно применение антибактериальных мазей с дегтем в составе — они могут вызывать раздражение кожи и тем самым препятствовать скорейшему заживлению кожных дефектов.
В период выздоровления для уменьшения проявлений застоя лимфы и связанной с ним отечности широко применяют аппликации озокерита. С этой же целью на ноги накладывают повязки с теплой нафталановой мазью, а на лицо — аппликации парафина.
В комплексное лечение рожистого воспаления включают и методы физиотерапии. В остром периоде хороший эффект оказывают такие процедуры, как УФ-облучение очага поражения и УВЧ на область ближайших лимфатических узлов. При эритематозно-буллезной и буллезно-геморрагической форме рожи показана низкочастотная лазеротерапия. Но эти методы не заменяют традиционной терапии, поэтому могут быть только дополнительными лечебными мероприятиями.
Прогноз и профилактика
При неосложненном течении и своевременной терапии рожистое воспаление обычно заканчивается выздоровлением. У людей со сниженным иммунитетом, с хроническими заболеваниями, нарушениями лимфообращения кожи и у лиц пожилого возраста возрастает риск развития осложнений рожистого воспаления или перехода его в рецидивирующую форму.
Профилактика заболеваемости рожей основана на соблюдении личной гигиены, тщательной обработке антисептиками любых повреждений кожи, а также своевременном лечении всех очагов хронической стрептококковой инфекции в организме.
Как предупредить рожу?
Чтобы рожа не возникала, следуйте этим правилам:
- следите за чистотой кожных покровов;
- соблюдайте правила гигиены — ежедневно очищайте тело от загрязнений с помощью воды и мыльных растворов, используйте отдельное полотенце для рук, лица и ног;
- своевременно обрабатывайте ранки и трещины на коже растворами антисептиков местного действия, используйте противомикробные мази для профилактики заражения, закрывайте поврежденные участки лейкопластырем или одеждой;
- лечите гнойничковые заболевания согласно рекомендациям дерматологов или хирургов;
- косметические процедуры (маникюр, депиляция) проходите только в специализированных салонах, соблюдающих правила асептики.
Заключение
Рожа — серьезное инфекционное заболевание, которое может привести к целому ряду опасных осложнений. Но при своевременной диагностике и адекватной терапии оно в большинстве случаев заканчивается полным выздоровлением. Для профилактики развития рожистого воспаления важно соблюдать личную гигиену и всегда проводить обработку даже самых незначительных на первый взгляд кожных повреждений. Кроме того, следует регулярно выполнять медицинские осмотры, которые помогут своевременно определить хронические очаги стрептококковой инфекции и начать их лечение. При появлении первых признаков болезни необходимо обращаться к врачу. Попытки самолечения в этом случае не только не приведут к выздоровлению, но могут стать причиной перехода болезни в хроническую форму и развития опасных для здоровья осложнений.
Читайте также:

