Возбудитель сапа и мелиоидоза
Обновлено: 19.04.2024
Мочеполовой шистосомоз - хронически протекающий гельминтоз с преимущественным поражением мочеполовых органов. Клинические проявления определяются циклом развития гельминтов в организме человека, локализацией яиц в тканях и степенью поражения мочеполовых органов.
Что провоцирует / Причины Мочеполового шистосомоза:
Возбудителем мочеполового шистосомоза является Schistosoma haematobium, распространен на обширных территориях Африки и Ближнего Востока. В Египте шистосомами поражено более 50 % населения, в Ираке - 60-80 %. Самец длиной 4-15 мм, шириной 1 мм. Передняя часть тела цилиндрическая. На ней находятся присоски. Кзади от брюшной присоски тело расширяется и на вентральной стороне, благодаря сближению боковых поверхностей, образуется гинекофорный канал. Самка имеет размеры до 20 мм длиной и 0,25 мм шириной. Большая часть ее тела помещается в гинекофорном канале самца.
Яйца овальной формы без крышечки с теминальным шипом на одном из полюсов, размер их 0,12-0,16 х 0,04-0,06 мм; выделяются с мочой. Промежуточными хозяевами являются улитки рода Bulinus.
Паразит внедряется в кожу купающихся или работающих в воде людей. Заражение возможно и при употреблении инфицированной воды.
По кровеносным сосудам и лимфатическим путям Schistosoma haematobium проникает в органы малого таза, где самка откладывает в просвет вен яйца, которые проникают через сосудистую стенку и попадают в подслизистую оболочку мочевого пузыря и половых органов. При сокращениях их мускулатуры яйца пробивают слизистую оболочку мочевого пузыря и других мочеполовых органов, откуда с мочой выводятся наружу. Вероятно, яйца Schistosoma haematobium могут передаваться другому лицу во время половых контактов, особенно у гомосексуалистов.
В районах, эпидемических по шистосомозу, яйца шистосом можно обнаружить в мужских и женских половых органах. Однако роль, которую играют шистосомы в возникновении бесплодия или в самопроизвольном прерывании беременности, пока неизвестны.
У жителей эндемических очагов интенсивность инвазии нарастает на протяжении первых 10-15 лет жизни, увеличивается и распространенность мочеполового шистосомоза в этой возрастной группе. Далее интенсивность инвазии снижается резко, а распространенность заболевания - умеренно.
Патогенез (что происходит?) во время Мочеполового шистосомоза:
Инфицирование людей происходит во время их контакта с зараженной паразитами водой при проникновении личинок паразита, выделяемых пресноводными брюхоногими моллюсками, через кожу.
В основе патогенеза шистосомоза лежат токсико-аллергические реакции, обусловленные секретами желез при внедрении паразитов и продуктами жизнедеятельности и распада гельминтов. В эпидермисе вокруг мест внедрения церкариев развиваются отеки с лизисом клеток эпидермиса. По ходу миграции личинок в коже возникают инфильтраты из лейкоцитов и лимфоцитов.
Яйца паразита проделывают свой цикл развития в организме пресноводных моллюсков до стадии церкариев, которые и внедряются через кожу в организм человека. Церкарии очень быстро созревают и превращаются в шистосомулы, проникающие в периферические вены, где и образуются половозрелые особи. Отсюда оплодотворенные самки направляются к месту излюбленного обитания: вены таза, мезентериальные и геморроидальные вены, а также в стенку толстой кишки. Здесь самки откладывают яйца, что вызывает повреждение ткани. Часть яиц выделяется с мочой и калом во внешнюю среду, являясь источником распространения гельминтоза.
Период заразительности источника. Зараженные люди и животные выделяют яйца шистосомид через 40-60 дней после заражения или через 1-2 нед после появления клинических признаков заболевания и далее до 1-2 лет, хотя известны случаи обитания половозрелых червей в организме человека до 30 лет. В инфицированных моллюсках до выхода в воду церкарии развиваются в течение 4-5 нед.
Естественная восприимчивость людей высокая. Перенесенное заболевание не обеспечивает устойчивость к реинфекции.
Патологическая анатомия. При мочеполовом шистосомозе через 2-3 мес после заражения часто появляются гематурия и боль при мочеиспускании. Эти симптомы могут наблюдаться на протяжении всей жизни взрослых гельминтов.
Сначала вокруг яиц паразита развивается выраженная воспалительная реакция с образованием гранулем, что приводит к механической или функциональной обструкции мочевых путей, гидроуретеру и гидронефрозу, появлению в мочевом пузыре и мочеточниках дефектов наполнения. При цистоскопии можно увидеть рыхлые полиповидные образования, выступающие в просвет пузыря, язвы, точечные кровоизлияния, гранулемы. Эти ранние изменения устранимы с помощью антигельминтных средств. Поскольку яйца гельминта попадают в мочу, их легко обнаружить.
По мере развития болезни воспаление стихает (возможно, из-за ослабления иммунного ответа) и нарастают склеротические изменения (скорее всего, из-за слияния большого количества старых и вновь появляющихся очагов). В дальнейшем поражение представлено в основном шистосомными бугорками - скоплениями погибших и обызвествленных яиц паразита в соединительной ткани. По мере накопления обызвествленных яиц стенки мочевых путей все четче прорисовываются на рентгенограммах.
Гидроуретер и гидронефроз, обусловленные фиброзом, необратимы и не поддаются лечению. Тем не менее почечная недостаточность развивается лишь у небольшой доли больных.
Мочеполовой шистосомоз не осложняется перипортальным фиброзом и гломерулонефритом, однако попадание яиц в легкие способно привести к легочной гипертензии.
Полагают, что мочеполовой шистосомоз способствует развитию плоскоклеточного рака мочевого пузыря, что значительно повышает частоту осложнений и летальность.
Возможно гематогенное распространение процесса: паразиты заносятся в печень, легкие, головной мозг и на месте их внедрения возникают воспалительные инфильтраты, образуется грануляционная ткань (гранулемы), развивается склероз.
Симптомы Мочеполового шистосомоза:
Инкубационный период в среднем длится 10-12 недель (с момента проникновения церкария через кожу до момента отложения яиц шистосомой). Клинические проявления развиваются уже в периоды инкубации, миграции гельминта, кладки яиц, тканевой пролиферации и восстановления. В момент проникновения церкариев через кожу человек ощущает боль как при уколе иглой. В период миграции паразитов развиваются аллергические явления в виде зудящих дерматитов, эозинофильных инфильтратовв легких и уртикарных высыпаний. Появляются и симптомы интоксикации: анорексия, головная боль, боли в конечностях и ночные поты. В крови отмечаются лейкоцитоз и эозинофилия. Иногда увеличиваются в размерах печень и селезенка. Выраженность клинических проявлений зависит от индивидуальной чувствительности больного и массивности инвазирования.
В период кладки яиц шистосомами наблюдаются отчетливые симптомы интоксикации: повышение температуры тела, частые позывы на мочеиспускание. С момента кладки яиц до их появления в моче больных может пройти несколько месяцев. Ранним признаком этого заболевания является появление капельки крови в конце мочеиспускания. В редких случаях кровь обнаруживается во всех порциях мочи.
Период тканевой пролиферации и восстановления начинается с момента фиксации яиц в тканях. В этой стадии болезни появляются шистосомозные бугорки вокруг яиц и возникают микроабсцессы с последующими фиброзными изменениями тех тканей, в которых задерживается яйцо гельминта. Часто присоединяется вторичная инфекция с развитием пиелонефрита. Этот период характеризуется симптомами вялотекущего цистита. Большинство больных указывает на режущую боль в уретре во время или в конце мочеиспускания, появление капель крови, слабость, быструю утомляемость, недомогание, боли внизу живота, чаще в области правого подреберья, головную боль и болезненность в мышцах. Больные заметно худеют. Повышение температуры тела становится стойким со значительными колебаниями. Дизурические расстройства достигают выраженной степени. Развивается кахексия. Больные становятся нетрудоспособными. Заболевание нередко приводит к инвалидности и преждевременной смерти. Чаще всего оно протекает медленно, и больные долго сохраняют работоспособность. При цистоскопии определяются гиперемия слизистой оболочки мочевого пузыря и отек устья мочеточника. В более поздней стадии слизистая оболочка мочевого пузыря бледноватая с наличием на ней шистосомозных бугорков. В этот период болезни у мужчин могут возникнуть эпидидимит, проктит, поражение семенных пузырьков. Иногда развиваются псевдоэлефантиаз половых органов, колиты и гепатиты.
Различают легкую, среднетяжелую, тяжелую и очень тяжелую формы течения болезни.
При легкой форме течения болезни у больных жалоб нет, дизурические расстройства незначительные, работоспособность сохраняется.
При среднетяжелой форме течения дизурические расстройства выражены отчетливо, увеличиваются в размерах печень и селезенка, развивается анемия.
Тяжелая форма характеризуется частыми обострениями хронического цистита, продолжающегося годами. Дизурические расстройства крайне изнурительны. Моча грязно-красного цвета, увеличены в размерах печень и селезенка, анемия прогрессирует. Больные теряют трудоспособность.
Очень тяжелая форма отличается развитием осложнений: цирроз печени, пионефроз, пиелонефрит, кровотечение из расширенных вен пищевода, кахексия, интеркурентные инфекции. Эта форма трудно поддается лечению и часто заканчивается летальным исходом.
Диагностика Мочеполового шистосомоза:
Диагностика мочеполового шистосомоза проводится на основании клинических данных: слабости, недомогания, крапивницы, дизурических расстройств, появления капель крови в конце мочеиспускания.
Яйца шистосом выделяются с мочой наиболее интенсивно около полудня. Однако для их обнаружения обычно исследуется вся суточная порция мочи. Если это невозможно, то сбор мочи производят с 10 до 14 ч. Собранную мочу отстаивают в высоких банках, надосадочную жидкость сливают, а осадок центрифугируют. Микроскопию осадка проводят в слегка затемненном поле зрения, для чего опускают конденсор микроскопа. Ввиду неравномерности выделения яиц делают повторные анализы.
Для выявления личинок кровяной двуустки моча центрифугируется также как и для обнаружения яиц. К осадку добавляется кипяченая нехлорированная вода и проба выдерживается 1 час при температуре 30оС. При этом из яиц вылупляются личинки - мирацидии, движения которых хорошо видны в лупу при проходящем свете.
Иногда прибегают к биопсии кусочка патологически измененной слизистой оболочки мочевого пузыря. Кусочек биопсированной ткани раздавливается в капле глицерина между предметными стеклами и исследуется под микроскопом.
Кроме того, применяются цистоскопия и рентгенография мочеполовых путей. При цистоскопии можно выявить отечность слизистой оболочки мочевого пузыря, геморрагии, смазанность сосудистого рисунка, шистосомозные бугорки (зернистые желтоватые тела размером с булавочную головку). Патогномоничным признаком мочеполового шистомоза является наличие “мушки” - крапинки на слизистой оболочке мочевого пузыря. Это мертвые кальцифицированные яйца шистосом. Убедительным признаком также является наличие стриктуры интрамуральной части мочеточника, звездообразных рубцов и папиллом на слизистой оболочке мочевого пузыря. Яйца шистосом, погибшие в стенке мочевого пузыря, кальцифицируются. Это позволяет рентгенологически видеть контур мочевого пузыря в виде эллипса.
Иммунологическая диагностика сводится к применению внутрикожной аллергической пробы, реакциям связывания комплемента, преципитации и флокуляции.
Лечение Мочеполового шистосомоза:
Всем зараженным мочеполовым шистосомозом показано лечение. Погибшие и обызвествленные яйца паразита часто находят в тканях и моче, их следует отличать от жизнеспособных яиц.
Хотя при мочеполовом шистосомозе используют целый ряд лекарственных средств, препаратом выбора служит празиквантел. Эффективен и метрифонат - безопасный препарат для приема внутрь. Главное его преимущество - низкая стоимость, а основной недостаток состоит в том, что для излечения препарат необходимо принимать три раза с интервалами в 2 нед.
Прогноз при своевременном медикаментозном и оперативном лечении в основном благоприятный.
Профилактика Мочеполового шистосомоза:
Для профилактики мочеполового шистосомоза следует подвергать лечению всех больных гельминтозом, не допуская распространения инфекции.
Особое внимание должно уделяться мероприятиям по выявлению больных шистосомозом среди иностранцев, прибывающих в страну из эндемичных по этой инвазии зон, а также осуществлению профилактических мер среди граждан Украины во время пребывания их в указанных регионах.
Существенная роль в борьбе с шистосомозами принадлежит мероприятиям, направленным на снижение заболеваемости и пресечение передачи инфекции.
К каким докторам следует обращаться если у Вас Мочеполовой шистосомоз:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Мочеполового шистосомоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Сап – тяжелое бактериальное заболевание септико-пиемического характера, вызываемое сапной палочкой – Burkholderia mallei. При сапе отмечается перемежающаяся лихорадка, лимфаденит, абсцессы мышц, абсцедирующая пневмония, гнойные артриты, остеомиелит, множественные гнойно-геморрагические пустулы на коже и слизистых оболочках, превращающиеся в сапные язвы. Диагноз сапа подтверждается микроскопическими, бактериологическими, серологическими исследованиями, постановкой биологической и кожно-аллергической проб. В лечении сапа применяются противомикробные и общеукрепляющие средства, хирургическое дренирование абсцессов.
МКБ-10
Общие сведения
Сап – опасная бактериальная инфекция, передающаяся человеку от непарнокопытных животных (главным образом, лошадей), сопровождающаяся гнойным поражением лимфатических узлов, кожи, мышц, легких и других внутренних органов. Ранее сап был распространен повсеместно, в настоящее время ареал инфекции сузился; отдельные случаи заболевания регистрируются только в некоторых странах Азии, Африки и Южной Америки. Заражение человека сапом встречается редко и в большинстве случаев связано с профессиональной деятельностью лиц, занятых коневодством (зоотехников, ветеринарных врачей, конюхов, наездников, кузнецов).

Причины сапа
Возбудителем сапа является неподвижная грамотрицательная палочка Burkholderia mallei, имеющая прямую или слегка изогнутую форму и характерное зернистое строение. Бактерия не имеет спор и жгутиков, выделяет эндотоксин маллеин. Палочка сапа развивается в интервале температур от 20 до 45˚C (оптимум - 37˚C), в почве и воде сохраняется до 1,5 мес., в выделениях из дыхательных путей и кожных элементов больных, в трупах животных – до нескольких недель. Возбудитель сапа чувствителен к нагреванию, действию ультрафиолета, средств дезинфекции.
Резервуаром и источником возбудителя сапа в природе являются больные непарнокопытные животные семейства лошадиных (лошади, ослы, лошаки, мулы, реже зебры), а также верблюды. Ослы болеют сапом в острой форме, лошади, обычно, в хронической. Сапом также могут заражаться хищники (львы, тигры, леопарды, рыси), поедающие мясо больных животных. Восприимчивость к инфекции у людей невысока. Заражение человека сапом происходит при непосредственном контакте с больными животными, утилизации сапных трупов, через вторично инфицированные окружающие предметы (сбрую, фураж, солому). Проникновение возбудителя сапа возможно аэрогенным путем (в лабораторных условиях), а также алиментарным путем. Передача сапа от человека к человеку маловероятна.
Симптомы сапа
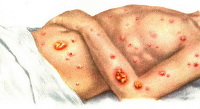
В месте внедрения палочки сапа на коже появляется папула багрово-красного цвета, которая быстро нагнаивается и вскрывается, обнажая серовато-грязную язву с сальным дном и отечными неровными краями. Кожа вокруг припухает, покрывается гнойничками, корками и омертвевшими тканями. Отмечается регионарный лимфаденит и лимфангит. На 5-7 день после кратковременного снижения температуры происходит генерализация инфекция по типу септикопиемии с повторной лихорадкой и резким ухудшением общего состояния больных. Гранулематозно-гнойный процесс с образованием мелких множественных абсцессов и очагов некроза распространяется на кожные покровы и внутренние органы, чаще легкие, а также мышцы, хрящи и кости.
На коже появляются полиморфные воспалительные высыпания (пятна, папулы, геморрагические везикулы, пустулы), окруженные инфильтратами, болезненными и горячими на ощупь, вскоре распадающимися и изъязвляющимися. Глубокие сапные язвы располагаются, в основном, на открытых участках тела (лице и конечностях) и содержат густой, тягучий гной зеленоватого цвета, иногда с примесью крови. При интраназальном проникновении возбудителя изъязвляющиеся гранулемы наиболее выражены на слизистой оболочке носа и сопровождаются обильными, слизисто-гнойными, зловонными выделениями грязно-красного цвета, которые засыхают корками вокруг ноздрей.
Поражение легких при сапе характеризуется образованием сапных узелков, абсцессов, развитием мелкоочаговой, абсцедирующей или сливной пневмонии с упорным глубоким кашлем, выделением слизисто-кровянисто-гнойной мокроты, болями в грудной клетке, одышкой. Могут возникать гнойные артриты (эмпиема суставов), остеомиелиты, септические поносы. Глубокие болезненные абсцессы в мышцах (особенно, икроножных) самопроизвольно вскрываются с образованием характерных свищей. Резко увеличивается селезенка. Острая форма сапа продолжается от 7 до 14 дней, быстро приводя смертельному исходу.
Хроническая форма сапа характеризуется медленным развитием и длительным (от нескольких месяцев до нескольких лет) течением с обострениями и ремиссиями. Отмечается интоксикация, перемежающаяся лихорадка, обширные, долго незаживающие язвы и множественные абсцессы холодного типа в подкожной клетчатке и мышцах (чаще конечностей), мигрирующая сливная пневмония с вовлечением плевры. Осложнениями сапа являются глубокие флегмоны, плевропневмония, бронхоэктазы, пневмосклероз, общий амилоидоз, гнойный менингит, кахексия.
Диагностика и лечение сапа
Диагноз сапа подтверждается специфическими клиническими признаками, обнаружением сапной палочки при микроскопии мазков, выделением и идентификацией культуры возбудителя при бакпосеве на питательные среды, положительными результатами серологических реакций (РСК, РА, РПГА), кожной аллергической и биологической проб. Клиническим материалом для исследований является гнойное отделяемое кожных язв, выделения из носа, мокрота, кровь, содержимое абсцессов, полученное при пункции лимфоузлов и подкожных гнойников, кусочки трупных тканей. С помощью бактериального посева материала на микрофлору при острой форме сапа определяется характерный рост культуры B.mallei в виде слизистого янтарно-коричневого налета, постепенно мутнеющего и приобретающего красноватый оттенок.
Биологическая проба, проведенная на самцах морских свинок, выявляет высокую патогенность палочки сапа для лабораторных животных и позволяет исследовать образцы различных органов и тканей. Со 2-3 недели заболевания проявляется положительная кожная аллергопроба с маллеином. Основным серологическим методом диагностики острого сапа является РСК, проведенная в динамике и определяющая нарастание титра специфических антител. Рентгенография грудной клетки при легочной форме сапа выявляет признаки мелкоочаговой или сливной пневмонии с затемнением доли легкого, а также очаговые тени и полости при абсцедировании легких. Сап необходимо дифференцировать от сепсиса, чумы, сибирской язвы, натуральной оспы, рожистого воспаления, сифилиса, абсцесса или туберкулеза легких, легочных микозов, мелиоидоза.
При сапе обязательна изоляция больного в инфекционный стационар. В качестве этиотропного лечения назначаются противомикробные препараты – сульфаниламиды (обычно, сульфатиазол) отдельно или в комбинации со стрептомицином, бензилпенициллином, аминогликозидами. Показаны витаминотерапия, переливание кровезаменителей, оксигенотерапия. Выполняется хирургическое дренирование образовавшихся абсцессов. Положительного эффекта в лечении сапа можно достичь с помощью подкожного или внутрикожного введения нарастающих доз глицериновой вытяжки из сапных бацилл. При септической форме сапа необходимы мероприятия интенсивной терапии, направленные на поддержание функции жизненно важных органов. Лечение легких случаев сапа продолжается не менее 30 дней, тяжелых - более длительно.
Прогноз и профилактика сапа
Прогноз сапа достаточно серьезный. Летальность при нелеченной острой форме приближается к 100%, при хронической наступает в половине и более случаев. Своевременно начатое лечение позволяет надеяться на более благоприятные перспективы. С целью профилактики сапа организуется ветеринарный контроль, раннее выявление и забой больных животных, соблюдение правил личной защиты при уходе за животными с подозрением на сап (ношение защитных комбинезонов, перчаток, масок, очков), дезинфекция мест содержания этих животных. Для лиц, бывших в контакте с больными, устанавливается 21-дневный карантин. Инфицированным, но еще не заболевшим сапом пациентам, производится экстренная профилактика сульфатиазолом.
Мелиоидоз (ложный сап, болезнь Уитмора) - острая инфекционная болезнь, протекающая в виде тяжелого сепсиса с образованием множественных абсцессов в различных органах или в виде относительно доброкачественных легочных форм.
Что провоцирует / Причины Мелиоидоза:
Возбудитель мелоидоза - Pseudomonas pseiidomallei (бацилла Уитмора). Представляет собой грамотрицательную, биполярно окрашивающуюся палочку длиной 2-6 мкм и шириной 0,5-1 мкм. Аэроб имеет жгутики, подвижен, хорошо растет на питательных средах. Возбудитель длительно сохраняется во внешней среде. Во влажной среде выживает до 30 дней, в гниющих материалах - 24 дня, в воде - до месяца и более. Погибает при нагревании и под воздействием дезинфицирующих средств. Различают 2 антигенных типа возбудителя: тип I (азиатский), широко распространенный повсюду, включая Австралию, и тип II (австралийский), распространенный преимущественно в Австралии. Патогенность этих типов существенно не различается. Возбудитель чувствителен к левомицетину, тетрациклину, канамицину, некоторым сульфаниламидным препаратам.
В эндемичных по мелиоидозу регионах основным резервуаром возбудителя в природе являются почва и вода, загрязненные выделениями инфицированных животных. В этих районах возбудитель может быть выделен из почвы, стоячих водоемов, прудов, рисовых плантаций. Животные выделяют возбудителя с мочой и испражнениями, сами инфицируются при употреблении кормов и воды. Мелиоидозная инфекция может наблюдаться у многих видов животных: крыс, мышевидных грызунов, кроликов, коров, собак, кошек, кенгуру и др. Членистоногие не участвуют в передаче инфекции. В эндемичных районах мелиоидоз распространен широко, о чем свидетельствует тот факт, что у 7-10% взрослого населения этих районов обнаруживают антитела к возбудителю мелиоидоза. Заражение человека может наступать при употреблении инфицированной пищи или воды, а также аэрогенным путем (воздушно-пылевым). Часто инфицирование наступает при загрязнении мелких повреждений кожи почвой. Заражение человека от человека наблюдается крайне редко. Описан случай половой передачи инфекции больным хроническим простатитом (в секрете предстательной железы выявлен возбудитель мелиоидоза) супруге, которая никогда не была в эндемичных районах. Выявлено заболевание медицинской сестры, которая не была в эндемичных районах, но работала в палатах для больных мелиоидозом. Это указывает на возможность внутрибольничной инфекции лиц с ослабленным иммунитетом.
Патогенез (что происходит?) во время Мелиоидоза:
Воротами инфекции являются мелкие повреждения кожи или слизистой оболочки органов пищеварения или респираторного тракта. Лимфогенно возбудитель достигает регионарных лимфатических узлов, где размножается иногда с образованием гнойного очага. При септических формах мелиоидоза возбудитель проникает в кровь и гематогенно распространяется по различным органам и системам, образуя там множество вторичных очагов с казеозным распадом и абсцессами. Большинство очагов развивается в легких, единичные абсцессы - в других органах. При подостром течении очаги в легких характеризуются большими размерами, а вторичные очаги обнаруживаются во всех органах и тканях - коже, подкожной клетчатке, печени, селезенке, почках, в костях, в мозговых оболочках, головном мозге, в лимфатических узлах. Вторичные очаги состоят из центральной зоны казеозного некроза, окруженной грануляционной тканью. Кальцификаты не развиваются. Септическое течение мелиоидоза наблюдается у резко ослабленных лиц. При хорошей реактивности макроорганизма чаще возникают относительно доброкачественно протекающие легочные абсцессы, при которых воспалительные изменения и абсцессы развиваются лишь в легких. Вероятно, мелиоидоз может протекать и в виде латентной инфекции. Например, в США наблюдались случаи мелиоидоза у лиц, которые несколько лет назад возвратились из эндемичных районов Юго-Восточной Азии. После перенесенного мелиоидоза в крови появляются антитела. Случаи повторного заболевания мелиоидозом не описаны.
Симптомы Мелиоидоза:
Инкубационный период мелоидоза продолжается всего 2-3 дня (по данным лабораторных заражений со времени повреждения кожи и до развития болезни). Основные клинические формы:
1) септическая (острая, подострая, хроническая);
2) легочная (инфильтративная, абсцедирующая);
3) рецидивирующая;
4) латентная.
Очень быстрое развитие септической инфекции наблюдается у ослабленных лиц (наркоманы, диабетики, больные алкоголизмом и др.). В этих случаях быстро нарастают лихорадка и признаки общей интоксикации. Одновременно появляются признаки поражения легких и множественные поражения других органов. Отмечается фарингит, пустулезная сыпь по всему телу, жидкий водянистый стул, выраженная одышка, цианоз. У части больных появляются гнойные артриты, менингит, нарушение сознания. При рентгенографии легких отмечаются узелковые затенения диаметром около 10 мм, склонные к слиянию в более крупные инфильтраты. Эти формы болезни обычно не поддаются терапии.
При подострых и хронических формах мелоидоза отмечается более длительное течение с образованием вяло текущих абсцессов в различных органах и тканях. Эти формы периодически дают ремиссии, однако без этиотропной терапии больные также умирают в течение месяца (подострые формы) или через несколько месяцев (хронические формы).
Легочная форма мелоидоза может начинаться внезапно, но чаще это заболевание развивается исподволь, иной раз выявляется даже случайно при рентгенологических исследованиях. Основные признаки этой формы мелиоидоза - повышение температуры тела, кашель с гнойной, иногда кровянистой мокротой, нарастающая слабость, исхудание, боли в груди. Лихорадка имеет обычно неправильный или интермиттирующий характер с ознобом и потом. У больных появляются кашель с большим количеством гнойной мокроты, колющие боли в грудной клетке, понижается аппетит, отмечается слабость; потеря массы тела составляет в среднем 10-15 кг. Гемограмма: нейтрофильный лейкоцитоз, повышенная СОЭ. При рентгенологическом исследовании изменения очень сходны с туберкулезными. Поражаются чаще верхние доли, у большинства больных с образованием тонкостенных полостей диаметром 1-4 см. У некоторых больных может быть несколько полостей (2-3 и более). Иногда поражение легких протекает в виде инфильтратов без казеозного распада и образования полостей.
Рецидивирующий мелиоидоз. Возбудитель мелиоидоза может длительно сохраняться в организме в виде латентной инфекции. Активизация латентной инфекции может проявляться в виде острого септического или легочного заболевания или в виде хронического локализованного гнойного заболевания. Рецидив развивается через длительное время после первичного инфицирования. Описан случай рецидива через 26 лет после заражения. Рецидив может быть спровоцирован хирургическим вмешательством, тяжелой гриппозной пневмонией, лучевой терапией и пр. Необходимо учитывать активизацию латентной мелиоидозной инфекции у больных СПИДом.
Диагностика Мелиоидоза:
Диагноз ставится комплексно, учитываются эпизоотические данные, клинические признаки, патологоанатомические изменения и результаты бактериологических исследований. Для выделения чистой культуры делают высевы из патматериала на МПА, МПБ, МПЖ. Биопробу ставят, вводя материал морским свинкам под кожу (самцам можно в брюшную полость), животные погибают на 10-20-й день (у самцов развивается орхит и перитонит, при подкожном введении – язва на месте инъекции).
Клинический диагноз септических форм мелиоидоза не представляет больших трудностей. Имеет значение пребывание в эндемичной местности, тяжелое течение болезни, прогрессирующая дыхательная недостаточность, множественные пустулезные элементы на коже, множественные абсцессы в подкожной клетчатке, мышцах и внутренних органах.
Пневмонические формы мелиоидоза можно диагностировать на основании эпидемиологических предпосылок, подострого течения пневмонии с поражением верхних долей, с ранним образованием тонкостенных полостей, кашля с гнойной или кровянистой мокротой, похудания, неправильной лихорадки с периодически возникающими ознобами.
Из лабораторных методов используют выделение возбудителей (из крови, гноя абсцессов, мокроты). Используют серологические реакции. РСК со специфическим антигеном считается диагностической уже в титре 1:8 и выше. Отрицательная РСК не исключает возможности мелиоидоза. Более чувствительна реакция гемагглютинации, которая рано становится положительной в титрах 1:16-1:64.
Дифференцируют от сапа, туберкулеза легких, глубоких микозов.
Лечение Мелиоидоза:
Используется длительная этиотроппая терапия. Наиболее эффективными являются тетрациклины, левомицетин и бактрим (бисептол). Тетрациклин назначают в дозе 3 г в сутки (40 мг/кг), левомицетин по 0,75 г через 6 ч (40 мг/кг сут) в течение не менее 30 дней. Co-trimoxazoie (триметоприм - сульфаметоксазол) назначают в дозе 4 мг/кг триме-таприма и 20 мг/кг сульфаметоксазола в сутки в течение 60-150 дней. При тяжелых септических формах в настоящее время рекомендуют назначать 4-6 г тетрациклина в сутки (80 мг/кг), 4~6 г левомицетина (80 мг/кг сут) и одного из следующих препаратов: триметоприм - сульфаметоксазол (9 мг/кг триметоприма и 45 мг/кг сульфаметоксазола), канамицин (30 мг/кг) или новобиоцин (60 мг/кг). Антибиотики следует вводить парентерально [Sandford J. Р., 1989, 1993].
Прогноз. До введения в практику антибиотиков смертность при септических формах приближалась к 100%, при современных методах лечения при септических формах умирает около 50% и более. При других формах мелиоидоза прогноз более благоприятный. Вероятность отдаленных рецидивов около 20%.
Профилактика Мелиоидоза:
Специфическая профилактика не разработана. Больные мелиоидозом подлежат изоляции и госпитализации. В эндемичной местности проводят мероприятия по уничтожению грызунов и защите от них продуктов. Запрещается употребление сырой воды и купание в стоячих водоемах.
При подозрении на мелиоидоз больных животных изолируют и исследуют бактериологически. В неблагополучном хозяйстве проводят дезинфекцию, дератизацию и дезинсекцию. Убой на мясо больных и подозрительных по заболеванию животных запрещают.
К каким докторам следует обращаться если у Вас Мелиоидоз :
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Мелиоидоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Сап - острая инфекционная болезнь, характеризующаяся септическим течением и образованием на коже и слизистых оболочках пустул, язв, множественных абсцессов во внутренних органах.
Что провоцирует / Причины Сапа:
Возбудитель сапа - Pseuclomonas mallei - представляет собой грамотрицательную палочку длиной 2-4 мкм, шириной 0,5-1 мкм с закругленными или слегка заостренными концами. Спор и капсул не образует, жгутиков не имеет, хорошо растет на обычных питательных средах. Во внешней среде (вода, почва) сохраняется 1 - 1,5 мес. Погибает при нагревании и воздействии различных дезинфицирующих средств. Возбудитель чувствителен (в пробирке) к стрептомицину, антибиотикам тетрациклиновой группы и некоторым сульфаниламидам (норсульфазол).
Эпидемиология.
Источником инфекции служат некоторые домашние животные (лошадь, мул, осел, верблюд), особенно больные острой формой сапа. В настоящее время встречается в некоторых странах Азии, Африки и Южной Америки. В нашей стране сап не встречается уже многие годы. Заболевания среди людей встречаются редко. Заражение наступает при попадании возбудителя на поврежденную кожу, слизистую оболочку респираторного и пищеварительного тракта. В лабораторных условиях возможно аэрогенное заражение.
Патогенез (что происходит?) во время Сапа:
Ворота инфекции - поврежденная кожа или слизистые оболочки. На месте внедрения возбудителя могут возникнуть сапные узелки - гранулемы, подвергающиеся затем распаду. Возбудитель проникает в регионарные лимфатические узлы, где развивается воспалительный процесс с гнойным распадом. Затем гематогенным путем возбудитель разносится по всему организму и обусловливает возникновение вторичных септических очагов в мышцах и внутренних органах. Эти очаги могут вскрываться. Часто поражаются легкие с формированием пневмосклероза, абсцессов, бронхэктазов. Могут развиться гнойный менингит и абсцессы головного мозга.
Симптомы Сапа:
Инкубационный период чаще длится 1-5 сут. Болезнь начинается остро с озноба и повышения температуры тела, головной боли, разбитости, артралгии и миалгии. На месте проникновения возбудителя образуется папула темно-красного цвета, которая быстро превращается в пустулу и затем изъязвляется. В дальнейшем, после генерализации инфекции, появляются множественные пустулы, большая часть которых превращается в язвы. Сапная язва кратерообразная с характерным сальным дном и окружена венчиком сапных узелков, которые некротизируются. Особенно часто поражается кожа лица. Наблюдаются сукровичные выделения из носа. В дальнейшем процесс захватывает внутренние органы, чаще легкие, а также мышцы, хрящи, кости. Образуются абсцессы и глубокие инфильтраты с последующим их гнойным расплавлением. Общее состояние больных резко ухудшается, лихорадка имеет гектический характер. Падает артериальное давление, тоны сердца становятся глухими, появляется слизисто-кровянистая мокрота. Рентгенологически и клинически выявляется мелкоочаговая или сливная пневмония.
Хронический сап развивается постепенно, протекает в виде обострений и ремиссий. Основные клинические симптомы - общая интоксикация, лихорадка неправильного типа, множественные пустулы, склонные к изъязвлению, абсцессы в мышцах с образованием характерных свищей, сливная пневмония с множественными асбцессами. Могут развиться кахексия и общий амилоидоз.
Диагностика Сапа:
Распознавание основывается на эпидемиологических предпосылках (контакт с больными животными) и характерной клинической картине. Сап дифференцируют от сепсиса, абсцесса легких, мелиоидоза, туберкулеза легких и легочных форм микозов (аспергиллеза, нокардиоза, гистоплазмоза и др.).
Из лабораторных методов в диагностике используют выделение возбудителя и серологические реакции (РСК, агглютинации, РПГА). Для выделения возбудителей берут гнойное отделяемое язв, пунктата абсцессов, выделения из носа. Дополнительным методом служит аллергическая проба с маллеином. Маллеин вводят внутрикожно 0,1 мл в разведении 1:100. Проба становится положительной со 2-3-й недели болезни.
Лечение Сапа:
Назначают сульфатиазол по 5-6 г/сут в течение 25-30 дней в сочетании с общеукрепляющими средствами (витамины, оксигенотерапия, переливание кровезаменителей). При образовании абсцессов проводится хирургическое дренирование. При наслоении вторичной инфекции назначают антибиотики. Перспективным является сочетание сульфаниламидов с вакцинотерапией. Для этого используют маллеин в нарастающих дозах (под кожу или внутрикожно).
Прогноз нелеченного острого сапа всегда неблагоприятный. При хроническом сапе летальность достигала 50%. Современные методы лечения, особенно при раннем начале терапии, делают прогноз более благоприятным.
Профилактика Сапа:
Проводятся санитарно-ветеринарные меры (выявление и уничтожение больных острой формой сапа животных, наблюдение за положительно реагирующими на маллеин). Больные люди подлежат изоляции и госпитализации в инфекционных стационарах, приспособленных для работы с особо опасными инфекциями. Инфицированным, но еще не заболевшим людям, проводится экстренная профилактика сульфатиозолом (из расчета 0,1 г/(кг-сут) в течение 5 дней). В лабораториях работают при соблюдении всех правил работы с особо опасными возбудителями (защита глаз и дыхательных путей, резиновые перчатки). При аварии все лица, которые были в помещении, подлежат наблюдению в течение 21 дня. Специфическая профилактика не разработана.
К каким докторам следует обращаться если у Вас Сап:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Сапа, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Мелиоидоз (ложный сап или болезнь Уитмора) – это инфекционное заболевание бактериальной этиологии, течение которого может варьировать от формирования локализованного очага воспаления до генерализованного патологического процесса, сопровождающегося возникновением молниеносного сепсиса и гибелью пациента.
Возбудитель

Развитие мелиоидоза обусловлено инфицированием грамотрицательной палочкой, которая по своей морфологической структуре имеет сходство с возбудителем сапа (особо опасной болезни непарнокопытных животных) – Pseudomonas pseudomallei (или бациллой Уитмора). Свою патогенность этот факультативный аэроб может сохранять длительное время во влажной почве, воде и гниющих органических остатках. Быстрая его гибель наступает под воздействием высокой температуры и дезинфицирующих средств.
Носителями бактерии являются грызуны, домашние питомцы (кошки, собаки), мелкий и крупный скот (коровы, свиньи, кролики, овцы, козы), дикие животные. В человеческий организм возбудитель инфекции проникает алиментарным (при употреблении загрязненной воды и пищевых продуктов), аэрогенным (при вдыхании контаминированных частиц воздуха) и контактным (при попадании загрязненного материала на травмированные кожные покровы) способами.
Факторы риска заражения
Рост заболеваемостью мелиоидозом наблюдается в сельскохозяйственных регионах в осенне-зимние периоды и при стихийных бедствиях. В большинстве случаев инфекция протекает в легкой форме – с образованием гнойных очагов в легочной ткани. Тяжелый вариант (септический), при котором происходит формирование множественных гранулем во всех тканях человеческого организма, развивается у лиц с ослабленным иммунитетом:
- ВИЧ-инфицированных;
- хронических алкоголиков;
- наркозависимых;
- пациентов, страдающих сахарным диабетом, гепатитом и туберкулезом.
Признаки и симптомы
Инкубационный период длится приблизительно 4 недели. Инфекционный процесс может протекать в следующих формах:
2. Легочной, проявляющейся в виде гнойного плеврита либо абсцедирующей пневмонии. Пациенты предъявляют жалобы на:
3. Септической, которая подразделяется на:
- молниеносную, протекающую с бурным развитием клинической картины, напоминающей проявления холеры – резким повышением температуры тела, неукротимой рвотой, профузной диареей, дегидратацией, нарастающей одышкой, гепатоспленомегалией, нарушением сознания, сердечно-сосудистой недостаточностью, желтухой, угнетением деятельности нервной системы и возникновением инфекционно-токсического шока, от которого пациент погибает на 2-е сутки;
- острую, при которой у пациентов наблюдается лихорадка, озноб, миалгия, мигрень, артралгия, рвота, расстройство стула, продуктивный кашель с выделением крови и слизисто-гнойного секрета, боль в грудной клетке, увеличение шейных и подмышечных лимфоузлов, появление на кожных покровах геморрагических пустул, развитие воспаления легких;
- подострую, имеющую сходство с клинической симптоматикой септико-пиемии – умеренно выраженным лихорадочным и интоксикационным синдромом, образованием в легочной ткани абсцессов, развитием остеомиелита, менинго-энцефалита, цистита, перитонита, пиелонефрита, гнойных плеврита, перикардита и артрита, без проведения этиотропных лечебных мероприятий гибель пациента наступает в течение месяца;
- хроническую, длящуюся на протяжении нескольких лет с субфебрильной температурой, периодическим формированием во внутренних органах и подкожной клетчатке абсцессов с длительно незаживающими свищевыми ходами, пациенты погибают от вторичной бактериальной инфекции, нарушения белкового обмена, кахексии.
4. Рецидивирующей, которая развивается при активизации латентной инфекции.
Диагностика
Диагностирование мелиоидоза и его клиническое разграничение с сапом, холерой, брюшным тифом, системным микозом, туберкулезом, тритичном сифилисом, сепсисом основано на итоговых данных:
- Сбора личного и эндемического анамнеза.
- Физикального осмотра пациента.
- Консультаций инфекциониста, фтизиатра, пульмонолога, хирурга.
- Рентгенографии органов грудной клетки. , выполненного с помощью реакций непрямой гемагглютинации и связывания комплемента, необходимых для выявления наличия в циркулирующей крови специфических белков-иммуноглобулинов, действующих против антигенов инфекционного возбудителя.
- Бактериологических исследований мокроты, крови, мочи, ликвора, содержимого абсцессов – для обнаружения и идентификации возбудителя, определения его восприимчивости к лекарственным средствам.
- Компьютерной и магниторезонансной томографии – для визуализации пораженных тканей и исключения опухолевидных образований.
Методы лечения
При мелиоидозе проводят этиотропную антибактериальную и симптоматическую терапию с применением сульфаниламидных препаратов пролонгированного действия, цефалоспоринов, тетрациклинов и Хлорамфеникола.
При необходимости вскрывают абсцессы мягких тканей, дренируют плевральную и брюшную полости.
Прогноз
Без своевременного лечения смерть пациента наступает почти в 98% случаев. Рациональная тактика антибиотикотерапии приводит к полному выздоровлению, рецидивы возникают лишь у 15% заболевших.
Для предупреждения развития мелиоидоза необходимо соблюдать гигиенические требования, обеспечивать защиту водоемов и пищевых продуктов от загрязнения, проводить комплексные меры по уничтожению грызунов, лечить инфицированных животных.
Читайте также:

