Возбудители бактериальной дизентерии относятся к роду
Обновлено: 18.04.2024
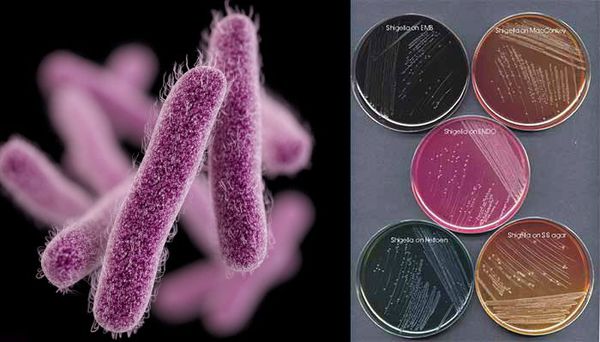
Этиология. С 1930 г. бациллы, выделяемые от больных дизентерией, официально были объединены в род Shigella, семейство Enterobacteriaceae. Идентификация шигелл осуществляется по их биохимическим и антигенным свойствам (О — антигенам), в соответствии с чем выделяют четыре группы шигелл (см. таблицу 1).
По своим морфологическим свойствам шигеллы представляют собой неподвижные, грамотрицательные бактерии. Общим и важнейшим свойством всех представителей рода Shigella является инвазивность, т. е. способность бактерий к инвазии в эпителиальные клетки кишечника с последующим размножением и паразитированием в них. Различные виды шигелл сильно отличаются по своим исходным биологическим свойствам, что, собственно, и определяет степень их вирулентности и патогенности для человека. Наиболее высокой вирулентностью обладают Sh. dysenteriae 1, что обусловлено прежде всего их способностью продуцировать один из мощнейших природных токсинов — Шига-токсин. Некоторые другие виды шигелл также способны продуцировать шига-подобные токсины, но с существенно более низкой активностью. Исключительно высокие вирулентные свойства Sh. dysenteriae 1 определяют крайне низкую инфицирующую дозу, которая составляет всего десятки или сотни микробных клеток. Для других видов шигелл инфицирующая доза определяется на один-два порядка выше.
Шигеллы относительно устойчивы к факторам внешней среды и способны длительно сохраняться на предметах домашнего обихода, в воде они сохраняют свою жизнеспособность до двух-трех недель, а в высушенном и замороженном состоянии — до нескольких месяцев. Высокие же температуры, наоборот, способствуют быстрой их гибели: при температуре +60°С — в течение 10 мин, а при кипячении — мгновенно. Достаточно высокую чувствительность шигеллы проявляют к дезинфицирующим средствам, ультрафиолетовым и прямым солнечным лучам.
Несмотря на разнообразие возбудителей шигеллезов, наибольшее эпидемическое значение для большинства стран мира имеют Sh. flexneri и Sh. sonnei. Хотя шигеллы распространены повсеместно (антропонозная инфекция), наиболее высокие показатели заболеваемости регистрируются в странах и регионах с низкой санитарией и высокой плотностью населения, что существенно облегчает возможность передачи возбудителя от человека к человеку. По расчетным данным, ежегодно в мире регистрируется около 140 млн случаев заболеваний шигеллезами. Восприимчивость к шигеллезной инфекции у лиц разных возрастных групп неодинакова. Наиболее восприимчивы к ним дети до двух-трех лет.
Патогенез. Основу патогенеза инфекционных заболеваний составляют особенности и характер взаимодействия микробов не только с клетками макроорганизма, но и с неспецифическими и специфическими защитными системами организма.
Шигеллы обладают достаточно выраженными вирулентными свойствами, вследствие чего заболевание может развиваться и при невысокой инфицирующей дозе (в сравнении с такими энтеропатогенными бактериями, как сальмонеллы и кишечные палочки). Благодаря относительной резистентности к действию желудочного сока и желчных кислот, шигеллы, не теряя своей вирулентности, проходят через желудочный барьер и проксимальные отделы тонкой кишки. В патогенезе заболевания выделяют тонко- и толстокишечные фазы, степень выраженности которых в конечном итоге и определяет вариант течения заболевания. У больных с типичным, колитическим вариантом острой дизентерии, тонкокишечная фаза клинически вообще не манифестируется, и заболевание изначально проявляется поражением дистального отдела толстой кишки. Тонкокишечная фаза обычно бывает непродолжительной и ограничивается двумя-тремя днями. Первичная транслокация шигелл через эпителиальный барьер осуществляется специализированными М-клетками, способными транспортировать как сами бактерии, так и их антигены в лимфатические образования кишечника (фолликулы, Пейеровы бляшки) с последующим их проникновением в эпителиальные клетки и резидентные макрофаги. Высвобождаемые в процессе транслокации шигелл токсические субстанции (экзо- и эндотоксины, энтеротоксины и т. д.) инициируют развитие синдрома интоксикации [3], который при шигеллезах всегда предшествует развитию диарейного синдрома.
Ключевым фактором вирулентности шигелл является их инвазивность, т. е. способность к внутриклеточному проникновению, размножению и паразитированию в клетках слизистой оболочки толстой кишки (преимущественно в дистальном отделе) и резидентных макрофагах собственной пластинки (см. рисунок 1). Посредством макроцитопиноза шигеллы проникают в цитоплазму эпителиальных клеток, где очень быстро лизируют фагосомальную мембрану, что приводит к повреждению клеток и их гибели. Последующее распространение шигелл происходит через базолатеральные мембраны эпителиальных клеток. Повреждение и разрушение эпителиальных клеток сопровождаются развитием воспалительной инфильтрации полиморфно-ядерными лейкоцитами собственной пластинки, формированием язв и эрозий слизистой оболочки толстой кишки, что клинически проявляется развитием диареи экссудативного типа. Способность к инвазии и внутриклеточному размножению шигелл кодируется генетическими механизмами, экспрессия которых происходит только в условиях in vivo. Несмотря на инвазивность, шигеллы не способны к глубокому распространению, в силу чего системной диссеминации возбудителя при шигеллезах, как правило, не происходит (за исключением Sh. dysenteriae 1).
Моторика кишечника является важным защитным механизмом, ограничивающим и препятствующим прикреплению и инвазии шигелл к эпителиальным клеткам, что наглядно демонстрируют затягивание и утяжеление инфекционного процесса у лиц, получающих препараты, подавляющие моторику кишечника.
Наблюдаемые у больных с шигеллезами дисбиотические изменения в составе нормальной микрофлоры толстого кишечника оказывают существенное влияние на скорость репарации слизистой в стадии реконвалесценции и восстановление функциональной активности кишечника.
После перенесенного заболевания у больных формируется непродолжительный (до одного года) типо- и видоспецифический иммунитет, в силу чего возможно реинфицирование.
Клиника. Клиническая картина шигеллезов весьма вариабельна, что нашло свое отражение в применяемой клинической классификации заболевания (см. таблицу 2). Хотя считается, что Sh. sonnei, как менее вирулентные штаммы шигелл, чаще вызывают более легкие формы заболевания, следует помнить, что этиология шигеллеза лишь предопределяет, но не определяет особенностей течения заболевания у конкретных больных (по форме, варианту и тяжести течения).
Хроническая форма дизентерии в настоящее время встречается достаточно редко и, по данным литературы, не превышает в 1-2% случаев, хотя существует мнение, что столь низкий ее удельный вес может быть обусловлен недостаточно разработанными критериями диагностики. Значительно чаще врачи в своей практической деятельности встречаются с острыми формами шигеллезов, которые и представляют наибольший интерес в плане адекватной оценки выявляемой у больного клинической картины заболевания, полноты обследования, правильности и своевременности проводимой терапии.
Инкубационный период при шигеллезах может варьировать от 8—12 ч (при гастроэнтеритическом варианте) до пяти дней (при колитическом варианте заболевания), составляя, в среднем, два–три дня.
Если примесь слизи в стуле является типичным признаком острой дизентерии, то кровь может присутствовать в микроскопических количествах и обнаруживаться только при копроцитоскопическом исследовании. Визуализируемая примесь крови в стуле определяется в виде прожилок. При более тяжелом течении заболевания дефекация может заканчиваться выделением небольшого количества слизи с прожилками крови.
Критериями тяжести течения колитического варианта острой дизентерии являются выраженность интоксикационного синдрома и характер поражения дистального отдела слизистой толстого кишечника (см. таблицу 3). Выраженного обезвоживания у больных при колитическом варианте острой дизентерии не выявляется ввиду отсутствия рвоты и скудного характера стула.
Гастроэнтероколитический вариант дизентерии также характеризуется острым началом заболевания: с озноба, лихорадки, головной боли и одновременным появлением синдрома гастроэнтерита — спастических болей в эпигастральной области, тошноты, рвоты, жидкого водянистого стула. Клинические признаки колита в первые сутки заболевания, как правило, отсутствуют и появляются лишь спустя один—три дня, что соответствует патоморфологическим этапам поражения слизистой желудочно-кишечного тракта. В зависимости от кратности рвоты и интенсивности диарейного синдрома, у больных достаточно рано выявляются признаки обезвоживания организма (сухость слизистых ротоглотки, бледность кожных покровов и цианоз, заостренные черты лица, снижение артериального давления, олигоурия и др.). С момента распространения патологического процесса на слизистую толстого кишечника проявления гастроэнтерита постепенно купируются: рвота прекращается, уменьшается объем испражнений, в стуле появляются патологические примеси (слизь и кровь). В зависимости от характера поражения слизистой дистального отдела толстой кишки, больные могут отмечать появление тенезмов и ложных позывов. При пальпации живота в первые дни заболевания отмечается урчание по ходу толстого кишечника, а в последующие дни появляется и нарастает болезненность и спазм сигмовидной кишки.
Тяжесть течения гастроэнтероколитического варианта дизентерии определяется на основании выраженности интоксикации и обезвоживания организма. В большинстве случаев оно не превышает II-III степени.
Редким вариантом течения острой дизентерии является гастроэнтеритический, характеризующийся большим сходством с пищевыми токсикоинфекциями.
Осложнения. Хотя наиболее высок риск развития осложнений у больных дизентерией, вызванной Sh. dysenteriae 1, на современном этапе прослеживается отчетливая тенденция к увеличению тяжелых форм дизентерии, обусловленных другими видами шигелл (в частности, Sh. flexneri), что, соответственно, отражается и на возможности развития осложнений. К числу наиболее грозных осложнений относятся: инфекционно-токсический шок; перфорация кишечника с развитием перитонита; энцефалический синдром (синдром фатальной энцефалопатии или синдром Ekiri), который преимущественно развивается у детей и иммунокомпрометированных пациентов при дизентерии, обусловленной Sh. sonnei или Sh. flexneri; бактериемия, выявляющаяся при дизентерии Sh. dysenteriae 1 в 8% случаев и крайне редко — при инфицировании другими видами шигелл (у детей до года, ослабленных, истощенных и иммунокомпрометированных пациентов); гемолитико-уремический синдром, развивающийся через неделю от начала заболевания и характеризующийся микроангиопатической гемолитической анемией, тромбоцитопенией и острой почечной недостаточностью. Нередко у больных могут развиваться осложнения, связанные с активизацией вторичной микрофлоры: пневмонии, отиты, инфекции мочевыводящих путей и др. К числу редких, но вероятных осложнений относятся реактивный артрит и синдром Рейтера (около 2% заболевших, экспрессирующих HLA-B27). В последние годы обсуждается возможная роль шигеллезов в формировании синдрома раздраженного кишечника.
Диагностика и дифференциальная диагностика. Специфическая диагностика шигеллезов основана на выделении и идентификации шигелл из испражнений больного и проведения серологических и/или иммунологических исследований, направленных на обнаружение антигенов шигелл или антител к ним. Без лабораторного подтверждения диагноз дизентерии может быть установлен только при типичной клинической картине.
Хотя диагностическая ценность эндоскопического исследования толстой кишки (ректороманоскопия и фиброколоноскопия) у больных с подозрением на шигеллезы ограничена, полученная при ее проведении информация позволяет: а) объективно оценить характер поражения слизистой толстой кишки; б) проводить дифференциальную диагностику и в) контролировать эффективность проводимой терапии.
В зависимости от характера поражения выделяют следующие варианты проктосигмоидита: катаральный, катарально-геморрагический, эрозивный, эрозивно-язвенный и фибринозный, которые, как правило, соответствуют тяжести течения заболевания.
При проведении дифференциальной диагностики в первую очередь необходимо исключить другие острые кишечные инфекционные заболевания, для которых типично развитие экссудативной диареи, а именно энтероинвазивные эшерихиозы, сальмонеллез, иерсиниоз (Y. enterocolitica), кампилобактериоз (Campylobacter jejuni), инфекция Clostridium difficile и амебиаз (протозойное заболевание, обусловленные Entamoeba histolytica). Кроме этого, необходимо помнить, что под маской шигеллезов могут дебютировать такие заболевания, как неспецифический язвенный колит и болезнь Крона.
Лечение. Лечение больных дизентерией может осуществляться не только в условиях специализированного инфекционного отделения, но и амбулаторно, что определяется клиническими и эпидемиологическими показаниями. В первую очередь следует госпитализировать пациентов со среднетяжелыми и тяжелыми формами заболевания, при затяжном и хроническом течении — пациентов с тяжелыми сопутствующими заболеваниями, детей до одного года и пожилых, а также лиц, представляющих эпидемическую опасность (независимо от варианта и тяжести течения заболевания) — работников пищевых предприятий и лиц, к ним приравненных.
Учитывая характер поражения слизистой кишечника, пациенты с дизентерией, особенно в острый период болезни, нуждаются в строгом соблюдении лечебного питания. Из рациона следует исключить любые продукты, оказывающие раздражающее (механическое, химическое и др.) действие. Ввиду формирующейся у больных недостаточности лактозы, из диеты исключается цельное молоко. Расширение диеты осуществляют постепенно, только по мере выздоровления больного. И все же переход на обычное питание следует осуществлять не ранее полного выздоровления, характеризующееся репарацией слизистой (см. таблицу 3).
Поскольку антибактериальная терапия всегда рекомендовалась для лечения больных дизентерией, серьезную проблему на сегодняшний день представляет формирование у шигелл резистентности к антимикробным препаратам, особенно в тех странах, где осуществляется их безрецептурная продажа и самолечение [5]. Недавно проведенные в нашей стране исследования [6] подтвердили высокую частоту резистентности у Sh. flexneri и Sh. sonnei к цефотаксиму (96,6 и 94,2%, соответственно), тетрациклину (97,7 и 92,8%), левомицетину (93,2 и 50,7%), ампициллину (95,5 и 26,1) и ампициллину/сульбактаму (95,5 и 23,2%). Резистентность не была выявлена лишь к ципрофлоксацину, норфлоксацину и налидиксовой кислоте.
Выбор антимикробного препарата и схема его применения у больных дизентерией определяются вариантом и тяжестью течения заболевания. При гастроэнтеритическом варианте антимикробная терапия не показана и больным назначают лишь патогенетическую терапию. При легком течении колитического и гастроэнтероколитического вариантов дизентерии больным целесообразно назначать фуразолидон по 0,1 г четыре раза в день или налидиксовую кислоту (невиграмон) по 0,5-1,0 г четыре раза в день в течение трех—пяти дней. Наиболее эффективными средствами для лечения больных со среднетяжелым и тяжелым течением дизентерии являются препараты фторхинолонового ряда (ципрофлоксацин, норфлоксацин и др.), цефалоспорины III поколения (цефотаксим), которые назначают в общетерапевтических дозах в течение пяти—семи дней. При тяжелом течении может проводиться комбинированная антибактериальная терапия (фторхинолоны и аминогликозиды; цефалоспорины и аминогликозиды).
Кроме антибактериальной терапии важное место в лечении больных дизентерией занимает патогенетическое лечение, включающее проведение дезинтоксикации и регидратации. В острый период заболевания больным целесообразно назначать десмол и смекту, обладающие противовоспалительным и мембраностабилизирующим действием на слизистую кишечника. После купирования интоксикационного синдрома больным показаны препараты, нормализующие процессы пищеварения и всасывания (дигестал, мезим-форте, панзинорм, фестал, холензим, ораза и др.). Коррекцию микробиоценоза кишечника следует проводить только в периоде реконвалесценции, когда купирована островоспалительная реакция. В этот же период больным показаны физиотерапевтические процедуры, ускоряющие процесс репарации слизистой толстого кишечника.
Литература
В. А. Малов, доктор медицинских наук, профессор
А. Н. Горобченко, кандидат медицинских наук
ММА им. И.М. Сеченова
Что такое дизентерия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Шигеллёзы, или дизентерия — это группа острых/хронических заболеваний, вызываемых бактериями рода Шигелла, которые поражают желудочно-кишечный тракт (преимущественно дистальный отдел толстой кишки). Манифестные формы (клиническая картина) дизентерии: синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (дистальный колит), синдром обезвоживания. При отсутствии адекватного лечения приводит к серьёзным осложнениям и хронизации.
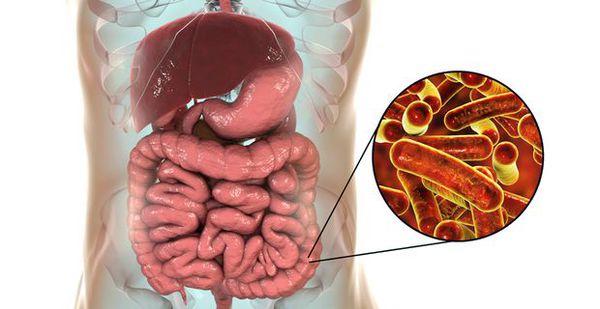
Возбудитель дизентерии
семейство — кишечные бактерии (Enterobacteriaceae)
род — Шигелла (Shigella)
виды — 4 основных:
- Dysenteriae (серовары — шигелла Григорьева-Шига, Штутцера-Шмитца, Ларджа-Сакса);
- Flexneri (Флекснера);
- Boydii (Боудии);
- Sonnei (Зонне).
Являются факультативно-анаэробными (способны существовать как при наличии, так и при отсутствии кислорода), граммотрицательными, неподвижными палочками. Хорошо растут на обычных питательных средах.
Имеют О-антиген (серологическая специфичность) и К-антиген (оболочечная структура). Клеточная стенка частично состоит из эндотоксина (липополисахарида), высвобождающегося при гибели микроорганизма. Бактерии вида Shigella Dysenteriae серовара Григорьева-Шига продуцируют высокоактивный цитотоксин, который нарушает синтез белка рибосомами клеток кишечного эпителия. Цитотоксин в совокупности с энтеротоксином (усиливающим секрецию жидкости и солей в просвет кишки) и нейротоксином (оказывающим нейротоксическое действие на сплетения Ауэрбаха) образует экзотоксином — токсин, выделяемый в процессе жизнедеятельности шигелл (Цитотоксин + энтеротоксин + нейротоксин = экзотоксин). Также у данной группы микроорганизмов происходит выделение гемолизинов — веществ, разрушающих эндотелий капилляров и вызывающий ишемию в тканях кишечника).
Факторы патогенности шигелл (механизм приспособления бактерий):
- адгезия (прикрепление к слизистой оболочке кишечника);
- инвазия (проникновение в эпителиальные клетки слизистой оболочки толстого кишечника);
- токсинообразование;
- внутриклеточное размножение.
Тинкториальные свойства (особенности микроорганизмов при окрашивании): быстро изменяют чувствительность к антибактериальным препаратам. Характерна высокая выживаемость во внешней среде (в воде, почве и пище при комнатной температуре сохраняются до 14 дней, в канализационных стоках — до 30 дней, при благоприятных условиях могут быть жизнеспособны до 4 месяцев). Способны к размножению в пищевых продуктах. При воздействии УФО (ультрафиолетового облучения) погибают за 10 минут, в 1% феноле — за 30 минут, при кипячении — мгновенно.
Интересная особенность: чем выше ферментативная активность возбудителя дизентерии, тем ниже вирулентность (минимальная доза возбудителя, способная заразить человека) и наоборот. [3] [6]
Эпидемиология
Антропоноз (повсеместное распространение).
Источник инфекции — человек (больной, носитель и лица с субклинической формой заболевания).
Минимальная инфицирующая доза для бактерии Григорьева-Шига — 10 микробных тел в 1 грамме вещества, для Флекснера — 10 2 бактерий, для Зонне — от 10 7 .
Длительное время в РФ превалировали случаи заражения, вызванные шигеллой Флекснера 2а, однако в настоящее время ввиду широкого развития туризма длительного преобладания какой-либо формы нет.
Механизм передачи — фекально-оральный (пищевой, водный, контактно-бытовой), из них преимущественно:
- Григорьева-Шига (контактно-бытовой путь);
- Зонне (с молоком и молочными продуктами);
- Флекснера (водный путь);
- Дизентериа (пищевой путь).
Наибольшую опасность представляют работники питания и водоснабжения. Больные заразны с начала болезни (конца инкубационного периода) и до трёх недель болезни.
Иммунитет непродолжителен и моноспецифичен (вырабатывается только к одному серотипу, который вызвал заболевание). [1] [4] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дизентерии
Инкубационный период — от 1 до 7 дней.
Начало заболевания острое (развитие основных синдромов наблюдается в первые сутки заболевания), характерна лихорадка постоянного типа.
Шигеллёз — острая инфекционная болезнь, вызываемая бактериями рода Shigella с фекально-оральным механизмом передачи возбудителя и характеризующаяся картиной дистального колита и интоксикацией.
Классификация
Классификация шигеллёза, принятая в настоящее время, учитывает выраженность основных синдромов, характер течения болезни, вид возбудителя.
Классификация форм и клинических вариантов инфекционного процесса при шигеллёзе
| Форма | Клинический вариант | Тяжесть течения | Особенности течения | Этиология |
| Острый шигеллёз | Колитический Гастроэнтеро- колитический |
Этиология и патогенез
Шигеллёз вызывается рядом биологически близких между собой микроорганизмов, относящихся к семейству Enterobacteriacea и объединённых в род Shigella.
• группа A: Shigella Dysenteriae, 1 — Григорьева-Шиги, Shigella Dysenteriae, 2 — Штутцера-Шмитца и Shigella Dysenteriae 3-7 — Ларджа-Сакса;
• группа В: Shigella Flexneri с подвидом Shigella Flexneri 6 — Newcastle; серовары 1-6, каждый из которых подразделяют на подсеровары а и b, а также серовары 6, X и Y;
Шигеллы — грамотрицательные неподвижные палочки, факультативные аэробы. Палочка Григорьева-Шиги образует шигитоксин (экзотоксин), остальные виды содержат термолабильный эндотоксин — ЛПС. Наименьшая заражающая доза характерна для бактерий Григорьева-Шиги, большая — для бактерий Флекснера и наибольшая — для бактерий Зонне. Представители последних двух видов наиболее устойчивы в окружающей среде: на посуде и влажном белье они могут сохраняться в течение месяцев, в почве — до 3 мес, на продуктах питания — несколько суток, в воде — до 3 мес. При нагревании до 60 °С они гибнут через 10 мин, при кипячении — немедленно, в дезинфицирующих растворах — в течение нескольких минут. Из антибактериальных препаратов наибольшая чувствительность in vitro отмечена к фторхинолонам (100%).
В течение суток (иногда и дольше) шигеллы могут находиться в желудке. При этом некоторые из них здесь же распадаются, выделяя эндотоксин. Оставшиеся бактерии попадают в тонкую кишку, где могут задерживаться до нескольких суток и даже размножаться. Далее шигеллы продвигаются в нижележащие отделы кишечника, где также размножаются и распадаются в большем количестве, чем в тонкой кишке. Определяющий момент в развитии инфекционного процесса при шигеллёзе — способность шигелл к внутриклеточной инвазии. Первостепенное значение среди защитных механизмов имеет состояние естественных факторов резистентности, особенно местных (лизоцим и (β-лизины слизистой оболочки дистального отдела толстой кишки). Вместе с гуморальными факторами (бактерицидная активность, лизоцим, комплемент сыворотки крови) они реагируют на развитие инфекционного процесса на протяжении всего заболевания.
Степень неспецифической резистентности в известной мере определена генетически, но в то же время она зависит от ряда факторов: возраста больного, полноценности питания, сопутствующих заболеваний.
Эпидемиология
Единственный источник возбудителя шигеллёза — человек, больной манифестной или стёртой формой болезни, а также бактериовыделитель. Наибольшую опасность представляют больные, которые по роду своей работы связаны с приготовлением пищи, хранением, транспортировкой и продажей пищевых продуктов. Шигеллёз распространяется с помощью фекально-орального механизма передачи возбудителя. Этот механизм включает передачу возбудителя контактно-бытовым, водным, пищевым путём. Болезнь распространена повсеместно, но заболеваемость преобладает в развивающихся странах среди контингента населения с неудовлетворительным социально-экономическим и санитарно-гигиеническим статусом. Для стран с умеренным климатом характерна летне-осенняя сезонность.
Восприимчивость населения к шигеллёзу высока во всех возрастных группах, наиболее часто болеют дети. После перенесённого заболевания формируется непродолжительный типоспецифический иммунитет.
Специфическая профилактика не разработана. Меры неспецифической профилактики состоят в повышении санитарной культуры населения, обеззараживании питьевой воды (хлорирование, кипячение и др.), а также в соблюдении правил приготовления, хранения и реализации пищевых продуктов. Работники пищевых предприятий и лица, к ним приравненные, допускаются к работе только после отрицательного бактериологического анализа на шигеллёз, а после перенесённого заболевания шигеллёзом — после двух отрицательных результатов анализов, взятых не ранее чем на 3-й день после лечения, и отсутствии клинических проявлений. В случае пребывания больного в домашних условиях в квартире проводят текущую дезинфекцию. За лицами, находившимися в контакте с больными, устанавливают медицинское наблюдение в течение 7 дней.
Клиническая картина
Cимптомы, течение
Инкубационный период при остром шигеллёзе в большинстве случаев ограничивается 2 - 5 сут. Продолжительность заболевания составляет от нескольких дней до 3 мес, шигеллёз длительностью свыше 3 мес расценивают как хронический.
Этот вариант течения заболевания диагностируют чаще всего в клинической практике. При нём определяют характерные признаки шигеллёза, особенно при тяжёлом и среднетяжёлом течении. Заболевание, как правило, начинается остро, у некоторых больных удаётся установить кратковременный продромальный период, проявляющийся непродолжительным чувством дискомфорта в животе, лёгким ознобом, головной болью, слабостью. После продромального периода (а чаще на фоне полного здоровья) появляются характерные симптомы заболевания. Прежде всего возникают схваткообразные боли в нижней части живота, преимущественно в левой подвздошной области; иногда боль имеет разлитой характер, атипичную локализацию (эпигастральная, умбиликальная, правая подвздошная область). Особенность болевого синдрома — его уменьшение или кратковременное исчезновение после дефекации. Позывы к дефекации появляются одновременно с болью или несколько позже. Стул первоначально каловый, постепенно объём каловых масс уменьшается, появляется примесь слизи и крови, частота дефекаций нарастает. В разгаре болезни испражнения могут терять каловый характер и имеют вид так называемого ректального плевка, т.е. состоят лишь из скудного количества слизи и крови. Дефекация может сопровождаться тенезмами (тянущими судорожными болями в заднем проходе), часто возникают ложные позывы. Примесь крови чаще всего незначительна (в виде кровяных точек или прожилок). При пальпации живота отмечают спазм, реже — болезненность сигмовидной кишки, иногда — метеоризм. С первого дня заболевания появляются признаки интоксикации: лихорадка, недомогание, головная боль, головокружение. Возможны сердечно-сосудистые расстройства, тесно связанные с синдромом интоксикации (экстрасистолия, систолический шум на верхушке, приглушённость тонов сердца, колебания АД, наличие изменений на электрокардиограмме, свидетельствующие о диффузных изменениях миокарда левого желудочка, перегрузке правых отделов сердца).
Длительность клинической симптоматики при неосложнённом течении острого шигеллёза — 5-10 дней. У большинства больных сначала нормализуется температура и исчезают другие признаки интоксикации, а затем нормализуется стул. Более длительно сохраняются боли в животе. Критерий тяжести течения у больных шигеллёзом — выраженность интоксикации, поражения ЖКТ, а также состояние сердечнососудистой, ЦНС и характер поражения дистального отдела толстой кишки.
Клинические особенности этого варианта заключаются в том, что начало болезни напоминает ПТИ, а в разгар заболевания появляются и выходят на первый план симптомы колита. Гастроэнтеритический вариант острого шигеллёза по течению соответствует начальному периоду гастроэнтероколитического варианта. Отличие состоит в том, что в более поздние сроки симптомы энтероколита не доминируют и клинически этот вариант течения более сходен с ПТИ. При ректороманоскопии обычно наблюдают менее выраженные изменения.
Характеризуется кратковременными и невыраженнными клиническими симптомами (1-2-кратное расстройство стула, кратковременные боли в животе), отсутствием симптомов интоксикации. Подобные случаи заболевания диагностируют при определении ректороманоскопических изменений (как правило, катаральных) и выделении шигелл из испражнений. О затяжном течении острого шигеллёза говорят, когда основные клинические симптомы не исчезают или возобновляются после кратковременной ремиссии в течение 3 н е д - 3 мес.
К этой форме инфекционного процесса относят случаи, когда отсутствуют клинические симптомы на момент обследования и в предшествовавшие 3 мес, при ректороманоскопии и выделении шигелл из испражнений не выявляют изменений на слизистой оболочке толстой кишки. Бактерионосительство может быть реконвалесцентным (сразу после перенесённого острого шигеллёза) и субклиническим, если шигеллы выделяют у лиц, не имеющих клинических проявлений и изменений в слизистой оболочке дистального отдела толстой кишки.
Хроническое заболевание регистрируют в тех случаях, когда патологический процесс продолжается более 3 мес. Хронический шигеллёз по клиническому течению подразделяют на две формы — рецидивирующую и непрерывную. При рецидивирующей форме периоды обострений сменяются ремиссией. Обострения характеризуются клинической симптоматикой, характерной для колитического или гастроэнтероколитического варианта острого шигеллёза, но слабой выраженностью интоксикации. При непрерывном течении колитический синдром не стихает, отмечают гепатомегалию. При хроническом шигеллёзе на ректороманоскопии обнаруживают также умеренные воспалительные и атрофические изменения.
Протекает в основном тяжело, характеризуется острым началом, интенсивными схваткообразными болями в животе, ознобом, повышением температуры тела до 40 °С. Стул в первые сутки по внешнему виду напоминает мясные помои, затем объём испражнений уменьшается, появляется примесь крови и гноя. Отмечают тенезмы. В ряде случаев наблюдают инфекционно ИТШ, сепсис с высевом возбудителя из крови, может развиться гемолитико-уремический синдром. Гиповолемический шок встречается при обильном стуле и раннем присоединении рвоты.
Диагностика
Клинически диагноз шигеллёза можно установить только в случаях типичного колитического варианта течения болезни. Для уточнения диагноза в не подтверждённых лабораторно случаях проводят ректороманоскопию, которая во всех случаях шигеллёза выявляет картину колита (катарального, геморрагического или эрозивно-язвенного) с поражением слизистой оболочки дистального отдела толстой кишки, часто сфинктерит. Гастроэнтеритический и гастроэнтероколитический варианты диагностируют только в случае лабораторного подтверждения. Наиболее достоверный метод лабораторной диагностики шигеллёза — выделение копрокультуры шигелл. Для исследования проводят забор частиц испражнений, содержащих слизь и гной (но не кровь), возможен забор материала из прямой кишки ректальной трубкой. Для посева используют 20% жёлчный бульон, комбинированную среду Кауфмана, селенитовый бульон. Результаты бактериологического исследования можно получить не ранее чем через 3 - 4 дня от начала заболевания. Выделение гемокультуры имеет значение при шигеллёзе Григорьева-Шиги. В некоторых случаях гастроэнтеритов, предположительно шигеллёзной этиологии, проводят бактериологическое исследование промывных вод желудка. Диагноз может быть подтверждён также серологическими методами. Из них наиболее распространён метод со стандартными эритроцитарными диагностикумами. Диагностическим считают нарастание антител в парных сыворотках, взятых в конце первой недели болезни и через 7-10 сут, и увеличение титра в четыре раза. Также используют ИФА, РКА, возможно применение реакций агрегатгемагглютинации и РСК. Вспомогательный метод диагностики — копрологическое исследование, при котором обнаруживают повышенное содержание нейтрофилов, их скопления, наличие эритроцитов и слизи в мазке.
Из инструментальных методов основное значение имеют эндоскопические (ректороманоскопия и колонофиброскопия), которые подтверждают характерные изменения слизистой оболочки толстой кишки.
Дифференциальный диагноз
Чаще всего проводят с другими диарейными инфекциями, острой хирургической патологией органов живота, ЯК, опухолями дистального отдела толстой кишки. Наиболее актуальна дифференциальная диагностика с болезнями, представленными в таблице:
Сальмонеллёз представляет трудности для дифференциальной диагностики при наличии колитического синдрома, острый аппендицит — при атипичном течении (диарея, необычная локализация боли), мезентериальный тромбоз — при наличии крови в испражнениях, острый или подострый варианты ЯК — в случаях с лихорадкой, быстрым нарастанием диареи и появлением крови в испражнениях, раке дистального отдела толстой кишки — при малосимптомном течении болезни, если диарея и интоксикация развиваются в связи с инфицированием опухоли.
Осложнения
ИТШ, серозный (пропотевание кишечной стенки) или перфоративный (при циркулярных некрозах или глубоких язвенных дефектах) перитониты, острый панкреатит. Расстройства моторики могут привести к развитию инвагинации кишечника. Описаны кишечные и желудочные кровотечения, миокардит, полиартрит, нефрит, иридоциклит, полиневрит, токсический гепатит. У больных с неблагоприятным преморбидным фоном и тяжёлым течением шигеллёза развиваются пневмония и острая сердечно-сосудистая недостаточность, представляющие собой одну из основных причин летальных исходов.
Летальность в России в 7 0 - 8 0 - х гг. прошлого века не превышала 0,2%, в 90-е гг. за счёт преобладания высокопатогенного возбудителя шигеллы Флекснера 2А летальность возросла в пять раз, а во время отдельных вспышек (Санкт-Петербург, 1992-1994) достигала 6%. С конца 90-х гг. отмечают снижение летальности.
Лечение
При тяжёлом и среднетяжёлом течении показан постельный, при лёгком — палатный режим. В остром периоде при значительных кишечных расстройствах назначают стол № 4 по Певзнеру. При улучшении состояния, уменьшении дисфункции кишечника и появлении аппетита больных переводят на стол № 2 или № 13, а за 2 - 3 дня до выписки из стационара — на общий стол № 15.
• Назначать больному антибактериальный препарат необходимо с учётом сведений о территориальном пейзаже лекарственной устойчивости, т.е. о чувствительности к нему штаммов шигелл, выделяемых от больных в данной местности в последнее время.
• Продолжительность курса этиотропной терапии определяется улучшением состояния больного. При среднетяжёлой форме инфекции курс этиотропной терапии ограничен 3 - 4 днями, при тяжёлой — 5 - 6 днями.
• Комбинации из двух и более антибиотиков (химиопрепаратов) должны быть строго ограничены тяжёлыми случаями заболевания.
Больным с лёгкой формой шигеллёза в разгаре заболевания назначают фуразолидон в дозе 0,1 г четыре раза в сутки. При среднетяжёлом течении шигеллёза назначают препараты группы фторхинолонов: офлоксацин в дозе 0,2-0,4 г два раза в сутки или ципрофлоксацин в дозе по 0,25-0,5 г два раза в сутки; при тяжёлом течении — офлоксацин в дозе по 0,4 г два раза в сутки или ципрофлоксацин по 0,5 г два раза в сутки; фторхинолоны в комбинации с цефалоспоринами II поколения (цефуроксим в дозе 1 г три раза в сутки) или III поколения (цефтазидим или цефоперазон по 1 г т ри раза в сутки). В первые 2 - 3 дня лечения препараты вводят парентерально, затем переходят на приём внутрь.
Для лечения шигеллёза Григорьева-Шиги рекомендуют ампициллин и налидиксовую кислоту. Ампициллин вводят внутримышечно в суточной дозе 100-150 мг/кг каждые 4 - 6 ч в течение 5-7 дней. Налидиксовую кислоту назначают в дозе 1 г четыре раза в сутки в течение 5-7 дней.
При шигеллёзе Флекснера и Зонне эффективен поливалентный дизентерийный бактериофаг. Препарат выпускают в жидком виде и в таблетках с кислотоустойчивым покрытием. Принимают за 1 ч до еды внутрь в дозе 30-40 мл т ри раза в сутки или по 2 - 3 таблетки три раза в сутки. Возможно ректальное введение жидкого бактериофага. При тяжёлом течении препарат не показан из-за опасности массивного лизиса шигелл и утяжеления интоксикации.
• Проводят регидратационную терапию. При лёгкой форме — пероральное применение растворов оралит, регидрон, циклоглюкосолан. Скорость введения растворов 1-1,5 л / ч . При среднетяжёлом и тяжёлом течении применяют в /в введение кристаллоидных р-ров хлосоль, квартасоль, трисоль с учётом степени обезвоживания и массы тела больного со скоростью 60-100 м л / м и н и выше.
• При отсутствии выраженного обезвоживания и признаках интоксикации применяют 5% раствор глюкозы и плазмозаменители (гемодез, реополиглюкин). При гастроэнтеритическом варианте острого шигеллёза оказание медицинской помощи больному следует начинать с промывания желудка водой или 0,5% раствором натрия гидрокарбоната, применяя для этого желудочный зонд.
• Для связывания и выведения токсина из кишечника назначают один из энтеросорбентов: полифепан по одной столовой ложке три раза в сутки, активированный уголь в дозе 15-20 г т ри раза в сутки, энтеродез по 5 г т ри раза в сутки, полисорб МП по 3 г т ри раза в сутки, смекту по одному пакетику три раза в сутки.
• Кишечные антисептики: оксихинолин (по одной таблетке три раза в сутки), энтерол — противодиарейный препарат биологического происхождения (из дрожжей Saccharomyces boulardii) назначают по 1-2 капсулы два раза в сутки.
• Для коррекции и компенсации пищеварительной недостаточности применяют ферментные препараты: ацидин-пепсин, панкреатин, панзинорм в сочетании с препаратами кальция (в дозе 0,5 г два раза в сутки).
• В остром периоде для купирования спазма толстой кишки назначают дротаверина гидрохлорид (но-шпа) по 0,04 г т р и раза в сутки, препараты красавки (белластезин, бесалол).
• В течение всего периода лечения рекомендуют комплекс витаминов, состоящий из аскорбиновой (500-600 мг/сут), никотиновой кислоты (60 мг/сут), тиамина и рибофлавина (по 9 мг/сут).
• С целью коррекции биоценоза кишечника больным с выраженным колитическим синдромом при поступлении назначают препараты на основе микроорганизмов рода Bacillus: биоспорин, бактиспорин* по две дозы два раза в день в течение 5-7 дней. При выборе препарата предпочтение следует отдавать современным комплексным препаратам: пробифору, линексу, бифидумбактерину-форте, флорину форте и др.
При лёгкой форме — 7 - 1 0 дней, при среднетяжёлой — до 16-18 дней, при тяжёлой форме и осложнениях — до месяца и более. Пациентов из декретированной группы не допускают к работе, пока не получат двух отрицательных результатов бактериологического исследования испражнений.
Диспансерному наблюдению подлежат больные хронической дизентерией, работники пищевых предприятий и лица, к ним приравненные (в течение 3 мес, а при хронической дизентерии — в течение 6 мес).
Дизентерия представляет собой острую кишечную инфекцию, вызываемую бактериями рода Shigella, характеризующуюся преимущественной локализацией патологического процесса в слизистой оболочке толстого кишечника. Дизентерия передается фекально-оральным путем (пищевым или водным). Клинически у больного дизентерией наблюдается диарея, боли в животе, тенезмы, интоксикационный синдром (слабость, разбитость, тошнота). Диагноз дизентерии устанавливают при выделении возбудителя из испражнений пациента, при дизентерии Григорьева-Шиги – из крови. Лечение проводится преимущественно амбулаторно и заключается в регидратации, антибактериальной и дезинтоксикационной терапии.
Общие сведения
Дизентерия представляет собой острую кишечную инфекцию, вызываемую бактериями рода Shigella, характеризующуюся преимущественной локализацией патологического процесса в слизистой оболочке толстого кишечника.
Характеристика возбудителя
Возбудители дизентерии – шигеллы, в настоящее время представлены четырьмя видами (S. dysenteriae, S.flexneri, S. boydii, S. Sonnei), каждый из которых (за исключением шигеллы Зонне) в свою очередь подразделяется на серовары, которых в настоящее время насчитывается более пятидесяти. Популяция S. Sonnei однородна по антигенному составу, но различается по способности продуцировать различные ферменты. Шигеллы – неподвижные грамотрицательные палочки, спор не образуют, хорошо размножатся на питательных средах, во внешней среде обычно малоустойчивы.
Оптимальная температурная среда для шигелл - 37 °С, палочки Зонне способны к размножению при температуре 10-15 °С, могут образовывать колонии в молоке и молочных продуктах, могут длительно сохранять жизнеспособность в воде (как и шигеллы Флекснера), устойчивы к действию антибактериальных средств. Шигеллы быстро погибают при нагревании: мгновенно - при кипячении, через 10 минут - при температуре более 60 градусов.
Резервуаром и источником дизентерии является человек - больной или бессимптомный носитель. Наибольшее эпидемиологическое значение имеют больные с легкой или стертой формой дизентерии, в особенности, имеющие отношение к пищевой промышленности и учреждениям общественного питания. Шигеллы выделяются из организма зараженного человека, начиная с первых дней клинической симптоматики, заразность сохраняется в течение 7-10 дней, после чего следует период реконвалесценции, в который, однако, также не исключено выделение бактерий (иногда может продолжаться несколько недель и месяцев).
Дизентерия Флекснера наиболее склонна к переходу в хроническую форму, наименьшая тенденция к хронизации отмечается при инфекции, вызванной бактериями Зонне. Дизентерия передается с помощью фекально-орального механизма преимущественно пищевым (дизентерия Зонне) или водным (дизентерия Флекснера) путем. При передаче дизентерии Григорьева-Шиги реализуется преимущественно контактно-бытовой путь передачи.
Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения дизентерии формируется нестойкий типоспецифический иммунитет. Переболевшие дизентерией Флекснера могут сохранять постинфекционный иммунитет, предохраняющий от повторного заболевания в течение нескольких лет.
Патогенез дизентерии
Шигеллы попадают с пищей или водой в пищеварительную систему (частично погибая под воздействием кислого содержимого желудка и нормального биоценоза кишечника) и достигают толстой кишки, частично внедряясь в её слизистую оболочку и вызывая воспалительною реакцию. Пораженная шигеллами слизистая склонна к образованию участков эрозий, язв, кровоизлияний. Выделяемые бактериями токсины нарушают пищеварение, а также присутствие шигелл разрушает естественный биобаланс кишечной флоры.
Классификация
В настоящее время применяется клиническая классификация дизентерии. Выделяют ее острую форму (различается по преимущественной симптоматике на типичную колитическую и атипичную гатроэнтеритическую), хроническую дизентерию (рецидивирующую и непрерывную) и бактериовыделение (реконвалесцентное или субклиническое).
Симптомы дизентерии
Острая дизентерия в гастроэнтеритическом варианте характеризуется коротким инкубационным периодом (6-8 часов) и преимущественно энтеральными признаками на фоне общеинтоксикационного синдрома: тошнотой, многократной рвотой. Течение напоминает таковое при сальмонеллезе или токсикоинфекции. Боль при этой форме дизентерии локализуется в эпигастральной области и вокруг пупка, имеет схваткообразный характер, стул жидкий и обильный, патологические примеси отсутствуют, при интенсивной потере жидкости может отмечаться дегидратационный синдром. Симптоматика гастроэнтеритической формы бурная, но кратковременная.
Первоначально гастроэнтероколитическая дизентерия также напоминает по своему течению пищевую токсикоинфекцию, в последующем начинает присоединяться колитическая симптоматика: слизь и кровянистые прожилки в каловых массах. Тяжесть течения гастроэнтероколитической формы определяется выраженностью дегидратации.
Дизентерия стертого течения на сегодняшний день возникает довольно часто. Отмечается дискомфорт, умеренная болезненность в животе, кашицеобразный стул 1-2 раза в день, в основном без примесей, гипертермия и интоксикация отсутствуют (либо крайне незначительна). Дизентерия, продолжающаяся более трех месяцев, признается хронической. В настоящее время случаи хронической дизентерии в развитых странах кране редки. Рецидивирующий вариант представляет собой периодические эпизоды клинической картины острой дизентерии, перемежающиеся периодами ремиссии, когда больные чувствуют себя относительно благополучно.
Непрерывная хроническая дизентерия ведет к развитию тяжелых нарушений пищеварения, органических изменений слизистой оболочки кишечной стенки. Интоксикационная симптоматика при непрерывной хронической дизентерии обычно отсутствует, имеет место постоянная ежедневная диарея, испражнения кашицеобразные, могут иметь зеленоватый оттенок. Хронические нарушения всасывания ведут к снижению массы тела, гиповитаминозам, развитию синдрома мальабсорбции. Реконвалесцентное бактериовыделение обычно наблюдается после перенесения острой инфекции, субклиническое - бывает при перенесении дизентерии в стертой форме.
Осложнения
Осложнения при современном уровне медицинской помощи встречаются крайне редко, преимущественно в случае тяжело протекающей дизентерии Григорьева-Шиги. Эта форма инфекции может осложниться инфекционно-токсическим шоком, перфорацией кишечника, перитонитом. Кроме того, вероятно развитие парезов кишечника.
Дизентерия с интенсивной длительной диареей может осложниться геморроем, анальной трещиной, выпадением прямой кишки. Во многих случаях дизентерия способствует развитию дисбактериоза.
Диагностика
Максимально специфична бактериологическая диагностика. Выделение возбудителя обычно производят из испражнений, а в случае дизентерии Григорьева-Шиги – из крови. Поскольку нарастание титра специфических антител происходит довольно медленно, методы серологической диагностики (РНГА) имеют ретроспективное значение. Все больше в лабораторную практику диагностирования дизентерии входит выявление антигенов шигелл в испражнениях (обычно производят с помощью РКА, РЛА, ИФА и РНГА с антительным диагностикумом), реакция связывания комплимента и агрегатгемаглютинации.
В качестве общих диагностических мер применяют различные лабораторные методики для определения степени тяжести и распространенности процесса, выявления метаболических нарушений. Проводят анализ кала на дисбактериоз и копрограмму. Эндоскопическое исследование (ректороманоскопия) нередко может дать необходимую информацию для дифференциального диагноза в сомнительных случаях. С этой же целью пациентам с дизентерией, в зависимости от ее клинической формы, может понадобиться консультация гастроэнтеролога или проктолога.
Лечение дизентерии
Легкие формы дизентерии лечатся амбулаторно, стационарное лечение показано лицам с тяжело протекающей инфекцией, осложненными формами. Также госпитализируют больных по эпидемиологическим показаниям, в старческом возрасте, имеющих сопутствующие хронические заболевания, и детей первого года жизни. Пациентам назначают постельный режим при лихорадке и интоксикации, диетическое питание (в острый период – диета №4, при стихании диареи – стол №13).
Этиотропная терапия острой дизентерии заключается в назначении 5-7-дневного курса антибактериальных средств (антибиотики фторхинолонового, тетрациклинового ряда, ампициллина, котримоксазола, цефалоспоринов). Антибиотики назначают при тяжелых и среднетяжелых формах. С учетом способности антибактериальных препаратов усугублять дисбактериоз, в комплексе применяют эубиотики курсом в течение 3-4 недель.
При необходимости производится дезинтоксикационная терапия (в зависимости от тяжести дезинтоксикации препараты назначают орально или парентерально). Коррекцию нарушений всасывания производят с помощью ферментных препаратов (панкреатин, липаза, амилаза, протеаза). По показаниям назначают иммуномодуляторы, спазмолитики, вяжущие средства, энтеросорбенты.
Для ускорения регенеративных процессов и улучшения состояния слизистой в период реконвалесценции рекомендованы микроклизмы с настоем эвкалипта и ромашки, маслом шиповника и облепихи, винилина. Хроническая форма дизентерии лечится так же, как и острая, но антибиотикотерапия обычно менее эффективна. Рекомендовано назначение лечебных клизм, физиотерапевтическое лечение, бактериальные средства для восстановления нормальной микрофлоры кишечника.
Прогноз и профилактика
Прогноз преимущественно благоприятный, при своевременном комплексном лечении острых форм дизентерии хронизация процесса крайне редка. В некоторых случаях после перенесения инфекции могут сохраниться остаточные функциональные нарушения работы толстого кишечника (постдизентерийный колит).
Общие меры профилактики дизентерии подразумевают соблюдение санитарно-гигиенических норм в быту, в пищевом производстве и на предприятиях общественного питания, контроль за состоянием водных источников, очистку канализационных отходов (в особенности дезинфекция сточных вод лечебных учреждений).
Больных дизентерией выписывают из стационара не ранее, чем спустя три дня после клинического выздоровления при отрицательном однократном бактериологическом тесте (забор материала для бактериологического исследования производится не ранее 2 дня после окончания лечения). Работники пищевой промышленности и другие лица, приравненные к ним, подлежат выписке после двукратного отрицательного результата бактериологического анализа.
Эшерихиозы — группа бактериальных антропонозных инфекционных болезней, вызываемых патогенными (диареегенными) штаммами кишечной палочки, протекающих с симптомами общей интоксикации и поражением ЖКТ.
Классификация
Этиология и патогенез
Эшерихии — подвижные грамотрицательные палочки, аэробы, относящиеся к виду Escherichia coli, роду Escherichia, семейству Enterobacteriaceae. Растут на обычных питательных средах, выделяют бактерицидные вещества-колицины. Морфологически серотипы не отличаются друг от друга. Эшерихии содержат соматические (О-Аг — 173 серотипа), капсульные (К-Аг — 80 серотипов) и жгутиковые (Н-Аг — 56 серотипов) антигены. Диареегенные кишечные палочки подразделяются на пять типов:
Факторы патогенности ЭТКП (пили, или фимбриальные факторы) определяют склонность к адгезии и колонизации нижних отделов тонкой кишки, а также к токсинообразованию. Термолабильный и термостабильный энтеротоксины ответственны за повышенную экскрецию жидкости в просвет кишки. Патогенность ЭПКП обусловлена способностью к адгезии. ЭИКП способны, имея плазмиды, проникать в клетки кишечного эпителия и размножаться в них. ЭГКП выделяют цитотоксин, шигоподобные токсины 1-го и 2-го типов, содержат плазмиды, которые облегчают адгезию к энтероцитам. Факторы патогенности энтероадгезивных кишечных палочек изучены недостаточно.
Эшерихии устойчивы в окружающей среде, могут месяцами сохраняться в воде, почве, испражнениях. Сохраняют жизнеспособность в молоке до 34 дней, в детских питательных смесях — до 92 дней, на игрушках — до 3-5 мес. Хорошо переносят высушивание. Обладают способностью размножаться в пищевых продуктах, особенно в молоке. Быстро погибают при воздействии дезинфицирующих средств и при кипячении. У многих штаммов Е. coli отмечают полирезистентность к антибиотикам.
Эшерихии проникают через рот, минуя желудочный барьер, и в зависимости от типовой принадлежности оказывают патогенное действие.
Энтеротоксигенные штаммы способны вырабатывать энтеротоксины и фактор колонизации, посредством которого осуществляются прикрепление к энтероцитам и колонизация тонкой кишки.
Энтеротоксины — термолабильные или термостабильные белки, которые воздействуют на биохимические функции эпителия крипт, не вызывая видимых морфологических изменений. Энтеротоксины усиливают активность аденилатциклазы и гуанилатциклазы. При их участии и в результате стимулирующего действия простагландинов увеличивается образование цАМФ, вследствие чего в просвет кишки секретируется большое количество воды и электролитов, которые не успевают реабсорбироваться в толстой кишке, — развивается водянистая диарея с последующими нарушениями водно-электролитного баланса. Инфицирующая доза ЭТКП — 10х10 10 микробных клеток.
ЭИКП обладают свойством внедряться в клетки эпителия толстой кишки. Проникая в слизистую оболочку, они вызывают развитие воспалительной реакции и образование эрозий кишечной стенки. Из-за повреждения эпителия усиливается всасывание в кровь эндотоксинов. У больных в испражнениях появляются слизь, кровь и полиморфно-ядерные лейкоциты. Инфицирующая доза ЭИКП — 5х10 5 микробных клеток.
Механизм патогенности ЭПКП изучен недостаточно. У штаммов (055,086,0111 и др.) выявлен фактор адгезии к клеткам Нер-2, за счёт которого происходит колонизация тонкого кишечника. У других штаммов (018, 044, 0112 и др.) этот фактор не обнаружен. Инфицирующая доза ЭПКП — 10х10 10 микробных клеток.
ЭГКП выделяют цитотоксин (SLT — shiga-like toxin), который разрушает клетки эндотелия, выстилающего мелкие кровеносные сосуды кишечной стенки проксимальных отделов толстой кишки. Сгустки крови и фибрин препятствуют кровоснабжению кишки — в кале появляется кровь. Развивается ишемия кишечной стенки, вплоть до некроза. У некоторых больных наблюдают осложнения с развитием синдрома диссеминированного внутрисосудистого свёртывания (ДВС), ИТШ и ОПН.
ЭАКП способны к колонизации эпителия тонкой кишки. Вызванные ими заболевания взрослых и детей протекают длительно, но легко. Это связано с тем, что бактерии прочно закрепляются на поверхности эпителиальных клеток.
Эпидемиология
Основной источник эшерихиозов — больные со стёртыми формами заболевания, меньшую роль играют реконвалесценты и носители. Значимость последних возрастает, если они работают на предприятиях по приготовлению и реализации пищевых продуктов. По некоторым данным, источник возбудителя при энтерогеморрагических эшерихиозах (0157) — крупный рогатый скот. Инфицирование людей происходит при употреблении продуктов, которые были недостаточно термически обработаны. Механизм передачи — фекально-оральный, который осуществляется пищевым, реже — водным и бытовым путём. По данным ВОЗ, для энтеротоксигенных и энтероинвазивных эшерихии характерен пищевой, а для энтеропатогенных — бытовой путь.
Из пищевых продуктов чаще фактором передачи служат молочные изделия, готовые мясные продукты, напитки (квас, компот и др.).
В детских коллективах инфекция может распространяться через игрушки, загрязнённые предметы обихода, руки больных матерей и персонала. Реже регистрируют водный путь передачи эшерихиозов. Наиболее опасно загрязнение открытых водоёмов, которое происходит в результате сброса необезвреженных хозяйственно-бытовых сточных вод, особенно из детских учреждений и инфекционных больниц.
Основу профилактики эшерихиозов составляют меры по пресечению путей передачи возбудителя. Особенно важно соблюдать санитарно-гигиенические требования на объектах общественного питания, водоснабжения; предупреждать контактно-бытовой путь заражения в детских учреждениях, родильных домах, стационарах (использование индивидуальных стерильных пелёнок, обработка рук дезинфицирующими растворами после работы с каждым ребёнком, дезинфекция посуды, пастеризация, кипячение молока, молочных смесей). Продукты, готовые к употреблению, и сырые, нужно разделывать на разных досках отдельными ножами. Посуду, в которой транспортируют пищу, необходимо обрабатывать кипятком.
При подозрении на эшерихиоз необходимо обследовать беременных до родов, рожениц, родильниц и новорождённых.
Контактных в очаге заболевания наблюдают 7 дней. Детей, контактных с больным эшерихиозом по месту жительства, допускают в детские учреждения после разобщения с больным и трёхкратных отрицательных результатов бактериологического исследования кала.
При выявлении больных эшерихиозом в детских учреждениях и родильных домах прекращают приём поступающих детей и рожениц. Персонал, матери, дети, бывшие в контакте с больным, а также дети, выписанные домой незадолго до заболевания, обследуются трёхкратно (проводят бактериологическое исследование кала). При выявлении лиц с положительными результатами обследования их изолируют. Больных, перенёсших эшерихиоз, наблюдают в течение 3 мес с ежемесячным клиническим и бактериологическим обследованием в КИЗ. Перед снятием с учёта — двукратное бактериологическое исследование кала с интервалом в 1 день.
Клиническая картина
Cимптомы, течение
Клинические проявления эшерихиозов зависят от типа возбудителя, возраста больного, иммунного статуса.
Заболевание начинается остро, больных беспокоят слабость, головокружение. Температура тела нормальная или субфебрильная. Появляются тошнота, повторная рвота, разлитые схваткообразные боли в животе. Стул частый (до 10-15 раз в сутки), жидкий, обильный, водянистый, нередко напоминающий рисовый отвар. Живот вздут, при пальпации определяют урчание, небольшую разлитую болезненность. Тяжесть течения определяется степенью дегидратации. Возможна молниеносная форма заболевания с быстрым развитием эксикоза. Длительность болезни 5-10 дней.
Особенности эшерихиоза, вызванного энтероадгезивными штаммами, изучены мало. Заболевание регистрируют у пациентов с ослабленной иммунной системой. Чаще выявляют внекишечные формы — поражение мочевыводящих (пиелонефрит, цистит) и желчевыводящих (холецистит, холангит) путей. Возможны септические формы (коли-сепсис, менингит).
Диагностика
Клиническая картина эшерихиозов сходна с клинической картиной других диарейных инфекций. Поэтому диагноз подтверждают на основании бактериологического метода исследования. Материал (испражнения, рвотные массы, промывные воды желудка, кровь, моча, ликвор, жёлчь) следует брать в первые дни болезни до назначения больным этиотропной терапии. Посевы производят на среды Эндо, Левина, Плоскирева, а также на среду обогащения Мюллера.
Используют иммунологические методы исследования РА, РИГА в парных сыворотках, но они не убедительны, так как возможны ложноположительные результаты из-за антигенного сходства с другими энтеробактериями. Эти методы используют для ретроспективной диагностики, особенно во время вспышки.
Перспективным методом диагностики служит ПЦР. Инструментальные методы исследования (ректороманоскопия, колоноскопия) при эшерихиозах малоинформативны.
Дифференциальный диагноз
Дифференциальную диагностику эшерихиозов проводят с другими острыми диарейными инфекциями: холерой, шигеллёзом, сальмонеллёзом, кампилобактериозом, ПТИ стафилококковой этиологии и вирусными диареями: ротавирусной, энтеровирусной, Норволк-вирусной инфекцией и др.
В отличие от эшерихиозов, холера характеризуется отсутствием интоксикации, лихорадки, болевого синдрома, наличием многократной рвоты, быстрым развитием дегидратации III-IV степени. Помогает в постановке диагноза эпидемиологический анамнез — пребывание в эндемичных для холеры регионах.
Сальмонеллёз, в отличие от эшерихиозов, характеризуется более выраженной интоксикацией, разлитыми болями в животе, болезненностью при пальпации в эпигастральной и околопупочной областях, урчанием. Характерен зловонный стул зеленоватого цвета.
Для ПТИ стафилококковой этиологии, в отличие от эшерихиозов, характерны острое, бурное начало заболевания, короткий инкубационный период (30-60 мин), более выражены симптомы интоксикации, рвота неукротимая. Боли в животе режущего характера, с локализацией в эпигастральной и околопупочной областях. Характерны групповой характер заболевания, связь заболевания с пищевым фактором, быстрый регресс болезни.
Осложнения
Чаще эшерихиозы протекают доброкачественно, но возможны осложнения: ИТШ, гиповолемический шок с дегидратацией III-IV степени, ОПН, сепсис, пневмония, пиелоцистит, пиелонефрит, холецистит, холангит, менингит, менингоэнцефалит. Летальный исход в результате ОПН (синдром Гассера) регистрируют у детей до 5 лет в 3-7% случаев. В Москве за последние 10 лет летальных исходов не было.
Лечение
В остром периоде болезни больным рекомендуют щадящую терапию (стол № 4, при нормализации стула — № 2, в период реконвалесценции — № 13).
В лёгких случаях заболевания достаточно назначения оральной регидратационной терапии (регидрон и другие растворы, количество которых должно в 1,5 раза превышать потери воды с испражнениями).
Показаны ферменты (панзинорм-форте, мезим-форте), энтеросорбенты (полисорб, энтеросгель, энтеродез в течение 1-3 дней). При лёгком течении болезни целесообразно использование кишечных антисептиков (интетрикс по две капсулы три раза в день, неоинтестопан после каждого акта дефекации по две таблетки, до 14 в сутки, энтерол по две капсулы два раза в день) в течение 5-7 дней. Лёгкие и стёртые формы эшерихиозов не требуют назначения этиотропных препаратов.
При лечении больных в условиях стационара показан постельный режим в первые 2-3 дня. Назначают этиотропную терапию. С этой целью при среднетяжёлых формах используют один из следующих препаратов: ко-тримоксазол по две таблетки два раза в день или препараты фторхинолонового ряда (ципрофлоксацин по 500 мг два раза в сутки перорально, пефлоксацин по 400 мг два раза в сутки, офлоксацин по 200 мг два раза в сутки), длительность терапии 5-7 дней.
В тяжёлых случаях фторхинолоны применяют вместе с цефалоспоринами 2-го (цефуроксим по 750 мг четыре раза в сутки внутривенно или внутримышечно; цефаклор по 750 мг три раза в сутки внутримышечно; цефтриаксон 1,0 г один раз в сутки внутривенно) и 3-го поколения (цефоперазон по 1,0 г два раза в сутки внутривенно или внутримышечно; цефтазидим по 2,0 г два раза в сутки внутривенно или внутримышечно).
При дегидратации II-III степени назначают регидратационную терапию внутривенно кристаллоидными растворами (хлосоль, ацесоль и пр.), которую проводят по общим правилам.
При выраженных симптомах интоксикации используют коллоидные растворы (декстран и др.) в объёме 400-800 мл/сут.
После приёма антибактериальных препаратов при продолжающейся диарее используют эубиотики для коррекции дисбактериозов (бифидумбактерин-форте, хилак-форте и др.) в течение 7-10 дней. Больных выписывают после полного клинического выздоровления, нормализации стула и температуры тела, а также однократного бактериологического исследования кала, которое проводят не ранее чем через 2 дня после окончания лечения.
При лёгкой форме заболевания 5-7 дней, при среднетяжёлой 12-14 дней, при тяжёлой — 3-4 нед. Диспансеризация не регламентирована.
Госпитализация
Госпитализацию больных с эшерихиозами проводят по клиническим и эпидемиологическим показаниям. Больных при среднетяжёлом и тяжёлом течении заболевания госпитализируют в инфекционные больницы. В лёгких случаях больные могут лечиться амбулаторно при наличии благоприятных бытовых, санитарно-гигиенических условий.
По эпидемиологическим показаниям госпитализации подлежат лица из декретированных групп, больные из организованных коллективов, а также пациенты, проживающие в коммунальных квартирах, общежитиях.
Читайте также:

