Возбудители гонореи и менингококковой инфекции
Обновлено: 25.04.2024
Гонококковая инфекция (ГИ, гонорея), которую относят к ИППП, вызывается Neisseria gonorrhoeae – грамотрицательной бактерией, принадлежащей семейству Neisseriaceae, роду Neisseria. N.gonorrhoeae, как и C.trachomatis, имеет высокую тропность к цилиндрическому эпителию, поэтому поражает цервикальный канал, эндометрий, маточные трубы, уретру. Неосложненная ГИ у мужчин протекает чаще всего в форме острого гнойного или гнойно-слизистого уретрита, у женщин цервицита с гнойно-слизистыми выделениями. При аногенитальных и орогенитальных контактах возможно развитие проктита или фарингита. Симптомы и проявления ГИ, за небольшим исключением, неспецифичны, для постановки диагноза ГИ необходимы лабораторные исследования для выявления патогена. У мужчин до 15% случаев ГИ может протекать без клинической симптоматики, а у 5–10% не сопровождаться и лабораторными признаками уретрита, у женщин доля бессимптомных форм может достигать 45–55%. Как при манифестных, так и при малосимптомных формах ГИ при отсутствии лечения высок риск развития осложнений. У мужчин осложнениями ГИ являются стриктуры уретры, простатит, орхоэпидидимит; у женщин – эндометрит, сальпингит, сальпингоофорит, пельвиоперитонит, тубоовариальный абсцесс, внематочная беременность, трубное бесплодие.
Показания к обследованию. У мужчин: симптомы и клинические проявления уретрита, эпидидимита, эпидидимоорхита или простатита; у лиц, практикующих аногенитальные контакты – проктита; при физикальном осмотре – наличие выделений из уретры, особенно гнойного характера.
У женщин: симптомы воспалительного процесса в нижних отделах урогенитального тракта и органов малого таза, боли в низу живота, патологические выделения из влагалища; наличие слизистых или гнойно-слизисто выделений из цервикального канала, отечность и признаки воспаления шейки матки; нарушение менструального цикла; болезненность при половых контактах; подготовка к хирургическому вмешательству на органах малого таза; подготовка к беременности; бесплодие.
У лиц обоего пола без симптомов и признаков воспалительного процесса урогенитального тракта: наличие перечисленных выше симптомов и признаков или установленная ГИ у полового партнера; в возрастной группе до 25 лет – многочисленные половые партнеры или половые контакты с новым половым партнером без барьерной контрацепции.
Дифференциальная диагностика. Хламидийная инфекция, урогенитальный трихомониаз, инфекция, вызванная M.genitalium.
Этиологическая диагностика включает визуальное обнаружение гонококков методами микроскопии, выделение культуры гонококка, выявление ДНК и РНК N.gonorrhoeae.
Материал для исследований
- Мазки/соскобы со слизистых оболочек цервикального канала и уретры женщин – микроскопическое исследование, выделение культуры гонококков, выявление ДНК, РНК N.gonorrhoeae;
- мазки (соскобы) со слизистой влагалища – выявление ДНК, РНК N.gonorrhoeae;
- мазки (соскобы) со слизистой прямой кишки – выделение культуры гонококков;
- мазки (соскобы) со слизистой ротоглотки – выделение культуры гонококков;
- моча (первая порция) мужчин – выявление ДНК, РНК N.gonorrhoeae.
Сравнительная характеристика методов лабораторной диагностики. Для визуального выявления гонококков фиксированный мазок, окрашенный метиленовым синим или по Граму, исследуют с использованием световой микроскопии для выявления диплококков (грам-отрицательных) внутри полиморфноядерных лейкоцитов. Диагностическая чувствительность метода отличается при диагностике гонококковой инфекции у мужчин и женщин: у мужчин при острой форме инфекции она составляет 90–95%, у женщин не превышает 50% при острой форме, при торпидном течении инфекционного процесса – 10–25%.
Культуральное исследование включает выделение культуры нейссерий и подтверждение принадлежности выделенной культуры к виду Neisseria gonorrhoeae. Посев осуществляется на плотные питательные среды. После получения колоний проводится видовая идентификация нейссерий по набору биохимических тестов. Этиологический диагноз считается установленным только после подтверждения принадлежности выросших колоний нейссерий к виду N.gonorrhoeae.
Для выявления ДНК N.gonorrhoeae в РФ используют ПЦР с различными вариантами детекции продуктов реакции и метод выявления РНК на основе реакции НАСБА. Диагностическая чувствительность для диагностики ГИ метода ПЦР находится в пределах 95–98%, метода НАСБА достигает 98%, специфичность составляет 96–98% и до 100% для методов ПЦР и НАСБА, соответственно.
Показания к применению различных лабораторных исследований. Микроскопическое исследование препаратов с окраской по Граму используют для лабораторного подтверждения наличия воспалительного процесса (повышенное содержание ПМЯЛ) у пациентов с симптомами и клиническими проявлениями урогенитальной инфекции. Кроме того указанный метод микроскопии является наиболее быстрым и информативным методом диагностики гонореи у мужчин с симптомами воспалительного процесса. У мужчин без клинических проявлений инфекционно-воспалительного процесса урогенитального тракта метод имеет низкую чувствительность. У женщин даже с признаками инфекционно-воспалительного процесса микроскопическое исследование препаратов с окраской по Граму не рекомендуется рассматривать как метод диагностики гонореи из-за его низкой информативности. Метод не показан и для диагностики ГИ экстрагенитальной локализации.
Культуральное исследование рекомендуется проводить во всех случаях диагностики ГИ, когда для этого имеется возможность (стандартизованные питательные среды, условия для транспортировки биологического материала, обеспечивающие сохранение жизнеспособности гонококков). При отсутствии ответа на проведенное лечение рекомендуется определение чувствительности к антибактериальным препаратам.
В настоящее время выявление ДНК N.gonorrhoeae методом ПЦР рассматривают как оптимальное исследование для скрининга пациентов обоего пола, показано его применение и для оценки результатов лечения. При использовании метода ПЦР с учетом скорости элиминации ДНК N.gonorrhoeae контроль лечения необходимо проводить не ранее 2–3 недель. РНК возбудителя является более ранним маркером ответа на терапию, поэтому при использовании метода НАСБА можно оценивать эффективность лечения через 1–2 недели после окончания курса.
Особенности интерпретации результатов лабораторных исследований. Наличие диплококков внутри полиморфноядерных лейкоцитов является высокоспецифичным признаком ГИ, однако при оценке результатов выявления N.gonorrhoeae с использованием микроскопии следует учитывать, что в данном случае определяется морфотип микроорганизма, который свойственен всем предcтавителям рода Neisseriaceae. Неоднократно описаны случаи уретрита, вызванного N.meningitides с микроскопической картиной аналогичной гонорее. В связи с этим для окончательного подтверждения диагноза ГИ необходимо подтверждение результатов микроскопии культуральными методами или выявлением ДНК N.gonorrhoeae. У женщин с острой формой инфекции даже при повышенном содержании лейкоцитов в мазке в большинстве случаев названный признак ГИ отсутствует.
Положительный результат культурального исследования, проведенного с видовой идентификацией возбудителя, является наиболее объективным доказательством инфекции и не требует дополнительного подтверждения. Однако отрицательный результат может означать как отсутствие возбудителя, так неоптимальные условия его транспортировки и/или культивирования.
При обнаружении ДНК N.gonorrhoeae в образцах из урогенитального тракта у пациентов с клиническими проявлениями урогенитальной инфекции и наличии факторов, способствующих инфицированию, дополнительного исследования не требуется и диагноз ГИ считается установленным, за исключением случаев обследования несовершеннолетних или лиц, подвергшихся сексуальному насилию. В таких случаях согласно, существующим нормативным документам, диагноз гонококковой инфекции правомочен только на основании результатов культурального исследования. При обнаружении ДНК N.gonorrhoeae, но отсутствии субъективных и объективных признаков инфекционно-воспалительного процесса и факторов риска, или при исследовании биологического материал из экстрагенитальных локализаций, для подтверждения диагноза рекомендуется провести исследование для обнаружения РНК N.gonorrhoeae методом НАСБА. Наличие ДНК и РНК возбудителя является объективным лабораторным признаком инфекции.
Менингококковая инфекция – это острое инфекционное заболевание, первым признаком которого является острый назофарингит или воспаление носоглотки, протекающее с последующим развитием менингококцемии и гнойного менингита.
Возбудителем гнойного менингита и менингококцемии является Neisseria mеningitidis – грамотрицательная бактерия, которая существует в виде разных серологических типов, то есть обладает достаточно большим разнообразием антигенов, против которых иммунной системе человека в случае контакта с этой инфекцией придется вырабатывать антитела.
Большие эпидемии менингита, чаще всего, вызываются менингококком группы А. Тем не менее, большую значимость в эпидемиологии менингита имеет также менингококк группы В.
Менингококковая инфекция, пути заражения
Менингококковая инфекция передается воздушно-капельным путем. Источник инфекции – это всегда человек, больной острым назофарингитом, с острой генерализованной формой менингококковой инфекции или здоровый носитель. Обычно носителей менингококка не более 5-процентов, но в период эпидемии в очаге инфекции доля носителей может достигать 50%. При этом носительство менингококка обычно кратковременно, около недели.
Периодические подъемы заболевания происходят примерно через каждые 10 – 12 лет.
Менингококковая инфекция, признаки и симптомы
Как уже говорилось, наиболее часто встречающейся формой менингококковой инфекции является назофарингит. При попадании менингококка в верхние дыхательные пути, на слизистую оболочку носоглотки развивается местный воспалительный процесс. Инкубационный период составляет 2 – 3 дня, за ним следует продромальный или начальный период заболевания, во время которого больной менингококковой инфекцией наиболее заразен. Острый назофарингит развивается в течение 1 – 3х дней и характеризуется подъемом температуры до 38,0 С, яркой гиперемией (покраснением) и зернистостью задней стенки глотки, которая покрывается слизисто-гнойным отделяемым. Также отмечается покраснение миндалин, кашель, насморк со слизистым отделяемым с примесью зелени и гноя. Заболевание может длиться 3 – 5 дней и закончиться выздоровлением, а может перейти в генерализованную форму. В этом случае проникновение возбудителя в кровоток сопровождается появлением озноба, головной болью, подъемом температуры до 40 С. Генерализованная менингококковая инфекция может приводить к развитию гнойных очагов в различных внутренних органах: легких, сердце, суставах. Но самое страшное осложнение – это менингококцемия (менингококковый сепсис). Причем у маленьких детей менингококцемия может возникнуть внезапно на фоне полного здоровья, с повышением температуры тела до 40 – 41 градусов С за несколько часов и сопровождается головной болью, неукротимой рвотой, болями в мышцах и конечностях. Характерным признаком менингококцемии является появление звездчатой геморрагической сыпи (мелкие точечные кровоизлияния на коже, которые напоминают звездное небо).
И наконец, еще одной тяжелой формой менингококковой инфекции является менингит, который также развивается на фоне острого назофарингита. Менингококковый менингит начинается остро, с подъема температуры тела до высоких цифр, резкой мучительной головной боли, неукротимой рвоты, не связанной с приемом пищи.
Все формы генерализованной менингококковой инфекции требуют немедленной госпитализации в специализированное инфекционное отделение и проведения антибактериальной, а также интенсивной дезинтоксикационной терапии.
Менингококковая инфекция и вакцинация
Основным контингентом лиц, подлежащих вакцинации против менингококковой инфекции, являются дети, живущие в закрытых коллективах, а также отъезжающие на каникулы в организованные летние лагеря отдыха. В медицинской практике широко используются полисахаридные менингококковые вакцины, типа Менинго А+С или Менцевакс.
Данные вакцины предназначены для иммунизации детей от 2х лет и взрослых по схеме однократного введения одной дозы вакцины с последующей ревакцинацией через 2 – 3 года.
Таким образом, менингококковая инфекция, безусловно, относится к таким заболеваниям, против которых проще и дешевле сделать прививку, чтобы обезопасить себя от возможных неприятных осложнений. Естественно, целесообразность и безопасность каждой вакцинации необходимо предварительно обсудить со своим лечащим врачом, а при необходимости – со специалистом, врачом иммунологом.
Гонорея. Возбудитель гонореи. Гонококк. Эпидемиология гонореи. Источник гонореи. Морфология гонококков. Тинкториальные свойства гонококков.
Гонококк. Эпидемиология гонореи. Источник гонореи.
Источник гонореи — больной человек. Основной путь заражения гонореей — половой, возможно инфицирование плода при прохождении через родовые пути матери. Врождённая невосприимчивость отсутствует. После перенесённого заболевания невосприимчивость к вторичным заражениям не вырабатывается; возможны супер- и ре инфекции.
Животные резистентны к гонококкам, лишь внутрибрюшинное введение микробов вызывает гибель мелких лабораторных животных.
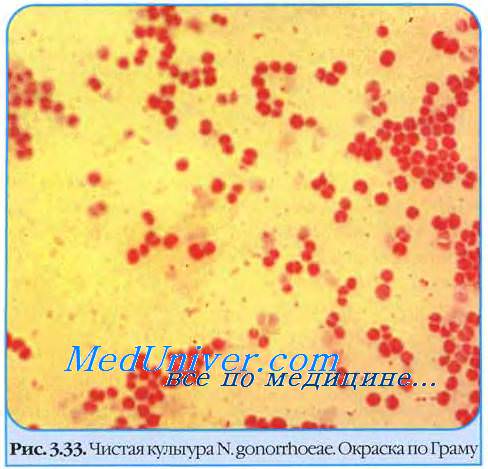
Морфология и тинкториальные свойства гонореи
В свежих культурах гонококки представляют неподвижные диплококки размером 1,25-1,0x0,7-0,8 мкм, образующие капсулу .
Характерен полиморфизм гонококков — в мазках встречают относительно мелкие или крупные клетки, а также палочковидные формы. Хорошо окрашиваются анилиновыми красителями (метиленовым синим, бриллиантовым зелёным и др.). Образуют L-формы, в том числе под действием пенициллина. Под влиянием химиопрепаратов быстро меняют свойства и образуют грамположительные формы. Гонококки имеют сложно организованную клеточную стенку; наличие тех или иных её компонентов обусловливает их внутривидовую дифференцировку. По наличию пилей гонококки разделяются на пять типов (Т1-Т5).
Гонококки типов Т1 и Т2 снабжены пилями (Р+ и Р++), окружены капсулой и вирулентны, бактерии прочих типов авирулентны. Белок 1 составляет до 60% вещества клеточной мембраны и его идентификация составляет основу серотипирова-ния гонококков и распознавания бактерий методом ИФА. Белок II определяет специфические клинические проявления заболевания. Бактерии содержащие белки 1 и II обычно выделяют при поражениях мочевыводящих путей, а штаммы, содержащие белок I, но лишённые белка И — при диссеминированных поражениях.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Патогенез поражений гонококками. Патогенез гонореи. Принципы микробиологической диагностики гонореи. Микробиологическая диагностика гонококков. Выявление гонококков
Гематогенное распространение гонореи отмечают у 1% заболевших. В патогенезе диссеминирования гонококковой инфекции существенное значение имеет пол больного, обусловливающий характер развивающихся различных синдромов (например, воспаления тазовых органов, артритов, септицемии, менингитов и др.). Женщины более склонны к диссеминированньм поражениям. В то же время заболевание у них часто протекает бессимптомно, а лечение не проводится. Женщины представляют основной резервуар инфекции.

Принципы микробиологической диагностики гонореи. Микробиологическая диагностика гонококков
При типичной форме острого гонорейного уретрита распознавание возбудителя в условиях лаборатории не представляет особого труда и может быть ограничено бактериоскопическим исследованием мазков гнойного отделяемого. Для этого готовят два мазка: первый окрашивают 1% спиртовым раствором эозина и 1% водным раствором метиленового синего, второй мазок окрашивают по Граму.
Бактериоскопическая диагностика гонореи основана на наличии трёх признаков — характерной морфологии, внутриклеточного расположения бактерий и окраски по Грому. Диагностика гонореи у женщин путём бактериоскопии не всегда даёт положительный результат. У молодых женщин с пиурией (более 103 нейтрофилов в поле зрения при отсутствии прочей патогенной микрофлоры) необходимо исключить гонококковую этиологию заболевания. При бактериоскопической диагностике также применяют методы прямой иммунофлюоресценции и реакцию непрямой иммунофлюоресценции (РНИФ). Для распознавания хронических инфекций, а также после неэффективной химиотерапии, приводящих к изменению характерных морфологических особенностей прибегают к выделению возбудителя.
Материал высеивают на свежеприготовленные твёрдые питательные среды — асцит-агар, среду с аутолизатами и сывороткой, КА. Инкубацию посевов 'желательно проводить при повышенном содержании С02 (10-20%). В зависимости от условий культивирования и качества среды колонии появляются через 1-8 сут после посева. Характерная особенность— аутолиз колоний от центра к периферии, начинающийся уже через сутки. Дифференциальный признак N. gonorrhoeae — оксидаза-положительные колонии, образованные грамотрицательными диплококками. В ходе реакции происходит изменение окраски колоний в течение нескольких секунд с варьированием от розовой до чёрной (рис. 16-5). Видовую принадлежность подтверждают по способности ферментировать углеводы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

