Возбудители туберкулеза относятся к виду
Обновлено: 26.04.2024
Туберкулез – инфекционное заболевание исторически был связан с плохими социально-бытовыми условиями и в прошлом был известен, как чехотка.. По данным Всемирной организации здравоохранения в настоящее время почти треть населения земли инфицировано туберкулезом. Проблема туберкулеза актуальна и для Российской Федерации, показатель заболеваемости туберкулезом населения страны остается достаточно высоким.
24 марта 1882 года немецкий ученый Роберт Кох доказал, что туберкулез вызывается специфическим возбудителем, микроорганизмом, который долгое время назывался бациллой Коха. Потом было установлено, что возбудитель относится к группе микобактерий и его стали называть микобактерией туберкулеза.
Различают несколько видов микобактерий : человеческий, бычий, птичий, которые при заражении ими могут вызвать заболевание туберкулезом у человека. Основной источник заражения - это больной активным туберкулезом легких, выделяющий в окружающую среду возбудителя инфекции. Один больной туберкулезом в год может заразить 10-15 человек. В 95% случаев люди инфицируются туберкулезными палочками через легкие, при вдыхании воздуха, зараженного бациллярной мокротой, слюной (капельный путь) или при вдыхании запыленного воздуха, содержащего палочки ( пылевой путь). Дети, как правило, заражаются от кашляющих и сплевывающих мокроту взрослых. Когда взрослые кашляют, в воздух выбрасывается большое количество мелких капель жидкости, в которых содержится много туберкулезных палочек. Самые крупные капли оседают на землю, в то время как маленькие остаются в воздухе и движутся вместе с больным, они могут оставаться во взвешенном состоянии 30-60 минут. В закрытых помещениях и малых пространствах их концентрация возрастает по мере того, как больной продолжает кашлять. Любой человек, находящийся в контакте с таким больным, подвергается риску вдохнуть микобактерии туберкулеза. Опасность увеличивается, если кашляющий не проявляет мер предосторожности: он должен закрывать рот и отворачиваться от окружающих, сплевывать мокроту в баночку и закрывать ее. Опасность больных туберкулезом для окружающих здоровых людей объясняется большим количеством микобактерий туберкулеза в мокроте у больных туберкулезом легких. За сутки больной выделяет с мокротой до 20 млн. микобактерий туберкулеза, которые жизнеспособны в течение нескольких месяцев и накапливаются в естественных условиях в окружении больного. Чем дольше общение с больным человеком, тем выше риск заразиться и заболеть. Особенно опасно это для детей, которые еще не приобрели иммунитета к туберкулезу.
Исследования показали, что кроме передачи инфекции от человека к человеку существует и второй путь заражения бациллами туберкулеза от больных животных и птиц. Более 50 видов сельскохозяйственных животных и 60 пород птиц могут болеть туберкулезом. Заражение происходит через желудочно-кишечный тракт при употреблении продуктов, содержащих микобактерии туберкулеза (сырое молоко, от больных туберкулезом коров, а также изготовленных из него масла, сыра и сливок, яйца туберкулезных кур). Кроме того, следует иметь в виду возможность загрязнения молочных продуктов микобактериями из воздуха или от персонала, ухаживающего за животными, или от больных продавцов. Заражение возможно также при употреблении в пищу недостаточно проваренного мяса, чаще внутренних органов не только кур, но и свиней, чувствительных к микобактериям птичьего типа.
Заболеть туберкулезом может каждый, но чаще рискуют люди с ослабленным иммунитетом и из близкого окружения больного туберкулезом. Возможность заражения туберкулезом зависит от состояния здоровья человека, количества микроорганизмов и способностей их к быстрому размножению. К ослаблению защитных сил организма приводят: алкоголизм, употребление наркотиков, заражение ВИЧ, недостаточное питание, переутомление, тяжелые условия жизни и работы, различные заболевания (сахарный диабет, грипп, перенесенные операции, длительный прием кортикостероидных препаратов), беременность и роды.
Эти симптомы могут быть проявлением туберкулеза легких:
- Кашель, который не проходит в течение 2-3-х недель.
- Длительное повышение температуры тела
- Ночная потливость
- Потеря веса
Если у Вас или ваших близких людей появились такие симптомы, особенно кашель, нужно немедленно обратиться к врачу!
ПОМНИТЕ! Своевременное обращение к врачу спасет Вас и Ваших близких от туберкулеза.
Болезнь проявляется медленно, клинические симптомы разнообразные, часто туберкулез маскируется под другие заболевания (затянувшийся грипп, повторные пневмонии, хронические бронхиты, болезни почек, мочекаменные болезни, часты циститы).
Вот поэтому каждому человеку необходимо проходить профилактическую флюорографию грудной клетки не реже 1 раза в 2 года. Значение в диагностике различных форм туберкулеза являются бактериологические исследования выделяемой мокроты, мочи, пунктатов, соскобов. Основной метод диагностики туберкулеза у детей – проведение 1 раз в год туберкулиновой пробы.
Профилактические меры в борьбе с туберкулезом.
Основной профилактической мерой является вакцинация новорожденных и ревакцинация детей в возрасте 7 лет. К сожалению, в последние годы увеличивается количество матерей, отказывающихся в роддоме от вакцинации БЦЖ. Каждой маме необходимо знать и помнить, что туберкулез не врожденное заболевание, а заразное заболевание и дети самые беззащитные перед туберкулезом.
Решающее значение в раннем выявлении туберкулеза являются профилактические осмотры населения и флюорографическое обследование.
Проблема туберкулеза еще до конца не решена, еще велик экономический ущерб от длительного лечения больных, потерей трудоспособности, рабочего времени по больничным листам и инвалидностью.
Необходимо помнить, что туберкулез легче предупредить, чем лечить.
Туберкулез – серьезное и опасное заболевание, но очень важно не запускать болезнь.
Излечение каждого заразного больного это единственный способ остановить туберкулез на земле.
отделения ФБУЗ «Центр гигиены и
Главный врач ФБУЗ Овсянникова Л.В.
«Центр гигиены и эпидемиологии
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Калужской области, 2006-2022 г.
Если Вы не нашли необходимую информацию, попробуйте зайти на старую версию сайта
Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
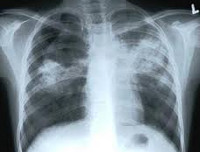
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
- первичный туберкулезный комплекс
- туберкулезный бронхоаденит (туберкулез внутригрудных лимфатических узлов)
- туберкулез легких (милиарный, диссеминированный, инфильтративный, очаговый, кавернозный, фиброзно-кавернозный, цирротический, туберкулема)
- туберкулезный плеврит
- туберкулез трахеи, туберкулез бронхов, верхних дыхательных путей и др.
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Ранний период первичной туберкулезной инфекции
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Туберкулезная интоксикация детей и подростков
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Первичный туберкулезный комплекс
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Туберкулезный бронхоаденит
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.

Туберкулёз – широко распространенное инфекционное заболевание, вызываемое микобактериями.
Возбудитель туберкулеза – бактерия Mycobacterium tuberculosis. Она устойчива во внешней среде и в некоторых случаях способна сохраняться в высушенном виде годами.
Источник инфекции – больные активной формой туберкулеза люди.
Наиболее опасны – больные лёгочной формой туберкулеза с наличием бактериовыделения.
Основной, наиболее значимый в распространении инфекции механизм передачи – воздушно-капельный.
Возможны воздушно-пылевой, контактный, алиментарный (с пищей), вертикальный (во время беременности) пути передачи.
Заразиться туберкулёзом может любой человек, но наиболее подвержены инфицированию дети до 3 лет, лица, проживающие на одной территории с больными туберкулезом органов дыхания, люди с хроническими заболеваниями, страдающие алкоголизмом, курильщики, беженцы, мигранты.
Инкубационный период может длиться от 3 месяцев до нескольких лет.
В 90% случаев после инфицирования формируется латентная туберкулезная инфекция, в 10% – развивается активный туберкулёз (специфическое воспаление).
Симптомы заболевания зависят от локализации инфекционного процесса в организме.
При развитии активного туберкулёза возможны следующие симптомы:
- кашель, продолжающийся 3 или более недель,
- кровохарканье,
- боли в груди во время дыхания, при кашле,
- потеря аппетита, потеря веса,
- усталость,
- лихорадка,озноб, ночная потливость.
Туберкулез может поражать также другие органы и системы организма, включая почки, позвоночник, суставы, головной мозг. В таком случае симптомы заболевания соответствуют локализации процесса.
Часто туберкулёз протекает в бессимптомной форме или с минимальным количеством симптомов и выявляется случайно.
При туберкулезе часты осложнения, среди которых наиболее распространены легочный плеврит, пневмоторакс, туберкулезный лимфаденит, туберкулёз верхних дыхательных путей, венозная тромбоэмболия, септический шок и другие.
Регулярное обследование на туберкулёз гарантирует раннее выявление и своевременное лечение заболевания.
Всем детям, получившим прививку БЦЖ, проба Манту проводится ежегодно с 12-месячного возраста.
Дважды в год проба проводится:
- детям, не вакцинированным (до получения ребенком прививки против туберкулеза);
- детям, больным хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, сахарным диабетом;
- детям, получающим кортикостероидную, лучевую и цитостатическую терапию;
- ВИЧ-инфицированным детям.
В целях раннего выявления туберкулеза у подростков проводятся:
- плановая ежегодная туберкулинодиагностика;
- периодические (флюорографические) осмотры.
Профилактические медицинские осмотры с целью раннего выявления туберкулеза среди взрослых проводятся не реже 1 раза в 2 года.
По эпидемиологическим показаниям профилактические медицинские осмотры проходят 2 раза в год: военнослужащие, лица, находящиеся в контакте с источниками туберкулезной инфекции, лица, снятые с диспансерного учета, ВИЧ-инфицированные, пациенты, состоящие на диспансерном учете в наркологических и психиатрических учреждениях, лица без определенного места жительства и др.
Наиболее действенный метод профилактики туберкулёза – вакцинация на 3-7 день жизни ребенка.
Ревакцинация проводится в 6-7 лет при отрицательной пробе Манту.
В месте введения противотуберкулезной вакцины спустя 4-6 недель развивается специфическая реакция в виде папулы размером 5-10 мм в диаметре. Далее образуется рубчик до 10 мм в диаметре.
Осложнения после вакцинации и ревакцинации встречаются редко и обычно носят местный характер.
Неспецифическая профилактика заключается в своевременном обследовании на туберкулёз всех членов семьи, обследование контактных лиц в очаге инфекции, а также соблюдение принципов здорового образа жизни.
Управление Роспотребнадзора по Республике Марий Эл
Туберкулез: общая характеристика - RSS
Туберкулез: общая характеристика
Туберкулез относится к категории весьма распространенных инфекционных недугов. Согласно имеющимся статистическим данным, данная патология является самой частой причиной гибели населения от инфекционных заболеваний во всем мире. По данным Всемирной организации здравоохранения в 2013 году 9 миллионов человек заболели туберкулезом и 1,5 миллиона человек умерли от этой болезни.
Туберкулез является широко распространенным инфекционным заболеванием человека и животных, вызываемым микобактериями туберкулезного комплекса (Mycobacterium tuberculosis complex-MTBC), преимущественно Mycobacterium tuberculosis.
Туберкулезная палочка представляет собой достаточно агрессивный и устойчивый микроб, который способен весьма длительный промежуток времени жить в высушенной мокроте, на грязных предметах, в почве. Так, возбудители туберкулеза сохраняют свою жизнеспособность в сухом состоянии до 3 лет, при нагревании выдерживают температуру выше 80°С (микобактерии туберкулеза, находящиеся в мокроте, выживают при кипячении в пределах 5 минут), устойчивы к органическим и неорганическим кислотам, щелочам, многим окислителям, проявляют устойчивость к воздействию спиртов, ацетона, четвертичных аммониевых соединений (ЧАС), нечувствительны к рассеянному солнечному свету, то есть данный микроб практически не поддается воздействию дезинфицирующих средств.
Источником инфекции являются больные активной формой туберкулеза люди и животные (крупный рогатый скот, козы, собаки). Эпидемиологически наиболее опасными являются больные туберкулезом легких с наличием бактериовыделения и/или с деструктивными процессами в легких.
Резервуар туберкулезной инфекции – больные туберкулезом и инфицированные микобактерией туберкулеза люди, животные и птицы.
Основным механизмом передачи возбудителя инфекции является воздушно-капельный (аэрозольный). Возможны также воздушно-пылевой, контактный, алиментарный, вертикальный механизмы передачи.
Основным фактором передачи возбудителя туберкулезной инфекцииявляется воздушная среда. Факторами передачи инфекции могут также являться инфицированные материалы от больных, зараженные возбудителем объекты внешней среды.
Места пребывания больного туберкулезом вместе с окружающими его людьми и предметами внешней среды в тех пределах пространства, в которых возможно возникновение новых заражений и заболеваний (очаги туберкулеза) различны по эпидемиологической опасности, и в зависимости от степени риска возникновения новых случаев в очаге разделяются на 5 групп:
I группа – очаги с высоким риском заражения туберкулезом, отягощенные неблагоприятными факторами – социально отягощенные очаги.
К этой группе относятся очаги, сформированные больными туберкулезом органов дыхания, выделяющими микобактерии туберкулеза, при сочетании в очаге всех или части следующих неблагоприятных факторов:
- проживание в очаге детей и подростков, лиц с иммунодефицитными заболеваниями;
- тяжелые бытовые условия, отсутствие возможности выделения отдельного помещения для проживания больного;
- нарушения противоэпидемического режима, нарушение больным правил личной гигиены.
Для обеспечения эффективности противоэпидемических и профилактических мероприятий определяются границы таких очагов. В территорию очага включается квартира, в которой проживает больной туберкулезом органов дыхания с обильным выделением возбудителя туберкулеза, лестничная клетка, подъезд дома и группа близлежащих домов, объединенных общим двором.
II группа – очаги туберкулеза с высоким риском заражения в очаге, социально благополучные.
К этой группе относятся очаги, в которых проживают больные туберкулезом органов дыхания, выделяющие микобактерии туберкулеза, но проживающие в отдельных квартирах без детей и подростков, где больной соблюдает санитарно-гигиенический режим, выполняются мероприятия по текущей дезинфекции.
III группа – очаги туберкулеза с риском заражения в очаге:
- очаги, где проживают больные активным туберкулезом органов дыхания без установленного при принятии на учет выделения микобактерии, но проживающие с детьми и подростками;
- очаги, сформированные больными с внелегочными локализациями туберкулеза с выделением микобактерии туберкулеза и без выделения микобактерии с наличием язв и свищей.
IV группа – очаги с потенциальным риском заражения туберкулезом:
- очаги, в которых у больных активным туберкулезом органов дыхания установлено прекращение выделения микобактерии туберкулеза в результате лечения (условные бактериовыделители), проживающие без детей и подростков и не имеющие отягощающих факторов;
- очаги, где больной, выделяющий микобактерии, выбыл;
- очаги, где больной, выделяющий микобактерии, умер.
V группа – очаги туберкулеза зоонозного происхождения.
Эпидемиологическая ситуация по туберкулезу осложняется при нарастании в этиологической структуре доли лекарственно-устойчивых форм М. tuberculosis, распространением ВИЧ-инфекции.
Одну из главных ролей в сопротивляемости организма по отношению к туберкулезной палочке играет вакцина, которая входит в Национальный календарь профилактических прививок:
- новорожденные на 3-7 день жизни (вакцинация против туберкулеза);
- дети 6-7 лет (ревакцинация против туберкулеза при отрицательном результате пробы Манту).
Большую эффективность для профилактики туберкулеза имеют массовые флюорографические обследования взрослого населения. Ежегодное обследование помогает своевременно выявлять больных туберкулезом людей. Флюорография в системе профилактики туберкулеза позволяет начать лечение на ранних этапах заболевания, что является важным условием его успешности. В целях раннего выявления туберкулеза у детей и подростков проводится плановая ежегодная туберкулинодиагностика (проба Манту).
Читайте также:

