Возможно ли забеременеть с гиперкератозом
Обновлено: 18.04.2024
Екатерина, да по результату цитологии - гиперкератоз, хроническое воспаление. Вам нужно сделать расширенную кольпоскопию, скорее всего у Вас лейкоплакия шейки матки. Из этого участка берут биопсию, чтобы подтвердить ее. Затем этот участок удаляют либо радиоволновым методом, либо лазерным, либо ножевая резекция. И затем наблюдение.
А то, что касается мажущих выделений в середине цикла, перед и после менструации, то вероятнее всего это проявление эндометриоза. Для этого нужно пройти УЗИ ОМТ на 5-7й день менструального цикла и по результатам проходить лечение.
Араксия, те цитология может и не показать онкологию? (((
А могла повлиять на анализ то, что сдавался перед месячными ?
И почему в заключение написано Норма ? (

Цитология обычно показывает атипичные клетки (онкологию), если таковые есть, но подтверждение всему - биопсия с гистологич. исследованием биоптата. Гиперкератоз - это не онкология, не переживайте. Гиперкератоз – это патологическое утолщение рогового слоя эпителия. Повлиять на анализ то, что сдавался перед месячными это не может.
А мазок на флору какой? Сдавали ли ПЦР на ВПЧ высокого онкогенного риска?
Араксия, на флору не сдавала, до этого сдавала ЗПП, окологлоточных года лечила уреаплазму , остальное было чисто, ВПЧ сдавала очень давно-было чисто, партнеров не меняла , муж

Мазок на флору нужно сдать и посмотреть, есть ли воспалительный процесс на шейке матке, во влагалище, т.е есть ли повышение лейкоцитов, какая флора. Если все нормально окажется, то след.этап - кольпоскопия и далее по схеме, которую я написала. Если воспалительный характер мазка на флору, то лечение, а затем контроль снова мазка на флору и цитологии. Но кольпоскопию сделать Вам нужно обязательно в любом случае!

Здравствуйте, Екатерина. Приложите, пожалуйста , результат цитологии. Мажущие кровянистые выделения из половых путей до и после менструации обычно бывают связаны с патологией эндометрия или с аденомиозом или миомой матки, которая выходит в полость матки. Чтобы исключить ту патологию вам необходимо сделать УЗИ малого таза на 5-8 день менструального цикла. Что касается гиперкератоза- такое бывет при лейкоплакии шейки матки ( это доброкачественный процесс), при каких-то воспалительных процессах. Для начала необходимо исключить вопспалительный процесс: сдаете фемофлор из влагалища, из шейки матки - ПЦР на ИППП ( микоплазма гениталиум, хламидия, трихомонада, гонококк), ВПЧ высокого онкогенного риска. Далее- есть что-то обнаруживаем, проводим противовоспалительную терапию После противовоспалительной терапии обязательно расширенную кольпоскопию и контрольную онкоцитологию, при наличии очагов, подозрительных при кольпоскопии , похожих на участки лейкоплакии шейки матки или дисплазию, обязательно берется биопсия с этих участков. Гиперкератоз означает утолщение эпителия . Если то связано с лейкоплакией и он доказан при биопсии, то, при отсутствии диспластических клеток, ничего страшного нет.: 1 раз в год контролируйте- кольпоскопия и онкоцитология.

Екатерина, что я и писала ранее- у вас описано наличие хронического воспалительного проуцесса в фазе обострения. Прводите дообследование ( мазки), санацию ( противовоспалительную терапию), и контроль онкоцитологии с расширенной кольпоскопией. Скорее всего все будет хорошо. Также мажущие выделения могут быть связаны с полипом шейки матки ( при кольпосокопии доктор может увидеть, на УЗИ полипы шейки видны не всегда), или наличием очагов эндометриоза на шейке матки
Что такое лейкоплакия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Татьяны Алексеевны, гинеколога со стажем в 14 лет.
Над статьей доктора Игнатенко Татьяны Алексеевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Лейкоплакия шейки матки — это утолщение и ороговение плоского эпителия слизистой оболочки шейки матки.
Очаг лейкоплакии может располагаться на слизистой оболочке нижней губы, угла рта, дна полости рта, щёк, в аногенитальной области, на вульве, клиторе, во влагалище, на шейке матки, реже — в области головки полового члена, в окружности заднепроходного отверстия. [11]
Согласно статистике, частота лейкоплакии шейки матки составляет всего 0.7 на 100 000 случаев гинекологической заболеваемости, среди заболеваний шейки матки — 5.2%. [11]
Лейкоплакия шейки матки наиболее часто встречается в возрастной группе 17-39 лет. [9]
В большинстве стран Европы и США, где проводится организованный скрининг рака шейки матки, лейкоплакия шейки матки не попадает в активный поиск, пока цитологические мазки не выявят начальные степени дисплазии (предрака) шейки матки. В нашей стране тактика наблюдения и ведения лейкоплакии шейки матки более активная.
Причины развития лейкоплакии шейки матки делят на:
- внутренние (эндогенные): нарушение гормонального фона, иммунные нарушения в организме;
- внешние (экзогенные): инфекционные, химические, травматические.
Под нарушением гормонального фона чаще подразумевают хроническое отсутствие овуляции, что приводит к дисбалансу эстрогена и прогестерона в организме с преобладанием первого. Относительно повышенные концентрации эстрогена, в свою очередь, действуют на органы-мишени (молочные железы, тело и шейка матки), приводя к гиперпластическим процессам (бесконтрольному увеличению числа клеток). [4] Часто у пациенток с лейкоплакией шейки матки диагностируют повышение уровня пролактина. Иммунные нарушения зачастую проявляются воспалительными процессами матки и ее придатков (вагиниты, сальпингоофориты, цервициты). [9] Отечественным исследованием выявлено повышение концентрации секреторного иммуноглобулина А (SIgA) у пациенток с такими фоновыми заболеваниями шейки матки, как эктопия цилиндрического эпителия и лейкоплакия шейки матки. [8]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы лейкоплакии шейки матки
Зачастую заболевание протекает бессимптомно. Лишь около трети пациенток предъявляют жалобы на обильные бели и контактные кровяные выделения (после полового акта, использования тампонов, гинекологических осмотров).
Симптомы перерождения лейкоплакии в рак
Рак шейки матки — это заболевание, которое долго никак не проявляется. Симптомы возникают, когда опухолевый процесс уже зашёл далеко. Чаще всего пациентки жалуются на обильные бели, кровянистые выделения и боли внизу живота [18] . Выявить болезнь на ранних стадиях можно с помощью мазков-отпечатков с поверхности покровного эпителия шейки матки [19] .
Патогенез лейкоплакии шейки матки
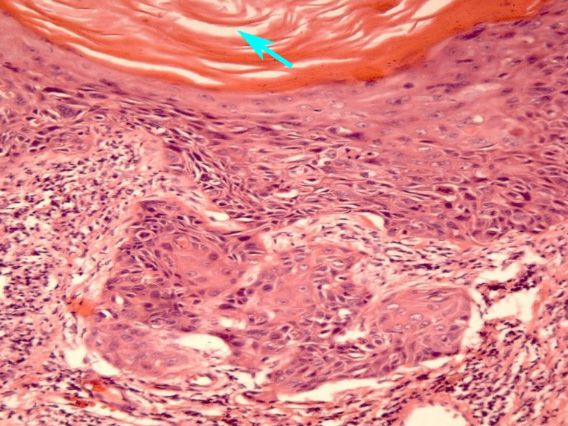
Механизм развития лейкоплакии в точности не выяснен. Считается, что под влиянием причинных факторов включаются механизмы ороговения в норме неороговевающего многослойного плоского эпителия шейки матки. На поверхности шейки матки формируются роговые чешуйки, клетки с деформированным ядром и внутриклеточными компонентами. [2]
Классификация и стадии развития лейкоплакии шейки матки
Согласно классификации Я.Б. Бохмана (1976), лейкоплакия, наряду с псевдоэрозией, эктропионом, полипом, эндометриозом шейки матки, цервицитами, истинной эрозией шейки матки, входит в группу фоновых заболеваний шейки матки, при которых не обнаруживается клеток с атипичными признаками, но длительное существование которых может послужить фактором риска развития предрака.
За рубежом лейкоплакию шейки матки с клеточным атипизмом относят к группе предраковой патологии шейки матки — ЦИН (цервикальной интраэпителиальной неоплазии, или дисплазии, шейки матки). [2]
Осложнения лейкоплакии шейки матки
Чем опасна лейкоплакия шейки матки
Лейкоплакия может распространяться с шейки матки на своды влагалища. Злокачественное перерождение клеток лейкоплакии наблюдается у 31,6% больных по данным отечественных авторов, 4,9-9% — по зарубежным данным. [11]
Диагностика лейкоплакии шейки матки
Комплексное обследование при лейкоплакии включает:
Кольпоскопия
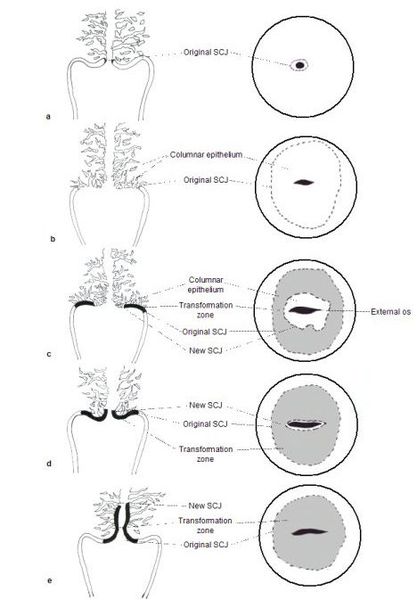
При кольпоскопии устанавливается тип зоны трансформации (переходной зоны стыка двух видов покровного эпителия шейки матки — многослойного плоского и цилиндрического), место расположения лейкоплакии.
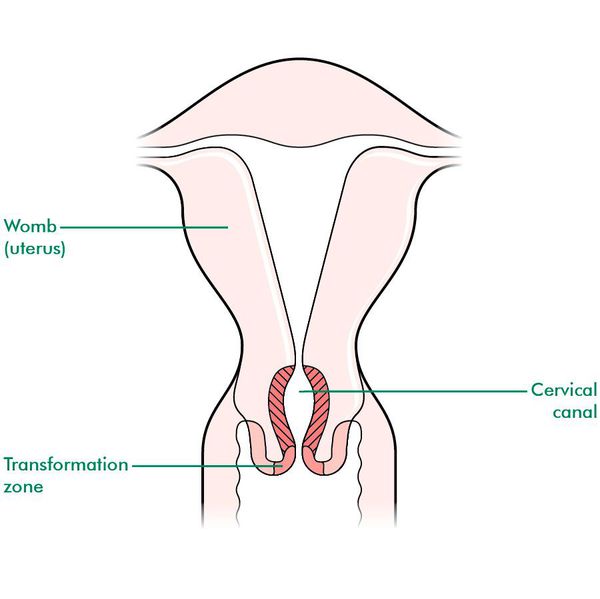
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
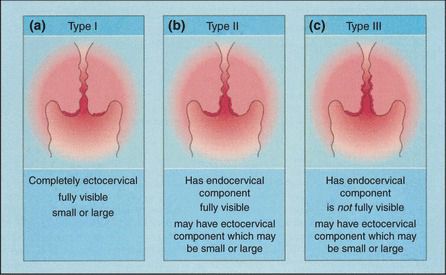
Зона трансформации 2 типа — переходная зона частично скрыта в канале шейки матки. Адекватно оценить такую картину сложно, так как наиболее измененные участки могут быть не видны и пропущены.
Зона трансформации 3 типа — переходная зона находится глубоко в канале шейки матки и оценить её кольпоскопически невозможно. Кольпоскопия в этом случае считается неинформативной, поскольку глубина залегания патологического очага остается неизвестной.
Цитологическое и гистологическое исследование
При лейкоплакии проводится цитологическое (РАР-тест) и гистологическое (полученное при биопсии) исследование клеток и тканей шейки матки. Биопсия шейки матки показана во всех случаях лейкоплакии. Если при гистологической диагностике выявлен доброкачественный гиперкератоз, то многие авторы, особенно зарубежные, считают, что лечить лейкоплакию необязательно [25] .
Сложность диагностики лейкоплакии при помощи простого цитологического соскоба с шейки матки заключается в невозможности оценки полноценного клеточного состава, так как из-за плотных роговых чешуек на поверхности многослойного плоского эпителия шейки матки в соскоб могут не попасть клетки из глубоких слоев. Таким образом может быть пропущена предраковая трансформация или даже рак шейки матки. [3] Именно поэтому основным методом диагностики лейкоплакии шейки матки является исследование ткани шейки матки, полученной при обязательно прицельной биопсии на фоне кольпоскопии. Зона трансформации 2 и 3 типа, определенные при кольпоскопии, могут послужить поводом для проведения не только биопсии, но и выскабливания слизистой канала шейки матки. Более щадящий метод оценки состояния слизистой канала шейки матки возможен при помощи микрокольпогистероскопии (офисная гистероскопия). Преимущество метода заключается в возможности нетравматичного прохождения канала шейки матки (цервикального канала) под визуальным контролем без анестезии. В процессе процедуры можно провести прицельную биопсию. При гистологическом исследовании лейкоплакия характеризуется терминами: кератоз, паракератоз, акантоз.
Бактериологическое исследование
Включает анализ влагалищного мазка и бактериальных посевов на флору и половые инфекции. Исследования важны тем, что при наличии воспаления шейки матки результаты цитологического и гистологического анализов могут быть искажены.
Анализ на ВПЧ
Исследование ДНК ВПЧ высокого онкогенного риска в соскобе с шейки матки и цервикального канала
В настоящее время изучают влияние вирусной инфекции на развитие лейкоплакии. Некоторые авторы считают, что процессы ороговения можно рассматривать как косвенный маркер папилломавирусной инфекции. Лейкоплакия, существующая вне инфицирования ВПЧ, зачастую не озлокачествляется. При сочетании с вирусом вероятность озлокачествления есть, но серьезных подтверждений этому факту пока нет. [12] [13]
Иммунограмма
В основе лейкоплакии шейки матки лежит множество предрасполагающих факторов: иммунные и гормональные нарушения, перенесённые инфекционные заболевания и травматические воздействия на шейку матки [20] . Доказана связь между заболеваниями шейки матки и нарушением местного иммунитета: степень нарушения иммунитета прямо пропорциональна тяжести патологии шейки матки [21] .
Иммунограмма проводятся по показаниям с последующей консультацией иммунолога [18] .
Контроль уровня гормонов
Доказано, что повышенный уровень эстрогенов играет важную роль в развитии лейкоплакии [36] . Поэтому при заболевании исследуют гормональный статус и при необходимости корректируют его [22] .
Лечение лейкоплакии шейки матки
Консервативное лечение
Медикаментозное лечение при лейкоплакии включает:
- этиотропную противовоспалительную терапию;
- коррекцию микробиоценоза влагалища, гормональных и иммунных нарушений [22] ;
- лечение ВПЧ иммуномодуляторами — оправдано лишь вместе с хирургическим вмешательством [23] .
Если у молодой нерожавшей женщины выявлена лейкоплакия шейки матки, но отсутствует ВПЧ, то можно пока не делать операцию, но нужно обязательно наблюдать за состоянием пациентки [24] .
В нашей стране лейкоплакию обычно подвергают деструкции — разрушению патологической ткани. Это обосновано, так как со временем лейкоплакия может трансформироваться, пациентка может заразиться ВПЧ и произойдёт перерождение ткани, что потребует новых биопсий и лишних визитов к врачу.
Хирургическое лечение
Наиболее часто применяемыми методами лечения лейкоплакии шейки матки являются:
- радиоволновая хирургия;
- лазеротерапия (высокоинтенсивное СО2-лазерное излучение);
- диатермокоагуляция (как нежелательный, ввиду большого количества потенциальных осложнений, но возможный метод лечения).
Подготовка к операции включает:
- гинекологический мазок, обследование на инфекции, передаваемые половым путём и бактериологический посев из цервикального канала, если есть воспаление;
- ВПЧ-тест с помощью полимеразной цепной реакции (ПЦР) с генотипированием;
- цитологическое исследование;
- кольпоскопию;
- УЗИ, чтобы выявить объёмные образования шейки матки неясного происхождения;
- гормональное обследование при подозрении на соответствующие нарушения;
- точечную биопсию при адекватной кольпоскопии;
- эксцизионную биопсию (исследуемая ткань удаляется целиком) при неадекватной кольпоскопии — из-за сильного воспаления, искажающего картину, выраженного кровотечения, тяжёлых рубцовых изменений, когда атипически изменённый эпителий распространяется вглубь цервикального канала;
- диагностическое выскабливание эпителия цервикального канала, чтобы исключить предраковые изменения и злокачественную трансформацию эндоцервикса [27] .
Если лейкоплакия шейки матки сочетается с воспалением вульвы и влагалища, то его необходимо устранить до операции [28] .
Как проходят гинекологические операции
При сочетании лейкоплакии с деформацией и гипертрофией шейки матки целесообразно проведение реконструктивно-пластических операций (пластика шейки матки) с целью восстановления анатомии цервикального канала. [14] [15]
Современные зарубежные исследователи расценивают лейкоплакию как доброкачественный физиологический процесс и в большинстве ситуаций рекомендуют профилактическое наблюдение.
Криодеструкция
Криодеструкция — это разрушение патологического очага с помощью низкой температуры. Осуществляется контактным способом, чаще всего однократно. Длительность процедуры зависит от характера и распространённости патологического процесса. В среднем при температуре минус 90 °С достаточно 10 минут [26] .
К достоинствам этого метода относятся безболезненность и возможность провести его в амбулаторных условиях. Эффективность такого лечения составляет от 54 до 96 %. Недостаток метода: повторные случаи лейкоплакии, особенно у пациенток с нарушениями менструального цикла [19] .
Химическая коагуляция
Химическими коагулянтами, например Солковагином, лейкоплакию лечили в 90-х годах ХХ века. Эффективность лечения простой лейкоплакии шейки матки у молодых нерожавших женщин составляла около 70 %. Сейчас этот метод не применяют.
Антибиотикотерапия
Перед операцией необходимо устранить сопутствующий воспалительный процесс в шейке матки. Выбор антибактериальных препаратов зависит от того, какие патогенные микроорганизмы выявлены при анализах [29] [30] [31] [32] . После операции антибиотики не требуются, так как хирургическое вмешательство проводится, только если нет инфекционных процессов.
Физиотерапия
Физиопроцедуры после операций на шейке матки, в том числе и при лейкоплакии, не проводятся.
Народные способы лечения
Не следует применять средства, которые влияют на тканевой обмен: облепиховое масло, масло шиповника, мазь с алоэ и др. Эти препараты могут способствовать разрастанию тканей и возникновению дисплазии шейки матки [23] .
Беременность и лейкоплакия
Во время беременности лечение лейкоплакии шейки матки как без атипии (кератоза или гиперкератоза), так и с атипией (дисплазией), не проводится. При изменениях шейки матки, включая цервикальные интраэпителиальные неоплазии II и III степени (CIN II–III), до родов показано наблюдение: цитологическое исследование и кольпоскопия один раз в 3 месяца [16] . Контрольное цитологическое исследование и кольпоскопию проводят не ранее чем через 6 недель после родов [17] .
При обнаружении лейкоплакии шейки матки у беременных обязательно лечат урогенитальную инфекцию, бактериальный вагиноз и восстанавливают микробиоценоз влагалища.
При обнаружении ВПЧ-инфекции применяют интерферонотерапию, например препарат Виферон (гель, ректальные суппозитории) после 14-ой недели беременности. Повторные курсы проводят на 22–24-ой и 32–34-ой неделях беременности [16] . Лейкоплакия на течение беременности и вынашивание плода не влияет.
Реабилитация
Сразу после процедуры пациентку могут беспокоить тянущие боли внизу живота, однако они быстро проходят. Выделения чаще всего светлые слизистые или водянистые, редко с прожилками крови.
Кровянистые выделения после операции возникают редко. Но если они появились, беспокоят дольше 5–10 дней и/или менструации становятся обильнее и выделяются кровяные сгустки, то следует немедленно обратиться к врачу.
Также должна насторожить температуры тела свыше 37,5 °C, сильные боли внизу живота и гноевидные выделения из половых путей с резким неприятным запахом.
После операции в течение месяца рекомендуется:
- воздержаться от половой близости;
- не принимать ванну, мыться можно только под душем;
- не спринцеваться и не пользоваться влагалищными тампонами;
- избегать перегревания, не посещать бани и сауны;
- не плавать в бассейне и не купаться в природных водоёмах;
- не заниматься спортом и не поднимать тяжести свыше 3 кг.
Через две недели после операции врач проводит гинекологический осмотр, чтобы удостовериться, что пациентка восстанавливается. Слизистая полностью приходит в норму за 4–6 недель.
Наблюдение после лечения
Частота посещения доктора зависит от формы заболевания, эффективности лечения и наличия факторов риска, которые могут осложнить выздоровление: курение, ВИЧ-инфекция, заболевания, передаваемые половым путём, носительство онкогенных типов ВПЧ и т. п.
Цитологический метод является самым оптимальным для наблюдения после операции, за рубежом иногда дополнительно используется ВПЧ-тест. Если результаты РАРР- и ВПЧ-тестов положительные, то проводят кольпосокпию [25] .
Диспансерное наблюдение после лечения лейкоплакии без атипии проводится один раз в полгода в течение двух лет. Включает кольпоскопическое и цитологическое исследования, анализ на ВПЧ [18] . Если лечение было эффективным, на кольпоскопии не выявлено патологий, в мазке на онкоцитологию нет атипичных клеток, тест на ВПЧ отрицательный, то пациентке можно посещать врача один раз в год.
Диета
После лечения лейкоплакии следует придерживаться принципов правильного питания, специфическая диета не требуется.
Прогноз. Профилактика
При лейкоплакии шейки матки прогноз, как правило, благоприятный.
Принципы профилактики развития лейкоплакии шейки матки включают:
- рациональное лечение патологических процессов шейки матки, исключающее необоснованные повторные травмирующие воздействия на шейку матки устаревших методов (диатермокоагуляция, химическая коагуляция). Пациентки, в прошлом имевшие диатермокоагуляцию или химическую коагуляцию шейки матки нуждаются в ежегодном контрольном наблюдении, особенно при наличии ВПЧ;
- своевременное выявление и лечение воспалительных процессов половых органов;
- устранение нарушений менструального цикла; [1]
- ежегодное исследование цитологического мазка (РАР-тест) достоверно тражает наличие связанных с ВПЧ изменений клеток и поражений-предшественников предраковой патологии шейки матки. [6]
Что такое гиперплазия эндометрия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Анькиной Анны Олеговны, врача УЗИ со стажем в 10 лет.
Над статьей доктора Анькиной Анны Олеговны работали литературный редактор Юлия Липовская , научный редактор Юлия Кондратенко и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Гиперплазия эндометрия (гиперпластические процессы эндометрия) — это патологическое разрастание желёз слизистой оболочки матки. Эндометрий состоит из желёз и стромы (основы). В норме строма занимает более половины площади эндометрия, при гиперплазии соотношение желёз к строме становится более 50 % [24] .
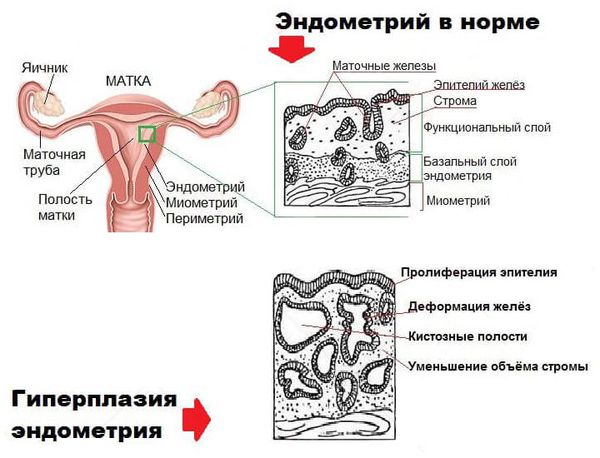
Гиперплазию нужно отличать от пролифелирующего эндометрия, при котором эндометрий растёт, но не имеет структурных особенностей, характерных для ранней, средней или поздней стадии пролиферации в нормальном менструальном цикле. Также он отличается наличием участков кровоизлияний, дистрофических изменений и распадом [22] .
Пролиферирующий эндометрий не является формой гиперплазии, так как соотношение желёз эндометрия к строме не изменяется. Однако если состояние не лечить, повышается риск развития гиперплазии [23] .
Распространённость заболевания составляет 15–50 % от всех гинекологических патологий [7] . Гиперплазия эндометрия может возникнуть у женщин всех возрастов, но чаще развивается в 40-44 года, когда происходит гормональная перестройка из-за приближения менопаузы [1] [6] .
В составе маточного эндометрия есть специфические рецепторы, которые делают его органом-мишенью для половых гормонов. При гормональном сбое нарушается рост и дифференцировка эндометриальных клеток, что приводит к разрастанию эндометрия.
Факторы риска развития гиперплазии эндометрия [1] [8] [11] :
-
и связанное с ним избыточное образование эстрогенов из андрогенов в жировой ткани [3] ;
- возраст старше 35 лет;
- наследственность и генетические мутации;
- злостное курение табака;
- раннее менархе (начало менструации) — до 12 лет;
- поздняя менопауза — позже 55 лет;
- затянувшийся период менопаузального перехода;
- хроническая ановуляция (отсутствие овуляции у женщины репродуктивного возраста более шести циклов подряд);
- сопутствующие заболевания: сахарный диабет 2-го типа, ожирение, синдром Линча (наследственный неполипозный колоректальный рак), синдром поликистозных яичников (СПКЯ), гормональные опухоли яичников, бесплодие, а также заболевания пищеварительного тракта, иммунной системы и щитовидной железы;
- приём некоторых лекарственных препаратов: менопаузальная заместительная гормональная терапия (ЗГТ), содержащая только эстрогены; длительная терапия Тамоксифеном. Этот препарат применяется в составе комплексного лечения рака молочной железы. Его побочным эффектом является влияние на слизистую оболочку матки с развитием гиперплазии [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гиперплазии эндометрия
В редких случаях гиперплазия эндометрия может протекать без симптомов [16] [17] . Но обычно для гиперпластических процессов эндометрия характерны нарушения менструального цикла:
- интервал между менструациями более 35 дней или менее 21 дня;
- затяжные, обильные менструации;
- кровянистые выделения из половых путей между менструациями;
- отсутствие менструаций более шести месяцев вне беременности и лактации.
Пациентки репродуктивного возраста иногда жалуются на отсутствие беременности при регулярной половой жизни [15] [18] .
В период перехода к менопаузе основным симптомом заболевания являются нерегулярные обильные менструации, сменяющиеся длительными мажущими кровянистыми выделениями.
Женщины менопаузального возраста жалуются на скудные кровянистые выделения из половых путей. Они могут проявляться эпизодически либо быть продолжительными.
Иногда пациенток беспокоят симптомы, характерные для обменных и эндокринных нарушений: головные боли, избыточная прибавка веса, нарушение сна, периодически возникающая жажда, утомляемость, пониженная работоспособность и раздражительность, чрезмерный рост волос (в том числе на участках кожи, для которых это несвойственно) [2] [11] .
Патогенез гиперплазии эндометрия
Состояние эндометрия зависит от фазы менструального цикла:
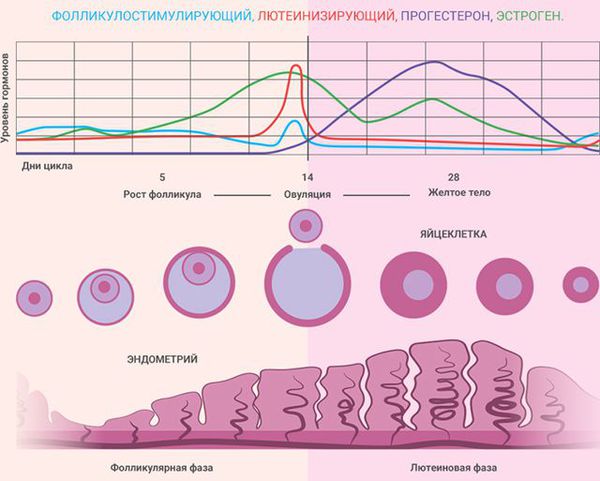
В патогенезе гиперплазии эндометрия выделяют два варианта развития событий:
- Гормонозависимый — избыточное влияние эстрогенов на слизистую оболочку матки при недостаточном воздействии прогестерона, который должен подавлять действие эстрогенов. Наблюдается при недостатке прогестерона или при избытке эстрогенов. В этом случае эстрогены провоцируют патологический рост эндометриальных желёз, при котором изменяется их форма и размер. Из-за недостатка прогестерона не наступает фаза секреции, поэтому эндометрий продолжает активно расти. Гиперплазия эндометрия почти всегда является гормонозависимой.
- Гормононезависимый — патологический ответ желёз и стромы эндометрия на нормальный уровень эстрогена. Может возникнуть из-за хронического воспаления эндометрия. В этом случае аномальное разрастание эндометрия связано с тем, что у рецепторов меняется структура и функции.
При гиперплазии эндометрия без клеточной атипии из-за гормонального дисбаланса увеличивается количество желёз. Их соотношение к строме эндометрия начинает превышать 50 % [3] [7] .
В случае гиперплазии эндометрия с атипией избыток желёз эндометрия сочетается с клеточными мутациями (атипическим перерождением). Атипическая гиперплазия эндометрия является предраковым состоянием.
Классификация и стадии развития гиперплазии эндометрия
Рассмотрим две основные международные классификации гиперплазии эндометрия, которые основаны на оценке строения ткани [4] [9] [12] .
Международная классификация болезней 10-го пересмотра (МКБ-10):
- N85.0 Железистая гиперплазия эндометрия (кистозная, железисто-кистозная, полипоидная).
- N85.1 Аденоматозная (атипическая) гиперплазия эндометрия.
Пересмотренная классификация ВОЗ 2014 года:
Основная цель этих классификаций — разграничить доброкачественную гиперплазию и гиперплазию с наличием атипических клеток. Это важно, чтобы определить дальнейшую тактику ведения пациенток, так как атипичная гиперплазия часто перерождается в рак [9] .
Осложнения гиперплазии эндометрия
Анемия. Для гиперплазии эндометрия характерны аномальные маточные кровотечения. В связи с этим женщины часто страдают от хронического малокровия разной степени выраженности.
Бесплодие. Гормональные изменения отражаются на качестве эндометрия, что создаёт риск неудачной имплантации эмбриона. Помимо этого, гиперплазия эндометрия часто выявляется на фоне хронической ановуляции, при которой зачатие невозможно.
Перерождение в рак эндометрия. Самое грозное осложнение гиперплазии эндометрия. Согласно исследованию 2006 года, атипическая гиперплазия эндометрия перерождается в аденокарциному эндометрия в 29 % случаев. Гиперплазия без атипии становится злокачественной менее чем в 5 % случаев [4] [10] .
Риск озлокачествления зависит в первую очередь от выраженности клеточного атипизма, т. е. от степени изменения клеток. Возраст, состояние яичников, сопутствующие эндокринные заболевания, ожирение и приём гормональных препаратов не так сильно влияют на риск перерождения [10] . Поэтому так важна своевременная диагностика гиперплазии эндометрия и последующее выделение пациенток с этой патологией в группу онкологического риска [13] .
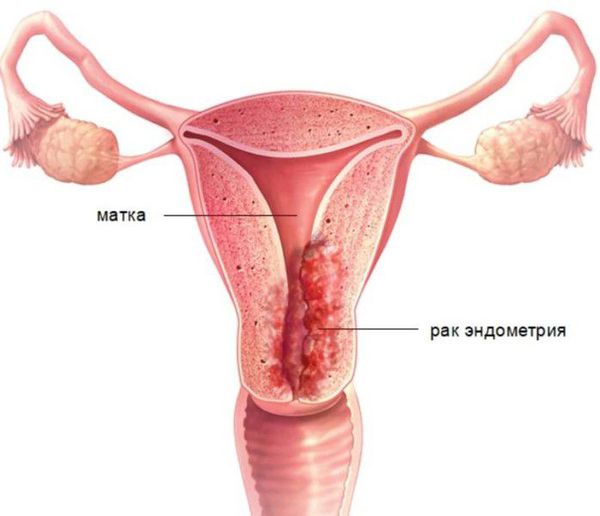
Диагностика гиперплазии эндометрия
Диагностика основана на анализе данных анамнеза пациентки (истории болезни), клинической картины заболевания (жалоб и физикального осмотра), а также на результатах ультразвукового и гистероскопического исследования с обязательным патоморфологическим анализом соскоба из полости матки.
Анамнез и клиническая картина
При сборе анамнеза врач-гинеколог задаёт пациентке вопросы:
- Были ли гинекологические проблемы у мамы, бабушки или других родственников по женской линии.
- Какой образ жизни ведёт пациентка.
- Есть ли вредные привычки.
- Какой характер питания.
- Как проходят менструации: длина цикла, характер и продолжительность менструаций.
- Бывают ли аномальные маточные кровотечения. Если да, каков их характер и продолжительность.
- Была ли беременность и роды, планируется ли беременность в будущем. Невозможность зачать ребёнка и невынашивание могут быть симптомом гиперплазии эндометрия [18] .
- Есть ли сопутствующие заболевания из группы риска по развитию гиперплазии эндометрия.
- Принимает ли пациентка какие-либо гормональные препараты.
Физикальный осмотр включает в себя местный осмотр наружных половых органов, исследование влагалища и шейки матки в зеркалах, а также бимануальное (двумя руками) исследование матки и придатков. Осмотр проводится на первичном приёме, чтобы исключить воспалительные заболевания и/или объёмные опухолевые образования.
Инструментальная диагностика
Трансвагинальное ультразвуковое исследование (ТВУЗИ) органов малого таза. Толщина эндометрия по данным УЗИ не является надёжным критерием выявления гиперплазии эндометрия у женщин репродуктивного возраста [26] . Исследование проводят, чтобы исключить другие причины аномальных маточных кровотечений или оценить толщину эндометрия у женщин в постменопаузе [23] [27] .
У женщин репродуктивного и пременопаузального возрастов при подозрении на гиперплазию эндометрия ТВУЗИ органов малого таза проводится на 5 – 7-й день менструального цикла. В норме в это время толщина эндометрия не превышает 6 мм. Патологию эндометрия подозревают, когда его толщина не соответствует определённой фазе менструального цикла:
В постменопаузе толщина эндометрия в норме должна быть не более 4 – 5 мм. Патологическое утолщение диагностируют, когда этот показатель превышает 5 мм [12] . Допустимая толщина эндометрия на фоне приёма Тамоксифена не больше 9 мм.
Помимо измерения толщины врач ультразвуковой диагностики оценивает кровоснабжение эндометрия, а также его контуры, однородность и соответствие фазе цикла у женщин репродуктивного возраста. Для атипической гиперплазии характерно более выраженное утолщение слизистого слоя матки, его неоднородность, неровные извилистые контуры и более интенсивная васкуляризация (кровоснабжение) [2] [7] .
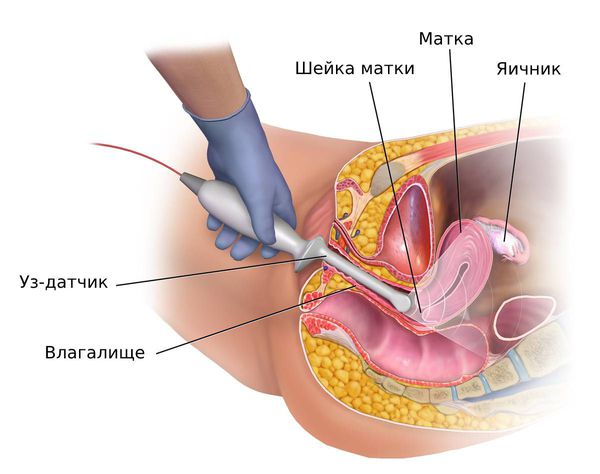
В некоторых случаях, например при обильном кровотечении, которое угрожает здоровью пациентки, ТВУЗИ не проводится. Сразу принимается решение об обоснованном диагностическом выскабливании по жизненным показаниям [19] .
Гистероскопия с раздельным диагностическим выскабливанием (РДВ) матки и цервикального канала — информативный метод в диагностике гиперпластических процессов эндометрия. При помощи гистероскопа (эндоскопического прибора для осмотра полости матки) врач оценивает состояние слизистой оболочки матки и цервикального канала. При необходимости удаляет локальные поражения и обязательно берёт материал для последующего гистологического исследования.
Если выскабливание проводят как лечебную процедуру при обильном маточном кровотечении, врач полностью удаляет слизистую оболочку матки под контролем гистероскопии.
У женщин репродуктивного возраста (15 – 49 лет) аспират берут на 2 – 26-й день менструального цикла. У женщин в пременопаузе (с 40 – 45 лет и до наступления менопаузы) и в менопаузальном возрасте (своевременная менопауза наступает в 46 – 54 года) пайпель-биопсию можно делать в любой день [20] [21] .
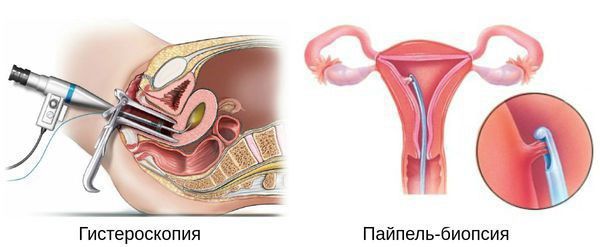
Дифференциальная диагностика гиперплазии эндометрия проводится с полипом эндометрия, субмукозной (подслизистой) миомой матки, эндометритом, прервавшейся беременностью и раком эндометрия.
Лечение гиперплазии эндометрия
Лечение патологии эндометрия основывается на трёх принципах:
- Предупредить развитие/прогрессирование злокачественного процесса эндометрия.
- Исключить сопутствующие злокачественные процессы в эндометрии.
- Выбрать наиболее подходящий пациентке план лечения [3] .
Тактика лечения будет зависеть от результата гистологического исследования эндометрия, полученного в ходе выскабливания, от возраста женщины, сопутствующих заболеваний и репродуктивных планов.
Лечебная тактика в зависимости от наличия или отсутствия атипии [27] [29] .
Гиперплазия эндометрия без атипии:
Гиперплазия эндометрия с атипией:
- Консервативное лечение проводится только у женщин, желающих сохранить способность к деторождению. Назначаются высокие дозы гестагенов и гистологический мониторинг.
- Хирургическое лечение. Выполняется пангистерэктомия — радикальная операция, при которой тело, шейка матки, маточные трубы и яичники удаляются через разрез в брюшной полости.
Наблюдение. У 70–80 % пациенток наблюдается самостоятельное исчезновение признаков гиперплазии. Поэтому если у женщины нет никаких симптомов и факторов риска, то врач наблюдает за состоянием эндометрия с помощью контрольных биопсий один раз в 6 месяцев. При получении двух последовательных негативных биопсий пациентку снимают с учёта [12] .
Медикаментозное лечение гормональными препаратами проводится пациенткам репродуктивного возраста с неатипической гиперплазией эндометрия при наличии симптомов, факторов риска, отсутствии регресса за 6 месяцев наблюдения и при атипической гиперплазии эндометрия у женщин, планирующих беременность.
В периоды пери- и постменопаузы гормонотерапию проводят только при неатипических формах гиперплазии эндометрия [30] .
Гормональную терапию назначают не менее чем на 6 месяцев:
После курса медикаментозной терапии необходимо сделать не менее двух контрольных биопсии эндометрия с интервалом один раз в 6 месяцев [3] [11] . Критерием излеченности гиперплазии эндометрия будет отсутствие патологических изменений в биоптате.
В качестве негормональной терапии возможно применение препаратов:
-
— негормональный лекарственный растительный препарат из плодов Витекса священного. Компоненты препарата нормализуют концентрацию половых гормонов. — комбинированный препарат на растительной основе [32] .
Лечение нужно сочетать с низкокалорийной диетой и достаточной физической нагрузкой согласно общему физическому развитию женщины. При необходимости врач назначает препараты, которые нормализуют метаболизм углеводов в организме: подавляют образование глюкозы клетками печени, повышают чувствительность тканей к инсулину, расщепляют сложные сахара.
Хирургическое лечение. Атипическая гиперплазия эндометрия на начальном этапе требует обязательной консультации онкогинеколога, который должен установить, нужна ли операция и в каком объёме.
Чаще всего выполняется надвлагалищная ампутация матки — суправагинальная гистерэктомия (удаление тела и шейки матки). Вопрос о сохранении яичников решается строго индивидуально, зависит от возраста пациентки и факторов риска.
Показания к гистерэктомии:
- Атипический гиперпластический процесс эндометрия у пациенток старше 50 лет.
- Атипическая гиперплазия эндометрия, развившаяся в ходе лечения неатипической гиперплазии.
- Рецидивирующая гиперплазия эндометрия, особенно в сочетании с миомой матки и аденомиозом (эндометриоз тела матки) [3][11] .
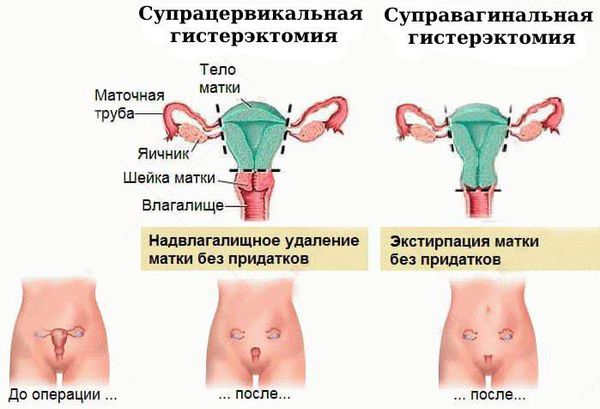
Прогноз. Профилактика
После успешного лечения пациентки должны находиться на диспансерном учёте: посещать гинеколога и делать ТВУЗИ органов малого таза один раз в пол года на протяжении пяти лет [11] [12] .
Применение прогестагенов в лечении гиперплазии эндометрия без атипии дают хорошие результаты: в 89–96 % случаев патологические изменения достаточно быстро регрессируют [3] [5] . Рецидив заболевания при неатипическом процессе выявляют в 6 % случаев.
В случае атипической гиперплазии эффективность лечения составляет 50 %. Рецидив регистрируется в 25 % случаев, ещё в 25 % выявляется рак эндометрия [10] .
Обследование для исключения гиперплазии или рака эндометрия показано в следующих случаях:
1. Если есть аномальные маточные кровотечения [29] [31] :
- В постменопаузальном периоде показанием является любое маточное кровотечение, независимо от объёма и длительности. Первый шаг в этом случае — измерение толщины эндометрия с помощью ТВУЗИ:
- если этот показатель менее 5 мм — риск атипии минимальный;
- если толщина эндометрия более 5 мм — показана биопсия эндометрия.
- В период перименопаузы (от 45 лет и до менопаузы) обследование необходимо при частых, длительных или обильных аномальных маточных кровотечениях.
- До 45 лет:
- Показания у женщин с ожирением: частые, длительные или обильные аномальные маточные кровотечения.
- У женщин без ожирения: длительные аномальные маточные кровотечения в сочетании с хронической ановуляцией, монотерапией эстрогенами, эстрогенпродуцирующей опухолью, отсутствием эффекта от лечения аномальных маточных кровотечений, высоким риском развития рака эндометрия (синдром Линча), отсутствием менструации в течение шести и более месяцев с хронической ановуляцией.
2. Если по результатам цитологического исследования соскоба шейки матки отмечается:

Врач гинеколог-эндокринолог. Стаж 19+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 03.12.2019
- Reading time: 2 минут чтения
Паракератозом называются патологические изменения в слизистой шейки матки, сопровождающиеся появлением на ней плотных участков. Патология относится к дискератозам – нарушениям, при которых происходит уплотнение (ороговение) слизистой. Такие очаги опасны переходом в рак.
Механизм развития паракератоза шейки
Здоровая слизистая шейки покрыта многослойным плоским эпителием. Его клетки постоянно обновляются – старые отшелушиваются, а на их месте появляются новые.
При нарушении этого процесса отжившие свой срок клетки не отторгаются, а формируют плотные участки, которые называют частично ороговевшими – паракератическими. Это состояние опасно с точки зрения онкологии.
Причины паракератоза шейки
Развитию заболевания способствуют снижение иммунитета, беспорядочные незащищенные половые контакты, частые спринцевания.
Симптомы паракератоза шейки
Заболевание может очень долго себя не проявлять, обнаруживаясь случайно при осмотре шейки матки. Иногда женщины жалуются на слизистые выделения из половых путей, контактные кровотечения, возникающие после интимной близости, нарушения менструальной функции.
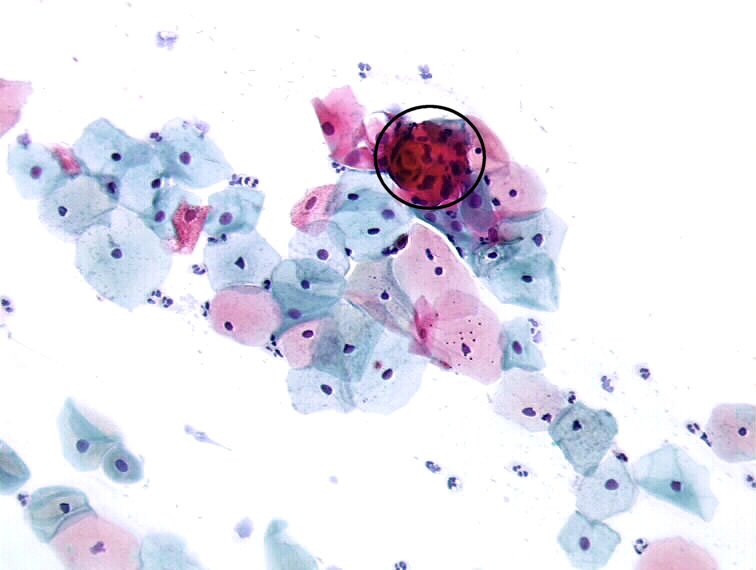
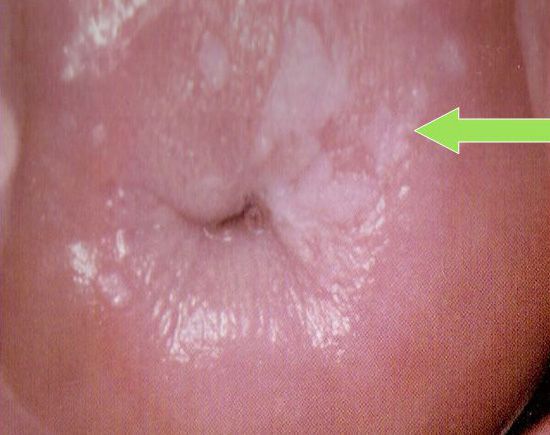
Паракератоз шейки матки
Диагностика паракератоза шейки
Патология выявляется при осмотре шейки матки на зеркалах. Признак паракератоза – наличие плотных бляшек, которые выглядят как светлые, белые и красноватые пятна на слизистой. Изменённые участки располагаются вокруг выхода из цервикального канала, соединяющего маточную полость и половые пути женщины. Иногда отдельные патологические участки наблюдаются на всей поверхности шейки.
Паракератоз может сочетаться с более тяжелыми поражениями слизистой, сопровождающимися образованием плотных ороговевших очагов – гиперкератозом и акантозом.
Заболевание протекает в нескольких формах:
- Очаговой, при которой обнаруживаются ярко выраженные очерченные очаги паракератоза. Эта форма распространяется вглубь тканей.
- Диффузной, при которой патологические очаги не имеют определенных границ.
- Поверхностной – этот тип патологии распространяется по поверхности шейки, долго не проникая внутрь. В рак перерождается редко.
Для уточнения формы патологии и размера ороговевших очагов проводится кольпоскопия. Во время процедуры поверхность шейки матки осматривают с помощью оптического прибора кольпоскопа, снабженного камерой и источником света. Изображение, получаемое с помощью оптики, передаётся на экран компьютера. Врач может детально рассмотреть исследуемую область и выбрать, как лечить паракератоз шейки матки в конкретном случае.
Выполняется расширенная кольпоскопия, позволяющая выявить все имеющиеся патологические очаги. Для этого проводятся пробы:
- Уксусная – с раствором уксуса, который растворяет слизь и делает ороговевшие участки более заметными. Очаги уплотненной слизистой окрашиваются в белый цвет. , при которой поверхность шейки смазывают йодным раствором. Йод взаимодействует с гликогеном – веществом, содержащимся в здоровых тканях шейки матки. Поэтому неизмененная слизистая окрашивается в коричневатый или желтоватый цвет. При гипер- и паракератозе клетки шейки матки полностью или частично теряют гликоген и во время проведения пробы остаются белыми или окрашиваются очень слабо.
У женщины берутся мазки:
-
– клеточный анализ на рак и предрак. В образцах биоматериала обнаруживаются клетки с разной степенью отклонения от нормы. Они не являются раковыми, но считаются признаком предраковой патологии. , выявляющие инфекционные поражения половых путей, которые часто провоцируют возникновение уплотнений слизистой.
При необходимости назначаются дополнительные исследования:
- Диагностическое выскабливание цервикального канала, которое проводится при подозрении на наличие патологических очагов внутри шейки матки.
- Биопсия шейки матки – взятие небольшого фрагмента с подозрительных участков для последующего клеточного анализа.
- Анализ на папилломавирус позволяет выявить заражение этим возбудителем. Исследование выявляет не только наличие инфекции, но и тип (штамм) вируса.
Лечение паракератоза шейки
Патологические очаги удаляют лазерным, радиоволновым или фотодинамическим (световым) методом. Такое лечение не оставляет следов на поверхности шейки и предотвращает рецидив заболевания.
При глубоких поражениях слизистой, расположении патологических очагов внутри канала шейки матки применяют конизацию. В этом случае удаляется конусообразный участок ткани, захватывающий цервикальный канал. Удаленные фрагменты исследуются в лаборатории на раковые и предраковые клетки.
Для лечения паракератоза плоского эпителия шейки матки, возникшего на фоне инфекции половых путей, назначают антибактериальные препараты внутрь и местно. Большое распространение получили вагинальные свечи, содержащие антибиотики, противогрибковые и противовоспалительные компоненты.
Профилактика
Профилактикой служат своевременное лечение половых инфекций, вакцинация от папилломавируса, защищенные половые контакты и прерывание беременности на ранних сроках без применения хирургического инструмента.
Чтобы не пропустить развитие паракератоза шейки, женщине нужно записаться на прием к врачу-гинекологу Университетской клиники. Специалист проведет осмотр, возьмет необходимые анализы и при обнаружении патологии осуществит её лечение с помощью современных методик.
Читайте также:

