Выпадение ресниц при стафилококке
Обновлено: 18.04.2024
Лечение блефарита и трихиаза
а) Острый блефарит. Острый блефарит проявляется изъязвлением краев век, обычно его вызывает Staphylococcus aureus, а также другие микроорганизмы и вирусы, в том числе Moraxella spp., herpes simplex, а у пациентов с иммунодефицитом — различные грибы. Стафилококковый и моракселловый блефарит обычно хорошо поддается лечению кремами с антибиотиками и регулярным туалетом век.
б) Хронический блефарит. Хроническая форма блефарита встречается гораздо чаще, чем острая. Веки воспалены, гиперемированы, шелушатся, иногда отечны. Передний край век обычно поражается в наибольшей степени, но иногда, при поражении мейбомиевых желез (хронический мейбомеит), более отечен и гиперемирован задний край века. В патогенезе могут иметь значение хронические инфекции S. aureus, Propionibacterium acnes или коагулазонегативные штаммы стафилококков.
В большинстве случаев хронического блефарита в той или иной степени имеется себорея, веки сальные и шелушатся, иногда заболевание сопутствует себорейному дерматиту волосистой части головы (перхоть) или кожи других областей.
Лечение заключается в регулярной обработке век, особенное тщательно — краев век. Выдавливание секрета мейбомиевых желез может облегчить жжение и раздражение. Показан трехнедельный курс азитромицина перорально. Рецидив тяжелых случаев, сопровождающих кератоконъюнктивит, может потребовать применения комбинированных мазей с антибиотиком и стероидом короткими курсами.
г) Трихиаз. Трихиаз — это приобретенное изменение положения корней ресниц, при котором ресницы растут назад и вызывают раздражение роговицы и конъюнктивы. В подавляющем большинстве случаев трихиаз вызывается скрытым рубцовым заворотом, о чем свидетельствует смещение границы кожи и слизистой кпереди, в норме она проходит по заднему краю века. Наиболее частые причины трихиаза — это хронический блефарит, синдром Стивена-Джонсона, ожоги, трахома и пемфигоид (обычно у взрослых).
Лечение трихиаза зависит от количества аномально растущих ресниц. Одну или несколько ресниц можно лечить с помощью электролиза или хирургическим путем иссечь корни ресниц, или резецировать измененную часть края века. Если измененные ресницы более многочисленны, их лучше удалять с помощью криотерапии, но, поскольку необходимо удалить все ресницы в измененной зоне, может развиться депигментация.
У пациентов с выраженной пигментацией криотерапию можно комбинировать с методикой расщепления века, аналогично тому, как это делается при дистихиазе и описано выше.
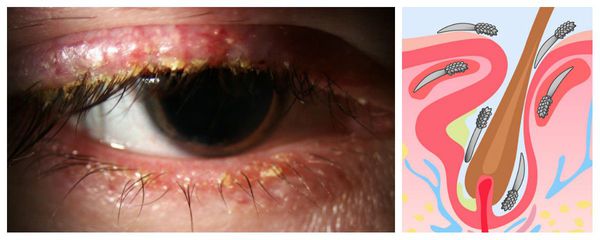
Острый блефарит с изъязвлением века и развитием ячменя. Хронический блефарит, связанный с хронической стафилококковой инфекцией. Заражение ресниц Phthirus pubis.
У основания ресниц сверху видны взрослые особи паразита, к стержням ресниц прикрепились гниды.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое халязион? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нежибовской Юлии Валерьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Нежибовской Юлии Валерьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Цыганок и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
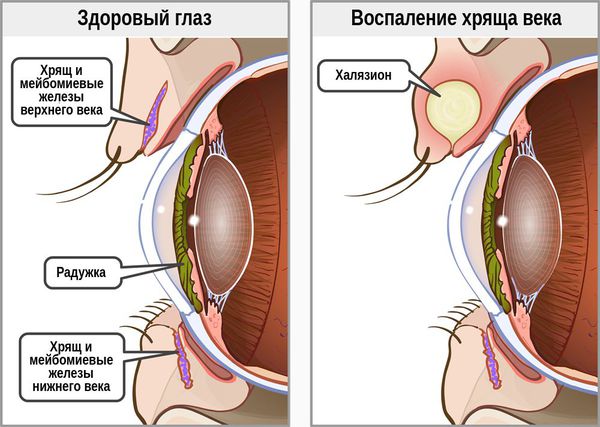
Халязион — это хроническое воспаление хряща века [3] . Сопровождается появлением на краю века небольшого образования в форме горошины, иногда наблюдается покраснение или отёк. Часто халязион ошибочно принимают за ячмень. Он не опасен для жизни и обычно не приводит к тяжёлым последствиям.
Краткое содержание статьи — в видео:
Халязион или ячмень?
Мало кого миновала такая неприятность, как ячмень или халязион на веке. Все, кто сталкивались с этими заболеваниями, знают, что при своих незначительных размерах они могут доставить массу неудобств.
Чтобы понять, чем же халязион отличается от ячменя, необходимо обратиться к анатомии.
В структуре век имеется хрящ, более выраженный у верхнего века. В толще хряща находятся продолговатые мейбомиевые железы, которые вырабатывают гидрофобный (жирный) компонент слёзной плёнки. Их протоки открываются в межкраевое пространство: если отодвинуть нижнее веко, то вдоль края будут видны маленькие отверстия этих протоков.
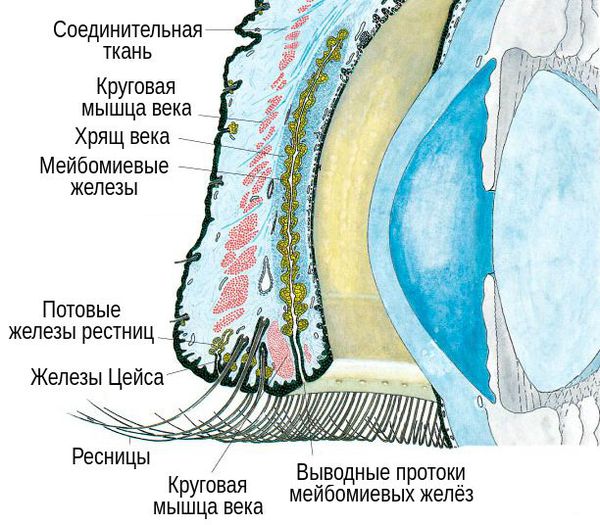
При хроническом воспалении желёз ( мейбомите ) их выводные протоки закупориваются. В результате содержимое собирается в толще века, образуя уплотнение — халязион (градину) [2] .
Ячмень же представляет собой острое гнойное воспаление, которое может локализоваться в железе Цейса, волосяном мешочке ресниц (наружный ячмень) либо дольках мейбомиевой железы (внутренний ячмень). Последний вид ячменя отличается по клинике только тем, что процесс сосредоточен не с наружной, а с внутренней стороны века [4] .
В целом халязион обычно более крупный и менее болезненный, чем ячмень. Но одно всегда может привести к другому: ячмень в конечном итоге может стать причиной хронического безболезненного халязиона, в то время как халязион — нагноиться и перерасти в острое гнойное воспаление.
Почему возникает халязион
Однозначного ответа на этот вопрос нет. По некоторым исследованиям, нарушение пассажа секрета мейбомиевых желёз может быть связано с сахарным диабетом, язвой желудка или двенадцатиперстной кишки, аллергическими заболеваниями, розацеа, себорейным дерматитом или гиперхолестеринемией (повышением концентрации холестерина в крови) [17] [18] [19] [20] [21] [22] . При этом утверждать, что именно эти заболевания способствуют возникновению халязиона, нельзя: они могут сопровождать воспаление хряща века, протекая параллельно.
Также халязион ассоциируется с угревой сыпью и хроническими блефаритами — группой заболеваний, сопровождающихся воспалением краёв век. Из паразитарных и инфекционных заболеваний можно отметить лейшманиоз, туберкулёз и частые вирусные инфекции [3] [5] [7] .
Как побочный эффект халязион может возникнуть у пациентов, получающих препарат Бортезомиб (Велкейд®) для лечения онкологических заболеваний [6] .
У детей развитие халязиона иногда связано с врождёнными иммунодефицитами (например, гиперглобулинемией E), а также вирусными конъюнктивитами и недостаточной гигиеной век [1] .
Некоторые врачи придерживаются гипотезы, что халязион вызывают кожные клещи демодекс. В небольшом количестве они присутствуют на коже всех людей, а их активное размножение и возникновение демодекоза действительно сопутствуют развитию халязиона [13] [23] . Но однозначно утверждать, что именно демодекс вызывает халязион нельзя, т. к. отсутствуют убедительные клинические данные [5] . Скорее всего, эти процессы возникают из-за одних и тех же не до конца установленных факторов и протекают параллельно.
Клиническая картина демодекоза часто наблюдается у пожилых пациентов, а также у людей с ослабленным иммунитетом, изменением преломляющей силы глаза (дальнозоркостью или астигматизмом), нарушениями обмена веществ, розацеа и себореей. Заболевание также может возникнуть у детей с хроническими заболеваниями лёгких и пищеварительного тракта, однако их роль ещё не доказана [5] [10] .
Часто ли болеют халязионом
Точных эпидемиологических данных по заболеваемости нет, но известно, что ячмени и халязионы — весьма распространённые болезни. У взрослых они встречаются чаще, чем у детей — это связывают с действием андрогенов на себум (кожное сало). Однако стоит отметить, что воспалительные заболевания глаз у детей занимают одно из ведущих мест в структуре офтальмологических проблем детского возраста. По данным профессора Ю. Ф. Майчука, на них приходится более 40 % случаев амбулаторного приёма окулиста и до 50 % случаев оформления в стационар [12] .
Среди взрослого населения заболеванию более подвержены люди 30-50 лет, причём в равной степени как мужчины, так и женщины [2] [15] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы халязиона
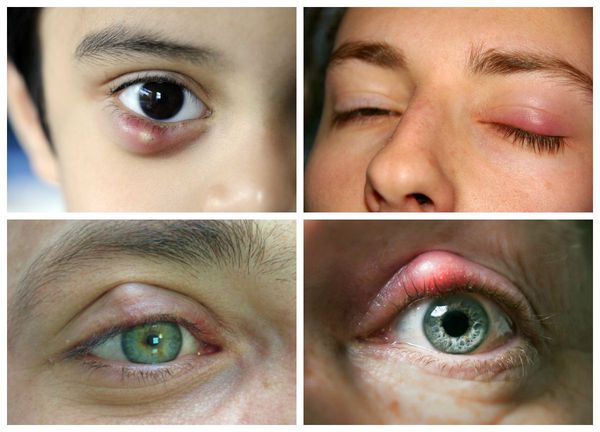
Самой распространённой жалобой при халязионе является локальное подкожное образование, чаще в области верхнего века. Зачастую оно видно невооружённым глазом. По величине может быть небольшим, как горошина, или достигать весьма значительных размеров.
Халязион склонен к спонтанному вскрытию и рассасыванию в течение 2-8 недель, хотя в некоторых случаях он может беспокоить пациента и дольше [16] . При медленном развитии воспаления халязион безболезненный, спаян с нижележащим слоем, но может слегка перекатываться под пальцами, кожа над ним чаще не воспалена, может быть приподнята или деформирована [4] . В случае острого развития болезни появляется краснота кожи, отёк и боли в месте уплотнения.
Наличие лихорадки и ухудшение общего состояния не характерны для халязиона. Изменений со стороны внутренних структур глаза нет, зрительные функции, как правило, не страдают, но иногда, в результате поражения роговицы, может наблюдаться астигматизм [16] .
Патогенез халязиона
Халязион образуется в результате обструкции (закупорки) мейбомиейвой железы. Он представляет собой массу грануляционной ткани с хроническим воспалением (с лимфоцитами и макрофагами, насыщенными липидами). В отличие от халязиона, ячмень, прежде всего, является острым воспалением, которое связано с некрозом и образованием гноя.
Из-за особенностей строения халязион иначе называют гранулёмой. На его гистологических срезах обнаруживается глубокое кожное или подкожное гнойное липогранулематозное образование, окружённое псевдокапсулой. Оно содержит нейтрофилы, плазматические клетки, лимфоциты, гистиоциты и гигантские клетки, которые указывают на наличие воспаления [1] .
Описать все механизмы развития халязиона непросто из-за многообразия причин его появления. Как правило, они связаны с нарушением микроциркуляции и развитием воспаления. Например, при сахарном диабете повышается уровень глюкозы в крови. Это состояние приводит к изменению микроциркуляции и проблемам с питанием в тканях. В итоге процесс заживления замедляется, присоединяются вторичные инфекции.
Классификация и стадии развития халязиона
В зависимости от глубины поражения халязион может быть поверхностным (воспаление в мейбомиевой железе) и глубоким (воспаление в самом хряще века). Клинически они никак не различаются.
- большой одиночный халязион;
- халязион, не поддающийся консервативному (медикаментозному) лечению;
- множественные халязионы [2] .
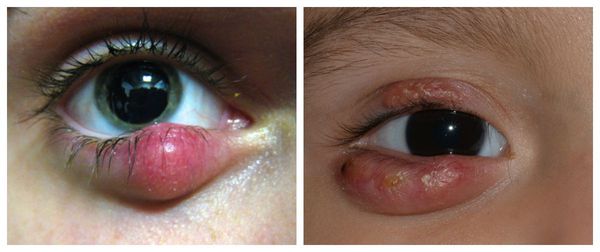
В отдельную категорию стоит отнести абсцедирующий халязион — пиогенную гранулёму. Это острый процесс, сопровождающийся нагноением (абсцедированием). Он развивается из-за постоянного воспаления и присоединения инфекции. При этом халязион увеличивается, кожа в его области краснеет и отекает, а прикосновение к нему вызывает острую боль.
Осложнения халязиона
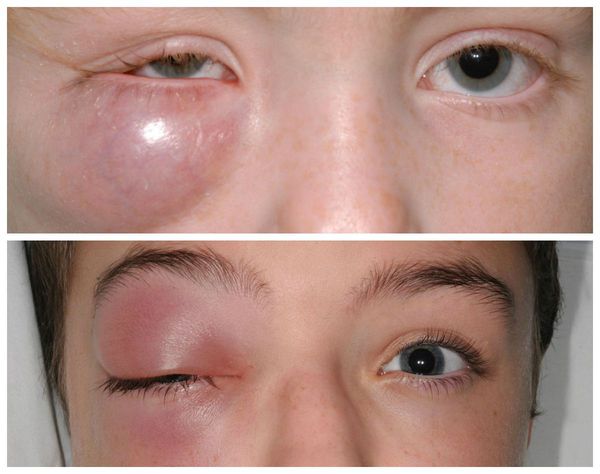
Большой халязион (размером с крупную фасоль или занимающий половину века), особенно расположенный в центре верхнего века, может вызывать нарушения зрения. Например, механическое воздействие на роговицу, которое пациент ощущает как катающийся шарик, приводит к постоянному давлению и изменению её формы. В результате этого развивается астигматизм: снижается зрение, предметы раздваиваются или кажутся искривлёнными, человек начинает путать схожие по написанию буквы [5] .
Также встречаются, хотя и достаточно редко, тяжёлые осложнения халязиона (например, пресептальный целлюлит — воспаление подкожно-жировой клетчатки орбиты). Такие осложнения в основном наблюдаются у пациентов, склонных к атопическим, нестандартным реакциям организма [5] . Появляется сильная боль и слезотечение , повышается температура тела, заметно снижается зрение. Кожа вокруг глаза становится красной, отёк усиливается. Зачастую многие пациенты не могут самостоятельно открыть глаз. В этих случаях необходима медицинская помощь в условиях стационара [8] .
Диагностика халязиона
Стандартный офтальмологический осмотр достаточно информативен, поэтому дополнительные методы диагностики, как правило, не требуются. У пациента обязательно уточняются следующие сведения:
- есть ли проблемы со зрением;
- возникали ли эпизоды острых вирусных инфекций;
- каков иммунный статус;
- есть ли хронические заболевания, кожные острые инфекции, туберкулёз или онкология;
- были ли травмы или хирургические вмешательства;
- подвергался ли пациент воздействию лекарств, токсинов или аллергенов.
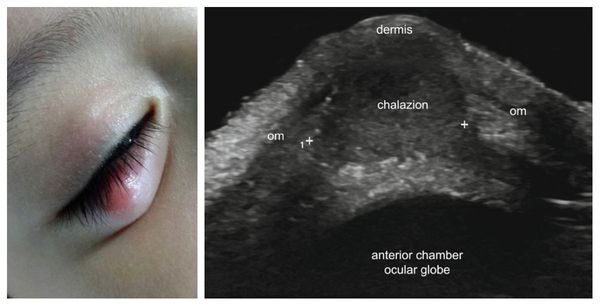
Возможно проведение ультразвукового исследования (УЗИ) халязиона для качественной оценки воспалительного процесса. Этот метод позволяет уточнить его локализацию, размеры, структуру и взаимосвязь с окружающими тканями. Однако в клинической практике УЗИ халязиона не нашло широкого применения [9] .
Так как развитие халязиона не связано с бактериями, необходимости в выполнении бактериологического посева нет. Он может потребоваться только при подозрении на присоединение инфекции. Гистологическое исследование целесообразно проводить только онкобольным при подозрении на метастазирование опухоли, во всех остальных случаях это обследование можно считать избыточным [10] .
Дифференциальная диагностика с внутренним ячменём проводится на основании осмотра. Однако в течение первых двух дней эти заболевания могут никак не отличаться. Заподозрить ячмень можно при повышении температуры тела, появлении озноба и сильного воспаления в области века [16] .
У пожилых людей под "бесконечный" (хронический) халязион может маскироваться группа онкологических заболеваний: плоскоклеточный рак, себорейная либо микроцистная карцинома. У пациентов с ослабленным иммунитетом, проходящих курс химиотерапии, иногда нарушается работа мейбомиевых желёз (изменяется их секрет). Это приводит к развитию мейбомита и блефарита, которые способствуют появлению халязиона. Однако при этом нельзя исключить вероятность метастазирования в веко [11] . Поэтому постановка диагноза "халязион" у людей со злокачественными опухолями требует повышенного внимания.
Лечение халязиона
Заболевания век лечатся чаще всего амбулаторно. Лечение довольно длительное (может занимать до нескольких месяцев) и требует от пациента терпения и тщательного выполнения процедур.
У взрослых небольшие халязионы рассасываются около двух недель с использованием местных комбинированных препаратов (с антибактериальным и противовоспалительным компонентом). Одновременно с этим назначают тёплые компрессы и гигиенический массаж век. Однако такое консервативное лечение помогает в 50 % случаев заболевания [2] [5] .
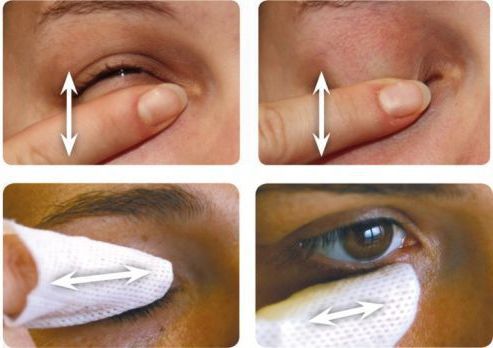
Общая (системная) антибактериальная терапия показана в случае первичной либо вторичной инфекции или при развитии выраженного гнойного воспаления. Также системная антибиотикотерапия показана при сочетании халязиона с блефаритом, розацеа или акне [5] .
Существуют предположения, что для снижения риска рецидивов лечение хронического блефарита и халязиона следует проводить совместно с гастроэнтерологом, под контролем уровня глюкозы в крови [7] . Исходя из этого врачи рекомендуют исключить сахар, если пациент злоупотребляет им, а также исключить острое, жирное и жареное тем, у кого проблемы с работой желудочно-кишечного тракта. Однако данная практика не имеет под собой убедительной доказательной базы.
Если помимо халязиона у пациента диагностирован демодекоз, лечение может быть направлено на устранение его причины. При низком количестве особей кожного клеща этиотропную терапию не проводят [10] [13] .
Если положительная динамика при консервативном лечении не наблюдается, взрослым пациентам назначают интралезиональную стероидную инъекцию — укол противовоспалительного препарата в халязион под местной анестезией. Стероид уменьшает воспаление в хряще и размер образования, иногда халязион полностью исчезает. Инъекция может использоваться отдельно или в сочетании с местными комбинированными каплями либо мазями.
Считается, что интралезиональные стероидные инъекции столь же эффективны, как и оперативное лечение халязиона. Однако введение стероидов часто (в 2% случаев) приводит к серьёзным осложнениям: потере зрения, атрофии подкожно-жировой клетчатки и депигментации кожи [26] [27] .
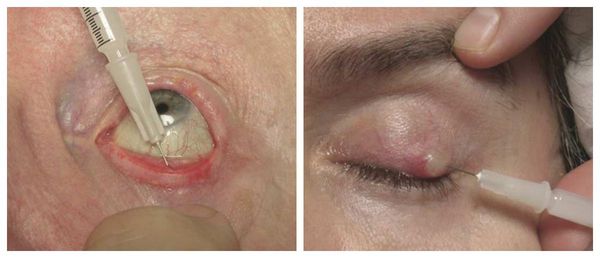
Активно применяется хирургическое лечение. Оно проводится при неуспешной консервативной терапии. Операция несложная, выполняется амбулаторно, под местной анестезией. Разрез может быть сделан как со стороны кожи, так и со стороны слизистой. На веко накладывается специальный окончатый зажим, полость вскрывается, вычищается, после чего накладывается асептическая повязка, и пациента отпускают домой. Ему назначается местное лечение в виде антибактериальных капель или мази. Швы накладывают крайне редко.
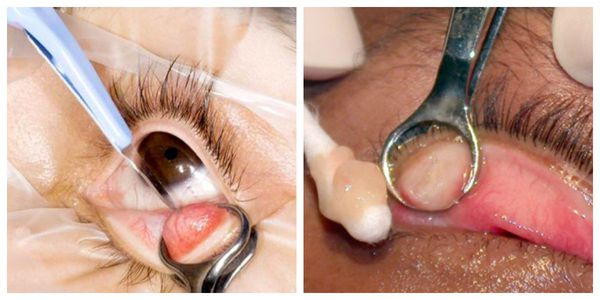
После операции на веке может возн икнуть синяк. Он возникает при наложении зажима, чаще является косметическим дефектом и проходит через две недели. Для уменьшения его размеров используют сухие холодные компрессы, но только в том случае, если во время диагностики у пациента не выявлено нарушения работы мейбомиевых желёз. Иначе холодные компрессы могут привести к закупорке протоков мейбумом и формированию новых халязионов.
В силу возраста выполнение хирургическог о вмешательства у детей сопровождается некоторыми сложностями, поэтому зачастую операция проводится в условиях стационара под общим обезболиванием.
Прогноз. Профилактика
Прогноз благоприятный. Рецидив возможен при неполном разрушении капсулы в ходе операции, причём халязион в таком случае может возникнуть на том же месте. Часто повторное развитие болезни обусловлено общим состоянием организма и другими заболеваниями век.
Чтобы избежать образования халязиона, важно соблюдать основные правила ухода за веками:
- Самомассаж век для устранения закупорки желёз.
- Очищение век с помощью тёплых компрессов и специальных косметических средств в виде крема или геля. Вместо гелей для гигиены век можно использовать разбавленный детский шам пунь, различные варианты мыла. Эти средства улучшают отток секрета мейбомиевых желёз, очищают веки от чешуек и загрязнений.
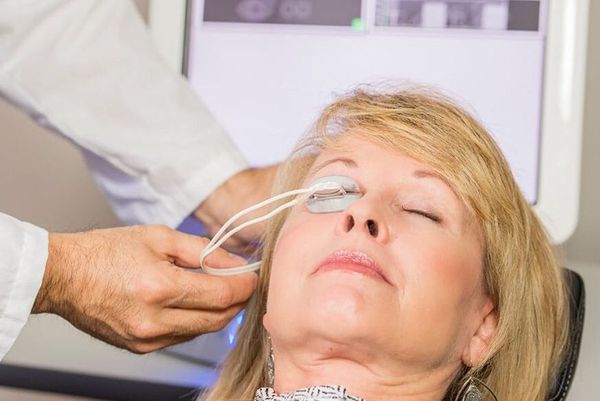
- Физиотерапевтическое воздействие аппаратом LipiFlow для более эффективного очищения и пассажа секрета мейбомиевых желёз. Принцип работы основан на прогревании век (40,5 °С) и мягкой пульсации, которая стимулирует отток секрета из мейбомиевых желёз и их очищение. Хорошо подходит для пациентов с хроническими блефаритами, осложнением которых очень часто становится халязион [5][14] .
- Употребление продуктов, содержащих незаменимые ненасыщенные жирные кислоты (моллюски, лосось, тунец, сельдь, рыбий жир и др.), либо использование препаратов Омега 3 и Омега 9 [5] .
Для профилактики рецидивов халязиона рекомендуется увлажнять воздух, сбалансировано питаться, соблюдать правила личной гигиены, делать массаж век и ухаживать за кожей, правильно подбирать мягкие контактные линзы и соблюдать режим их ношения. Также для кожи лица и век всегда полезен достаточный сон, умеренное пребывание на солнце и защита от ультрафиолета, физические упражнения и свежий воздух.
Выпадение ресниц — значительное поредение или полное выпадение волос, окаймляющих верхний и нижний разрез глаз, и нарушение дальнейшего процесса роста новых. Ресницы растут всё время, когда созревает корень новой ресницы, старые отторгаются. В норме у здорового человека выпадает 4-5 ресниц за день. Воздействие на волосяные луковицы неблагоприятных факторов приводит к тому, что ресницы выпадают в большем количестве.

Причины выпадения ресниц
Интенсивное поредение и выпадение ресниц может быть наследственным, когда имеются сведения о семейных формах отсутствия или активного отторжения ресниц (мадароз) или возникать на фоне соматических и психических заболеваний. На первом месте — воспаление разных структур органов зрения: блефарит, конъюнктивит, увеит, ячмень, кератит, далее — травматическое повреждение: попадание инородного тела, ожог, ранения и тупые травмы.
К другим патологическим причинам, почему выпадают ресницы, относят:
- воспалительное и инфекционное поражение кожи: атопический дерматит, демодекоз век, дерматит, себорея, бразильская пузырчатка;
- сифилис глаза;
- нарушение функций эндокринной железы;
- алопеция;
- синдром красного глаза;
- трихотилломания — патологическое влечение вырывать волосы, ресницы.
Выпадение ресниц у женщин возникает из-за аллергии на тушь или другую декоративную косметику, средства по уходу за кожей вокруг глаз, нехватки витаминов, некачественного наращивания ресниц, несоблюдения гигиены глаз, как побочная реакция на прием лекарственных препаратов. Прогрессирующее выпадение ресниц может наступить после родов, курса химио- и лучевой терапии.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Типы выпадения ресниц
Выпадение ресниц приводит к снижению плотности или полной потере ресниц. Изменяется внешний вид ресниц: они становятся тоньше, волоски обломанные, имеют толстый корень и узкий стержень, устья волосяных фолликулов расширяются. Другие симптомы зависят от основного заболевания:
- при алопеции выпадение волос происходит на всех волосяных участках. На голове появляются один или несколько участков облысения, которые склонны к прогрессированию, иногда сливаются между собой, увеличивая площадь облысения. Дополнительно может наблюдаться шелушение, зуд и покраснение кожи на голове, повышенная ломкость ногтей, изменение цвета и формы ногтевой пластины;
- механические повреждения глаз сопровождаются покраснением и воспалением внутриглазных оболочек, кровоизлияниями в мягкие ткани, болезненными ощущениями, образованием гематом, снижением остроты зрения;
- заболевания глаз инфекционного и воспалительного характера начинаются с покраснения и отечности краев век, зуда, ощущения тяжести, повышенной чувствительности к свету. Усиливаются глазные выделения, что приводит к появлению белого налета на веке, скоплению в уголках глаз белого вещества, склеиванию ресниц.
Методы диагностики
Пациенты с жалобами, что активно выпадают ресницы, нуждаются в первичной консультации офтальмолога. Врач проводит опрос пациента на предмет его жалоб, истории развития болезни, возможных причин подобного состояния. На основании данных внешнего осмотра решает, какие дополнительные обследования провести, при необходимости назначает консультацию врачей узкого профиля: инфекциониста, онколога, эндокринолога, травматолога.
Для выявления заболеваний глаз используют тестовые, лабораторные, рентгенологические, электрофизиологические и ультразвуковые методы исследования, как:
- биомикроскопия глаза;
- исследование на демодекоз ресниц и кожи;
- УЗИ глаза и сосудов;
- бактериологический посев и цитология мазка с конъюнктивы глаза;
- электроокулография;
- ангиография сетчатки;
- рентгенография орбиты;
- оптическая когерентная томография структур глаза.
При подозрении на системные заболевания, которые могут провоцировать активное выпадение ресниц, проводят инструментальное обследование предполагаемого органа, системы.
В сети клиник ЦМРТ диагностика причин выпадения ресниц основана на разных методах исследования, таких как:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

К какому врачу обратиться
Если не можете предположить возможной причины симптома, запишитесь на консультацию к терапевту. Врач просмотрит амбулаторную карту, соберет анамнез и отправит к соответствующему узкому специалисту — например, к офтальмологу при инфекциях глаза, к онкологу при осложнениях терапии онкологических заболеваний, к аллергологу при аллергической реакции.

Скульский Сергей Константинович

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Ульянова Дарья Геннадьевна

Шантырь Виктор Викторович

Булацкий Сергей Олегович
Бортневский Александр Евгеньевич

Бурулёв Артём Леонидович

Коников Виктор Валерьевич

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович
Лечение выпадения ресниц
Курс лечения подбирают индивидуально для конкретного пациента. В некоторых случаях достаточно улучшить и разнообразить питание, поменять декоративную или уходовую косметику, не использовать искусственные ресницы, применять средства от выпадения ресниц.
Лечение болезней глаз может быть консервативным и хирургическим. В зависимости от механизма развития патологии назначают местно обеззараживающие, антибактериальные и противовирусные, противоаллергические препараты, глюкокортикостероиды. Чтобы избавиться от боли и воспаления принимают анальгетики, нестероидные противовоспалительные лекарства. Всем пациентам рекомендована тщательная гигиена век, удаление влажным тампоном корочек и чешуек, массаж век.
Эффективно сочетание местного медикаментозного лечения с витаминотерапией, электрофорезом, магнитотерапией, воздействием электрическим полем ультразвуковой частоты, иммуностимулирующей терапией. При осложненных формах глазных заболеваниях потребуется хирургическое лечение: исправление заворота/выворота века, удаление халязиона, лазерная коррекция зрения, пластика радужки, операции на слезных органах, сетчатки и стекловидном теле.
Специалисты клиник ЦМРТ в зависимости от причин выпадения ресниц применяют методы терапевтические или хирургические терапии:
Блефарит — это воспаление краев века по линии роста ресниц. Наряду с конъюнктивитом (воспалением слизистой оболочки глаза) и кератитом (воспалением роговицы), это одно из самых распространенных глазных заболеваний у детей. Возникнуть он может и у взрослого человека: терапия для детей и для взрослых назначается одна и та же, с поправкой на возрастные ограничения в применении некоторых лекарств.
Как и любое другое воспаление, блефарит может возникнуть вследствие самых разных причин: бактериальной инфекции, вируса, грибка, клещей, аллергии. Клиническая картина в этих случаях может довольно сильно различаться, однако общими симптомами остаются:
- покраснение и раздражение глаз
- припухлость краев век
- жжение и зуд
- выделения из глаз
- корочки на ресницах
- нарушение роста ресниц
Почему у ребенка появляется блефарит?
При любом раздражении глаз у ребенка необходимо как можно скорее записать его на прием к детскому офтальмологу, чтобы определить причину воспаления. Запускать воспаление не рекомендуется ни в коем случае: оно и само по себе снижает качество жизни ребенка, и в будущем грозит более тяжелыми рецидивами.
Для постановки диагноза, как правило, достаточно осмотра. Уточняющие анализы требуются не так уж часто; как правило, это бакпосев или анализ на клещей Demodex.
Блефарит может быть передним и задним, в зависимости от того, какую часть края века он затрагивает. Передний блефарит – это воспаление ресничных фолликулов и кожи вокруг них. Задний затрагивает мейбомиевы железы – сальные железы, отвечающие за смазку краев век.
Чаще всего у детей проявляется следующие разновидности блефарита:
- стафилококковый
Его вызывает золотистый стафилококк, который попадает в глазные протоки и вызывает воспаление века в том месте, откуда растут ресницы. Основания ресниц при этом могут загноиться и покрыться корочками, и, к сожалению, часто такое воспаление ведет к частичному выпадению ресниц.
- аллергический
Это реакция организма на пыль и пыльцу. С этим видом блефарита дети чаще попадают к офтальмологу в Москве и Петербурге, чем в небольших городах: чем хуже экологическая обстановка, тем больше в воздухе потенциальных раздражителей. Реагируя на зуд, дети трут и чешут глаза, чем еще больше усиливают раздражение, поэтому этот вид блефарита часто сопровождается заодно и конъюнктивитом.
- демодекозный
Его вызывает клещ Demodex folliculorum или Demodex brevis. Отличительная особенность – состояние малыша ухудшается после ночного сна.
- чешуйчатый, или себорейный
- мейбомиевый
Воспаление мейбомиевых желез, о котором уже говорилось выше: выработка секрета повышается, а протоки закупориваются, поэтому он не выводится в нужном количестве.
- офтальморозацеа
Дерматологическое заболевание, разновидность розацеа, которая затрагивает не кожу на лице, а веки. Проявляется оно стойким покраснением кожи и высыпаниями. Офтальморозацеа чаще встречается у взрослых пациентов.
У детей блефарит часто возникает на фоне сниженного иммунитета и авитаминоза. В этом случае он обычно сопровождается другими воспалительными процессами в организме (синуситом, гайморитом, бронхитом и т. д.). Факторами риска являются также себорейный дерматит, розацеа, нарушение работы желудочно-кишечного тракта, вирусные инфекции, ношение контактных линз.
Какое лечение офтальмолог назначает при блефарите?
Назначенное окулистом лечение будет зависеть от первопричины заболевания. Однако при всех его видах обязательны гигиенические процедуры: очищение края век специальными средствами и, при заднем блефарите, теплые компрессы и массаж, увлажнение глаз. При демодекозе эффективность показывает масло чайного дерева.
Второе системное средство, доступное родителям, - это исключение провоцирующего фактора. Это очень эффективно, если мы имеем дело с клещевой инфекцией или аллергией: полная замена постельного белья, химчистка или замена подушек и матраса, средств для стирки иногда решает проблему окончательно.
Для борьбы с бактериальной инфекцией окулист может выписать местный антибиотик: как правило, это эритромицин. Курс составляет в среднем 2-4 недели. В некоторых случаях к лечению на короткий срок добавляют глюкокортикостероиды. При офтальморозацеа иногда назначают ивермектин – противопаразитарный препарат, получивший дополнительную известность во время эпидемии коронавируса, когда его пробовали против SARS-CoV-2.
Что еще надо знать родителям о блефарите?
Даже если сейчас ребенок в ремиссии, и его ничто беспокоит, гигиена век должна войти в список его постоянных полезных привычек. Сейчас существует большой выбор специальных средств, которые помогут вам в этом: Блефаролосьон, Блефарогель, Блефаросалфетки. Поможет и приучить малыша к закапыванию капель в глаза.
Стоимость приема:
Стандартное офтальмологическое обследование (консультация, авторефрактометрия, визометрия, офтальмоскопия глазного дна с узким зрачком) 3000 руб.
Расширенное офтальмологическое обследование (консультация, исследование глазного дна под мидриазом (с каплями), биомикроофтальмоскопия, офтальмотонометрия, авторефрактометрия) 3900 руб.
Читайте также:

