Выпадение волос при сальмонеллезе
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Алопеция: причины появления, симптомы, диагностика и способы лечения.
Определение
Алопеция – патологическое частичное или полное выпадение волос на голове, лице и/или на других участках тела, возникающее из-за повреждения волосяных фолликулов.
В норме человек теряет до 100 волос в день. Потеря большего количества волос считается патологией и может привести к частичному или полному облысению.
Волос состоит из видимой части (стержня) и корня, располагающегося в волосяном фолликуле (волосяной луковицей). На голове человека примерно 100 000-150 000 фолликулов, в которых и происходит рост волоса.
Принято различать три стадии роста волоса:
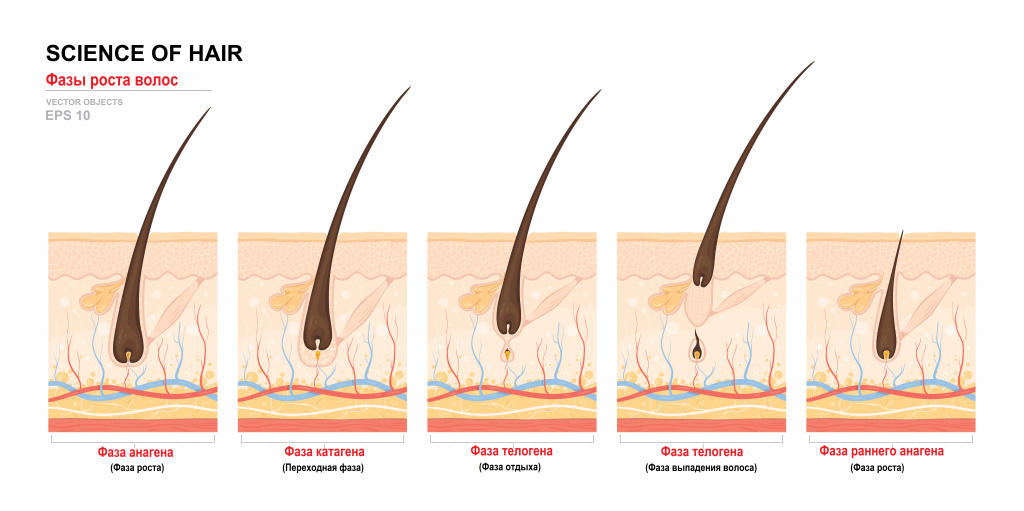
1-я фаза - анаген, когда волос непрерывно растет; продолжительность этой фазы – от 2 до 5 лет;
2-я фаза – катаген, когда рост волоса останавливается, и волосяной фолликул готовится перейти в стадию покоя; продолжительность этой фазы составляет 3-4 недели;
3-я фаза - телоген, когда отделившийся от корня волос продвигается к поверхности и выпадает, а фолликул отдыхает и готовится к производству нового волоса; продолжительность этой фазы составляет 2-4 месяца.
В норме у человека примерно 80-90% волос находятся в фазе анагена, 1-2% — в фазе катагена и остальные — в фазе телогена.
Классификация алопеции
Принято выделять рубцовую и нерубцовую алопецию.
Рубцовая алопеция характеризуется полной деструкцией волосяных фолликулов с образованием на их месте фиброзной ткани и невозможностью возобновления роста волос.
- гнездная - проявляется выпадением волос на ограниченном участке (чаще на волосистой части головы) без формирования рубцовой ткани в очагах поражения. Гнездная алопеция может быть локальной (очаговой), лентовидной (краевой), субтотальной, тотальной и универсальной - с поражением ногтевых пластин;
- диффузная (симптоматическая, токсическая алопеция) - заболевание, характеризующееся распространенным диффузным выпадением волос, связанным с нарушением физиологической смены фаз их роста;
- андрогенетическая - заболевание, связанное с генетически обусловленным нарушением метаболизма андрогенов в коже волосистой части головы; обычно облысение затрагивает теменную и лобную зоны;
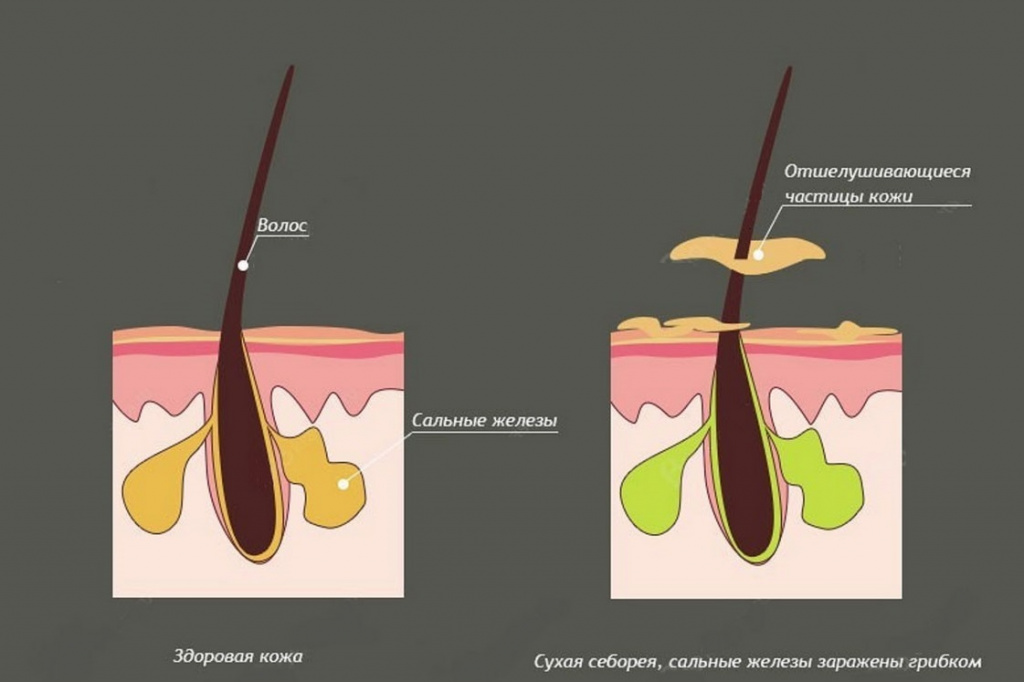
- себорейная - возникает на фоне себореи (воспалительного заболевания, обусловленного увеличением отделения кожного сала и изменением его состава).
Причинами развития рубцовой (необратимой) алопеции могут быть наследственные расстройства; механические или термические травмы кожи; грибковые (трихофития, фавус), бактериальные (туберкулез, сифилис и др.), протозойные (лейшманиоз) или вирусные (опоясывающий лишай, ветряная оспа) заболевания; новообразования (плоскоклеточный рак); различные дерматозы (склеродермия, фолликулит Гоффмана и др.).
Гнездная алопеция может быть следствием таких заболеваний, как малярия, сифилис, опоясывающий лишай, грибковая инфекция, ВИЧ-инфекция. При микобактериозах даже незначительная травма способствует инфицированию волосистой части головы, и через 2–3 недели волосы становятся ломкими. Стафилококковые поражения кожи определяются при врастании волоса в кожу.

Диффузная алопеция развивается во время беременности и в период лактации, при гипотиреозе, злокачественных новообразованиях, сифилисе. Существенную роль в формировании болезни играют стрессы. К этиологическим факторам, способствующим возникновению диффузной алопеции, относятся радиоактивное излучение, химиотерапия, воздействие сильных ядов, длительное применение лекарственных препаратов (антибиотиков, нейролептиков, антидепрессантов и т.д.).
При недостаточном питании в организме может образоваться дефицит не только белка, но и основных микроэлементов: железа, цинка, меди, хрома, серы, селена, магния, калия, кремния, что также не лучшим образом сказывается на состоянии волос.
Андрогенетическая алопеция связана с дисфункцией эндокринных желез (заболеваниями надпочечников, синдромом склерокистоза яичников и др.) и генетическими факторами.
Себорейная алопеция — это осложнение себореи. Она развивается примерно у 25% людей, начинаясь, как правило, в период полового созревания и достигая максимальной степени выраженности к 25 годам.
Симптомы алопеции
Рубцовая алопеция начинается с появления небольших очагов облысения в теменной или лобной областях. Процесс может сопровождаться покраснением кожи. На непораженных участках волосы обычно не изменены, но легко удаляются по периферии очагов. На поздней стадии в дерме отмечается значительный фиброз.
Другой вид рубцовой алопеции — абсцедирующий подрывающий фолликулит Гоффмана. Для заболевания характерны множественные глубокие и поверхностные абсцессы, которые при заживании превращаются в грубые, нередко келоидные рубцы.
Гнездная алопеция проявляется округлыми очагами различной величины, лишенными волос. Процесс чаще всего локализуется на волосистой части головы, но может поражать брови, ресницы и другие участки кожного покрова (у мужчин – зону роста бороды и усов). Сначала очаги облысения небольшие (до 1 см в диаметре) с нормальной кожей (иногда наблюдается ее непродолжительное покраснение). Затем они увеличиваются, появляются новые, сливаются со старыми, образуя крупные зоны облысения, по периферии которых присутствуют волосы в виде восклицательного знака – суженные у основания и утолщенные ближе к концу. Через несколько недель или месяцев в первоначальном очаге может возобновиться рост волос, что не исключает появление новых очагов поражения. Отрастающие волосы сначала тонкие и непигментированные, но постепенно они восстанавливают свою структуру и цвет.
Андрогенетическая алопеция отличается замещением нормальных волос в височно-лобно-теменной области постепенно истончающимися пушковыми, которые со временем укорачиваются и теряют пигмент. Сначала появляются залысины в зоне висков, затем в патологический процесс вовлекается теменная область. Для определения степени мужского облысения применяют шкалу Норвуда, а для определения степени поредения волос у женщин - шкалу Людвига.
При себорейной алопеции волосы становятся жирными и склеиваются между собой. На волосах и коже можно заметить желтоватые чешуйки. Человек часто жалуется на зуд. Для заболевания характерно укорочение стадии анагена, что вызывает досрочное выпадение волос, их поредение и замещение пушковыми. Облысение начинается, как правило, от краев лба к затылку или от темени ко лбу и затылку. По краям лысины всегда присутствуют крепко сидящие волосы.
Диагностика алопеции
Лабораторно-инструментальное исследование алопеции включает в себя широкий спектр анализов:
-
клинический анализ крови: низкий уровень гемоглобина и эритроцитов указывает на наличие анемии, повышение эритроцитарного индекса свидетельствует о В12- и фолиеводефицитных состояниях; повышенный уровень лейкоцитов, нейтрофилов может наблюдаться при наличии инфекционного очага в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
О патогенетических особенностях, клинических проявлениях и принципах фармакотерапии диарейного синдрома рассказывает доц. кафедры пропедевтики внутренних болезней с курсом гастроэнтерологии МГСМУ, канд. мед. наук Ирина Николаевна НИКУШКИНА.
В настоящее время под диарейным синдромом принято понимать комплекс различных симптомов, связанных с нарушением процесса опорожнения кишечника, характеризующимся увеличением частоты стула (более 3 раз в сутки) с выделением жидких каловых масс и их большего количества. Различают острую и хроническую диарею. Длительность острой диареи составляет 2–3 недели. Диагноз синдрома хронической диареи ставят при продолжительном ее течении (более 30 дней) или при наличии эпизодов рецидивирующей диареи в анамнезе. Патогенетически данный синдром (как и синдром острой диареи) возникает вследствие расстройства пищеварения, всасывания, секреции и связан, в основном, с нарушением транспорта воды и электролитов в желудочно-кишечном тракте.
В патогенезе диареи выделяют четыре механизма: кишечная гиперсекреция; повышение осмотического давления в полости кишечника; нарушение транзита кишечного содержимого; кишечная гиперэкссудация.
Те или иные механизмы патогенеза диареи являются ответом на воздействие различных этиологических факторов.
Кишечная гиперсекреция — наиболее общий механизм диареи, обусловленный нарушением электролитного транспорта в кишечнике, при котором характерно увеличение содержания воды и натрия в просвете кишки. Данные процессы запускаются и регулируются нейроэндокринными медиаторами, желчными кислотами, гормонами, высвобождающимися в организме или местно в кишке. Существенную роль в их возникновении играют бактериальные экзотоксины и вирусы. Секреторная диарея характеризуется тем, что осмолярность каловых масс соответствует осмолярности плазмы крови, а голодание (до 72 час.) не приводит к ее прекращению.
Типичным примером данного вида диареи является холера. Гиперсекреторная диарея наблюдается при сальмонеллезе, терминальном илеите, дисфункции сфинктера Одди (постхолецистэктомический синдром).
Характерные признаки секреторной диареи: полифекалия (обильный жидкий водянистый стул), зеленоватая окраска фекалий, стеаторея (за счет жирных кислот с длинной углеродной цепью), большие потери натрия, калия, хлора с калом, метаболический ацидоз, высокий рН фекалий.
Гиперосмолярная диарея обусловлена увеличением осмотического давления химуса, что приводит к задержке воды в просвете кишки. Причинами возникновения этого вида диареи могут быть: повышенное поступление в кишечник осмотически активных веществ (солевые слабительные, сорбитол, некоторые антациды и др.); нарушение переваривания и всасывания углеводов (чаще всего лактазная недостаточность); синдром нарушенного всасывания.
Накопление в просвете кишечника невсосавшихся осмотически активных частиц, нарушение пищеварительно-транспортного конвейера — все это приводит к повышению осмолярности химуса и фекалий. Поскольку слизистая оболочка тонкой кишки свободно проницаема для воды и электролитов, устанавливается осмотическое равновесие между содержимым тонкой кишки и плазмой. Подобный механизм диареи наблюдается при приеме слабительных, некоторых антацидов, а также характерен для больных с органическими поражениями тонкой кишки (глютеновая энтеропатия, лактазная недостаточность, болезнь Уиппла и пр.), болезнями поджелудочной железы (хронический панкреатит, опухоли, муковисцидоз), заболеваниями печени, сопровождающимися нарушением выделения желчных кислот. Для данного вида диареи характерен жидкий стул, полифекалия, высокая осмолярность химуса и фекалий, увеличение фекальной концентрации короткоцепочечных жирных кислот и молочной кислоты, незначительные потери электролитов с калом, низкое значение рН кала.
В основе гипер- и гипокинетической диареи лежат нарушения транзита кишечного содержимого (повышение или снижение двигательной функции кишечника).
Характерной ее особенностью является ослабление ретроградной моторной активности, и определенную роль может играть стимуляция секреторных процессов в кишечнике.
Чаще всего данный вид диареи развивается при бактериальном заселении тонкой кишки, а также при синдроме раздраженного кишечника.
Ускорение транзита кишечного содержимого возникает в результате гормональной и физиологической стимуляции транзита (серотонин, простагландины, секретин, панкреозимин, гастрин, мотилин), нейрогенной стимуляции транзита, увеличения внутрикишечного давления.
Ускорению эвакуаторной активности кишечника способствуют также слабительные средства и некоторые антацидные препараты. Осмотическое давление каловых масс при гипер- и гипокинетической диарее, как правило, соответствует осмотическому давлению плазмы крови.
Повышение скорости транзита по кишечнику чаще всего характеризуется жидким или кашицеобразным не обильным стулом, иногда с примесью слизи, преимущественно в утренние часы или после приема пищи. Характерной особенностью этой формы диарейного синдрома являются схваткообразные боли в животе (по типу кишечных колик) перед стулом, ослабевающие после него. Выраженность болевого синдрома иногда такова, что больные для предупреждения диареи, возникающей в ответ на прием пищи, в ряде случаев вынуждены отказываться от еды. Нередко может наблюдаться и утренний понос после пробуждения, так называемый понос-будильник.
Гиперэкссудативная диарея чаще развивается при воспалительных изменениях слизистой оболочки кишки (неспецифический язвенный колит, болезнь Крона, туберкулез кишечника, лимфома, острые кишечные инфекции), а также опухолевых и ишемических процессах. В патогенезе гиперэкссудативной диареи при всех рассмотренных заболеваниях лежит выпотевание в просвет кишки плазмы, крови, слизистого отделяемого кишечных клеток и желез. Она характеризуется частыми кровянистыми выделениями, нередко перемешанными со слизью или с примесью гноя; умеренного объема или в виде “плевка”. Отмечаются возрастание фекальной концентрации натрия и хлора, молочной кислоты, уменьшение потерь калия с калом, низкий уровень рН кала.
В основе любой диареи лежит одновременно несколько механизмов: нарушение баланса между секрецией и всасыванием воды и электролитов, повышение осмолярности кишечного содержимого, ускорение транзита. Однако при различных заболеваниях преобладающим является один из них.
Принято считать, что диарея наиболее часто встречается в развивающихся странах, однако последние исследования ВОЗ показали, что диарейный синдром не менее актуален и для экономически развитых стран, при этом в структуре заболеваемости и в этиологических факторах есть определенные различия при отсутствии разницы в возрастном показателе.
При лечении любого заболевания предпочтение отдается подбору этиотропной терапии. Для установления этиологических причин диареи требуется достаточно много времени, которым врач, диагностирующий диарейный синдром, не располагает.
В этой связи лечение любого вида диареи включает ряд этапов:
- симптоматическое лечение, направленное на купирование основных проявлений диарейного синдрома (частый и обильный стул, болевой синдром, обезвоживание организма, интоксикация);
- подбор этиотропной терапии;
- реабилитирующая и профилактическая терапия.
Современная симптоматическая терапия острой диареи основывается на следующих принципах :
назначение антибактериальной терапии осуществляется только после лабораторной верификации возбудителя заболевания. В остальных случаях, особенно при так называемой диарее путешественников, применение антимикробных препаратов не показано и может вызвать нежелательный эффект (появление антибиотико-резистентных штаммов микроорганизмов, суперинфекция, связанная с эрадикацией нормальной микрофлоры антибактериальными средствами);
предпочтительно применение средств симптоматической терапии не всасываемых в кишечнике и не вызывающих привыкание;
В первую очередь лечение должно быть направлено на предотвращение дегидратации и ассоциированной с ней артериальной гипотензии на фоне интоксикации и возмещение потери жидкости. У 85-95% пациентов с острыми кишечными инфекциями, сопровождающимися диареей, регидрационная терапия осуществляется оральным путем, только у 5-15% больных при клинических признаках выраженной дегидратации показано внутривенное введение заместительных растворов. Для внутривенной регидратации используют изотонические полиионные кристаллоидные растворы: трисоль, квартасоль, ацесоль. Коллоидные растворы (гемодез, реополиглюкин, рефортан) для дезинтоксикации вводят в случаях выраженной гипотонии и только при отсутствии признаков обезвоживания. Для оральной регидратационной терапии используют растворы, рекомендованные ВОЗ, — регидрон, цитроглюкосалан, гастролит. В последнее время рекомендуют растворы II поколения, в состав которых, помимо солей, входят аминокислоты, дипептиды, мальтодекстрин и злаки. В среднем количество выпитой жидкости должно в 1,5 раза превышать ее потери при мочеиспускании и дефекации.
Продолжительность и тяжесть диарейного синдрома уменьшаются при приеме адсорбирующих препаратов, которые не только препятствуют всасыванию токсинов, но и способствуют их выведению из кишечника. Так, при симптомах интоксикации, повреждении кишечной стенки и метеоризме к средствам выбора в первую очередь относятся сорбенты, вяжущие и обволакивающие средства. Наиболее отвечают всем перечисленным требованиям субсалицилат висмута (десмол) и диосмектит (смекта). Эти препараты обладают не только выраженным адсорбирующим эффектом, но и мембранстабилизирующими свойствами, являются протекторами слизистой оболочки желудочно-кишечного тракта, защищая ее от воздействия бактериальных и вирусных раздражителей. Доза для взрослых составляет 2-3 пакетика в день; детям до 1 года — по 1 пакетику в сутки, от года до 2 лет — 1-2 пакетика, старше 2 лет — 2-3 пакетика. К числу адсорбентов относится препарат аттапульгит (неоинтестопан), который представляет собой природную смесь гидратов силиката алюминия и магния, что является близким по составу к белой глине. Преимущество препарата не только в том, что он адсорбирует токсины, патогенные бактерии и способствует их более быстрому выведению, но и нормализует бактериальный пейзаж толстой кишки, предотвращает развитие дисбактериоза и хронического течения диареи. При выборе терапии у пациентов с синдромом раздраженного кишечника с диареей препарат имеет значительные преимущества, т.к. обладает противовоспалительным эффектом, снимает раздражение толстой кишки, уменьшает спастическую активность, тем самым купируя болевой синдром. Взрослым препарат назначается обычно в начальной дозе — 4 табл., затем по 2 табл. после каждого жидкого стула, максимальная доза — 14 табл./сутки. Детям показан с 6 лет. Прием препарата рекомендуется в начальной дозе — 2 табл., затем по 1 табл. после каждого жидкого стула, максимальная доза — 7 табл./сутки. Общая продолжительность приема препарата не должна превышать 2 суток. Кроме указанных препаратов возможно применение таких ЛС, как активированный уголь в виде таблеток или водной взвеси в суточной дозе 20-30 г в два-три приема; полифепан в виде порошка в суточной дозе 20-50 г в два-три приема; полисорб; танакомб и др.
Симптоматическое лечение диарейного синдрома включает прием препаратов, регулирующих тонус и моторику кишечника. Наиболее часто с этой целью применяют препараты, связывающиеся с опиатными или серотониновыми рецепторами. При назначении антидиарейных средств следует помнить, что их применение при интоксикации не желательно, т.к. они не способствуют выведению токсинов, а сама интоксикация сохраняется на более длительный срок. При отсутствии высокой лихорадки, признаков интоксикации и обезвоживания широкое применение находит лоперамида гидрохлорид (имодиум) по 4 мг однократно, затем по 2 мг после каждого акта дефекации, но не более 8 мг в сутки. В настоящее время методом выбора является назначение лингвальной формы имодиума, при приеме которой (2 табл. на язык) эффект достигается уже в течение первого часа, а также новой лекарственной формы препарата имодиум-плюс, представляющей собой комбинацию лоперамида гидрохлорида и симетикона. Добавление симетикона, адсорбирующего газы и удаляющего их из кишечника, способствует устранению метеоризма и более быстрому прекращению диарейного синдрома. Назначается препарат также в разовой дозе 2 табл. на прием и далее по 1 табл. после каждого акта дефекации жидким стулом. Суточная доза составляет 4 табл. Рекомендуется дозу препарата подбирать индивидуально в каждом конкретном случае, т.к. резкое замедление стула может привести к кишечной непроходимости. Препарат противопоказан больным неспецифическим язвенным и псевдомембранозным колитом.
При гипермоторике кишечника нейрогенной природы (неврозы) показаны седативные средства. Хорошо зарекомендовал себя для лечения такой диареи бромазепам.
С целью ослабления моторики желудочно-кишечного тракта также могут быть назначены блокаторы кальциевых каналов (верапамил и др.). Следует помнить о том, что они способны оказывать системное воздействие на организм в целом.
Выраженным антисекреторным действием обладает соматостатин и его синтетический аналог — октреотид. Препараты применяются при секреторной и осмотической диарее. При карциноидных опухолях с диарейным синдромом, обширных дистальных резекциях, сопровождающихся обильным водным стулом, назначение данного лекарственного средства является терапией выбора.
Выбор антибактериальных препаратов и длительность лечения диареи, вызванной кишечными инфекциями, сопровождающимися лихорадкой, рвотой, стулом с примесью крови или гноя, определяется видом возбудителя. Так, например, при шигеллезной инфекции предпочтение отдают фторхинолонам, альтернативными препаратами служат сульфаниламиды и нитрофурановые производные. Хорошо зарекомендовали себя в терапии диареи, вызванной кампилобактерной инфекцией, макролиды. Для антибактериального лечения могут применяться бактериофаги, назначение которых не приводит к развитию дисбактериоза.
Особое значение на всех этапах терапии больных с диарейным синдромом придается коррекции микробиоценоза кишечника, которая проводится с помощью пробиотиков. В последнее время установлено, что целесообразно раннее назначение в больших дозах бифидумбактерина форте (по 50 доз 3 раза каждые 2 часа в первый день приема, далее, по показаниям, поддерживающий прием по 30 доз в сутки в течение 6 дней). Назначение больших доз бактериальных препаратов обеспечивает высокую локальную колонизацию слизистой оболочки кишечника и выраженное антагонистическое действие против патогенных и условно-патогенных микроорганизмов. В настоящее время из пробиотиков, приготовленных на основе микроорганизмов рода Bacillus, препаратом выбора является биоспорин. Кроме выраженного антибактериального и антитоксического эффектов препарат обладает иммуномодуляторным действием, индуцирует синтез эндогенного интерферона, стимулирует активность лейкоцитов крови, синтез иммуноглобулинов. Биоспорин назначается по 2 дозы 2-3 раза в сутки в течение 5-7 дней. При преобладании энтеритического синдрома рекомендуется энтерол по 250 мг 2 раза в сутки в течение 5 дней. Для стабилизации микробиоценоза кишечника и гомеостатических процессов, особенно после курса лечения антибактериальными препаратами, целесообразно применение препаратов облигатной флоры — бифидумбактерин форте, бификол, линекс, ацилак, нормофлор и др. Назначаются препараты в общепринятой дозировке, в течение 1,5-2 месяцев. Курс заканчивают назначением пробиотиков (хилак форте по 30-60 капель 2-3 раза в сутки в течение 1 месяца).
Для улучшения процессов пищеварения при диарейном синдроме назначают ферментные препараты с энтросолюбильным покрытием (креон, панцитрат) в суточной дозе (в пересчете на содержание липазы) от 30 000 до 150 000 ЕД, короткими курсами на 2 недели. Однако при некоторых заболеваниях тонкой кишки (глютеновая энтеропатия, синдром короткой тонкой кишки) проводят длительные повторные курсы.
В процессе реабилитации после диареи, особенно сопровождающейся затяжным течением и выраженной интоксикацией, необходима восстановительная терапия гепатопротекторами, в первую очередь для поддержания функции печени и других органов, участвующих в дезинтоксикации организма. Наиболее предпочтительно применение гепатопротекторов на растительной основе, обладающих не только гепатопротективным эффектом, но и противовоспалительным, антиоксидантным и диуретическим действием, что способствует выведению из организма токсических веществ. Следует особо остановиться на том, что многие из гепатопротективных препаратов могут оказывать легкий послабляющий эффект за счет желчегонного действия. Однако на фоне применения вяжущих адсорбентов, отрицательным моментом применения которых является задержка опорожнения, нежелательное проявление гепатопротекторов нивелируется.
Лечение диареи должно быть построено на комплексном дифференцированном подходе к каждому этапу терапии.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сальмонеллез: причины появления, симптомы, диагностика и способы лечения.
Определение
Сальмонеллез – инфекционное заболевание, вызываемое бактериями рода Salmonella. Чаще всего протекает с поражением органов желудочно-кишечного тракта, но описаны и случаи развития тяжелого системного процесса (с поражением других органов и систем), и бактерионосительства без клинических проявлений.
Заболевание распространено повсеместно, заразиться может человек любого возраста.
В последние годы наблюдается подъем заболеваемости во всем мире, при этом сальмонеллы становятся все менее чувствительными к антибактериальным препаратам.
Тяжелее всего сальмонеллез протекает у детей младшего возраста и характеризуется высоким риском летальности.
Причины появления сальмонеллеза
Причиной возникновения заболевания являются бактерии сальмонеллы. Они хорошо сохраняются и долго живут в окружающей среде. Им не страшен холод, поэтому заморозка продуктов не предотвращает заражение. Зато при кипячении эти бактерии погибают мгновенно.
На белье Salmonella может сохраняться до 3 месяцев, в фекалиях – до месяца, в засушенных фекалиях – годами. В водопроводной воде сальмонеллы способны жить 4–5 месяцев, в пыли – до полугода. На поверхности яйца – до 24 дней. В продуктах, даже замороженных, копченых или засоленных, сальмонеллы комфортно проживают и активно размножаются: это касается мяса крупного рогатого скота и домашней птицы, рыбы горячего копчения, колбасы, сосисок, сливочного масла, сыров, кондитерских кремов, яиц, яичного порошка и других продуктов.

Сальмонеллы проникают в желудочно-кишечный тракт с пищей, водой или через загрязненные руки, беспрепятственно проходят кислотный барьер желудка и заселяются в тонком кишечнике (реже – в толстом отделе кишечника), где и происходит дальнейшее развитие заболевания. В борьбе с клетками иммунной системы сальмонеллы разрушаются, высвобождая опасный токсин. В некоторых случаях бактерии могут с током крови и по лимфатическим путям попасть в другие органы - в печень, селезенку, легкие, кости.
Классификация заболевания
Сальмонеллез протекает в локализованной (гастроинтестинальной) или генерализованной (распространенной по всему организму) форме.
При локализованной форме сальмонеллы не выходят за пределы просвета кишечника (а если и выходят, то сразу гибнут). В зависимости от места протекания воспаления и симптоматики выделяют следующие типы сальмонеллеза:
- с преимущественным поражением желудка (гастритический);
- с преимущественным поражением желудка и тонкого кишечника (гастроэнтеритический);
- с преимущественным поражением тонкого кишечника (энтеритический);
- с преимущественным поражением тонкого и толстого кишечника (гастроэнтероколитический);
- с преимущественным поражением толстого кишечника (колитический);
- с преимущественным поражением толстого кишечника с появлением крови в кале (гемоколит).
Локализованные формы развиваются в большинстве случаев у практически здоровых взрослых и детей старше трех лет.
При генерализованной форме сальмонеллеза может наблюдаться тифоподобное (острейшее) течение с вовлечением в процесс нервной системы, септицемическое течение (с проникновением бактерий в кровь), семптикопиемическое течение (с развитием гнойных очагов поражения в органах, куда с током крови попала сальмонелла).
Генерализованные формы могут развиваться у пожилых, ослабленных людей с серьезными хроническими заболеваниями, детей раннего возраста, лиц с врожденным или приобретенным иммунодефицитом.
Возможно бессимптомное выделение сальмонелл с фекалиями – бактерионосительство. В течение трех месяцев после перенесенного заболевания носительство считается острым, более трех месяцев – хроническим, однократное выделение сальмонелл у здорового человека считается транзиторным и может наблюдаться в очаге заболевания.
Симптомы сальмонеллеза
Инкубационный период (время от вторжения сальмонелл в организм до первых клинических проявлений) составляет один-два дня, но может увеличиться до восьми дней. Это зависит от состояния организма и количества сальмонелл, попавших в желудочно-кишечный тракт.
Заболевание всегда начинается остро - с подъема температуры тела до 38–39оС и выше, интоксикации (слабости, разбитости, ломоты в мышцах и суставах). Сразу или на следующий день присоединяются симптомы поражения желудочно-кишечного тракта.
При поражении ЖКТ наблюдаются тошнота, многократная рвота, которая приносит облегчение, боли в области желудка (эпигастрия).
При поражении тонкого кишечника появляется жидкий, обильный, зловонный, зеленый, пенистый и частый стул, в котором возможна примесь слизи и прожилок крови, а также непереваренные остатки пищи. Живот болезненный в правой подвздошной области, около пупка. Усилена перистальтика (живот урчит).
При поражении толстого кишечника боли чаще разлитые и в правой, и в левой подвздошной области, в нижней части живота. Стул с примесью слизи, крови, гноя, редко бывают болезненные позывы к дефекации. Выражено вздутие живота.
Эти симптомы наблюдаются изолированно или в комбинации. Во время ультразвукового обследования может фиксироваться увеличение печени и селезенки. Риск обезвоживания возрастает при поражении желудка и тонкого кишечника. При оценке тяжести состояния обращают внимание на длительность и кратность рвоты и диареи.
Легким течением считается наличие жидкого стула в течение одного-трех дней по два-пять раз в день и рвота один-два раза в день (при этом общее состояние сильно не меняется).
Длительность заболевания более 9 дней с диареей больше 15 раз в сутки, многократной рвотой и симптомами интоксикации говорят о тяжелом течении болезни.

Диагностика сальмонеллеза
Диагностика сальмонеллеза включает осмотр и выявление жалоб больного, определение пути заражения (выявление контакта с больным инфекционной диареей или употребления воды или продуктов питания, опасных в отношении сальмонеллеза).
Наилучшим из существующих тестов для подтверждения сальмонеллеза является выявление сальмонелл в кале, рвотных массах, промывных водах желудка бактериологическим методом. Если сальмонеллы не обнаруживаются, применяют серологическое исследование крови на наличие антител к антигенам сальмонелл.
Определение этиологии ОКИЗ (острого кишечного инфекционного заболевания) и выбор рациональной антибиотикотерапии. Рациональная терапия дизентерии основана на идентификации её возбудителя - бактерий рода Shigella. Шигеллы (по имени японского учёного К. Шиги) грамотрицательные неподвижные .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Выпадение волос: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
В норме у человека ежедневно выпадает примерно 100 волос, увеличение этого количества может свидетельствовать о патологических процессах в организме. Пациент замечает, что большое количество волос остается на расческе, на постельном белье, полотенце, в сливе ванной и на предметах обихода.
Около 0,1% всего населения планеты хотя бы раз наблюдали у себя повышенное выпадение волос.
Плотность волосяного покрова отличается у разных людей и на разных участках тела. Она зависит от возраста, пола, расовой принадлежности и т. д. Общее количество волос на голове у блондинов составляет 140 тысяч, у шатенов – 109 тысяч, у брюнетов – 102 тысячи, у рыжих – 88 тысяч.
Все волосы не растут одновременно, а проходят 3 основные фазы роста: анаген, катаген и телоген. Анагеном называют фазу активного роста волос – ее продолжительность составляет от 2 до 5 лет. В течение суток волос удлиняется в среднем на 0,1–0,4 мм, причем у женщин волосы растут быстрее, чем у мужчин. В фазе катагена происходит замедление роста, а длится она от 4 до 6 недель. Во время фазы телогена рост волос прекращается, их жизненный цикл завершается и они выпадают. Этот период продолжается 2–3 месяца и за это время создаются условия для начала новой фазы анагена.
Разновидности выпадения волос
Андрогенная, или андрогенетическая алопеция представляет собой наиболее распространенную форму выпадения волос, поражающую до 80% мужчин и 50% женщин.
Диффузная алопеция чаще встречается у женщин.
Психосоматическая, или нервная алопеция.
Очаговая алопеция, которую в настоящее время рассматривают как аутоиммунный процесс.
Рубцовая, или инфекционная алопеция.
Возможные причины выпадения волос
Патология роста волос (частичное выпадение, тотальное облысение, гирсутизм, гипертрихоз) происходят вследствие нарушений течения волосяного цикла. Самые частые случаи потери волос представляют собой преждевременный конец фазы анагена и раннее начало фазы катагена.
В период пубертата, когда происходит гормональная перестройка организма, отмечается повышенная выработка кожного сала и избыточное выпадение волос. По завершении полового созревания у большинства людей процессы нормализуются.
Капилляры волосяного сосочка у лиц мужского пола, генетически предрасположенных к облысению, имеют повышенную чувствительность к мужским половым гормонам. При повышении содержания андрогенов во время полового созревания наступает стойкий спазм сосудов сосочков волос головы и, как результат, – выпадение волос. Напротив, на других участках тела, в том числе на лице, у таких мужчин наблюдается обильный рост волос, что также объясняется действием андрогенов.
Несмотря на повышенную секрецию эстрогенов во время беременности, многие женщины жалуются на избыточное выпадение волос, особенно во 2-м и 3-м триместрах. Это обусловлено тем, что в это время почти все поступающие в организм женщины питательные вещества расходуются на рост плода. Послеродовое выпадение волос объясняется тем, что увеличивается количество волос, находящихся в фазе телогена.
Обычно восстановление циклов роста волос у женщины происходит через 4-6 месяцев после рождения ребенка.
Повышенное выпадение волос может вызвать стресс. У пациентов с нарушением периодов сна и бодрствования, снижением памяти, с навязчивыми состояниями наблюдаются различные изменения биопотенциалов головного мозга, что может приводить к нарушению трофики волосяного фолликула.

Прием некоторых лекарственных средств (нестероидных противовоспалительных препаратов, антикоагулянтов, тиреостатиков, антидепрессантов, цитостатиков, бета-адреноблокаторов, препаратов интерферона альфа, противосудорожных, противопаркинсонических, антигельминтных, противогерпетических, противовирусных, антибактериальных препаратов, нейролептиков, пероральных контрацептивов и т. д.) также может приводить к повышенному выпадению волос.
У 80% онкологических пациентов, принимающих цитостатические препараты, наблюдается выпадение волос через 10 дней от начала лечения.
Инфекционные, аутоиммунные, системные заболевания, эндокринные патологии также влияют на избыточную потерю волос.
В процессе старения человека рост волос на голове может быть стабильным, но фаза анагена имеет тенденцию к сокращению. Волосы становятся более тонкими и ломкими. Выпадение волос встречается чаще у женщин старше 50 лет и носит диффузный характер.
Заболевания, приводящие к избыточному выпадению волос
- Заболевания щитовидной железы, гипоталамо-гипофизарной системы, яичников, надпочечников и др.
- Аутоиммунные заболевания (узловатый зоб, идиопатический гипопаратиреоз, тиреоидит Хашимото).
- Дерматологические заболевания (себорея, псориаз, экзема др.).
- Заболевания внутренних органов и систем (гастрит, колит, заболевания почек и печени).
- Авитаминозы.
- Хронические инфекции (тонзиллит, синусит, гайморит).
- Цитомегаловирусная инфекция.
- Сифилис.
- Туберкулез.
- Иммунодефицитные состояния.
Диагностика и обследования при избыточном выпадении волос
Для выяснения причины выпадения волос врач может назначить комплекс лабораторно-инструментальных методов обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

