Выписка больного скарлатиной из стационара осуществляется
Обновлено: 23.04.2024
Стрептококковая (группы А) инфекция - группа антропонозных болезней, вызываемых стрептококком группы А (СГА-инфекция), преимущественно с воздушно-капельным путем передачи возбудителя, характеризующихся поражением верхних дыхательных путей, кожных покровов с местными нагноительными процессами и развитием постстрептококковых аутоиммунных и токсико-септических осложнений.
Возбудитель - Streptococcus pyogenes, достаточно устойчив во внешней среде, обладает широким спектром факторов вирулентности.
Болезни, вызываемые СГА-инфекцией, подразделяются на первичные, вторичные и редко встречающиеся формы.
К первичным формам относят стрептококковые поражения ЛОР-органов (ангины, фарингиты, острые респираторные заболевания (ОРЗ), отиты и другие), кожи (импетиго, эктима), скарлатину, рожу.
Среди вторичных форм выделяют негнойные заболевания с аутоиммунным механизмом развития (ревматизм, гломерулонефрит, васкулиты) и токсико-септические, при которых аутоиммунный механизм не выявлен (метатонзиллярный и перитонзиллярный абсцессы, септические осложнения).
К редким формам относят некротические фасциит и миозит, энтерит, очаговые поражения внутренних органов, синдром токсического шока, первичный перитонит, сепсис.
Выявляются новые постстрептококковые осложнения, такие как летаргический энцефалит, обсессивно-компульсивное расстройство и тики.
Источник СГА-инфекции - человек, больной ангиной, скарлатиной и другими клиническими формами респираторной и кожной стрептококковой инфекции и носители СГА-инфекции.
Продолжительность периода, в течение которого больной стрептококковой инфекцией является источником инфекции для окружающих, зависит от способа лечения таких больных. Рациональная терапия больных скарлатиной и ангиной антибиотиками пенициллинового ряда, к которым стрептококки высокочувствительны, приводит к быстрому освобождению организма от возбудителя (в течение полутора-двух суток).
Бактерионосительство СГА-инфекции может длиться более года. Доля бактерионосителей среди населения значительна, что определяет постоянную циркуляцию возбудителя.
Механизм передачи СГА-инфекции - аэрозольный, путь передачи - преимущественно воздушно-капельный. Заражение происходит при тесном длительном общении с больным или бактерионосителем.
Существуют контактно-бытовой и алиментарный пути инфицирования людей. Факторами передачи возбудителя в первом случае становятся грязные руки и предметы обихода, во втором - контаминированная пища.
Естественная восприимчивость людей высокая. Иммунитет после перенесенной СГА-инфекции носит антитоксический и антимикробный характер.
Стрептококковые инфекции распространены повсеместно. В районах умеренного и холодного климата они проявляются преимущественно в форме глоточных и респираторных форм. В южных районах с субтропическим и тропическим климатом превалируют кожные поражения (импетиго). Риску развития гнойных осложнений стрептококкового генеза подвергаются пациенты с ранениями, пациенты ожоговых отделений, больные в послеоперационном периоде, а также роженицы и новорожденные.
В отношении больных СГА-инфекцией проводятся противоэпидемические мероприятия.
Обязательной госпитализации подлежат больные:
- С тяжелыми и среднетяжелыми формами инфекции;
- Дети и подростки из организаций с круглосуточным пребыванием (дома ребенка, детские дома, школы-интернаты, санатории, организации отдыха и оздоровления и другие);
- Из семей, где имеются дети в возрасте до 10 лет, ранее не болевшие скарлатиной;
- При невозможности осуществления изоляции и надлежащего ухода за ними на дому;
- Из семей, где имеются лица, работающие в детских дошкольных образовательных организациях, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях - при невозможности их изоляции от больного.
Выписка больного скарлатиной из стационара осуществляется после клинического выздоровления, но не ранее 10 дней от начала заболевания.
Дети, посещающие дошкольные образовательные организации и первые 2 класса общеобразовательной организации, переболевшие скарлатиной, допускаются в эти организации через 12 дней после клинического выздоровления.
Дети и подростки из организаций с круглосуточным пребыванием подлежат дополнительной двенадцатидневной изоляции после выписки из стационара. Допускается их изоляция в той же организации при наличии для этого условий.
Взрослые, работающие в дошкольных образовательных организациях, организациях с круглосуточным пребыванием детей, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях и перенесшие скарлатину, после клинического выздоровления переводятся на другую работу на 12 дней.
Больные ангинами из очага скарлатины, выявленные в течение 7 дней с момента регистрации последнего случая скарлатины, не допускаются в вышеперечисленные организации в течение 22 дней от начала заболевания.
За лицами, переболевшими скарлатиной и ангиной, устанавливается диспансерное наблюдение в течение одного месяца после выписки из стационара. Через 7 - 10 дней проводится клиническое обследование и контрольные анализы мочи и крови, по показаниям - электрокардиограмма. Обследование повторяется через 3 недели, при отсутствии отклонений от нормы переболевшие лица снимаются с диспансерного учета. При наличии патологии, в зависимости от ее характера, переболевший направляется под наблюдение специалиста (ревматолога, нефролога и других).
Диспансерное наблюдение за реконвалесцентами после первичной рожи и инвазивных форм СГА-инфекции проводится в кабинете инфекционных болезней поликлиники в течение 3-х месяцев. В случае рецидивирующей рожи наблюдение проводится не менее 2-х лет с момента последнего рецидива.
Мероприятия при выявлении случая стрептодермии направлены на изоляцию и адекватное лечение больного, а также на устранение факторов, способствующих распространению СГА-инфекции.
Противоэпидемические мероприятия проводятся в отношении лиц, контактировавших с больным скарлатиной.
При регистрации заболевания скарлатиной в дошкольной образовательной организации проводят следующие мероприятия:
- В группе, где выявлен больной, вводятся ограничительные мероприятия сроком на 7 дней с момента изоляции последнего больного;
- Во время проведения ограничительных мероприятий прекращается допуск новых и временно отсутствовавших детей, ранее не болевших скарлатиной. Не допускается общение с детьми из других групп детской образовательной организации;
- У детей и персонала группы проводится осмотр зева и кожных покровов с термометрией не менее 2 раз в день;
- При выявлении в очаге скарлатины у детей повышенной температуры или симптомов острого заболевания верхних дыхательных путей их изолируют от окружающих и проводят обязательный осмотр педиатром;
- Дети, переболевшие острыми заболеваниями верхних дыхательных путей из очагов скарлатины, допускаются в образовательные организации, организации отдыха детей и их оздоровления, оздоровительные (санатории, пансионаты, дома отдыха), организации, оказывающие социальные услуги после полного клинического выздоровления с заключением от педиатра. В течение 15 дней ежедневно от начала болезни дети осматриваются на наличие кожного шелушения на ладонях (для ретроспективного подтверждения стрептококковой инфекции);
- Всем лицам, контактировавшим с больным, а также имеющим хронические воспалительные поражения носоглотки, проводится санация;
Персонал детской организации не позднее 2 дней после возникновения очага скарлатины подлежит медицинскому обследованию отоларингологом для выявления и санации лиц с ангинами, тонзиллитами, фарингитами.
Дети, посещающие дошкольные образовательные организации и первые два класса общеобразовательной организации, ранее не болевшие скарлатиной и общавшиеся с больным скарлатиной до его госпитализации, не допускаются в эти организации в течение 7 дней с момента последнего общения с больным. Если больной не госпитализирован, дети, общавшиеся с ним, допускаются в детскую организацию после 17 дней от начала контакта и обязательного медицинского осмотра (зев, кожные покровы и другие).
Взрослые, общавшиеся с больным скарлатиной до его госпитализации, работающие в дошкольных организациях, первых двух классах общеобразовательных организаций, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, допускаются к работе и подлежат медицинскому наблюдению в течение 7 дней после изоляции заболевшего с целью своевременного выявления скарлатины и ангины.
Дети, ранее болевшие скарлатиной, взрослые, работающие в дошкольных образовательных организациях, первых двух классах общеобразовательной организации, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, общавшиеся с больным в течение всей болезни, допускаются в детские образовательные организации и на работу. За ними устанавливается ежедневное медицинское наблюдение в течение 17 дней от начала заболевания.
При регистрации случая скарлатины в общеобразовательной организации ограничительные мероприятия не проводятся.
При регистрации случая скарлатины среди учеников 1 - 3 классов после изоляции больного ежедневно проводится медицинский осмотр (зев, кожные покровы и других) контактировавших с больными детей. При выявлении у детей острых респираторных поражений (ангина, фарингит и других) их отстраняют от занятий с уведомлением участкового врача. Детей, переболевших ангиной и фарингитом, ежедневно в течение 15 дней от начала болезни осматривают на наличие шелушения кожных покровов на ладонях для ретроспективного подтверждения скарлатины. Переболевшие дети допускаются в образовательную организацию после клинического выздоровления и предоставления заключения от участкового врача. Детям с хроническими тонзиллитами проводится санация.
В отношении лиц, контактировавших с больными, решается вопрос о проведении экстренной профилактики.
Текущей дезинфекции в очагах скарлатины подлежат: посуда, игрушки и предметы личной гигиены с использованием дезинфекционных средств, разрешенных к применению в установленном порядке.
Заключительная дезинфекция в очагах стрептококковой инфекции не проводится.
На основании Федерального закона "О санитарно-эпидемиологическом благополучии населения" от 30 марта 1999 г. N 52-ФЗ (Собрание законодательства Российской Федерации, 1999, N 14, ст. 1650) и "Положения о государственном санитарно-эпидемиологическом нормировании", утвержденного Постановлением Правительства Российской Федерации от 24 июля 2000 г. N 554 (Собрание законодательства Российской Федерации, 2000, N 31, ст. 3295), постановляю:
Ввести в действие с 1 июня 2003 года санитарно-эпидемиологические правила "Профилактика стрептококковой (группы А) инфекции. СП 3.1.2.1203-03", утвержденные Главным государственным санитарным врачом Российской Федерации 7 марта 2003 г.
7 марта 2003 года
Дата введения: 1 июня 2003 года
3.1. ПРОФИЛАКТИКА ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ
ПРОФИЛАКТИКА СТРЕПТОКОККОВОЙ (ГРУППЫ А) ИНФЕКЦИИ
1. Область применения
1.1. Настоящие санитарно-эпидемиологические правила (далее - санитарные правила) разработаны в соответствии с Федеральным законом от 30 марта 1999 г. N 52-ФЗ "О санитарно-эпидемиологическом благополучии населения", "Положением о государственном санитарно-эпидемиологическом нормировании", утвержденном Постановлением Правительства Российской Федерации от 24 июля 2000 г. N 554.
1.2. Санитарные правила устанавливают основные требования к комплексу организационных, лечебно-профилактических, санитарно-противоэпидемических (профилактических) мероприятий, своевременное и полное проведение которых обеспечивает предупреждение первичных и вторичных (иммунопатологических и токсико-септических) форм стрептококковой (группы А) инфекции.
1.3. Соблюдение санитарных правил является обязательным для граждан, индивидуальных предпринимателей и юридических лиц.
1.4. Контроль за выполнением настоящих санитарных правил осуществляют органы и учреждения государственной санитарно-эпидемиологической службы Российской Федерации.
2. Профилактические мероприятия
2.1. Профилактические мероприятия направлены на раннюю и активную диагностику, этиотропное лечение, изоляцию больных в организованных коллективах.
2.2. Выявление больных стрептококковой инфекцией осуществляют врачи всех специальностей, средние медицинские работники лечебно-профилактических, детских, подростковых, оздоровительных и других учреждений, независимо от ведомственной принадлежности и форм собственности; врачи и средние медицинские работники, занимающиеся частной медицинской практикой при всех видах оказания медицинской помощи, в том числе:
при обращении населения за медицинской помощью в лечебно-профилактические учреждения;
при оказании медицинской помощи на дому;
на приеме у врачей, занимающихся частной медицинской практикой;
при медицинском наблюдении и бактериологическом обследовании лиц, контактировавших с больным стрептококковой инфекцией в семье или дошкольном детском учреждении.
2.3. Бактериологическому обследованию на наличие возбудителя стрептококковой инфекции подлежат:
больные менингитом, наружным инфекционным отитом, острым синуситом, пневмонией, инфекциями кожи и подкожной клетчатки, инфекционным миозитом, фасциитом, синдромом токсического шока, ангиной.
2.4. Для купирования вспышек респираторного стрептококкоза в организованных коллективах проводят лечение больных со всеми формами стрептококковой инфекции.
2.5. С целью профилактики реализации воздушно-капельной передачи возбудителя в организованных коллективах детей и взрослых проводят санитарно-гигиенические мероприятия: уменьшение численности коллектива, его скученности, общие санитарные мероприятия.
2.6. Обязательному учету и регистрации в установленном порядке подлежит одна из клинических форм стрептококковой инфекции - скарлатина. Информация о каждом выявленном случае заболевания скарлатиной передается из ЛПУ в территориальный ЦГСЭН по телефону в течение 2 ч с момента установления диагноза, экстренное извещение направляется в течение 12 ч.
3. Противоэпидемические мероприятия
3.1. Первичные противоэпидемические мероприятия, направленные на локализацию и ликвидацию очага стрептококковой инфекции, осуществляет врач лечебно-профилактического учреждения или другой медицинский работник, выявивший больного.
3.2. Мероприятия в отношении больных
3.2.1. Обязательной госпитализации подлежат:
больные с тяжелыми и средне-тяжелыми формами инфекции;
больные из детских учреждений с круглосуточным пребыванием детей (дома ребенка, детские дома, школы-интернаты, санатории и т.д.);
больные из семей, где имеются дети в возрасте до 10 лет, ранее не болевшие скарлатиной;
больные при невозможности осуществления изоляции и надлежащего ухода за ними на дому;
больные из семей, где имеются лица, работающие в детских дошкольных учреждениях, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, - при невозможности их изоляции от больного.
3.2.2. Выписка больного скарлатиной из стационара осуществляется после его клинического выздоровления, не ранее 10 дней от начала заболевания.
3.2.3. Дети, посещающие детские дошкольные учреждения и первые 2 класса школ, переболевшие скарлатиной, допускаются в эти учреждения через 12 дней после клинического выздоровления.
3.2.4. Дети из закрытых детских учреждений (дома ребенка, детские дома, санатории, школы-интернаты) подлежат дополнительной двенадцатидневной изоляции после выписки из стационара. Допускается их изоляция в том же детском учреждении при наличии для нее условий.
3.2.5. Взрослые, работающие в детских дошкольных учреждениях, детских учреждениях с круглосуточным пребыванием детей, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, перенесшие скарлатину, после клинического выздоровления переводятся на другую работу на срок в 12 дней.
3.2.6. Больные ангинами из очага скарлатины, выявленные в течение 7 дней с момента регистрации последнего случая скарлатины, не допускаются в выше перечисленные учреждения в течение 22 дней с начала заболевания.
3.2.7. За лицами, переболевшими скарлатиной и ангиной, устанавливается диспансерное наблюдение в течение одного месяца после выписки из стационара. Через 7 - 10 дней проводится клиническое обследование и контрольные анализы мочи и крови, по показаниям - электрокардиограмма. Обследование повторяют через 3 недели, при отсутствии отклонений от нормы снимают с диспансерного учета. При наличии патологии, в зависимости от ее характера, переболевшего передают под наблюдение соответствующего специалиста (ревматолога, нефролога и др.).
3.3. Мероприятия в отношении контактных в очаге скарлатины
3.3.1. При регистрации заболевания скарлатиной в детском дошкольном учреждении проводят следующие мероприятия:
на группу, где выявлен больной, накладывается карантин сроком на 7 дней с момента изоляции последнего больного;
в течение карантина прекращается допуск новых и временно отсутствовавших детей, ранее не болевших скарлатиной. Не допускается общение с детьми из других групп детского учреждения;
в карантинной группе у детей и персонала в обязательном порядке проводится осмотр зева и кожных покровов с утренней термометрией не менее 2-х раз в день;
при выявлении в очаге скарлатины у кого-либо из детей повышенной температуры или симптомов острого заболевания верхних дыхательных путей их изолируют от окружающих и проводят обязательный осмотр педиатром;
дети, переболевшие острыми заболеваниями верхних дыхательных путей из очагов скарлатины, допускаются в коллектив после полного клинического выздоровления со справкой от педиатра. Ежедневно до 15 дня с начала болезни они осматриваются на наличие кожного шелушения на ладонях (для ретроспективного подтверждения стрептококковой инфекции);
всем лицам, контактировавшим с больным, а также имеющим хронические воспалительные поражения носоглотки, проводят санацию;
персоналу детского учреждения не позднее 2-го дня после возникновения очага скарлатины проводят медицинское обследование отоларингологом для выявления и санации лиц с ангинами, тонзиллитами, фарингитами.
3.3.3. Дети, посещающие дошкольные коллективы и первые два класса школы, ранее не болевшие скарлатиной и общавшиеся с больным скарлатиной в семье (квартире) до его госпитализации, не допускаются в детское учреждение в течение 7 дней с момента последнего общения с больным. Если больной не госпитализирован, дети, общавшиеся с ним, допускаются в детское учреждение после 17 дней от начала контакта и обязательного медицинского осмотра (зев, кожные покровы и др.).
3.3.4. Взрослые, общавшиеся с больным скарлатиной до его госпитализации, работающие в детских дошкольных учреждениях, первых двух классах школ, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, допускаются к работе и подлежат медицинскому наблюдению в течение 7 дней после изоляции заболевшего с целью своевременного выявления скарлатины и ангин.
3.3.5. Дети, ранее болевшие скарлатиной, взрослые, работающие в детских дошкольных учреждениях, первых двух классах школ, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, общавшиеся с больным в течение всей болезни, допускаются в детские учреждения и на работу. За ними устанавливается ежедневное медицинское наблюдение в течение 17 дней от начала заболевания.
3.3.6. При регистрации заболевания скарлатиной в школе карантинные мероприятия не проводят.
3.3.7. При регистрации случая заболевания скарлатиной в 1 - 3 классах всем детям ежедневно в течение 7 дней после изоляции больного проводят медицинский осмотр (зев, кожные покровы и др.). При выявлении острых респираторных поражений (ангина, фарингит и др.) их отстраняют от занятий с уведомлением участкового врача. Детей, переболевших ангиной и фарингитом, ежедневно в течение 15 дней с начала болезни осматривают на наличие шелушения кожных покровов на ладонях для ретроспективного подтверждения скарлатины. Они допускаются в коллектив после клинического выздоровления и предоставления справки от участкового врача. Детям с хроническими тонзиллитами проводится санация.
3.4. Дезинфекционные мероприятия
3.4.1. Текущей дезинфекции в очагах скарлатины подлежат: посуда, игрушки и предметы личной гигиены с применением дезинфекционных средств, разрешенных в установленном порядке, в соответствии с инструкциями по их применению.
3.4.2. Заключительная дезинфекция в очагах стрептококковой инфекции не проводится.
4. Эпидемиологический надзор
Эпидемиологический надзор осуществляется центрами государственного санитарно-эпидемиологического надзора с целью совершенствования мероприятий, направленных на профилактику стрептококковой инфекции среди населения.
5. Гигиеническое воспитание и образование граждан
по вопросам профилактики стрептококковой инфекции
5.1. Гигиеническое воспитание и обучение граждан осуществляется:
в процессе воспитания и обучения в дошкольных и других образовательных учреждениях;
при подготовке, переподготовке медицинских работников;
при профессиональной и гигиенической подготовке и аттестации работников детских дошкольных учреждений и школ;
при профессиональной и гигиенической подготовке и аттестации работников, деятельность которых связана с производством, хранением, транспортировкой и реализацией пищевых продуктов.
5.2. В целях пропаганды профилактики стрептококковой инфекции органы здравоохранения и центры здоровья используют культурно-просветительные учреждения, каналы массовой информации, а также тесно сотрудничают с общественными организациями.
6. Права и обязанности
организаций, предприятий, учреждений в области
профилактики стрептококковой инфекции
6.1. Организации, предприятия и учреждения в соответствии с законодательством Российской Федерации имеют право получать в органах и учреждениях здравоохранения и государственной санитарно-эпидемиологической службы информацию о заболеваемости стрептококковой инфекцией.
6.2. Организации, предприятия и учреждения в соответствии со своей деятельностью обязаны:
проводить санитарно-противоэпидемические мероприятия, направленные на профилактику и предупреждение распространения стрептококковой инфекции;
осуществлять гигиеническое обучение работников по вопросам профилактики стрептококковой инфекции.
7. Права и обязанности граждан
в области профилактики стрептококковой инфекции
7.1. Граждане имеют право в соответствии с законодательством Российской Федерации на получение в органах и учреждениях здравоохранения и государственной санитарно-эпидемиологической службы информации о заболеваемости стрептококковой инфекцией.
7.2. Граждане обязаны:
выполнять требования постановлений, предписаний и санитарно-эпидемиологических заключений должностных лиц, осуществляющих санитарно-эпидемиологический надзор, направленные на профилактику и предупреждение распространения стрептококковой инфекции;
заботиться о гигиеническом воспитании своих детей в области профилактики стрептококковой инфекции.
ОБЩИЕ СВЕДЕНИЯ О СТРЕПТОКОККОВОЙ (ГРУППЕ А) ИНФЕКЦИИ
К стрептококковой (группе А) инфекции относят группу антропонозных заболеваний, вызываемых стрептококком группы А (СГА), характеризующуюся поражением верхних дыхательных путей, кожных покровов и развитием постстрептококковых аутоиммунных (ревматизм, гломерулонефрит) и токсико-септических (некротические фасциит и миозит, синдром токсического шока, метатонзиллярный и перитонзиллярный абсцессы и др.) осложнений.
Болезни, вызываемые СГА, делят на первичные, вторичные и редко встречающиеся формы.
К первичным формам относят стрептококковые поражения ЛОР-органов (ангины, фарингиты, ОРЗ, отиты и др.), кожи (импетиго, эктима), скарлатину, рожу.
Среди вторичных форм выделяют негнойные заболевания с аутоиммунным механизмом развития (ревматизм, гломерулонефрит, васкулиты) и токсико-септические заболевания, при которых аутоиммунный механизм не выявлен (метатонзиллярный и перитонзиллярный абсцессы, некротические поражения мягких тканей, септические осложнения).
К редким формам относят некротические фасциит и миозит, энтерит, очаговые поражения внутренних органов, синдром токсического шока, первичный перитонит, сепсис.
Источник инфекции - человек, больной ангиной, скарлатиной и другими клиническими формами респираторной и кожной стрептококковой инфекции, а также бактерионосители стрептококка группы А. Наибольшее эпидемиологическое значение имеют больные с локализацией микробного очага в области верхних дыхательных путей (скарлатина, ангина). Больные с локализацией очагов стрептококка вне дыхательных путей (стрептококковые пиодермиты, отиты, мастоидиты, остеомиелиты и т.д.) имеют меньшее эпидемиологическое значение в связи с менее активным выделением возбудителя из организма больного.
Механизм передачи стрептококка группы А - аэрозольный, путь передачи - воздушно-капельный. Заражение происходит при тесном длительном общении с больным или бактерионосителем. Возможен алиментарный (пищевой) и контактно-бытовой (через загрязненные руки и предметы обихода) пути инфицирования людей.
40. СП 3.1.2.1203-03 "Профилактика стрептококковой (группы А) инфекции".
41. СП 3.1.2.1319-03 "Профилактика гриппа".
42. СП 3.1.2.1382-03 "Профилактика гриппа". Дополнения и изменения к СП 3.1.2.1319-03.
Что такое ангина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
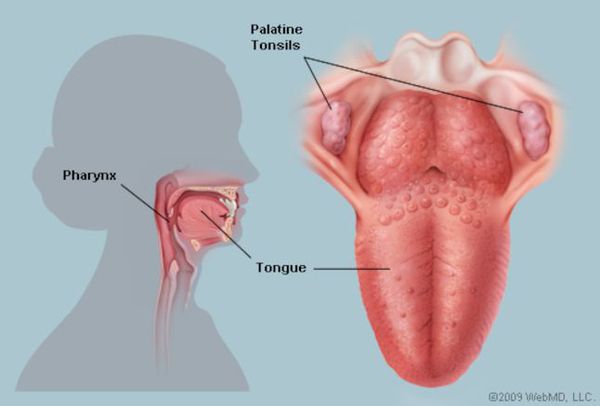
Этиология (причина ангины)
Впервые стрептококк был обнаружен т. Бильротом в 1874 году.
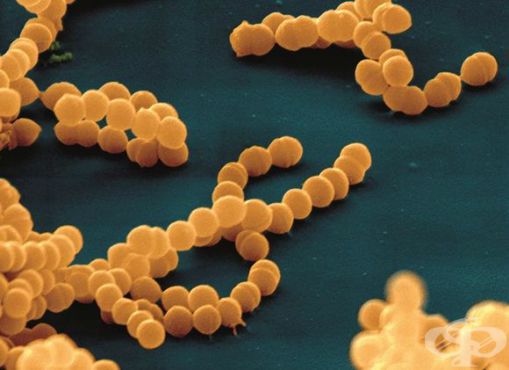
Стрептококки являются неподвижными грамположительными бактериями. Они располагаются парами, цепочками. Их таксономическое деление основано на различиях строения А-липополисахарида (обеспечивает сродство к соединительной ткани).
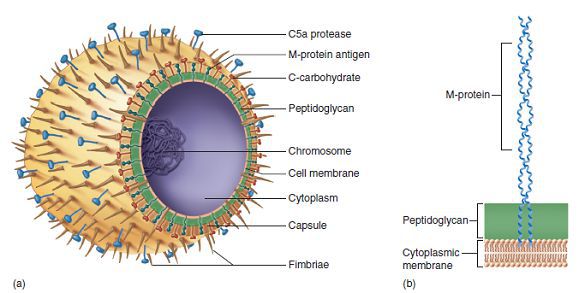
Строение стрептококка:
- Протеины клеточной стенки:
- М — подавляет фагоцитоз, имеет сродство к соединительной ткани сердца;
- Т — фактор типоспецифичности;
- R — нуклеопротеид;
- Протеиназа — вызывает набухание соединительной ткани сердца;
- Стрептокиназа — участвует в переводе плазмина в плазминоген, т. е. вызывает фибринолиз
- Липотейхоевая кислота — обладает сродством к эпителию лимфоидного аппарата глотки, обеспечивает фиксацию стрептококка, т. е. является рецептором;
- Гиалуроновая кислота — входит в состав капсулы, препятствует фагоцитозу возбудителя и расщепляет гликозаминогликаны;
- Стрептолизины:
- S (гемолиз эритроцитов, иммуносупрессия);
- О (кардиотоксичен — воздействует на митохондрии, блокирует тканевое дыхание в сердечной мышце и нарушает проведение сердечных импульсов);
- Эритрогенный экзотоксин — т. н. токсин Дика, вызывающий типичные проявления скарлатины, а в совокупности с другими факторами патогенности поражает капилляры, вызывая точечную сыпь. Первичная инфекция, как правило, протекает по типу скарлатины, а все повторные заражения — по типу ангины, так как к токсину Дика вырабатывается иммунитет. Однако следует помнить, что проявления жизни на Земле весьма обширны и многообразны, и не всегда подчиняются правилам — иногда скарлатина не проявляется, например, при субклинической форме, когда первичное заболевание протекает скрыто, а иммунитет к токсину формируется, или конкретный штамм стрептококка является нетоксигенным, т. е. не вырабатывает токсин, и первая встреча с возбудителем будет типичной ангиной. Также возможна повторная скарлатина, вызванная различными антигенными вариантами стрептококка).
При реакции организма на разные типы стрептококков выделяют однородный иммунитет (стойкий полииммунитет), который защищает от заражения, а также моноиммунитет (обусловленный бактериальными типоспецифичными М-антигенами), который не предохраняет от заболевания другими типами.
Возбудитель чувствителен к высыханию, погибает при нагревании до 60°C за 30 минут, высокочувствителен к антибиотикам пенициллинового и цефалоспоринового рядов. Стрептококки размножаются на кровяном агаре (вызывают гемолиз эритроцитов), могут расти в молочных продуктах, мясном фарше и салатах. [2] [3] [4]
Эпидемиология
Антропоноз. Источник инфекции — больные ангиной, скарлатиной и другими формами стрептококковой инфекции (бета-гемолитический стрептококк группы А) и носители стрептококка.
Механизм передачи: аэрозольный (путь передачи воздушно-капельный), возможен алиментарный (связанный с неполноценным питанием) и контактный пути передачи, особенно у детей раннего возраста.
Восприимчивость к инфекции высокая, сезонность осенне-зимняя. Значительную роль в распространении заболевания имеет повышенная скученность населения. [1] [3] [5]
Факторы риска
Чаще всего ангиной заболевают:
- дети от 5 до 15 лет;
- родители ребёнка школьного возраста;
- взрослые, часто контактирующие с детьми.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ангины
Инкубационный период — до 2-х суток. Начало острое.
- общей инфекционной интоксикации;
- тонзиллита (острый, гнойный);
- углочелюстного лимфаденита.
Повышение температуры, озноб и общая утомляемость
Головные боли и ломота в мышцах
При ангине появляется головная боль (тупая, без чёткой локализации) и выраженная ломота в мышцах и суставах.
Боли в горле
В первые сутки заболевания боли в горле проявляются при глотании, затем переходят в постоянное проявление и могут отдавать в ухо.
Увеличение и болезненность лимфатических узлов
Увеличиваются углочелюстные лимфоузлы, становятся очень болезненными, плотноэластической консистенции, не спаяны между собой и окружающими тканями.
Очень характерными являются данные, получаемые при фарингоскопии:
- открывание рта свободное;
- нёбные дужки, язычок, миндалины и мягкое нёбо в первые дни ярко гиперемированы.
Основные проявления тонзиллитов
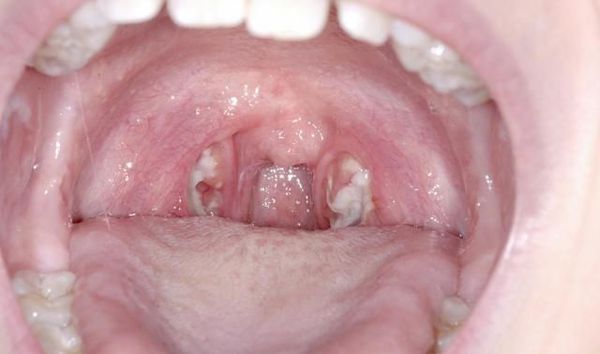
С третьего дня в лакунах появляется отделяемое жёлто-белого цвета (гной) — фолликулярно-лакунарный тонзиллит.
Как выглядит горло при ангине:
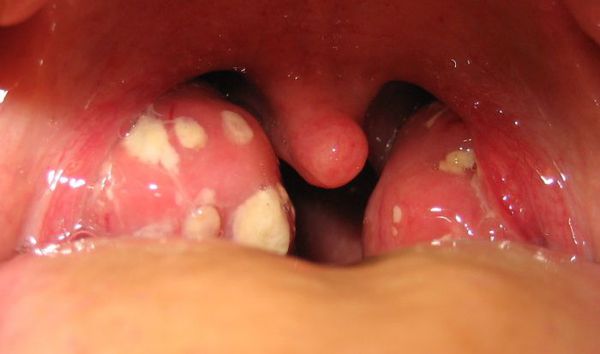
Далее при тяжёлых формах возникает некротический тонзиллит: тёмно-серый цвет миндалин, после отторжения гнойно-некротических масс остаются дефекты ткани.
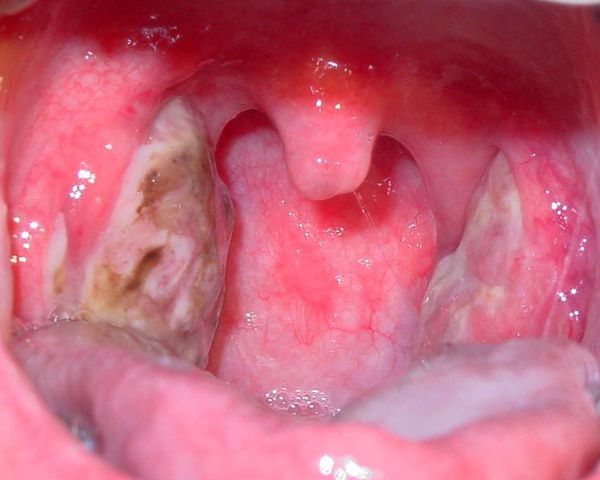
Необходимо помнить, что гнойный налёт при ангине не распространяется за пределы миндалин, легко снимается, не тонет в воде — появление каких-либо других вариантов течения является поводом для сомнения в диагнозе. [2] [3] [5] [6]
Флегмонозный тонзиллит
Флегмонозный тонзиллит — наиболее тяжёлая форма ангины. Характеризуется развитием в ткани миндалин чаще одностороннего гнойного очага без чётких границ. Резко усиливается интоксикация, возникает выраженная болезненность на стороне поражения и отёк, становится сложно открыть рот. Заболевание требует срочного хирургического лечения.
Язвенно-плёнчатая форма тонзиллита
При язвенно-плёнчатой форме ангины возникают изъязвления на поверхности ткани миндалин, сильная болезненность и налёт, который легко снимается шпателем.
Как протекает вирусная и герпесная ангина
"Вирусные ангины" не имеют ничего общего с классической стрептококковой ангиной. Они являются лишь отдельными синдромами при вирусных заболеваниях: аденовирусной, цитомегаловирусной и энтеровирусной (герпангина) инфекции и множестве других. Термин "ангина" применим только к заболеваниям, вызванным бета-гемолитическим стрептококком группы А. Все остальные воспаления ткани миндалины следует называть острым или хроническим тонзиллитом.
По этой причине выделять герпетическую ангину, ангину при дифтерии, гриппе, скарлатине и инфекционном мононуклеозе некорректно.
Как протекает ангина у детей
У детей симптомы ангины более выражены, чем у взрослых. Сильнее интоксикация, ребёнок вялый, отказывается от еды, возможны боли в животе, сильные головные боли, тошнота и рвота.
При каких симптомах ангины стоит бить тревогу
Когда обратиться к врачу:
- при подъёме температуры свыше 37,5 °C;
- сильной и мучительной боли в горле;
- выраженной интоксикации;
- болезненности углочелюстных лимфатических узлов.
Патогенез ангины
Ворота инфекции — лимфоидные образования кольца Пирогова — Лангханса. Происходит проникновение в них стрептококков, воспалительная реакция и дальнейшее распространение возбудителя, его токсинов и продуктов распада бактерий и клеток организма по лимфатическим путям в углочелюстные лимфоузлы (углочелюстной лимфаденит).
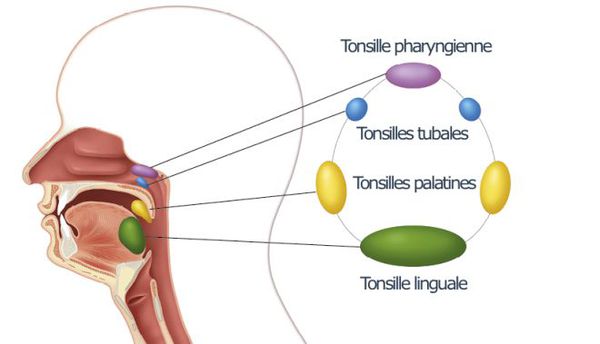
При благоприятном течении этим процесс ограничивается. При барьерной недостаточности стрептококки проникают в околоминдаликовую клетчатку (паратонзиллит, паратонзиллярный абсцесс), вызывают токсическое поражение всего организма. При проходе через слуховую трубу в среднее ухо возбудитель способен вызвать развитие отита и синусита. Достаточно редко при выраженном иммунодефиците развивается сепсис.
В ответ на проникновение бактериальных антигенов в организме больного образуются антитела, которые при взаимодействии с антигенами образуют циркулирующие иммунные комплексы антиген-антитело (АГ-АТ). В норме они разрушаются путём фагоцитоза, комплементом и не вызывают иммунопатологических реакций. Однако бывают ситуации, когда механизмы элиминации не срабатывают.
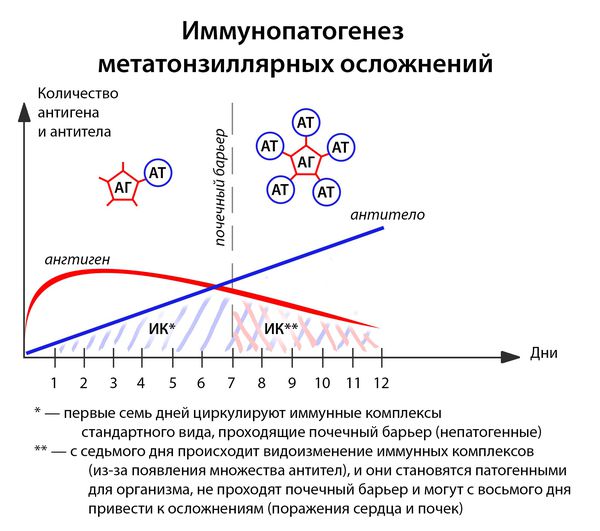
Иммунные комплексы оседают на базальной мембране сосудов (почек) и разрушают её. Далее происходит разрушение подлежащей соединительной ткани. Условиями для этого являются:
- большое количество образующихся иммунных комплексов (при сильном иммунитете, например, у подростков до 17 лет);
- массивная антигенемия (при несвоевременном лечении, высокой вирулентности возбудителя);
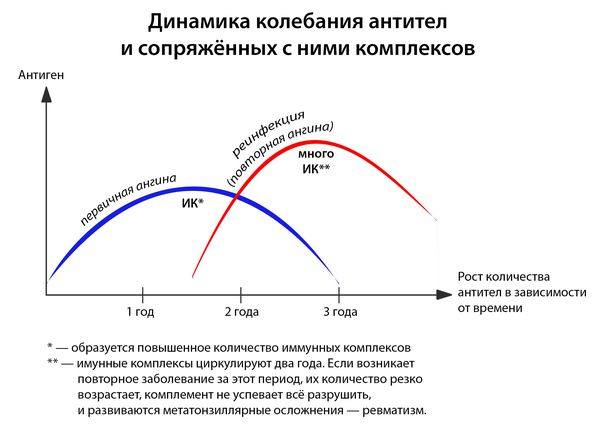
- частые повторные заболевания (2 года после перенесенной ангины — это период повышенного риска).
Иммунитет развивается с третьего дня: макрофаги подготавливают антигены, образуется суперантиген, и лишь затем передают его Т- и В-лимфоцитам, вырабатывающим специфические антитела. [1] [3] [4]
Классификация и стадии развития ангины
По степени тяжести ангина бывает:
- лёгкой;
- среднетяжёлой;
- тяжёлой.
По клинической форме:
- первичная — возникшая впервые или не раньше двух лет после ангины, перенесённой ранее);
- повторная — результат реинфицирования людей с повышенной восприимчивостью в течении двух лет от первичной ангины.
По характеру воспаления миндалин:
- катаральная ангина — покраснение и отёк миндалин;
- фолликулярная ангина — фолликулы белого цвета в ткани миндалин;
- лакунарная ангина — гнойное отделяемое из лакун миндалин;
- некротическая ангина — некроз ткани миндалин;
- гнойно-некротическая ангина — некроз и гнойное расплавление ткани миндалин.
- ангина язычной миндалины;
- ангина гортанных валиков;
- ангина нёбных миндалин;
- комбинированная ангина. [3][4]
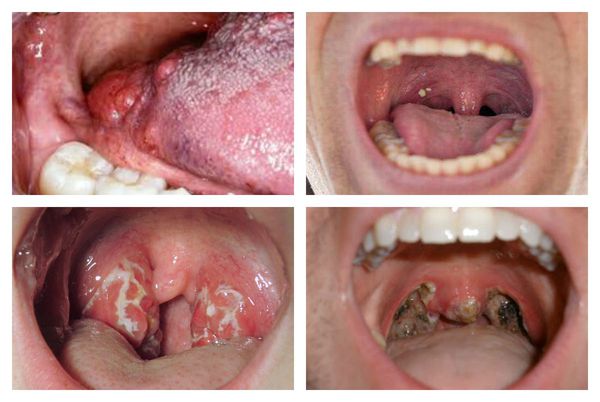
Осложнения ангины
Осложнения ангины включают пара и метатонзиллярные процессы.
В острый период могут возникнуть:
- паратонзиллит, паратонзиллярный абсцесс (усиление лихорадки, односторонний характер болей, гиперсаливация, болезненность при открывании рта, асимметрия язычка, односторонний отёк, выраженная гиперемия мягкого нёба);
- инфекционно-токсический миокардит (боли в сердце, перебои в его работе, изменение размеров сердца, появление шумов, одышка, повышение ЛДГ на 1-2 нормы); (воспаление придаточных пазух носа);
- медиастенит (воспаление органов средостения — появление боли за грудиной, одышка);
- заглоточный абсцесс (нагноение лимфатических узлов и клетчатки заглоточного пространства — затруднение глотания, одышка, усиление инотоксикации);
- сепсис (полиорганное заражение, циркуляция возбудителя в крови).
В период выздоровления:
Диагностика ангины
Подготовка к посещению врача
При повышении температуры свыше 37,5 °С, сильной и мучительной боли в горле, болезненности углочелюстных лимфатических узлов и выраженной интоксикации нужно как можно скорее посетить терапевта. Специальная подготовка для этого не требуется.
Лабораторная диагностика
К методам лабораторной диагностики относятся:
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ);
- общий анализ мочи (мочевой синдром при осложнениях);
- ЭКГ (выполняется в день поступления и при выписке, могут быть признаки гипоксии, нарушения проводимости);
- бактериальный посев с миндалин (мазок) на бета-гемолитический стрептококк (и дифтерию);
- биохимия крови (АСЛО, РФ, СРБ). [3][4]
Дифференциальная диагностика
Боли в горле и повышение температуры тела являются достаточно частыми симптомами множества заболеваний, поэтому вопросы отличия ангины от других патологий являются основополагающими в практике любого врача:
Как отличить ангину от ОРЗ или фарингита
При остром респираторном заболевании поражается не паренхима миндалин, а в основном слизистая оболочка ротоглотки и других отделов респираторного тракта, отсутствует углочелюстной лимфаденит. При фарингите затрагиваются поверхностные слои гортани (слизистая оболочка).
Лечение ангины
Как долго лечится ангина
Режим и диета. Рекомендации и противопоказания для заболевших
Лечение осуществляется в домашних условиях, тяжёлые и осложнённые формы ангины лечатся в стационаре.
Режим палатный, диета — общий стол, при выраженном болевом синдроме показана механически и химически щадящая пища, обильное питьё.
Народные методы терапии. Лечение ангины народными способами и средствами недоказательной медицины недопустимо — это опасно для жизни и здоровья.
Антибиотики — лекарства для лечения ангины
Несмотря на длительное и широкое применение антибактериальных препаратов первого поколения бета-гемолитический стрептококк остаётся высокочувствителен к пенициллиновой и аминопенициллиновой группе антибиотиков, которые и являются препаратами первого выбора терапии — к концу вторых суток применения антибиотиков возбудитель уже погибает. При невозможности использования препаратов данных групп возможна замена на цефалоспориновый или макролидный ряд антибиотиков.
Уход на дому
При лечении ангины на дому первые три дня показано активное ежедневное наблюдение врача в целях своевременного выявления развития осложнений и исключения дифтерии зева.
В качестве патогенетической и симптоматической терапии широко используется:
- антисептические растворы — орошение ротоглотки и миндалин;
- полоскания горла;
- антигистаминные препараты;
- общеукрепляющие средства для повышения иммунитета;
- дезинтоксикационная парентеральная инфузионная терапия — при выраженном синдроме общей инфекционной интоксикации.
Основа лечения ангины — это высокоэффективная антибактериальная терапия. Поэтому применение трав, снимающих боль в горле, и ингаляций при болезни являются лишь вспомогательными. Противогрибковые препараты и компрессы при патологии не используются.
Выписка больных
Выписка пациентов осуществляется не ранее семи дней нормализации температуры тела при условии нормальных анализов крови, мочи и ЭКГ. [2] [3] [6]
Лечение гнойной ангины
В большинстве случаев ангина — это гнойно-воспалительное заболевание, которое требует скорейшего применения антибиотиков и при необходимости нестероидных противовоспалительных и противоаллергических средств.
Лечение простой и хронической ангины
Ангина — это острое заболевание без хронических форм. Однако есть термин "стрептококковое носительство" — отсутствие болезни как таковой, чаще на фоне хронической ЛОР-патологии. В этом случае проводят санирование очага, применяют антибиотики с учётом чувствительности к ним и аппаратно промывают миндалины.
Стоит ли удалять гланды
При ангине не удаляют миндалины. Хирургическое лечение возможно лишь при флегмонозной форме ангины и при редких случаях тяжёлого течения заболевания. При развитии осложнений, например, паратонзиллярного абсцесса производится вскрытие гнойника под местной анестезией и его санация.
Прогноз. Профилактика
Прогноз обычно благоприятный. У людей с тяжёлым иммунодефицитом повышенный риск развития осложнений в острый период болезни.
Поможет ли профилактика
Методы профилактики ангины не разработаны. Основное значение при возникновении очага заболевания имеют:
- изоляция больного и его лечение;
- обследование и санация контактных лиц (бактерионосителей);
- при частых повторных заболеваниях — бициллинопрофилактика, по показаниям — удаление миндалин (решение принимает ЛОР-врач);
- здоровый образ жизни, закаливание, приём витаминов.[reference:] [4]
Кормление грудью при болезни
Грудное вскармливание при ангине можно продолжить. Однако необходимо соблюдать меры профилактики заражения ребёнка:
- не дышать и не кашлять на него;
- чаще мыть руки;
- пользоваться защитной маской, не забывать постоянно менять её;
- регулярно проветривать помещение.
Также следует принимать индивидуально подобранный антибиотик, разрешённый при грудном вскармливании.
1. Пациенты с установленным диагнозом новой коронавирусной инфекции COVID-19 в возрасте 18 лет и старше (далее - пациенты), поступившие в структурное подразделение медицинской организации для лечения COVID-19 I типа, переводятся для продолжения лечения в стационарных условиях на койки для пациентов, находящихся на долечивании, исходя из наличия следующих критериев:
а) стойкое улучшение клинической картины;

б) уровень насыщения крови кислородом на воздухе ;
в) температура тела
г) уровень С-реактивного белка

д) уровень лимфоцитов крови .
2. Пациенты, поступившие в структурное подразделение медицинской организации для лечения COVID-19 I типа, выписываются для продолжения лечения в амбулаторных условиях исходя из наличия следующих критериев:
а) стойкое улучшение клинической картины;

б) уровень насыщения крови кислородом на воздухе ;
в) температура тела
г) уровень С-реактивного белка

д) уровень лимфоцитов крови .
3. При соблюдении критериев, предусмотренных пунктами 1 и 2 настоящего Порядка, перевод пациента для продолжения лечения в стационарных условиях на койки для пациентов, находящихся на долечивании, или выписка пациента, за исключением пациентов, указанных в пункте 8 приложения N 12 к настоящему приказу, для продолжения лечения в амбулаторных условиях может осуществляться до получения отрицательного результата лабораторных исследований биологического материала на наличие новой коронавирусной инфекции COVID-19.
4. При выписке или переводе пациента в случае, указанном в пункте 2 настоящего Порядка, его транспортировка осуществляется специально выделенным или санитарным транспортом при условии использования пациентом, водителем и сопровождающим лицом средств индивидуальной защиты.
После завершения транспортировки пациента проводится дезинфекционная обработка внутренних поверхностей и кузова санитарного транспорта на специально выделенной для этого площадке.
5. Информация о выписке пациента из медицинской организации, оказывающей медицинскую помощь в стационарных условиях, передается в медицинскую организацию, в которой пациенту будет оказываться медицинская помощь в амбулаторных условиях.
Информация об изменениях:
Пункт 6 изменен с 6 февраля 2022 г. - Приказ Минздрава России от 4 февраля 2022 г. N 57Н
6. Пациент считается выздоровевшим исходя из наличия следующих критериев:

а) > 96%;
Читайте также:

