Я вич у меня отходит мокрота
Обновлено: 22.04.2024
Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ? С чем связаны возможны
 |
| Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания |
Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ?
С чем связаны возможные ошибки в диагностике?
Какова основная роль b-агонистов в терапии бронхиальной астмы?
Как назначаются кортикостероиды?
Несмотря на возросшую компетентность врачей и доступность эффективных методов лечения, смертность от бронхиальной астмы остается высокой. Предотвратить многие смертельные исходы и даже избежать большинства случаев госпитализации можно было бы при проведении правильного лечения.
Необходимо помнить, что ведение больных астмой — процесс сложный и длительный.
Недооценка степени несостоятельности дыхания. Тяжесть состояния пациента и степень несостоятельности его дыхательной системы можно не распознать, если пренебречь тщательным выяснением всех проявлений болезни и построением диаграммы измерений максимальной скорости потока (МСП) выдыхаемого воздуха.
Зачастую у больных астмой снижены виды на будущее, хотя некоторые и склонны недооценивать серьезность симптомов своего заболевания. Чтобы выявить такую недооценку, нужно подробно расспросить пациента, бывает ли у него кашель или хриплое дыхание ночью или при физической нагрузке.
Если пациентам не удается достичь наилучшей возможной функции легких, то для коррекции этого состояния необходимо для начала вычислить нормальную МСП выдыхаемого воздуха для данного пациента, пользуясь диаграммой, прилагаемой к пикфлуометру.
Если измеренная МСП более чем на 20% меньше вычисленной, стоит провести исследование обратимости этого состояния, что делается путем сопоставления МСП или жизненной емкости легких (ЖЕЛ) до и после лечения.
Необходимая терапия может состоять всего лишь в однократном приеме бронходилятатора, но если это не увеличивает МСП на 20%, то есть до вычисленного уровня, могут понадобиться более серьезные меры, например трехнедельный курс системных кортикостероидов (30 мг преднизолона в день для взрослых). Таким образом выясняется наилучший достижимый уровень МСП, на который ориентируются в последующем лечении.
Иногда пациенты сообщают об уменьшении одышки, но при этом значения МСП не изменяются. В таких случаях необходимо провести измерение ЖЕЛ с помощью спирометра, которое может подтвердить улучшение, не определяемое по МСП (рис. 2). Спирометрами в настоящее время укомплектованы все врачебные приемные.
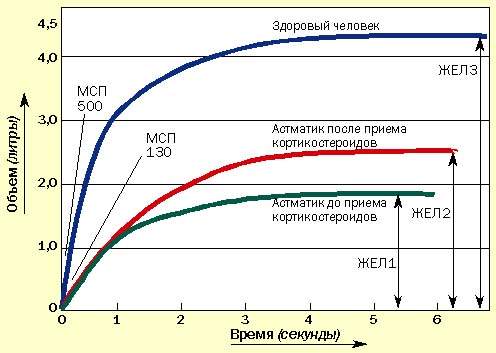 |
| Рисунок 2. Изменение ЖЕЛ под влиянием курса кортикостероидов. МСП может не измениться, но увеличение ЖЕЛ свидетельствует об улучшении состояния |
Бронхиальная астма, замаскированная под хроническое обструктивное заболевание легких (ХОЗЛ). Страдающие одышкой пациенты, которым поставлен диагноз ХОЗЛ или эмфизема, могут иметь скрытый бронхоспастический элемент, обусловленный бронхиальной астмой.
Таким пациентам необходимо провести исследование обратимости процесса, как описано выше. Любое улучшение функции легких можно поддержать, проводя адекватное лечение бронхиальной астмы. При отсутствии улучшения легочной функции назначение кортикостероидов ничем не оправдано, а только приводит к нежелательным побочным эффектам, таким как остеопороз.
Что должен помнить врач, наблюдающий больных с бронхиальной астмой
- Сказал ли я, что нужно применять спейсер при ингалировании кортикостероидов?
- Проверил ли я навыки ингаляции?
- Осмотрел ли я всех пациентов, недавно перенесших тяжелые приступы или госпитализацию?
- Все ли пациенты с повторными назначениями регулярно приходят на прием?
- Все ли я сделал, чтобы исключить астму у пациентов с ХОЗЛ?
- Проводятся ли регулярные проверки для достижения единообразного подхода к ведению астматиков?
Постоянный прием b-агонистов короткого действия. Показано, что лечение астмы постоянным приемом b-агонистов увеличивает гиперреактивность легких и утяжеляет бронхиальную астму [1]. Если пациент использует b-агонисты скорее регулярно, чем случайно, их применение должно сопровождаться назначением ингаляционных кортикостероидов или, если кортикостероиды уже применяются, увеличением их дозы до достаточной, чтобы контролировать астму. Таким образом, b-агонисты оставляют на случаи одышки и хрипов.
Последние методические указания по лечению бронхиальной астмы в Британии рекомендуют начинать с высокой дозы ингаляционных или системных кортикостероидов для достижения быстрого контроля, затем постепенно снижать дозу до минимальной, обеспечивающей нормальное самочувствие пациента и оптимальные значения МСП или ЖЕЛ на фоне минимального применения бронходилятатора (рис. 3). Быстрое облегчение состояния, достигаемое при применении кортикостероидов, улучшает настроение пациента и увеличивает его доверие к лечению.
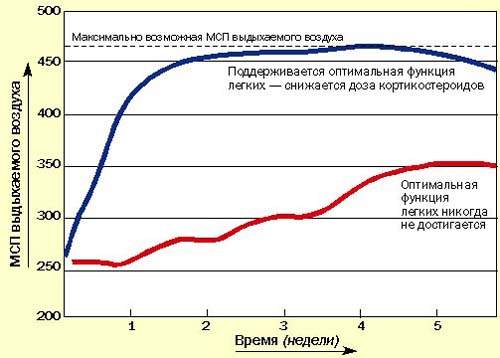 |
| Рисунок 3. Рекомендуется начинать с высоких доз кортикостероидов, а затем постепенно снижать дозу до минимальной (оптимальные значения МСП или ЖЕЛ) |
Последние данные свидетельствуют о том, что назначать кортикостероиды нужно как можно раньше всем астматикам, и не только для контролирования симптомов, но и для предотвращения прогрессирующих структурных повреждений легких, обусловленных хроническим воспалением [2,3]. Это означает, что кортикостероиды следует предпочесть b-агонистам, как только диагноз подтверждается МСП-диаграммой. b-агонисты остаются препаратами резерва на крайний случай.
Возможность альтернативного лечения. Хотя ингалируемые кортикостероиды должны быть краеугольным камнем в лечении астмы, в случаях, трудно поддающихся лечению, можно использовать и некоторые другие препараты. Доказано, что противовоспалительным эффектом обладают теофиллины в достаточно небольших дозах, но надо учитывать в каждом индивидуальном случае их возможное взаимодействие с другими препаратами.
Пожилым пациентам целесообразно назначать ипратропиум. Иногда оказываются эффективными недокромил и кромогликат.
Бронходилятаторы длительного действия, такие как сальметерол, могут облегчать состояние, особенно ночью, блокируя бронхоконстрикторные механизмы. Однако необходимо, чтобы все вышеперечисленные препараты сопровождались применением адекватных доз кортикостероидов.
Техника ингаляции. Нужно добиться, чтобы у пациентов выработались правильные навыки обращения с ингалятором. Врач должен помочь подобрать тот тип ингалятора, который наиболее удобен пациенту, и проверить его работоспособность. Для этого в кабинете врача должен быть полный набор ингаляторов.
Спейсеры. Применяемые вместе с аэрозольными ингаляторами, спейсеры облегчают проникновение препарата в легкие и снижают как накопление его в глотке, так и системное всасывание за счет проглатывания.
Спейсеры помогают координировать выброс препарата со вдохом. Это особенно важно при ингалировании кортикостероидов. Так как кортикостероиды применяются только дважды в день, громоздкий спейсер можно хранить дома.
Спейсеры обеспечивают лучшее накопление препарата в легких, чем распылители. Необходимо правильно их применять: встряхнуть ингалятор, чтобы лекарство смешалось с носителем, и однократно впрыснуть смесь с последующим скорейшим вдохом [4].
Триггерные факторы. Нераспознанные триггерные факторы могут быть и дома, и на работе, и на отдыхе, то есть практически в любом месте. Выявить источник поможет анамнез. Например, при профессиональной бронхиальной астме состояние улучшается во время отпуска и в выходные дни. Отсутствие раздражителя уменьшает или устраняет проявления болезни и снижает необходимость в лекарствах.
Проблемой, которую часто не принимают во внимание, может быть пассивное курение. Такие препараты, как b-блокаторы и нестероидные противовоспалительные средства (НПВС), также могут вызывать астму.
Использование распылителей (небулайзеров) без фоновой кортикостероидной терапии. При лечении острого астматического приступа без назначения пероральных кортикостероидов все еще используют распылители, которые обеспечивают проникновение более высокой дозы b-агонистов. Это действительно снимает бронхоспазм, но поскольку высокая доза b-агонистов не воздействует на сопутствующий воспалительный процесс, необходимо сразу же дать больному кортикостероиды внутрь, чтобы предотвратить нарастание приступа; эффект бронходилятаторов снижается по мере увеличения отека слизистой.
Если тяжесть приступа такова, что требуется небулайзер, необходимо назначить системные кортикостероиды. Даже при умеренном приступе бронходилятаторы сами по себе приносят лишь временное облегчение и есть опасность повторения приступа — возможно, глубокой ночью!
Несвоевременное назначение оральных кортикостероидов. Если не проводить противовоспалительной терапии, у больных нарастает отек слизистой, что приводит к повторению приступов. Такие пациенты часто нуждаются в госпитализации и назначении высоких доз кортикостероидов в течение нескольких дней, прежде чем у них наступит стабилизация состояния.
Пациенты, подверженные быстроразвивающимся приступам, нуждаются в как можно более раннем назначении кортикостероидов и бронходилятаторов. Они должны уметь распознавать ухудшение состояния, всегда иметь под рукой кортикостероиды и знать, как их использовать. Не следует заставлять этих пациентов дожидаться прихода к ним врача (рис. 4).
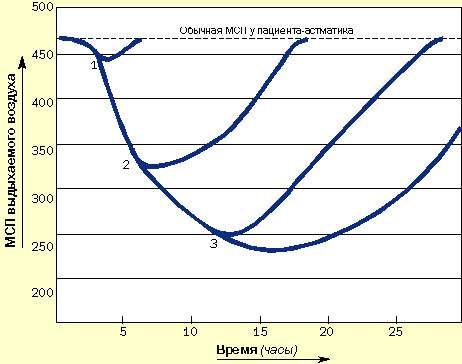 |
| Рисунок 4. Зависимость развития острых приступов от времени назначения кортикостероидов и как результат применения длительных курсов системной кортикостероидной терапии. (1) Кортикостероиды назначены сразу после возникновения приступа: выздоровление наступает быстро. (2) Кортикостероиды назначены через 6 часов: выздоровление замедлено. (3) Кортикостероиды назначены позже чем через 12 часов: приступ тяжелый и длительный, выздоровление наступает медленно |
Пациенты с постепенным развитием приступов могут подождать и посмотреть, помогает ли увеличенная доза ингаляционных кортикостероидов в сочетании с бронходилятаторами.
Неадекватный курс системных кортикостероидов. Иногда назначенные кортикостероиды отменяют до полного купирования приступа, что ведет к сохранению гиперреактивности бронхов и очередному приступу.
Подобная цепь событий может привести пациента к ложному заключению, что у него бронхиальная астма, трудно поддающаяся лечению.
Прекращение наблюдения за пациентом после острого приступа или госпитализации. Трудности возникают при отмене системного кортикостероида и назначении ингаляционного. В этот переходный период необходимо тщательное наблюдение; по достижении стабилизации состояния дозу ингалируемого кортикостероида постепенно снижают до минимально необходимой, чтобы заболевание никак себя не проявляло и функция легких была оптимальной.
Целью последующего лечения становится поддержание наивысшей МСП, достигнутой в больнице после курса системных кортикостероидов.
Консультация, проведенная через некоторое время после выписки, дает хорошую возможность проверить план ведения пациента, выяснить, что не так, и внести соответствующие поправки.
Кашель и хрипы с гнойной мокротой иногда принимают за легочную инфекцию. Однако мокрота больных астмой содержит гораздо больше эозинофилов, чем полиморфных клеток и бактерий. В пожилом возрасте левожелудочковая недостаточность и сердечная астма должны наводить на мысль о предшествующей бронхиальной астме. Будьте осторожны с b-блокаторами!
Внезапная одышка может быть обусловлена пневмотораксом или легочной эмболией. Хрипы встречаются при туберкулезе легких, бронхиальной карциноме или инородном теле и могут быть четко локализованы. Следовательно, у любого пациента с астмой, развившейся во взрослом возрасте, необходимо провести рентгенологическое исследование органов грудной клетки.
После установления диагноза основная цель врача — освободить пациента от проявлений болезни и оптимизировать функцию легких, а также установить контроль за болезнью. Для этого специально обученный медперсонал должен обучать больных и проверять правильность выполнения ими всех назначений.
Конечно, в некоторых случаях это может оказаться затруднительным, однако план предписанных действий способно усвоить абсолютное большинство больных.
Все пациенты должны:
- уметь распознать начало приступа
- знать, как применять высокие дозы b-агонистов;
- самостоятельно начать прием преднизолона внутрь;
- знать, когда звонить врачу или отправляться в больницу;
- все страдающие от приступов, должны быть обеспечены кортикостероидами.
Литература
1. Sears M. R., Taylor D. R. et al. Regular inhaled b-agonist treatment in bronchial asthma. Lancet 1990;336:1491–1396.
2. Tari Haahtela et al. Comparinson of terbutaline with budesonide in newly detected asthma. N Engl J Med 1991;325:388–392.
3. Redingon A. K., Howarth P. H. Airway remodelling in asthma. Thorax 1997;52:310–312.
4. O'Callaghan C., Barry P. Spacer devices in the treatment of asthma. BMJ 1997;314:1061–1062.
Спирометрия при хронической бронхиальной астме
Бочкообразная грудная клетка при хронической бронхиальной астме возникает из-за задержки воздуха в периферических отделах легких, что приводит к постоянному поддержанию грудной клетки в состоянии вдоха. Задержанный воздух не выдыхается и бесполезно занимает большую часть легких (остаточный объем). Это снижает объем воздуха (жизненную емкость легких), входящего в легкое.
Воздух задерживается из-за хронического воспаления, вызывающего отек слизистой периферических бронхиол. При лечении кортикостероидами отек спадает и воздух высвобождается. Это доказывается увеличением ЖЕЛ, определенной спирометрически. МСП может не изменяться (см. рис. 2.)
Мокрота состоит преимущественно из слизи, выделяемой эпителием трахеи и бронхов.
У здорового человека слизь также выделяется, но в незначительных количествах (около 100 миллилитров в сутки). С помощью слизи происходит очистка дыхательных путей. В норме слизь без проблем эвакуируется из дыхательной системы посредством мукоцилиарного транспорта (так называется перемещение с помощью колебаний ресничек, покрывающий эпителий). Слизь доставляется снизу вверх по дыхательным путям в глотку; мы её сглатываем, обычно не замечая этого.

При патологической ситуации происходит резкое увеличение вырабатываемой слизи (до 1500 миллилитров в сутки). Мокрота заполняет просвет трахеи и бронхов, мешая дыханию. Её эвакуация происходит с помощью кашля (мокроту приходится откашливать). Кашлевой рефлекс – это нормальная реакция организма на ощущение помехи в дыхательных путях.
Иногда пациенты жалуются на мокроту, но у них отсутствует кашель. Например, утром ощущается, что горло забито мокротой, - обычно так бывает при хронических воспалительных заболеваниях носа. Густая слизь стекает по задней стенке и скапливается во время сна.
Какой бывает мокрота
Цвет и консистенция мокроты довольно сильно варьируются в зависимости от патологического процесса. Поэтому описание мокроты входит комплекс обязательных диагностических мероприятий.
Мокрота может быть:
довольно вязкой, жемчужного цвета. Такой цвет означает, что мокрота состоит только из слизи. Причиной обильного выделения подобной мокроты обычно является воспаление слизистой оболочки дыхательных путей (например, бронхит). Такое воспаление может быть вызвано, в том числе, и аллергической реакцией, поэтому мокрота данного вида характерна для астмы. Такая же мокрота типична для курильщиков (в данном случае слизь выделяется в ответ на раздражение слизистой табачным дымом). При длительном и интенсивном курении мокрота может стать серого и даже почти черного цвета;
густой и липкой, желтого или желто-зеленоватого цвета. Подобный цвет указывает на присутствие гноя в мокроте. Примесь гноя характерна для бактериальной инфекции. Обычно заболевание дыхательных путей начинается с вирусной инфекции, которая поражает нос или горло (ОРВИ). Затем воспалительный процесс может спуститься – в трахею, бронхи и лёгкие. Движение воспаления вниз и присоединение бактериальной инфекции означает развитие заболевания (усугубление ситуации). Жёлто-зелёная мокрота типична для бактериального бронхита и пневмонии;
общий красноватый оттенок мокроты и прожилки красного цвета говорят о том, что в мокроте присутствует кровь. Попадание крови может быть вызвано тем, что от кашля где-то лопнул сосудик, но во многих случаях кровь в мокроте является признаком серьёзного заболевания (инфаркт лёгкого, онкологические процессы, туберкулёз). При обнаружении крови в мокроте следует незамедлительно обратиться к врачу;
ржавый или коричневый цвет мокроты указывают на присутствие продуктов распада крови. Это – также признак опасного заболевания. Так проявляются крупозная пневмония или туберкулёз.
Тревожными симптомами также являются пенистая мокрота, мокрота с явным неприятным запахом (сладковатым или зловонным).
Отклонение от обычного (беловато-жемчужного) цвета мокроты должно стать поводом для оперативного обращения к врачу.
Анализ мокроты

Цвет – только одна из характеристик; чтобы вывод о заболевании был точным, необходимо получить больше данных. Для этого проводится лабораторное исследование мокроты. Оно включает в себя не только клинический анализ (оценивается общее количество, цвет, запах, наличие патологических примесей), но и изучение мокроты под микроскопом (как в естественном виде, так и специально окрашенной). Микроскопическое исследование позволяет обнаружить волокнистые и кристаллические образования, клеточные элементы, грибы, бактерии и паразитов.
Но патогенные микроорганизмы не всегда удаётся обнаружить с помощью микроскопии. Для точной идентификации возбудителя проводятся другие виды исследований – бактериальный посев или ПЦР.
Сбор мокроты для анализа, как правило, проводится пациентом самостоятельно. Чтобы мокроту было проще собрать (чтобы она лучше отделялась), накануне стоит выпить побольше жидкости. Мокрота собирается до завтрака. Предварительно нужно как следует почистить зубы и прополоскать рот, чтобы в пробу не попали бактерии из полости рта. Сбор производится в контейнер для анализов, который продаётся в любой аптеке. Достаточно 5 миллилитров слизи. Если мокрота не отходит, можно сделать ингаляцию, используя дистиллированную воду с содой или солью.
При проведении бронхоскопии (эндоскопического исследования дыхательных путей) забор мокроты может быть проведён с помощью эндоскопа.
Как избавиться от мокроты
Густая мокрота мешает нормальному дыханию, изнуряя больного, поэтому понятно желание от неё избавиться. В то же время, не следует упускать из виду, что выделение мокроты – это ответ организма на проблему, и основные усилия необходимо направлять на её устранение (т.е. на лечение заболевания, вызвавшего мокроту).

пейте больше жидкости. Если в организм будет поступать больше воды, мокрота станет более жидкой и будет лучше откашливаться. Не забывайте, что питьё должно быть тёплым (с температурой не ниже комнатной);
позаботьтесь об увлажнении воздуха. Если воздух в комнате сухой, пересыхает гортань. Мокроту сложнее откашливать, она становится более густой;
по назначению врача принимайте муколитики (препараты, разжижающие мокроту) и отхаркивающие средства. Хорошо помогают ингаляции. Но помните, что заниматься самолечением нельзя, особенно если речь идёт о применении медикаментов;
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.

Кашель – это симптом широкого спектра заболеваний дыхательных путей. Он представляет собой рефлекторный механизм их очистки. В большинстве случаев кашель возникает непроизвольно, но иногда человек может вызвать его собственными усилиями. Острый длится до трех недель, подострый – до восьми недель, хронический – более восьми недель.
Что такое мокрота?
Мокрота – это субстанция, которая накапливается на стенках органов дыхательной системы в случае их заболевания. Секрет в легких и бронхах вырабатывается всегда и отходит в небольших количествах без раздражения кашлевых рецепторов.
Но в условиях развития патологического процесса его становится слишком много. Мокрота различается по составу и бывает:
- при воспалительном процессе или бронхиальной астме – слизистой;
- при бактериальных заболеваниях – гнойной;
- при отеке легких – серозной;
- при туберкулезе или раке органов дыхания – кровянистой.
В любом случае из дыхательных путей она должна удаляться. Ее скопление чревато обструкцией бронхов. Если их просветы будут перекрыты, возникнет дыхательная недостаточность, представляющая угрозу жизни.
Типы кашля
По количеству выделений различают продуктивный и непродуктивный кашель Первый сопровождается отхождением мокроты и, по сути, выполняет свою главную функцию. Второй является сухим. На начальной стадии заболевания он бывает таковым из-за повышенной вязкости мокроты. Но он может возникнуть и под действием иных раздражителей кашлевых рецепторов (воспалительного процесса или стекающего носового секрета).
Обычно кашель сначала бывает непродуктивным, а по мере разжижения мокроты становится влажным. Это доставляет неудобства, но необходимо для выздоровления. Однако неприятные ощущения и незнание принципа действия кашлевого механизма заставляют людей совершать серьезные ошибки при лечении.
Распространенные заблуждения при лечении кашля
Мы собрали самые частые ошибки, которые допускаются при борьбе с кашлем. Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения.
Заблуждение 1. Подавление кашлевого рефлекса при отхождении мокроты
Эта ошибка вызвана неправильным пониманием природы кашля. Люди считают, что проблема заключается именно в нем, поэтому и стремятся устранить неприятный симптом. Однако кашель – это не болезнь, а механизм очистки дыхательных путей. Он помогает бороться с последствиями заболевания в виде скопления мокроты.
Но иногда и понимание необходимости откашляться не помогает. Больной принимает средства для подавления этого рефлекса, избавления от дискомфорта. При влажном кашле возникает ощущение, будто человек сейчас захлебнется. Это хочется предотвратить.
Но принимать противокашлевые препараты в этом случае недопустимо, иначе мокрота будет накапливаться в легких. Необходимо очищать дыхательные пути. В этом помогут муколитические (Флуимуцил и др.) и отхаркивающие (Таблетки от кашля и др.) препараты.
Заблуждение 2. Лечение кашля антибиотиками
В представлении многих антибиотики – это чудо-средство, которое спасает от запущенных заболеваний. Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка – это выбор, который может привести к серьезным побочным эффектам:
- подавление микрофлоры кишечника;
- авитаминоз;
- дисфункция печени;
- нарушение почечных структур.
Антибиотики (например, Амоксициллин) назначают для лечения осложнений заболевания, вызвавшего кашель. И только в случае, если они имеют бактериальную природу (например, пневмония). Но сам симптом никогда не вызывается бактериями.
Поэтому принимать антибиотики можно только по показаниям. Без контроля врача к ним лучше не прибегать. Не имея медицинских знаний, не получится правильно выстроить поддерживающую терапию.
Заблуждение 3. Прием муколитических средств при сухом кашле невирусного характера
Многие считают, что сухой кашель – это всегда симптом начала вирусного респираторного заболевания. Но он может вызываться и другими причинами. Бывает, что излишков мокроты в организме нет, и разжижать муколитическими препаратами, такими как Амбробене, просто нечего.
Для правильного подбора необходимых медикаментов нужно установить причину кашля:
- если это назальный затек – лечить насморок (Африном и др.);
- если это аллергическая реакция – принимать антигистамины, например, Тавегил;
- если это реакция на сухой воздух – увлажнить его;
- если это кашлевой невроз – пройти курс психотерапии.
В таких случаях прием традиционных противокашлевых препаратов (Доктора Мома и др.) не дает эффекта. Люди начинают подозревать осложнения и принимать сильные лекарства, что вредно для организма. Для предотвращения этого лучше сразу обратиться к врачу, который найдет причину кашля.
Заблуждение 4. Использование неэффективных народных средств
Здесь мы рассмотрим сразу четыре распространенные ошибки, выясним их природу и определим правильный порядок действий.
| Ошибка | Почему это неправильно | Что нужно делать |
|---|---|---|
| Нахождение в сухом помещении во время ОРЗ. | Это устоявшийся миф, будто влажность в помещении препятствует выздоровлению. На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом. | Намеренно повышать влажность в помещении, где находится больной. В этом поможет бытовая техника или обычная влажная уборка. |
| Отказ от лекарств в пользу растительных аналогов (листьев шалфея и т.д.). | Люди боятся лекарств, считая их химией. Но растения могут нанести не меньший вред (например, передозировка активным веществом или аллергическая реакция). | Принимать медикаменты, подобранные врачом с учетом диагноза и сопутствующих заболеваний. |
| Лечение горчичниками и банками. | Польза их клинически не подтверждена. Зато вред в виде ожогов кожи и непомерной нагрузки на сосуды очевиден. | Выбирать методы лечения, эффективность которых доказана. |
| Игнорирование кашля. | Многие считают, что кашель, как и насморк, рано или поздно проходит сам. Но он не всегда бывает вызван легкой простудой, поэтому есть риск пропустить серьезное заболевание. | Лечить кашель, предварительно установив его причину. Важно не допустить переход его в хронический, поскольку это делает дыхательные пути более уязвимыми. |
Правильное лечение кашля
Главная задача при лечении респираторного заболевания – освободить легкие от мокроты. В первые несколько дней она может накапливаться, вызывая сухой кашель. Но в дальнейшем секрет должен разжижаться и выводиться из организма.
Если этого не происходит, необходимо принимать муколитические (разжижающие мокроту) и секретомоторные (стимулирующие ее отхождение) медикаменты. Подбирать их лучше под контролем врача.
По наблюдениям пульмонологов, мокрота лучше всего отходит по утрам, в положении лежа на боку. Не следует принимать отхаркивающие препараты на ночь, в противном случае поспать не удастся.
Если сухой кашель вызван не заболеваниями дыхательных путей, а воспалением горла или аллергией, стратегия лечения будет иной. Здесь допустимо подавлять кашлевой рефлекс такими препаратами, как Коделак и др. Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его.
Что делать, если мокрота не отходит?
Это вещество накапливает болезнетворные микроорганизмы. К тому же в большом количестве оно препятствует дыханию. Поэтому нельзя допускать, чтобы мокрота скапливалась в легких. Если лекарства не помогают, можно простимулировать ее отхождение дополнительными средствами:
- обильным теплым питьем;
- ингаляциями;
- травяными сборами;
- употреблением имбиря;
- дыхательной гимнастикой.
Однако сначала следует посоветоваться с лечащим врачом. Он подскажет оптимальный состав сбора или вещество для ингаляции. Важно, чтобы они не снижали эффективность основной терапии и не вызывали индивидуальных реакций.
В случае, если самостоятельное откашливание невозможно, мокроту убирают с помощью аспиратора. К такой мере прибегают при мышечной слабости.
Пневмония у ВИЧ-инфицированных характеризуется особенностью возбудителей инфекции, течения заболевания и лечения. Нередко клиническая картина ничем не отличается от других видов воспаления лёгких, однако в виду отсутствия у врачей настороженности в отношении ВИЧ-инфекции, диагностика иммунодефицитных пневмоний затруднительна.
В Юсуповской больнице пульмонологи применяют современную аппаратуру и инновационные методы обследования, позволяющие быстро установить точный диагноз. Для лечения пациентов пульмонологи используют современные препараты, эффективно действующие в условиях иммунодефицита. В клинике терапии работают врачи, имеющие огромный опыт лечения иммунодефицитных пневмоний. Все сложные случаи воспаления лёгких обсуждаются на заседании экспертного Совета.
Причины пневмонии при ВИЧ-инфекции
Пневмонию у ВИЧ-инфицированных вызывают грамотрицательные палочки. Часто при наличии иммунодефицита в виде пневмонии протекает туберкулёз. Одними из наиболее известных и значимых возбудителей оппортунистических пневмоний у ВИЧ-инфицированных пациентов в эру ретровирусной терапии остаются пневмоцисты.
Развитие пневмоцистной пневмонии определяет не только степень выраженности иммунодефицита, но и его характер. Средняя частота пневмоцистной пневмонии при ВИЧ-инфекции в настоящее время составляет 50 %, а при других иммунодефицитных состояниях не превышает 1 %. Развитию воспаления лёгких способствует нарушение клеточного и гуморального иммунитета.
Клинико-диагностические критерии пневмонии
Диагностика пневмонии у ВИЧ-инфицированных является сложной из-за отсутствия патогномоничных клинических признаков, частого сочетанного течения нескольких оппортунистических заболеваний одновременно на фоне глубокого поражения иммунной системы. Отсутствуют и точные лабораторные критерии, которые позволяли бы подтвердить диагноз.
Пневмония у ВИЧ-инфицированных начинается подостро. На протяжении нескольких недель нарастают следующие симптомы:
- лихорадка;
- одышка;
- сухой кашель;
- чувство тяжести в грудной клетке;
- утомляемость;
- похудание.
Во время физикального исследования врачи обнаруживают лихорадку и учащённое дыхание, перкуссия и аускультация грудной клетки изменений не выявляют. В Юсуповской больнице пациентам с подозрением на иммунодефицитную пневмонию делают крупнокадровую флюорографию или рентгенографию в двух проекциях. На рентгенограммах можно увидеть двусторонние изменения – ограниченные затемнения легочных полей или сетчатую перестройку легочного рисунка. Иногда пульмонологи видят множественные очаговые тени или круглые полости. У некоторых ВИЧ-инфицированных больных изменений, характерных для воспаления лёгких, может совсем не быть. В этом случае в Юсуповской больнице пациентам делают компьютерную томографию.
Изменения лабораторных показателей неспецифичны. В большинстве случаев пневмоний у ВИЧ-инфицированных увеличивается активность лактатдегидрогеназы, однако это бывает и при других респираторных заболеваниях на фоне СПИДа. При измерении газового состава крови врачи иногда обнаруживают гипоксемию, увеличение парциального давления кислорода и респираторный алкалоз (смещение рН в кислую сторону). Характерным признаком инфекции является снижение парциального давления кислорода при физической нагрузке.
Поскольку пневмоцистную пневмонию легко спутать с другими свойственными ВИЧ-инфицированным заболеваниями, а курс лечения долгий и сопряжён с тяжелыми побочными эффектами, врачи Юсуповской больницы для подтверждения диагноза используют лабораторные методы. Сначала прибегают к иммунофлюоресцентному окрашиванию мокроты с использованием моноклональных антител. Если возбудитель не найден, выполняют диагностическую бронхоскопию и трансбронхиальную биопсию лёгкого. Если бронхоскопия оказалась неинформативной или состояние пациента ухудшается, врачи клиник-партнёров проводят открытую биопсию лёгкого.
Золотым стандартом диагностики пневмонии у ВИЧ-инфицированных является микроскопическая визуализация возбудителя. В настоящее время часто используют иммунофлюоресцентную диагностику с использованием моноклональных антител. Серологические методы могут быть малоинформативными из-за выраженного иммунодефицита. В клиниках-партнёрах проводят молекулярную диагностику иммунодефицитных пневмоний.
При исследовании периферической крови специфических изменений при пневмоцистной пневмонии не наблюдается. Диагностировать пневмоцистную пневмонию помогает высокий уровень скорости оседания эритроцитов. Часто имеют место изменения в крови, характерные для поздних стадий СПИДа.
Лечение пневмонии у ВИЧ-инфицированных
Резервной схемой лечения пневмоцистной пневмонии умеренной степени тяжести является комбинация клиндамицина с примахином. Схема лечения пневмонии у ВИЧ-инфицированных обязательно включает комбинированную антиретровирусную терапию, если пациент не получал её ранее. Кортикостероидные гормоны назначают на фоне начала антибактериальной терапии с целью предупреждения усиления дыхательной недостаточности.
Запишитесь на приём к пульмонологу по телефону клиники. Контакт-центр Юсуповской больницы работает круглосуточно. Пациентов с симптомами пневмонии в зависимости от тяжести течения заболевания госпитализируют в клинику терапии или отделение реанимации и интенсивной терапии. Пульмонологи лечат пациентов с воспалением лёгких согласно европейских рекомендаций, используют индивидуальные схемы терапии.
Читайте также:

