Заболевание кожи пупка сепсис
Обновлено: 24.04.2024
Пупочный сепсис — это инфекционное заболевание новорожденных вследствие проникновения болезнетворных микробов в кровь через пупочную ранку. Самый частый возбудитель – стафилококк.
Симптомы пупочного сепсиса
- Плохое заживление пупочной ранки.
- Местное нагноение в области пупка, глубокие флегмоны (гнойник без четких границ) и абсцессы (гнойник с четкими границами, в капсуле), кожа вокруг пупка изменена (покраснение, отек, припухлость), иногда заметны отечность и незначительное напряжение брюшной стенки.
- Отказ от еды, остановка или недостаточная прибавка в весе.
- С 3-й недели жизни ребенка - рвота, неустойчивый стул, падение веса, повышение температуры тела, кожные покровы серовато-желтые с различными гнойничковыми высыпаниями и мелкими кровоизлияниями, учащенное поверхностное дыхание, одышка.
- Плохой сон, беспокойство ребенка.
- Возможны судороги.
Формы
- Постепенно развивающееся заболевание с малосимптомным волнообразным течением (чередование периодов ухудшения и улучшения).
- Острый, быстро развивающийся процесс — септицемия (наличие в крови большого количества болезнетворных бактерий и их токсинов):
- наблюдается в основном у недоношенных и ослабленных доношенных детей;
- выраженные явления интоксикации (отравления) организма без видимых локальных гнойно-воспалительных очагов.
- Септикопиемия — образование множественных гнойных очагов — абсцессы (ограниченный участок гнойного расплавления ткани), флегмоны (разлитое (без четких краев) гнойное воспаление жировой клетчатки) в легких, почках, миокарде, печени, реже — в суставах, костном мозге.
Причины
- Инфицирование пупочной ранки (омфалит) на любом этапе ее заживания (чаще от 2-3 до 10-12 дней, а при накладывании скобки на культю – до 5-6 дней).
- После введения лекарственных растворов в пупочную вену (при оживлении ребенка и при переливании крови у больного с гемолитической болезнью).
- Быстрое развитие бактериемии (попадание микроорганизмов в кровь в большом количестве) в результате сочетания факторов:
- недостаточная зрелость сосудов пуповины, повышенная проницаемость кожи новорожденных;
- незрелость центральной нервной системы.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Врач педиатр поможет при лечении заболевания
Диагностика
- Анализ анамнеза заболевания и жалоб (со слов родителей) — когда появились первые симптомы (покраснение в области пупка, отказ от еды, повышение температуры тела и т. д.), как быстро они нарастали, изменялись.
- Общий осмотр — оценка общего состояния ребенка: спокоен или постоянно плачет, оценивается цвет кожи, ее температура и влажность, тонус мышц тела, ритмичность и частота дыхания.
- Осмотр пупочной ранки.
- Лабораторное определение возбудителя (посев крови, ИФА, ПЦР).
Лечение пупочного сепсиса
- Срочная госпитализация в специализированные отделения патологии новорожденных.
- Санация очага инфекции (хирургическая обработка с максимальным удалением некротических тканей и гноя, промывание антисептиками).
- Антибиотикотерапия.
- Борьба с обезвоживанием (внутривенное вливание растворов).
- При необходимости — переливания крови небольшими дозами.
- Симптоматическая терапия (при кровотечениях — повышенные дозы витаминов С и К, при сердечно-сосудистой недостаточности назначают кофеин и т. п.).
- Правильный уход за новорожденным (не допускать контакта ранки с мочой и фекалиями, травм пояском подгузника, не перегревать ребенка и т.п.).
- По возможности — грудное вскармливание (грудное молоко содержит многие факторы иммунной защиты).
Осложнения и последствия
- ДВС-синдром (диссеминированное внутрисосудистое свертывание, опасное нарушение свертывания крови).
- Вирусно-бактериальная пневмония (воспаление легких).
- Язвенный энтероколит (воспаление толстой, тонкой и прямой кишок, протекающее с образованием язв на их поверхности).
- Гнойный отит (воспаление уха).
Профилактика пупочного сепсиса
- Профилактика инфицирования плода во время беременности, в родах и послеродовом периоде (своевременное выявление и лечение заболеваний матери).
- Соблюдение правил ухода за новорожденным:
- регулярно осторожно обрабатывать пупочную ранку антисептиками (любое вещество, препятствующее росту микроорганизмов, в частности бактерий, например, раствор бриллиантового зеленого);
- не допускать травмы пупочной ранки (для новорожденных есть одноразовые подгузники с вырезом в верхней части его пояска, либо нужно просто отвернуть поясок подгузника или пеленки так, чтобы он не соприкасался с областью пупочной ранки);
- не перегревать ребенка;
- вовремя менять подгузники и т.п.
- Соблюдение персоналом родильных домов санитарно-гигиенических требований (профилактика госпитальной инфекции).
- Изоляция детей, родившихся от матерей с явлениями послеродового сепсиса (общее инфекционное заболевание, вызванное распространением бактериальной флоры из очага инфекции в кровяное русло) или различными местными гнойными процессами, от матери и других детей.
- Неприкладывание к груди детей при заболевании матери гнойным маститом (воспаление молочной железы).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Подоляк Анжелика Алексеевна, редактор.
Что делать при пупочном сепсисе?
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Пупочный сепсис – это генерализованное инфекционное заболевание новорожденных, возникающее при проникновении возбудителей через пупочную ранку. Заболевание развивается при инфицировании стафилококками, кишечной палочной, условно-патогенными грибами. Клинически неонатальный сепсис проявляется лихорадкой или гипотермией, сердечно-легочной недостаточностью, угнетением сознания и рефлексов. Диагностика болезни включает бактериологический посев крови, определение острофазовых показателей, УЗИ пупочной области. Основу лечения составляет массивная антибиотикотерапия, которая дополняется патогенетической терапией и иммунокоррекцией.
МКБ-10
![Пупочный сепсис]()
![Пупочная ранка - входные ворота для инфекции]()
![Интенсивная терапия при пупочном сепсисе]()
Общие сведения
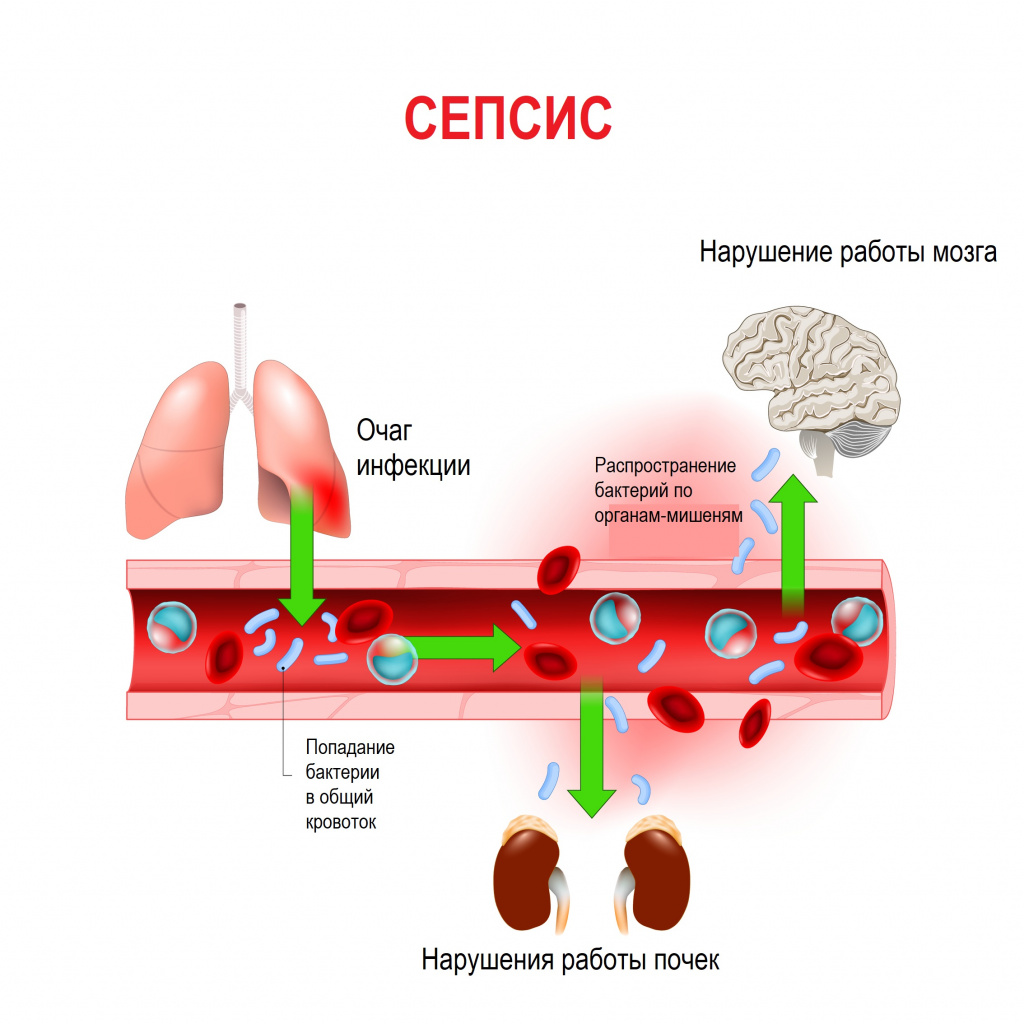
Специалисты в области неонатологии регулярно сталкиваются с проблемой сепсиса новорожденных: он диагностируется у 0,1-0,2% доношенных и 1-1,5% недоношенных детей. По времени развития выделяют ранний, возникающий в первые 72 часа после рождения, и поздний, который проявляется после 3-х дней жизни младенца. Первый вид в основном вызван внутриутробным или интранатальным инфицированием младенца. Пупочный сепсис относится к позднему, он развивается при заражении патогенными бактериями, проникшими через пупочную ранку из окружающей среды.
![Пупочный сепсис]()
Причины
Основные возбудители пупочного сепсиса – грамположительные бактерии Staphylococcus epidermidis и Staphylococcus aureus. Эти микроорганизмы в небольших количествах обитают на коже, входят в состав вагинальной микрофлоры у 60% женщин. Заражение новорожденного происходит дома при общении с родителями и гигиеническом уходе, в отделении новорожденных при осмотре врачом и проведении медицинских манипуляций.
Второй по частоте возбудитель инфекции – кишечная палочка (Escherichia coli). Бактерия является постоянным обитателем толстого отдела кишечника, поэтому она способна колонизировать пупочную рану. Для позднего госпитального сепсиса новорожденных типичны грибково-бактериальные ассоциации: одновременное заражение грибами рода Кандида, стафилококками, стрептококками и другими видами бактерий.
Факторы риска
Сепсис зачастую вызван условно-патогенной микрофонной, которая у провоцирует тяжелые инфекции у одних детей и не влияет на здоровье других. В связи с этим значимую роль приобретают предрасполагающие факторы, которые способствуют заражению, генерализации инфекционного возбудителя и реализации его системных эффектов на организм младенца. К факторам риска относятся следующие:
- Осложнения беременности и родов. Сепсис чаще развивается у новорожденных, матери которых страдали длительными гестозами, имели очаги хронической инфекции урогенитального или желудочно-кишечного тракта. Вероятность инфекционных заболеваний повышается при трудных родах, недоношенности, низкой оценке по шкале Апгар.
- Ненадлежащий уход за ребенком. При позднем внебольничном сепсисе источником инфекции становятся родители и ближайшие родственники, которые общаются с ребенком. Несоблюдение санитарно-гигиенических норм при смене подгузника, обработке пупочного остатка и купании – основные причины заражения инфекцией. Сначала развивается омфалит, который затем осложняется сепсисом.
- Медицинские манипуляции. Новорожденные, которые госпитализируются в реанимационные отделения, подвергаются риску заражения госпитальными штаммами бактерий. Вероятность заболевания коррелирует с длительностью стационарного лечения, объемом инвазивных диагностических и лечебных процедур.
- Иммунодефицитные состояния. Генерализация бактериальной и грибковой инфекции чаще наблюдается у детей со сниженным иммунным статусом. В периоде новорожденности причиной такого состояния выступают врожденные иммунодефициты: синдром Ди Джорджи, атаксия-телеангиэктазия Луи-Бар, ТКИД и многие другие.
Патогенез
Пупочный сепсис начинается с первичного очага инфекции, которым выступает гнойный омфалит. Поскольку у новорожденных наблюдается незрелость фагоцитарно-макрофагальной системы и физиологическое угнетение Т- и В-системы лимфоцитов, бактериальное воспаление не ограничивается пупочной ранкой. Возбудители легко проникают в системный кровоток и взаимодействуют с факторами иммунной защиты.
В основе заболевания лежит неадекватная реакция иммунитета, которая сопровождается резким повышением уровня провоспалительных медиаторов, повреждением клеточных мембран, генерализованными нарушениями микроциркуляции. Одновременно с этим развивается гипоксия тканей и критически снижается продукция макроэргов, что способствует развитию полиорганной недостаточности.
![Пупочная ранка - входные ворота для инфекции]()
Симптомы пупочного сепсиса
Заболевание возникает на фоне уже имеющегося омфалита на 3-14 дне жизни новорожденного. У ребенка резко ухудшается состояние: температура тела повышается более 40°С или снижается менее 35°С, наблюдается учащенное дыхание и сердцебиение. Новорожденный становится вялым, отказывается от груди и бутылочки. Кожа приобретает землистый оттенок, черты лица заостряются, возникают мелкие подкожные кровоизлияния.
Наблюдаются характерные изменения пупочного остатка. Пупок и окружающие ткани ярко-красные и горячие на ощупь, вокруг них усиливается рисунок венозной сети и появляются красные полосы – признак лимфангита. При надавливании на кожу вокруг пупка из раны выделяется гной с резким неприятным запахом. При некротической форме воспаления кожа становится темно-багровой.
Осложнения
Тяжелой формой сепсиса является септикопиемия – образование метастатических гнойных очагов. Чаще всего развивается гнойный перитонит, остеомиелит, менингит, плеврит и абсцессы легких. Возможны флегмоны мягких тканей разных участков тела. Уровень смертности остается стабильно высоким и составляет 30-40%. При септических осложнениях чаще умирают недоношенные и маловесные дети, имеющие сопутствующую соматическую патологию.
Диагностика
Осмотр новорожденного с признаками генерализованной инфекции проводится врачом-неонатологом. При первичном обследовании обращают внимание на состояние пупочной ранки, наличие клинических проявлений сепсиса, анамнез беременности и родов. По показаниям к диагностике привлекают детского хирурга. Для уточнения диагноза и идентификации возбудителя назначают следующие методы исследования:
- УЗИ.Сонография мягких тканей проводится при подозрении на флегмону, чтобы оценить степень и глубину поражения клетчатки. При подозрении на перитонит и внутрибрюшные абсцессы назначают УЗИ органов брюшной полости.
- Посев крови. Бактериологическое исследование требуется для определения вида возбудителя сепсиса и его чувствительности к антибиотикам. Для получения наиболее достоверных результатов забор биоматериала проводят на высоте лихорадки до начала антибиотикотерапии.
- Базовая лабораторная диагностика. Признаками сепсиса в клиническом анализе крови является высокий лейкоцитоз или лейкопения, резкое возрастание СОЭ. Информативны биохимические показатели системного воспаления: повышенный С-реактивный белок и прокальцитонин.
Дифференциальная диагностика
При выявлении очага гнойного омфалита и характерных клинико-лабораторных признаков диагноз пупочного сепсиса не подвергается сомнению. В неясных случаях неонатологу необходимо исключить диссеминированную цитомегаловирусную, аденовирусную и энтеровирусную инфекцию. Дифференциальная диагностика проводится с респираторным дистресс-синдромом новорожденных, некротическим энтероколитом, абсцессом мозга.
![Интенсивная терапия при пупочном сепсисе]()
Лечение пупочного сепсиса
Консервативная терапия
При первых признаках сепсиса новорожденного обязательно госпитализируют в реанимационное отделение. При тяжелом состоянии ребенка диагностика выполняется параллельно с лечебными мероприятиями, поскольку начало терапии в первые 6 часов от появления симптомов значительно повышает шансы на выздоровление. Медицинская помощь при сепсисе включает несколько направлений:
Реабилитация
Второй этап лечения начинается по мере исчезновения признаков пупочного сепсиса. В этот период возможно развитие вторичных инфекционных процессов, нарушений обмена веществ, психоневрологических осложнений. Для реабилитации после пупочного сепсиса применяется метаболическая терапия, которая стимулирует анаболические реакции, нормализует окислительно-восстановительные процессы. С этой целью применяют ферменты, витаминно-аминокислотные комплексы.
Прогноз и профилактика
Несмотря на усовершенствование этиопатогенетической терапии сепсиса, большой процент новорожденных умирает от полиорганной недостаточности в первые дни от начала заболевания. Более благоприятный прогноз для иммунокомпетентных младенцев, которые родились доношенными и не имеют признаков септикопиемии. Профилактика пупочного сепсиса включает правильный гигиенический уход за новорожденным, минимизацию инвазивных процедур, рациональное ведение беременности и родов.
1. Неонатальный сепсис. Руководство. 2-е издание, переработанное и дополненное/ Г.А. Самсыгина. – 2020.
Пупочный сепсис - самый частый вид сепсиса у детей, при котором входными воротами инфекции являются пупочные сосуды или раневая поверхность пупочной области, всегда имеющаяся после отторжения культи пуповины. Септическим очагом могут быть флебит и артериит пупочных сосудов, реже - омфалит (воспаление пупочной ямки).
Этиология и патогенез. До применения антибиотиков и сульфаниламидных препаратов самым частым возбудителем был стрептококк. В настоящее время его сменили стафилококк, грамотрицательная флора, устойчивая к многим антибиотикам, и даже грибы (дрожжеподобные и плесневые).
Патогенез связан с попаданием бактериальной флоры при обработке культи пуповины и уходе за пупочной ранкой в детской комнате родильного дома или при введении в нестерильных условиях лекарственных растворов в пупочную вену в родильной комнате. Изменился срок развития пупочного сепсиса. Если раньше дети умирали от него чаще на 3-й неделе жизни, что указывало на заражение в детской комнате, то теперь чаще всего на первой неделе жизни, что свидетельствует об инфицировании в родильной комнате, где проводят инъекции и катетеризацию.
У недоношенных, новорожденных, грудных детей первых трех месяцев жизни снижены показатели специфического и неспецифического иммунитета - активность фагоцитарной системы, повышена проницаемость барьерных тканей (эпителия, эндотелия), отсутствует способность продуцировать IgG и IgA (в крови ребенка обнаруживаются преимущественно полученные трансплацентарно от матери IgG и IgA, количество которых постепенно падает). Поэтому сепсис, в том числе и пупочный, чаще всего наблюдается у новорожденных, недоношенных и грудных детей первых трех месяцев жизни.
Распространение инфекции осуществляется гематогенным путем, при развитии флегмоны пупочной области процесс может непосредственно переходить на париетальную брюшину.
Патологическая анатомия. Преобладающей формой пупочного сепсиса раньше являлась септицемия, особенно у недоношенных детей. По нашим данным, септицемия встречается в настоящее время почти так же часто, как и септикопиемия.
До применения инфузионной терапии новорожденным и грудным детям септическим очагом чаще всего является артериит одной или обеих пупочных артерий, причем очаг располагается непосредственно под пупочной ямкой, реже - в отдалении от нее. Артериит, по данным М. А. Скворцова, наблюдался при пупочном сепсисе в 68 % случаев, флебит - в 24 %, в остальных случаях встречались омфалит и сочетание его с артериитом. Частоту поражения артерий М. А. Скворцов связывал с наличием свернувшейся крови в просветах пупочных артерий после перевязки культи пуповины, которая являлась хорошей питательной средой для бактерий, тогда как пупочная вена после прекращения в ней кровотока опорожняется и спадается благодаря отрицательному давлению в венозной системе. В настоящее время локализация септического очага изменилась в сторону преобладания флебита над артериитом из-за врачебных манипуляций на пупочной вене, причем катетеризация приводит, как правило, к тромбозу у конца стояния катетера, что соответствует отрезку пупочной вены на уровне ворот печени с развитием здесь очага тромбофлебита.
Чистый омфалит как септический очаг встречается так же редко, как и раньше, чаще наблюдается сочетание его с флебитом или артериитом. Отмечается также сочетание артериита и флебита.
Пораженный пупочный сосуд утолщен, что особенно хорошо заметно на поперечном разрезе. В просвете сосуда обнаруживается тромб, иногда с явлениями гнойного расплавления. Если гной макроскопически не обнаруживается, помогает мазок из просвета сосуда или микроскопическое исследование.
При артериите в просвете сосуда встречаются тромб, пронизанный ней-трофилами, колонии микробов. Стенка сосуда часто местами расплавлена, инфильтрирована нейтрофилами - гнойный тромбартериит пупочной артерии. Сходные изменения наблюдаются в пупочной вене при гнойном тромбофлебите. Однако следует иметь в виду, что тромб в просвете пупочной артерии отмечается и в норме, а в пупочной вене является всегда свидетельством патологического процесса. При артериите и флебите может иметь место продуктивный компонент воспаления в виде лимфогистиоцитарных инфильтратов, пролиферации фибробластов, наличия гранулем с гигантскими клетками инородных тел (последнее встречается при пупочном сепсисе, обусловленном грибами) - продуктивный или продуктивно-гнойный артериит и флебит. Омфалит может быть язвенно-некротическим, гнойно-некротическим, вплоть до развития флегмоны передней брюшной стенки, которая в последние годы не наблюдается.
При септицемии кожные покровы сероватые, иногда слегка желтушные, характерна геморрагическая сыпь. Подкожный жировой слой истощен. Выражены дистрофические изменения в паренхиматозных органах. Микроскопически в них могут быть обнаружены мелкие некрозы. Селезенка может быть увеличена незначительно, в ней и лимфатических узлах повсеместно наблюдается миелоидная метаплазия. Вилочковая железа истощена, с явлениями акцидентальнои трансформации и скоплением миелоидных клеток в дольках и перегородках. Миелоидные инфильтраты обнаруживаются также в интерстиции легкого, печени, почек и других органов. В головном мозге обнаруживаются отек или острое набухание, полнокровие, стазы, в надпочечниках - часто некрозы, кровоизлияния, делипидизация.
При септикопиемии - метастатические очаги в настоящее время чаще всего наблюдаются в виде гнойного менингита, метастатических абсцессов в легких, почках, миокарде, печени (при флебите пупочной вены), реже - в суставах, костном мозге в виде гнойного остеомиелита и др.
Осложнения. Довольно частым осложнением пупочного сепсиса является ДВС-синдром с развитием геморрагического диатеза (мелена, кровоизлияния в мозг, надпочечники, серозные листки и слизистые оболочки, в кожу и мягкие ткани). Часто присоединяются вирусно-бактериальная пневмония, язвенный энтероколит, гнойный отит.
Смерть наступает от основного заболевания, осложнения ухудшают прогноз. В случаях выздоровления в пупочной вене наблюдаются облитерация просвета, гемосидероз, в пупочных артериях - выраженная деформация стенок с массивным кальцинозом.
В настоящее время обращают на себя внимание случаи инфекционного (септического) эндокардита новорожденных, являющегося ятрогенным осложнением катетеризации подключичной вены. Возбудителем его чаще бывают золотистый и белый стафилококк, а также грибы молочницы и плесневые. При длительном стоянии катетера и инфицировании наблюдается тромбофлебит подключичной вены и тромбоэндокардит пристеночного эндокарда правого сердца и трехстворчатого клапана с метастазами в легкие. Исход неблагоприятный.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
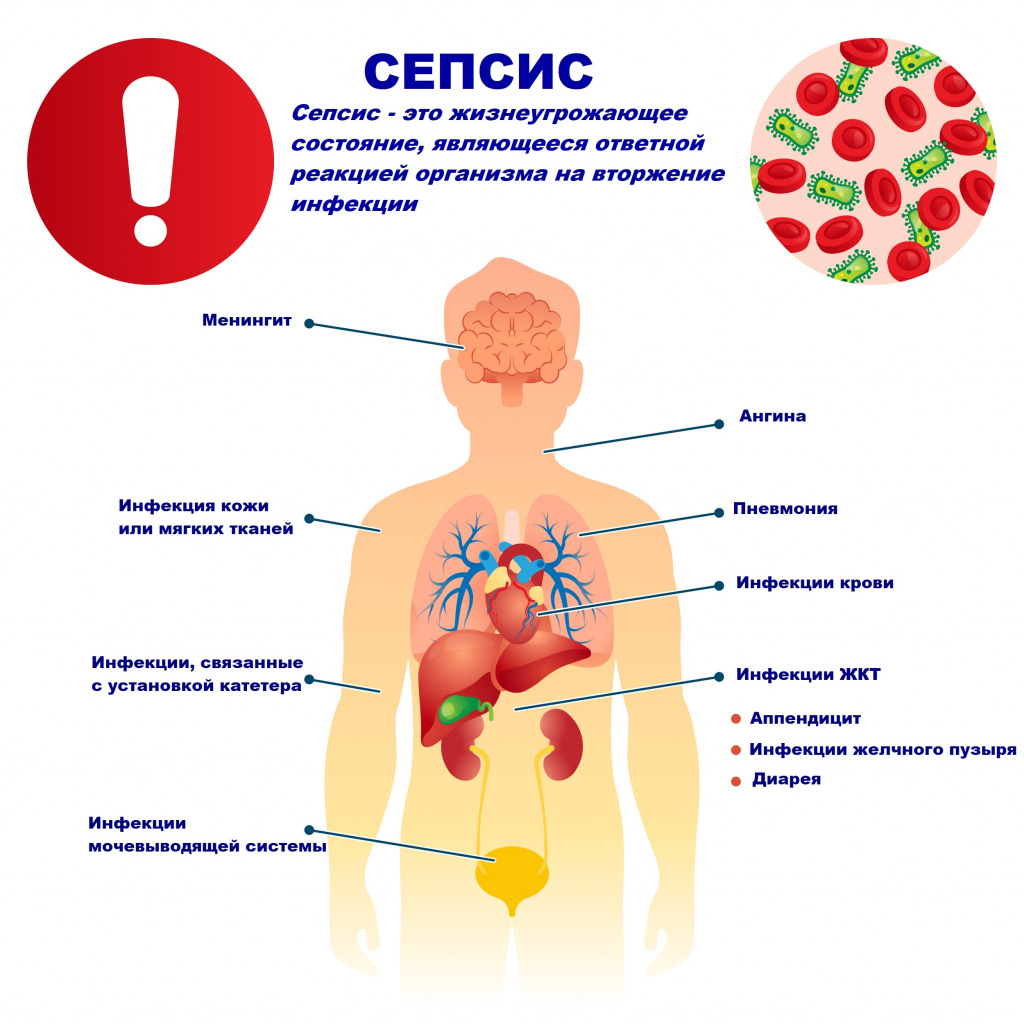
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
![Сепсис_дисфункция.jpg]()
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
![Сепсис.jpg]()
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Читайте также: