Заеды и молочница связь
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка.
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Кандидоз или, иначе, молочница — это инфекционное заболевание, главной причиной которого является заражение грибками Candida. Эти грибки относятся к тому же виду, что и дрожжи, и входят в состав естественной микрофлоры у подавляющего большинства здоровых людей. Максимальная концентрация этих условно-патогенных микроорганизмов наблюдается в кишечнике, носоглотке, влагалище; некоторое количество грибков можно обнаружить и на поверхности кожи.
При нормальном, здоровом состоянии организма грибок не вызывает никаких неприятных симптомов. Однако при ослаблении иммунитета и появлении других провоцирующих факторов происходит активное размножение Candida, в результате чего и появляется дискомфорт, зуд, жжение и другие проявления молоцницы. Это заболевание может поражать различные ткани и органы; нередко встречается и кандидоз слизистой полости рта.
Чаще всего от этого заболевания страдают грудные дети: по данным статистики, до 20 процентов детей в возрасте до одного года хотя бы единожды переболели кандидозом. Около 10 процентов людей старше 60 также страдают от симптомов этой инфекции. У женщин он встречается чаще, чем у мужчин; очень часто признаки заболевания появляются у курильщиков. Существует и множество других факторов, способствующих развитию кандидоза во рту.
Причины кандидоза полости рта
Основная причина возникновения — это снижение иммунного статуса, в результате чего начинается бесконтрольное размножение микрофлоры. Сниженный иммунитет наблюдается у пожилых людей и у грудных детей, у пациентов, страдающих от ВИЧ, СПИД и других заболеваний, связанных с иммунодефицитом, у тех, кто регулярно подвергает организм чрезмерным нагрузкам, пренебрегает правилами здорового питания и нарушает режим работы и отдыха. К факторам риска можно отнести и такие причины, как:
- Употребление лекарственных препаратов. Прием антибиотиков, иммуносупрессоров (препаратов, подавляющих иммунитет) и некоторых других лекарственных средств приводит к нарушению иммунитета и естественного баланса микрофлоры в организме. Похожее действие оказывают и оральные контрацептивы, влияющие на гормональный фон.
- Беременность. Во время вынашивания ребенка происходит резкое и значительное изменение гормонального фона, что может привести к всплеску активности патогенной и условно-патогенной микрофлоры.
- Лучевая и химиотерапия. Часто встречается у пациентов, проходящих медикаментозное и радиологическое лечение от раковых заболеваний.
- Травмы слизистых оболочек. Нарушение целостности слизистых оболочек приводит к утрате или ухудшению барьерной функции, в результате чего грибок попадает вглубь тканей, вызывает воспаление и другие симптомы. Особенно опасны мелкие, но постоянно повторяющиеся травмы — например, при ношении неправильно подобранных зубных протезов или брекетов.
- Переутомление и стресс. Длительное напряжение физических и психических сил приводит к ухудшению защитной функции организма. Аналогичные последствия вызывают переохлаждение или перегрев, регулярное недосыпание, недостаточное, чрезмерное или просто несбалансированное питание, злоупотребление алкоголем, никотином, наркотическими веществами.
- Гипо- и авитаминоз. Может быть вызван нехваткой питательных веществ, в частности — витаминов группы B, C.
- Соматические заболевания. Среди частых спутников кандидоза можно назвать туберкулез, дисбактериоз и другие патологии желудочно-кишечного тракта, болезни надпочечников и других желез внутренней секреции. Кандидоз является заразным заболеванием. Большое количество патогенных микроорганизмов передается при поцелуях и половых контактах, при пользовании общей посудой, полотенцами и другими предметами быта. Заражение также может произойти во время родов (вертикальная передача от матери к плоду). Кроме того, существует риск заражения при контактах с инфицированными домашними животными.
Виды заболевания
Клиническая картина кандидоза полости рта классифицируется:
- На клинико-морфологическую.
- По течению.
- По локализации.
Клинико-морфологическая делится на:
- Гиперпластическую.
- Эрозивно-язвенную.
- Псевдомембранозную.
- Атрофическую.
Клиническая картина, классифицируемая по течению, делится на:
- Хейлит.
- Гингивит.
- Глоссит.
- Стоматит.
- Тонзиллит и др.
Исходя из клинической картины, кандидоз полости рта бывает нескольких видов:
- Хронический гиперпластический.
- Кандидозная заеда.
- Хронический атрофический.
- Острый псевдомембранозный.
- Хронический псевдомембранозный.
- Острый атрофический.
Симптомы
Поражение слизистой полости рта грибком Candida может принимать различные формы, каждая из которых имеет собственные особенности симптоматики. Наиболее распространены такие формы болезни, как кандидозный ангулит, глоссит, хейлит, стоматит. Встречается как острая, так и хроническая формы заболевания.
- Псевдомембранозный острый кандидоз является самой распространенной формой и чаще всего встречается у младенцев и пожилых людей. Для этой формы характерно появление выраженного отека, гиперемии (покраснения) слизистых оболочек. Кроме того, на поверхности губ, неба, спинке языка и внутренней стороны щек образуется характерный беловатый налет. Если налет соскрести, поверхность слизистой под ним будет мацерированной (размягченной) или изъязвленной, кровоточащей. При этом у пациентов возникают жалобы на болезненность, жжение или зуд во рту; прием пищи в значительной степени затрудняется. Очень часто процесс распространяется на пищевод, глотку.
- Острый атрофический кандидоз слизистой оболочки полости рта обычно развивается из-за отсутствия адекватного лечения. Верхняя часть слизистых (эпителий) при этом слущивается, слизистая становится тонкой, красной или напротив — отечной. Яркий красный цвет приобретает и язык пациента, уголки губ; сосочки на языке атрофируются, сглаживаются. Налет при этом отсутствует или обнаруживается лишь в труднодоступных местах.
- Гиперпластический хронический кандидоз характеризуется образованием большого числа папул и бляшек неправильной или округлой формы. Они располагаются близко друг к другу на слизистой языка и щек и нередко спаиваются, срастаются. Вокруг каждого такого образования имеется тонкий ободок покрасневшей, воспаленной ткани. Соскоблить или удалить иным образом такую бляшку затруднительно. Полость рта при этом становится сухой и шероховатой; при жевании, говорении и даже в покое у пациентов обнаруживается значительный дискомфорт и болезненность. Следует отметить, что это заболевание чаще всего поражает мужчин старше 30 лет.
Главной причиной хронического атрофического типа является постоянное травмирование слизистых оболочек, например — из-за ношения протеза. Симптомы заболевания локализуются в области поражения. Возникает покраснение слизистой (часто — по контуру поражения), образуется налет, возникают боль и жжение, оболочки становятся сухими.
Как проявляется заболевание у детей?
У детей болезнь протекает в острой форме и сопровождается появлением покраснения и отеков на слизистой оболочке полости рта. Ребенок плохо спит, у него может отсутствовать аппетит, появляется плаксивость.
Болезнь у детей может возникнуть по следующим причинам:
- Ослабление иммунитета.
- Заражение при кормлении грудью.
- Передача грибка во время родов.
- Заражение через бытовые предметы.
Если заболевание своевременно не диагностируется и не лечится, в скором времени у ребенка во рту появляется белесый налет, напоминающий творог, а в запущенной стадии возникают язвы, которые сопровождаются кровоточивостью и вызывают сильную боль у малышей.
Диагностика
Для точной постановки диагноза используют сочетание нескольких методов — от простого осмотра и опроса пациента на предмет жалоб до лабораторных, таких как посев, микроскопическое исследование биоматериала, анализ степени обсеменения ротовой полости грибковым мицелием.
Кандидоз рта сопровождается целым рядом характерных наружных признаков, в частности — образованием налета, запахом изо рта, изъязвлением и гиперемией слизистых. Однако лабораторные методы позволяют точно определить тип возбудителя и исключить возможность наличия вторичной инфекции, что может повлиять на характер и длительность лечения.
Дифференциальная диагностика применяется для отделения случаев кандидоза от заболевания афтозным стоматитом, лейкоплакией, красным лишаем, стрептококковой заедой и другими инфекционными патологиями полости рта.
Как лечить кандидоз полости рта?
Лечение проводится с применением местных и общих, специфических и симптоматических средств. Среди основных задач терапии можно назвать устранение очагов инфекции в ротовой полости (санацию), лечение заболеваний, которые сопутствуют кандидозу и являются факторами риска, стимуляцию защитных сил организма. Общая длительность лечения обычно составляет не менее 7-10 дней.
В качестве средств местной терапии используются полоскания — с использованием растворов борной кислоты, соды, тетрабората натрия. Для более длительного и эффективного воздействия такие средства можно применять в виде аппликаций — смочив раствором ватный тампон или бинт.
Нистатин при кандидозе полости рта используется для борьбы с основной причиной заболевания — грибковой инфекцией. Лечение кандидоза во рту также может включать в себя применение других антимикотических (противогрибковых) препаратов — например, левориновой мази. Наилучший эффект достигается при использовании нескольких препаратов, чередовании их в течение нескольких дней.
Противогрибковые препараты назначают и для системной терапии — в этом случае внутрь принимают такие лекарства от кандидоза полости рта и других инфекций, как ламизил, дифлюкан, леварин, низорал и др. В наиболее тяжелых случаях заболевания в схему терапии включают прием иммуномодулирующих препаратов, а также использование других средств, оказывающих стимулирующее воздействие на иммунитет и способствующих укреплению собственных защитных сил организма.
Не менее важной задачей является защита от дополнительных грибковых и бактериальных инфекций, которые могут присоединиться к заражению грибком Candida и осложнить течение болезни. С этой целью проводят полоскания антисептическими растворами — фукорцином, йодинолом и другими.
В качестве альтернативного средства можно использовать антисептический ополаскиватель для полости рта АСЕПТА, содержащий активные компоненты хлоргексидин и бензидамин. Оба этих вещества обладают широким противомикробным действием. Регулярное применение ополаскивателей АСЕПТА также оказывает выраженный противовоспалительный эффект и помогает не только устранить неприятные симптомы, но и снизить риск развития осложнений.
Клинические исследования
Ополаскиватель для полости рта АСЕПТА® предназначен для защиты десен от воспаления и улучшения гигиены.
Результаты клинических исследований ополаскивателя подтвердили высокую эффективность средства. После 3-х недель применения ополаскивателя АСЕПТА® кровоточивость десен снижается на 28,3%, воспаление уменьшается на 32,3% и гигиеническое состояние полости рта улучшается на 33,5%*. *По результатам клинических испытаний ополаскивателя АСЕПТА®.
Профилактика заболевания
Профилактические мероприятия направлены на улучшение состояния микрофлоры. К ним относят:
- Правильную гигиену полости рта.
- Продуманный рацион питания с высоким количеством белковых продуктов и сниженным употреблением пищи, содержащей глюкозу.
- Отказ от курения и спиртных напитков.
- Своевременный осмотр у лечащего стоматолога для профилактики, диагностики и лечения болезни.
- Отказ от приема медицинских препаратов, таких как антибиотики, без предварительной консультации с врачом.
- Если у пациента имеются зубные протезы, то одной из мер профилактики будет их регулярная обработка в специальном растворе.
Роль противовоспалительного ополаскивателя в лечении заболеваний пародонта (Л.Ю. Орехова, А.А. Леонтьев, С.Б. Улитовский)
Л.Ю. ОРЕХОВА, д.м.н., проф., завкафедрой; А.А. ЛЕОНТЬЕВ, врач-стоматолог; С.Б. УЛИТОВСКИЙ, д.м.н., проф.
Кафедра терапевтической стоматологии СПб ГМУ им. акад. И. П. Павлова
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заедами принято называть трещины в уголках рта, возникающие при поражении слизистых оболочек полости рта и губ и переходящие на кожу. Заеды – это разговорный термин, в медицинской среде подобные нарушения целостности кожи и слизистых называются ангулярным хейлитом, ангулитом, ангулярным стоматитом, угловым стоматитом, щелевидным импетиго.
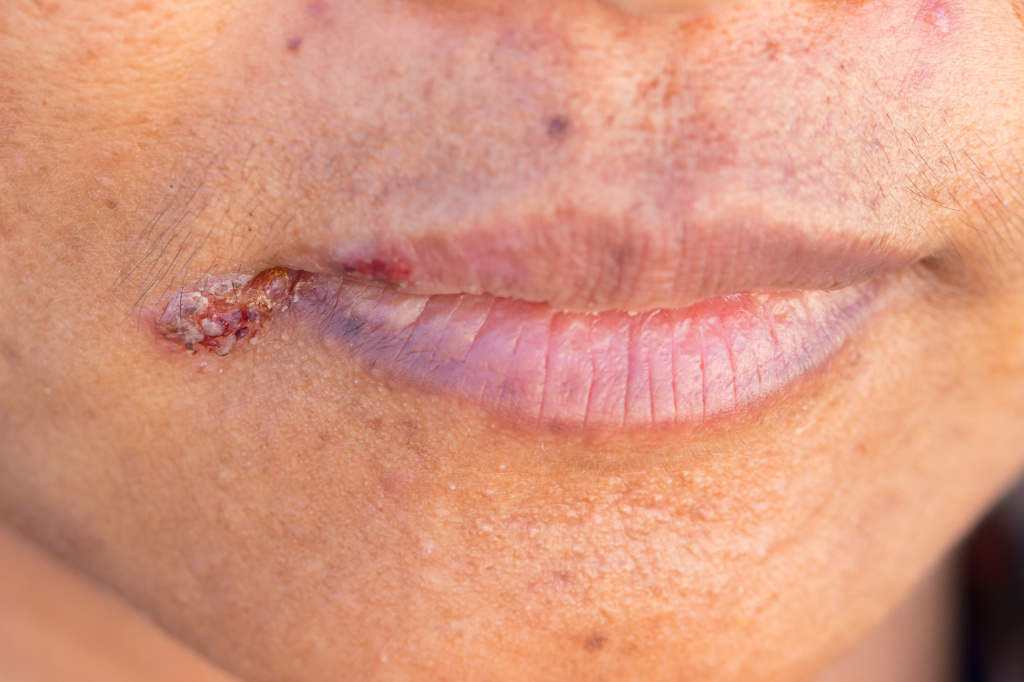
Заеды вначале проявляются покраснением кожи в уголках рта, шелушением, после чего возникают трещинки и кровоточивость. В особенно запущенных случаях могут появляться язвочки и пузыри. Для заед характерна болезненность, зуд или жжение в уголках губ при попытке широко открыть рот (например, при зевоте), разговоре и даже приеме пищи.
У многих пациентов заеды становятся хроническими или рецидивирующими. Главная опасность ангулярного стоматита в том, что заеды являются воротами для проникновения в организм различных инфекций.
Разновидности заед
Кандидозные заеды – грибковое поражение кожи уголков губ.
Стрептококковые заеды – бактериальное поражение кожи уголков губ.
Заеды смешанной этиологии – одновременное грибковое и бактериальное поражение кожи уголков губ.
По течению различают:
Острые заеды – обычно являются дерматологическим дефектом кожи, а не симптомом другого заболевания, хорошо поддаются лечению, не рецидивируют.
Хронические заеды имеют длительное, рецидивирующее течение с формированием глубоких трещин. Могут сигнализировать о снижении иммунитета.
Заеды могут быть с одной или с обеих сторон рта.
Возможные причины заед в углах рта
Самая частая причина неприятных трещинок в углах рта - размножение условно-патогенной микрофлоры полости рта при снижении иммунитета в осенне-весенний период. Главными возбудителями являются стрептококки и грибы Candida.
В норме эти микроорганизмы в небольшом количестве присутствуют на коже, но при сниженном иммунитете в сочетании с микротравмами и недостаточной личной гигиеной они проникают в кожу, вызывая воспалительный процесс. К факторам, способствующим прогрессированию воспаления, относят сахарный диабет, различные заболевания кожи, резкую смену климата, посещение общественных бань, использование чужих полотенец и других средств личной гигиены, травмирование кожи вокруг рта путем выдавливания прыщей, расчесов, порезов во время бритья, ношение съемного зубного протеза.
Если причиной заед являются стрептококки, то после появления красноты образуются пузыри с гнойным содержимым (фликтены), которые быстро лопаются и оставляют за собой щелевидные трещины. Заживают они долго с образованием корочек. Пациентов беспокоит сильный зуд, невозможность безболезненно открыть рот, слюнотечение. Заболевание может сопровождаться длительным насморком.
В случае грибкового (кандидозного) поражения в уголках рта появляются эрозии и трещины, окруженные беловатыми точками (слущенными клетками эпителия). Иногда трещина покрыта беловатым налетом, который легко и безболезненно отделяется. Пузыри с гнойным содержимым и корки не образуются.
Распространены случаи возникновения ангулярного хейлита после длительного курса антибактериальной, цитостатической терапии или лечения глюкокортикостероидными гормонами.
При каких заболеваниях могут появиться заеды в уголках рта?
Заеды в углах рта могут возникать при железодефицитной анемии, кожных патологиях (псориазе, атопическом дерматите, стрептококковых поражениях кожи), сахарном диабете, недостатке витамина А и витаминов группы В, аллергических реакциях на косметические средства или средства личной гигиены (например, зубные пасты), иммунодефицитных состояниях (в том числе ВИЧ-инфекции), язвенной болезни желудка и двенадцатиперстной кишки, эрозивном гастрите, геморрое.
Ангулярный стоматит следует дифференцировать с сифилисом и туберкулезом, которые могут быть схожи по своим симптомам на одном из этапов развития инфекции. При сифилисе формируется эрозия, покрытая серовато-белым налетом, часто она безболезненная и имеет уплотнение в своем основании. У больных туберкулезом общее состояние тяжелое, язва болезненная, ее края подрыты.
К каким врачам обращаться при появлении заед?
Важно помнить, что заеды, особенно хронические и рецидивирующие, могут быть симптомом серьезного заболевания, поэтому необходимо проконсультироваться со специалистом.
С ангулярным стоматитом можно обратиться к врачу-терапевту , педиатру, дерматологу , стоматологу.
Диагностика и обследование
Для постановки точного диагноза необходимо обследование, которое обычно включает:
-
соскоб с поверхности эрозии (бактериологическое исследование показывает причину заед в случае присутствия стрептококков или грибов);
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заедами принято называть трещины в уголках рта, возникающие при поражении слизистых оболочек полости рта и губ и переходящие на кожу. Заеды – это разговорный термин, в медицинской среде подобные нарушения целостности кожи и слизистых называются ангулярным хейлитом, ангулитом, ангулярным стоматитом, угловым стоматитом, щелевидным импетиго.

Заеды вначале проявляются покраснением кожи в уголках рта, шелушением, после чего возникают трещинки и кровоточивость. В особенно запущенных случаях могут появляться язвочки и пузыри. Для заед характерна болезненность, зуд или жжение в уголках губ при попытке широко открыть рот (например, при зевоте), разговоре и даже приеме пищи.
У многих пациентов заеды становятся хроническими или рецидивирующими. Главная опасность ангулярного стоматита в том, что заеды являются воротами для проникновения в организм различных инфекций.
Разновидности заед
Кандидозные заеды – грибковое поражение кожи уголков губ.
Стрептококковые заеды – бактериальное поражение кожи уголков губ.
Заеды смешанной этиологии – одновременное грибковое и бактериальное поражение кожи уголков губ.
По течению различают:
Острые заеды – обычно являются дерматологическим дефектом кожи, а не симптомом другого заболевания, хорошо поддаются лечению, не рецидивируют.
Хронические заеды имеют длительное, рецидивирующее течение с формированием глубоких трещин. Могут сигнализировать о снижении иммунитета.
Заеды могут быть с одной или с обеих сторон рта.
Возможные причины заед в углах рта
Самая частая причина неприятных трещинок в углах рта - размножение условно-патогенной микрофлоры полости рта при снижении иммунитета в осенне-весенний период. Главными возбудителями являются стрептококки и грибы Candida.

В норме эти микроорганизмы в небольшом количестве присутствуют на коже, но при сниженном иммунитете в сочетании с микротравмами и недостаточной личной гигиеной они проникают в кожу, вызывая воспалительный процесс. К факторам, способствующим прогрессированию воспаления, относят сахарный диабет, различные заболевания кожи, резкую смену климата, посещение общественных бань, использование чужих полотенец и других средств личной гигиены, травмирование кожи вокруг рта путем выдавливания прыщей, расчесов, порезов во время бритья, ношение съемного зубного протеза.
Если причиной заед являются стрептококки, то после появления красноты образуются пузыри с гнойным содержимым (фликтены), которые быстро лопаются и оставляют за собой щелевидные трещины. Заживают они долго с образованием корочек. Пациентов беспокоит сильный зуд, невозможность безболезненно открыть рот, слюнотечение. Заболевание может сопровождаться длительным насморком.
В случае грибкового (кандидозного) поражения в уголках рта появляются эрозии и трещины, окруженные беловатыми точками (слущенными клетками эпителия). Иногда трещина покрыта беловатым налетом, который легко и безболезненно отделяется. Пузыри с гнойным содержимым и корки не образуются.
Распространены случаи возникновения ангулярного хейлита после длительного курса антибактериальной, цитостатической терапии или лечения глюкокортикостероидными гормонами.

При каких заболеваниях могут появиться заеды в уголках рта?
Заеды в углах рта могут возникать при железодефицитной анемии, кожных патологиях (псориазе, атопическом дерматите, стрептококковых поражениях кожи), сахарном диабете, недостатке витамина А и витаминов группы В, аллергических реакциях на косметические средства или средства личной гигиены (например, зубные пасты), иммунодефицитных состояниях (в том числе ВИЧ-инфекции), язвенной болезни желудка и двенадцатиперстной кишки, эрозивном гастрите, геморрое.

Ангулярный стоматит следует дифференцировать с сифилисом и туберкулезом, которые могут быть схожи по своим симптомам на одном из этапов развития инфекции. При сифилисе формируется эрозия, покрытая серовато-белым налетом, часто она безболезненная и имеет уплотнение в своем основании. У больных туберкулезом общее состояние тяжелое, язва болезненная, ее края подрыты.
К каким врачам обращаться при появлении заед?
Важно помнить, что заеды, особенно хронические и рецидивирующие, могут быть симптомом серьезного заболевания, поэтому необходимо проконсультироваться со специалистом.
С ангулярным стоматитом можно обратиться к врачу-терапевту , педиатру, дерматологу , стоматологу.
Диагностика и обследование
Для постановки точного диагноза необходимо обследование, которое обычно включает:
-
соскоб с поверхности эрозии (бактериологическое исследование показывает причину заед в случае присутствия стрептококков или грибов);
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Читайте также:

