Заразен ли микоз в паху
Обновлено: 17.04.2024
Среди половых заболеваний грибковые инфекции становятся все более распространенными. В настоящее время считаются основным этиологическим фактором таких патологий Candida albicans и другие виды рода Candida, реже встречаются плесневые грибы и Geotrichum.
Важную роль в распространении генитального микоза играют факторы окружающей среды:
- индустриализация;
- урбанизация;
- пренебрежение гигиеной;
- синтетическое белье;
- близкие контакты в бассейне, на пляжах и т.д.;
- сексуальные контакты с многочисленными партнерами.
Также влияние оказывают различные внешние факторы — антибиотики, стероиды, цитостатики и иммунодепрессанты, и внутренние — нарушение иммунных механизмов, генетическая предрасположенность, злокачественные опухоли, диабет, атопический диатез.
Развитие полового микоза зависит от количества клеток атакующего гриба и его вирулентности, то есть способности размножаться и прилипать к эпителию и продуцируемым протеолитическим ферментам, фосфолипазе и токсическим метаболитам. Также важна способность преодолевать сапрофитную бактериальную флору благодаря грибковым β-лактамным антибиотикам, которые являются производными фуцидиновой кислоты и стрептомицина.
Грибковые инфекции у женщин: грибковый вульвовагинит
В настоящее время считается что грибковый вульвовагинит является причиной воспаления этого органа в 40%. Патология относится к наиболее часто диагностируемым микозам от возраста новорожденного до поздней старости. Инфекция может затрагивать только влагалище, но в большинстве случаев протекает вместе с вульвитом.
У новорожденных болезнь начинается с перинатальной инфекции, поражающей половые органы и рот. В дальнейшие периоды развития ребенка, вплоть до полового созревания, болезнь имеет характер острого воспаления, реже хронического, а у девочек после 10–12 лет напоминает микоз у женщин. У детей наиболее распространенным возбудителем является Candida albicans.
У женщин грибковый вульвовагинит имеет следующие формы, связанные с различными патогенами. К ним относятся:
- пенициллез;
- аспергиллез;
- кандидоз;
- геотрихоз.
Пенициллез, аспергиллез и геотрихоз имеют меньшее клиническое значение, и поэтому их описание было опущено. Тем более что в клиническом течении этих инфекций имеется много схожих симптомов, и различить патологии можно только с помощью детального микологического исследования.
Поэтому в статье более подробно обсуждаются инфекции вульвы и влагалища, вызванные дрожжеподобными грибами (вульвовагинит Candida mycetica). С медицинской точки зрения, в настоящее время считаются патогенными по крайней мере 12 видов грибов Candida.

Вульвовагинит
Среди дрожжеподобных грибов, обнаруженных во влагалище, наиболее распространенным патогеном является C. albicans (около 70%). Другие виды также являются потенциальной причиной вульвовагинита: C. glabrata, C. krusei, C. kefyr (C. pseudotropicalis), C. parapsilosis, C. tropicalis, C. stelatoidea, C. guilliermondi, C. zeylanoides, C. famata, C. incospicua, C. lusitaniae, C. macedoninsis, C. rugosa, C. viswanathii.
Вульвовагинальный кандидоз часто встречается у беременных. Болезнь диагностируется примерно у 10% женщин в первом триместре и 23-55% во время третьего триместра беременности. Вульвовагинальные грибковые инфекции чаще встречаются (до 90%) у беременных женщин, которые были носителями C. albicans.
Также увеличивает риск развития вульвовагинального кандидоза диабет. Рецидивирующая генитальная молочница часто может быть первым важным симптомом этого заболевания. Вагинальные заболевания распространены у девочек с диабетом, и 2/3 из них имеют одинаковую бактериальную флору в области вульвы и заднего прохода.
У многих женщин генитальная молочница развивается при приеме антибиотиков, особенно обладающих широким спектром активности.
Развитию кандидоза способствует использование иммунодепрессантов, в основном, у людей с неэффективной иммунной системой. Прежде всего опасно нарушение клеточного иммунитета, которое касается как CD4, CD8, так и медиаторов их активности, то есть лимфокинов и интерлейкинов.
Большинство ученых в настоящее время указывают на повышенный риск развития вульвовагинального кандидоза у женщин, использующих гормональную контрацепцию.
Начало вульвовагинального кандидоза обычно бывает внезапным. Первые симптомы обычно появляются перед менструацией. Их интенсивность может варьироваться — от легкой до очень тяжелой формы. При острой инфекции возникают зуд, жжение и болезненность вульвы, особенно во время и после полового акта, а также жжение вокруг заднего прохода и болезненное мочеиспускание.
- отек и покраснение стенок влагалища с эпителиальными трещинами;
- пятна или папулы на поверхности слизистой оболочки вульвы, влагалища и влагалищного отдела шейки матки;
- диффузные или единичные эрозии в своде влагалища;
- папулезные гнойничковые воспаления ануса,
- изменение цвета кожи на половых губах, внутренних поверхностях бедер и промежности;
- густые белые или кремовые выделения, иногда прозрачные, водянистые выделения.
При хронических инфекциях вульвы и влагалища дрожжевые выделения из влагалища разной степени выраженности возникают периодически. Иногда возникает зуд и жжение вульвы или влагалища, особенно до или после менструации. Физикальное обследование указывает на наличие обильного, плотного, белого, гнойного или сыроподобного отделяемого.
Примерно у 30% женщин вульвовагинальный кандидоз может протекать бессимптомно, иногда единственным симптомом является слабый зуд, ощущаемый некоторыми пациентками перед менструацией.
Заболевание может быть спорадической инфекцией, оно также может быть рецидивирующим.
Осложнения кандидоза вульвы и влагалища:
- воспаление влагалищной части матки (cervitis Candida mycetica);
- проктит (proctitis Кандида mycetica);
- опрелости в промежности (опрелости Кандида mycetica perinei);
- кандидоз мочевыделительной системы;
- изменения и гиперплазия вульвы и шейки матки, напоминающие бородавки.
Дифференциальный диагноз в первую очередь касается бактериального воспаления — трихомониаза, гонореи и хламидийной инфекции, а также постменопаузального вагинита и выделений из влагалища, вызванных инородными телами, химическими раздражителями.
Диагноз кандидоз половых органов устанавливается на основании анализов (преимущественно микологических) и после исключения других причин вульвовагинита. Диагноз, основанный только на клинических признаках заболевания, неверен.
Микологическая диагностика состоит из изучения выделений в 10%-ном растворе гидроксида калия (KOH), окрашивания мазка с использованием метода Грама и PAS и на культуре (агаровая среда Сабуро, агаровая среда Никерсона-Манковского, рисовый агар, солод, кофейный агар, рисовый агар с добавлением твина 80), а также выполнение теста на миколин.
Лечение состоит из применения противогрибковых средств. Терапия может быть местной, общей или комбинированной — общей и местной.
Актуальные методы лечения включают применение противогрибковых препаратов в различных формах: таблетки, диски, тампоны, гель и кремы. Хорошие результаты дает натамицин (пимафуцин) 1 раз в сутки влагалищная свеч а и 100 мг в течение 3 или 6 дней. Более эффективны производные азола 1-го и 3-го поколения.

Противогрибковые свечи
Первое поколение включает в себя:
- клотримазол (1%, 2%, 5% вагинальный крем, вагинальные таблетки 100 мг, 200 мг, 300 мг, 500 мг);
- миконазол (вагинальный гель, шарики 100 мг, 200 мг, 400 мг и 1,2 нитрата миконазола);
- эконазол (1% крем, вагинальные шарики 50 мг и 150 мг);
- изоконазол (300 мг свечи);
- бутоконазол (2% вагинальный крем).
Представители третьего поколения:
- итраконазол (влагалищные шарики 80 мг);
- тирозол 3 (шарики по 80 мг),
- тирозол (0,4% и 0,8% влагалищный крем).
Продолжительность лечения производными азола варьируется от двухнедельного лечения до одного приема.
Общее лечение включает использование азольных производных второго и третьего поколений. Производным второго поколения является кетоконазол, вводимый в дозе 400 мг в течение 7-14 дней.
Производные третьего поколения — итраконазол и флуконазол. Итраконазол, доступный в настоящее время под названием Орунгал, рекомендуется в дозе 200 мг в течение 3 дней или 100 мг в течение 4-8 дней. Прием Орунгала 200 мг один раз в месяц в течение полугода защищает от рецидивов. Флуконазол (Дифлюкан) назначается в разовой дозе 150 мг.
Итраконазол и флуконазол не следует применять беременным и кормящим женщинам.
При комбинированном общем и местном лечении пероральные противогрибковые препараты вводят локально и одновременно принимают внутрь.
В случае рецидивирующей вульвовагиновой молочницы необходимо устранить предрасполагающие факторы. Некоторые специалисты рекомендуют одновременное лечение половых партнеров и пероральное применение антимикотиков у пациентов для предотвращения желудочно-кишечной реинфекции у пациентов.
Грибковые половые инфекции у мужчин: дрожжевая инфекция головки и крайней плоти (баланит, микотический баланопостит)
Генитальный микоз у мужчин обычно проявляется в виде воспаления головки (баланит) или воспаления головки и крайней плоти (баланопостит). Реже поражаются мочеиспускательный канал и верхние отделы мочевыводящих путей, предстательная железа, семенные пузырьки и придатки яичка.
Возбудителем заболевания чаще всего является дрожжеподобный гриб C. albicans , иногда C. tropicalis или другие виды рода Candida.

Дрожжеподобный гриб C. albicans
Грибы поражают в основном людей, страдающих ожирением, пожилых мужчин и людей с диабетом и фимозом. Предрасполагающими факторами являются:
- влажная среда внутри мешка крайней плоти;
- отсутствие личной гигиены;
- недостаточное высыхание головки и крайней плоти после мытья;
- дрожжевой вульвовагинит у половых партнеров.
Морфотическая картина изменений очень разнообразна, поэтому часто используется классификация, учитывающая множественность и различную степень изменений, а также различную интенсивность воспалительного процесса.
I Простая, неосложненная форма
- эритематозно-эрозивная разновидность (varietas erythematous — erosiva);
- эритематозно-эрозивная разновидность с белым налетом (varietas pseudo membranacea);
- гирлянда (varietas gyrata);
- герпетиформный вид (varietas herpetiformis).
- Подострая (subacuta): папулопустулярная (папулопустулезная).
- Хроническая: эритематозная эксфолиативный вид (erythematosquamosa).
II Сложная форма с одновременным поражением мочеиспускательного канала, верхних отделов мочевыводящих путей, предстательной железы, семенных пузырьков, придатка яичка, кожи половых органов и перигенитальной области.
Дрожжевые инфекции мужских мочеполовых органов обычно возникают в области головки и крайней плоти, гораздо реже при уретрите. Молочница уретры имеет признаки хронического или подострого вида. Симптомы заболевания включают в себя наличие в целом скудных, менее обильных, слизистых, белых и иногда желтых выделений, а также покраснение и отек наружной уретры.
Дифференциальный диагноз должен учитывать:
- неспецифическое воспаление головки;
- воспаление эпителиальных клеток;
- кольцевое эрозивное воспаление;
- псориаз;
- эритроплазию.
Диагноз может быть установлен только на основании микологического и микроскопического исследования.
Лечение должно основываться прежде всего на тщательных гигиенических процедурах с очисткой и сушкой области крайней плоти. Рекомендуются кремы , содержащие нистатин (100 000 МЕ в 1 г среды), амфотерицин В (фунгизон), натамицин (пимафуцин).

Лечение грибковых половых инфекций у мужчин
В рефрактерных случаях или при сложных формах с осложнениями следует начинать комбинированную терапию, как при дрожжевой инфекции вульвы и влагалища, с предпочтением в общей терапии производных азола третьего поколения и при длительном применении. Эффективен Итраконазол в дозе 100 мг в сутки в течение 4-6 дней до 12 недель.
При кандидозе уретры назначается местное лечение амфотерицином В в виде 1-процентной инстилляции в количестве 4-6 процедур.
Любые генитальные поражения воспалительного, острого или хронического характера всегда должны диагностироваться на наличие грибковой инфекции. Желательно, чтобы для установления правильного диагноза было проведено микологическое обследование. Обнаружение патогенного гриба позволит использовать правильную терапию и эффективное лечение заболевания.
Большое значение имеет определение предрасполагающих факторов и их устранение, особенно в случаях повторного течения. Также важны профилактические действия.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Грибовидный микоз — злокачественное опухолевое поражение лимфоидно-ретикулярной системы в первую очередь кожи, а в дальнейшем и внутренних органов. Грибовидный микоз является Т-клеточной лимфомой. В классическом варианте заболевание проходит эритематозную, бляшечную и опухолевую стадии. Диагностика заболевания в первой стадии затруднена из-за сходства клинической картины с псориазом, экземой и другими дерматозами. Гистологическая картина в этой стадии не имеет специфических признаков и в своевременной диагностике заболевания помогает только тщательное иммуногистохимическое исследование. Оно имеет большое значение, поскольку лечение, начатое на эритематозной стадии, позволяет продлить жизнь больных грибовидным микозом.
МКБ-10
Общие сведения
Грибовидный микоз — достаточно редкий вид Т-клеточной лимфомы кожи, заболевание наблюдается 1 случай на 345000 населения. В большинстве случаев (70-80%) заболевают люди от 40 до 60 лет. У мужчин заболевание встречается несколько чаще, чем у женщин. В основе грибовидного микоза лежит размножение и злокачественное перерождение Т-лимфоцитов. Точные причины, запускающие этот механизм, пока не определены. Предполагают, что определенную роль играют генетические факторы и хроническая антигенная стимуляция при персистирующей вирусной инфекции (герпетическая инфекция, ВПЧ и др.).

Симптомы грибовидного микоза
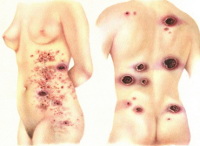
Классическая форма грибовидного микоза Алибера-Базена характеризуется 3 стадиями развития заболевания: эритематозной, бляшечной и опухолевой. В эритематозной стадии на коже появляются сильно зудящие пятна красно-синюшного, красного или желтовато-розового цвета. Они бывают от нескольких миллиметров в диаметре до 15-20 см. Пятна имеют шелушащуюся или мокнущую поверхность. Часто отмечается расположение элементов на туловище и разгибательных поверхностях рук и ног, однако высыпания грибовидного микоза бывают любой локализации. Зуд иногда предшествует появлению пятен. В большинстве случаев он является характерным для грибовидного микоза признаком, но может и отсутствовать.
Картина высыпаний при грибковом микозе бывает идентична картине парапсориаза, герпетиформного дерматита Дюринга, экземы или красного плоского лишая. Поэтому отдельные авторы полагают, что эритематозная стадия — это тот или иной дерматоз, который затем трансформируется в грибовидный микоз.
Переход эритематозной стадии классического грибовидного микоза в бляшечную происходит через различный период времени: от нескольких месяцев до десятка лет. В бляшечной стадии пятна грибовидного микоза инфильтрируются, становятся плотными и приподнимаются над поверхностью кожи, трансформируясь в бляшки. Площадь бляшки начинает расти, цвет приобретает багровый или кирпично-красный оттенок, поверхность становиться мелкобугристой. Характерно усиление зуда. Со временем бляшки могут претерпевать обратное развитие, которое начинается в их центре. При этом бляшка продолжает расти по периферии, образуя кольцо. Сливающиеся между собой бляшки с регрессом в центре образуют на коже причудливые фигуры в виде дуг и гирлянд.
В опухолевой стадии грибовидного микоза кожные элементы переходят в опухолевые поражения, которые могут достигать размеров апельсина и имеют красновато-синий или красновато-желтый цвет. Наряду с такими опухолевыми образованиями на коже наблюдаются и элементы бляшечной стадии. Через несколько недель опухоли распадаются с образованием глубоких язв, покрытых гнойно-кровянистым отделяемым и массами некротизированных тканей. У пациента наблюдается недомогание, отсутствие аппетита, снижение массы тела. Опухолевая стадия протекает с поражением внутренних органов, в которых появляются образования, подобные кожным.
Все стадии грибовидного микоза протекают с увеличением лимфатических узлов, в первую очередь паховых и бедренных. Возможны подъемы температуры тела и ночная потливость. Почти у 70% больных грибовидным микозом возникают трофические нарушения: дистрофические изменения ногтей и волос, кожные гиперпигментации, нарушения потоотделения и др. Поражение слизистых встречается довольно редко. Элементы в таких случаях появляются обычно на твердом и мягком небе. Они быстро трансформируются в обширные язвы.
Форма Видаля-Брока (обезглавленный грибовидный микоз) относится к ретикулосаркоматозу кожи. Она характеризуется отсутствием эритематозной и бляшечной стадий и появлением на коже туловища, лица и конечностей сразу опухолевых образований.
Эритродермическая форма Галлопо-Бенье отличается распространенностью покраснения по всему кожному покрову, отечностью, выраженной инфильтрацией и шелушением кожи. Заболевание сопровождается высокой температурной реакцией, нарушением общего самочувствия.
Диагностика
В начале грибовидного микоза в крови, как правило, отмечается повышение лейкоцитов, лимфоцитов и эозинофилов. В опухолевой стадии и при эритродермической форме наблюдается снижение количества лейкоцитов и лимфоцитов, увеличение СОЭ. Для подтверждения грибовидного микоза проводят иммуногистохимическое исследование.
Изучение кожных элементов грибовидного микоза предварительно проводится путем дерматоскопии и УЗИ кожного новообразования. Гистологическое исследование участка кожи, взятого из патологического очага путем биопсии, в первой стадии грибовидного микоза выявляет в шиповатом слое эпидермиса отек и акантоз (потеря связей между клетками), скопление лимфоцитов, фибробластов, тучных клеток и эозинофилов. В бляшечной стадии резко выражен акантоз, выявляются гнездовидные скопления гистиоцитов и лимфоцитов. В опухолевой стадии инфильтрат распространяется не только на все слои дермы, но и на подкожную клетчатку, иногда захватывая подлежащие ткани.
В опухолевой стадии для выявления поражения внутренних органов проводят УЗИ органов брюшной полости и рентгенографию грудной клетки. Дифференцируют грибовидный микоз с синдромом Сезари и другими лимфомами, системными васкулитами, хроническими дерматитами, псориазом и др.
Лечение грибовидного микоза
В лечении грибовидного микоза применяют кортикостероиды (дексаметазон, преднизолон и др.), противоопухолевые антибиотики и цитостатики (метотрексат, сульфадиазин, циклофосфамид, проспидин, дипин). Чаще используют комбинированную терапию препаратами этих групп. Возможно проведение фототерапии, рентгенотерапии, экстракорпоральной фотохимиотерапии. Местно для уменьшения зуда применяют кортикостероидные мази.
Прогноз
Прогноз неблагоприятный. В зависимости от формы и тяжести заболевание может длиться от 2-х до 12-ти лет. Во многих случаях своевременная диагностика и начало лечения в первых двух стадиях грибовидного микоза позволяют добиться длительной ремиссии и продлить жизнь пациентов.
Очень часто генитальным микозом болеют женщины, значительно реже болеют мужчины. Мужчины менее подвержены грибковым инфекциям из-за своего анатомического строения. Вообще мужчины не догадываются, что с ними что-то не так — микоз полового члена обычно протекает бессимптомно.
Что способствует развитию микоза полового члена?
Наиболее частая причина микоза — Candida albicans. Мужчины обычно заражаются заболеванием от инфицированного партнера во время полового акта. Во время полового акта грибки легко распространяются на кожу полового члена или проникают в уретру, а оттуда — в предстательную железу.

Прием антибиотиков
Обычно заболевание протекает бессимптомно. Только когда партнерша начинает чувствовать дискомфорт, она идет к гинекологу и ставится диагноз. Оба партнера должны пройти курс лечения. Микоз полового члена, если его не лечить, развивается и иногда начинают появляться неприятные симптомы.
В любом случае следует обратиться к специалисту. Нельзя допускать распространения инфекции, болезнь может привести к другим, гораздо более серьезным проблемам со здоровьем.
Как проявляется микоз полового члена?
В некоторых случаях микоз полового члена имеет характерные симптомы. Вы можете почувствовать зуд или жжение в половом члене. Иногда половой член становится красным. Также внимательно посмотрите на кожу вокруг головки, она сухая и легко трескается при молочнице.
Раздражение тела способствует образованию на половом члене мелких пузырьков, которые при лопании выделяют гной или кровь. Бывает, что мочеиспускание затруднено — может быть болезненным. Иногда наблюдаются специфические белые выделения из полового члена. Заболевание также связано с неприятным запахом и болью при эякуляции.

Затрудненное мочеиспускание
Как только вы начнете подозревать микоз полового члена, обратитесь к урологу, даже если вы не испытываете никакого дискомфорта. Если инфекцию не лечить, заболевание приводит к бесплодию и увеличению простаты.
Когда ваша партнерша страдает вагинальным микозом, у нее есть шанс на успешное излечение при условии, что вы оба пройдете курс лечения. Если вы уклонитесь от консультации врача, вы можете заразиться и заражать микозом во время полового акта.
Как лечится микоз полового члена?
Врач обычно рекомендует местное лечение, которое представляет собой нанесение противогрибковых мазей . Иногда необходимо принимать лекарства внутрь. Терапию можно поддерживать маслом чайного дерева (после разведения). Вы должны проявлять половое воздержание до выздоровления.

Противогрибковая мазь
К сожалению, микозы имеют свойство повторяться — болезнь нужно лечить каждый раз. Иначе серьезных проблем со здоровьем не избежать. Обычно для постановки диагноза достаточно консультации врача. Иногда, когда симптомы не ясны, назначают дополнительные анализы — может окончательно подтвердить наличие грибков микологический посев.
Чтобы избежать рецидивов микоза полового члена, вам также следует подумать об изменении образа жизни и ежедневного питания. Избегайте стрессов, стимуляторов, ешьте здоровую пищу и не забывайте дополнять свое меню большой порцией овощей. Позаботьтесь о ежедневной личной гигиене.
Благодаря незначительным изменениям в распорядке дня и незначительным жертвам вы избавите себя от многих недугов и сможете без проблем радоваться жизни — вместе со своей партнершей.

Грибок на теле – это группа заболеваний, которые развиваются в результате заражения грибковыми микроорганизмами. Эти болезни в медицине называют микозами. Чаще всего микозы поражают кожные покровы или слизистые оболочки, однако могут также появляться на ногтях и волосах. При этом грибок на коже тела заразен, поэтому важно на ранней стадии определить заболевание и начать лечение.
Как выглядит грибок на теле?
Грибковая инфекция проявляется комплексом симптомов, которые существенно снижают качество жизни человека. Медицине известны десятки разновидностей грибковой инфекции. Каждый тип микоза проявляется по-разному и локализируется на разных частях тела. В большинстве случаев микоз на теле принимает вид пигментного пятна с четко очерченными краями. Поражение обычно имеет правильную округлую форму и выступает над уровнем здоровой кожи. В зоне поражения кожа принимает ярко-красный, алый или коричневый окрас, появляется шелушение, иногда беспокоит зуд.
Микозы в области стоп проявляются в виде локального шелушения кожи. Она становится очень тонкой, а в зоне поражения появляются трещины, эрозии, которые долго не заживают. Грибок на коже стоп часто распространяется на ногтевую пластину, вызывая ее гниение и расслаивание.



Разные типы грибков размножаются на коже, покрытой волосами. Этот вид болезни характеризуется появление пятен с обильным шелушением и сухостью кожи. При этом волосы теряют блеск, становятся ломкими, тонкими. Зона поражения покрывается желтоватым налетом и очень чешется, что приводит к травмированию дермы. Грибковые пятна принимают розовый оттенок и часто становятся причиной очагового облысения.
От чего появляется грибок на теле?
Основная причина развития грибка на коже тела – заражение грибковыми спорами. Грибок в виде пятен на теле появляется после тесного контакта с инфицированным человеком, животным или предметом. Механизмы передачи микозной инфекции:
- проникновение спор через дыхательные пути;
- контактно-бытовое заражение – через рукопожатие, объятия, поцелуи, общие предметы обихода;
- при тактильном контакте с зараженной почвой, водой, пищей;
- проникновение микроорганизмов через микротравмы на коже человека и зоны избыточного потоотделения.




Заражение происходит при игнорировании правил личной гигиены, особенно в общественных местах. Например, после посещения сауны или бассейна пациенты часто жалуются на появление белых пятен – это грибок. При посещении общественных мест рекомендуется использовать отдельные полотенца, тапочки, постельное белье, дезинфицировать кожу с помощью специальных растворов.
Грибок тела: причины
В норме от размножения болезнетворных грибков человека защищает иммунная система. Поэтому активное деление микроорганизмов и внешнее инфицирование происходит обычно при ослаблении иммунитета. Защитные механизмы дают сбой при:
- перенесении тяжелых болезней, операций;
- после курса химиотерапии;
- нарушение обмена веществ;
- заражении ВИЧ;
- прогрессировании аутоиммунных заболеваний;
- длительной терапии антибиотиками;
- изменении микрофлоры половых путей и желудочно-кишечного тракта;
- приеме гормональных препаратов.
Когда иммунитет ослаблен, происходит резкий рост грибковых штаммов, жизнедеятельность которых негативно влияет на состояние кожи и тканей организма.
Внешние факторы, которые могут вызвать микозное поражение:
- игнорирование правил личной гигиены;
- несоблюдение рекомендаций врач после хирургического вмешательства;
- микоз половых органов;
- ожирение и избыточное потоотделение;
- игнорирование травм, эрозий, язв кожных покровов;
- психологическое переутомление и неврозы;
- плохое питание, недостаток витаминов и микроэлементов;
- индивидуальная предрасположенность организма к микозам;
- специфика трудовой деятельности (например, работа с землей, населенной спорами грибка).



Беременность и грибок на теле часто сопровождают друг друга. Во-первых, при беременности кардинально меняется гормональный фон, что влияет на иммунитет. Во-вторых, на фоне изменения состава микрофлоры половых путей у пациенток может развиваться кандидоз (молочница).
Грибок на теле: симптомы
Грибок на теле человека проявляется комплексом симптомов. Конкретные клинические проявления зависят от типа возбудителя. Но общими симптомами микозной инфекции выступают:
- пятна пигментного типа красного, коричневого, белого, розового цвета;
- зуд в области поражения;
- интенсивное шелушение воспаленной кожи;
- появление сопутствующих высыпаний;
- образование язв, трещин, которые не заживают;
- появление мокнущих ран;
- соединение нескольких очагов в единое пространство;
- постоянная боль в зоне поражения;
- желтоватый или белый налет на коже;
- неприятный запах от пораженных участков.
Грибок тела и признаки болезни зависят от зоны поражения, то есть к общим проявлениям добавляются специфические симптомы:
- кожа головы – избыточное отделение кожного сала или чрезмерная сухость, перхоть;
- ногтевая пластина – расслоение и крошение ногтя, гнойный запах, желтый оттенок;
- стопы – жжение, сильный зуд, пузырчатая сыпь между пальцами, распространение грибка по всему телу;
- системное поражение гладкой кожи – большие гиперемированные зоны, интенсивное шелушение, трещины и раны, экземное поражение.



Иногда микозная болезнь сопровождается общими симптомами:
- повышение температуры тела;
- интоксикация организма;
- длительный кашель неясной природы;
- ринит, не поддающийся лечению обычными методами;
- постоянная слабость.
Симптомы грибка кожи на теле проявляются сразу после инфицирования, реже на поздней стадии болезни.
Виды грибков на теле человека
Существует несколько сотен типов грибковых заболеваний, видовая принадлежность которых зависит от рода возбудителя:
- Microsporum, Trichophyton поражает ногти, волосы, кожные покровы, провоцируя дерматомикоз;
- Candida поражает слизистые оболочки, чаще половых путей, вызывая кандидоз;
- Malassezia furfur провоцирует себорейный дерматит, поражает волосы и ногтевую платину.

В медицинской практике чаще всего встречаются такие виды грибков на теле человека:
- Рубромикоз . Патология развивается после заражения красным трихофитоном. В зоне поражения – кожа стоп и рук, межпальцевое пространство, ногтевые платины. Инфекция проявляется красными грибком на теле в виде шелушащихся пятен. На поздней стадии болезни в зоне поражения появляются мелкие папулы и узелки;
- Микроспория . Возбудитель болезни микроорганизм рода микроспорум. Эта болезнь поражает участки тела, покрытые мелкими волосками. Очаг поражения имеет правильную округлую форму. Пораженные участки окрашены в темно-желтый цвет, а на солнце могут несколько светлеть. Поэтому болезнь называют солнечный грибок на теле. Воспаленная зона гиперемирована и покрыта мелкими пузырьками, чешуйками. Болезнь проявляется единичными воспаленными пятнами, в осложненных случаях появляется сразу несколько пораженных зон;
- Трихофития. Заболевание поражает открытые зоны кожных покровов (лицо, плечи, руки). Грибок Trichophyton на других частях тела встречается редко (только в запущенных случаях). Проявляется болезнь в виде крупных пятен алого цвета с воспаленными краями. Иногда пораженные участки шелушатся, чешутся. В тяжелых случаях грибковая инфекция сопровождается нагноением, образованием абсцессов. Заболевание очень заразно, поэтому требует особых мер личной гигиены;
- Себорейный дерматит. Патологию вызывают споры липофильных грибов. Болезнь поражает кожу и участки, покрытые волосами (голова, лобок, ресницы, область усов). В районе волосяного покрова образуются воспаленные участки, которые шелушатся или покрываются корочками. Железы начинают продуцировать больше кожного сала. Липофильный грибок на теле чешется, поэтому на их месте образуются расчесы, которые опасны присоединением вторичной инфекции;
- Дрожжевой грибок . В некоторых случаях появление неприятных признаков на теле вызывают микроорганизмы рода Candida. Этот тип грибов чаще поражает слизистые оболочки, но в запущенных случаях инфекция распространяется на кожные покровы. В зоне поражения появляются небольшие красные пятна с мелкими пузырьками. С развитием болезнь цвет пятен становится более ярким, появляются эрозии, отслаивается ороговевшая кожа.
Кожное поражение может перейти в форму глубокого микоза, при котором страдают внутренние органы и кости. Подкожный грибок на теле поражает жировую клетчатку, далее слизистые оболочки, ткани нервной системы. Характерный признак глубокого микоза – появление свищей, ран, бородавок на коже.
Часто грибок на теле появляется от пота, из-за активного размножения дрожжевых грибков типа малассезия. Это заболевание называют цветной грибок на теле, поскольку спина, плечи, подмышки покрываются пятнами разного цвета (коричневый, красный, темно-розовый). Пораженные участки зудят, шелушатся, покрываются чешуйками.
Лечение грибка на теле
Лечить микозы следует комплексно под контролем специалиста дерматолога. Если специалист не может поставить диагноз по внешним проявлениям, разновидность микоза определяется при помощи лабораторной диагностики. Точно определив тип возбудителя, врач назначит эффективное лечение.
Терапия состоит из таких направлений:
- Лекарственные средства для наружного применения. Начинают лечение с применения наружных противогрибковых средств (антимикотиков). Эти препараты выпускаются в форме мазей, кремов, лосьонов. Выбор противогрибкового средства зависит от вида возбудителя и его чувствительности к лекарственным средствам. Также пациенту могут назначать мази с размягчающим, отшелушивающим, противовоспалительным действием. Для облегчения состояния больного врач может дополнительно рекомендовать настои и отвары лекарственных трав в виде компрессов или ванночек.
- Лекарственные средства для внутреннего применения. Иногда антимикотики назначаются в виде таблеток для приема внутрь. Также пациенту могут быть прописаны антигистаминные препараты, иммуномодуляторы, витамины.
- Физиотерапия. После снятия острых кожных проявлений, дерматолог может рекомендовать физиотерапевтические процедуры. Для лечения грибка на теле применяется светотерапия, фототерапия, лазерное воздействие. Все эти методы активируют местные обменные процессы, запускают регенерацию тканей, обладают бактерицидным действием.
- Диетотерапия. Соблюдение диеты помогает ускорить лечение микоза. Разрабатывая рацион, предпочтение следует отдавать продуктам, способствующим укреплению иммунитета и активации регенеративных процессов. На время лечения специалисты рекомендуют отказаться от сладостей, простых углеводов, белого хлеба. В рацион желательно включить такие компоненты – чеснок, гвоздика, корица, лимон, корень имбиря, хрен, кисломолочные продукты.


После того, как симптомы микоза проходят, многие пациенты прекращают лечение. Это ошибка, поскольку после завершения лечения, симптомы могут вернуться. Терапия должна продолжаться, пока не завершится курс лечения, назначенный дерматологом.
Читайте также:

