Жар и лихорадка что делать
Обновлено: 18.04.2024
Температура тела считается повышенной, когда ее значение превышает отметку 36,9 градусов. Это состояние сопровождается неприятными ощущениями, от которых большинство из нас стремится как можно скорее избавиться. При этом важно понимать, что сама по себе гипертермия — это симптом, который сигнализирует о том, что в организме начался патологический процесс. Поэтому перед тем, как сбивать температуру, важно разобраться в причинах ее повышения.
Признаки
Повышенная температура тела сама по себе является симптомом, то есть признаком того или иного заболевания. Что касается проявлений, которые обычно сопутствуют гипертермии, то среди них можно выделить следующие:
- головная боль;
- чувство ломоты в мышцах и суставах;
- гиперчувствительность (тактильная, светобоязнь, иногда — обонятельная);
- общая слабость;
- снижение аппетита;
- раздраженные слизистые оболочки;
- озноб;
- потливость;
- ухудшение концентрации внимания.
Выраженность этих симптомов во многом зависит от степени выраженности гипертермии. Проще говоря, чем выше температура, тем больше перечисленных симптомов будут ей сопутствовать и тем сильнее они будут беспокоить пациента. Однако не следует забывать и об индивидуальной переносимости. Одни пациенты уже при температуре 37,5 чувствуют себя настолько плохо, что с трудом находят силы для того, чтобы выбраться из постели и самостоятельно приготовить чай. Другие же совершенно спокойно переносят куда более высокие температурные значения, почти не теряя аппетита и трудоспособности.
Причины высокой температуры
Если поднялась температура, это не всегда вызвано активностью болезнетворных микроорганизмов. У гипертермии могут быть и сугубо физиологические причины: нервное напряжение, физическая нагрузка и переедание.
Гипертермия возникает за счет активности пирогенов. Это белковые соединения, опосредованно влияющие на центр регуляции температуры в гипоталамусе — отделе головного мозга, отвечающем за многие жизненно-важные функции организма. Пирогены делятся на две группы:
- Первичные (экзогенные). Как правило, это экзотоксины — вредные продукты жизнедеятельности бактерий и других микроорганизмов. Сюда же относят и антигены различного происхождения.
- Вторичные (эндогенные). Под действием первичных пирогенов происходит активация внутренних белковых структур, участвующих в иммунологических реакциях. Это и есть вторичные пирогены, которые в медицине принято называть цитокинами. Именно они активируют целую цепочку реакций, в результате которых гипоталамус получает сигнал, что пора повышать температуру тела и создать условия, непригодные для комфортного существования чужеродных микроорганизмов.
В условиях повышенной температуры тела многие бактерии перестают функционировать и размножаться. Однако на этом защитный эффект лихорадки не заканчивается: цитокины также стимулируют синтез и бактерицидность лейкоцитов — клеток крови, которые отвечают за иммунную защиту организма.
Список всевозможных заболеваний и патологических состояний, при которых отмечается гипертермия, достаточно обширен, поэтому здесь мы перечислим только наиболее распространенные из них.
Причинами повышения температуры чаще всего становятся следующие заболевания:
- Респираторные и очаговые — простуда, бронхит, пневмония, грипп, фарингит, ларингит, тонзиллит, синусит.
- Кишечные инфекции — дизентерия, сальмонеллез, иерсиниоз, эшерихиоз, ротавирусы, энтеровирусы, холера, ботулизм.
- Хронические инфекции: туберкулез, сифилис, хронический тонзиллит.
- Осложнения при лечении — послеоперационный период, реакция на вакцинацию, осложнения приема антибиотиков и других препаратов.
- Онкологические заболевания — фибромы, аденомы, лимфомы, лейкозы и т.д.
Причинами повышения температуры могут также стать аутоиммунные заболевания, сепсис, травмы, глистные инвазии, аллергические реакции и гормональный дисбаланс.
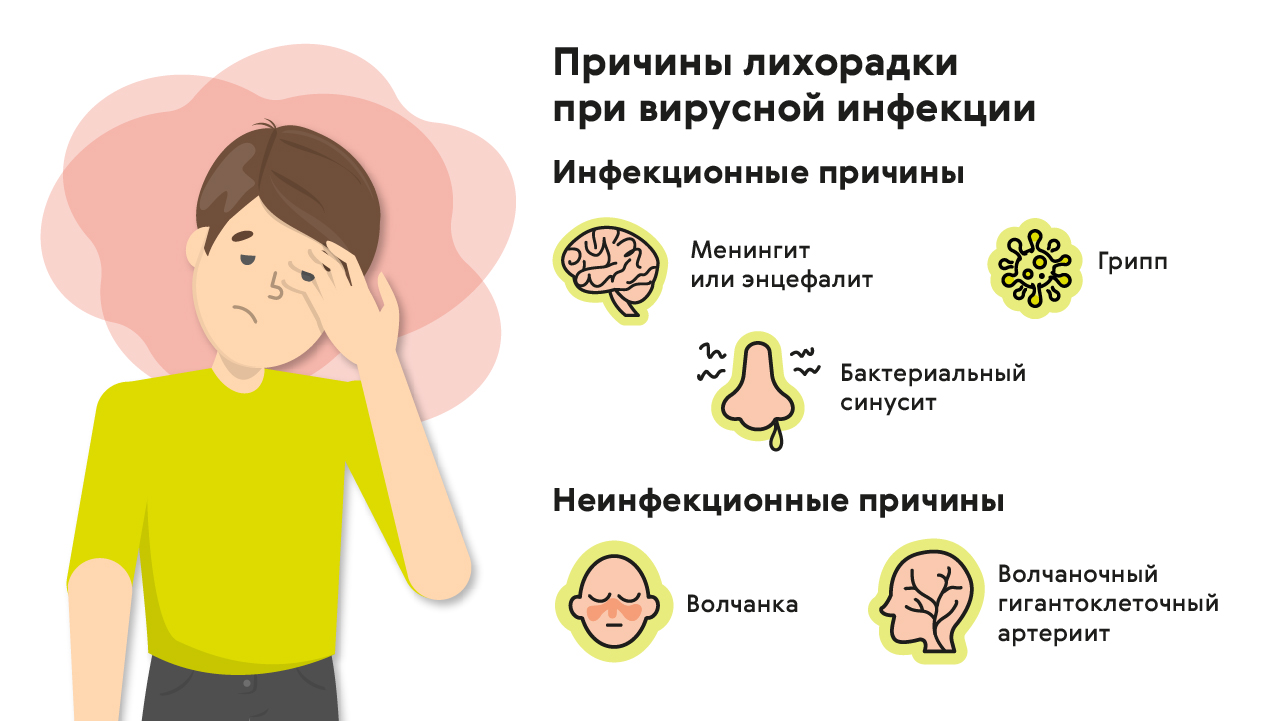
Рисунок 1. Основные причины повышенной температуры. Источник: MedPortal
Виды повышенной температуры тела
Классификация гипертермии осуществляется сразу по нескольким критериям, однако наиболее популярным из них является степень выраженности по результатам измерения. Различают следующие виды:
- Субфебрильная (до 38 С). Здесь различают 2 подвида:
- низкий субфебрилитет (до 37,5 С);
- высокий субфебрилитет (37,6-38,0 С).
- умеренная (38,1 — 39,0 С);
- высокая (39,1 — 41,0 С).
Диагностика — как правильно измерить температуру
Существует несколько способов измерения температуры, при этом каждый из них имеет свои достоинства и недостатки. Разберем их подробнее.
Аксиллярный
Это хорошо всем знакомый способ, который предполагает измерение температуры в подмышечной впадине. Неоспоримый плюс — простота и удобство, к минусам же можно отнести погрешности (0,1-0,3 С) в сравнении с более точными способами. Кроме того, температура в разных подмышечных впадинах может слегка отличаться.
Ректальный
Температура измеряется в заднем проходе. Чаще всего применяется у детей младше 4 лет, которых трудно уговорить спокойно держать градусник под мышкой в течение нескольких минут. Формально этот способ измерения температуры считается самым точным.
Однако и здесь существует ряд оговорок. Во-первых, важно делать поправку на то, что в прямой кишке температура всегда немного выше, чем в подмышечной впадине — верхней границей нормы считается 37,7 С.
Во-вторых, ректальная температура может меняться в зависимости от наполненности прямой кишки каловыми массами. К слову, для большинства людей этот способ причиняет как эстетический, так и физиологический дискомфорт. Если же в семье есть убежденные сторонники ректального измерения температуры, им желательно иметь свой собственный градусник, который после каждого использования следует дезинфицировать.
Буккальный
Измерение температуры производится во рту, предпочтительно под языком. Достоинство — более точные показатели в сравнении с аксиллярным методом. Недостаток — на температуру влияют еда и жидкость, употребляемые накануне измерения. Также важно не открывать рот во время измерения — это тоже отражается на точности результата.
Другие способы
Есть еще несколько менее распространенных способов измерения температуры:
- Жидкокристаллическая термография. Основана на улавливании тепловых излучений при помощи жидких кристаллов (контактный способ) и зеркальной сканирующей системы (дистанционный способ). В результате на экран выводится разноцветное изображение, которое называют термоскопией — примерно так враждебно настроенные инопланетяне видят людей в фантастических фильмах.
- Термометрия в области височной артерии. Новый способ, который считается наиболее точным, но при этом пока не получил широкого распространения, поскольку инфракрасные термометры еще недостаточно прочно вошли в наш обиход.
- Тимпанический метод. В российской клинической практике почти не используется — этот способ более популярен в Германии. Измерение температуры осуществляется в области наружного слухового прохода.
- Вагинальное. Обычно используют женщины, у которых не получается забеременеть — по колебаниям температуры определяется наиболее благоприятный для зачатия период (овуляция).
Каким градусником лучше пользоваться
Пока что самым распространенным типом градусника остается ртутный. Он дает более точные результаты, чем электронный и не нуждается в смене батареек. Однако с точки зрения безопасности он, мягко говоря, не идеален. Ртуть весьма токсична, поэтому если в доме есть маленький ребенок или пожилой человек, которые чаще всего и разбивают градусники, лучше смириться с минимальными отклонениями от точного результата и приобрести электронный аналог. Кстати, еще одним недостатком ртутного градусника является слишком большая продолжительность измерения — в среднем около 10 минут. Электронный градусник справляется со своей задачей в 3-4 раза быстрее.
Инфракрасные градусники являются прекрасным сочетанием точности измерения и безопасности использования. Их единственный недостаток — дороговизна, поэтому многие предпочитают использовать более дешевые варианты.
Сравнительно недавно появились и галинстановые термометры — они более доступны по цене, да и в точности ничем не уступают ртутным. Галинстан представляет собой смесь малотоксичных жидких металлов, поэтому с точки зрения безопасности здесь тоже все в порядке.
При каких заболеваниях бывает высокая температура
О заболеваниях, при которых отмечается повышение температуры тела, мы рассказали выше. В таблице ниже перечислены основные группы этих патологий со среднестатистическим диапазоном температурных значений.
Группа заболеваний Минимальная Максимальная Респираторные 37,0 40,5 Кишечные инфекции 37,5 41,5 Онкология 37,0 38,0 Хронические инфекции 37,0 37,7 Глистные инвазии 37,0 37,5 Аутоиммунные системные заболевания 37,0 38,0 Сепсис 37,0 42,5 В таблице указаны только значения, связанные с гипертермией. Однако в ряде наблюдений (в том числе и при сепсисе) бывают свои исключения, когда температура может не расти, а понижаться.
Почему долго держится высокая температура
В большинстве наблюдений температура повышается в ответ на активность чужеродных микроорганизмов. Под длительным повышением температуры можно понимать как гипертермию, продолжающуюся несколько дней при острых простудных или инфекционных заболеваниях, так и хронический субфебрилитет.
Важно! Если температура достигает фебрильных значений (38 С и выше) и держится больше 4 дней, следует обратиться к врачу-инфекционисту.
Еще одна распространенная ошибка при лечении инфекционных болезней — прекращать прием антибиотиков при первых признаках улучшений, не доводя курс до конца. Это также способствует хронизации заболевания, и может повысить антибиотикорезистентность бактерий.
Также следует учитывать возможность развития заболеваний эндокринной системы и аутоиммунных патологий. А иногда продолжительное повышение температуры может быть обусловлено и травмами головы, в результате которых страдает гипоталамус.
Продолжительная гипертермия в диапазоне 37-38 С нередко отмечается в случае герпесвирусов, которые могут маскироваться под другие заболевания (от респираторных до болезней центральной нервной системы). Наиболее известный представитель этой группы заболеваний — вирус Эпштейна-Барр.
Хронические заболевания печени, почек и ЖКТ при обострениях также могут давать повышение температуры. В этом случае они будут сопровождаться симптомами, характерными для заболевания, вызвавшего гипертермию. Например, повышение температуры при обострении колита будет сопровождаться болезненными ощущениями в животе, чувством неполного опорожнения кишечника, тошнотой и метеоризмом.
Чего не следует делать при высокой температуре
Ограничений довольно много, и нередко они затрагивают стереотипы, устоявшиеся в домашнем лечении за долгие годы. Вот основные ошибки:
Высокая температура у ребенка
У младенцев в первые месяцы жизни нормой считается аксиллярная температура до 37,5 С (ректальная — до 38 С). У детей в возрасте до 3 лет верхней границей нормы считают аксиллярную температуру 37,3 С. Врачи не рекомендуют сбивать температуру у детей, если она не превышает 38 С — организм должен самостоятельно бороться с инфекцией. Однако при плохой переносимости или заболеваниях сердца или нервной системы все же следует воспользоваться жаропонижающими препаратами.
Высокая температура у взрослого
Как и у детей старше 3 лет, у взрослых принято считать высокой температуру от 37 С и выше. Некоторые люди могут ощущать дискомфорт уже при приближении температуры к субфебрильной отметке (то есть примерно с 36,8 С) однако это еще не повод для переживаний — вполне возможно, что подобное состояние стало следствием переутомления или нервного напряжения.
У взрослых рекомендуется сбивать температуру только при показаниях 38,5 С, однако, как и в случае с детьми, многое зависит от индивидуальной переносимости и состояния организма — особую осторожность следует соблюдать пациентам, склонным к судорожному синдрому. Когда столбик термометра приближается к 39 С, температуру следует сбивать в обязательном порядке, поскольку в этом случае защитная реакция уже сама по себе становится опасной для организма — увеличивается свертываемость крови, она загустевает, а сердцу становится трудно перераспределять ее к органам и тканям.
Лекарства при высокой температуре
Назначая препараты для устранения высокой температуры, врач должен проявить гибкость терапевтической тактики, ориентируясь в первую очередь на устранение причины лихорадки, общее состояние больного и его переносимость лекарств. Для снижения температуры применяются:
- ибупрофен;
- парацетамол;
- ацетилсалициловая кислота.
На основе этих препаратов выпускается множество медикаментов с различными коммерческими названиями.
Важно! Детям до 12 лет ацетилсалициловая кислота и метамизол натрия противопоказаны из-за токсичности и негативного влияния на кроветворение.
Для немедикаментозного снижения температуры в домашних условиях можно использовать обтирания марлей или другой тканью, смоченной в прохладной воде. Не следует использовать для этих целей уксус или спирт — они не имеют никаких преимуществ перед обычной водой, но при этом их испарения усиливают общую интоксикацию организма.
Когда следует вызывать скорую
Поводом для беспокойства может стать резкий скачок температуры выше 38,5 С, ощущение рези в слизистых, одышка, светобоязнь. Бригаду скорой помощи также следует вызвать при подозрении на инфекционные заболевания:
- угнетение сознания или судороги на пике темепературного подъема
- продолжительная лихорадка;
- сыпь;
- рвота;
- диарея;
- примеси крови и слизи в кале.
![]()
Рисунок 2. Памятка — когда следует вызывать скорую при повышенной температуре. Источник: MedPortal
Заключение
Таким образом, врачебная тактика при высокой температуре зависит в первую очередь от ее причины. При нормальной переносимости не следует сбивать температуру, пока она не достигла фебрильных значений. Важно также помнить, что ртутные градусники, несмотря на свою точность, во многих странах Европы не рекомендованы к применению из-за высокой токсичности ртути.
![Повышенная температура]()
Повышенная температура тела — знакомый каждому человеку симптом. Он может появляться по разным причинам, но чаще всего это связано с инфекцией. Сбивать температуру нужно не всегда — это зависит от общего самочувствия, причин жара и некоторых других факторов.
Классификация
Повышенной считается температура тела до 39°C. Она может быть:
- субфебрильной — не более 38,0°C;
- фебрильной — от 38,1 до 39,0°C.
Если температура поднимается выше 39,1°C, ее считают высокой (пиретическая до 41°C и гиперпиретическая – выше 41°C).
Температура тела становится повышенной при появлении в крови пирогенов. Это могут быть компоненты возбудителей инфекции или вещества, выработка которых регулируется иммунной системой. Повышение температуры чаще всего является нормальной защитной реакцией, и поэтому не всегда нужно ее сбивать.
Причины повышенной температуры тела
Инфекция — частая, но не единственная из возможных причин повышения температуры. Жар также может быть симптомом воспаления, отравления, обезвоживания, заболеваний щитовидной железы. Иногда температура повышается из-за приема некоторых лекарств или вакцинации, физических нагрузок, перегрева. Увеличивать теплопродукцию может употребление острой пищи или алкоголя.
Причины субфебрильной температуры тела
Температура тела может повышаться несильно, в пределах 38,0°C даже у здоровых людей: например, после перегрева, стресса, занятий спортом, употребления острой пищи или алкоголя, приема некоторых лекарств. У женщин причиной температуры могут стать менопауза или беременность.
Среди других возможных причин:
- Воспалительный процесс.
- Фарингит, ларингит и другие инфекции верхних дыхательных путей.
- Хроническая инфекция (например, панкреатит, холецистит, эндокардит и другие).
- Паразитарные болезни.
- Онкологические заболевания.
- Аутоиммунные заболевания.
- Гипертиреоз.
- Реакция на вакцинацию.
Причины фебрильной температуры тела
- Острые респираторные инфекции.
- Средний отит.
- Острый синусит.
- Легочные инфекции, вызывающие пневмонию, бронхит.
- Заболевания полости рта, включая острый стоматит, пульпит, периостит и другие.
- Бактериальный или вирусный гастроэнтерит.
- Острые инфекции мочеполовой системы.
Фебрильная температура тела может сопровождать лихорадку неясного генеза. При этом заболевании жар сохраняется постоянно или периодически появляется в течение трех недель или больше. Он остается единственным симптомом, и даже после обследования не удается определить точные причины лихорадки. Ее связывают с инфекциями, воспалительными процессами, онкологическими заболеваниями и другими факторами.
Как проявляется повышение температуры?
Люди по-разному переносят повышенную температуру: одни почти не ощущают недомогания, а другие чувствуют себя очень плохо. Набор симптомов зависит от особенностей здоровья, от возраста человека и причин жара. Среди них могут быть:
- сильная потливость;
- дрожь и озноб;
- слабость;
- головная боль;
- чувствительность к яркому свету или громким звукам;
- снижение аппетита;
- мышечные или суставные боли;
- обезвоживание.
Маленькие дети могут становиться раздражительными, капризными при повышении температуры, они могут отказываться от еды или питья. В других случаях ребенок остается активным, и признаков недомогания почти нет.
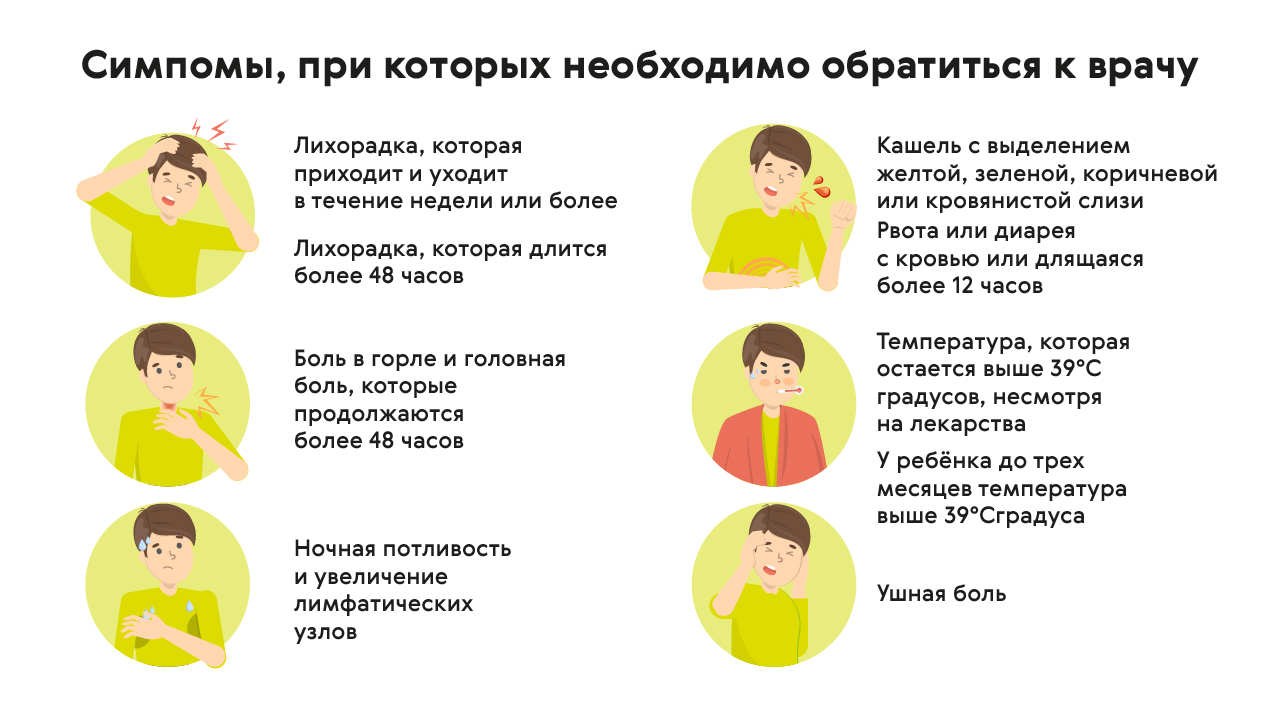
Когда нужно обратиться к врачу?
Серьезная угроза здоровью может возникнуть, если лихорадка сопровождается следующими проявлениями:
- сильная сонливость, спутанность сознания;
- острая головная боль;
- судороги;
- сильно болит шея или ее подвижность ограничена;
- одышка, затруднение дыхания;
- болит спина, живот или бок;
- боль при мочеиспускании;
- распространение сыпи по коже;
- тошнота и рвота;
- понос.
В этих случаях необходимо звонить в скорую медицинскую помощь.
Как можно быстрее обратиться к врачу нужно, если температура тела повышается в следующих ситуациях:
- Во время беременности.
- Если человек недавно перенес операцию или выписался из больницы.
- После возвращения из страны, где распространены экзотические болезни.
- При наличии хронических сопутствующих заболеваний.
- При наличии аутоиммунных заболеваний или приеме препаратов, которые подавляют работу иммунной системы.
- Если человек проходит химиотерапию.
- Если лихорадка сохраняется в течение нескольких дней, не проходит после приема жаропонижающих лекарств.
Диагностика
Диагностика нужна, чтобы определить причины лихорадки и назначить правильное лечение. Врач проведет опрос и осмотр, измерит температуру и артериальное давление, если нужно, назначит анализы. Важно рассказать ему обо всех имеющихся симптомах, а также о сопутствующих заболеваниях, если они есть. Если вы принимаете лекарства, которые могут вызывать повышение температуры, сообщите об этом врачу.
При повышенной температуре для постановки диагноза могут проводиться следующие анализы и обследования:
- клинический анализ крови и мочи;
- бактериологический посев крови и мочи;
- рентгенография грудной клетки;
- эхокардиография;
- при симптомах, указывающих на определенное заболевание, — специфические исследования (касается бактериальных, грибковых инфекций, ВИЧ-инфекции, менингита и других заболеваний).
Лечение
Если повышенная температура сопровождается только легкими симптомами, специальное лечение может и не требоваться. При этом важно, чтобы человек не перегревался, пил больше жидкости и отдыхал в постели.
Если жар становится сильным или сохраняется в течение нескольких дней, не сбивается жаропонижающими лекарствами, сопровождается плохим самочувствием, нужно обратиться к врачу как можно быстрее.
Помощь до постановки диагноза
Если температура остается субфебрильной или фебрильной (не выше 39°C), до того как будет определена ее причина, важно избегать перегрева и обезвоживания.
Для этого нужно:
- Пить больше жидкости. Это может быть прохладная вода, травяные чаи, нежирные бульоны, соки.
- Больше отдыхать. Лучше всего оставаться в постели, соблюдать постельный режим. Пока жар не пройдет, нужно избегать физических нагрузок (после них температура может дополнительно повышаться).
- Надеть легкую одежду: такую, в которой не будет жарко. В постели лучше укрываться легким одеялом. Комнату стоит периодически проветривать, чтобы в ней было комфортно, немного прохладно.
Консервативная терапия
При повышенной температуре жаропонижающие препараты используют, если:
- жар усиливается;
- человек тяжело переносит лихорадку;
- есть сопутствующие болезни, при которых жар опасен (например, сердечная или легочная недостаточность).
Чтобы сбить жар, используют парацетамол или ибупрофен. Дозировка должна соответствовать возрасту и весу человека. Прежде чем принимать любые лекарства, нужно убедиться, что нет противопоказаний. Лучше использовать жаропонижающие и другие средства по назначению врача. Лекарства принимают не чаще, чем 1 раз в 6 часов, не превышая максимально допустимую суточную дозировку.
Важно! Даже если человек принимает жаропонижающие лекарства, он должен продолжать пить много жидкости, больше отдыхать, не перегреваться.
Экстренная помощь
При повышенной температуре (если она не поднимается выше 39°C) человеку не нужна неотложная помощь. Исключение — следующие случаи:
- Самочувствие резко ухудшается.
- На фоне жара появляются тревожные симптомы: спутанность сознания, рвота, одышка, боли в сердце, кровотечение и другие.
- Температура повышается у ребенка в возрасте до двух месяцев.
- Человек входит в группу риска: есть тяжелые сопутствующие болезни, включая заболевания сердца или легких, метаболические и другие заболевания.
В этих случаях нужно вызывать скорую медицинскую помощь по единому номеру 03 или 103 с городского телефона и 103 или 112 с мобильного телефона.
При оказании неотложной помощи врачи проверяют, нужна ли жаропонижающая терапия. Ее проводят при температуре выше 38,5°C.
При оказании экстренной помощи врач вводит жаропонижающие препараты внутримышечно. Это помогает ускорить их действие. Он может использовать и другие лекарства — это зависит от сопутствующих симптомов, имеющихся заболеваний, особенностей здоровья и самочувствия человека.
Если после введения лекарств температура не снижается в течение 30-40 минут, рекомендована госпитализация.
Гайд для родителей: что делать, если у ребенка температура
Повышенная температура тела у ребенка чаще всего связана с инфекцией. При лихорадке важно контролировать самочувствие малыша, чаще поить его, чтобы избежать обезвоживания, и контролировать температуру, чтобы не было сильного жара.
- Чтобы снизить температуру, можно:
- давать ребенку ибупрофен или парацетамол;
- не укутывать его, если нет сильного озноба;
- чаще проветривать комнату, чтобы в ней был свежий, прохладный воздух.
Парацетамол или ибупрофен дают в дозировке, соответствующей возрасту. Их не комбинируют, не дают ребенку одновременно. Если температура спала и не повышается, давать ребенку лекарство не нужно, пока не вернется жар.
Важно! Использовать ацетилсалициловую кислоту (аспирин) или препараты с ее содержанием для детей нельзя.
При лихорадке ребенка можно обтирать влажной тканью, смоченной в прохладной воде. Для обтираний нельзя использовать уксусные или спиртовые растворы — это может быть опасным.
Чтобы исключить обезвоживание, нужно чаще поить ребенка. Ему можно давать воду, сладкие напитки, соки. Чай или другие содержащие кофеин напитки давать нельзя. Понять, что организм ребенка обезвожен, можно по следующим признакам:
- ребенок редко мочится (подгузник сухой);
- моча насыщенного желтого цвета;
- плач без слез;
- глаза выглядят запавшими;
- язык и слизистые сухие;
- сонливость или сильное возбуждение;
- в возрасте до года родничок может становиться запавшим.
Если ребенок пьет достаточно воды, моча будет светлой.
При повышенной температуре у детей старше 6 месяцев и младше 5 лет могут появляться фебрильные судороги. Они быстро проходят, имеют хороший прогноз. Судорожный синдром может возникать даже при небольшой лихорадке. Поэтому даже в том случае, если фебрильные судороги уже были у ребенка, использовать жаропонижающие препараты чаще или увеличивать их дозировку нельзя. Это не поможет исключить повторение приступа.
Когда вызвать врача ребенку
Вызывать скорую помощь для ребенка с повышенной температурой нужно, если:
- Ему еще не исполнилось двух месяцев.
- Есть признаки тяжелого обезвоживания, и ребенок отказывается от питья.
- На фоне лихорадки появляются судороги.
- На коже появляются кровоподтеки или пурпурная сыпь (не исчезает и не становится менее заметной, если надавить на нее).
- Появляется сильная сонливость, апатия, ребенок ни на что не реагирует.
- Есть нарушения дыхания, оно становится учащенным, замедленным, затрудненным или прерывистым.
- Есть сильная головная боль.
- Появляется диарея или рвота.
- Если педиатр уже осматривал ребенка, и самочувствие после этого снова ухудшилось или появились новые симптомы, обратитесь к врачу повторно как можно быстрее.
Заключение
Повышенная температура тела чаще всего неопасна и связана с инфекциями. Сбивать ее нужно только в случаях, когда жар быстро усиливается, самочувствие ухудшается, есть сопутствующие опасные симптомы или тяжелые заболевания. Если лихорадка появляется у ребенка, важно контролировать его состояние, давать ему больше пить и обратиться к педиатру
Лихорадка — защитно-приспособительная реакция организма на инфекцию, реже возникает в ответ на воздействие других неблагоприятных внутренних и внешних раздражителей. Характеризуется стойким повышением температуры тела, усиленным потоотделением, ознобом, в некоторых случаях сочетается с признаками интоксикации: тошнотой, рвотой, слабостью, общим недомоганием. Свойственна широкому кругу инфекционных и воспалительных заболеваний, онкологии. Диагностическая задача заключается в выявлении причин лихорадки, выбора адекватного курса лечения.
![изображение]()
Причины лихорадки
Лихорадка — ранний признак инфекционных заболеваний, когда другие симптомы ещё не наблюдаются. При поражении болезнетворными микроорганизмами верхних дыхательных путей (тонзиллит, ОРВИ, ОРЗ, гайморит) лихорадка продолжается от трёх до семи дней. Если высокая температура тела сохраняется дольше недели, то вероятнее всего, она вызвана злокачественными опухолями, заболеваниями инфекционно-воспалительного характера, системным поражением соединительной ткани. В основе развития лихорадки могут лежать следующие состояния:
- инфекционные заболевания почек, легочной ткани, костного мозга, сердца, туберкулёз, другие инфекции;
- злокачественные новообразования разной локализации;
- ревматические болезни: системная красная волчанка, болезнь Крона, ревматизм, аллергический васкулит;
- наследственные патологии;
- нарушение обмена веществ;
- психические и психоэмоциональные расстройства.
Лихорадка может быть следствием переохлаждения, плохого питания, ослабления иммунной защиты.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Типы лихорадки
Чаще лихорадка начинается остро с повышения температуры тела свыше 37 градусов при подмышечном измерении, и 37.8 градусов — при ректальном или оральном способе. Сопровождается ощущением жара, ознобом, мышечной дрожью в теле, слабостью, недомоганием, головной болью, феноменом “гусиной кожи”. Дополнительно может наблюдаться бледность кожи, раздражительность, суставная боль, потеря аппетита, бессонница, сыпь, приступы удушья, нарушения дыхания, рвота, тошнота.
Классификацию лихорадки проводят по разным признакам:
Методы диагностики
С целью выяснения причин лихорадки терапевт проводит всестороннее комплексное обследование пациента. В процессе диагностики важно установить вид лихорадки, источник заражения, инфекцию. Выявить конкретную болезнь, тип возбудителя, его устойчивость к антибактериальным препаратам можно с помощью данных общего и биохимического анализа крови, мочи, коагулограммы, бактериологического посева из носоглотки. В соответствии с проявлениями болезни одновременно с лабораторными анализами врач может назначить:
- магнитно-резонансную томографию головного мозга;
- УЗИ брюшной полости;
- электрокардиографию;
- рентгенологическое обследование легких;
- статистическую сцинтиграфию скелета с целью определения злокачественных опухолей, метастазов.
В сети клиник ЦМРТ диагностику причин лихорадки проводят следующими способами:
Озноб — болезненное ощущение холода, вызванное спазмом поверхностных кровеносных сосудов, проявляется мышечной слабостью в сочетании с чувством зябкости. При ознобе из-за частых и быстрых мышечных сокращений усиливается выработка тепла, вследствие чего появляется дрожь в мышцах. Одновременно происходит сужение сосудов, падает кровоток в коже, прекращается потоотделение, что уменьшает отдачу тепла организмом во внешнюю среду, и вызывает чувство зябкости. Возникает при переохлаждении тела, также в начале лихорадки при инфекциях, травмах, воспалении, аллергии.
![изображение]()
Причины озноба
Озноб при температуре — ранний признак острых инфекционных заболеваний, возникающих в результате поражения инфекцией дыхательных путей. Вирусы и бактерии, проникая внутрь, отравляют клетки организма продуктами своей жизнедеятельности, вызывая признаки интоксикации: озноб, лихорадку, головные боли, слабость, недомогание. Подобными симптомами, кашлем, одышкой проявляются заболевания сосудов и сердца, такие как инфекционный эндокардит, тонзиллогенная миокардиодистрофия, острая ревматическая лихорадка.
Симптомы озноба характерны для широкого круга патологий. К таким относят:
- сахарный диабет;
- болезни крови;
- пиелонефрит;
- воспаление легких;
- сальмонеллез;
- заболевания щитовидной железы.
У здорового человека, озноб появляется, как защитная реакция на действие холода, эмоциональное, физическое и психическое переутомление, может возникать при переживаниях, стрессе, высоком артериальном давлении, аллергии. У женщин ощущение, что знобит, совпадает с началом климакса вследствие гормональных изменений, менструальным циклом, что связано с потерей крови.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Симптомы озноба
Озноб редко начинается внезапно. Чаще его появлению предшествует ощущение зябкости, ломота в мышцах, слабость, недомогание, головные боли, иллюзия ползания мурашек. Далее возникает мышечная дрожь, “стучат зубы”, кожа бледнеет, появляется синюшность носогубного треугольника, реже кистей, стоп, ушей. Одновременно учащается пульс, поднимается артериальное давление, происходит незначительное повышение температуры тела, человек пытается согреться под одеялом.
Резко выраженный озноб у пожилых и детей может протекать с потерей сознания, непроизвольным мочеиспусканием, судорогами. Подобное состояние продолжается от нескольких минут до часа. По мере повышения температуры, мышечная дрожь прекращается, исчезает чувство зябкости, усиливается потоотделение, кожа становится горячей, бросает в жар.
Методы диагностики
При появлении первых признаков заболеваний сердечно-сосудистой системы необходима консультация врача-кардиолога. Диагностикой ОРВИ и гриппа занимается терапевт, при возникновении осложнений осмотр проводит пульмонолог, отоларинголог. Вне зависимости от причин озноба диагностика начинается с внешнего осмотра, опроса, выявления характерных признаков болезни. Подтверждением диагноза служат лабораторные исследования крови, мочи. С целью выявления инфекции и дальнейшего выбора специфического курса лечения проводят бактериологический посев. В кардиологии основными будут методы аппаратной диагностики — электрокардиография, фонокардиография, ультразвуковое сканирование сердца, ангиокардиография, зондирование полостей сердца.
В сети клиник ЦМРТ в план диагностики причин озноба входят следующие методы:
![mrt-card]()
МРТ (магнитно-резонансная томография)
![mrt-card]()
УЗИ (ультразвуковое исследование)
![mrt-card]()
Дуплексное сканирование
![mrt-card]()
Компьютерная топография позвоночника Diers
![mrt-card]()
Чек-ап (комплексное обследование организма)
![mrt-card]()
К какому врачу обратиться
При ознобе с симптомами ОРВИ, гриппа или без дополнительных проявлений обратитесь к терапевту. Если проблема сопровождается болью в животе и тошнотой, запишитесь к гастроэнтерологу, а при проявлениях сбоя в эндокринной системе и гормонального дисбаланса — к эндокринологу.
![doc-img]()
Скульский Сергей Константинович
![doc-img]()
Ключкина Екатерина Николаевна
![doc-img]()
Хачатрян Игорь Самвелович
![doc-img]()
Шехбулатов Арслан Висрадиевич
![doc-img]()
Тремаскин Аркадий Федорович
![doc-img]()
Ефремов Михаил Михайлович
![doc-img]()
Ульянова Дарья Геннадьевна
![doc-img]()
Шантырь Виктор Викторович
![doc-img]()
Булацкий Сергей Олегович
Бортневский Александр Евгеньевич
![doc-img]()
Бурулёв Артём Леонидович
![doc-img]()
Коников Виктор Валерьевич
![doc-img]()
Шайдулин Роман Вадимович
![doc-img]()
Саргсян Арцрун Оганесович
![doc-img]()
Ливанов Александр Владимирович
![doc-img]()
Соловьев Игорь Валерьевич
![doc-img]()
Кученков Александр Викторович
![doc-img]()
Барктабасов Самат Тургунбекович
![doc-img]()
Яровский Ярослав Иванович
![doc-img]()
Славин Дмитрий Вячеславович
Лечение озноба
Тактику лечения выстраивают с учетом причин и выраженности симптомов озноба, характера и периодичности появления, общего состояния пациента. Больным с лихорадкой показан постельный или полупостельный режим пока не нормализуется температура тела. Необходимо пить больше жидкости, соблюдать диету, богатую белком и витаминами. Из лекарств в основном назначают жаропонижающие, противоаллергические, отхаркивающие препараты, при заложенности носа — сосудосуживающие капли, анальгетики, чтобы избавиться от головной боли. В случае выявления бактериальной инфекции подбирают антибиотики с учетом чувствительности к нему возбудителей, вирусов — противовирусные препараты. Из физиотерапевтических процедур широко распространены массаж, ингаляции.
Лечение заболеваний сердечно-сосудистой системы начинают с консервативной терапии. Врач назначает транквилизаторы, антидепрессанты, ноотропы, нейролептики, бета-адреноблокаторы. Положительный результат наблюдается от водолечения, лечебного массажа, воздействия на рефлексогенные точки лазером, иглой, сухим холодом. При инфекционном эндокардите обязательно назначение антибиотиков, при отсутствии эффекта нужна операция.
Чтобы вылечить причины озноба в сети клиник ЦМРТ используют разные методы:
Читайте также: