Желтая лихорадка это тиф
Обновлено: 24.04.2024
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций. Желтая лихорадка распространяется трансмиссивным путем, ее переносчиками являются комары. Инкубационный период желтой лихорадки составляет около недели. ее клиника включает тяжелую интоксикацию вплоть до нарушений сознания и сердечной деятельности, геморрагический синдром, гепатоспленомегалию, желтушность склер. Лечение больного желтой лихорадкой проводится исключительно стационарно в отделении для особо опасных инфекций.
Общие сведения
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций.
Характеристика возбудителя
Вирус желтой лихорадки – РНК-содержащий, относится к роду Flavivirus, устойчив во внешней среде. Хорошо переносит замораживания и высушивание погибает в течение 10 минут при нагревании до 60 °С, а также легко инактивируется ультрафиолетовым излучением и дезинфицирующими растворами. Плохо переносит кислую среду. Резервуаром и источником инфекции являются животные – обезьяны, сумчатые, грызуны и насекомоядные. Человек может стать источником инфекции только при наличии переносчика.
Заболевание распространяется по трансмиссивному механизму, переносчиками вируса являются комары. В странах Америки желтая лихорадка распространяется комарами рода Наетаgogus, в Африке – Aedes (преимущественно вида A. Aegypti). Комары размножаются вблизи человеческих жилищ, в бочках с водой, искусственных застойных водоемах, затопленных подвалах и т. п. Насекомые заразны с 9-12 дня после укуса больного животного или человека при температуре 25 °С и уже через 4 дня при 37 °С. Передача вируса при температуре окружающей среды менее 18 °С не осуществляется.
В случае попадания крови, содержащей возбудителя, на участки поврежденной кожи или слизистой возможна реализация контактного пути заражения (при обработке туш больных животных). Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения формируется длительный иммунитет. Заболевание относится к карантинным (ввиду особой опасности), случаи возникновения эпидемий желтой лихорадки подлежат международной регистрации.
Вспышки заболевания могут отмечаться в любых зонах ареала распространения переносчика, преимущественно возникают в тропических странах. Распространение лихорадки из очага эпидемии осуществляется при переездах больных и перемещении комаров при перевозке грузов. Эпидемии желтой лихорадки развиваются при наличии трех необходимых условий: носители вируса, переносчики и благоприятные погодные условия.
Патогенез желтой лихорадки
Вирус проникает в кровь во время кровососания из пищеварительной системы переносчика и в течение инкубационного периода репродуцируется и накапливается в лимфатических узлах. Первые дни заболевания вирус распространяется по организму с током крови, оседая в тканях различных органов (печень и селезенка, почки, костный мозг, сердечная мышца и головной мозг) и поражая их сосудистую систему и вызывая воспаление. В результате нарушения трофики и прямого токсического действия вируса происходит некротическая деструкция паренхимы, повышение проницаемости сосудистой стенки способствует геморрагии.
Симптомы желтой лихорадки
Инкубационный период желтой лихорадки составляет неделю (иногда 10 дней). Заболевание протекает со сменой последовательных фаз: гиперемии, кратковременной ремиссии, венозного стаза и реконвалесценции. Фаза гиперемии начинается с резкого подъема температуры, нарастающей интоксикации (головная боль, ломота в теле, тошнота и рвота центрального генеза). С прогрессированием интоксикационного синдрома могут отмечаться расстройства центральной нервной деятельности: бред, галлюцинации, нарушения сознания. Лицо больного, шея и плечевой пояс одутловаты, гиперемированы, имеют место многочисленные инъекции склер, слизистые оболочки рта, язык, конъюнктива ярко красные. Пациенты жалуются на светобоязнь и слезотечение.
Отмечаются токсические нарушения сердечной деятельности: тахикардия, сменяющаяся брадикардией, гипотензия. Снижается количество суточной мочи (олигурия), отмечают умеренное увеличение размеров селезенки и печени. В последующем возникают первые признаки развивающегося геморрагического синдрома (кровоизлияния, кровоточивость), склеры приобретают желтушный оттенок.
Состояние больных значительно ухудшается, выражена геморрагическая симптоматика, больные отмечают рвоту с кровью, мелену (дегтеобразный кал – признак интенсивного кишечного кровотечения), кровотечения из носа, могут отмечаться внутренние кровоизлияния. Обычно прогрессирует олигурия (вплоть до анурии), в моче также отмечают кровянистые примеси. В половине случаев заболевание прогрессирует с развитием тяжелых летальных осложнений. При благоприятном течении наступает продолжительный период реконвалесценции, клиническая симптоматика постепенно регрессирует. Возможно сохранение разнообразных функциональных нарушений при значительной деструкции тканей. После перенесения заболевания сохраняется пожизненный иммунитет, повторных эпизодов не отмечается.
Тяжело протекающая желтая лихорадка может осложниться инфекционно-токсическим шоком, почечной и печеночной недостаточностью. Эти осложнения требуют мероприятий интенсивной терапии, во многих случаях приводят к летальному исходу на 7-9 день заболевания. Кроме того, возможно развитие энцефалита.
Диагностика желтой лихорадки
В первые дни общий анализ крови показывает лейкопению со сдвигом лейкоцитарной формулы влево, пониженная концентрация нейтрофилов, тромбоцитов. В последующем развивается лейкоцитоз. Тромбоцитопения прогрессирует. Растет гематокрит, повышается содержание азота и калия в крови. Общий анализ мочи отмечает повышение белка, отмечаются эритроциты и клетки цилиндрического эпителия.
Биохимический анализ крови показывает повышение количества билирубина, активности печеночных ферментов (преимущественно АСТ). Выделение возбудителя производят в условиях специализированных лабораторий с учетом особой опасности инфекции. Диагностику производят с помощью биопробы на лабораторных животных. Серологическая диагностика производится следующими методиками: РНГА, РСК. ИФА. РНИФ и РТНГ.
Лечение желтой лихорадки
Желтую лихорадку лечат стационарно в инфекционном отделении, специализированном для лечения особо опасных инфекций. Этиотропной терапии данного заболевания в настоящее время не разработано, лечение направлено на поддержание иммунных функций, патогенетические механизмы и облегчение симптомов. Больным показан постельный режим, полужидкая легкоусвояемая пища, богатая калориями, витаминотерапия (витамины С, Р, К). В первые дни можно производит переливание плазмы реконвалесцентных доноров (лечебный эффект незначительный).
В период лихорадки больным переливают кровь в количестве 125-150 мл каждые 2 дня, назначают препараты на основе экстракта печени крупного рогатого скота, железо внутримышечно с целью компенсации потерь крови. В комплексной терапии могут назначаться противовоспалительные (при необходимости – кортикостероидные), антигистаминные средства, гемостатики, сердечно-сосудистые препараты. При необходимости осуществляются реанематологические мероприятия.
Прогноз и профилактика желтой лихорадки
Прогноза при желтой лихорадке в случае легкого или абортивного течения благоприятный, при развитии тяжелой клиники – усугубляется. Осложнения инфекции в половине случаев приводят к смерти.
Профилактика заболевания предусматривает контроль за миграцией населения и перевозками грузов с целью исключения возможности завоза желтой лихорадки из эпидемического очага. Кроме того, проводится уничтожение переносчиков желтой лихорадки в населенных пунктах. Индивидуальная профилактика подразумевает использование средств защиты от укусов насекомых. Специфическая профилактика (вакцинация) заключается в ведении живой ослабленной вакцины. Иммунопрофилактика показана лицам любого возраста, планирующим путешествие в эндемичные регионы за 7 -10 дней перед отбытием.
Возвратный тиф – заболевания группы спирохетозов, включающие эпидемическую (вшивую) и эндемическую (клещевую) возвратные лихорадки. Основными признаками возвратного тифа служат множественные лихорадочные приступы, чередующиеся с интервалами апирексии. Также отмечается выраженная интоксикация, кожные высыпания, гепатоспленомегалия, легкая желтушность кожных покровов и склер. Решающее значение для подтверждения диагноза возвратного тифа имеет обнаружение спирохет в крови больного. Этиотропная терапия возвратного тифа проводится антибактериальными препаратами (пенициллином, тетрациклином, эритромицином, левомицетином, ампициллином).
Общие сведения

Причины возвратного тифа
Вшивый возвратный тиф (возвратная вшивая лихорадка) – эпидемический спирохетоз, возбудителем которой служит Borrelia reccurentis (спирохета Обермейера). Она имеет спиралевидную форму с 4-8 завитками, высокую подвижность, длину 10-30 мкм и толщину 0,3-0,5 мкм. По своему характеру вшивый тиф является антропонозом, при котором источником инфекции выступает больной человек. Эпидемическую опасность больной представляет, главным образом, в лихорадочный период, когда концентрация возбудителей в крови достигает своего пика. Переносчиками инфекции служат вши – в большинстве случаев платяные, реже - головные и лобковые. При кровососании спирохеты попадают в организм вшей, где в гемолимфе происходит размножение возбудителей возвратного тифа.
Заражение здорового человека возможно только при раздавливании инфицированного насекомого и попадании спирохет на участки поврежденного кожного покрова с расчесами, ссадинами и другими микротравмами. Распространению вшивого возвратного тифа способствуют неблагоприятные санитарно-гигиенические условия, большая скученность и массовая завшивленность населения (например, в ночлежных домах, тюрьмах, казармах). В периоды войн возвратный тиф принимал характер эпидемий. В настоящее время на территории России возвратный тиф ликвидирован, однако не исключается вероятность его завоза из некоторых стран Азии, Африки и Америки.
Клещевой возвратный тиф (возвратная клещевая лихорадка) – эндемический (природно-очаговый) спирохетоз, вызываемый примерно 20 видами спирохет рода Borrelia, распространенных в различных районах земного шара. По своим биологическим и морфологическим свойствам эти возбудители схожи со спирохетами Обермейера. Источником распространения инфекции выступают грызуны, а переносчиками - клещи рода Ornithodoros, в организме которых спирохеты сохраняются пожизненно и даже могут передаваться потомству. Человек заболевает клещевым возвратным тифом после укуса инфицированных клещей. Возбудители клещевого возвратного тифа присутствуют в крови больного, как во время лихорадки, так и в безлихорадочный период. Заболевание распространено в странах Азии, Африки, Латинской Америки, Европы (в Испании, Португалии, на юге Украины) и др. Для клещевого возвратного тифа эпидемии не характерны.
Симптомы вшивого возвратного тифа
После истечения инкубационного периода (в среднем 3-14 дней) внезапно развивается подъем температуры до 39-40 °С, сопровождающийся кратковременным ознобом и жаром. В разгар лихорадочного приступа выражены слабость, бессонница, головные боли, артралгии, боли в икроножных мышцах. На высоте лихорадки отмечается гиперемия лица, инъекция сосудов склер, признаки конъюнктивита. Могут возникать кожные высыпания, имеющие характер петехий, розеол или макул; носовые кровотечения. Практически с первых дней возвратного тифа селезенка и печень увеличиваются в размерах; примерно на 2-3 сутки появляются желтушность кожных покровов и склер; возникают тошнота, рвота, понос со слизью, олигурия. Первый лихорадочный период при возвратном тифе длится 5-8 дней, после чего наступает период апирексии продолжительностью 1-2 недели.
Между приступами состояние больных улучшается, однако сохраняются слабость, недомогание, снижение аппетита. После периода апирексии, как правило, наступает вторая волна возвратного тифа с теми же клиническими симптомами. Однако длительность повторного приступа сокращается до 3-4 дней, а безлихорадочный интервал, напротив, удлиняется. Обычно приступы вшивой возвратной лихорадки повторяются 3-5 раз, с каждым разом становясь короче и легче предыдущего.
К числу наиболее грозных осложнений возвратного тифа принадлежит разрыв селезенки с летальным внутренним кровотечением. Также опасно развитие желчного тифоида, который может протекать по тифоидному или септическому варианту. Тифоидной вариант характеризуется выраженной желтухой, профузным поносом, геморрагической сыпью, повышением температуры в период апирексии. Септический вариант протекает с развитием многочисленных абсцессов внутренних органов, миокардита, пневмонии, остеомиелита. При развитии желчного тифоида часты летальные исходы. Заболевание возвратным тифом во время беременности провоцирует самопроизвольные аборты, преждевременные роды, маточные кровотечения. Среди прочих осложнений возвратного тифа встречаются иридоциклиты, гнойные отиты, невриты слухового нерва, диффузные бронхиты, очаговые пневмонии и пр. Иммунитет нестойкий, возможны повторные заражения вшивым возвратным тифом.
Симптомы клещевого возвратного тифа
Патогномоничным признаком клещевого возвратного тифа служит возникновение в месте укуса клеща первичного аффекта, представляющего собой мелкую папулу в окружении геморрагического ободка. Инкубационный период длится 5-15 дней. Заболевание также манифестирует с острой лихорадки и выраженного интоксикационного синдрома, которые сохраняются 1-4 дня. В конце лихорадочного периода температура критически падает, и наступает период апирексии. Общее количество приступов может достигать 10 и более; длительность безлихорадочных периодов различна – от нескольких дней до 3-4 недель.
В целом, несмотря на длительное течение (2-3 месяца), заболевание переносится легче, чем вшивый возвратный тиф: приступы короче, периоды апирексии длиннее, гепатоспленомегалия выражена в меньшей степени. После перенесенного клещевого возвратного тифа у местного населения формируется длительный и прочный иммунитет; при прекращении естественной иммунизации (повторных укусов клещей) может развиться повторное заболевание. Осложнения после возвратного тифа возникают реже и практически никогда не приводят к летальным исходам. Среди них обычно преобладают иридоциклит, кератит, увеит; в отдельных случаях развиваются менингит, энцефалит.
Диагностика и лечение возвратного тифа
Первичная клиническая диагностика основывается на эпидемиологических данных и характерной симптоматике. При распознавании клещевого возвратного тифа первостепенное значение имеет обнаружение первичного аффекта в месте укуса клеща. Для подтверждения диагноза проводится лабораторная диагностика: обнаружение спирохет в крови больного на высоте приступа (при вшивом тифе), в лихорадочный и безлихорадочный период (при клещевом тифе).
В качестве основного используется метод толстой капли или микроскопии мазка крови, дополнительно - реакция связывания комплемента, реакция преципитации, реакция нагрузки спирохет тромбоцитами и др. Для диагностики клещевого возвратного тифа иногда применяется биологическая проба - заражение кровью пациента морских свинок. Возвратный тиф необходимо дифференцировать от малярии, бруцеллеза, лептоспироза, гриппа, болезни Лайма, сыпного тифа, сепсиса, лихорадки денге.
В качестве этиотропной терапии возвратного тифа используются антибактериальные препараты: пенициллин, эритромицин, тетрациклин, хлорамфеникол или ампициллин курсом 5-7 дней. Противомикробная терапия позволяет быстро купировать лихорадочный приступ и предупредить рецидивы заболевания. Дополнительно проводится патогенетическое и симптоматическое лечение, дезинтоксикационная терапия.
Профилактика возвратного тифа
Иммунизация против возвратного тифа не разработана. В предупреждении вспышек вшивой лихорадки большое значение имеет борьба с педикулезом, улучшение санитарно-гигиенических условий проживания населения, выявление и госпитализация больных, проведение дезинфекционных и дезинсекционных мероприятий в очаге. Неспецифическая профилактика клещевого возвратного тифа требует уничтожения орнитодоровых клещей и грызунов, защиту от укусов клещей в эндемических очагах с помощью специальной одежды и репеллентов.
Планируя отпуск, россияне меньше всего думают о безопасности, а если и вспоминают о том, чтобы сделать прививки, то в самую последнюю очередь. И если дети в большинстве своем защищены прививками, полученными по Национальному календарю, то взрослых в экзотических (и не только) странах ждут различные инфекции, к встрече с которыми лучше подготовиться заранее, напоминают медики.

Планируя отпуск, россияне меньше всего думают о безопасности, а если и вспоминают о том, чтобы сделать прививки, то в самую последнюю очередь. И если дети в большинстве своем защищены прививками, полученными по Национальному календарю, то взрослых в экзотических (и не только) странах ждут различные инфекции, к встрече с которыми лучше подготовиться заранее, напоминают медики.
О том, от каких инфекций можно и нужно подстраховаться, собираясь в разные части света, рассказал МедНовостям заслуженный деятель науки РФ, зав. лабораторией вакцинопрофилактики и иммунотерапии НИИ вакцин и сывороток имени И.И. Мечникова, профессор Михаил Костинов.

Прививка против вирусного гепатита А
Вирусный гепатит А можно подхватить в любой поездке — это болезнь грязных рук, некипяченой воды и плохо обработанной пищи. Но особенно велика вероятность заразиться этой инфекцией в жарком климате. Вакцинацию не поздно сделать за две недели до поездки. Одной прививки хватает на 1,5-2 года. Но если провести ревакцинацию через полгода-год, то иммунитет сохранится на 15-20 лет.
Прививка против брюшного тифа
Брюшной тиф — еще одна тяжелейшая кишечная инфекция, распространенная в жарких странах Африки, Азии и Латинской Америки. А если туристы еще и хотят познакомиться с особенностями национальной кухни (особенно приготовленной на улице), то им обязательно стоит сделать прививку против брюшного тифа. Вакцинацию проводят за 1-2 недели до поездки и хватает иммунитет на 3 года.
Прививка против менингококковой инфекции
Эту прививку рекомендуется сделать не только когда вы собрались в бедные жаркие страны, но и в Европу. В Испании, Англии и других европейских странах менингококковой инфекции намного больше, чем в России. И поэтому там вакцинация детей проводится за счет государства. А страны на пути проведения хаджа, где очень высокая заболеваемость, не дают визу паломникам без справки о вакцинации. Прививка делается однократно. И ее хватает на 5-10 лет.
Прививка против желтой лихорадки
Без прививочного сертификата не удастся пересечь границу страны, где обитают комары, передающие желтую лихорадку. Эта прививка должна быть обязательно сделана за месяц до поездки в страны Африки, Центральной и Южной Америки. Вакцина разрешена детям с двух лет. Делается она однократно и дает длительный, до десяти лет, иммунитет.
Прививка против бешенства
Бешенство — это та болезнь, которую нельзя вылечить, но вполне возможно предупредить. Расписывая преимущества отдыха в Индии, туроператоры, как правило, не предупреждают о том, что в этой стране много диких собак, шакалов и других животных — переносчиков бешенства. И, отправляясь в эту страну, а также в места естественного обитания диких обезьян и летучих мышей на срок больше 10 дней, лучше сделать прививку. Вакцинация по ускоренной схеме проводится за месяц до поездки троекратно (вторая и третья дозы вводятся на седьмой и 21 день). Приобретенный иммунитет сохраняется около трех лет.
Прививка против столбняка
В поездках повышается вероятность получения травм. Прогуливаясь босиком по пляжу можно наступить на что-то острое, а столбняк всегда был и остается в природе. Для детей, которые вакцинируются по Национальному календарю прививок, это не страшно: у них, как правило, хороший иммунитет. Но у взрослых людей после 35 лет он резко падает. Поэтому желательно сделать перед отпуском получить хотя бы одну дозу этой вакцины. Кстати, комплексная прививка против дифтерии и столбняка есть в Нацкалендаре, и каждые 10 лет ее можно делать бесплатно по полису ОМС.
Прививка против клещевого энцефалита
Клещи, переносящие энцефалит — это не чисто российский бич, и прививаться от этого смертельно опасного заболевания следует, отправляясь на продолжительный отдых в лесу не только на Урал или в Сибирь, но и в Европу и Северную Америку. Особенно много случаев заражения клещевым энцефалитом в Прибалтике, Скандинавскии, Австрии и Германии. Если вакцинация проводится впервые, для получения хорошего иммунитета необходимо сделать две прививки не позднее, чем за две недели до поездки. Проведенная через год ревакцинация обеспечивает иммунитет уже на три года.
Прививка против гепатита В
Как подготовить к отпуску ребенка
Дети, родители которых аккуратно соблюдают Нацкалендарь прививок, как правило, надежно защищены от всех основных инфекций. Тем не менее, в российский календарь пока не входит вакцина от ротавируса. А эта инфекция широко распространена по всему миру. Особенно опасна она для детей до года, но и в более старшем возрасте ротавирусный гастроэнтерит вызывает высокую температуру, понос, рвоту и сильное обезвоживание. Осложнения болезни в будущем могут сказаться на желудочно-кишечном тракте, сердце и нервной системе, отразиться на развитии костей и зубов.
В Европе и тех российских регионах, которые проводят эту вакцинацию в рамках своих собственных программ, прививка делается на первом году жизни (лучше до 8 месяцев) в три этапа с интервалом в месяц, и тогда считается, что ребенок защищен от этой инфекции на срок до 5-7 лет. Вакцина вводится перорально (через рот) и очень легко переносится.
Прививку от гепатита А следует сделать ребенку, отправляющемуся в жаркие страны. Не случайно у нас в стране еще лет 12 назад было принято решение о том, что все дети, которые едут отдыхать на юг за счет бюджета, должны быть привиты против гепатита А. Потому, что были серьезные вспышки, и вместо отдыха в лагерях дети оказывались в больнице.
Прививку против менингококковой инфекции в Европе делают детям за счет государства. В России вакцина рекомендована детям с девяти месяцев до двух лет, вводится она двукратно. Ребенку старше двух лет, отправляющемуся в отпуск с родителями в страны эндемичные по этой инфекции, достаточно одной прививки, это обеспечивает иммунитет на 7-10 лет.
Начиная с года, детям можно делать прививки от бешенства (три дозы по специальной схеме).
Все эти прививки не входят в Нацкалендарь в качестве обязательных (только по эпидпоказаниям), поэтому сделать их придется за деньги.
Если до отъезда в отпуск осталось совсем мало времени
Для многих инфекций существуют экстренные схемы вакцинации, которые обеспечивают достижение защитного эффекта, в случаях, когда сроки стандартной вакцинации были упущены. Эту информацию можно выяснить у врача, и, взвесив все риски, принять решение о прививке.

В настоящее время существует большое количество стран, где распространены опасные инфекции, такие как желтая лихорадка, малярия, брюшной тиф, столбняк, вирусные гепатиты и другие.
Находясь в странах, неблагополучных по тем или иным особо опасным инфекциям помимо соблюдений правил личной гигиены, соблюдений мероприятий по защите от насекомых и других методов неспецифической профилактики, желательно сделать профилактические прививки против распространенных в данной стране инфекций.
Существует обязательный перечень прививок, без которых въезд в ряд стран невозможен (это относится к странам неблагополучным по желтой лихорадке). Для въезда в такие страны Вам необходимо сделать профилактическую прививку и получить международное свидетельство о вакцинации против желтой лихорадки.
Также существует перечень стран, где прививки являются необязательными, но их наличие желательно в связи с неблагоприятной инфекционной обстановкой. Вакцинацию против таких болезней как брюшной тиф, столбняк, вирусные гепатиты, менингококковая инфекция, Вы можете сделать в коммерческих медицинских Центрах или в Центральных прививочных пунктах.
Выезжая в страны, неблагополучные по малярии, Вам необходимо получить рекомендации у своего врача о профилактических лекарственных препаратах и способах их применения.
Особо опасные инфекции и страны, в которых они встречаются:
ХОЛЕРА
Случаи заболеваний холерой регистрируются ежегодно в странах Азии и Юго-Восточной Азии: в Индии, Иране, Китае, Малайзии, Вьетнаме, Сингапуре и Филиппинах.
В странах Европы, США, Австралии и Океании регистрируются завозные случаи холеры.
В Африке больные холерой регистрируются ежегодно в Бенине, Бурунди, Гане, Демократической республике Конго, Камеруне, Либерии, Малави, Мозамбике, Нигере, Нигерии, Танзании. Того, Уганде.
Холера – особо опасная острая инфекционная болезнь, характеризующаяся сильнейшим обезвоживанием организма, которая часто заканчивается смертельным исходом.
Инкубационный (скрытый) период заболевания, от момента инфицирования до появления первых клинических признаков, составляет от нескольких часов до 5 дней.
Возбудители холеры проникают в организм человека при употреблении зараженных продуктов питания и воды. Обычно, это термически необработанные продукты, свежевыжатые соки, свежие овощи и фрукты перед употреблением мытые водой из случайного водоема, продуты охлажденные с помощью пищевого льда.
Заражение может произойти также во время купания в случайных водоемах.
Характерные признаки холеры – многократный жидкий стул и рвота, что приводит к обезвоживанию организма. При появлении первых признаков заболевания необходимо немедленно обратится к врачу.
ОПАСНЫЕ ВИРУСНЫЕ ГЕМОРРАГИЧЕСКИЕ ЛИХОРАДКИ
При выезде в страны Африканского и Южно-Американского континентов можно заразиться опасными вирусными геморрагическими лихорадками, к которым относятся желтая лихорадка, лихорадки Эбола, Ласса и Марбург.
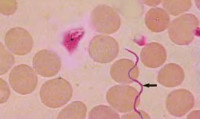
ЖЕЛТАЯ ЛИХОРАДКА
Эндемичными по желтой лихорадке являются территории 32 стран Африки и 12 стран Южной Америки (Ангола, Бенин, Буркина-Фасо, Бурунди, Габон, Гамбия, Гана, Гвинея, Гвинея-Бисау, Демократическая республика Конго, Камерун, Кения, Конго, Кот-д’Ивуар, Либерия, Мавритания, Мали, Нигер, Нигерия, Руанда, Сан-Томе и Принсипи, Сенегал, Сомали, Судан, Сьерра-Леоне, Танзания, Того, Уганда, Центрально-Африканская республика, Чад, Экваториальная Гвинея и Эфиопия; Боливия, Бразилия, Венесуэла, Гайана, Гвиана Французская, Колумбия, Панама, Перу, Сент-Винсент и Гренадины, Суринам, Тринидад и Тобаго, и Эквадор
Желтая лихорадка передается комарами рода Aedes aegypti, заразиться которой можно

Инкубационный период, от момента заражения до первых признаков заболевания, составляет от 3 до 6 дней.
Заболевание характеризуется высокой лихорадкой, геморрагической сыпью, поражением почек, печени, с развитием желтухи и острой почечной недостаточности. Течение болезни крайне тяжелое и в большинстве случаев имеет смертельный исход.
При выезде в страны Южно-Американского и Африканского континентов, где требуется обязательное проведение профилактических прививок, являющихся единственной мерой предупреждения этого опасного заболевания, необходимо получить однократную прививку, которая проводится не позднее, чем за 10 дней до выезда, иммунитет сохраняется в течение 10 лет, после чего проводится повторная прививка.
Без международного свидетельства о вакцинации против желтой лихорадки въезд в неблагополучные страны запрещается.
ЛИХОРАДКИ ЭБОЛА, ЛАССА, МАРБУРГ
Лихорадка Эбола регистрировалась в Уганде, Габоне и Республике Конго, Южном Судане, Демократической республике Конго.
Лихорадка Марбург регистрировалась в Демократической республике Конго, Анголе, Уганде.
Лихорадка Ласса в Сьерра-Леоне.
Источниками возбудителей заболевания являются животные и грызуны, а также больные люди.
Данные лихорадки относятся к тяжелым вирусным заболеваниям с почти одинаковой клинической картиной, характеризующейся высокой температурой, геморрагической сыпью, кровотечениями из носа, десен, появлением крови в стуле и рвотных массах, головными болями, общей слабостью, болями в грудной клетке и желудке.
Инкубационный период при всех лихорадках составляет от 3 до 17 дней.
МАЛЯРИЯ

Тяжелое паразитарное заболеваний, широко распространенное в странах с тропическим и субтропическим климатом.
Заражение происходит при укусах комаров, зараженных малярийным плазмодием. Известны 4 формы малярии, из которых наиболее тяжелая - тропическая, распространенная в странах Африки.
Инкубационный период составляет от 7 дней до 1 месяца при тропической малярии и до 3-х лет при других формах.
Симптомы заболевания – приступообразное повышение температуры, озноб, сильное потоотделение, головная боль, слабость.
При тропической малярии без проведения своевременного лечения возможен смертельный исход в очень короткий срок от начала заболевания.
С целью профилактики необходимо регулярно принимать противомалярийные препараты. Прием препаратов надо начинать за 1 неделю до выезда в зарубежные страны, продолжать весь период пребывания и 1 месяц после возвращения.
ЧУМА

Заболевания людей чумой регистрировались в 25 странах мира. Наиболее пораженными странами Африки являются Демократическая республика Конго, Индия, Мадагаскар, Мозамбик, Уганда и Танзания.
В Центральной Азии – Казахстан, Туркменистан, Узбекистан и Монголия. В Китае очаги чумы распространены в 19 провинциях.
На Американском континенте постоянно действующие природные очаги чумы существуют в Бразилии, Боливии, Перу, Эквадоре и Соединенных Штатах Америки.
Чума – природно-очаговая инфекция, которой болеют люди и животные, переносчиками являются блохи, паразитирующие на грызунах и других животных.
Заражение чумой происходит при укусах инфицированными блохами, контакте с больными животными и грызунами, а также воздушно-капельным путем при общении с больным легочной чумой.
Время, которое проходит с момента попадания возбудителя чумы в организм человека до появления первых симптомов заболевания, составляет от нескольких часов до 6 дней.
Заболевание начинается с высокой температуры, сильного озноба, головной боли, увеличения лимфоузлов и кашля с кровью.
При появлении указанных признаков заболевания необходимо немедленно обратиться к врачу.
ВИЧ-инфекция
Распространена повсеместно, но особенно ВИЧ - инфекция распространена в странах с низкой санитарной культурой и уровнем жизни.
ВИЧ инфекция является хронической медленной вирусной инфекцией, скрытый период которой составляет от нескольких месяцев до нескольких лет.
Основными путями передачи инфекции являются: половой, парентеральный (при использовании загрязненных кровью медицинского инструментария и шприцев при введении наркотиков), трансплантация донорские органы и ткани от больных ВИЧ-инфекцией. Это особенно необходимо знать при выезде в страны, где еще не налажена система контроля за донорской кровью и существует опасность использования нестерильного медицинского инструментария при оказании медицинской помощи, особенно в стоматологии.
Заразившись ВИЧ-инфекцией, человек становится вирусоносителем и, оставаясь в течение длительного времени практически здоровым, может инфицировать своих половых партнеров.
Конечной стадией течения ВИЧ-инфекции является СПИД – синдром приобретенного иммунодефицита человека, при котором происходит прогрессирующее разрушение иммунной системы человека, не поддающееся лечению и в течение года заканчивающееся смертью.
Для профилактики заражения ВИЧ-инфекцией Вам необходимо позаботиться о запасе одноразовых шприцев и презервативов, перед выездом посетить стоматолога.
Будьте внимательны и осторожны отдыхая в странах, где существует реальная возможность заражения особо опасными инфекциями, не рискуйте своей жизнью.
При возникновении лихорадочного состояния, тошноты, рвоты, жидкого стула, кашля с кровавой мокротой, сыпи на кожных покровах и слизистых Вам следует немедленно обратиться к врачу для медицинского осмотра и обследования на инфекционные и паразитарные заболевания.

12 октября 1976 года, был открыт вирус лихорадки Эбола. Он происходил из образца крови монахини, скончавшейся от неизвестной прежде болезни.
Обезьяна из Ямбуку
Участники этой истории демонстрировали такую беспечность, что эпидемия 1976 года имела все шансы охватить Африку и заодно Западную Европу. Не допустила этого горстка врачей из шести стран – 45 человек, бросившихся на место трагедии. И надо сказать, что им сопутствовала сверхъестественная удача.
Источником вируса, вероятно, стала обезьяна, добытая в Экваториальной провинции Заира в районе деревни Ямбуку. Там работала католическая миссия, где служили бельгийские священники и монахини. В колониальные времена, до Патриса Лумумбы, Заир был Бельгийским Конго, и тесные связи с бывшей метрополией сохранились. При миссии функционировали школа и больница, отлично снабжённая лекарствами из Европы и весьма популярная среди местного населения. Многие проделывали 50-60 километров пешком, чтобы получить там медицинскую помощь. Амбулатория принимала от 6 до 12 тысяч больных каждый месяц.
Ужин из антилопы
Миссионеры думали, что это дизентерия или жёлтая лихорадка, но тогда откуда кровь из глаз? Как ни странно, в их больнице не было никого с медицинским образованием.
Разбившийся термос
Ближайший профессиональный врач, доктор Нгой, работал в 100 километрах, в уездном центре – посёлке Бумба. 16 сентября его вызвали в миссию. Осмотрев 17 пациентов, он заявил, что это неизвестная прежде болезнь. Ему не поверили. Из столицы страны Киншасы прибыли ведущие эпидемиологи, и диагностировали брюшной тиф. Заболевшую медсестру перевезли в Киншасу, под наблюдение опытных врачей. Когда она заразила медперсонал уже в столице, образец её крови доставили в Тропический институт в Антверпене.
Перевозили в обычном термосе, который по дороге как следует приложили обо что-то твёрдое, так что одна из двух пробирок разбилась. Талая вода с кровью пропитала заложенную в термос записку от доктора с описанием клинической картины. Начальник лаборатории исследования инфекций Стефан Паттин приказал своим сотрудникам брать эту записку в перчатках – всё-таки речь идёт об инфекции.
Но при этом юные врачи Петер Пиот и Гвидо ван дер Гройн, занимавшиеся культивированием вирусов, работали без масок и в хлопчатобумажных халатах. Более того, когда они вручили своему боссу пробирку с материалом для микроскопии, тот немедленно уронил её, так что среда забрызгала ботинки ассистента.
Баррикады против лехорадки
Паттин уже знал, что 11 из 17 миссионеров умерли, что неведомый вирус вызывает смерть более чем 70% заражённых (больше - только вирус бешенства), и поэтому он в ужасе замер. К счастью, присутствующие не растерялись, пол живо дезинфицировали, а прекрасные ботинки отправились в печь.
Тем временем доктор Нгой оповестил жителей своей провинции об эпидемии, и те безо всякого приказа сверху закидали бревнами въезды в свои деревни, как делали их деды при известии об эпидемии оспы. Информацию распространяли самые настоящие тамтамы – тогда хватало людей, понимающих их язык. Больница при миссии закрылась, и число заболевших лихорадкой перестало расти. Но теперь в ужас пришли власти Киншасы и Всемирная организация здравоохранения.
ВОЗ приказала Паттину отослать материал в Британию, откуда его переправят в Атланту, в лучшую в мире лабораторию при Центре контроля заболеваний США. Рассматривали также вариант с советскими лабораториями, оборудованными для исследования геморрагических лихорадок.
Лихорадка едет в Британию
Однако Паттину было обидно отдавать открытие в чужие руки, и он придержал материал: мол, клетки Vero, на которых культивировали вирус, ещё не готовы, и тому подобное. На самом деле 12 октября всё было готово. Ван дер Гройн сделал сверхтонкий срез, который отправили на электронную микроскопию в университетскую клинику Антверпена. Выполнял её Вим Якоб, личный друг Паттина. Через несколько часов он вернулся с фотографиями.
Клопы под подозрением
На следующий день американцы сфотографировали этот вирус, причём обнаружили, что антитела к вирусу Марбург на него не действуют.
В Киншасе глава комиссии Карл Джонсон разделил отряд на две части: одни обеспечивают изоляцию больных в столичной больнице, а другие – только добровольцы – отправятся в Ямбуку и там установят пути заражения, и при возможности переносчика. Подозревались клопы, комары, летучие мыши и грызуны. Петер Пиот вызвался первым. От природы он был скептик и не очень верил страшным рассказам. Это помогло ему убедить военных лётчиков доставить миссию на аэродром Бумба. Пилоты поначалу категорически отказывались. Они говорили, что сами видели, как падают на лету больные птицы, а вдоль дорог лежат непогребенные тела. В Киншасе, куда не долетали звуки тамтамов, не знали, что творится в зоне эпидемии.
Фотография смерти
Но фотография вируса производила на толпы туземцев необыкновенное впечатление. Загадочная смерть, лишившая их нормальной жизни, ещё не получила имени, зато стало ясно, как она выглядит. Она материализовалась. В каждой деревне, пока разбирали завал на дороге, Пиот показывал заветную фотографию, и спрашивал, есть ли заболевшие. Почти до самого Ямбуку их не было.
С больными лихорадкой встретились, когда наконец прибыли в несчастную миссию. Пока мальчишки ловили для экспедиции крыс, летучих мышей и клопов (в которых вируса так и не нашли), врачи отбирали пробы крови и опрашивали тех, кто оплакивал умерших. Нанесённая на график кривая заболеваемости явно клонилась вниз, причём эта тенденция началась сразу после закрытия миссионерской больницы 30 сентября.
Проклятая больница
Петер Пиот отправился в опечатанное здание миссии посмотреть на процедурный кабинет. Резиновые крышечки банок с растворами были истыканы иглами шприцев. Некоторые баночки и вовсе были заткнуты ватой. И тут страшное подозрение осенило бельгийцев. Они каждый вечер общались с уцелевшими сёстрами миссии, за рюмочкой вермута услаждая их беседой на родном фламандском наречии. И когда языки у монахинь развязались, их спросили, как именно они делали инъекции.
Сестра Геновева Гизебрехтс охотно поведала, что свои стеклянные шприцы они кипятили с утра, вместе с акушерскими инструментами. Потом весь день одним и тем же шприцем кололи приходящих пациентов, меняя иглы и промывая шприц после каждой инъекции чистой водой. Ведь этого достаточно, не так ли?
Имя для лехорадки
Было очень трудно ответить на этот вопрос. Как сказать самоотверженным женщинам, лучшие годы убившим на эти джунгли, что они из-за своей плохой подготовки стали причиной смерти 280 человек? И что сделают местные жители, услыхав, что медработники разнесли инфекцию, которая иначе закончилась бы на поедателе обезьяньего мяса? Станет эта тёмная толпа вникать в тонкости?
Читайте также:

