Желтуха при сальмонеллезе
Обновлено: 18.04.2024
Клинические варианты сальмонеллеза. Диагностика сальмонеллеза
Инкубационный период от 2-6 ч до 2-3 дней (чаще 12-24 ч). При внутрибольничных вспышках сальмонеллеза инкубационный период может затягиваться до 10 дней. В настоящее время общепринята следующая клиническая классификация сальмонеллеза, основанная на разработках А.Ф. Билибина и дополненная рядом авторов.
Наиболее распространенной клинической формой сальмонеллеза является гастроинтестинальная. В этом случае начало болезни обычно острое, сопровождается ознобом, повышением температуры; отмечаются общая слабость, головная боль, ломота, боль в суставах. Одновременно или несколько позже появляются боль в животе, тошнота, рвота, обильный зловонный стул, иногда зеленоватого цвета или с примесью слизи и крови. Возможны тенезмы, АД снижается, часты коллапсы, возможна кратковременная потеря сознания, падение больного. Звучность тонов сердца снижается; тахикардия, возможны экстрасистолия, систолический шум на верхушке. Увеличиваются размеры печени, реже селезенки.
Появляются симптомы поражения почек (альбуминурия, микрогематурия, цилиндроурия), поджелудочной железы (в крови определяется амилаза). При многократной рвоте и обильном поносе быстро развиваются симптомы обезвоживания организма и нарушения водно-электролитного баланса. Чаще всего наблюдается гастроэнтерит. Заболевание длится при среднетяжелом течении 5-7 дней, в тяжелых случаях затягивается до 2-4 недель. При стертой форме сальмонеллеза отмечаются тошнота, небольшая боль в животе, легкое послабление стула. Генерализованная форма сальмонеллеза чаще начинается с гастроэнтерита, переходящего затем в тифоподобное проявление болезни: головная боль, недомогание, бессонница, высокая температура, иногда бред. На 4-5-й день болезни на коже живота, груди, конечностей появляется скудная розеолезная или розеолезно-папулезная сыпь, герпетические высыпания на губах.
Язык сухой, обложен. Живот вздут, увеличены печень и селезенка. Тоны сердца приглушены, относительная брадикардия. Нередко - бронхит, пневмония, поражение почек. Заболевание длится 6-10 дней, иногда 3-4 недели и более.
Септический вариант течения сальмонеллеза более редок; проявляется теми же общими жалобами, но болезнь не имеет цикличности, часто появляются органные поражения (гепатит с желтухой, гломерулонефрит, нефрозонефрит, менингоэнцефалит и др.). Течение этой формы сальмонеллеза длительное (3-4 мес) с высокой летальностью (Б.П. Богомолов с соавт.).
Нозопаразитизм - свойство сальмонеллеза присоединяться к другим остротекущим (дизентерия, эшерихиозы и др.) и хроническим заболеваниям (неспецифический язвенный колит, вирусный гепатит, сахарный диабет, туберкулез и др.), осложняя течение этих заболеваний, вызывая их обострения. При таком наслоении сальмонеллеза на текущую болезнь возможны даже летальные исходы. Нозопаразитизм как биологическое явление впервые описан ГА. Ивашенцевым в 1922 г. на примере присоединения сальмонеллеза к возвратному тифу. В последующем эта форма обстоятельно изучалась А.Ф. Билибиным, Е.С. Гуревичем и др.
Осложнениями любой формы течения сальмонеллеза, вызванного любым видом сальмонелл, могут быть миокардиты, пневмонии, гепатиты, холециститы и др. При сосудистых осложнениях могут быть нарушения кровообращения в миокарде вплоть до развития инфаркта миокарда
В ряде случаев при сальмонеллезе формируется острое и затяжное постинфекционное носительство сальмонелл. Хронического носительства сальмонелл, в отличие от тифо-паратифозных заболеваний, не наблюдается.
Проводят бактериологические и серологические исследования. Бактериологическим методом исследуют рвотные массы, промывные воды желудка, кал, мочу, желчь, гной из воспалительных очагов, кровь (всякий раз посевы крови проводят при повышенной температуре) и др. Серологические исследования (РИГА, РПГА, РСК и др.) проводят на 5-7-й день болезни, когда появляются специфические антитела, и позднее в динамике болезни. Доказательным считается рост титра антител в разгаре болезни или снижение антител в более отдаленный период, диагностический титр - 1:160. При групповых заболеваниях сальмонеллезом клинический диагноз устанавливается на основе клинико-эпидемиологических данных.
В периферической крови у больных сальмонеллезом - лейкоцитоз с нейтрофилезом и палочкоядерным сдвигом, анэозинофилия; ускоренная РОЭ.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника сальмонеллеза у детей. Поражение печени при сальмонеллезе
В патологии человека наибольшее значение имеют Salmonella enteriditis, Salmonella typhi murium, Salmonella panama, Salmonella newport, Salmonella heidelberg, Salmonella infantis. Эпидемиология сальмонеллеза определяется разнообразием источников и путей передачи возбудителя — от единичных спорадических случаев до крупных пищевых и водных вспышек.
Клинически болезнь может протекать в локализованной (гастроинтестинальной) или значительно реже —в генерализованной форме. У взрослых и детей старшего возраста при гастроинтестинальной форме основной синдром — гастроэнтерит, сопровождающийся выраженной интоксикацией, гипертермией, абдоминальными болями приступообразного характера.

Гепатит при сальмонеллезе, по-видимому, следует расценивать как клиническое проявление болезни, а не как осложнение. В периферической крови — лейкоцитоз со сдвигом формулы влево, ускорение СОЭ. Продолжительность болезни — до 2 недель.
Тяжелые формы, вариантами которых могут быть тифоподобная и септическая, проявляются интоксикацией, с развитием токсикоза и эксикоза, нейротоксикоза, инфекционно-токсического шока. Признаки поражения печени, гепато-спленомегалия наблюдаются при генерализованной форме, клинически напоминающей брюшной тиф, и при самом тяжелом септическом варианте, сопровождающемся септикопиемией. Морфологические исследования выявляют дистрофические изменения паренхиматозных органов, в том числе пегени, а также септические гнойные очаги в различных органах, в том числе в печени и селезенке.
Возрастные особенности сальмонеллеза у детей обусловлены наибольшей восприимчивостью к возбудителю в первые два года жизни, а также ведущей этиологической роли в этом возрасте госпитальных штаммов. Особенности госпитальных штаммов бактерии приобретают как проявление биологической борьбы за существование в условиях воздействия антибактериальной терапии, дезинфектантов и обеспечиваются плазмидами, передающимися дочерним клеткам.
В результате формируется новая биологическая разновидность микроорганизмов, не чувствительных к антибактериальным препаратам и типовым бактериофагам, с высокой контагиозностью и устойчивостью во внешней среде, обеспечивающей контактный путь передачи и вспышечный характер распространения в отделениях стационаров и детских учреждениях. Чаще болезнь вызывает Salmonella typhi murium. Госпитальный сальмонеллез в отделениях для новорожденных и детей грудного возраста характеризуется тяжестью клинических проявлений, затяжным течением и частотой неблагоприятных исходов.
Особенностью клинической картины сальмонеллеза является быстрая дегидратация, симптоматика токсикоза и эксикоза, гемоколит. Характерна смешанная этиология в результате супер- или коинфекции. Септическая форма может быть следствием генерализации гастроинтестинальной формы или протекать как первичный сепсис.
При оценке результатов исследования периферической крови необходимо учитывать возраст, физическое развитие, преморбидное состояние ребенка, характер течения и сроки от начала болезни. Изменения, характеризующие острый воспалительный процесс (лейкоцитоз, нейтрофилез, палочкоядерный сдвиг, умеренное ускорение СОЭ) закономерны у детей с нормотрофией, сохранным преморбидым фоном и в первые дни болезни.
Анализ мочи необходимо проводить в динамике. Изменения, соответствующие инфекционно-токсическим изменениям, при тяжелых формах сменяются проявлениями интерстициального нефрита. Важен учет диуреза.
Для подтверждения или исключения диагноза проводят повторные бактериологические и серологические исследования. Материалом для бактериологического исследования могут служить все биологические среды и выделения больного. Серологическая диагностика основана на обнаружении специфических антител в реакциях РНГА, ИФА. Подтверждающими этиологическую роль в остром процессе служат титры не менее 1:200, с последующим нарастанием не менее, чем в 2 раза. Оценка результатов исследований широкого спектра бактерий и вирусов методом полимеразной цепной реакции должна быть осторожной, с учетом эпидемиологических, клинических и лабораторных данных.
Что такое сальмонеллез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Сальмонеллёз — это острое инфекционное заболевание желудочно-кишечного тракта с возможностью дальнейшей генерализации процесса (распространением заболевания по всему организму). Причина развития сальмонеллёза — различные серотипы бактерий рода Salmonella. К клиническим характеристикам сальмонеллёза относят синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (гастрит, энтерит), синдром обезвоживания, гепатолиенальный синдром (увелечение печени и/или селезёнки) и иногда синдром экзантемы (высыпания).
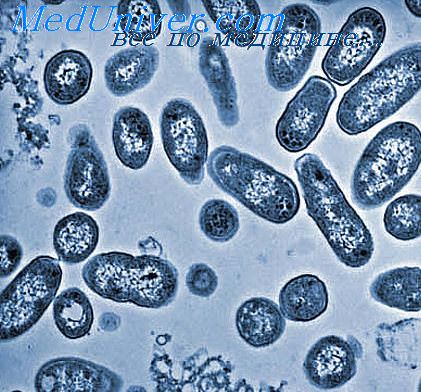
Возбудитель
семейство — кишечные бактерии (Enterobacteriaceae)
род — Сальмонелла (Salmonella)
Существует 7 подвидов (более 2500 сероваров). Наиболее актуальные серовары: typhimurium, enteritidis, panama, london.
Представлены следующей антигенной структурой:
- О-антиген (соматический, термостабильный);
- H-антиген (жгутиковый, термолабильный);
- К-антиген (поверхностный, капсульный);
- Vi-антиген (антиген вирулентности — степень способности штамма вызвать заболевание; является компонентом О антигена);
- М-антиген (слизистый).
К факторам патогенности (механизмам приспособления бактерий) относятся:
- холероподобный энтротоксин — интенсивная секреция жидкости в просвет кишки;
- эндотоксин (липополисахарид) — общее проявление интоксикации;
- инвазия — заражение.
Тинкториальные свойства: разлагают глюкозу и маннит, образовывая кислоту и газ, продуцируют сероводород. Грамм-отрицательные палочки подвижны, спор и капсул не образуют. Растут на обычных питательных средах, образуя прозрачные колонии, на мясо-пептонном агаре с образованием колоний голубоватого цвета, на среде Эндо образуют прозрачные розовые колонии, на среде Плоскирева — бесцветные мутные, на висмут-сульфитном агаре — чёрные с металлическим блеском.
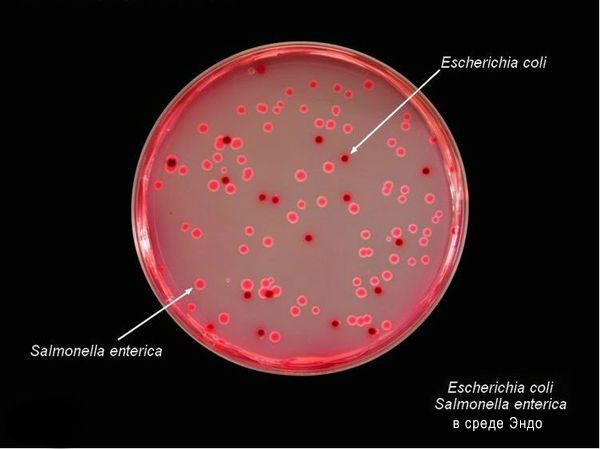
Высокоустойчивы во внешней среде (без агрессивных воздействий), активно размножаются в мясе и молоке (до 20 суток), в воде сохраняют жизнесособность до 5 мес., в почве — до 9 мес., в комнатной пыли — до 6 мес., в колбасе — до 1 мес., в яйцах — до 3 мес., в фекалиях сохраняются до 4 лет. При 56 °C погибают через 3 минуты, при кипячении мгновенно. Сальмонеллы, которые находятся в куске мяса массой 400 гр и толщиной до 9 см, погибают при его варке за 3,5 часа. Соление и копчение оставляет сальмонелл в живых. Воздействие кислот и хлорсодержащих дезинфицирующих средств вызывает их гибель. В последнее десятилетие появились штаммы сальмонелл, устойчивые ко многим антимикробным препаратам. [2] [5]
Эпидемиология
Зооантропоноз, распространённый повсеместно.
Источники инфекции: домашние животные (сами не болеют), птицы, человек (больной и носитель).
Резервуары инфекции и причина эпидемических вспышек сальмонеллеза: грызуны, дикие птицы, тараканы, улитки, лягушки, змеи.
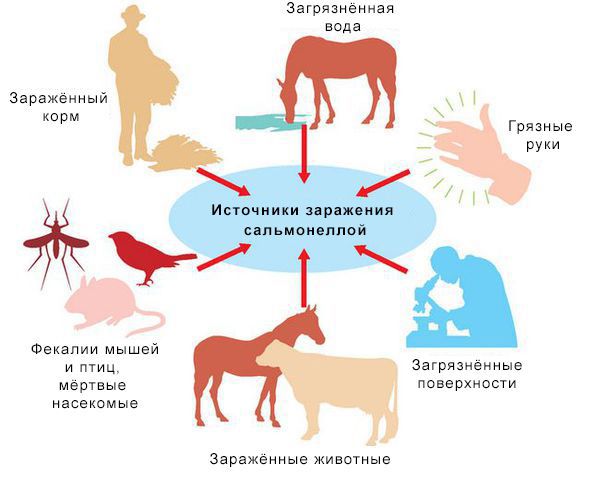
Механизм передачи: фекально-оральный (пути — алиментарный, т. е. через органы ЖКТ, водный, контактно-бытовой). В основном источниками заражения являются птицы, яйца и молочные продукты. Инфицирующая доза 10*5-10*8 микробных тел.
Факторы риска
- детский возраст до 5 лет;
- возраст до 12 месяцев, особенно высока вероятность заболеть без грудного вскармливания;
- иммунодефицит (в основном у младенцев и лиц старше 65 лет, а так же у пациентов с ВИЧ в стадии СПИДа, принимающих иммунодепрессивные препараты);
- регулярный приём препаратов, снижающих кислотность желудка;
- употребление сырого и недостаточно термически обработанного мяса, молочных продуктов и яиц;
- частый контакт с животными с несоблюдением правил гигиены;
- посещение стран с низким уровнем жизни.
В России в 2016 г. заболеваемость была – 26 на 100 тыс. населения, у детей в до 14 лет – 71 на 100 тыс. Для сравнения в США среднегодовая заболеваемость — 15 на 100 тыс. (1,35 миллиона заболеваний, 26 500 госпитализаций и 420 смертей ежегодно). Иммунитет строго типоспецифичен (возможно многократное инфицирование различными штаммами) и непродолжителен [2] [6] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сальмонеллеза
Инкубационный период — от 6 часов (при алиментарном заражении) до 3 суток. При внутрибрюшном заражении (искусственно) — до 8 дней.
Начало заболевания острое (т. е. развитие основных синдромов происходит в первые сутки заболевания).
Пример легионеллеза у ребенка. Желтуха при болезни легионеров
Ребенок Н., 8 лет, заболел 27 декабря — повышение температуры до 40 С, головная боль, боли и припухлость в подчелюстной области справа, боли в животе. В связи с внезапным резким ухудшением состояния госпитализирован 29 декабря в боксированное и затем переведен в реанимационное отделение Детской областной больницы.
На консилиум 4 января были приглашены врачи практически всех специальностей, поскольку клинический диагноз предполагал дифтерию, плевропневмонию, панкардит, острый лейкоз, вирусный гепатит, инфекционный паротит. При осмотре — выражена клиническая симптоматика всех этих болезней. Но над сочетанием синдромов доминировала клиническая маска невиданного ранее жесточайшего заболевания, предупреждавшая о необходимости режима особо опасной инфекции и специального обследования. Ребенок неподвижен.
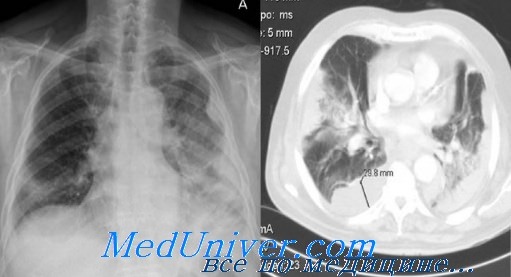
Распространенный, напряженный отек шеи создает впечатление монумента, мочки ушей прижаты отеком, переходящим на туловище на уровне ключиц. Отек мимической мускулатуры создает выражение едва уловимой улыбки. Глаза закрыты, но на осмотр и обращения к нему ребенок реагирует сокращением век, попыткой кивка. Желтуха средней интенсивности, маскируется бледностью, серым оттенком кожи. Печень на 4—4— 5 см выступает из подреберья, плотновата, болезненна. Асцит. Путем плевральной пункции удалено 500,0 жидкости. Билирубин— 118 мкмоль, с преобладанием конъюгированной фракции, АЛТ — 4 нормы, ACT — 2 нормы. Гемоглобин — 87 г/л, эритроциты — 3 200 000, лейкоциты — 2 300, палочкоядерные нейтрофилы — 42 %, миелоциты — 4%, СОЭ — 40 мм/час.
С момента госпитализации ребенок получал самую активную терапию, включающую переливания крови и ее препаратов, кровезаменителей, преднизолон, 3 антибиотика, по показаниям посиндромные комплексы препаратов, пункции плевральной и брюшной полости, с 7 дня госпитализации переведен на искусственную вентиляцию легких.
Состояние ребенка прогрессивно ухудшалось, на 9 день болезни наступил летальный исход. Патологоанатомический диагноз: Двусторонняя мелкоочаговая катарально-геморрагическая пневмония с очагами микродеструкции. Генерализованный лимфаденит. Гепатоспленомегалия. Желтуха. Асцит. Гидроторакс. Отек легких и головного мозга. Обширные кровоизлияния в лимфатических узлах, тимусе, мягких тканях шеи, слизистых дыхательных путей и желудочно-кишечного тракта (ДВС-синдром).
Диагноз легионеллеза подтвержден лабораторно. Из легких выделена культура Legionella pneumophila 1-й серогруппы. Методом прямой иммунофлуоресценции получен положительный результат с отпечатками легких, непрямой флуоресценции — с сывороткой крови в титре 1:512.
Что такое синдром Жильбера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Синдром Жильбера — это генетический пигментный гепатоз с аутосомно-доминантным типом наследования, протекающий с повышением уровня неконъюгированного (свободного) билирубина, чаще проявляющееся в период полового созревания и характеризующийся доброкачественным течением [1] .
Краткое содержание статьи — в видео:
Синонимы названия болезни: простая семейная холемия, конституциональная или идиопатическая неконъюгированная гипербилирубинемия, негемолитическая семейная желтуха.
По распространённости данное заболевание встречается не менее, чем у 5 % населения, в соотношении мужчин и женщин — 4:1. Впервые заболевание описал французский терапевт Августин Жильбер в 1901 году.
Чаще синдром Жильбера проявляется в период полового созревания и характеризуется доброкачественным течением. Основным проявлением этого синдрома является желтуха.
К провоцирующим факторам проявления синдрома можно отнести:
- голодание или переедание;
- жирную пищу;
- некоторые лекарственные средства;
- алкоголь;
- инфекции (грипп, ОРЗ, вирусный гепатит);
- физические и психические перегрузки;
- травмы и оперативные вмешательства.
Причина заболевания — генетический дефект фермента УДФГТ1*1, который возникает в результате его мутации. В связи с этим дефектом функциональная активность данного фермента снижается, а внутриклеточный транспорт билирубина в клетках печени к месту соединения свободного (несвязанного) билирубина с глюкуроновой кислотой нарушается. Это и приводит к увеличению свободного билирубина.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Жильбера
Некоторые специалисты трактуют синдром Жильбера не как болезнь, а как физиологическую особенность организма.
До периода полового созревания данный синдром может протекать бессимптомно. Позже (после 11 лет) возникает характерная триада признаков:
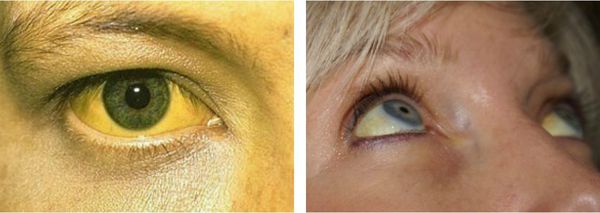
- желтуха различной степени выраженности;
- ксантелазмы век (жёлтые папулы);
- периодичность появления симптомов [1] .
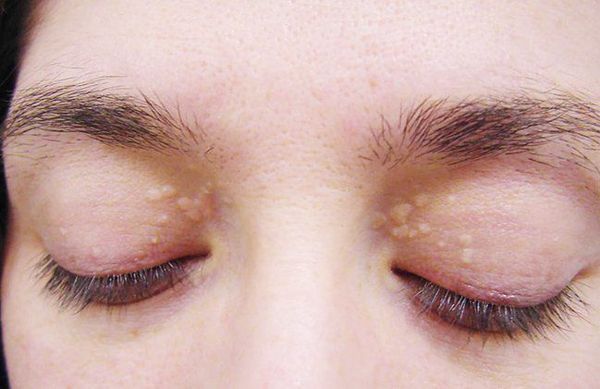
Желтуха чаще всего проявляется иктеричностью (желтушностью) склер, матовой желтушностью кожных покровов (особенно лица), иногда частичным поражением стоп, ладоней, подмышечных впадин и носогубного треугольника.
Заболевание нередко сочетается с генерализованной дисплазией (неправильным развитием) соединительной ткани.
Усиление желтухи может наблюдаться после перенесения инфекций, эмоциональной и физической нагрузки, приёма ряда лекарственных препаратов (в частности, антибиотиков), голодания и рвоты.
Клиническими проявлениями заболевания общего характера могут быть:
- слабость;
- недомогание;
- подавленность;
- плохой сон;
- снижение концентрации внимания.
В отношении ЖКТ синдром Жильбера проявляется снижением аппетита, изменением привкуса во рту (горечь, металлический привкус), реже возникает отрыжка, тяжесть в области правого подреберья, иногда наблюдается боль ноющего характера и плохая переносимость лекарственных препаратов.
При ухудшении течения синдрома Жильбера и существенном повышении токсичной (свободной) фракции билирубина может появляться скрытый гемолиз, усиливая при этом гипербилирубинемию и добавляя в клиническую картину системный зуд.
Патогенез синдрома Жильбера
В норме свободный билирубин появляется в крови преимущественно (в 80-85 % случаев) при разрушении эритроцитов, в частности комплекса ГЕМ, входящего в структуру гемоглобина. Это происходит в клетках макрофагической системы, особенно активно в селезёнке и купферовских клетках печени. Остальная часть билирубина образуется из разрушения других гемсодержащих белков (к примеру, цитохрома P-450).
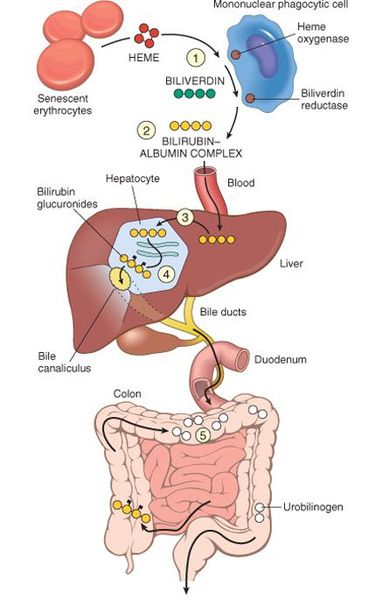
У взрослого человека в сутки образуется приблизительно от 200 мг до 350 мг свободного билирубина. Такой билирубин слаборастворим в воде, но при этом хорошо растворяется в жирах, поэтому он может взаимодействовать с фосфолипидами ("жирами") клеточных мембран, особенно головного мозга, чем можно объяснить его высокую токсичность, в частности токсичное влияние на нервную систему.
Первично после разрушения комплекса ГЕМ в плазме билирубин появляется в неконъюгированной (свободной или несвязанной) форме и транспортируется с кровью при помощи белков альбуминов. Свободный билирубин не может проникнуть через почечный барьер за счёт сцепления с белком альбумином, поэтому сохраняется в крови.
В печени несвязанный билирубин переходит на поверхность гепатоцитов. С целью снижения токсичности и выведения в клетках печени свободного билирубина при помощи фермента УДФГТ1*1 он связывается с глюкуроновой кислотой и превращается в конъюгированный (прямой или связанный) билирубин. Конъюгированный билирубин хорошо растворим в воде, он является менее токсичным для организма и в дальнейшем легко выводится через кишечник с желчью.
При синдроме Жильбера связывание свободного билирубина с глюкуроновой кислотой снижается до 30% от нормы, тогда как концентрация прямого билирубина в желчи увеличивается.
В основе синдрома Жильбера лежит генетический дефект — наличие на промонторном участке A(TA)6TAA гена, кодирующего фермент УДФГТ1*1, дополнительного динуклеотида ТА. Это становится причиной образования дефектного участка А(ТА)7ТАА. Удлинение промонторной последовательности нарушает связывание фактора транскрипции IID, в связи с чем уменьшается количество и качество синтезируемого фермента УДФГТ1, который участвует в процессе связывания свободного билирубина с глюкуроновой кислотой, преобразуя токсичный свободный билирубин в нетоксичный связанный.
Вторым механизмом развития синдрома Жильбера является нарушение захвата билирубина микросомами сосудистого полюса клетки печени и его транспорта глутатион-S-трансферазой, которая доставляет свободный билирубин к микросомам клеток печени.
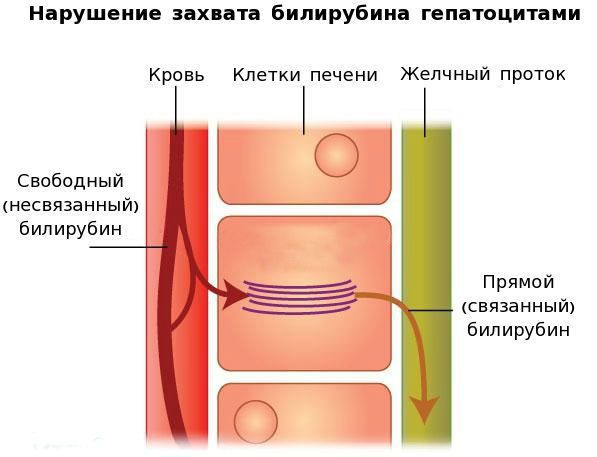
В конечном итоге вышеперечисленные патологические процессы приводят к увеличению содержания свободного (несвязанного) билирубина в плазме, что обуславливает клинические проявления заболевания [6] .
Классификация и стадии развития синдрома Жильбера
Общепринятой классификации синдрома Жильбера не существует, однако условно можно разделить генотипы синдрома по полиморфизму.
Читайте также:

