Журнал учета контактных по туберкулезу
Обновлено: 24.04.2024
ФЕДЕРАЛЬНЫЕ ТРЕБОВАНИЯ К МЕДИЦИНСКИХ РАБОТНИКАМ ИНФОРМИРОВАТЬ ОБ ИНФЕКЦИОННЫХ (ПАРАЗИТАРНЫХ) БОЛЕЗНЯХ
Медицинские работники в случае выявления у пациента инфекционной (паразитарной) болезни, носительства возбудителей инфекционной (паразитарной) болезни или подозрения на инфекционную (паразитарную) болезнь, а также в случае смерти от инфекционной (паразитарной) болезни, обязаны:
- в течение 2 часов сообщить о нем по телефону;
- затем в течение 12 часов представить экстренное извещение в учреждение, осуществляющее федеральный государственный санитарно-эпидемиологический надзор[1].
Таким образом, в случае постановки инфекционного диагноза или подозрения на заболевание медицинский работник обязан сделать запись о выявленном случае в Журнале учета инфекционных заболеваний (форма № 060/у), которая также утверждена Приказом № 1030, и информировать об этом учреждение, осуществляющее государственный санитарно-эпидемиологический надзор.
В дальнейшем полученная информация систематизируется, группируется по временному, территориальному, социально-возрастному признаку, проводится анализ данных, в том числе с применением статистического инструментария.
Обратите внимание!
Выявленные закономерности в характере течения эпидемического процесса учитываются в принятии управленческих решений, направленных на снижение рисков возникновения и распространения новых случаев инфекционных заболевания среди населения.
При больших объемах поступающей информации о случаях инфекционных и паразитарных заболеваний среди населения (например, среди жителей крупного мегаполиса) специалисты неизбежно сталкиваются с трудностями своевременной и корректной обработки полученных данных, сопряженных с ограничением времени и большими трудозатратами. Расскажем о том, как проводится такая работа в Москве.
ИНСТРУКЦИЯ О ПОРЯДКЕ РЕГИСТРАЦИИ СЛУЧАЕВ ИНФЕКЦИОННЫХ И ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ В МОСКВЕ
Москва — крупнейший город Европы, численность постоянного населения приближается к 13 млн чел.
В связи с этим в Москве регистрируется высокая заболеваемость инфекционными болезнями.
Порядок регистрации в Москве случаев инфекционных заболеваний определен Приказом Управления Роспотребнадзора по городу Москве от 16.03.2018 № 29.
Приказом утверждена Инструкция о порядке регистрации случаев инфекционных и паразитарных заболеваний в Москве ( далее — Инструкция).
Инструкция предназначена и обязательна к исполнению:
• для всех медицинских организаций;
• медицинских работников учреждений иного профиля, в том числе учреждений начального общего, основного общего, среднего (полного) общего образования, учреждений начального профессионального, среднего профессионального, высшего профессионального и послевузовского профессионального образования, специальных (коррекционных) для обучающихся, воспитанников с отклонениями в развитии, учреждений для детей-сирот и детей, оставшихся без попечения родителей, учреждений социальной защиты, других учреждений независимо от форм собственности и ведомственной принадлежности.
Рассмотрим общие положения Инструкции.
2. В каждой медицинской организации (филиале) приказом руководителя назначается лицо, ответственное за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений об инфекционном заболевании и ведение Журнала учета инфекционных и паразитарных заболеваний (ф. № 060/у).
Обратите внимание!
Приказом должен быть также определен сотрудник, заменяющий ответственное лицо на время его отсутствия. Приказ обновляется ежегодно, а также при смене ответственного лица.
3. В образовательных и других организациях ответственность за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений и ведение Журнала учета инфекционных и паразитарных заболеваний возлагается на медицинского работника, обслуживающего данное учреждение.
4. Журнал учета инфекционных заболеваний — основная учетная форма в организации, предназначенная для персонифицированной регистрации больных инфекционными заболеваниями и последующего контроля полноты и сроков передачи информации.
Обратите внимание!
Вести Журнал учета инфекционных заболеваний можно и в электронном виде.
Нумерация записей ведется с начала года раздельно по каждой нозологической форме. На каждое инфекционное заболевание (или носительство одного типа возбудителя) отводятся отдельные листы журнала. На массовые заболевания могут быть заведены отдельные Журналы.
Обратите внимание!
В медицинских учреждениях в Журнал должны быть внесены сведения не только о случаях заболевания, выявленных в самом учреждении, но и случаях заболевания у прикрепленного населения, выявленных в других учреждениях, в том числе в стационарах.
Все данные о больном, включая эпидемиологический анамнез и сведения о контактных, заносят в основную медицинскую документацию медицинской организации или иную медицинскую документацию, соответствующую специфике учреждения.
5. В Инструкции определен Порядок регистрации и оперативного оповещения о заболеваниях, подлежащих индивидуальной регистрации.
• инфекционного и паразитарного заболевания;
• подозрения на эти заболевания;
• носительства возбудителей инфекционных и паразитарных заболеваний, поствакцинальных осложнений;
• укусов, ослюнений и оцарапываний животными;
• укусов (присасываний) клеща;
• инфекций, связанных с оказанием медицинской помощи (далее — инфекционные заболевания).
Регистрации подлежит не только случай заболевания, но и подозрение на случай инфекционного заболевания. Инструкция регламентирует в ряде случаев передачу положительных результатов лабораторных исследований, но об этом далее.
Обратите внимание!
Информация передается вне зависимости от места проживания (регистрации, прописки) больного, т. е. регистрации подлежат в том числе случаи у иногородних, иностранцев, мигрантов, лиц без определенного места жительства и др.
Мы уже говорили о том, что в Москве регистрируется высокая заболеваемость инфекционными болезнями — ежегодно около 3 млн случаев, а число случаев персонифицированного учета — порядка 1500 в день.
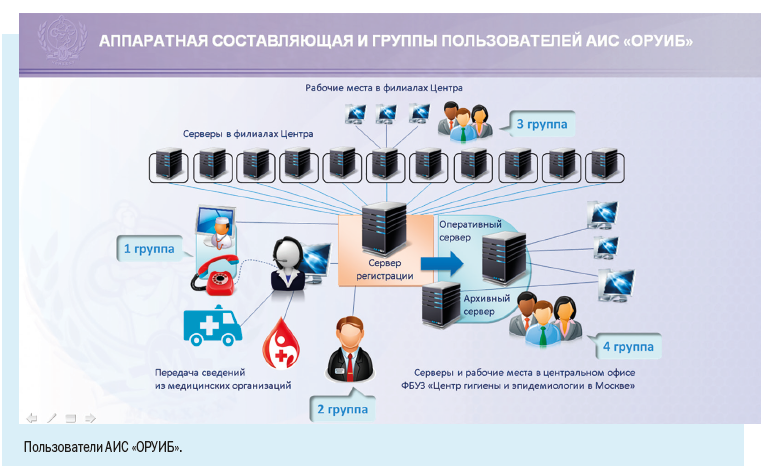
При наличии столь многочисленного и постоянно растущего населения и как следствие — высокой заболеваемости основным направлением совершенствования обеспечения эпидемиологического надзора в мегаполисе является широкое внедрение информационных технологий в повседневную работу врача-эпидемиолога.
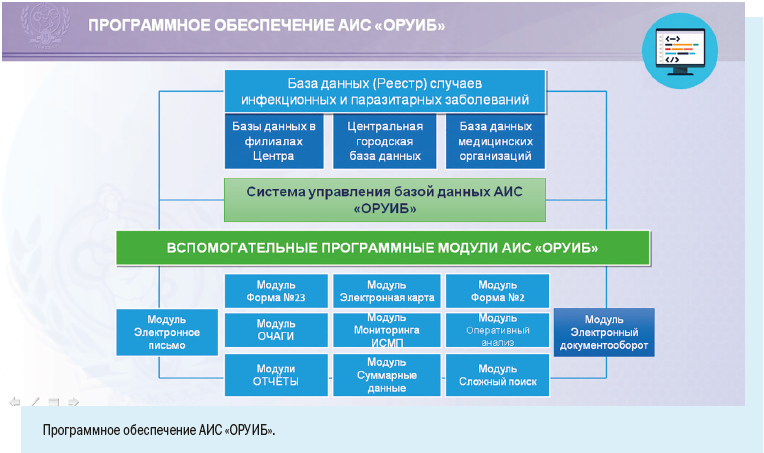
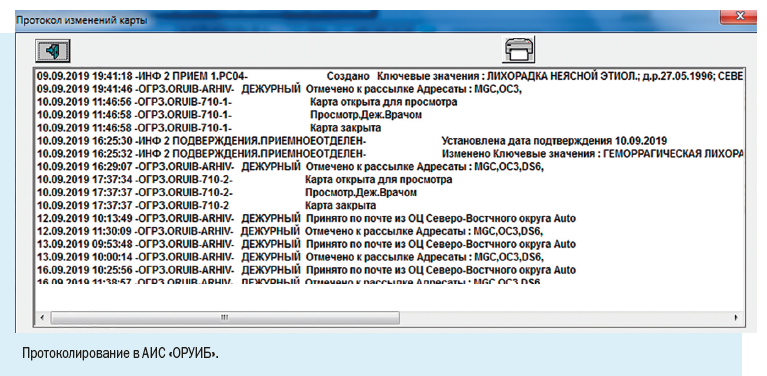
Установка рабочих мест информационной системы позволила ввести ряд полезных функций для самой медицинской организации: регистрировать случаи заболевания можно в круглосуточном режиме, что позволяет соблюдать регламентные жесткие сроки передачи информации, создавать собственный реестр больных, вести статическую обработку сведений и их анализ.
Суммарному (количественному) учету подлежат только острые респираторные вирусные инфекции, кроме госпитализированных случаев и случаев с летальным исходом — для них предусмотрена персонифицированная регистрация.
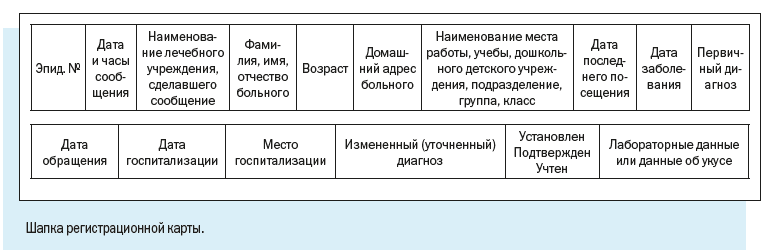
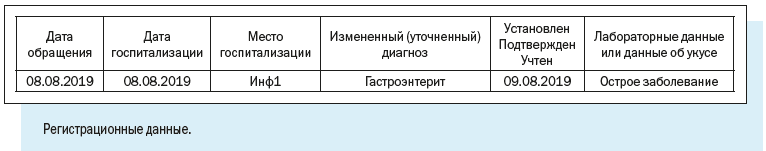
Персонифицированный учет болезней ведут с помощью специально разработанной Регистрационной карты инфекционного больного.
В отличие от Экстренного извещения Регистрационная карта предусматривает более широкий набор учитываемых признаков.
Как видим, в электронной регистрационной карте есть следующие регистрационные блоки:
1. Эпидемиологический номер — идентификатор, который в обязательном порядке присваивается регистрационной карте/случаю патологического состояния;
Эпидномер состоит из 8 цифр: первые две указывают на год регистрации случая, следующие 6 — порядковый номер случая в текущем году.
2. Имя текущего пользователя, дата и время работы с картой.
4. Диагноз — текущий и окончательный диагнозы, даты установления, характер течения и тяжести заболевания.
5. Информационный блок, содержащий сведения о пациенте, — паспортные данные, принадлежность к социально-возрастной, профессиональной группе, место работы или учебы больного, место жительства с указанием признака проживания.
Регистрационная карта содержит также блок ссылок на дополнительные окна, содержащие сведения о больном.
Например, при заболевании в медицинской организации, кроме даты госпитализации больного и наименования медицинской организации, регистрируются такие сведения, как диагноз при поступлении, наличие парентерального вмешательства и его суть, характер заражения, принятые меры.
В случае летального исхода учитываются данные медицинского свидетельства о смерти с подробными сведениями о результатах секции и патологоанатомических диагнозах.
Состав и объем регистрируемых данных зависит от конкретной инфекционной болезни, например:
• при регистрации острых кишечных инфекций в Карте фиксируется информация о подозрительных пищевых продуктах и месте их приобретения;
• при инфекциях, управляемых средствами специфической иммунопрофилактики, — данные прививочного анамнеза;
• при зоонозных инфекциях и укусах — сведения о животном и сырье;
• при поствакцинальном осложнении — подробные сведения о характере реакции, препарате и условиях его применения.
Таким образом, в основу перечня учитываемых показателей положена привязка оценки эпидемического процесса к конкретной группе инфекционной патологии, что определяет структуру эпидемиологического надзора.
Важно!
Все регистрируемые сведения носят официальный характер и должны быть основаны на первичной документации медицинских организаций.
1. В амбулаторно-поликлиническом учреждении.
Если больной госпитализируется с направлением от врача амбулаторно-поликлинического учреждения, случай заболевания регистрируется также сотрудниками амбулаторно-поликлинического учреждения.
2. В стационаре.
3. На вызове к больному бригадой скорой помощи.
4. В школе или ДДУ медицинским работником.
5. В оздоровительных учреждениях, а также в студенческих, строительных и иных коллективах медицинскими работниками.
Порядок подтверждения, изменения, отмены диагноза
Порядок регистрации и оперативного оповещения о случаях заболевания туберкулезом, заразными кожными инфекциями, венерическими заболеваниями, инфекцией, вызванной ВИЧ, имеет ряд особенностей, так как может быть установлен только врачом-специалистом, а также при регистрации и учете данных нозологий имеются дополнительные утвержденные регистрационные формы.
- персонала организаций, осуществляющих заготовку, переработку, хранение и обеспечение безопасности донорской крови и ее компонентов;
- персонала центров, отделений гемодиализа, трансплантации органов, гематологии;
- персонала клинико-диагностических и биохимических лабораторий;
- персонала хирургических, урологических, акушерско-гинекологических, офтальмологических, отоларингологических, анестезиологических, реаниматологических, стоматологических, инфекционных, гастроэнтерологических стационаров, отделений и кабинетов поликлиник (в том числе перевязочных, процедурных, прививочных);
- персонала диспансеров, перинатальных центров, станций и отделений скорой помощи, центров медицины катастроф, фельдшерско-акушерских пунктов, здравпунктов;
- персонала учреждений с круглосуточным пребыванием детей или взрослых;
- доноров крови (ее компонентов), костного мозга, органов и тканей, спермы;
- лиц, относящихся к группам риска (потребители инъекционных наркотиков).
Важным критерием отнесения инфекционного заболевания к ИСМП является срок его возникновения после пребывания в медицинской организации. Так, регистрация внутрибольничных гнойно-воспалительных заболеваний осуществляется в течение 30 дней после операционного вмешательства и 1 года после установления имплантата. Регистрации подлежат заболевания родильниц гнойно-воспалительными заболеваниями, связанными с родами, выявленные в период пребывания в акушерском стационаре и/или в течение 30 дней после родов. Регистрации подлежат заболевания новорожденных, выявленные в период пребывания в акушерском стационаре и/или в течение 7 дней после выписки, независимо от предполагаемого характера инфицирования (внутрибольничного, внутриутробного, интранатального). Генерализованные формы (сепсис, остеомиелит, менингит) подлежат регистрации, если заболевание выявлено в течение месяца после рождения.
от 2 октября 2006 года N 690
Об утверждении учетной документации по выявлению туберкулеза методом микроскопии
______________________________________________________________
Документ не нуждается в госрегистрации
Министерства юстиции Российской Федерации. -
Письмо Минюста России от 10.11.2006 N 01/10004-АБ
______________________________________________________________
В соответствии с пунктом 5.2.11 и 5.2.100.1 Положения о Министерстве здравоохранения и социального развития Российской Федерации, утвержденного постановлением Правительства Российской Федерации от 30 июня 2004 года N 321 (Собрание законодательства Российской Федерации, 2004, N 28, ст.2898; 2005, N 2, ст.162; 2006, N 19, ст.2080) и в целях упорядочения выявления больных туберкулезом методом микроскопии в лечебно-профилактических учреждениях
- учетную форму N 05-ТБ/у "Направление на проведение микроскопических исследований на туберкулез" согласно приложению N 1;
- учетную форму N 04-ТБ/у "Журнал регистрации микроскопических исследований на туберкулез" согласно приложению N 2;
- учетную форму N 04-1-ТБ/у "Журнал регистрации диагностического материала, собранного для микроскопических исследований на туберкулез" согласно приложению N 3;
- учетную форму N 04-2-ТБ/у "Сопроводительный лист доставки диагностического материала для микроскопического исследования на туберкулез" согласно приложению N 4;
- инструкцию по заполнению учетной формы N 05-ТБ/у "Направление на проведение микроскопического исследования на туберкулез" согласно приложению N 5;
- инструкцию по заполнению учетной формы N 04-ТБ/у "Журнал регистрации микроскопических исследований на туберкулез" согласно приложению N 6;
- инструкцию по заполнению учетной формы N 04-1-ТБ/у "Журнал регистрации диагностического материала, собранного для микроскопических исследований на туберкулез" согласно приложению N 7;
- инструкцию по заполнению учетной формы N 04-2-ТБ/у "Сопроводительный лист доставки диагностического материала для микроскопического исследования на туберкулез" согласно приложению N 8.
2. Рекомендовать руководителям органов исполнительной власти субъектов Российской Федерации в сфере здравоохранения организовать применение учетной документации по выявлению туберкулеза методом микроскопии в подведомственных лечебно-профилактических учреждениях.
3. Контроль за исполнением настоящего приказа возложить на заместителя Министра Р.А.Хальфина.
ISSN 2071-5021
Главное меню
Экспорт новостей

Журнал в базах данных
    |
 |
GoogleАкадемия
Главная Архив номеров №4 2007 (4) Формирование и анализ отчетных форм по туберкулезу, требования и принципы
Скачкова Е.И., Новожилов А.В., Кучерявая Д.А.
ЦНИИОИЗ Росздрава
Skachkova E.I., Novozhilov A.V., Kucheryavaya D.A.
Federal Public Health Institute
Formation and analysis of report forms on TB, requirements and principles.
| Любая отчетная документация как инструмент эпидемиологического мониторинга должна отражать основные направления оценки ситуации и организации оказания медицинской помощи, должна помогать организаторам здравоохранения и врачам оценить свои усилия и их качество, должна быть проста в заполнении и не должна содержать ненужной, излишне детальной и сложной к сбору и анализу информации. | The article presents an analysis of report documents as an instrument for epidemiological monitoring. These documents are required to reflect the basic ways of the situation analysis and health care organization, provide assistance to health care managers and physicians in assessing their activity and quality of work; the report documents should be simple for filling and contain no redundant information, no information excessive in details that could be difficult to collect and analyze. |
Закономерности эпидемиологии туберкулеза достаточно сложны. На процесс его распространения среди населения оказывает влияние множество факторов в разной степени отраженных общепринятыми показателями (1). Степень распространения туберкулеза зависит от:
- региональных особенностей (демографических, социальных, экономических, уровня жизни, образования, миграция и т.д.) (3, 8)
- воздействия политики и экономики (кризисов, конфликтов) (3, 8)
- степени влияния на гражданское население высокого уровня распространения туберкулеза в пенитенциарной системе) (3, 8)
- эффективности противотуберкулезных мероприятий (организация профилактики, своевременное выявление, качественная работа по выявлению туберкулеза лабораторной и рентгеновских служб, эффективное лечение и т.д., проводимых, как специализированными учреждениями, так и учреждениями общей лечебной сети) (3, 8).
Регистрируемые значения показателей, отражающих ситуацию по туберкулезу, в значительной мере зависят и от факторов, не связанных с непосредственными результатами работы по профилактике, выявлению и лечению туберкулеза. На их уровень влияют и такие факторы, как:
- используемая система статистики (учетные и отчетные формы, движение данных, ответственные организации за сбор и обработку статистического материала),
- квалификация персонала, собирающего и обрабатывающего информацию и техническая поддержка этого процесса (средства связи, компьютеризация, программное обеспечение),
- интересы, как головных, так и региональных учреждений (2, 4, 5, 9).
Мониторинг и оценка изменений эпидемиологических показателей и индикаторов, отражающих эффективность противотуберкулезных мероприятий должны быть основаны на официально утвержденных формах в сочетании с данными, собираемыми в ходе специальных исследований. При этом важно, чтобы система статистической отчетности позволяла проводить сбор достоверной информации, необходимый анализ данных в на региональном и федеральном уровнях с использованием принципов доказательной медицины и, наконец, принимать адекватные управляющие решения.
Поэтому, параллельно с обзором традиционных показателей и индикаторов по туберкулезу, в данной статье уделяется внимание вопросам совершенствования подходов к реализации отчетных форм и расчету показателей, наиболее удобных для контроля распространения туберкулеза.
Отчетная форма №8 традиционно отражает половую и возрастную характеристику впервые выявленных случаев туберкулеза с разбивкой в зависимости от локализации туберкулезного процесса и наличия бактериовыделения. Сведения для данной формы собираются в основном из учетной формы № 089-2003 Т/У
Разбивка по локализации процесса. В Российской Федерации, как и во всем мировом сообществе, принята разбивка по локализации: туберкулез органов дыхания, туберкулез легких, туберкулез внелегочных локализаций или внелегочный туберкулез. Одновременно с выделением локализации процесса исторически и статистически принято было выделять в структуре туберкулеза легких фиброзно-кавернозный туберкулез, как показатель своевременности выявления, а в структуре внелегочных форм наиболее распространенные локализации (туберкулез внутригрудных лимфатических узлов, туберкулез костей и суставов, мочеполовой туберкулез, туберкулез ЦНС и мозговых оболочек, туберкулез глаз). Одновременно выделялись туберкулезная интоксикация неуточненной этиологии и туберкулез с пылевым профессиональным заболеванием. По нашему мнению нет необходимости детальной разбивки внелегочного туберкулеза, который занимает в структуре впервые выявленных больных не более 4%. Необходимо знать общее количество внелегочных форм туберкулеза и, по аналогии с выделением ФКТ, туберкулеза ЦНС и мозговых оболочек, как наиболее тяжелой формы, свидетельствующей о дефектах выявления.
Характеристика бактериовыделения. До 1999 года в отчетной форме регистрировался с характеристикой бактериовыделения только туберкулез органов дыхания. В 1999 году впервые стали выделять в структуре общей заболеваемости формы с бактериовыделением, определенным любым методом, а бациллярный туберкулез органов дыхания – только методом бактериоскопии. В 2005 году под влиянием международных требований бактериовыделение стали регистрировать и в отношении туберкулеза легких (любым методом, только культуральным и бактериоскопическим, не зависимо от результатов посева). Однако как и раньше, так и сейчас в отчетной форме не регистрируется бактериовыделение при внелегочном туберкулезе, хотя этот факт также должен учитываться при проведении эпидемиологического мониторинга. Также непонятно зачем было выделять при характеристике бактериовыделения туберкулеза легких бактериовыделение, определяемое любым методом, когда можно было дать только разбивку по микроскопии и посеву, что больше соответствует международным требованиям, сделав такую же разбивку и для внелегочных форм.
Выделением дополнительных групп по характеристике места проживания. Изначально во всех формах фиксировались отдельно жители села для оценки заболеваемости туберкулезом в сельской местности. Дополнительно к этому с 1999 года в отчетную форму включили жителей других территорий, из которых вначале в подстрочнике, а с 2005 года в основной таблице, были выделены иностранные граждане; больных других ведомств, в том числе в подразделениях УИН (ФСИН). Дополнительно к этому в 2005 году в подстрочник были введены лица без определенного места жительства с выделением детей и подростков. Мы считаем данное разделение правильным и необходимым при оценке эпидемиологической ситуации в группах высокого риска, которыми и являются лица, находящиеся в учреждениях ФСИН, и не имеющие места жительства, а также иностранные граждане.
Выделение в отчетной форме о заболеваниях активным туберкулезом рецидивов может считаться возможным только в случае выделения данной группы больных и при регистрации вновь выявленных случаев и в других отчетных формах (№9, №10, №11).
Отчетная форма №33 была создана в 1976 году в виде отчета-вкладыша № 4, для сбора сведений о контингентах больных туберкулезом. Следовательно основной функцией данной формы является отслеживание числа больных, состоящих на учете в противотуберкулезных учреждениях по активным и неактивным группам, движения контингентов и организации оказания им медицинской помощи с оценкой их результатов. Сведения для данной формы собираются в основном из учетной формы № 030-4/у.
При сборе данных нам необходимо:
- Проследить путь больных туберкулезом от момента взятия на учет до момента снятия с учета, в том числе при смерти больного.
- Оценить показатель распространенности туберкулеза на территории.
- Оценить работу в группах высокого риска по туберкулезу с результатами в виде профилактики заболеваемости.
- Оценить объем оказания медицинской помощи на разных этапах и в зависимости от вида лечения.
- Оценить результаты лечебных мероприятий в виде показателей прекращения бактериовыделения и закрытия полостей распада как для впервые выявленных больных, так и для других групп с попыткой оценить качество оказания помощи через оценку временных рамок при оказании данной помощи.
Несмотря на упорное мнение международных специалистов о необходимости оценивать результаты лечения только по прекращению бактериовыделения, как эпидемиологически наиболее важного показателя, не стоит забывать и о динамике процесса по закрытию полостей распада. Любая полость деструкции в легким есть источник микобактерий туберкулеза. Пока есть деструкция, даже при отсутствии бактериовыделения, есть угроза возобновления выделения микобактерий в окружающую среду. Только больной с прекращенным бактериовыделением и без признаков распада легочной ткани может считаться излеченным и не опасным для общества. Также часто забывается, что полость без бактериовыделения – это, скорее всего, полость с обструкцией бронха, которая не позволяет МБТ выходить наружу. Но прекратится обструкция – возобновится бактериовыделение. А если лечение больного при этом будет минимизировано, то возрастает угроза появления и лекарственно-устойчивых штаммов, что является еще большей угрозой и для жизни больного и для общества в целом.
При формировании отчетной формы по больным туберкулезом, состоящим на учете в противотуберкулезном учреждении, необходимо помнить, что данная форма – это не научно-значимый источник данных, а инструмент оценки эпидемиологического благополучия или неблагополучия территории и оценки организации работы среди больных туберкулезом и ее качества.
Также считается излишним клиническая детализация процессов с малым удельным весом в структуре больных (внелегочные формы).
Характеристика движения больных должна отражать этапность (6, 7):

Этот принцип должен соблюдаться и при характеристике бактериовыделения, и работе с группами риска, и при оценке результатов лечения.
Результаты лечения должны не только отражать характеристику исходов, но и качество излечения. Качество излечения можно оценить через соотношение исход / затраченное время на лечение. Чем меньше потрачено времени на излечение одного больного, тем меньше затраты, меньше лекарств, меньше времени работы врача, меньше материально-технических вложений.
Именно поэтому так важно стало оценивать результаты лечения к 6 месяцу. Именно поэтому данная характеристика организации работы должна присутствовать в отчетной форме. Четкие временные рамки (6 и 12 месяцев, а не полтора года в среднем) позволят и организаторам и самим врачам соотнести результаты лечения и затраты, вложенные в данный результат.
Для наглядности мы свели всю информацию, которую можем получить из учетно-отчетных форм в сводную аналитическую таблицу (смотри ниже), а также создали схему формирования и движения учетно-отчетных форм по туберкулезу (смотри ниже).
Сводная аналитическая таблица по учетно-отчетным формам, используемым при организации деятельности противотуберкулезной службы

заведующая отделом комплектования Государственного архива Кузбасса.
ВОПРОС
Помогите, пожалуйста, определить сроки хранения для ряда медицинских журналов. Некоторые журналы можно найти только в утративших силу документах. Что делать в такой ситуации?
ОТВЕТ
В Таблице приведем примерные сроки хранения для вашего списка журналов. Важно отметить, что эти сроки хранения обозначены применительно к этим заголовкам в текущих условиях конкретного учреждения здравоохранения на современном этапе.
Также при определении сроков хранения специфических медицинских документов советуем изучить примерные номенклатуры дел, разработанные в учреждениях здравоохранения различных регионов страны. Найти их можно на сайтах организаций.
ТАБЛИЦА
Сроки хранения некоторых медицинских журналов
№ п.п.
Документ
Срок хранения
Основание
(в том числе примерное)
Журнал выдачи медикаментов
Статья 241 Приказа № 1030[1]
Журнал регистрации термометрии сотрудников обсерватора
Статья 295 Приказа № 1030
Статья 301 Приказа № 1030
Журнал регистрации термометрии сотрудников центра
Статья 295 Приказа № 1030
Статья 301 Приказа № 1030
Журнал учета отходов класса Б
Статья 1108 Перечня 2007 [2]
Статья 288 Приказа № 1030
Журнал учета отходов класса В
Статья 1108 Перечня НТД 2020
Статья 288 Приказа № 1030
Журнал дезинфекционных мероприятий
Статья 295 Приказа № 1030
Журнал генеральных уборок
Статья 295 Приказа № 1030
Журнал учета процедур в процедурном кабинете
Статья 110 Приказа № 1030
Журнал предстерилизационной очистки № 366-У
Статья 110 Приказа № 1030
Журнал учета обследования сотрудников методом молекулярно- биологического исследования мазков со слизистой ротоглотки и носа на коронавирус COVID-19 (SARS –CoV-2)
Статья 170 Приказа № 1030
Журнал учета обследования пациентов методом молекулярно- биологического исследования мазков со слизистой ротоглотки и носа на коронавирус COVID-19 (SARS –CoV-2)
Статья 170 Приказа № 1030
Журнал учета контроля температуры, АД, сатурации пациентов, поступающих в центр
3 года после последнего обращения
Статья 342 Приказа № 1030
Журнал учета проведения дезкамерной обработки постельных принадлежностей после пациентов № 354-У
Статья 296 Приказа № 1030
Журнал регистрации и контроля работы бактерицидной установки № 450/у-06
Статья 295 Приказа № 1030
Журнал учета операций, связанных с обращением лекарственных средств для медицинского применения № 450/у-06
Статья 295 Приказа № 1030
Журнал проведения инструктажа для среднего и младшего медицинского персонала
Журнал регистрации температуры и относительной влажности воздуха в помещении
Журнал выдачи дезинфицирующих средств и кожных антисептиков
Статья 241 Приказа № 1030
Журнал учета ингаляций
Статья 110 Приказа № 1030
Журнал учета инъекций на посту
Статья 110 Приказа № 1030
Журнал учета перевязок
Статья 110 Приказа № 1030
Журнал учета постановки блокад
Статья 110 Приказа № 1030
Журнал учета выдачи направлений на консультации
Статья 332 Приказа № 1030
Журнал учета обследования пациентов, поступающих на медицинскую реабилитацию и санаторно-курортное лечение в Центр на определение антител классов М, G (IgM, IgG) к новому коронавирусу COVID-19
Статья 257 Приказа № 1030
Журнал учета обследования сотрудников Центра на определение антител классов М, G (IgM, IgG) к новому коронавирусу COVID-19
Статья 257 Приказа № 1030
Журнал регистрации отбора биологических объектов на определение содержания этилового спирта № 453/у-06
Статья 367 Приказа № 1030
Журнал контроля работы стерилизаторов воздушного, парового (автоклавов) № 257-У
Статья 235 Приказа № 1030
Журнал регистрации микробиологических исследований № 252-У
Статья 230 Приказа № 1030
Журнал изолятора, изоляционной комнаты № 125/у
Статья 75 Приказа № 1030
Журнал учета инфекционных заболеваний № 60/у
Статья 119 Приказа № 1030
[1] Здесь и далее – Приказ Минздрава СССР от 04.10.1980 № 1030.
[2] Здесь и далее – Перечень типовых архивных документов, образующихся в научно-технической и производственной деятельности организаций, с указанием сроков хранения (утв. Приказом Минкультуры России от 31.07.2007 № 1182; в ред. от 28.04.2011).
[3] Здесь и далее – Перечень типовых управленческих архивных документов, образующихся в процессе деятельности государственных органов, органов местного самоуправления и организаций, с указанием сроков их хранения (утв. Приказом Росархива от 20.12.2019 № 236).
Читайте также: