Жженый сахар при коклюше
Обновлено: 24.04.2024
В случае, когда вирус поразил как минимум 40% площади лёгочных тканей, пациента начинает мучить сухой кашель спустя 7-10 дней с момента его выписки из стационара. Данная проблема может сохраняться вплоть до нескольких месяцев.
Лица, которые перенесли коронавирусную инфекцию весной прошлого года, отмечают, что сильный кашель беспокоил их в течение 2 недель, спустя которые они отмечали покашливание, длившееся еще 3 месяца. Это привело к формированию рефлекса, проявляющегося при минимальных физических нагрузках.
Отличие КОВИД-19 от иных возбудителей заключается в отсутствии воспалительной реакции. Участки легких, поражённые инфекцией, начинают отекать, а кровь в кровеносных сосудах коагулирует, что ведет к тромбообразованию. Поражающее действие вируса распространяется с высокой скоростью. Так, первичное КТ-исследование показывает 15% поражённых тканей, а его повторное проведение спустя 1-2 недели позволяет выявить более 65%-ое их поражение. Обследование перенесших коронавирус пациентов, проводимое каждый месяц, позволяет установить, что при чистых легких появляются приступы сильного кашля. Ключевая причина лежит в переживаниях человека о том, что заболевание может вновь поразить его организм.
Появление осложнений
На сегодняшний день точно не установлен период, в течение которого пациент, переболевший коронавирусом, начинает страдать от кашля. Каждый случай является индивидуальным. Основным фактором, провоцирующим его возникновение или появление симптома фиксированного выдоха, служат простудные заболевания или чрезмерные физические нагрузки. Ремиссия может длиться от нескольких недель до нескольких месяцев.
В течение какого времени кашель мучает человека после КОВИД-19?
Кашель продолжает мучить человека в течение длительного времени, после его избавления от коронавирусной инфекции. Известны случаи, когда люди, занимавшиеся спортом и чувствовавшие себя абсолютно здоровыми, не могли избавиться от этой проблемы несколько месяцев к ряду. Наблюдаются приступы сильного кашля, на смену которым приходит лёгкое покашливание, после чего начинается очередное обострение. Специалисты говорят о том, что курение может стать причиной хронического кашля.
Меры, которые необходимо принимать при длительном кашле
Врачи говорят о том, что многолетний опыт медиков в борьбе с кашлем может быть применим в случае его устранения в постковидный период. Свою эффективность в этом направлении показала дыхательная гимнастика. В сети интернет можно найти множество различных упражнений. Если во время их выполнения появляется головокружение и слабость, то следует завершить занятия и повторить попытку выполнить их на следующий день. Длительность сеанса необходимо постепенно увеличивать. Только продолжительные занятия дыхательной гимнастикой дадут положительный результат.
Кашель представляет собой реакцию, которую организм дает на повреждение дыхательных путей, нанесенное вирусом. Несмотря на выздоровление, остаточные явления будут давать о себе знать, пока не зарубцуются все раны. Также должна рассосаться соединительная ткань. Это дает основания специалистам полагать, что симптоматические средства народной медицины могут оказаться эффективными. Но обращение к врачу является обязательным.
Случаи, когда можно обойтись без лечения
После перенесённого коронавируса может появиться как сухой кашель, так и с выделением мокроты. Обязательна ли терапия в каждом из случаев?
Ни один из врачей не может дать точный ответ на этот вопрос. Ключевым фактором является клиническая картина. Лечение можно не проводить, если:
- состояние пациента удовлетворительное;
- температура его тела не повышается;
- легкие не имеют очагов воспаления, выявленных на снимке рентгенограммы.
В этом случае кашель будет обусловлен неполным восстановлением лёгочных тканей. Нужно выждать немного времени, и симптом самостоятельно исчезнет. Однако необходимо наблюдать за состоянием. В случае его ухудшения следует как можно скорее обратиться к врачу (терапевту или пульмонологу).
Иногда восстановительный период затягивается по вине пациента. Причиной этого являются продолжительные ингаляции на основе муколитических растворов. Следует помнить, что любые процедуры должны выполняться строго с предписания врача. Разрешено употреблять минеральную воду или применять физраствор для увлажнения дыхательных путей.
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
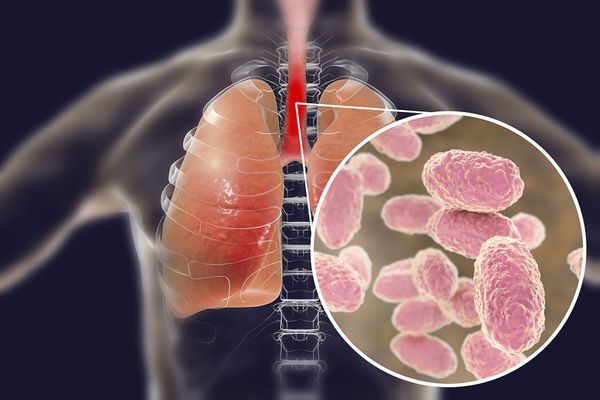
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
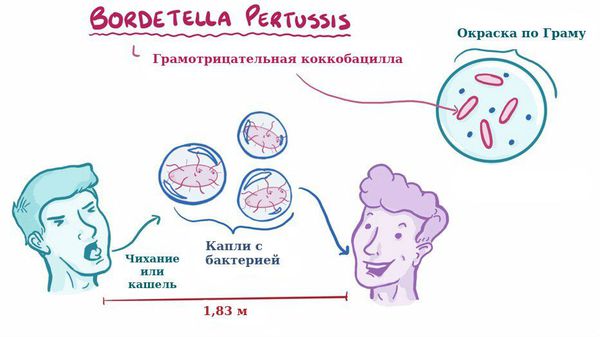
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
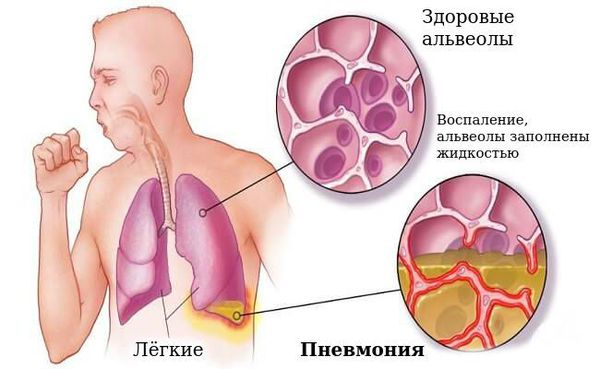
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
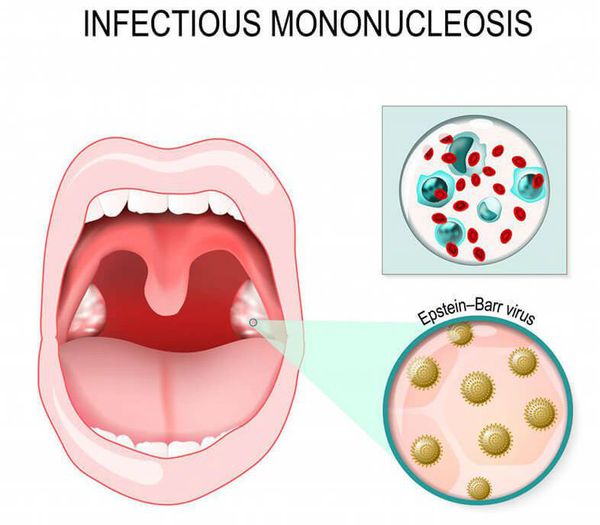
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
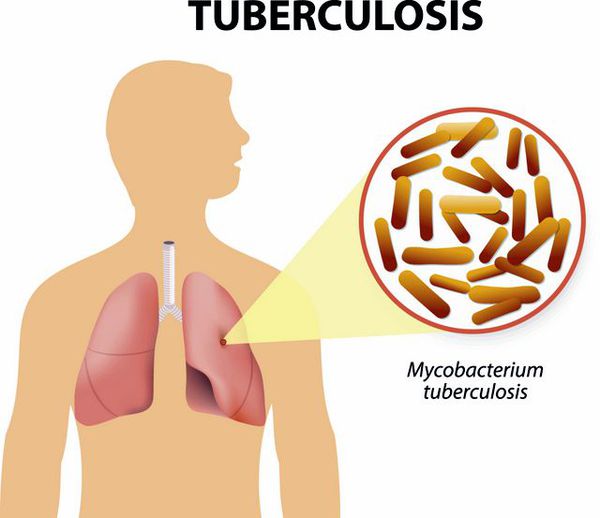
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
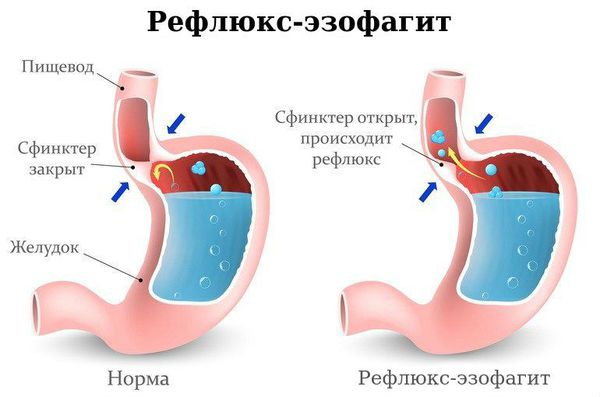
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Что делать, если ребенок кашляет? Лечим кашель у ребенка
Каждый ребенок кашляет. Родители обычно начинают беспокоиться, если кашель постоянный, тут они всячески стараются помочь ребенку перестать кашлять. Но кашель - почти всегда благо, он помогает очистить дыхательные пути. Поэтому в большинстве случаев нужно не подавлять кашель ребенка, а помочь ему лучше откашляться. Верхние дыхательные пути у ребенка постоянно вырабатывают специальную слизь. К ней прилипают все посторонние частицы, находящиеся во вдыхаемом им воздухе, например, пыль, микробы. Столь же постоянно вырабатываемая слизь удаляется при помощи микроскопических клеточных ресничек, продвигавших ее кверху.
При заболеваниях дыхательных путей выделение слизи увеличивается, организм стремится как бы "выбросить" болезнетворных микробов. Но те крошечные реснички, которые в здоровом организме занимались продвижением слизи, при болезни перестают работать. Поэтому, если бы не кашель, малыш задохнулся бы слизью. При кашле нужна помощь только лишь тогда, когда мокрота становится густой, липкой и удаляется с трудом. В этом случае необходимо снизить вязкость мокроты.
Кашляют не только больные, но очень часто и здоровые дети. Подсчитано, что ребенок восьми- двенадцати лет в день кашляет около 11 раз. Откашливание накапливающейся, особенно за ночь, слизи - вполне нормальное явление.
Что делать при кашле ребенка? Подавлять следует лишь "сухой" кашель, который вызван раздражением слизистой при небольшом количестве мокроты. При острых респираторных инфекциях сухой кашель длится несколько часов, затем сменяется влажной. При ларингитах и трахеитах для лечения кашля применяют подавляющие кашель средства. Например, кодеин, глауцин, бутамират др. Иногда вместо лекарственных препаратов лучше поить ребенка горячим молоком с добавлением ? десертной ложки чайной соды на стакан. При ларингите смягчают сухой кашель паровые ингаляции, но простые ингаляции не помогут при бронхите. Также при ларингите очень хороший эффект дает вдыхание отвара картошки из кастрюльки через раструб из свернутой бумаги.

Если кашель влажный или он после нескольких кашлевых толчков удаляет мокроту и прекращается на время, нет необходимости принимать меры по его подавлению, ведь кашель выполняет свою функцию. Если кашель затягивается долго и ребенок никак не может откашлять мокроту, то назначают разжижающие средства, муколитики: бромгексин, ацетилцистеин, амброксол и другие. Их применяют по назначению врача при хронических процессах, а при острых бронхитах они не нужны. Такие препараты рекомендуют использовать дважды в сутки, утром и вечером за несколько часов до сна. Однако нельзя ими пользоваться постоянно, их длительное использование может только усилить кашель.
Популярные отхаркивающие средства, применяемые многими родителями, чтобы улучшить отхождение мокроты увеличивают ее жидкую часть благодаря выдыхаемым легкими эфирным маслам. Многие из них продаются в виде готовых лекарств в легко дозируемой форме, которые могут заменить традиционные народные средства для лечения кашля травами. Это мукалтин - препарат из алтейного корня, ликорин - экстракт лилейных и амариллиевых растений, пектусин - препарат из мяты и эквалипта.
Маленьким малышам для лечения кашля лучше использовать противокашлевые грудные сборы трав. Но эффективность этих средств весьма сомнительна, как и растирание грудной клетки средствами, содержащими эфирные масла. Они немного облегчают кашель, но не влияют на причину болезни. А вот любым жиром натирать малыша вредно, так как при этом ухудшается кожное дыхание, а действия на кашель практически нет. Также упорный и мучительный кашель ребенка может быть причиной опасной болезни коклюш. При коклюше кашель легче предупредить вакцинацией, чем лечить противокашлевыми и противовоспалительными средствами.

Также не эффективны все перечисленные средства при кашле, который связан с обструкцией бронхов. Например, при астме и обструктивном бронхите, при которых кашель проявляется свистом на выдохе из грудной клетки. Для лечения этих болезней врач назначает спазмолитические средства, в основном используют симпатомиметики - сальбутамол, аминофиллин и другие.
Антибиотики в большинстве случаев при кашле не применяют. Бронхит и прочие так называемые простудные заболевания вызываются вирусами. Антибиотики же помогают при болезнях, вызываемых бактериями, например, пневмонии - воспалении легких.
При бронхите горчичники, банки, жгучие пластыри и растирания недопустимы, физиотерапевтические электропроцедуры малоэффективны. Ванны с температурой воды 39 С длительностью до десяти минут усиливают кровоток в коже. Но их нельзя делать при высокой температуре ребенка из-за опасности перегрева.
У ряда детей после бронхита кашель остается в течение нескольких недель из-за сохранения избыточной продукции слизи. Подавлять такой кашель вредно, его часто приходится, наоборот, стимулировать, когда слизь у ребенка "клокочет в горле", раздражая и беспокоя родителей. В таких случаях нажмите на трахею на шее или ложкой на корень языка - это вызовет кашлевой толчок и на время прекратит клокотание.
Современная фармацевтическая индустрия предлагает много средств от кашля. Но покупать любой понравившейся сироп от кашля для малыша не следует, прежде чем стараться унять кашель во что бы то ни стало, выясните причину, породившую кашель. Только устранив причину кашля, можно избавиться от нее навсегда.
Тем не менее, если все не помогло и ребенок старше трех лет, то эффективной мерой в большинстве случаев остаются ингаляции через небулайзер разжижающими мокроту средствами - флуимуцил, лазолван с одновременным применением ацетилцистеина внутрь.

Кашель – это симптом широкого спектра заболеваний дыхательных путей. Он представляет собой рефлекторный механизм их очистки. В большинстве случаев кашель возникает непроизвольно, но иногда человек может вызвать его собственными усилиями. Острый длится до трех недель, подострый – до восьми недель, хронический – более восьми недель.
Что такое мокрота?
Мокрота – это субстанция, которая накапливается на стенках органов дыхательной системы в случае их заболевания. Секрет в легких и бронхах вырабатывается всегда и отходит в небольших количествах без раздражения кашлевых рецепторов.
Но в условиях развития патологического процесса его становится слишком много. Мокрота различается по составу и бывает:
- при воспалительном процессе или бронхиальной астме – слизистой;
- при бактериальных заболеваниях – гнойной;
- при отеке легких – серозной;
- при туберкулезе или раке органов дыхания – кровянистой.
В любом случае из дыхательных путей она должна удаляться. Ее скопление чревато обструкцией бронхов. Если их просветы будут перекрыты, возникнет дыхательная недостаточность, представляющая угрозу жизни.
Типы кашля
По количеству выделений различают продуктивный и непродуктивный кашель Первый сопровождается отхождением мокроты и, по сути, выполняет свою главную функцию. Второй является сухим. На начальной стадии заболевания он бывает таковым из-за повышенной вязкости мокроты. Но он может возникнуть и под действием иных раздражителей кашлевых рецепторов (воспалительного процесса или стекающего носового секрета).
Обычно кашель сначала бывает непродуктивным, а по мере разжижения мокроты становится влажным. Это доставляет неудобства, но необходимо для выздоровления. Однако неприятные ощущения и незнание принципа действия кашлевого механизма заставляют людей совершать серьезные ошибки при лечении.
Распространенные заблуждения при лечении кашля
Мы собрали самые частые ошибки, которые допускаются при борьбе с кашлем. Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения.
Заблуждение 1. Подавление кашлевого рефлекса при отхождении мокроты
Эта ошибка вызвана неправильным пониманием природы кашля. Люди считают, что проблема заключается именно в нем, поэтому и стремятся устранить неприятный симптом. Однако кашель – это не болезнь, а механизм очистки дыхательных путей. Он помогает бороться с последствиями заболевания в виде скопления мокроты.
Но иногда и понимание необходимости откашляться не помогает. Больной принимает средства для подавления этого рефлекса, избавления от дискомфорта. При влажном кашле возникает ощущение, будто человек сейчас захлебнется. Это хочется предотвратить.
Но принимать противокашлевые препараты в этом случае недопустимо, иначе мокрота будет накапливаться в легких. Необходимо очищать дыхательные пути. В этом помогут муколитические (Флуимуцил и др.) и отхаркивающие (Таблетки от кашля и др.) препараты.
Заблуждение 2. Лечение кашля антибиотиками
В представлении многих антибиотики – это чудо-средство, которое спасает от запущенных заболеваний. Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка – это выбор, который может привести к серьезным побочным эффектам:
- подавление микрофлоры кишечника;
- авитаминоз;
- дисфункция печени;
- нарушение почечных структур.
Антибиотики (например, Амоксициллин) назначают для лечения осложнений заболевания, вызвавшего кашель. И только в случае, если они имеют бактериальную природу (например, пневмония). Но сам симптом никогда не вызывается бактериями.
Поэтому принимать антибиотики можно только по показаниям. Без контроля врача к ним лучше не прибегать. Не имея медицинских знаний, не получится правильно выстроить поддерживающую терапию.
Заблуждение 3. Прием муколитических средств при сухом кашле невирусного характера
Многие считают, что сухой кашель – это всегда симптом начала вирусного респираторного заболевания. Но он может вызываться и другими причинами. Бывает, что излишков мокроты в организме нет, и разжижать муколитическими препаратами, такими как Амбробене, просто нечего.
Для правильного подбора необходимых медикаментов нужно установить причину кашля:
- если это назальный затек – лечить насморок (Африном и др.);
- если это аллергическая реакция – принимать антигистамины, например, Тавегил;
- если это реакция на сухой воздух – увлажнить его;
- если это кашлевой невроз – пройти курс психотерапии.
В таких случаях прием традиционных противокашлевых препаратов (Доктора Мома и др.) не дает эффекта. Люди начинают подозревать осложнения и принимать сильные лекарства, что вредно для организма. Для предотвращения этого лучше сразу обратиться к врачу, который найдет причину кашля.
Заблуждение 4. Использование неэффективных народных средств
Здесь мы рассмотрим сразу четыре распространенные ошибки, выясним их природу и определим правильный порядок действий.
| Ошибка | Почему это неправильно | Что нужно делать |
|---|---|---|
| Нахождение в сухом помещении во время ОРЗ. | Это устоявшийся миф, будто влажность в помещении препятствует выздоровлению. На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом. | Намеренно повышать влажность в помещении, где находится больной. В этом поможет бытовая техника или обычная влажная уборка. |
| Отказ от лекарств в пользу растительных аналогов (листьев шалфея и т.д.). | Люди боятся лекарств, считая их химией. Но растения могут нанести не меньший вред (например, передозировка активным веществом или аллергическая реакция). | Принимать медикаменты, подобранные врачом с учетом диагноза и сопутствующих заболеваний. |
| Лечение горчичниками и банками. | Польза их клинически не подтверждена. Зато вред в виде ожогов кожи и непомерной нагрузки на сосуды очевиден. | Выбирать методы лечения, эффективность которых доказана. |
| Игнорирование кашля. | Многие считают, что кашель, как и насморк, рано или поздно проходит сам. Но он не всегда бывает вызван легкой простудой, поэтому есть риск пропустить серьезное заболевание. | Лечить кашель, предварительно установив его причину. Важно не допустить переход его в хронический, поскольку это делает дыхательные пути более уязвимыми. |
Правильное лечение кашля
Главная задача при лечении респираторного заболевания – освободить легкие от мокроты. В первые несколько дней она может накапливаться, вызывая сухой кашель. Но в дальнейшем секрет должен разжижаться и выводиться из организма.
Если этого не происходит, необходимо принимать муколитические (разжижающие мокроту) и секретомоторные (стимулирующие ее отхождение) медикаменты. Подбирать их лучше под контролем врача.
По наблюдениям пульмонологов, мокрота лучше всего отходит по утрам, в положении лежа на боку. Не следует принимать отхаркивающие препараты на ночь, в противном случае поспать не удастся.
Если сухой кашель вызван не заболеваниями дыхательных путей, а воспалением горла или аллергией, стратегия лечения будет иной. Здесь допустимо подавлять кашлевой рефлекс такими препаратами, как Коделак и др. Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его.
Что делать, если мокрота не отходит?
Это вещество накапливает болезнетворные микроорганизмы. К тому же в большом количестве оно препятствует дыханию. Поэтому нельзя допускать, чтобы мокрота скапливалась в легких. Если лекарства не помогают, можно простимулировать ее отхождение дополнительными средствами:
- обильным теплым питьем;
- ингаляциями;
- травяными сборами;
- употреблением имбиря;
- дыхательной гимнастикой.
Однако сначала следует посоветоваться с лечащим врачом. Он подскажет оптимальный состав сбора или вещество для ингаляции. Важно, чтобы они не снижали эффективность основной терапии и не вызывали индивидуальных реакций.
В случае, если самостоятельное откашливание невозможно, мокроту убирают с помощью аспиратора. К такой мере прибегают при мышечной слабости.
Какие болезни могут быть причиной кашля? И правда ли, что бывает кашель при сердечных недомоганиях?
Причин для кашля может быть очень много. Прежде всего, это заболевания дыхательной системы: верхних и нижних дыхательных путей. Это могут быть заболевания уха, придаточных пазух носа, наружной части носа, ротоглотки, бронхов и альвеол. Кроме того, причиной кашля могут быть заболевания желудочно-кишечного тракта. Например, рефлюкс (заброс содержимого желудка в пищевод), который довольно часто бывает у детей.
Также нередкая причина кашля — аллергия.
Часто кашель может быть и симптомом сердечных заболеваний. Поэтому, если очевидных признаков заболевания дыхательных путей одновременно с кашлем мы не наблюдаем, стоит исключить сердечную причину.
Помимо этого, у кашля возможны и психогенные причины — таким образом ребенок проявляет защитную реакцию на стресс. В таком случае следует обратиться уже к психологу или психотерапевту. Даже очень опытному врачу необходимо время, чтобы точно установить истинную причину кашля. А сделать это крайне важно для назначения правильного лечения.
Есть ли различия в лечении сухого и влажного кашля? Эффективны ли препараты от этих видов кашля или это больше похоже на рекламный ход?
Обязательно хочу обратить внимание читателей на то, что подбором препаратов занимается только врач, а не родители. Как бы красиво по телевизору ни рекламировали то или иное лекарство, самостоятельно назначать его ребенку или себе нельзя ни в коем случае.
Кашель действительно делится на сухой и влажный. При сухом кашле слизистая сухая, раздражены рефлексогенные зоны и кашлевой центр. А при влажном кашле есть чрезмерное отделяемое — слизь (или мокрота, как принято ее называть).
Можно ли вылечить кашель народными средствами: горчичниками, редькой с медом, жженым сахаром, прогреванием паром над картошкой?
Для начала поясним, что лечат не кашель, а заболевание, которое его вызывает, — и заболеваний таких, как мы выяснили, много.
А что касается вышеперечисленных народных методов, то здесь мое мнение однозначно: в XXI веке лечить заболевания горчичниками или прогреванием паром от картошки не только не полезно, но и опасно.
Горчичники могут вызвать на нежной детской коже аллергию или ожог. Редька с медом может разве что стать источником витаминов — и то, если ребенок во время болезни захочет это съесть. Жженый сахар точно так же не имеет к кашлю никакого отношения. Прогревание горячим паром над картошкой — не помощь, а настоящее вредительство. Пар блокирует работу мерцательного эпителия и обжигает слизистую. В результате вместо избавления от кашля вы получите дополнительные проблемы.
В качестве домашнего лечения и помощи можно предложить ребенку чай с вареньем или с лимоном, морсы, компоты или фрукты — как источник витаминов.
Так ли полезны ингаляторы при кашле, как о них говорят? С какого возраста их можно применять? И можно ли делать ингаляции минеральной водой?
Снова повторюсь — решение о применении ингалятора должен принимать только врач, а не родители. Не спешите при первых же признаках болезни и кашле делать ингаляции, это может быть опасно. Ингаляторы действительно полезны, они обладают высоким терапевтическим эффектом. Но все зависит от модели прибора и от того лекарства, которое будет назначено.
В педиатрии есть ситуации, когда ингаляторы применяются и после рождения малыша, в стационарах. Если это необходимо, то врач и для домашнего лечения назначит определенную дозу определенного лекарства.
Что касается минеральной воды — применять ее можно только для питья! Ни в коем случае не заливайте ее в ингалятор. Дышать в ингаляторе можно только лекарственными средствами, которые придуманы специально для небулайзеров. Минеральная вода не стерильна, мы точно не знаем ее состав, разве можно дышать такой субстанцией? Легкие — это очень сложно устроенный человеческий орган. Только вдумайтесь, за день они перекачивают до 15 тысяч литров воздуха. Именно легкие защищают нас от окружающей среды, и нарушить эту биологическую систему слизистой мы не имеем права. Поэтому если уж очень хочется минеральной воды, то лучше ее просто выпить. 200 мл горячей минералки улучшат самочувствие и даже помогут разжижить мокроту.

Как понять, что простуда переходит в бронхит?
Давайте разбираться в понятиях. Что такое простуда? Это вирусная инфекция. Когда человек говорит о том, что он простудился, врач понимает, что инфекция развилась в результате какой-то причины: был определенный триггер. Например, пациент намочил ноги на морозе, выпил холодной воды, контактировал в автобусе с заболевшим, испытал стресс и т. д.
А бронхит — это та же вирусная инфекция, только нижних дыхательных путей. Чаще всего это заболевание сопровождается кашлем. Для того чтобы диагностировать бронхит, педиатр должен выслушать хрипы. Существует также и бактериальный тип бронхита, но возникает он крайне редко — в случае осложнений, тяжелого течения заболевания, длительной вирусной инфекции. В большинстве случаев все бронхиты вирусной природы.
Что делать, если кашель начался у младенца? Какие признаки должны насторожить родителей особо? Как отличить ОРВИ от крупа или коклюша?
Полностью кашлевой рефлекс у ребенка формируется к 5–6 годам. Чем ребенок младше, тем более он уязвим. Именно поэтому кашель у младенца — это очень тревожный симптом, который должен насторожить родителей.
Причин кашля может быть много: от начала вирусной инфекции до асфиксии — когда что-то попало в дыхательные пути. Малыш может подавиться слюной, молоком или водой. Кашель также может быть проявлением какого-то серьезного врожденного заболевания, которое начало появляться по мере роста малыша.
Сколько обычно длится кашель и что делать, если он затянулся?
На фоне терапии вирусная инфекция к концу недели должна закончиться, и кашель постепенно затихает. Если кашель сохраняется более 4 недель, то это вызывает тревогу, родителям нужно посоветоваться с врачом, который определит затяжное течение или признаки осложнения.
Мамы часто приводят кашляющих детей в садик и говорят, что это остаточный кашель и ребенок не заразный. Это правда?
И второй аспект этой проблемы — чисто психологический: другие родители, конечно же, будут переживать и нервничать, видя рядом со своим ребенком малыша, который кашляет, чихает или хлюпает носом. Пусть даже он уже и не несет в себе вирус. Из уважения к остальным детям и родителям лучше не водить ребенка с кашлем в сад и школу. Хотя справедливости ради нужно заметить, что во многих европейских странах родители совершенно спокойно приводят детей с кашлем и насморком в образовательные учреждения. И никто не обращает на это внимания.
Как понять, что пора подключать антибиотики?
Очень часто мамы, только услышав кашель и предполагая, что у ребенка бронхит, начинают давать ему антибиотик. Еще раз подчеркну — решение о начале приема лекарства, а особенно антибиотиков, должен принимать только врач. Ведь в большинстве случаев причина бронхита — вирусы, а при вирусной инфекции антибиотики не только не помогут, но и навредят. Они смажут картину заболевания, снизят резистентность микроорганизмов к антибиотикам, могут вызвать аллергию, расстроить среду слизистой дыхательных путей и среду кишечного тракта. Чаще всего бактериальные признаки воспаления может показать анализ крови, который назначается доктором. И в этом случае врач уже выписывает антибиотик.
Почему кашель может быть только утром или только вечером?
Очень важно всегда при разговоре с врачом рассказывать подробно обо всех симптомах болезни, в том числе и о времени, когда кашель наиболее активен. Такие детали зачастую могут помочь поставить верный диагноз.
Кашель утром объясняется тем, что во время лежания в верхних дыхательных путях, в пазухах и в носу скапливается много патологической слизи. И когда ребенок встает, слизь стекает вниз и начинается кашель. Также утренний кашель может говорить о рефлюксе.
Кашель в определенное время дня или в определенном месте может говорить и об аллергии. Например, днем ребенок был в школе или в детском саду и не контактировал с аллергеном. А к вечеру пришел домой — и начался контакт. Поэтому всегда внимательно подмечайте детали, они очень помогут врачу при сборе анамнеза.
Читайте также:

