Зуд в уретре при вич
Обновлено: 23.04.2024
Среди большого числа проявлений ВИЧ-инфекции поражения кожи занимают особое место. Поражения кожи могут иметь важное диагностическое значение как для острой стадии болезни, так и для определения стадий вторичных заболеваний.
Among a large number of manifestations of HIV infection lesions occupy a special place. Skin lesions may have important diagnostic value for the diagnosis of acute stage of the disease, and to identify the stages of secondary diseases.
Заболеваемость ВИЧ-инфекцией (ВИЧ — вирус иммунодефицита человека) сохраняет тенденцию к неуклонному росту. Существенно увеличилось число больных с поздними стадиями ВИЧ-инфекции и наличием различных оппортунистических заболеваний, в частности поражений кожного покрова. Диагностика этих изменений нередко представляет большие трудности на догоспитальном уровне для врачей общего профиля, а также дерматологов и инфекционистов [1, 2].
Среди множества специфических проявлений ВИЧ-инфекции и оппортунистических заболеваний поражения кожи занимают особое место, т. к. уже с момента манифестации заболевания являются наиболее частым и ранним ее проявлением [1–3]. Вовлечение кожи в патологический процесс обусловлено как иммунодефицитом в целом, так и тем обстоятельством, что ВИЧ поражает не только Т-лимфоциты-хелперы, но и клетки Лангерганса, играющие важную роль в дермальных иммунных реакциях и, возможно, являющиеся местом первичной репликации ВИЧ в коже.
В 2011–2014 гг. в ИКБ № 2, куда госпитализируется более 80% ВИЧ-инфицированных больных в г. Москве, нами наблюдались 586 пациентов с различными кожными проявлениями, что составило 69% от общего числа госпитализированных (в 4-й стадии ВИЧ-инфекции — 88%). Их можно подразделить на 3 группы: кожные проявления при манифестации ВИЧ-инфекции, заболевания в стадии вторичных проявлений (4-я стадия) и поражения кожи, не связанные с ВИЧ-инфекцией. Поражения кожи могут иметь важное диагностическое значение. Часто на ранних стадиях развития болезни (уже через 3–4 недели после заражения) на коже больного может появиться острая экзантема (3-е место после мононуклеозоподобного синдрома и лимфаденопатии), состоящая из отдельных эритематозных пятен и папул [1, 4]. Пятнисто-папулезная сыпь — своеобразное поражение кожи у ВИЧ-инфицированных, которое до сих пор не получило определенного нозологического статуса. Сыпь имеет распространенный характер, обычно сопровождается легким зудом. Она локализуется в основном на верхней половине туловища, шее и лице; дистальные отделы конечностей поражаются редко. Папулезную сыпь рассматривают как проявление морфологической реакции кожи на инфицирование ВИЧ. Изменения на коже сопровождаются лихорадкой, изменениями на слизистых ротоглотки (чаще кандидоз полости рта). После стихания острой фазы (2–2,5 недели) пятна и папулы подвергаются спонтанному регрессу. Экзантема при острой ВИЧ-инфекции не отличается морфологической спецификой, поэтому в стационар больные чаще всего направляются с диагнозами: острая респираторная вирусная инфекция, токсикоаллергическая реакция, корь, краснуха. Надо отметить, что состояние иммунного статуса у этой категории больных не имеет существенных отклонений от нормы, а исследование крови на ВИЧ методом иммуноферментного анализа имеет сомнительные или отрицательные результаты, т. к. специфические антитела еще отсутствуют. В ранние сроки диагноз ВИЧ-инфекции может быть подтвержден только методом полимеразной цепной реакции. Серологические реакции на ВИЧ у этих больных становятся положительными позже, чаще через 6–12 недель от начала острой фазы болезни.
Экзантема, наблюдаемая в периоде сероконверсии, обусловлена самим вирусом иммунодефицита, все другие изменения кожи связаны с оппортунистическими заболеваниями, развивающимися на фоне иммунодефицита при снижении СД4+ менее 300 клеток. Этиологически можно выделить 3 основные группы кожных проявлений у больных ВИЧ/СПИД: неопластические, инфекционные (вирусные, грибковые, бактериальные, паразитарные) и дерматозы неясной этиологии. Первые две группы относятся к ВИЧ-индикаторным заболеваниям, так как все виды опухолей у больных ВИЧ/СПИД имеют вирусную этиологию и их формирование обусловлено тяжелым иммунодефицитом. Дерматозы неясной этиологии, возможно, обусловлены лекарственно-аутоиммунными поражениями, особенно при длительной антиретровирусной терапии (АРВТ) (в частности — Эпивиром) или специфической терапии оппортунистических заболеваний, не исключено и непосредственное воздействие ВИЧ на кожу. Самыми распространенными у больных СПИДом являются грибковые поражения кожи и слизистых. Наиболее часто наблюдаются кандидоз, руброфития, разноцветный лишай (81%) [5, 6]. Другие микозы встречаются значительно реже. Особенностями грибковых заболеваний при ВИЧ-инфекции являются: поражение лиц молодого возраста, особенно мужчин; быстрая генерализация с формированием обширных очагов, расположенных по всему кожному покрову; упорное течение; резистентность к проводимой терапии. Характерно сочетание поражения кожи и слизистых оболочек (полость рта, гениталии). Второе место среди поражений кожи занимает себорейный дерматит (68%). Как правило, у этих больных он протекает остро и тяжело. Вначале процесс локализуется только на лице (брови, усы, область рта), волосистой части головы и на разгибателях верхних конечностей. При развитии процесса на волосистой части головы можно обнаружить довольно сильное шелушение, напоминающее перхоть. Иногда при ВИЧ процесс может распространиться по всему кожному покрову в виде зудящих экзематозных бляшек. Такое распространение дерматита говорит о резко пониженном иммунитете и является плохим прогностическим признаком. Третье место по частоте занимают герпетические инфекции, в частности вирусы простого герпеса 1-го и 2-го типов и varicella zoster (28%) [7, 8]. Герпетические высыпания могут появиться на любом участке кожи и слизистых оболочек, но чаще они возникают на губах, половых органах или в перианальной области. Высыпания часто трансформируются в крупные, болезненные, долго не заживающие язвы. Нередко клинические проявления герпеса напоминают ветряную оспу или импетиго. Помимо поражения кожи и слизистых оболочек, при ВИЧ-инфекции у больных часто развивается герпетический проктит, который проявляется в виде болезненной отечной эритемы в перианальной области. Опоясывающий лишай при условии возникновения его у лиц молодого возраста из группы риска, отсутствии провоцирующих заболеваний и иммуносупрессивной терапии служит индикатором ВИЧ-инфекции. Пузырьковые высыпания сопровождаются сильными болями, оставляют рубцы, рецидивируют, что не наблюдается у лиц без иммунного дефицита. Наиболее характерным дерматологическим неопластическим проявлением ВИЧ-инфекции остается саркома Капоши, вызванная вирусом простого герпеса 6-го типа [9, 10]. Надо отметить, что ее частота снизилась с 40% у мужчин со СПИДом в 1980–90 гг. до 9% начиная с 2000 г. Основными клиническими особенностями саркомы Капоши является то, что у большинства больных заболевание развивается в возрасте до 35 лет; очаги поражения на коже носят распространенный характер; склонность к быстрой генерализации процесса (в первую очередь поражаются легкие, желудочно-кишечный тракт, лимфоузлы и слизистая оболочка полости рта); высокая смертность в течение короткого времени без лечения. Появление на коже различных пятен синюшного или розового цвета, бляшек или папул у лиц молодого возраста обязательно должно насторожить лечащего врача в отношении ВИЧ-инфекции и требует обязательного проведения гистологического исследования биоптата кожи для исключения саркомы Капоши. В поздних стадиях болезни кожные элементы (розеолы, папулы, пятна) становятся многочисленными, инфильтрируются, могут изъязвляться. Обильные кожные проявления практически всегда сопровождаются выраженным лимфостазом, поражением суставов, с развитием контрактур. Примером прямой зависимости поражения кожи от ВИЧ-инфекции может служить папилломавирусная инфекция кожи и слизистых оболочек (10%) [11, 12]. У ВИЧ-инфицированных больных изменения на коже имеют необычный вид, поражают нетипичные места, многочисленные, имеют участки распада в центре папул, сливаются и после хирургического удаления практически всегда рецидивируют. Эти элементы появляются преимущественно на лице, а также в области гениталий и могут быть крупными (гигантский моллюск), напоминать рак кожи, остроконечные кондиломы, обычные вульгарные бородавки и кератоакантомы.
У трети ВИЧ-инфицированных в течение нескольких недель от начала лечения различных оппортунистических инфекций этиотропными препаратами, а также АРВТ появлялась распространенная зудящая сыпь в виде эритематозных пятен и папул, что расценивалось как медикаментозная токсикоаллергическая реакция. Нами наблюдались и более тяжелые медикаментозные реакции, в частности синдром Стивенса–Джонсона и токсический эпидермальный некролиз.
Учитывая все вышеизложенное, больным ВИЧ-инфекцией с поражениями кожи и слизистых оболочек необходимо постоянное наблюдение врача-дерматолога. Для достижения положительного эффекта от проводимого лечения необходимы более продолжительные курсы терапии кожных заболеваний и максимальные дозы используемых препаратов, а после излечения — прием показанных препаратов профилактически. Помимо терапии кожных заболеваний больным ВИЧ-инфекцией показано назначение АРВТ. Диагностика кожных проявлений имеет важное практическое значение, так как способствует более раннему установлению диагноза ВИЧ-инфекции, своевременному назначению АРВТ, улучшению качества и продолжительности жизни пациента.
Литература
М. В. Нагибина* , 1 , кандидат медицинских наук
Н. Н. Мартынова**, кандидат медицинских наук
О. А. Преснякова**
Е. Т. Вдовина**
Б. М. Груздев***, кандидат медицинских наук
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** ГБУЗ ИКБ № 2, Москва
*** МГЦ СПИД, Москва
ВИЧ – крайне распространенная в последние годы и отличающаяся высокой степенью опасности для человеческой жизни инфекция.
Патология отличается коварством.
Проявляется оно в запоздалой диагностике из-за отсутствия ярко выраженных первых симптомов.

Чтобы заподозрить у себя заражение, стоит знать первые признаки ВИЧ, которые могут сказать о необходимости посетить врача.
Как быстро вирус иммунодефицита обнаруживает себя, спрашивают пациенты, и каковы особенности его проявлений.
Есть ли какие-то характерные для женщин черты, и как проявится патология у детей?
Как скоро ВИЧ дает о себе знать
ВИЧ – вирус, относящийся к семейству ретровирусов.

Передается он в основном половым путем, но возможны и другие варианты распространения.
При этом, как отмечают доктора, значительной разницы между симптоматикой у мужчин и женщин нет.
Как и любой патоген, попадающий в организм, ВИЧ проходит через стадию инкубации.
В это время происходит активное накопление вирусных частиц в организме при помощи их размножения.
Инкубация – промежуток времени, который, по сути, лежит между заражением и появлением начальных симптомов.
Как отмечают врачи, инкубация может длиться до полугода, а порой и дольше.
При этом четко установить момент заражения бывает сложно.
Объясняется это тем, что первые проявления ВИЧ часто игнорируются пациентом.

В инкубационный период ВИЧ и вовсе невозможно заподозрить в присутствии в организме.
Пациента не тревожат ни какие-то симптомы, ни изменения в общем состоянии, ни другие проблемы.
Важно иметь в виду, что-то, когда проявятся первые признаки ВИЧ, зависит от силы иммунной системы.
Это значит, что если иммунитет достаточно силен, появление тревожных звоночков может отложиться более, чем на полгода.
Если же иммунная система дополнительно ослаблена, инфекция даст о себе знать раньше, чем ожидается.
Особенности острой инфекции
Первая фаза развития заболевания носит название острой инфекции.
В этот период все симптомы болезни напоминают инфекционный мононуклеоз.
На приеме доктора пациент жалуется, что у него увеличились в размерах лимфатические узлы в области шеи, поднялась без видимых причин температура, ухудшилось общее состояние.
Характерной особенностью является невозможность снизить температуру с помощью приема антибактериальных препаратов, что намекает на вирусную природу болезни.
Также многие жалуются на поражение миндалин ангиной.
Доктор во время осмотра может отметить, что селезенка и печень у пациента имеют большие размеры, отличаются от стандартных показателей.
Однако этот симптом присутствует не у всех.
В анализе крови картина типичного воспаления.
На кожном покрове может появляться мелкая пятнистая сыпь, которая не чешется и в принципе почти не доставляет неудобств.
Порой появляются расстройства в работе кишечника.
В исключительных случаях возможно появление симптомов менингита или энцефалита.
Все признаки сохраняются в среднем в промежутке времени от пары дней до нескольких месяцев.
Невозможность четкой установки причины должна стать первым красным флажком, позволяющим заподозрить ВИЧ.
Период носительства без симптомов
Многие считают, что температура при первых признаках ВИЧ – едва ли не единственный симптом.
Теперь известно, что это не так.
Острая стадия часто сопровождается иными признаками, помимо изменений показателей температуры.
Однако на смену острой стадии приходит время бессимптомного носительства.
Именно оно является самым коварным.
Дело в том, что бессимптомное носительство может длиться до пяти лет подряд, а порой и больше.
При этом в организме пациента есть вирус, и человек может передавать его окружающим во время сексуальных контактов.
То есть он становится источником инфекции, но сам об этом даже не подозревает, так как его ничего не беспокоит.
Правда, во время бессимптомного носительства вирус становится возможно обнаружить в крови, так как начинают вырабатываться антитела к нему.
Как отмечают доктора, пять лет – усредненная длительность течения бессимптомной стадии.
Существуют люди, у которых эта стадия проходила молниеносно – меньше, чем за один месяц.
А у некоторых она растягивалась на десятилетия.
Это не только затрудняло диагностику, но и создавало угрозу для окружающих людей.

О первых симптомах ВИЧ
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
Лимфоаденопатия генерализованного типа
Лимфоаденопатией врачи называют увеличение лимфатических узлов.
Генерализованная форма этого отклонения ставится в том случае, если изменения затрагивают две и более группы лимфатических узлов.
Если другие стадии болезни текли стерто, то лимфоаденопатия может быть первым симптомом ВИЧ, проявляющимся перед вторичными изменениями в организме.
Многие пациенты полагают, что раз болезнь передается половым путем, значит в первую очередь в патологический процесс должны вовлекаться лимфатические узлы, расположенные в паху.
Это мнение ошибочно.
Как отмечают врачи, в первую очередь увеличиваются шейные лимфатические узлы.
Также могут изменять размеры лимфоидные образования над ключицей, в области подмышек.
Паховые же изменяются в последнюю очередь, а могут и вовсе не вовлекаться в патологический процесс.
Как говорят врачи, при ВИЧ-ассоциированной лимфоаденопатии узлы не болезненные, не сохраняют хорошую подвижность, не спаиваются с кожей.
Насторожиться необходимо в том случае, если других причин для изменения их размеров не выявлено.
Важно не пропустить подобные изменения и не объяснять их, как беспричинные или идиопатические.
Стадия лимфоаденопатии занимает в среднем около трех месяцев.
Она сопровождается медленным, но неуклонным снижением массы тела.
Вторичные симптомы
Терминальная стадия ВИЧ известна в медицинской практике, как СПИД.
Она характеризуется развитием вторичных проявлений болезни.
Выделяют несколько форм, которые могут как существовать изолированно, так и сочетаться между собой в различных вариациях:
- 1. Пневмония пневмоцистного типа. Заболевание, которое трудно поддается лечению. Наиболее часто приводит к летальному исходу у ВИЧ+ пациентов. Характеризуется одышкой, кашлем, выделением мокроты и другими неприятными симптомами. Тяжело поддается лечению с помощью антибиотиков.
- 2. Саркома Капоши. Под этим заболеванием понимают развитие опухолей из тканей лимфатических сосудов. От этого вторичного проявления страдают в основном представители мужского пола, у женщин оно встречается довольно редко. Опухоли могут локализоваться в любых местах, включая полость рта и внутренние органы.
- 3. Различные генерализованно протекающие инфекции. У пациентов с ВИЧ+ статусом генерализововаться может любая инфекция. Кандидоз, туберкулез, цитомегаловирус – все это представляет угрозу. Так как иммунитет не может полноценно выполнять свои функции. Естественно, от вида инфекции будут зависеть и симптомы. Характерной особенностью является тяжелое течение болезней, устойчивость к разным методам терапии.
- 4. Изменения в нервной системе. Изменения в нервной системе в первую очередь проявляются выраженным снижением памяти. Порой оно доходит до полноценного слабоумия.
Особенности первичных проявлений у женщин
Как отмечают врачи, при половых контактах у женщин риск заразиться вирусом иммунодефицита человека несколько выше, чем у мужчин.
При этом для представительниц прекрасного пола характерны некоторые специфические симптомы, которые не встречаются у мужчин.
Женский организм может реагировать на заболевание различными отклонениями в менструальном цикле.
Причем эти отклонения могут развиться на любом этапе заболевания.
И, к сожалению, довольно редко вызывают у женщин настороженность в отношении своего здоровья.
Естественно, у мужчин не подобного отклонения, так как отсутствуют менструации.
Из-за строения половых и мочеиспускательных органов у женщин также чаще развиваются воспалительные процессы в этой зоне.
Они всегда носят вторичный характер, а потому считаются поздним проявлением заболевания.
Но ни одна из этих особенностей не позволяет облегчить диагностику ВИЧ-инфекции с опорой на симптоматику.
Ведь как воспаление мочеполовых органов, так и сбои в менструальном цикле характерны и для множества других заболеваний.
Особенности у детей
Дети, пораженные ВИЧ еще в утробе матери, значительно отличаются от здоровых детей.
Часто такие малыши отстают в росте и развитии, имеют выраженный недобор веса, позднее начинают ходить на двух ногах и говорить.
Инфекция у детей склонна поражать в первую очередь нервную систему.
Это неблагоприятно сказывается на общем состоянии ребенка после рождения.
Сегодня, как отмечают врачи, если женщина принимает в беременность антиретровирусную терапию, вероятность заражения плода минимальна.
Чтобы оградить ребенка от опасного для жизни заболевания, рекомендуется не только проходить в беременность тестирование на ВИЧ.
Но и принимать лекарства, если выявится положительный статус.
ВИЧ – сложно диагностируемая инфекция.
Случаев заболевания с каждым годом регистрируется все больше и больше.
Людям необходимо знать о первых симптомах заражения, чтобы вовремя заподозрить у себя болезнь и обратиться к врачу.
Хоть ВИЧ и не лечится, но он сегодня хорошо подавляется с помощью медикаментов, не оказывая влияния на продолжительность и качество жизни пациента.
Главное – вовремя начать полноценное лечение под контролем грамотного врача.
Острый уретрит – довольно распространенное заболевание, как среди мужчин, так и среди женщин.
Характеризуется оно воспалительным поражением слизистой мочеиспускательного канала.
У женщин острый уретрит чаще протекает одновременно с воспалением мочевого пузыря.
Это происходит из-за того, что женская уретра очень короткая и широкая по сравнению с мужской.
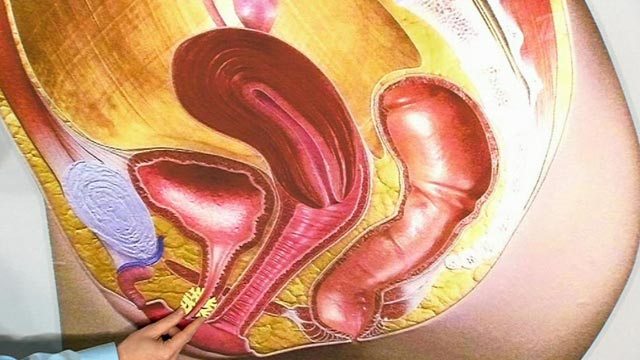
У мужчин мочеиспускательный канал длинный, извитой и узкий.
Воспаляться может его передняя или задняя часть.
Воспаление передней уретры обычно приводит к последующему поражению простаты (простатит).
При поражении задней уретры воспалительный процесс чаще переходит на мочевой пузырь.
Острый уретрит у мужчин проявляется более ярко и характерно
Острый уретрит у мужчин проявляется более ярко и характерно, нежели у женщин.
В качестве причины острого уретрита могут выступать такие факторы, как:
- переохлаждение
- стрессы
- аллергические реакции организма
- травмы мочеполовых путей при диагностических исследованиях
Одной из наиболее частых причин острого уретрита является
Однако одной из наиболее частых причин острого уретрита является патогенная микрофлора.

Острый уретрит, спровоцированный такими микроорганизмами, называется специфическим.
Острый уретрит обычно проявляется следующими симптомами:
- 1. Острая боль, рези при мочеиспускании, последние капли мочи могут быть смешаны с кровью
- 2. Мочеиспускание частое, позывы к нему ложные, мучительные
- 3. Выделения из уретры сначала слизистые, затем гнойные
Симптомы острого специфического уретрита
могут варьировать в зависимости от вида микроорганизмов, вызвавших развитие заболевания.
Так, острый гонорейный уретрит проявляется резями, частыми ложными позывами, интенсивной болью, жжением во время мочеиспускания.

Отделяемое из уретры вначале скудное в виде слизи, затем становится обильным и содержит много гнойных телец.
Этим гонорейный уретрит отличается от других видов воспаления уретры.
От попадания в организм гонококков до появления первых признаков воспаления проходит от 2 дней до 2 недель.
Острый гонорейный уретрит у женщин
очень часто протекает без каких-либо признаков поражения уретры.
Может наблюдаться:
- тянущая боль внизу живота
- кровянистые выделения в период между месячными
- дискомфорт во время полового акта
- обильные менструации с сильными болями

Боль при мочеиспускании, зуд в области гениталий могут сохраняться несколько дней.
Температура тела может подняться до 39 градусов, наблюдается слабость и вялость.
Данные признаки очень похожи на проявление цистита.
Отличительная особенность – во время задержки мочи пациентка ощущает сильный дискомфорт.
Гонорейный уретрит опасен тем, что практически отсутствуют симптомы заболевания.
У женщины на начальном этапе могут появиться небольшие выделения.
Таким выделениям обычно не придается значение.
Тем временем, инфекция распространяется.
У женщин – на влагалище и шейку матки, у мужчин – на предстательную железу.
Пути передачи: половой, контактный и бытовой.
Инфицирование происходит при незащищенном сексе.
При использовании чужих полотенец и несоблюдении правил гигиены заражение возможно, но встречается редко.
Инкубационный период гонорейного уретрита – 5-7 дней.
Если иммунитет человека сильный, первые признаки заболевания проявятся позже.

О том какие причины
острого уретрита рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием уролога | 900.00 руб. | |
| Общий анализ мочи | 1 д. | 350.00 руб. |
| Микроскопическое исследование отделяемого уретры | 1 д. | 500.00 руб. |
Острый бактериальный уретрит
Причиной бактериального уретрита является попадание в организм человека болезнетворных бактерий.
Микроорганизмы проникают в мочевыделительную систему после незащищенного секса с инфицированным партнером.
Не исключено заражение после медицинских манипуляций, которые совершаются через уретральный канал.
Выделяют 2 формы заболевания:
Виды бактериального уретрита: острый и хронический.
Симптоматика острого бактериального уретрита:
- Боль при походе в туалет
- Присутствие постоянного жжения в уретральном тракте
- Наличие слизи и гнойных выделений
- Отечность половых органов
Часто вызывает подобные симптомы специфические уретриты, например, гонорея.
С целью дифференциальной диагностики, пациенту назначают анализы.
Если выявлен острый уретрит, сроки лечения определит доктор после обследования.
Трихомонадный уретрит
Трихомониаз – распространенное заболевание мочеиспускательного канала.
Передается при половой близости с отсутствием барьерных средств защиты.
Причина – попадание в органы мочеполовой системы инфекции трихомонады.
Протекать заболевание может как с явными проявлениями, так и без особых симптомов.
Паразитируют микроорганизмы у мужчин в уретральном канале, семенных пузырьках, предстательной железе.
У женщин – поражается уретра и влагалище.
Формы заболевания: острая и хроническая.
Переход из одной формы в другую занимает примерно 2 недели.
Поэтому рекомендуется не игнорировать первые признаки и начать своевременное лечение.
В зависимости от состояния иммунной системы, инкубационный период может достигать от 5-7 дней до месяца.
Симптомы трихомонадного уретрита:
- Зуд в уретральном канале
- Жжение при мочевыделении
- Желтоватые или зеленоватые выделения с характерным запахом
- Нарушение сна, тревожность, нервозность
У женщин возможно более явное проявление перед менструацией и в случае переохлаждения организма.
Острый уретрит герпетический
Причина появление острого герпетического уретрита – вирус герпеса 1 и 2 типа.
Вирус может находиться длительное время в организме и никак себя не проявлять.
Все зависит от состояния иммунитета человека.
Чем он сильнее, тем дольше бессимптомное течение заболевания.
Пути передачи герпетического уретрита:
- Половой
- Бытовой
- Контактный
- От матери к ребенку во время родов
Помните! Секс с презервативом не снижает риски инфицирования.
Герпес может передаться через соприкосновение слизистых.
Симптоматика герпетического уретрита:
- Жжение в уретральном канале при мочевыделении
- Сыпь на половых органах
- Острая боль в области уретрального тракта
- Ощущение наполненного мочевого пузыря после мочевыделения
- Частые позывы в туалет
Помимо данных проявлений, у человека может быть:
- Отсутствие сил
- Усталость
- Слабость и нежелание работать
Не исключено повышение температуры тела.
Инфекция склонна к формированию рецидивов.
Острый уретрит при ВИЧ
Наличие вируса иммунодефицита является благоприятным фактором для размножения инфекции в организме.
На фоне ослабленного иммунитета микроорганизмы быстро распространяются и паразитируют на внутренние органы.
Первые признаки острого уретрита при ВИЧ появляются через 3-5 дней после заражения.
При их игнорировании, у человека могут развиться осложнения и тяжелые последствия.
Острый уретрит при ЗППП
Причиной острого уретрита могут быть специфические микроорганизмы.
При этом заболевание имеет долгое бессимптомное течение.
Первые признаки могут появиться у мужчин через 3 дня, у женщин – через 5 дней после заражения.
В зависимости от того, какими ИППП вызвано заболевание, первые признаки различаются:
- При гонококках наблюдаются сильные выделения гнойного характера
- При хламидиозе из уретрального канала выделяется гной
- Герпес вызывает сильные болевые ощущения
- Если виновник трихомонада, появляются пенящиеся выделения
При появлении любых признаков острого уретрита, необходимо обраться к врачу.
Самостоятельно ставить диагноз и заниматься самолечением не рекомендуется.
Это может привести к тяжелым последствиям и осложнениям.
Острый уретрит при мочекаменной болезни
Наличие у пациента мочекаменной болезни может спровоцировать появление острого уретрита.
В почках образуются соли, которые выводятся при мочевыделении.
Кристаллы могут травмировать уретральный канал и вызывать воспаление.
Симптомы проявляются не сразу, периодически пациент ощущает дискомфорт при мочевыделении.
С развитием воспалительного процесса, уретрит обретает острую форму.
Признаки становятся более явными, доставляется сильный дискомфорт.
Острый уретрит и цистит у женщин
Эти патологии у женщин появляются чаще всего одновременно.
Инфекция быстро распространяется на органы мочевыделительной системы.
Вовлекается мочевой пузырь.
При отсутствии лечения, инфекция проникает в почки, вызывая пиелонефрит.
Заболевание чаще встречается у женщин, в силу анатомических особенностей строения мочевой системы.
Острый уретрит при беременности
Острый уретрит – распространенное заболевание у женщин в период вынашивания ребенка.
Связано это с тем, что в этот период:
- Меняется гормональный фон
- Ослабевают защитные функции иммунной системы
Женщине настоятельно рекомендуется сдавать анализы на ИППП до зачатия.
Это позволяет выявить скрытые инфекции и пройти медикаментозное лечение.
Если заболевание прогрессирует в процессе беременности, лечении назначается по специальным схемам.
Медикаменты выбираются с минимальным воздействием на плод.
Острый уретрит: анализы
Диагностикой и лечением заболевания занимается уролог или гинеколог.
Перед тем, как поставить диагноз, врач назначает анализы:
- Анализ мочи для выявления воспалительного процесса
- Анализ крови на антитела
- Мазок из уретрального канала
- Соскоб из уретры
Нередко назначается обследование с помощью цистоскопа.
В моче исследуется количество лейкоцитов, слизи, эритроцитов, эпителия, белка.
Посев мочи позволяет выявить тип инфекции, которая вызвала воспалительный процесс в уретральном канале.
Анализ крови сдается для определения антител к инфекции.
Вырабатываются они иммунной системой.
Кровь исследуют методами: ИФА и ПЦР.
Помимо выявления антител, с помощью исследования крови, можно:
- Определить форму заболевания: острая или хроническая
- Узнать был ли воспалительный процесс раньше
ПЦР-диагностика позволяет определить наличие инфекции даже в маленьком объеме.
Данный метод считается самым достоверным.
Острый уретрит: анализы после лечения
После проведенного лечения, говорить о том, что пациент здоров можно только после контрольного анализа.
Он сдается не раньше, чем через 2 недели после пропития курса антибиотиков.
Если пациентом были соблюдены все рекомендации врача, большая вероятность того, что анализ будет отрицательным.
В случае если контрольный анализ окажется положительным, назначается новая, более длительная схема лечения.
Лечение острого уретрита
проводится в зависимости от того, какие факторы спровоцировали его развитие.
- 1. Этиотропная терапия направлена, главным образом, на уничтожение патогенной микрофлоры и подавление ее активности. С этой целью больным назначают вначале антибиотики широкого спектра действия, а затем те, к которым выявлена чувствительность возбудителя инфекции.
- 2. С целью снижения интенсивности воспаления, снятия болей назначают противовоспалительные средства нестероидной группы (аспирин), спазмолитические препараты (но-шпа) и диуретики.

- 3. С целью снижения воспаления в тканях, стимуляции общей и местной резистентности используют ферментативные средства.
- 4. Иммуномодулирующая терапия и назначение пробиотиков направлены на мобилизацию защитных сил организма и укрепление иммунитета (панавир).
- 5. Инстилляции уретры антисептическими растворами с целью подавления активности патогенной микрофлоры на местном уровне и снижения интенсивности воспаления тканей.
- I. Физиотерапевтические процедуры, снимающие остроту воспаления и ускоряющие заживление тканей (лечебные ванночки, электрофорез, УВЧ-терапия).
- 6. Адаптогены растительного происхождения используют с целью повышения сопротивляемости организма инфекциям и выравнивания эмоционального фона (элеутерококк, женьшень).
Пройти диагностику и комплексное лечение острого уретрита вы сможете, обратившись в наш платный КВД.
При возникновении любых симптомов острого уретрита обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Уретра (мочеиспускательный канал) является структурой мочевыделительного и полового тракта мужчины.
При развитии воспалительного процесса в слизистой оболочке мочеиспускательного канала (уретрит) одним из самых часто встречающихся симптомов является жжение.
Сопутствующие проявления воспалительного процесса на фоне этого симптома помогают предположить (но не установить!) причину развития уретрита у мужчин.

Жжение в уретре у мужчин – причины
Выделяют несколько групп причинных (этиологических) факторов, приводящих к развитию воспалительного процесса с жжением в уретре у мужчин.
К ним относятся:
1. Половая инфекция.
Заболевание с половым путем передачи, возбудителями которого являются более 20 видов различных патогенных (болезнетворных) микроорганизмов.
Появление жжения с выделением небольшого объема слизистых выделений вызывает:
- хламидиоз;
- уреаплазмоз;
- трихомониаз;
- микоплазмоз.
Значительные объемные гнойные выделения, сопровождающие уретрит, свидетельствуют о развитии гонореи (в просторечье – триппер).
Жжение в уретре у мужчин после семяиспускания обычно свидетельствует о распространении половой инфекции в ткани предстательной железы.
2. Неспецифическая инфекция.
Воспалительный процесс слизистой оболочки мочеиспускательного канала провоцируют бактерии.
Они могут вызывать заболевание любой локализации в организме, обычно в области их проникновения (входные ворота).
При их развитии в уретре жжение может сопровождаться помутнением мочи, выделением небольшого количества гноя.
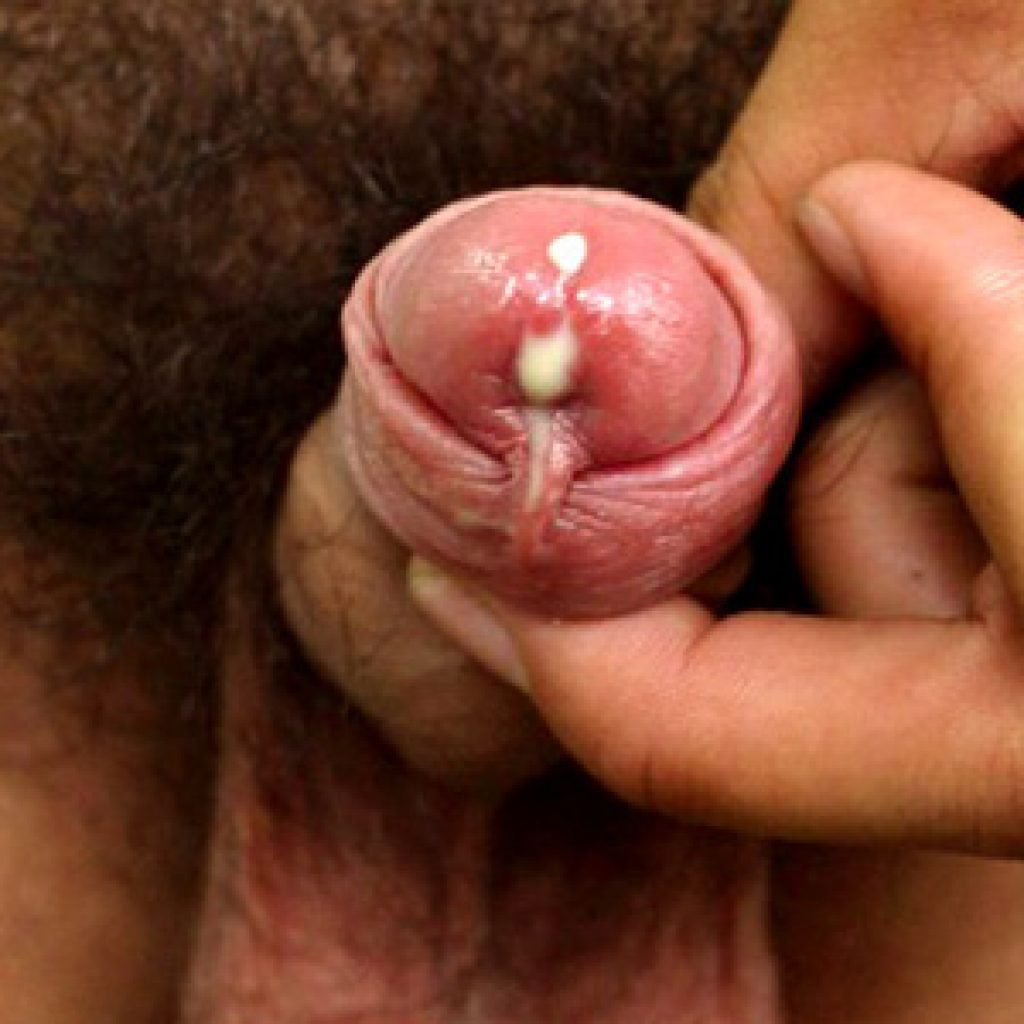
3. Аллергическая реакция.
Характеризуется развитием характерного иммунного ответа со специфическим воспалением при наличии сенсибилизации (повышенная чувствительность) иммунной системы к определенным соединениям.
Если вас ждёт на приём уролог, анализы будут обязательной частью исследования перед постановкой диагноза.

О причинах зуда и жжения в
уретре у мужчин рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Chlamydia trachomatis | 1 д. | 300.00 руб. |
| ДНК Mycoplasma hominis | 1 д. | 300.00 руб. |
| ДНК Ureaplasma urealyticum | 1 д. | 300.00 руб. |
| ДНК Neisseria gonorrhoeae | 1 д. | 300.00 руб. |
При аллергическом воспалении появляется зуд и жжение в уретре у мужчин.
Оно формируется в ответ на контакт слизистой оболочки наружного отверстия мочеиспускательного канала с некоторыми средствами гигиены, синтетическим нижним бельем.
При половой или неспецифической инфекции воспалительный процесс может распространяться на слизистую оболочку мочевого пузыря (цистит) и в предстательную железу (простатит).
При этом может появляться боль внизу живота, отдающая в прямую кишку, мошонку и промежность.
А также нарушение функциональной активности половой системы с нарушениями эрекции или преждевременной эякуляцией.

Постоянное жжение в уретре у мужчин,
характеризующееся небольшой интенсивностью, может указывать на хроническое течение половой инфекции.
Диагностика зуда и жжения в уретре
Основой диагностики воспалительного процесса в мочеиспускательном канале мужчины является лабораторное исследование.
В зависимости от результатов сбора анамнеза, осмотра пациента, врач может назначить исследование мазка из уретры методом ПЦР, бактериологического исследования или микроскопии.
Для выявления специфических антител к возбудителю инфекционного процесса в уретре обычно исследуется кровь методом ИФА.
Для выявления аллергии проводятся специальные тесты с наиболее распространенными аллергенами (кожные аллергические тесты).
Лечение зуда и жжения в уретре
Эффективное лечение уретрита, сопровождающегося жжением, направлено на устранение воздействия причины его развития.
Для этого применяются антибиотики различных групп (тетрациклины, макролиды, полусинтетические пенициллины, цефалоспорины).
Выбор препаратов определяется видом выявленного возбудителя.
Дополнительно могут включаться растительные мочегонные и противовоспалительные средства.

Эффективная терапия жжения в уретре возможна только после объективного обследования, а также назначения соответствующих лекарственных средств урологом.
При появлении зуда и жжения в уретре, обращайтесь к автору этой статьи – урологу, венерологу в Москве с 15 летним опытом работы.
Что такое уретрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барашиков Д. В., уролога со стажем в 20 лет.
Над статьей доктора Барашиков Д. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1] .
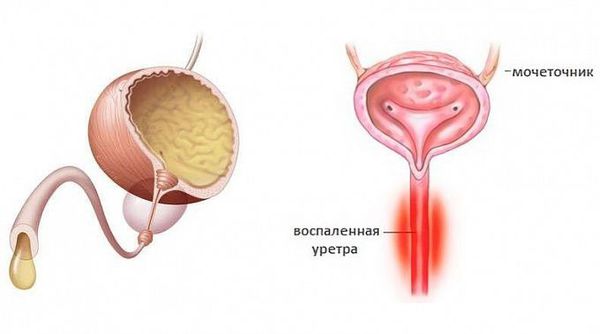
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1] . Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2] .
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины уретрита
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
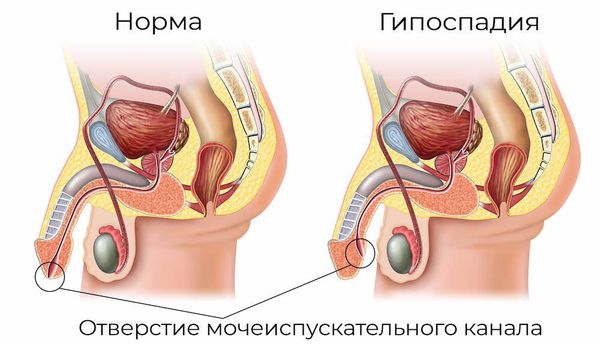
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, "резь" или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала.
При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3] . В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
Уретрит у мужчин
У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания.
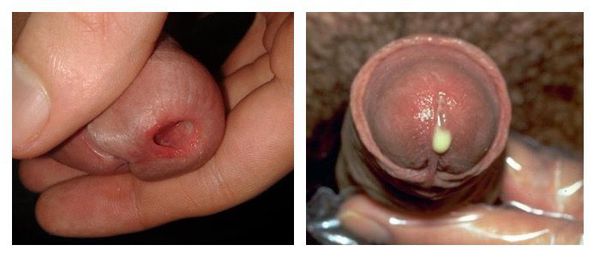
Уретрит у женщин
У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно "склеивание" и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15] .
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков уретрита.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный уретрит.
- Негоноррейный:
- инфекционный, в том числе бактериальный уретрит (бактериальный-патогенная и условно-патогенная флора, например хламидийный уретрит, а также вирусный, спирохетный, кандидомикотический уретрит, амебный, микоплазменный, трихомонадный уретрит);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4] .
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют следующие виды уретритов (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
- острый;
- хронический;
- торпидный.
Осложнения уретрита
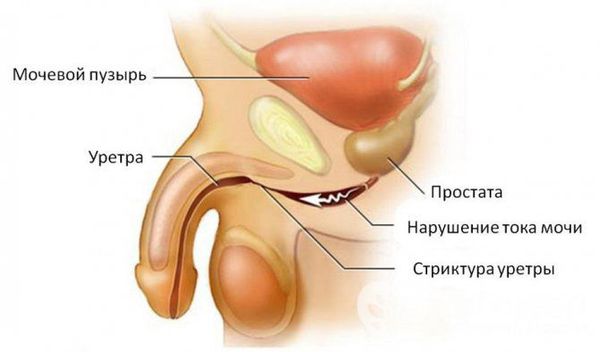
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5] . В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
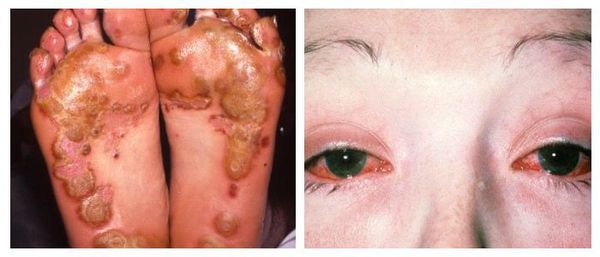
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6] .
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7] [8] .
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3] .
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9] .
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10] . Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11] . К ним относятся исследования "Андрофлор" у мужчин и "Фемофлор" у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
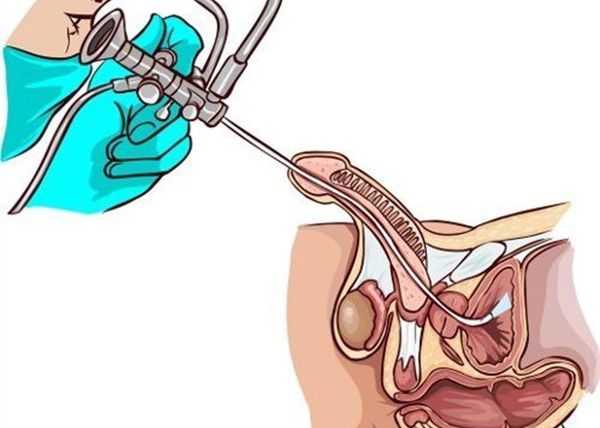
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Чем лечить уретрит
Лечение уретрита — медикаментозное. Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Основные препараты для лечения уретрита — это антибиотики. Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12] .
Физиотерапия при уретрите
В современных рекомендациях Европейской ассоциации урологов и публикациях в качественных научных журналах физиотерапия для лечения уретртита не упоминается. Это говорит о том, что эффективность физиопроцедур не доказана и их можно использовать только в дополнение к основному лечению.
Фитотерапия при уретрите
Фитотерапия может облегчить симптомы уретрита на этапе диагностики и в комплексе с верно подобранным антибиотиком. Однако нет убедительных доказательств о её влиянии на уропатогены в отличие от антибактериальных препаратов, которые являются основой лечения. В рекомендации Европейской ассоциации урологов фитотерапия не входит.
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых актах с инфицированным партнером. Поэтому при уретритах, вызванных ИППП, для профилактики рецидивов лечение обязательно должен проходить и половой партнёр.
Учитывая распространенность и многогранность клинической картины уретрита, а также риск развития осложнений, для профилактики рекомендуется придерживаться определенных правил поведения:
- Барьерный метод контрацепции с непостоянным половым партнером (при выявлении патогенной микрофлоры рекомендуется обследование полового партнёра).
- Соблюдение личной гигиены: для женщин — вытирать интимную зону, начиная спереди и по направлению назад. Использование мыла может привести к дисбалансу полезных бактерий, что может вызвать присоединение инфекции. Мужчинам во время принятия душа необходимо сдвигать крайнюю плоть и тщательно обрабатывать головку полового члена.
- Адекватная физическая активность, укрепление иммунитета.
- Правильное питание.
- Своевременное лечение сопутствующих заболеваний, регулярные осмотры специалистов (1-2 раза в год у гинеколога или уролога).
- При появлении даже незначительных симптомов необходимо обратиться к урологу либо гинекологу. Перед этим важно исключить самостоятельный прием препаратов, так как это сгладит клиническую картину и затруднит диагностику [12] .
Читайте также:

