А вам гепатит мешает жить
Обновлено: 04.05.2024
Гепатит – это воспалительный процесс в печени. Его можно определить по биохимическим показателям и по данным УЗИ.
Причиной гепатита могут быть разные факторы:
- вирусы
- токсичные вещества
- лекарства
- врожденные нарушения обмена железа и меди, а также дефицит альфа-1-антитрипсина.
Причины гепатита определяют не только течение заболевания, но и методы его лечения.
Кто болеет гепатитом?
Во всем мире более 600 млн человек страдает вирусными гепатитами В (Б) и С. Уровень заболеваемости ежегодно растет. В развитых странах удалось замедлить распространение вируса гепатита Б, благодаря прививке. Во всем мире по закону детям сразу после рождения делают прививку уже около 20 лет, а в России около 10 лет.
Вирусы гепатитов
Вирусы, локализованные в клетках печени, выполняют единственную функцию живых организмов – они размножаются. При этом происходит разрушение гепатоцитов иммунными клетками человека и выход вирусов в кровь. Через кровь они попадают в организм другого человека.
Если иммунная система человека оказывается достаточно эффективной, то организм может сам освободиться от вирусов и человек выздоравливает. Это происходит при вирусном гепатите А практически всегда и очень часто при вирусном гепатите В (Б). Однако, чаще всего вирус остается в печени, формируется хронический гепатит – при гепатите С и реже при гепатите В.
Заражение гепатитом
Гепатит А передается через рот с грязными руками, зараженной пищей, с водой.
Гепатиты В (Б) и С передаются через кровь. Особенно заразен вирус гепатита В. Гепатит В передается в большом проценте случаев половым путем в отличие от вируса С, половой путь передачи которого не актуальный.
Вирус гепатита Б передается также от матери ребенку во время беременности.
В группу риска заражения вирусным гепатитом попадают все, кто посещал стоматолога, был оперирован, наносил татуировки, использовал внутривенное введение наркотиков, пользовался услугами мастера маникюра и пр. Таким образом, можно считать, что подавляющее большинство населения могут составлять одну большую группу риска.
Что происходит после заражения вирусом гепатита?
До первых появлений симптомов заболевания и возможности определения лабораторных маркеров вирусных гепатитов А, В и С проходит от 10 дней до 6 месяцев – это инкубационный период. Затем наступает острая фаза, которая часто проходит не только заметно (температура, озноб, желтуха), но и тяжело, а в отдельных случаях при вирусном гепатите В молниеносно и с летальным исходом. Выздоровление после острого вирусного гепатита А происходит всегда, а после острого вирусного гепатита В достаточно часто. Если выздоровление не произошло в течение первых 6 месяцев, то процесс переходит в хроническую форму: у 10 % инфицированных вирусом В и у
60 % — вирусом С.
Хронические гепатиты В (Б) и С – это заболевания, которые имеют многолетнее и даже пожизненное течение. При этом никаких признаков заболевания не наблюдается. Однако, серьезные поражения печени при этом развиваются у 20 % с гепатитом В и С.
Наиболее опасными последствиями являются цирроз и рак печени.
У вирусного гепатита А и В есть фульминантные (молниеносные) формы заболевания, которые в течение короткого срока заканчиваются гибелью пациента.
Как часто вирусные гепатиты являются причиной смерти?
Риск гибели при остром гепатите – около 1 %.
Гибель от хронического гепатита происходит в 15-50% случаев. Развитие цирроза при гепатитах В и С приводит к гибели 50 % в течение 5 лет.
ВСЕ ВИРУСНЫЕ ГЕПАТИТЫ ОПАСНЫ И ТРЕБУЮТ КОНТРОЛЯ
Как определить у себя гепатит?
Характерными симптомами острых вирусных гепатитов являются:
- слабость
- потеря аппетита, тошнота
- тяжесть в правом подреберье
- потемнение мочи, светлый кал
- желтуха.
Обычно желтуха появляется позднее других симптомов. Иногда бывает и безжелтушная форма. Кроме того, желтуха может быть симптомом и других заболеваний.
Для хронических гепатитов В и С наиболее типичны или полное отсутствие каких бы то ни было симптомов, или только слабость и утомляемость. Видимые признаки заболевания появляются тогда, когда уже сформировались необратимые изменения печени. При циррозе развивается желтуха, асцит (жидкость в брюшной полости), энцефалопатия – поражение головного мозга.
Какие анализы отражают состояние печени?
Для характеристики структурного и функционального состояния печени делают следующие анализы крови: АЛТ, АСТ, ГГТ, билирубин, щелочная фосфатаза, общий белок и белковые фракции, липидный спектр.
Воспалительный процесс в печени и оценка внутреннего кровообращения проводится с помощью УЗИ- диагностики, однако, важно чтобы аппаратура была высокого экспертного класса.
Степень выраженности фиброза можно определить разными методами – БИОПСИЯ, ФиброМакс, Фибротест.
Анализы на вирусы гепатитов
Существует два метода определения в крови лабораторных маркеров вирусных гепатитов:
1) иммуноферментный анализ, который показывает наличие в крови разных классов антител, вырабатываемых на определенные вирусы – антигены;
2) метод ПЦР – полимеразно-цепная реакция – для определения в крови вирусов (антигенов). Этот анализ может быть количественным для оценки вирусной нагрузки до лечения и контроля его эффективности, а также с определением разновидности вирусов Б и С (генотипы).
Что делать, если у вас обнаружен гепатит?
Не паниковать. Надо прежде всего спокойно разобраться в ситуации, пройти обследование (желательно по рекомендации специалиста).
Вирусный гепатит можно вылечить, это излечимое заболевание. Однако, результаты лечения зависят от давности заболевания и степени поражения печени. Поэтому так важно обращаться к специалисту вовремя.
Лечение хронических гепатитов В и С требует серьезного контроля со стороны врача и строгого выполнения его рекомендаций пациентом. Тогда лечение будет эффективным.
Куда обращаться по поводу лечения гепатитов?
Лечение хронического гепатита В и С требует высокой квалификации и опыта, так как от этого зависит и получение результата, и качество жизни пациента на момент лечения. Хронические вирусные гепатиты лечат врачи гастроэнтерологи-гепатологи.
Большинство современных противовирусных препаратов с высокой противовирусной эффективностью одновременно оказывают целый ряд побочных действий на организм. Это ухудшает состояние пациента и часто является причиной прерывания терапии с последующим ухудшением состояния печени. Квалифицированный и опытный врач знает, как контролировать и корректировать лечение для успешного прохождения курса и получения ожидаемого эффекта.
Методы лечения хронических вирусных гепатитов В и С
Для лечения гепатитов современная медицинская наука предлагает стандартную противовирусную терапию, которая методами доказательной медицины подтвердила свою эффективность.
Профилактика заражения вирусными гепатитами
Для защиты от вирусного гепатита А надо соблюдать правила личной гигиены: мыть руки перед едой, не пить и не принимать пищу в сомнительных местах.
Лучшей профилактикой от гепатитов А и В являются прививки. Современные вакцины дают надежную защиту на несколько лет. Детям по закону делают прививку от гепатита В в первые сутки после рождения, что защищает их на 5-8 лет. Взрослые принимают решение самостоятельно.
Прививку от вирусного гепатита В нужно делать всем
Можно и нужно ли ли вам делать эти прививку, показывают специальные анализы. Только в том случае, если три необходимых для прививки анализа будут отрицательными, можно делать прививку: HBsAg, anti-HBcor, anti-HBs.
Прививку от гепатита В делают в три этапа по общей схеме в тесение полугода, по срочной схеме в течение 2-х месяцев. Защита от вируса гепатита В сохраняется от 5 до 8 лет
Прививку от гепатита А можно делать, если анализ на антитела к вирусу гепатита А отрицательный – anti-HAV.

Я считаю, что у меня три жизни. С шести лет я занимался футболом, потом в связи с травмами пришлось покончить со спортом. Вторая началась после этого — наркотики. И вот уже 10 лет я живу своей третьей жизнью, без наркозависимости и алкоголя.
Гепатит С лечится. Гепатит B засыпает. Мой гепатит B ушел в хроническую стадию, сейчас он мне ничем не мешает, и я надеюсь, что вылечился от гепатита С. Сейчас у меня хорошие показатели, полгода назад я досрочно закончил лечение. Были тяжелые побочные эффекты, и я подумал, что мне важнее, чтобы у меня другие органы остались в сохранности, нежели печень.
Нам обязательно нужен реестр пациентов, чтобы было ясно, сколько в стране больных гепатитом и нуждающихся в лечении. Должно быть регулирование цен на лечение. Эпидемия растёт. Я хочу, чтобы об этом заговорили президент и премьер. Чем больше людей будут знать, что надо проходить тестирование, что гепатит излечим, тем больше у нас шансов это остановить.
Марат, 29 лет, Москва
Я сдавал плановые анализы, думая, лишь бы не ВИЧ. А потом смотрю — в графе ВИЧ стоит минус. Я сразу успокоился, но дальше заметил в четвертой строчке плюс — а это гепатит С. Я много думал, как же я заразился, но у меня нет даже приблизительной версии, сам ли я виноват или нет. Может, это произошло в тату-салоне или у зубного. Не думаю, что это от партнёра: я всегда предохраняюсь, да и гепатит С не передается через половой контакт так легко, как ВИЧ.
Сначала я думал, что это всё полная ерунда, несерьёзная болезнь, главное, что не ВИЧ. Потом начал узнавать и выяснил, что это не менее серьезное заболевание. С ВИЧ научились жить и работать даже у нас, а с гепатитом в России пока беда. Лечат лекарствами позапрошлого поколения.
Мне повезло, что я сразу попал в федеральный центр на Соколиной горе. Там мне сказали, что если я не хочу посвятить свою жизнь лечению старыми препаратами с возможными рецидивами, то мне не будут их прописывать. Сил у моего организма, в том числе психологических, должно хватить, чтобы болезнь не прогрессировала, и анализы не ухудшались. Диета, осторожность в алкоголе, никаких наркотиков — это должно мне помочь дотянуть до того времени, когда начнется экспериментальная программа от фармкомпании, которая будет получать регистрацию Минздрава. Я буду в одной из групп, которая тестирует препарат. Правда, из-за санкционных сложностей, всё задержалось.
Светлана, 37 лет, Санкт-Петербург

Гепатит С (в ремиссии)
У меня была бурная юность, наркотики. Однажды я попала в милицию на 72 часа. Меня приковали наручниками к батарее, а бывшего молодого человека посадили за распространение. Мне стало очень страшно.
Сейчас моим детям 10 лет и три года. Обоих кормила грудью — мне разрешили. Дети уже дважды сдавали анализы на антитела — результаты отрицательные. Мой муж живет не с больной гепатитом или бывшей наркоманкой, а с обычной женщиной. Он всё знает, понимает и никогда не намекает на прошлое.
В обществе относятся по-разному. Больше, конечно, реагируют на наркотическое прошлое. Кто-то говорит: ты героиня, молодец, что выбралась. Я не считаю себя героиней. Это был вопрос выживания. Либо я двигаюсь к смерти, либо выбираю жизнь.
Андрей, 36 лет, Санкт-Петербург

ВИЧ и гепатит C
В конце 90-х среди моего поколения сложно было найти того, кто не употреблял и кто не заразился в итоге ВИЧ, гепатитом или ими вместе. Тогда мы этому даже не придавали особенного значения. Тот образ жизни, который мы вели раньше, — это ад; единицы оттуда выбирались. Мне было нелегко слезть с наркотиков, я несколько раз срывался. Пять лет назад я прошел курс реабилитации, и моя жизнь начала меняться. Я смог создать семью, восстановить отношения с прежней семьей. У меня есть сын от предыдущего брака, а всего трое детей, и все здоровы, слава богу. По выходным у нас дома практически детский сад. У меня просто сказочная жизнь: я занимаюсь своим здоровьем, работаю.
А тогда, после обнаружения своих диагнозов, я ничего не предпринимал. Я до последнего откладывал лечение, пока мне не стало совсем плохо. Мне повезло: подруга из сообщества по выздоровлению от зависимости отвела меня к хорошему врачу. Когда я начал принимать препараты для лечения ВИЧ, мои показатели улучшались медленно, а потом и вовсе остановились — как раз из-за наличия второго диагноза, гепатита С. Я жду, когда в России появятся препараты нового поколения и сейчас его не трогаю.
Когда я заболел, я ничего не сказал своей семье. Я боялся. Есть стереотипы, что ВИЧ и гепатит — это чума, которая только у проклятущих наркоманов и проституток бывает, что это смертельно, передаётся воздушно-капельным путем, через рукопожатие. Когда я начал лечиться от ВИЧ, то столкнулся с тем, что бывают перебои, нехватка лекарств — так я впервые попал на акцию Пациентского контроля. Мы выходили с протестом к администрации президента, к Минздраву. Есть фотография, на которой чиновники Минздрава смотрят на нас из своих окон, улыбаются и хихикают. В принципе, реакция на такие акции — вызов полиции, три часа в отделении, а затем суд и штраф. Но ни одна акция даром не прошла — в 2013-м мы добились снижения цен на препараты для лечения гепатита С.
Если три года назад об этом просто молчали, то в этом году хотя бы много разговоров о том, чтобы создать единый реестр пациентов с гепатитом С, тех, кто нуждается в лечении. Когда такой реестр будет создан, можно будет написать национальную программу с расчётом всех затрат. По предварительным подсчётам в России таких людей может оказаться до шести миллионов.
Юлия, 40 лет, Калининград

Мой гинеколог обратил внимание на плохой анализ крови. Направили к гематологу, было подозрение на лимфому. Когда сообщили о диагнозе, — гепатит С на стадии цирроза, — я обрадовалась. Не знала, насколько это страшно. Сразу удалось оформить инвалидность — третью группу. Первая терапия длилась полгода. Результата не было. У меня была депрессия, я думала о суициде. Я не могла смириться, не могла понять, почему это случилось со мной? Говорят, что с циррозом живут не более пяти лет. Я написала завещание.
Через год после первой терапии, в декабре 2011 года, я прошла экспериментальную тройную терапию, думали, что не переживу. Очень сильно поправилась, отекала, тяжело было дышать, проблемы с кишечником и, к чему совсем не была готова, — облысение. Я выглядела, как онкобольная, пила успокоительные, ходила к психологу.
Я не знаю, где могла заразиться. В детстве бывали, конечно, открытые раны, мне делали уколы в больнице. У меня была плохая свёртываемость крови, но врачи не обращали на это внимания. Когда я рожала в 1998 году, никакого обследования не проводили, но сейчас я понимаю, что симптомы гепатита уже были. Все эти годы я сдавала флюорографию, анализы на ВИЧ, сифилис, но нигде не требовалось сдавать кровь на гепатит. Это был платный анализ. Вот так многие даже не знают, что больны.
Сейчас мне выписывают препарат, с которым у меня несовместимость. Он вызывает кровотечения. Писала жалобы, просила заменить другим лекарством. Чиновники пожимали плечами — не положено. Приходится покупать аналог за свои деньги.
Муж и дочь здоровы, но анализы сдают регулярно. В семье изменился рацион, мы все едим то, что можно мне. Семейный бюджет тоже пострадал. Я постоянно летала в Питер и Москву, сдавала анализы, ходила на консультации — всё за свой счет. Меня поддерживали коллеги — все три терапии проходили на их глазах. Мне давали дополнительные выходные. Вирус забрал здоровье, но дал мне другое мировоззрение. Я стала больше времени уделять семье, путешествовать. Хочу успеть посмотреть мир и дожить до свадьбы дочери.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
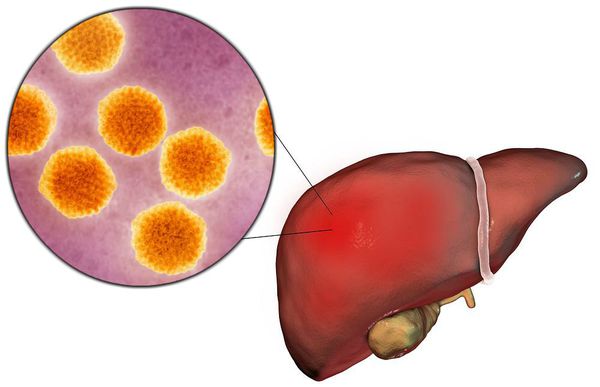
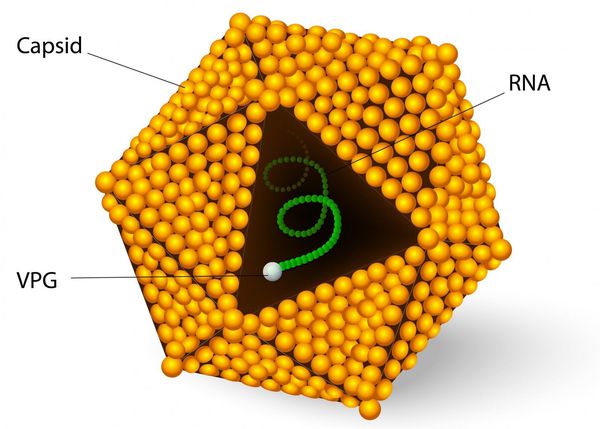
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
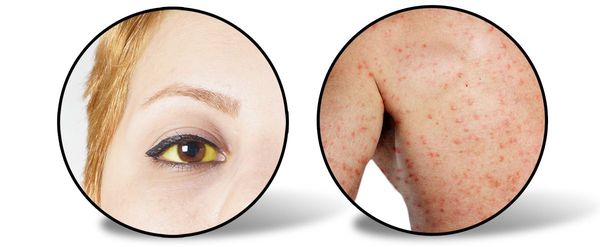
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
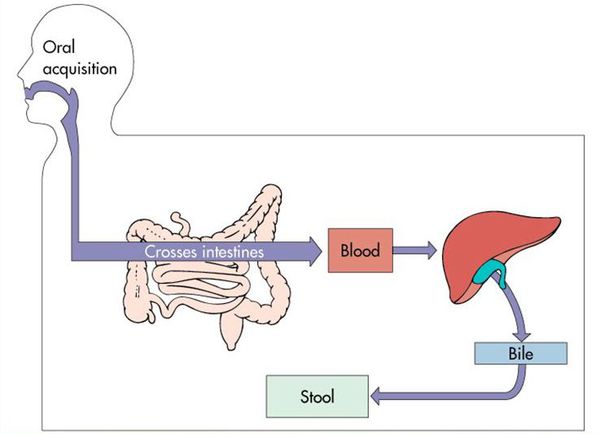
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
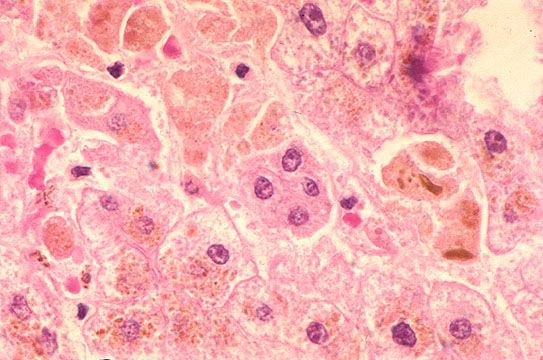
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
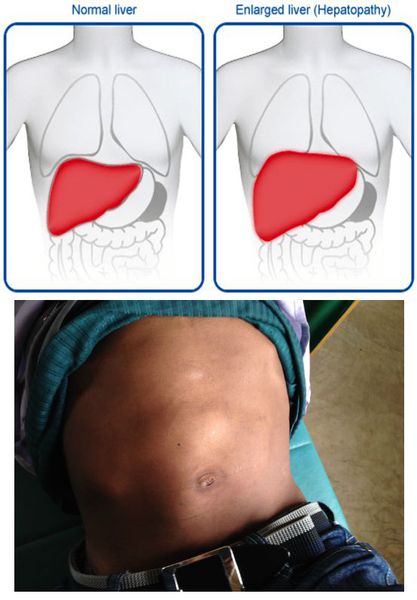
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Вирусный гепатит Б – это инфекционное заболевание печени, широко распространенное в мире. Его опасность заключается в том, что поражение печени, вызванное вирусом, может привести к тяжелым последствиям – циррозу и раку.
В случае, когда лечение пациента с диагнозом вирусный гепатит Б было назначено не своевременно или не было назначено вовсе, развитие болезни приводит к разрушению печени, причем не заметно для пациента. Именно по этой причине необходимо своевременно обратиться к специалисту гепатологу.
Чем раньше начато лечение гепатита Б / В, тем лучше его прогноз и выше вероятность сохранить здоровую печень на долгие годы.
- усталость, повышенная утомляемость
- тяжесть в правом подреберье
- тошнота, потеря аппетита
- желтуха, желтый цвет кожи и пожелтение склеры глаза
- светлый цвет кала
- темный цвет мочи
- боли в суставах
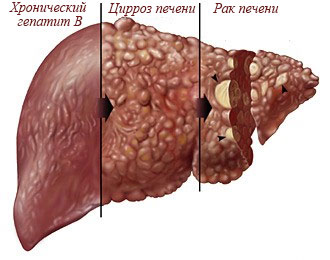
Рис.1 - Стадии развития хронического гепатита В
На сегодняшний день нет противовирусных препаратов, которые могли бы гарантировать выздоровление и полное удаление вируса из организма. Однако, терапия, дающая возможность сохранить здоровье печени надолго, существует и уже сейчас помогает миллионам пациентов с вирусом гепатита В. Подробнее о лечении гепатита Б / В и контроле над вирусом
Формы вирусного гепатита Б
Вирус гепатита В поражает печень в острой или хронической форме. При острой форме заболевания в течение 6 месяцев после заражения появляются характерные симптомы - желтизна кожи, тошнота, темная моча, повышенная утомляемость, температура, абдоминальные боли. Иногда острое течение вирусного гепатита В приводит к развитию печеночной недостаточности со смертельным исходом. У 15-20 % острый вирусный гепатит переходит в хроническую, бессимптомную форму, 30% из них — с прогрессирующим течением, из них в 70% случаев приводящим к циррозу печени в течение 2—5 лет. Гепатит В является высоким риском смерти от цирроза и гепатоцеллюлярной карциномы (рака печени).
Как можно заразиться вирусным гепатитом Б?
Гепатит В может попасть в кровь при различных медицинских манипуляциях — хирургических операциях, переливании крови, лечении зубов. Также заразиться можно при пирсинге, нанесении татуировок, при введении наркотиков внутривенно, а также половым путем. Вероятность заражения от полового партнера составляет 30%. Кроме того, возможно заражение ребенка от инфицированной матери во время беременности и родов.
Обследования на вирус гепатита Б
Поскольку хронический вирусный гепатит В протекает бессимптомно, диагностика возможна только лабораторными методами. Основной показатель наличия вируса – антитела к поверхностному антигену – HbsAg.
Для острого гепатита характерно наличие антител класса IgM к ядерному антигену – anti-HBcor IgM, маркер высокого уровня активности и заразности вируса – HBeAg. Главным показателем опасности вируса является вирусная нагрузка, которая определяется методом ПЦР с количественной оценкой концентрации вируса в мл крови – HBV-ДНК.
Для опредения в крови вируса гепатита В необходимо сдать три анализа :
- HBsAg — показывает наличие или отсутствие вируса в настоящее время;
- Анти-HBcor – показывает наличие или отсутствие вируса в прошлом;
- Анти-HBs – показывает наличие или отсутствие защитных антител.
- Стоимость комплексного обследования — 1850 руб.
Запишитесь на бесплатную консультацию для назначения обследования и возможности вакцинации. АНОНИМНО.
- с 9:00 до 17:30 по будням
- с 9:00 до 15:00 в субботу
Возможен ли бытовой путь передачи вируса гепатита В?
Контактно-бытовым путем вирус гепатита В не передается. Для окружающих пациент не опасен. Подробнее о том как передается гепатит В (Б)
Насколько заразен вирус гепатита В?
Вирус гепатита В очень заразен. Кроме того, он устойчив во внешней среде и может сохраняться в ней в течении целой недели.
Гепатитом В болеет более 2 миллионов человек в мире, а носителей вируса около 350 миллионов. 1 миллион человек ежегодно погибает от этого заболевания. Острый вирусный гепатит В отмечается у 4 миллионов человек в год.
В развитых странах болеет в основном взрослое население. Дети до 9 лет защищены прививкой, которую им делают по закону в первые часы после рождения.
Что происходит после проникновения вируса гепатита В в кровь?
Вирус гепатита В попадает в печень, внутрь печеночных клеток (гепатоцитов), и начинает там размножаться. Это приводит к гибели гепатоцитов, повреждению тканей печени и, при отсутствии своевременного лечения, циррозу.
Как протекает гепатит В?
Гепатит В может быть острым и хроническим.
Острый гепатит наступает через короткое время после заражения (до 6 месяцев) и проявляется чаще всего выраженными симптомами: температурой, ознобом, тошнотой, желтухой. Он продолжается 6-8 недель и может закончится либо выздоровлением с формированием естественного иммунитета, либо переходом гепатита в хроническую форму. При этом хроническая форма может быть как неактивной, без размножения вируса, так и активной.
В первом случае противовирусное лечение не требуется, но необходим контроль заболевания, во втором случае может возникнуть необходимость в противовирусных препаратах.
Хронический гепатит В остается пожизненным диагнозом
Течение хронического гепатита В и его исход зависят от скорости прогрессирования заболевания. Более чем в половине случаев болезнь прогрессирует очень медленно, а риск развития цирроза и рака печени довольно низок.
При активно прогрессирующем заболевании, риск развития цирроза и рака печени составляет около 20 %, однако при злоупотреблении алкоголем он намного выше.
Поскольку оценить характер течения и опасность прогрессирования гепатита Б может только специалист, во избежании необратимых последствий необходимо, как можно раньше, обращаться к гепатологу для уточнения тактики лечения и контроля над вирусным гепатитом В.
Когда появляются первые признаки гепатита B?
Инкубационный (скрытый) период составляет от 3-х недель до 6 месяцев. Симптомы появляются у 70 % заболевших, чаще всего это усталость, повышенная утомляемость, желтуха, темная моча, светлый кал, боли в суставах.
Что может сопровождать вирусный гепатит В?
Для вирусного гепатита В также характерны внепеченочные проявления – поражения сосудов, почек, боли в суставах.
Какие анализы подтверждает наличие вирусного гепатита В?
HbsAg — положительный. Лабораторные маркеры вирусного гепатита В появляются в среднем через 4 недели после заражения. Кроме того в крови значительно увеличиваются биохимические показатели АЛТ и АСТ, при желтушной форме также повышается билирубин.
Как протекает острый вирусный гепатит В?
Острый вирусный гепатит В может иметь одну из трех форм: безжелтушную форму, желтушную с признаками холестаза и затяжную форму.
При безшелтушной форме характерно легкое течение заболевания с невысокими биохимическими показателями.
Желтушная форма сопровождается желтухой, интоксикацией, выраженными биохимическими изменениями показателей крови.
При холестатической форме острого гепатита Б значительно выражены признаки функционального поражения печени.
Вирус гепатита D / Д – возможная опасная сочетанная инфекция
Вирус гепатита В может сопровождаться вирусом гепатита D (Д, дельта-вирус) , который практически всегда вызывает в печени необратимые изменения (цирроз), поэтому во всех случаях выявления гепатита Б необходимо проводить исследование на вирус гепатита D.
Какие обследования надо делать при остром вирусном гепатите В?
К лабораторным маркерам вирусного гепатита В относятся следующие: HBsAg, anti-HBcor JgM, anti-HBcor JgG, HBeAg, anti-HBe, anti-HBs и HBV-ДНК.
Разные сочетания этих маркеров дают различную информацию, в том числе о давности заболевания, активности вируса, возможном выздоровлении. Анализы на гепатит В.
Отдельно необходимо провести оценку состояния печени. Для этого выполняют биохимический анализ крови с показателями АЛТ, АСТ, ГГТП, щелочная фосфатаза, общий белок и белковые фракции, билирубин, Также проводится УЗИ органов брюшной полости.
Какими препаратами лечат острый вирусный гепатит В?
При остром вирусном гепатите В противовирусные препараты не назначаются. Лечение направлено на детоксикацию и восстановление печени.
Каких результатов лечения вирусного гепатита В можно ожидать?
Большинство пациентов с острым вирусным гепатитом В выздоравливает. Если острый вирусный гепатит переходит в хроническую форму, полное выздоровление происходит крайне редко. Современные препараты позволяют рассчитывать на полное выздоровления в 10-15% случаев.
Как правило целью лечения хронического вирусного гепатита В является снижение вирусной нагрузки и предотвращение перехода гепатита в цирроз или рак печени.
Какие препараты используются для лечения хронического вирусного гепатита В?
В настоящее время нет противовирусных препаратов для лечение гепатита В, которые могут обеспечить полное удаление вируса. Поэтому существующие в мире противовирусные препараты – аналоги нуклеозидов (нуклеотидов) применяются с целью подавить репликацию вируса, чтобы остановить или замедлить развитие цирроза, сократить риск рака печени и увеличить продолжительность и качество жизни пациентов с вирусным гепатитом В. К таким препаратам относятся энтекавир, тенофовир и другие препараты. В ряде случаев назначается альфа-интерферон.
В настоящее время идет разработка нового препарата – МЕРКЛЮДЕКС.
Выбор схемы терапии проводит квалифицированный гепатолог в зависимости от результатов полного обследования. Обследование позволяет установить не только степень поражения печени, но и активность и агрессивность вируса у конкретного человека.
Кому может быть назначена противовирусная терапия при гепатите В.
Для назначения противовирусной терапии необходимы серьезные основания. Поводом для начала терапии является высокий уровень ДНК HBV в крови, повышенная активность печеночных ферментов и умеренно или сильно выраженный фиброз (больше F2 по шкале МЕТАВИР).
Длительность терапии не может быть меньше, чем 5 лет. Иногда курс лечения назначается пожизненно, если степень поражения печени близка к циррозу, или цирроз уже сформирован. Противовирусные препараты представляют собой таблетки, которые хорошо переносятся и редко вызывают лекарственную устойчивость. Препараты обладают противофиброзным действием (обратное развитие фиброза).
Решение о назначении терапии должен принимать врач-гепатолог после соответствующего обследования. По рекомендациям Европейской ассоциации по изучению печени, все пациенты с циррозом печени должны получать лечение независимо от уровня виремии, также как и пациенты с семейным анамнезом по раку печени и циррозу.
Пациентам с уровнем виремии больше 20 000 МЕ в мл крови и АЛТ в 2 раза превышающим норму лечение назначается независимо от степени фиброза.
Пожизненный контроль при лечении
Если оснований для применения противовирусной терапии гепатита Б нет, то необходим регулярный контроль, не реже 1 раза в год. Под контролем должна быть вирусная нагрузка и состояние печени по биохимическим данным и степени фиброза
Побочные действия препаратов
Препараты интерферона имеют выраженные побочные действия (см. лечение вирусного гепатита С ). Однако, преимуществом этой схемы лечения является ограниченный по срокам курс лечения (1 год).
Аналоги нуклеозоидов выраженными побочными действиями не обладают. Крайне редко отмечается головная боль.
Заразна ли кровь пациента, прошедшего курс противовирусной терапии?
После курса терапии противовирусными препаратами вирус сохраняется в организме, поэтому кровь пациента заразна.
Как нельзя лечить вирусный гепатит В?
К сожалению, препаратов, позволяющих быстро и гарантированно получить выздоровление, не существует и в ближайшее время не ожидается. Однако, при правильном и вовремя начатом лечении сохранить здоровье печени удается в подавляющем большинстве случаев. Подробнее о лечении гепатита В
Как можно защититься от гепатита В?
Для профилактики гепатита В в мире уже больше 20 лет делают прививки. Вакцина вводится в мышцу плеча по стандартной схеме: после первой вакцинации через месяц вторая и через 5 месяцев после этого – третья.
Есть ли у вакцины побочные действия?
Крайне редко (примерно в 2 % случаев) возможно легкое повышение температуры.
Нужно ли специальное обследование для того, чтобы сделать прививку?
Прежде, чем вакцинироваться, необходимо пройти вирусологическое обследование, (анализы для прививки) подтверждающее отсутствие вируса не только в данный момент, но и в прошлом: HBsAg, anti-HBcor, anti-HBs.
Только при отрицательных значениях этих лабораторных показателей можно делать прививку.
Через полгода после вакцинации необходимо оценить результат прививки, сделав анализ anti-HBs количественный. Если титр составляет больше 100 МЕ/мл, можно считать себя защищенным от гепатита В.
Иммунитет сохраняется от 5 до 8 лет.
Кому нужно делать прививку от гепатита Б?
Всем. Учитывая легкость заражения, необходимость в вакцинации является актуальной для всех. По закону, согласно нормативным документам Минздрава, всем новорожденным делают первую прививку в течение 12 часов после рождения, вторую – в один месяц, третью – в шесть месяцев.
Детям, рожденным от инфицированной матери, прививку делают по особой схеме.
Читайте также:

