Альфетин при гепатите с
Обновлено: 23.04.2024
Диагностическим тестом при гепатите С служит определение антител к вирусу методом ИФА (анти-HCV). Если антитела к HCV обнаружены, необходимо определять РНК HCV чувствительным методом молекулярной диагностики.
В случае положительного результата на антитела и отрицательного результата определения РНК-HCV необходимо выполнять повторные исследования для подтверждения выздоровления.
Цель лечения вирусного гепатита С
Цель лечения – полное удаление вируса и предупреждение заболеваний печени и внепеченочных заболеваний, включая воспалительно-дегенеративные поражения, фиброз, цирроз, рак печени и тяжелые внепеченочные проявления.
Контрольный показатель эффективности лечения
Устойчивый вирусологический ответ (УВО) – отсутствие вируса (определяемой РНК-HCV) через 12 и 24 недели после окончания лечения. Исследование необходимо проводить чувствительным методом молекулярной диагностики с нижним порогом определения 15 МЕ/мл и менее.
Результаты исследований с долгосрочным наблюдением показали, что УВО соответствует окончательному излечению от гепатита в 99% случаев.
У пациентов с циррозом и выраженным фиброзом исследования РНК-HCV следует продолжать и после получения УВО.
Обследование перед началом терапии (подробнее. )
Исключение других причин поражения печени
Прежде всего необходимо исключить другие факторы, влияющие на течение заболевания: наличие гепатотропных вирусов – гепатита В, ВИЧ, алкоголизма, аутоиммунного заболевания печени, поражение печени генетическими и метаболическими заболеваниями: гемахроматоз, сахарный диабет или ожирение, токсическое поражение печени и другие.
Оценка степени поражения печени.
Поскольку от стадии фиброза зависит вероятность выздоровления, прежде всего, необходимо выявление цирроза или выраженного фиброза. В настоящее время убедительно показана возможность оценки степени фиброза не инвазивными методами:
эластометрия / эластография (на аппарате фиброскан),
фибромакс и фибротест (по показателям крови)
Наиболее информативным является совместное определение степени фиброза (по крови и на аппарате фиброскан), что полностью заменяет биопсию.
Пациентам с циррозом необходимо исключать гепатоцеллюлярную карциному (первичный рак печени), а также осложнение цирроза – выраженную портальную гипертензию с расширением вен пищевода и желудка. С этой целью важно до начала терапии провести ЭГДС (гастроскопию).
Для оценки состояния печени проводится биохимическое обследование крови с определением структурных (АЛТ, АСТ, ГГТ) и функциональных показателей (альбумин, общий белок, белковые фракции, фракции липидов), а также общий клинический анализ крови.
Определение характеристик вируса.
Для назначения противовирусной терапии необходимо определить вирусную нагрузку и генотип вируса.
Количественное определение вируса должно проводиться чувствительным методом.
Генотипы устанавливаются методами, позволяющими достоверно определить подтип вируса (например, 1а и 1в), так как они влияют на выбор терапии.
Определение генетических характеристик пациента.
Определение генотипа интерлейкина 28В не потеряло своего прогностического значения.
Противопоказания для применения препаратов прямого противовирусного действия.
Абсолютных противопоказаний к применению препаратов прямого противовирусного действия нет.
Следует соблюдать меры предосторожности при лечении препаратом софосбувир пациентов с заболеваниями почек и сердца.
Пациентам с декомпенсированным циррозом класса В и С противопоказана комбинация препаратов Викейра Пак.
Продолжается исследование безопасности препарата симепревир для пациентов с декомпенсированным циррозом.
Показания к лечению: кого следует лечить?
Все пациенты с компенсированным и декомпенсированным хроническим гепатитом С являются кандидатами на лечение, если они не имеют противопоказаний.
Не имеет значения, получали они ранее терапию или нет.
Приоритет в лечении определяется стадией фиброза. В первую очередь следует назначать терапию пациентам с фиброзом F3-F4 по шкале METAVIR.
Пациентам с декомпенсированным циррозом (класс В и С по шкале Чайлд-Пью) лечение должно быть назначено незамедлительно. Желательно проводить его в условиях отделения трансплантологии.
К группе высокого приоритета относятся также пациенты, коинфецированные ВИЧ и гепатитом В, а также с клинически значимыми внепеченочными проявлениями, такими как васкулит, сопровождающийся криоглобулинемией.
Пациентам с умеренным фиброзом F2 назначение лечения оправдано, однако при необходимости оно может быть отложено (например, по материальным соображениям).
Время начала терапии у пациентов без проявлений или с легким течением заболевания (F0-1) и без внепеченочных симптомов определяется индивидуально.
Препараты прямого противовирусного действия, доступные в Европе.
СОФОСБУВИР – следует принимать в дозе 400 мг (1 таблетка) один раз в сутки.
Софосбувир выводится в основном (80%) почками с мочой, поэтому назначение его требует осторожности у пациентов с заболеваниями почек.
Возможны межлекарственные взаимодействия с многими препаратами, поэтому следует внимательно относиться к сопутствующим заболеваниям и корректировать прием препаратов, назначенных для лечения этих заболеваний.
ЛЕДИПАСВИР – доступен в комбинации с софосбувиром (400 мг софосбувира и 90 мг ледипасвира). Доза для приема – 1 таблетка в день независимо от приема пищи.
Так как ледипасвир может взаимодействовать с другими лекарственными препаратами, следует соблюдать меры предосторожности, с частым контролем функции почек. Кроме того, важно учитывать прием пациентом статинов и препаратов в схеме антиретровирусной терапии.
СИМЕПРЕВИР – следует принимать 1 капсулу 150 мг 1 раз в сутки. Пациентам, принимающим симепревир, противопоказаны некоторые препараты, в том числе антиретровирусные.
ДАКЛАТАСВИР – 1 таблетка 60 мг 1 раз в сутки. Многочисленные лекарственные взаимодействия даклатасвира требуют внимательного отношения при его назначении и соответственно контроля при его применении.
ВИКЕЙРА ПАК – комплексный препарат, включающий 4 действующих вещества (ритонавир, усиливающий действие паритапревира, омбитасвир и дасабувир).
Рекомендуемая дозировка 1 раз в сутки во время еды 2 таблетки ритонавира/паритапревира/омнитасвира, а также дасабувир 2 раза в сутки. При назначении следует учитывать многочисленные лекарственные взаимодействия и класс цирроза.
Варианты лечения различных групп пациентов.
Для лечения хронического гепатита С противовирусными препаратами прямого действия существует несколько различных схем, эффективность и безопасность которых проверена во многих клинических испытаниях.
Выбор комбинаций лекарственных средств осуществляется врачом и зависит от генотипа и подтипа вируса, тяжести заболевания печени, результатов предшествующей терапии.
Длительность терапии зависит от степени поражения печени и наличия компенсированного или декомпенсированного цирроза. Стандартный курс терапии – 12 недель, при циррозе может быть увеличен до 24 недель.
Возможно назначение дополнительно к схеме лечения препарата рибавирин у пациентов с циррозом и с отрицательными прогностическими факторами ответа на лечение, например, при содержании тромбоцитов менее 75х10^3/мкл.
Для лечения пациентов с генотипом 1 (1а и 1в) существует 4 рекомендованные схемы препаратов прямого противовирусного действия:
Для лечения пациентов с генотипом 2 существует только одна безинтерфероновая схема: софосбувир+даклатасвир в течение 12 недель.
Пациентов с циррозом, ранее уже получавших или не получавших терапию, следует лечить также 12 недель.
Для лечение пациентов, инфицированных HCV генотипа 3, пока существует только одна схема безинтерфероновой терапии: софосбувир +даклатасвир. Ледипасвир в отношении HCV генотипа 3 значительно менее эффективен, чем даклатасвир, поэтому схемы с применением ледипасвира для этого генотипа не рекомендованы.
Пациентам с HCV генотипа 3 с циррозом, получавшим или не получавшим ранее терапию, следует назначать эту схему лечения с добавлением рибавирина и длительностью курса 24 недели.
Контроль лечения
В процессе лечения необходимо контролировать эффективность и безопасность (побочные нежелательные эффекты).
Контроль эффективности лечения основан на регулярном определении уровня РНК HCV с использованием чувствительных количественных методов.
РНК HCV следует определять до начала терапии, через 2 недели, а затем через 4, 8 и 12 недель, а также через 12 и 24 недели после окончания курса лечения.
Прекращение терапии вследствие ее бесперспективности при лечении препаратами прямого противовирусного действия правилами НЕ предусмотрено.
Контроль безопасности лечения
Схемы лечения препаратами прямого противовирусного действия хорошо переносятся. Случаи выраженных нежелательных явлений, требующих отмены препаратов, отмечены редко.
Однако, во время терапии необходимо контролировать проявления токсичности других препаратов, применяемых для лечения сопутствующих заболеваний, а также проявления лекарственных взаимодействий. При лечении схемами, содержащими софосбувир, необходимо контролировать состояние почек.
Наиболее часто отмечаются утомляемость и головная боль.
Лечение следует безотлагательно прекратить при обострении гепатита (АЛТ выше нормы в 10 раз).
Тактика лечения пациентов с ожирением и метаболическим синдромом
При выявлении у пациентов с HCV сопутствующего поражения печени в результате метаболического синдрома (неалкогольная жировая болезнь печени - стеатоз) необходимо провести дополнительное обследование на показатели обменных и гормональных нарушений, характерных для этого заболевания.
Рекомендуется для оценки степени поражения печени использовать исследование крови – Фибромакс, которое дает возможность оценить отдельно степень поражения печени вирусом и отдельно метаболическим синдромом.
Тактика лечения зависит от степени поражения печени в целом, и отдельно каждым повреждающим фактором. Лечение противовирусными препаратами может быть назначено сразу, а дальнейшее лечение метаболического синдрома после получения УВО.
Если степень поражения печени вирусом значительно меньше, чем метаболическим синдромом, возможно начинать противовирусную терапию после лечения метаболического синдрома.
В случаях наличия сопутствующих заболеваний печени необходимо ставить целью лечения не только получение УВО, но и сохранение и восстановление печени, пострадавшей от других патологических факторов.
Рачковский М.И. 1 Черногорюк Г.Э. 1 Белобородова Е.В. 1 Белобородова Э.И. 1 Калачева Т.П. 1 Шаловай А.А. 1
С целью изучения прогностической значимости уровня альфа-фетопротеина крови при циррозе печени проведено 3-летнее проспективное, когортное исследование с включением 107 больных циррозом печени вирусной (В, С, В + С), алкогольной и смешанной этиологии. За время наблюдения умерли 43 больных. Получено отсутствие статистически значимых различий уровня альфа-фетопротеина крови в группах умерших и выживших больных циррозом печени в периоды наблюдения от 1 до 36 месяцев. Также не получено статистически значимых различий уровня альфа-фетопротеина крови между группами больных циррозом печени различных этиологических вариантов, но одного класса по Чайлду-Пью. Методом анализа 95 % доверительных интервалов уровня альфа-фетопротеина между классами цирроза печени по Чайлду‒Пью определен пороговый уровень АФП (5,96 МЕ/л), превышение которого ассоциируется с развитием декомпенсации цирроза печени (чувствительность 0,58; специфичность 0,81). Не получено статистически значимых корреляций уровня альфа-фетопротеина с активностью индикаторных ферментов цитолиза − АсАТ и АлАТ, что позволяет сделать вывод о том, что повышение уровня альфа-фетопротеина в основном обусловлено стадией цирроза печени, а не его активностью.

1. Абелев Г.И. Альфа-фетопротеин: биология, биохимия, молекулярная генетика // Иммунология. – 1994. - № 3. – С. 4−10.
2. Активность эластазо-, коллагеназоподобных протеиназ и их ингибиторов в плазме крови при метаболизме коллагена в условиях хронического течения заболеваний печени вирусной и токсической этиологии / Е.В. Белобородова, Э.И. Белобородова, О.Е. Акбашева и др. // Бюллетень сибирского отделения российской академии медицинских наук. – 2010. – № 2. – С. 94−100.
3. Механизмы прогрессирования фиброза в печени при хроническом течении заболеваний вирусной и токсической этиологии / Е.В. Белобородова, Э.И. Белобородова, О.Е. Акбашева и др. // Медицинский вестник Северного Кавказа. – 2009. – Т.14. – № 2. – С. 19−24.
4. Хазанов А.И. Первичный рак и цирроз печени / А.И. Хазанов // Рос. журн. гастроэнтерол., гепатол., колопроктол. – 1999. - № 1. – С. 83−88.
5. Alpha fetoprotein, ultrasound, computerized tomography and magnetic resonance imaging for detection of hepatocellular carcinoma in patients with advanced cirrhosis / N. Snowberger, S. Chinnakotla, R.M. Lepe et al. // Aliment. Pharmacol. Ther. – 2007. – Vol. 26, № 9. – P. 1187−1194.
6. Clinical and pathological factors associated with the development of hepatocellular carcinoma in patients with hepatitis virus-related cirrhosis: a long-term follow-up study / J.L. Rodriguez-Diaz, V. Rosas-Camargo, O. Vega-Vega et al. // Clin. Oncol. (R. Coll. Radiol.). – 2007. – Vol. 19, № 3. – P. 197−203.
7. Colchicine delays the development of hepatocellular carcinoma in patients with hepatitis virus related-liver cirrhosis / O. Arrieta, J. Rodriguez-Diaz, V. Rosas-Camargo et al. // Cancer. – 2006. – Vol. 107. – P. 1852−1858.
8. Di Bisceglie A.M. Elevations in serum alpha-fetoprotein levels in patients with chronic hepatitis B / A.M. Di Bisceglie, J.H. Hoofnagle // Cancer. – 1989. – Vol. 64, № 10. – P. 2117−2120.
9. Everson G.T. Treatment of chronic hepatitis C in patients with decompensated cirrhosis // Rev. Gastroenterol. Disord. – 2004. – Vol. 4, Suppl. 1. – S. 31−38.
10. Impact of disease severity on outcome of antiviral therapy for chronic hepatitis C: lessons from the HALT-C trial / G.T. Everson, J.C. Hoefs, L.B. Seeff et al. // Hepatology. – 2006. – Vol. 44. – P. 1675−1684.
11. Natural history of compensated cirrhosis in the Child-Pugh class A compared between 490 patients with hepatitis C and 167 with B virus infections / M. Kobayashi, K. Ikeda, T. Hosaka et al. // J. Med. Virol. – 2006. – Vol. 78, no. 4. – P. 459−465.
12. Serum alpha-fetoprotein levels in patients with chronic hepatitis C. Relationships with serum alanine aminotransferase values, histologic activity index, and hepatocyte MIB-1 scores / N.S. Goldstein, D.E. Blue, R. Hankin et al. // Am. J. Clin. Pathol. – 1999. - Vol. 111, no. 6. – Р. 811−816.
14. Stewart S. Alpha-fetoprotein (AFP), stem cells, and cancer: how study of the production of AFP during chemical hepatocarcinogenesis led to reaffirmation of the stem cell theory of cancer / S. Stewart // Tumour Biol. 2008. Vol. 29, no. 3. P. 161−180.
Альфа-фетопротеин (АФП) ‒ белок сыворотки крови развивающегося эмбриона человека и млекопитающих животных. У взрослых особей он почти полностью исчезает из крови вскоре после рождения, но появляется при развитии гепатоцеллюлярной карциномы (ГЦК), а также раке яичка и яичников. В этих случаях АФП используется как специфический маркер этих опухолей для их диагностики и оценки эффективности лечения [1, 4].
Экспрессия гена АФП в печени происходит при процессах некроза и воспаления в печени, сопровождающихся нарушением межклеточного взаимодействия гепатоцитов [1]. Исследование, проведенное группой авторов в США, показывает, что нормальная регенерация печени не стимулирует синтез АФП [1].
В наибольшей степени клеточно-матриксные взаимодействия в печени нарушаются при ГЦК, что подтверждается тем, что самые высокие сывороточные уровни АФП регистрируются именно при этой патологии, а его концентрация зависит от объема и темпов роста опухоли [5, 14, 15]. Кроме этого, повышенные уровни АФП являются фактором риска развития ГЦК у больных циррозом печени (ЦП) [6, 7]. Повышение уровня АФП характерно и для ЦП [1], поскольку при этом заболевании также нарушаются клеточно-матриксные взаимодействия гепатоцитов вследствие усиления фиброзообразования в печени.
При хронических вирусных гепатитах выявлена прямая корреляция между степенью фиброза в печени и уровнем АФП [12]. В одном из исследований [8] сообщается о том, что у больных хроническим гепатитом В с повышенным уровнем АФП в течение 8 лет чаще развивался ЦП и ГЦК, а также выше была летальность по сравнению с больными хроническим гепатитом В с нормальным уровнем АФП. В другом исследовании повышенный уровень АФП при компенсированном HCV-ЦП ассоциировался с меньшей выживаемостью больных [11].
Таким образом, по литературным данным, имеются предпосылки для использования АФП в качестве прогностического маркера выживаемости при ЦП, особенно с учетом того факта, что определение АФП в сыворотке крови можно отнести к рутинным биохимическим исследованиям. Нерешенными остаются вопросы определения пороговых прогностических уровней АФП при ЦП и временных периодов, на которые этот прогноз распространяется.
Цель исследования ‒ определить прогностическое значение уровня альфа-фетопротеина крови больных циррозом печени вирусной и алкогольной этиологии.
Материал и методы исследования
Исследование обсервационное, проспективное (когортное), с оценкой конечной твердой точки – наступления летального исхода от ЦП. В исследование были включены 107 больных ЦП вирусной (В, С, В + С), алкогольной и смешанной (алкогольно-вирусной) этиологии. Возраст больных от 18 до 72 лет (Me = 50,8 лет), 50 мужчин и 57 женщин. Период наблюдения за больными составлял от 1 до 36 месяцев. За все время наблюдения умерли 43 из 107 пациентов. Данные о дате смерти пациентов, умерших вне стационара, получены по результатам телефонных опросов родственников. Диагноз ЦП подтвержден морфологически (лапароскопия с биопсией) у 8 больных, остальным выставлен на основании наличия признаков диффузного повреждения печени с деформацией сосудистого рисунка по данным УЗИ, наличия синдрома печеночно-клеточной недостаточности и инструментально доказанного синдрома портальной гипертензии (варикозное расширение вен желудка и пищевода, асцит). Вирусная этиология установлена по данным вирусологического исследования сыворотки крови на маркеры HBV (HBsAg, а/т классов M и G к HBcAg, ДНК HBV), HCV (а/т классов M и G к HCV, РНК HCV) и HDV (а/т к HDV). Алкогольная этиология ЦП определена указанием в анамнезе на многолетнее злоупотребление алкоголем.
Все пациенты проживали на территории Томской области. У всех включенных в исследование пациентов получено добровольное информированное согласие на участие в исследовании, а также всем больным вручен информационный листок испытуемого. Никакие исследования не проводились, если была вероятность развития серьезных осложнений и предполагаемая польза от исследования была меньше возможного вреда, причиняемого здоровью пациентов.
Критерии включения больных в исследование: верификация в Томской областной клинической больнице диагноза ЦП или поступление в стационар в связи с декомпенсацией (асцит, кровотечение или острый алкогольный гепатит) ЦП вирусной, алкогольной и смешанной этиологии; согласие больного на участие в исследовании.
Критерии исключения: тяжелая сопутствующая патология − правожелудочковая сердечная недостаточность, сахарный диабет тяжелого течения, онкопатология, туберкулез, аутоиммунные заболевания, болезни почек с почечной недостаточностью, хроническая обструктивная болезнь легких, бронхиальная астма, психические заболевания; острые инфекционные заболевания; отказ больного от участия в исследовании.
Основные этиологические варианты ЦП – это алкогольный ЦП (41,4 %) и алкогольно-вирусный ЦП (40,5 %). Доля вирусных ЦП – 18,1 %.
Больные были разделены на 2 группы (умершие – 1-я группа и выжившие – 2-я группа) по периодам: 1, 3, 6, 12, 18, 24 и 36 месяцев. Группы умерших и выживших больных ЦП по указанным периодам были сопоставимы по полу и возрасту. На первом этапе проанализирована ассоциация этиологического варианта ЦП с выживаемостью больных, находящихся на одной стадии болезни (одного класса ЦП по Чайлду‒Пью). Поскольку не было получено статистически значимых различий по частотам распределения различных этиологических вариантов ЦП в группах умерших и выживших больных по всем периодам, в дальнейшем группы сравнивались между собой по указанным периодам без учета этиологических вариантов заболевания.
Результаты исследования и их обсуждение
Получено отсутствие статистически значимых различий уровня АФП в группах умерших и выживших больных ЦП в периоды наблюдения от 1 до 36 месяцев (таблица). Также не получено статистически значимых различий между группами больных ЦП различных этиологических вариантов, но одного класса по Чайлду‒Пью.
Диапазон уровней АФП по совокупной выборке больных ЦП составлял от 0 до 216 МЕ/мл. Отсутствовала статистически значимая корреляция между уровнем АФП и временем до наступления летального исхода (n = 43, r = −0,09, р = 0,57). Эти данные свидетельствуют о том, что по уровню АФП не представляется возможным прогнозировать наступление летального исхода при ЦП, не осложненном ГЦК. С целью изучения зависимости уровня АФП от стадии ЦП, было проведено его сравнение между больными классов А, В и С по Чайлду‒Пью.
Состав Альфетин порошок лиофилизированный для приготовления инъекционного раствора 75мкг
Группа
Показания к применению Альфетин порошок лиофилизированный для приготовления инъекционного раствора 75мкг
Комплексная терапия аутоиммунных заболеваний и других иммунопатологических состояний, обусловленных нарушением синтеза цитокинов, регулирующих Т-клеточный иммунитет (неспецифический язвенный колит, болезнь Хашимото).
Способ применения и дозировка Альфетин порошок лиофилизированный для приготовления инъекционного раствора 75мкг
Внутримышечно или внутривенно (капельно или струйно) в дозах от 1 до 4 мкг/кг массы тела 1-2 раза в сутки. Максимальная суточная доза 4 мкг/кг. Курс лечения 14-30 дней. При необходимости проводят повторный курс лечения через 2-4 месяца.
Противопоказания Альфетин порошок лиофилизированный для приготовления инъекционного раствора 75мкг
Фармакологическое действие
Иммуномодулирующее средство. Альфа-фетопротеин - альбуминоподобный белок, который оказывает иммунорегуляторное действие и препятствует развитию аутоиммунных заболеваний. В комплексной терапии препарат модулирует действие некоторых цитокинов и регулирующих факторов, в частности усиливает действие альфа-интерферона и фактора некроза опухоли, модулирует активность простагландинов. Применение Альфетина в схеме комплексного лечения позволяет значительно снизить дозировку глюкокортикостероидных препаратов. При внутримышечном введении максимальная концентрация в плазме достигается через 1-2 часа. Период полувыведения составляет от 4 до 10 суток. В организме альфа-фетопротеин частично подвергается биодеструкции сходно с альбумином, частично выводится в измененном виде или в виде комплексов с различными метаболитами.
Побочное действие Альфетин порошок лиофилизированный для приготовления инъекционного раствора 75мкг
Серьезных побочных эффектов не выявлено. У больных с повышенной чувствительностью возможно появление чувства жара, покраснение кожных покровов, которые быстро исчезают без дополнительной терапии. Возможны аллергические реакции.
Передозировка
Препарат не токсичен, при случайной передозировке возможно появление чувства жара, прилива крови к лицу, умеренное повышение артериального давления, чувства легкой эйфории. Указанные симптомы быстро исчезают сами, в исключительных случаях может потребоваться симптоматическая терапия.
Взаимодействие Альфетин порошок лиофилизированный для приготовления инъекционного раствора 75мкг
Альфетин способен усиливать действие препаратов, содержащих стероидные гормоны, при параллельном применении с некоторыми наркотическими и обезболивающими препаратами может усиливать их действие.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
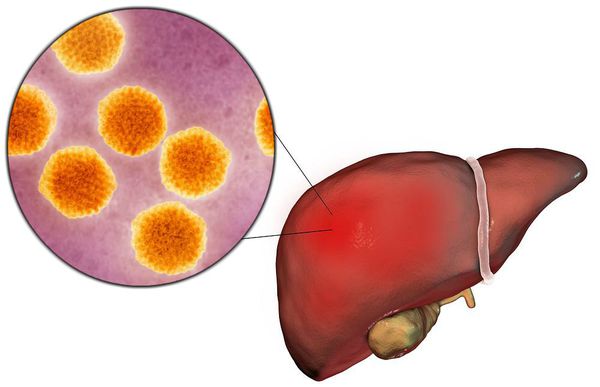
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
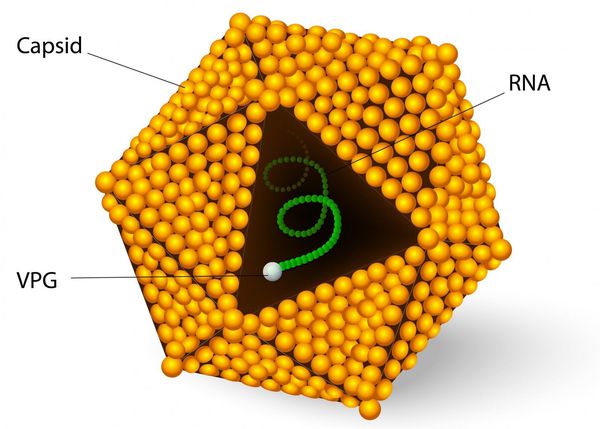
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
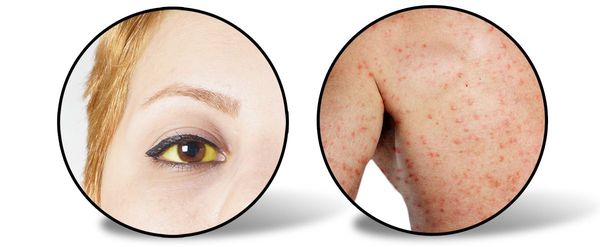
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
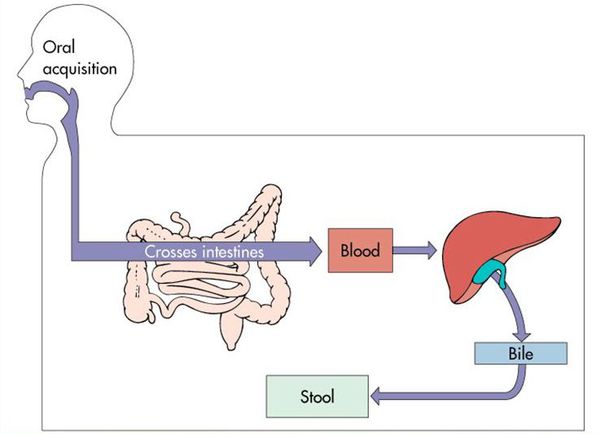
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
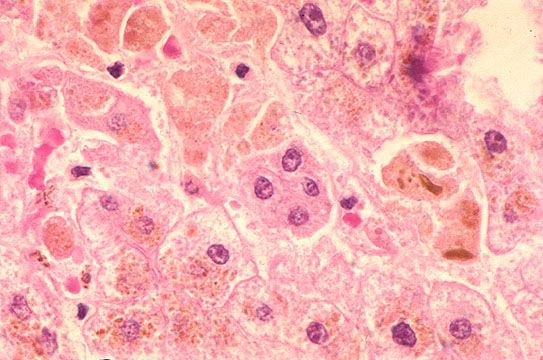
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
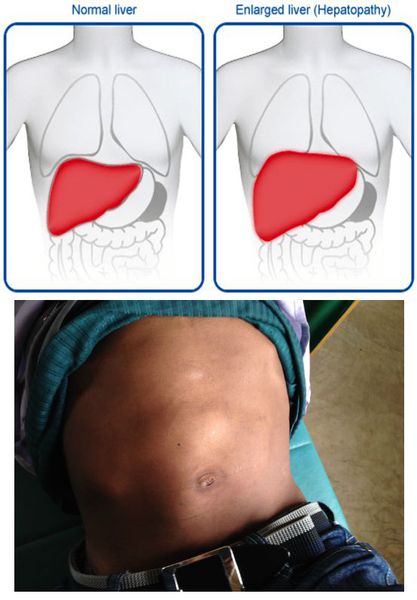
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
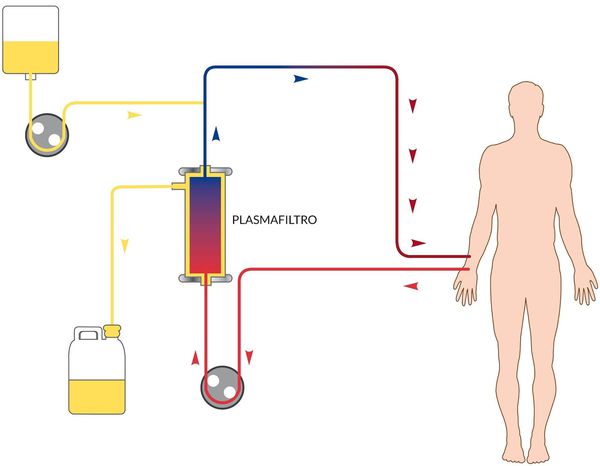
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Можно ли профилактировать рассеянный склероз (РС), какие факторы могут запустить заболевание опасна ли вакцинация от коронавируса для пациента с РС, возможна ли беременность с диагнозом рассеянный склероз – на вопросы отвечает заведующая межокружным отделением рассеянного склероза больницы Вересаева, врач-невролог Екатерина Дубченко.
Рассеянный склероз – генетическое заболевание или может развиться у любого человека?
Рассеянный склероз не является генетическим заболеванием и может возникнуть у любого человека. Факторами-провокаторами, запускающими процесс, могут стать выраженный стресс, недостаток витамина D, перенесенные герпесвирусные инфекции – в частности, цитомегаловирус или вирус Эпштейна-Барр, курение и т.п.
Возможно ли человеку, имеющему в роду близкого с рассеянным склерозом, пройти генетический тест и профилактировать болезнь?
Специфического анализа предрасположенности к рассеянному склерозу нет, поскольку эта мутация не в одном гене, а в сотнях тысяч. Исследовать все эти гены нерационально.
Основная профилактика заболевания – поддержание здорового образа жизни с адекватным уровнем физической и умственной активности, снижением уровня стресса, поддержанием уровня витамина D не ниже 35 нг/мл. Больше движения, положительных эмоций и головоломок для мозга.
Относятся ли пациенты с рассеянным склерозом к группе повышенного риска при COVID-19?
Да, пациенты входят в группу риска, особенно из числа имеющих высокую инвалидизацию. По европейским рекомендациям и по рекомендациям наших специалистов вакцинация от коронавируса является крайне желательной, даже обязательной.
Побочных эффектов вакцины за полуторагодовой период наблюдения выявлено не было, в том числе у нас в МОРСе.
Прививка не может спровоцировать обострение и привести к прогрессированию заболевания, поскольку вирусный агент, содержащийся в вакцине, не является живым или ослабленным. Будучи инактивированным, он не жизнеспособен, не может ни размножаться, ни вызвать заболевание само по себе, но при этом является иммуногенным и может активировать внутреннюю защиту организма от коронавируса.
Самая распространенная реакция на вакцину от ковида – гриппоподобный синдром.
Влияет ли рассеянный склероз на продолжительность жизни?
От рассеянного склероза не умирают, но патология влияет на качество жизни человека. Объем последствий для пациента с РС зависит от течения заболевания и от того в каком возрасте оно обнаружено. Чем раньше выявлено, тем больше у организма ресурсов для компенсации.
Опасной для жизни является высокая инвалидизация, когда человек не может себя обслуживать и не получает должного ухода. На фоне этих неблагоприятных факторов могут возникать инфекции дыхательных путей, мочевого пузыря, ротовой полости, колиты, венозные проявления…
Возможно ли вылечиться от рассеянного склероза навсегда?
Нет, нельзя. Но если человек будет соблюдать все рекомендации врачей и терапия будет эффективной, есть все шансы ввести заболевание в длительную ремиссию и сохранить удовлетворительное качество жизни.
Существует метод оценки неврологических поражений при рассеянном склерозе – шкала EDSS, где 0 баллов – полнейшее здоровье, 10 – летальный исход от РС. Прогноз благоприятный, если человек начинает эффективную и подходящую ему терапию в референсе до 3,5 баллов. При таких показателях, как правило, человека практически ничего не беспокоит, при этом невролог по итогам осмотра может зафиксировать минимальный неврологический дефицит, например, отсутствие некоторых рефлексов, сам пациент диагностировать их не сможет. При этом данные нарушения не снижают качество жизни человека, а организм (головной и спинной мозг) имеет запас прочности. Если на этом этапе начать терапию, то воспалительные процессы в мозге и атрофия не будут выраженно прогрессировать.
Можно ли лечить рассеянный склероз по ОМС?
Да, любой гражданин РФ имеет право на получение такой помощи в своем регионе по ОМС. В Москве при наличии постоянной или временной регистрации пациент с РС также может получать всю необходимую терапию, в том числе на базе городских межокружных отделений рассеянного склероза.
Что включает в себя реабилитация пациентов с рассеянным склерозом?
Реабилитация требуется всем пациентам с установленным диагнозом РС с первых дней заболевания. Это как физическая, так и психологическая работа. Она направлена на поддержание физического здоровья и предотвращения психологических проблем. Зачастую пациенты, сталкиваясь с заболеванием, не готовы к такому обременению в молодом возрасте, отчего возникают депрессии, что снижает качество жизни и может привести к прогрессированию заболевания.
В особенности важна ранняя реабилитация после выхода пациента из обострения, направленная на возращение функций поврежденных зон.
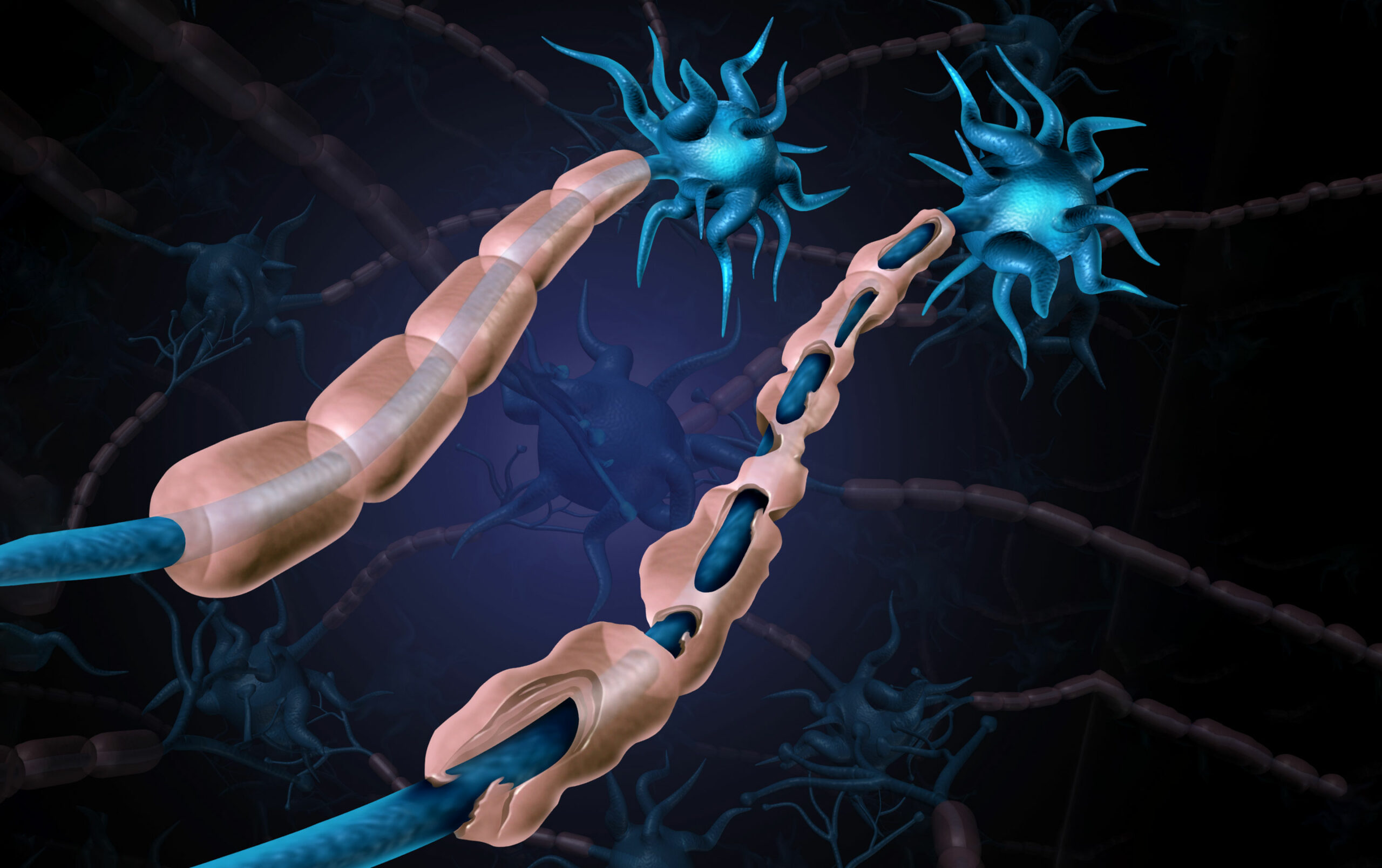
Новые пути проведения нервных импульсов помогают поддерживать функций памяти, мышления, сохранять чувствительность и подвижность.
Физкультура мозга и тела должна включать в себя различные развивающие игры, занятия йогой и пилатесом, которые помогают развивать координацию движений, устойчивость и гармонизировать работу мышц, эффект показывает иппотерапия.
Пациентам может потребоваться помощь логопеда и нейрофизиолога, уролога.
Обязательно ли при РС страдают речевые и глотательные функции?
Не обязательно. Проявление той или иной симптоматики зависит от области поражения головного или спинного мозга.
Если очаг располагается в зоне, отвечающей за бульбарные функции, то может нарушаться глотание. Нарушение речи также может иметь множество причин: от нарушения чувствительности языка до поражения речевого центра.
Правда ли, что при рассеянном склерозе может ухудшаться зрение?
При рассеянном склерозе часто поражаются черепные нервы, как правило, в первую очередь зрительные. В подавляющем большинстве случаев поражение зрительного нерва диагностируется уже в дебюте РС.
Сам по себе зрительный нерв короткий, при длительном течении заболевания происходит его постепенная атрофия, зрительные нарушения нарастают.
Как избежать поражения зрительного нерва при рассеянном склерозе?
Избежать поражения зрительного нерва совсем нельзя, это необратимый процесс. Но чем раньше человек начинает получать терапию, тем лучше прогноз: процесс атрофии можно притормозить.
Можно ли беременеть женщине, страдающей рассеянным склерозом?
Рассеянный склероз не является противопоказанием для беременности. Возможность реализоваться как мама является очень важной для каждой женщины и, безусловно, беременность, роды и материнство оказывают позитивное влияние на психологическое состояние пациентки с РС. Это благоприятно сказывается на течении заболевания в целом.
Как планировать беременность с рассеянным склерозом?
Основное условие планирования беременности – относительно стабильное состояние, при котором как минимум год не было обострений – на терапии или без нее.
В терапии РС сегодня используются в том числе препараты, разрешенные для применения в беременность. Они безопасны для женщины и плода, поскольку не проникают через плацентарный барьер.
Однако есть лекарства, на которых категорически нельзя беременеть. Поэтому в любом случае будущей маме важно проконсультироваться со своим лечащим врачом.
При планировании беременности также надо учитывать общее состояние пациентки, ее неврологический статус. При наличии выраженных нарушений двигательных и тазовых функций могут возникнуть серьезные сложности как с вынашиванием, так и в процессе родов.
Увеличение кратности визитов к неврологу на фоне беременности не требуется, посещать врача нужно при возникновении жалоб.
При условно благополучном и компенсированном течении РС женщина может рожать самостоятельно – естественным путем.
Читайте также:

