Аллергический ринит при гриппе
Обновлено: 01.05.2024
А. Ю. Беруль 1 , врач высш. квалиф. категории, К. Ю. Бурлакова 1,2 , П. А. Беруль 3
1 Детская городская клиническая больница им. З. А. Башляевой Департамента здравоохранения г. Москвы.
2 Российская медицинская академия непрерывного профессионального образования.
3 Московский государственный медико-стоматологический университет им. А. И. Евдокимова.
Резюме: Ринит - это воспаление слизистой оболочки полости носа, которое приводит к заложенности носа, ринорее и другим симптомам в зависимости от этиологии (например, зуд, чихание, водянистое или гнойное отделяемое, аносмия). Ринит бывает острый, хронический и вазамоторный. Острый ринит чаще всего имеет вирусную этиологию, хотя провоцирующим фактором могут выступать раздражающие вещества. Диагноз обычно ставится на основе клинических данных. Для лечения необходимо увлажнять помещение, принимать симпатомиметики и антигистаминные препараты, вяжущие и противомикробное средство - Сиалор ® . Бактериальная суперинфекция требует соответствующего антибактериального лечения.
Ключевые слова: ринит, классификация ринита, терапия ринита, протеинат серебра, Сиалор ®
Summary: Rhinitis is an inflammation of the mucous membrane of the nasal cavity, which leads to nasal congestion, rhinorrhea, and other symptoms, depending on the etiology (for example, itching, sneezing, watery or purulent discharge, anosmia). Rhinitis is acute, chronic and vasomotor. Acute rhinitis most often has a viral etiology, although irritating substances can act as a provoking factor. The diagnosis is usually made on the basis of clinical data. For treatment, it is necessary to moisten the room, take sympathomimetics and antihistamines, astringents and an antimicrobial agent - Sialor ® . Bacterial superinfection requires appropriate antibacterial treatment.
Keywords: rhinitis, classification of rhinitis, rhinitis therapy, silver proteinate, Sialor ®
Классификация ринитов:
1. Ринит острый.
а) инфекционный:
- неспецифический,
- специфический;
б) травматический (травмы носа, ожоги, отморожения, другие факторы физического воздействия);
в) аллергический (сезонная форма - немедленная реакция).
2. Ринит хронический.
- неспецифический (катаральный, гипертрофический, атрофический):
а) инфекционный: атрофический, специфический (катаральный, грануломатозный, язвенный, атрофический - озена);
б) аллергический (постоянная форма - реакция замедленного типа);
в) травматический (профессиональный - пыль, пары химических веществ).
3. Ринит вазомоторный.
а) нейровегетативный;
б) гормональный;
в) медикаментозный.
В этой статье мы остановимся на остром и хроническом ринитах.
Острый ринит (rhinitis acuta) - очаг острой инфекции в полости носа, одно из самых частых воспалительных заболеваний слизистой оболочки, вызывающее нарушение ее функций. Он наблюдается как самостоятельное заболевание - неспецифическое воспаление и как сопутствующий процесс при различных инфекционных заболеваниях - специфический ринит.
Этиология и патогенез. В этиологии острого ринита основное значение имеет нарушение местной и общей иммунной защиты организма и активация в полости носа и носоглотке сапрофитной микрофлоры [3 -5]. Обычно это происходит при общем или местном переохлаждении тела, быстрее развивается у лиц со сниженной резистентностью (особенно с хроническими заболеваниями или ослабленных после острых заболеваний). Кроме того, предрасполагающими факторами для развития острого ринита могут быть различные травмы слизистой оболочки и инородные тела в полости носа, после оперативных вмешательств в полости носа. В ряде случаев причиной может быть и производственный фактор: механические и химические раздражители камне-, деревообрабатывающей, химической и другой промышленности (воздействия дыма, газа, пыли и т. д.).
Клиника. Для острого ринита характерны острое начало и поражение сразу обеих половин носа. Основные симптомы: расстройство общего состояния, выделения из носа и затруднение носового дыхания. Эти симптомы могут быть выражены в различной степени в зависимости от стадии заболевания. В типичной клинической картине выделяют три стадии течения: I - сухая стадия раздражения, II - стадия серозных выделений, III - стадия слизисто-гнойных выделений.
I стадия (сухая стадия раздражения) обычно продолжается несколько часов, редко 1-2 сут. Больного беспокоят сухость в носу и носоглотке, ощущение щекотания, царапанья, жжения. Одновременно появляются недомогание, познабливание, тяжесть и боль в голове. Нередко наблюдается повышение температуры тела до 37°C и выше. При передней риноскопии отмечают гиперемию и инъецированность сосудов слизистой оболочки, ее сухость, отсутствие отделяемого.
II стадия (стадия серозных выделений) характеризуется нарастанием воспаления, появляется большое количество прозрачной водянистой жидкости, пропотевающей из сосудов (транссудат). Одновременно усиливается функция бокаловидных клеток и слизистых желез, поэтому отделяемое становится серозно-слизистым. В транссудате содержатся хлорид натрия и аммиак, что обусловливает раздражающее действие на кожу преддверия полости носа, особенно у детей. Кожа становится красной, слегка припухшей, с болезненными трещинами. В этот период ощущение жжения и сухости уменьшается, однако нарушение дыхания через нос усиливается, нередко развиваются конъюнктивит и слезотечение, ощущение заложенности и шум в ушах вследствие перехода процесса на слезопроводящие пути и слуховую трубу.
III стадия (стадия слизисто-гнойных выделений) наступает на 4-5-й день от начала заболевания. Характеризуется появлением густого слизисто-гнойного, желтовато-зеленоватого отделяемого, что обусловлено наличием в нем форменных элементов крови (клеток воспаления) - пропотевающих лейкоцитов, лимфоцитов, отторгшегося эпителия.
При остром рините умеренное воспаление распространяется и на слизистую оболочку околоносовых пазух, о чем свидетельствуют наличие боли в области лба, переносицы, а также пристеночное утолщение слизистой оболочки пазух, регистрируемое на рентгенограммах.
Среди осложнений острого ринита необходимо указать на нисходящий фаринголаринготрахеобронхит, воспаление околоносовых пазух, слуховой трубы, среднего уха и слезных путей, дерматит преддверия полости носа [6].
Острый ринит у детей. Он протекает тяжелее и возникает чаще, чем у взрослых. В раннем возрасте имеется ряд особенностей, которые могут отягощать течение заболевания. К ним относятся: узость носовых ходов, незрелость иммунных механизмов, наличие аденоидных вегетации, отсутствие навыков высмаркиваться и др., что в условиях воспаления способствует увеличению заложенности носа. Поскольку у грудных детей процесс захватывает одновременно слизистую оболочку носа и носоглотки, любой ринит в этом возрасте следует рассматривать как ринофарингит [4]. Для детского возраста характерна выраженная реакция организма, сопровождающаяся высокой температурой тела (до 39-40°C), могут быть судороги, реже менингеальные явления. Грудные дети не могут сосать, если у них заложен нос. После нескольких глотков молока ребенок бросает грудь, чтобы вдохнуть воздух, поэтому быстро утомляется и перестает сосать, недоедает, худеет, плохо спит. В этой связи могут появляться признаки нарушения функции желудочно-кишечного тракта (рвота, метеоризм, понос и др.). В детском возрасте слуховая труба короткая и широкая, что также способствует распространению воспалительного процесса в среднее ухо [7].
Лечение. Как правило, лечение амбулаторное. В редких случаях при высокой температуре тела и тяжелом течении насморка показан постельный режим. В начальной стадии ринита рекомендуют потогонные и отвлекающие процедуры. Назначают горячую ножную (общую, ручную) ванну на 10-15 мин, которую можно сочетать с горчичниками на икроножные мышцы или на подошву стоп.
В I стадии применяют препараты местного симптоматического действия: интерферон, лизоцим, лизаты антигенов бактерий, вяжущие и антисептические средства (например, протеинат серебра - Сиалор ® ). При головных болях дают нимесулид, парацетамол, ибупрофен, анальгин и др. Назначают антигистаминные средства (лоратадин, дезлоратадин, цетиризин и др.). Все эти препараты более эффективны в I стадии ринита, однако они хорошо действуют и во II стадии [8].
Во II стадии при выраженной воспалительной и микробной реакции применяют местные антибиотики и комбинированные препараты. Для восстановления носового дыхания используют сосудосуживающие препараты (ксилометазолин, оксиметазолин, фенилэфрин и др.). Полезны физиотерапевтические процедуры: УВЧ на область носа, УФО в полость носа, микроволновое воздействие (при температуре тела не выше 37°C).
В III стадии можно рекомендовать препараты вяжущего и антисептическое действия: (например, Сиалор ® ). Продолжают физиотерапевтические процедуры, назначают поливитамины.
Медикаментозная терапия имеет определенные отличия у грудных детей. При остром ринофарингите важнейшим фактором лечения является восстановление носового дыхания на периоды кормления грудью. С этой целью перед кормлением необходимо отсасывать баллончиком слизь из каждой половины носа. Если в преддверии полости носа есть корки, их размягчают растительным маслом (оливковым, персиковым) и удаляют ватным шариком. За 5-10 мин до кормления в обе половины носа закапывают раствор деконгестантов [4, 11, 12, 13, 15].
У детей с 3-летнего возраста Сиалор ® рекомендуется применять следующим образом: по 1-2 капли в каждый носовой проход 3 раза в день.
Острый ринит при инфекционных заболеваниях (специфический ринит) имеет симптоматический характер и является вторичным проявлением основного заболевания.
Острый ринит на фоне гриппа. Он часто сопровождается носовыми кровотечениями и осложняется воспалением околоносовых пазух и среднего уха. Клинические проявления: повышенная температура тела, головная боль, невралгия тройничного нерва, боль и ломота в мышцах и суставах, адинамия и потливость. Показан постельный режим, наряду с общепринятыми средствами необходимо назначить антивирусные препараты, витамины А и С. Назначение антибиотиков оправдано только для профилактики осложнений, поскольку антибиотик не действует на вирус гриппа.
Дифтерийный насморк. Риноскопически он характеризуется наличием грязно-серых пленок на слизистой оболочке полости носа и носоглотки, затрудняющих носовое дыхание. Иногда дифтерийный ринит может протекать под видом катарального воспаления без образования налетов. Однако кровянистые выделения из носа и поверхностные изъязвления позволяют правильно установить диагноз, который подтверждается при бактериологическом исследовании. Больным необходима экстренная госпитализация в инфекционное отделение, введение противодифтерийной сыворотки!
Скарлатинозный ринит. При скарлатине полость носа, носоглотки и зева, как правило, вовлекаются в патологический процесс, что сопровождается обильными выделениями из носа, выраженной головной болью. В процесс вовлекаются также небные миндалины с воспалением по типу лакунарной ангины, имеется реакция со стороны регионарных лимфатических узлов. На шее, лице и в последующем по всему телу появляется мелкоточечная сыпь, характерная для скарлатины. Лечение проводят в инфекционном стационаре. Проводят общую и местную терапию (капли в нос: деконгестанты, протеинат серебра Сиалор ® ).
Коревой насморк. Воспалительные явления в полости носа характерны для острого катарального ринита, сопровождаются чиханьем, повышением температуры тела, конъюнктивитом, слезотечением. Патогенетического лечения не существует. Необходимы изоляция больного и симптоматическая терапия.
Острый ринит гонококковой (сифилитической) этиологии. Он наблюдается у новорожденных от больной матери через 24-48 ч после рождения. Заражение происходит во время родов, сопровождается повышением температуры тела и густыми желто-зелеными гнойными выделениями из носа. Назначают капли в нос, антибиотики широкого спектра действия, проводят лечение гонореи у матери и ребенка.
Хронический катаральный ринит (rhinitis cataralis chronica) характеризуется разлитой застойной гиперемией слизистой оболочки, равномерной припухлостью носовых раковин. Основные симптомы заболевания: нарушение носового дыхания, выделения из носа слизистого или слизисто-гнойного характера. Нарушение носового дыхания усиливается на холоде. При лежании на боку заложенность носа более выражена в той половине носа, которая находится ниже, что объясняется заполнением кровью кавернозных полостей нижележащих раковин. Иногда наблюдаются нарушение обоняния (гипосмия), переход воспалительного процесса на слизистую оболочку слуховой трубы (тубоотит).
Лечение. Устраняют экзогенные (производственные, климатические) и эндогенные (искривление перегородки носа, удаление аденоидных вегетации) факторы. Для местного лечения применяют вяжущие вещества, например, протеинат серебра (Сиалор ® ) [10, 14]. Одновременно можно рекомендовать тепловые процедуры: УВЧ на область носа, эндоназально УФО (тубус-кварц).
Хронический гипертрофический ринит (rhinitis chronica hyperthrophica) характеризуется разрастанием слизистой оболочки надкостницы и костного вещества носовых раковин. Может быть диффузной и ограниченной формы. Наиболее часто разрастание и утолщение слизистой оболочки происходят на нижней носовой раковине, реже - средней, в местах локализации кавернозной ткани. Поверхность гипертрофированных участков может быть гладкой, бугристой или крупнозернистой, иметь широкое основание и значительные размеры.
Лечение. Применяют различные методы хирургического лечения, целью которых является восстановление носового дыхания за счет удаления или уменьшения гипертрофированных участков слизистой оболочки. Критерием для рационального выбора метода лечения в каждом конкретном случае служит степень гипертрофии носовых раковин или других отделов слизистой оболочки носа, а также степень нарушения носового дыхания. Операции при хроническом гипертрофическом рините: а) щадящая нижняя конхотомия; б) удаление заднего конца при гипертрофии нижней носовой раковины полипной петлей.
Атрофический ринит (rhinitis atrophica) представляет собой ограниченные или диффузные неспецифические изменения слизистой оболочки полости носа, в основе которых лежит не воспалительный, а дистрофический процесс. В зависимости от распространенности процесс может быть локальным или диффузным, а в зависимости от этиологии - первичным, или генуинным (озена), и вторичным.
Клиника. Больные жалуются на ощущение сухости в носу, образование корок, затруднение носового дыхания, понижение обоняния. Корки в носу нередко вызывают зуд, поэтому больной пытается удалить их пальцем, что приводит к повреждению слизистой оболочки, периодическим кровотечениям, изъязвлению. Это ускоряет появление перфорации перегородки носа обычно в области киссельбахова места.
Лечение. Применяют комплексную - общую и местную - консервативную терапию. Для удаления корок систематически 1-2 раза в день орошают или промывают полость носа изотоническим раствором хлорида натрия. Назначают масляный раствор витаминов А и Е в виде капель в нос. Полезны щелочные и масляные ингаляции в нос, орошения и ингаляции полости носа 2-3%-ным раствором морской соли. С хорошим эффектом применяют протеинат серебра Сиалор ® .
Сиалор ® - первый* протеинат серебра с подтвержденной безопасностью и терапевтической эффективностью. Активный компонент препарата - протеинат серебра - борется с причиной воспаления на слизистой оболочке полости носа и показан для взрослых и детей, начиная с 3-летнего возраста.
ЛИТЕРАТУРА
Что такое ринит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Голаевой Надежды Александровны, врача общей практики со стажем в 14 лет.
Над статьей доктора Голаевой Надежды Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Острый ринит (насморк) — это заболевание, характеризующееся отёком и воспалением слизистой носоглотки и носовых ходов. Начинается с заложенности носа и появления отделяемого из носовых ходов. Позже, н а 2-3 день болезни, присоединяется подкашливание [3] .
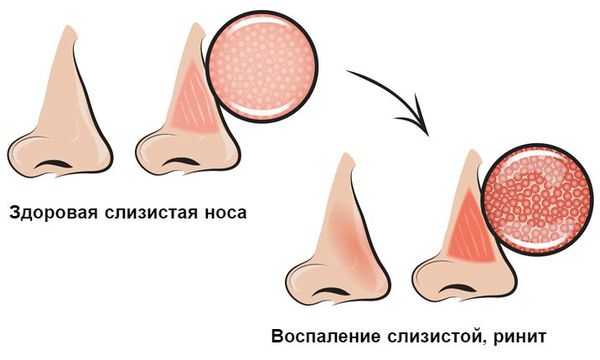
Распространённость острого ринита среди взрослого населения составляет более 45 %, среди детей младшего возраста — порядка 90 % [17] .
Чаще всего данное заболевание встречается у детей 3-7 лет и пожилых людей. В обоих случаях частота заболеваемости связана с несовершенной работой иммунной системы в этом возрасте. Кроме того, на частоту заболеваемости влияет наличие сопутствующей хронической патологии, прежде всего, воспалительного характера [16] .
Наиболее частая причина острого ринита — попадание микроорганизмов на слизистую носовых ходов (бактерий, вирусов и др.) .
К вирусным причинам относится воздействие аденовирусной, гриппозной , парагриппозной инфекции, репираторно-синцитиального вируса, риновируса, пикорнавируса и реовируса [4] .
К бактериальным причинам острого воспаления относится пневмококковая и стрептококковая инфекция, а также воздействие гемофильной палочки. Причинами хронического ринита является клебсиелла, эпидермальный и золотистый стафилококк.
При иммунодефицитных состояниях возбудителями ринита могут стать грибковые или бактериально-грибковые инфекции [9] .
Кроме того, острый ринит может иметь аллергическую природу . При этом воспаление и отёк возникают в ответ на раздражитель, который организм воспринимает как аллерген. В таком случае в основе механизма развития острого ринита лежит взаимодействие слизистой носоглотки с особыми соединениями — так называемыми циркулирующими иммунными комплексами. Они повреждают слизистую, тем самым вызывая воспалительную реакцию, как компенсаторный механизм.
Похожий процесс приводит к развитию острых ринитов в результате взаимодействия слизистой носоглотки с агрессивными агентами , такими как различные химические соединения, в том числе в виде аэрозоля или мелкодисперсной пыли.
Помимо этого, развитие острого ринита возможно при механическом повреждении слизистой носоглотки. В ответ на травму возникает воспалительный процесс, как механизм компенсации. С его помощью организм пытается ускорить процесс регенерации и восстановить повреждённые ткани.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ринита
Острому риниту часто предшествует переохлаждение или контакт с людьми, которые болеют острым респираторным заболеванием.
Основными симптомами ринита являются :
- заложенность носа, ухудшение носового дыхания;
- появление отделяемого из носовых ходов (чаще всего обильного и прозрачного);
- сухость и жжение слизистой носа;
- общая слабость [4] .
Болезнь, как правило, начинается резко, сопровождается значительным ухудшением общего самочувствия, резким подъёмом температуры. Кроме того, из-за отёчности слизистой ухудшается носовое дыхание, а при воспалении участка слизистой, содержащего обонятельные рецепторы, часто ухудшается обоняние.
Помимо этого, в носовых ходах может ощущаться дискомфорт в виде чувства саднения и зуда. Вслед за этим усиливается работа желёз, продуцирующих слизь, за счёт чего в носовой полости появляется отделяемое. Оно может выделяться как в умеренных, так и в обильных количествах, что часто приводит к раздражению, покраснению и болезненности кожи вокруг ноздрей и над верхней губой.

Часто процесс сопровождается слезотечением. Оно возникает как рефлекторная реакция на раздражение чувствительных зон слизистой носа.
Из-за отёка слизистой также может нарушаться проходимость слуховых труб. Это способствует активизации условно-патогенных бактерий, что создаёт предпосылки для последующего присоединения к воспалению бактериальной инфекции. При этом отделяемое носовых ходов приобретает жёлтую или зеленоватую окраску, а иногда и неприятный запах [3] .
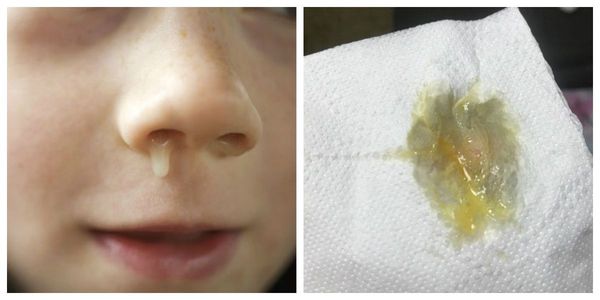
Через несколько дней острого периода отмечается положительная динамика общего самочувствия: носовое дыхание становится свободнее, исчезают неприятные ощущения саднения и зуда в носу, уменьшается общая слабость и головная боль.
В среднем острый ринит продолжается от 7 до 14 дней, но минимальные и максимальные сроки заболевания могут быть разными. Если иммунитет ослаблен или очаги хронической инфекции присутствуют в других органах, воспаление носоглотки затягивается до 3-4 недель [4] .
Патогенез острого ринита
Дыхательная система человека состоит из нескольких отделов. Первым из них в контакт с окружающей средой вступает нос. Он выполняет несколько важных функций:
- дыхательную,
- обонятельную;
- защитную.
Успешное выполнение носом дыхательной функции во многом зависит от проходимости носовых ходов, которая в свою очередь зависит от состояния слизистой оболочки носа [3] . На качество слизистой носовых ходов могут повлиять различные факторы, действующие извне: некомфортная температура вдыхаемого воздуха, аллергены, патогенные микроорганизмы, травмы и даже приём алкоголя.
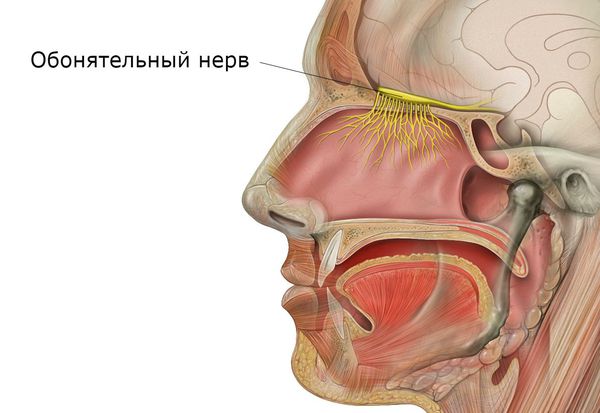
Обонятельная функция заключается в распознавании запахов. Она осуществляется за счёт раздражения специальных рецепторов обонятельного нерва веществами, попадающими во время вдоха. Причём каждая конкретная группа нейронов отвечает за распознавание определённых пахучих веществ.
Защитная функция носа заключается в согревании и увлажнении воздуха, очищении его от пыли, микроорганизмов, грибков и частиц аэрозоля при вдохе. Она осуществляется за счёт колебательного движения микроскопических образований в виде тоненьких ресничек. Они расположены на клетках эпителия (внешнего слоя) слизистой оболочки. Благодаря их движению (примерно 16-17 раз в минуту) вместе со слизью выводятся микроорганизмы, частицы пыли, различные химические соединения и аэрозоли, попавшие в нос вместе с воздухом.
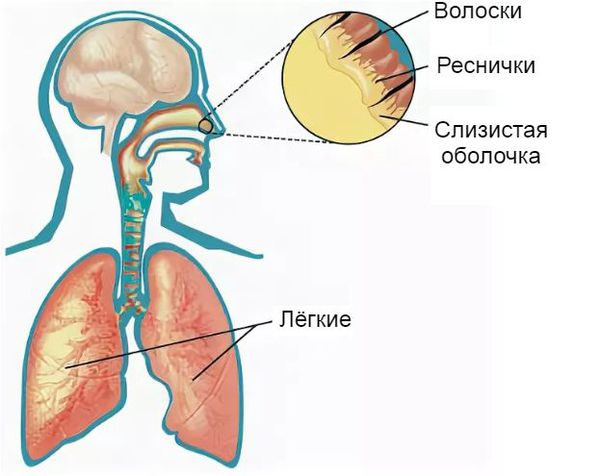
Фильтрации чужеродных частиц способствует секрет, который вырабатывает слизистая оболочка носа. Его состав постоянно обновляется. Он включает в себя специальные соединения: муцины, гликопротеиды, липиды и иммуноглобулины. Последние вещества препятствуют прикреплению бактерий к клеткам слизистой оболочки, что снижает риск развития бактериальных инфекций.
Помимо этого, в состав секрета слизистой оболочки органов дыхательной системы входят:
- фермент лизоцим — противостоит бактериям и грибкам за счёт разрушения их клеточных стенок;
- белок лактоферрин — связывает ионы железа, тем самым блокирует его использование железозависимыми бактериями, не давая патогенным микроорганизмам размножаться;
- белок фибронектин — препятствует прикреплению бактерий к тканям слизистой оболочки;
- интерфероны — уничтожают вирусную инфекцию.
Также существуют определённые подвиды антигенов, которые препятствуют размножению вирусов. Это происходит за счёт соединения с чужеродными белками и удаления их из системы циркуляции крови [6] .
При нарушении защитной функции в носовую полость проникают вирусы и бактерии. Взаимодействуя со слизистой оболочкой носоглотки, они способствуют развитию воспаления. Данный процесс сопровождается отёком слизистой, наиболее выраженным в области носовых раковин. Причём он затрагивает обе половины носа.
Нарушение защитной функции в дальнейшем ведёт к нарушению дыхания и обоняния. Так, при отёке и воспалении слизистой затрудняется прохождение потока вдыхаемого воздуха, нарушается цикл носового дыхания, временно блокируется процесс распознавания запахов. П роявляется одышкой, хрипами, отхождением вязкой мокроты из носа, нарушением обоняния и иногда кашлем.
Классификация и стадии развития острого ринита
Согласно современной классификации ринитов, выделяю четыре типа заболевания:
- инфекционный ринит; ;
- неаллергический ( вазомоторный ) ринит;
- ринит как часть системных заболеваний, например искривления носовой перегородки , полипозного риносинусита, муковисцидоза, синдрома Картагенера ( синдрома неподвижных ресничек ) и др. [1][3]
Инфекционный ринит подразделяют на две формы:
- Острый:
- вирусный;
- бактериальный;
- травматический.
- Хронический:
- специфический;
- неспецифический [18] .
Как правило, для острого ринита характерны три стадии:
- Первая стадия — продромальная. Обычно начинается после переохлаждения. Длится несколько часов. Возникают такие симптомы, как сухость, чувство саднения и жжения в носу и носоглотке, затруднение дыхания и чихание. Одновременно с этим наблюдается общее недомогание, озноб, слабость, тяжесть и боль в голове, покраснение слизистой оболочки носа. Часто температура поднимается до 37 °С и выше.
- Вторая стадия — катаральная, или серозная. Длится около 2-3 дней. Характеризуется появлением обильного прозрачного отделяемого. У пациента закладывает нос и уши, ухудшается обоняние, иногда голос становится гнусавым. Слизистая оболочка носа при этом визуально влажная, ярко-красной окраски.
- Третья стадия . Развивается с 4-5 дня от начала заболевания. Для неё характерно присоединение бактериальной инфекции. Причём общее самочувствие пациента иногда улучшается, носовое дыхание становится более свободным, восстанавливается обоняние. Однако выделения из носа становятся густыми, приобретают желтоватую или зеленоватую окраску. Визуально в носовых ходах определяется обильное отделяемое [4][6] .
Осложнения острого ринита
При общем ослаблении иммунитета, истощении организма, наличии хронической сопутствующей патологии, врождённых или приобретённых аномалий строения носовой перегородки острый ринит может приобретать затяжной характер (2-3 недели) [4] .
Основными осложнениями острого ринита являются:
- Хронический ринит . Развивается примерно в 20 % случаев в результате неправильного или недостаточного лечения [16] . Периодически возможны обострения хронического процесса с переходом заболевания в активную стадию со всеми характерными для острого ринита симптомами.
- Отит . Возникает в связи с распространением инфекции по слизистой слуховых труб. Проявляется чаще всего ощущением заложенности ушей, снижением слуха, а также ушными болями тупого, ноющего или острого, стреляющего характера.
- Синусит . Представляет собой воспаление придаточных пазух: лобных, клиновидных и гайморовых. Сопровождается болью в области лба и проекции носовых пазух, насморком, заложенностью носа, потерей обоняния. Опасен распространением инфекции на внутренние структуры головного мозга (например, развитием менингита ). ифарингит . Нелеченный или неправильно леченный острый ринит часто приводит к воспалению слизистой глотки и гортани. Наблюдается зуд, першение и боль в горле, осиплость голоса, лающий кашель, одышка. . Возникает при переходе воспаления со слизистой носовых ходов на слизистую протоков слёзных желёз. Сопровождается болезненной припухлостью в области слёзного мешка и постоянным слезотечением. Опасен переходом воспаления на структуры глазного аппарата. Лечится, как правило, параллельно с ринофарингитом.
- Трахеит ибронхит . Возникают в результате перехода воспаления со слизистой носоглотки на слизистую трахеи и бронхов. Для них характерны такие симптомы, как кашель, затруднённое дыхание, боль в горле и грудной клетке [4] .
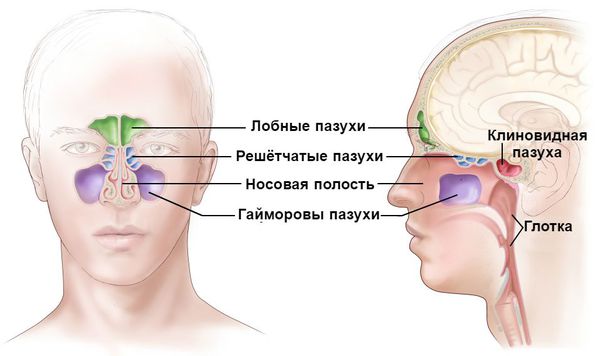
Особенно опасен острый ринит для новорождённых из-за особенностей строения и работы центральной нервной системы. За счёт узости носовых ходов у маленьких детей, начиная с первых дней жизни, даже незначительная отёчность слизистой оболочки носа затрудняет носовое дыхание. В результате ребёнок становится беспокойным, у него нарушается сон, ухудшается аппетит, снижается вес. Из-за заложенности носа он часто заглатывает воздух, который может попасть в желудок. Это вызывает у ребёнка резкую боль во время кормления или спустя некоторое время после него. Воздушный пузырь в желудке не даёт ему получить обычную порцию молока, несмотря на упорядоченное кормление [2] .
Диагностика острого ринита
Диагностика острого ринита проводится на основе жалоб пациента и данных объективного осмотра.
Осмотр носовых ходов осуществляется врачом при помощи риноскопа или отражающего свет рефлектора. При этом врач визуально оценивает слизистую оболочку носовых ходов: её окраску, степень отёчности, наличие повреждений, количество и характер отделяемого.
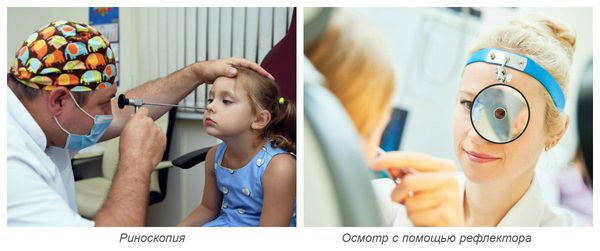
Диагностика различных видов ринита имеет свои характерные особенности:
При подозрении на острый ринит проводится дифференциальная диагностика :
- с острым синуситом — развивается при распространении инфекции на придаточные пазухи носа;
- с вазомоторным ринитом — отмечается отёчность носовых ходов и наличие отделяемого из носа, не связанное с инфекционными агентами;
- с синдромом рефлекторного назального затёка — возникает при заболеваниях пищеварительного тракта, таких как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), грыжа пищеводного отверстия диафрагмы и др.
Важно верно определить причину патологических изменений в области носоглотки. Это позволит правильно спланировать комплекс лечебных мероприятий.
Лечение острого ринита
Лечение острого ринита во многом зависит от его формы и направлено на следующие цели:
- удаление микроорганизмов, явившихся причиной развития болезни;
- уменьшение локального воспаления;
- восстановление воздухообмена в пазухах носа, уменьшение количества отделяемой слизи из носовых ходов;
- ускорение заживления эпителия и восстановление защитного барьера слизистой оболочки [11] .
Для терапии острого ринита используют различные группы препаратов:
- средства местного действия на слизистую носовых ходов, устраняющие её отёк и воспаление, сужающие сосуды;
- противомикробные средства;
- препараты, влияющие на выработку и свойства назальной слизи: муколитики, мукокинетики и мукорегуляторы [10] ;
- комбинированные препараты, сочетающие в себе несколько компонентов из описанных выше групп;
- препараты на растительной основе (не имеют международной доказательной базы) [13] .
Для симптоматической терапии используются жаропонижающие средства (например, аспирин или парацетамол ). В ряде случаев для снятия отёка носовых ходов применяются витамины и противоаллергические препараты .
При обострении хронического ринита показаны вяжущие или прижигающие средства местного действия (например, 1-1,5 % раствор протаргола или 2-5 % раствор нитрата серебра) [12] .
При гипертрофическом хроническом рините, который сопровождается утолщением слизистой носовых ходов, иногда проводят склерозирующую терапию . Для этого в утолщённую слизистую оболочку вводят до 10 мл 40 % раствора глюкозы, изотонического раствора хлорида натрия или глицерина. Курс лечения состоит из 4-5 инъекций. Их нужно выполнять с интервалом в одну неделю [8] .
Также для лечения острого ринита используют физиотерапевтическое лечение :
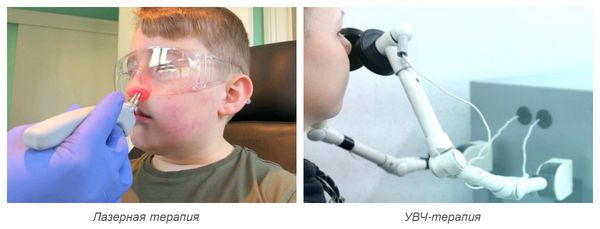
- УФ-терапия — излучение ультрафиолетового спектра. Проводится при остром инфекционном рините или обострении хронического ринита один раз в сутки, курсом по 2-3 процедуры. Длительность воздействия начинается с 0,5 минут и постепенно увеличивается [14] .
- УВЧ-терапия — воздействие высокочастотного электромагнитного поля. Используется и при остром, и при хроническом рините. Минимальный курс — 3-5 процедур [15] .
- Лазерная терапия — воздействие лазером на слизистую носовых ходов. Может потребоваться при остром рините и обострении хронического ринита. Курс составляет от 3-5 до 7-10 процедур [10] .
Прогноз. Профилактика
При своевременной диагностике и вовремя начатом лечении острого ринита заболевание регрессирует полностью, не давая осложнений и не приводя к хронизации процесса.
Острые респираторные вирусные инфекции (ОРВИ), причиной которых являются вирусы парагриппа, гриппа, аденовирусы, риновирусы и др., являются наиболее распространенными заболеваниями и составляют около 90% в структуре всех инфекций [1]. По данным ВОЗ, каждый взрослый человек болеет ОРВИ в среднем 2 раза, дети - от 3 до 6 раз в год. Отмечено, что больные аллергией страдают ОРВИ чаще и тяжелее переносят симптомы респираторной инфекции [2]. При этом, учитывая широкую распространенность аллергических заболеваний (АЗ), показатели которой составляют от 15 до 35% [2], наличие той или иной формы аллергии (латентной или клинически выраженной) или предрасположенности к формированию аллергопатологии, может иметь место у каждого 3-5 пациента, обратившегося к лечащему врачу, что диктует настоятельную необходимость учета особенностей ведения указанных больных при ОРВИ, а также при выборе тактики лечения острого респираторного вирусного заболевания.
Вспышки ОРВИ чаще всего приходятся в осенне-зимний сезон, однако случаи заболевания могут отмечаться и в другое время года. Постановка диагноза зачастую бывает осложнена сходством симптомов респираторной аллергии с симптомами ОРВИ. Возбудители ОРВИ обладают тропностью к клеткам слизистых оболочек дыхательных путей, что обусловливает развитие выраженной местной воспалительной реакции. Всасывание в системный кровоток продуктов клеточного распада ведет к возникновению общетоксических проявлений, а также к запуску аллергических реакций [3]. Развитие клинических симптомов (заложенность носа, ринорея, отек и зуд слизистых оболочек органов респираторного тракта и др.) как при ОРВИ, так и при респираторной аллергии обусловлено высвобождением медиаторов воспаления (гистамин, простагландины, лейкотриены и др.). Приоритетную роль играет медиатор гистамин, обладающий способностью усиливать спазм гладких мышц, раздражение нервных окончаний, увеличение проницаемости стенок капилляров, обусловливающих возникновение экссудации и отека. Результаты зарубежных исследователей свидетельствуют, что при ОРВИ уровень содержания гистамина и его метаболитов в крови и моче пациентов соответствуют уровню гистамина при обострении аллергического заболевания [3]. При этом вирусы обладают индуцирующей активностью, усиливая выброс медиаторов воспаления. Таким образом, при вирусной инфекции у лиц с аллергопатологией могут усугубиться симптомы аллергического воспаления.
Усилению воспаления аллергического генеза способствует также присутствующий в организме больного АЗ постоянный уровень минимального воспаления. Указанный хронический воспалительный процесс характеризуется инфильтрацией тканей воспалительными клетками (эозинофилами и нейтрофилами), а также экспрессией (активацией) межклеточных молекул адгезии - ICAM-1, являющегося рецептором для 90% риновирусов, использующих межклеточные молекулы адгезии для проникновения в эпителиальные клетки макроорганизма. Минимальное персистирующее воспаление у лиц, склонных к аллергии, может не иметь отчетливых клинических признаков, но при контакте с причинно-значимыми специфическими факторами и/или факторами неспецифической природы (вирусной и др.) усиливается, проявляясь в виде выраженных клинических симптомов АЗ [4].
В настоящее время известно, что для больных АЗ характерны особенности иммунного ответа, обусловливающие частое развитие ОРВИ. Этому способствуют: снижение синтеза γ-интерферона, уровень которого во многом определяет тяжесть течения атопического заболевания и способность макроорганизма к осуществлению противовирусной и противомикробной защиты; способность некоторых вирусов (аденовирусы, вирусы гриппа) изменять активность межклеточных молекул адгезии, тем самым повышая свою способность проникать в клетки респираторного эпителия, увеличивать вероятность развития инфекции и проявления аллергических реакций, чаще со стороны органов респираторного тракта, а также увеличивать риск развития поздних аллергических реакций за счет индуцирующего воздействия на выработку провоспалительных цитокинов из клеток-мишеней; увеличение притока эозинофилов в очаг воспаления, снижение чувствительности β-адренорецепторов [5].
Аллергический ринит (АР) является одним из наиболее распространенных АЗ, показатели распространенности которого в различных странах мира достигают 35% [6]. Однако в РФ отмечается явная гиподиагностика указанного АЗ. Данные официальной статистики о его распространенности, основанные на показателях обращаемости пациентов, не отражают истинной картины, так как не учитываются лица, не обратившиеся за медицинской помощью, и больные, которым был поставлен неправильный диагноз. Согласно результатам обследования 1000 больных, проведенного в клинике ФГБУ "ГНЦ Институт иммунологии" ФМБА России, только у 12% пациентов АР диагностируется в первый год от начала заболевания, у 50% - в первые 5 лет, у остальных - через 9-30 и более лет после появления симптомов [7]. Таким образом, несвоевременная верификация диагноза, а соответственно, отсутствие проведения своевременных и полнообъемных диагностических и лечебных мероприятий обусловливают нарастание тяжести АР, развитие осложнений, а также отсутствие учета наличия АЗ у пациента при назначении лечения по поводу ОРВИ.
Наиболее тяжелое течение имеет круглогодичный аллергический ринит (КАР), особенно его персистирующая форма АР, при которой симптомы возникают чаще 4 дней в неделю и продолжительность обострений составляет более 4 недель в году. Причинно-значимыми аллергенами при КАР являются домашняя и библиотечная пыль, эпидермальные аллергены домашних животных, аллергены "внутрижилищных" насекомых, пищевые, иногда аллергены пыльцы растений [6].
При персистирующем течении наблюдается изменение реактивности слизистых оболочек дыхательных путей, присоединение вторичной бактериальной флоры, вирусной инфекции. Течение инфекционного ринита у больных КАР отличается длительностью, торпидностью к проводимой терапии. Отмечаются частые осложнения в виде синуситов, отитов. Сочетанное воздействие аэроаллергенов (бытовых, эпидермальных, пыльцевых и др.) и инфекционных агентов, в том числе вирусов, обусловливает развитие стойкого отека слизистой оболочки не только носа, но и околоносовых пазух. В результате воспаления слизистых оболочек верхних дыхательных путей и снижения функции цилиарного аппарата нарушается естественный дренаж из околоносовых пазух, что приводит к стазу назального секрета с последующим присоединением бактериальной инфекции. Отмечено также, что частые респираторные инфекции увеличивают риск формирования бронхиальной астмы у больных КАР [4].
Таким образом, аллергическое воспаление способствует внедрению респираторных вирусов, которые, в свою очередь, влияют на развитие и нарастание тяжести клинических симптомов аллергии.
Лечение ОРВИ у пациентов с сопутствующей аллергопатологией должно быть комплексным и направленным не только на ликвидацию симптомов заболевания. Пациентам рекомендуется проведение элиминационных мероприятий, позволяющих исключить контакт с причинно-значимым аллергеном (домашняя пыль, эпидермис животных, пыльца и др.) и таким образом снизить аллергенную нагрузку на организм больного. С этой же целью следует соблюдать не только гипоаллергенную диету с исключением продуктов (жареных, острых, сладких, соленых блюд и др.), способствующих активной либерации медиаторов воспаления - гистамина и др., но и элиминационную диету с исключением из рациона в период болезни пищевых продуктов, обладающих "перекрестной" активностью с бытовыми аллергенами (дрожжевые продукты, квас, пиво, сыр с плесенью, вина, шампанское и другие продукты, подвергшиеся ферментации в процессе обработки), усиливающие выраженность симптомов респираторного АЗ и, соответственно, негативно влияющие на тяжесть клинических проявлений при ОРВИ.
Подбор средств фармакотерапии должен осуществляться строго индивидуально для каждого конкретного пациента, с учетом клинических особенностей течения АЗ и причинно-значимых факторов, оказывающих сенсибилизирующее воздействие на организм больного. Важно учитывать, что для указанной категории пациентов не всегда подходят препараты, широко применяемые при ОРВИ. Так, особую осторожность нужно соблюдать при применении фитопрепаратов, входящих в состав, например, отхаркивающих средств и иммуномодулирующих препаратов растительного происхождения.
Симптоматическую терапию необходимо усилить применением препаратов, используемых в лечении респираторной аллергии - антигистаминных препаратов (АГП), топических глюкокортикостероидных препаратов, антилейкотриеновых препаратов и других медикаментозных средств, обладающих противоаллергической и противовоспалительной активностью, а также препаратов кромоглициевой кислоты, обладающих способностью подавлять не только высвобождение медиаторов воспаления из клеток-мишеней, но и вирусную нейроминидазу и мембранные функции вирусов [8].
В современной клинической практике широко используются Н1-антигистаминные препараты 1-го и 2-го поколения как отечественных, так и зарубежных фармацевтических компаний. Выбор антигистаминного препарата, способ введения и доза зависят от возраста пациента, степени тяжести заболевания и стадии его развития, от наличия сопутствующих заболеваний, индивидуальной переносимости препаратов и др. [7]. Известно, что АГП повсеместно используются в лечении ОРВИ у лиц, не имеющих отягощенного преморбидного фона аллергического генеза, однако эта практика недостаточно научно обоснована. В то же время согласно Национальной научно-практической программе "Острые респираторные заболевания у детей: лечение и профилактика" (2002 г.) рекомендуется назначать АГП всем пациентам с ОРВИ при наличии у них аллергических заболеваний или высокого риска их развития [4]. Однако помня о выраженной гиподиагностике АЗ в РФ, необходимо тщательно собирать аллергоанамнез, особенно у пациентов, часто болеющих ОРВИ или имеющих предрасположенность к затяжному и осложненному течению инфекции.
При выборе АГП рекомендуется отдавать предпочтение препаратам 2-го поколения. Применение препаратов 1-го поколения ограничено из-за общеизвестных особенностей и нежелательных побочных эффектов, к которым, в частности, относятся: седативный эффект, побочные действия на сердечно-сосудистую систему, желудочно-кишечный тракт и др. системы, сухость слизистых, формирование тахифилаксии, приводящей к необходимости замены одного препарата на другой в ходе курсового лечения, кратковременность действия и необходимость многократного приема [6]. Препараты указанной группы обладают М-холинолитическим эффектом, способствуя повышению сухости слизистых оболочек и, следовательно, затруднению отхождения мокроты у больных ОРВИ. Повышая вязкость мокроты, АГП первого поколения усиливают обструкцию бронхов, тем самым ухудшая течение заболевания. В связи с этим нежелательно их применение в лечении больных АР, бронхиальной астмы, поллинозом, обструктивным бронхитом. При ОРВИ с осторожностью следует применять также комбинированные противовоспалительные медикаментозные средства, состав которых включает АГП первого поколения [9].
При этом следует отдавать предпочтение АГП 2-го поколения, которых отличает высокая избирательность действия и сродство к Н1-рецепторам. АГП 2-го поколения отличают продолжительность действия (при однократном приеме - от 18 до 24 ч.), т. е. режим применения - 1 раз в сутки. Они обладают быстрой абсорбцией, и их воздействие на организм не зависит от приема пищи. АГП 2-го поколения не проникают через гематоэнцефалический барьер и лишены побочных нежелательных центрального, холинолитического и седативного эффектов, что позволяет расширить возможности использования этой группы препаратов у лиц, профессия которых требует повышенного внимания и активности.
Наличие минимального персистирующего воспаления у больных АЗ и высокий риск развития осложнений при сочетанном воздействии факторов аллергической и вирусной природы обусловливает необходимость достаточно длительного применения препаратов указанной группы при лечении ОРВИ у больных с аллергопатологией. Назначение адекватного лечения ОРВИ с применением АГП предупреждает нарастание тяжести симптомов АЗ, снижает риск развития осложнений, улучшает течение и прогноз основного заболевания, повышает эффективность и результативность проводимой терапии [4].
Результаты применения АГП 2-го поколения дезлоратадина, обладающего высоким сродством к Н1-рецепторам, быстрым началом действия, способностью воздействовать на высвобождение медиаторов аллергии и выраженность аллергического воспаления, способствуют его широкому использованию при лечении респираторных АЗ 12. Дезлоратадин (Эриус®), селективно блокируя Н1-рецепторы, способствует уменьшению симптомов ринореи, назального зуда и чихания. Препарат обладает противовоспалительной активностью за счет способности снижать экспрессию молекул межклеточного взаимодействия, ингибирующего влияния на провоспалительные цитокины, а также противоаллергической активностью, т.к. препарат обладает ингибирующей активностью в отношении медиаторов тучной клетки и базофилов, а также оказывает влияние на торможение миграции эозинофилов и, таким образом, на снижение интенсивности проявления клинических симптомов поздней фазы IgE-зависимой аллергической реакции. Эриус® обладает высоким показателем периода полувыведения, что обеспечивает его высокую терапевтическую эффективность. Дезлоратадин обладает высокой степенью абсорбции, высокой биоактивностью, на которую не влияет прием пищи и лекарственных препаратов, практически не связывается с холинорецепторами, серотониновыми и др. рецепторами. Отсутствие блокады холинорецепторов особенно важно при наличии сопутствующей бронхиальной астмы, так как применение препарата не сопровождается увеличением вязкости секрета, а значит, и усилением бронхоспазма. Препарат практически не проникает через гематоэнцефалический барьер и не вызывает седативного эффекта в отличие от АГП 1-го поколения, не нарушает психомоторные и когнитивные функции.
Действие препарата начинается через 20 мин., а максимальный эффект достигается через 1 ч после приема внутрь. Препарат активен более 24 ч, что позволяет назначать его один раз в сутки в таблетированной форме взрослым и детям с 12 лет, а также в форме сиропа маленьким детям с 1 года жизни [14,15] .
Результаты большого числа работ зарубежных и отечественных исследователей 12, подтверждающие безопаснось и высокую терапевтическую эффективность препарата, свидетельствуют о возможности и целесообразности применения дезлоратадина в лечении больных ОРВИ, страдающих КАР с сенсибилизацией к бытовым аллергенам.
Цель работы. Оценка эффективности и переносимости цетиризина у больных КАР легкой степени тяжести интермиттирующего течения, с сенсибилизацией к бытовым аллергенам, страдающих ОРВИ.
Материалы и методы. В исследовании принял участие 41 пациент с КАР, болеющих ОРВИ (23 женщины и 18 мужчин), в возрасте от 18 до 56 лет (средний возраст 32,5±1,2), 1-ю группу составили 22 (53,6%), в схему лечения ОРВИ которых был включен цетиризин в дозе 10 мг один раз в сутки в течение 20 дней. 2-ю группу составили 19 (46,3%) пациентов, в схему лечения которых не были включены АГП. Оценку результатов проводили на 5-, 12-, 20-й день терапии. При каждом визите оценивалась в баллах степень выраженности и тяжести клинических признаков риноконъюнктивального синдрома и выраженность симптомов общей интоксикации.
Результаты. Прием цетиризина способствовал уменьшению не только выраженности симптомов КАР, но и симптомов ОРВИ. У пациентов, принимавших цетиризин в дополнение к базисной терапии, быстрее купировались симптомы ОРВИ, не требовалось усиление базисной терапии, не отмечено осложненного течения заболевания.
Заключение. Показана высокая терапевтическая эффективность и хорошая переносимость цетиризина, что позволяет рекомендовать его использование в комплексной терапии ОРВИ у больных КАР.
Ключевые слова: острые респираторные вирусные инфекции, аллергический ринит, сенсибилизация к бытовым аллергенам, цетиризин
TREATMENT OF RESPIRATORY VIRUS INFECTIONS IN PATIENTS WITH PERENNIAL ALLERGIC RHINITIS
Fedoskova T.G.
Institute of Immunology, Moscow, Russia
Background. Estimation of efficiency of application of cetirizine at patients of perennial allergic rhinitis, suffering of respiratory virus infections (RVI).
Materials and method. 41 patient of perennial allergic rhinitis, suffering of RVI, has taken part in research (23 women and 18 men), at the age from 18 till 56 years (middle age 32,5±1,2) st group have made 22 (53,6%), in the scheme of treatment of basic therapy RVI has been included cetirizine in a dose of 10 mg once a day during 20 days. 2nd group have made 19 (46,3%) patients, in scheme of treatment have not been included cetirizine. An estimation of results spent for 5,12, 20 day of therapy. At each visit degree of expressiveness of clinical signs of the rinoconjunctivitis syndrome and expressiveness of symptoms of the general intoxication was estimated.
Results. Cetirizine promoted reduction not only expressiveness of symptoms of allergic rhinitis, but also symptoms RVI. At the patients accepting cetirizine in addition to basic therapy, symptoms RVI were fast stopped, strengthening of basic therapy was not required, is not the complicated current of disease.
Conclusion. High therapeutic efficiency of using of cetirizine is shown that allows to recommend cetirizine for treatment of patients of perennial allergic rhinitis, suffering of RVI.
Key words: respiratory virus infections, perennial allergic rhinitis, cetirizine
Острые респираторные вирусные инфекции (ОРВИ), причиной которых являются вирусы парагриппа, гриппа, аденовирусы, риновирусы и др., являются наиболее распространенными заболеваниями и составляют около 90% в структуре всех инфекций [1]. По данным ВОЗ, каждый взрослый человек болеет ОРВИ в среднем 2 раза, дети — от 3 до 6 раз в год. Отмечено, что больные аллергией страдают ОРВИ чаще и тяжелее переносят симптомы респираторной инфекции [2]. При этом, учитывая широкую распространенность аллергических заболеваний (АЗ), показатели которой составляют от 15 до 35% [2], наличие той или иной формы аллергии (латентной или клинически выраженной) или предрасположенности к формированию аллергопатологии, может иметь место у каждого 3-5-го пациента, обратившегося к лечащему врачу, что диктует настоятельную необходимость учета особенностей ведения указанных больных при ОРВИ, а также при выборе тактики лечения острого респираторного вирусного заболевания.
Вспышки ОРВИ чаще всего приходятся на осенне-зимний сезон, однако случаи заболевания могут отмечаться и в другое время года. Постановка диагноза зачастую бывает осложнена схожестью симптомов респираторной аллергии и симптомами ОРВИ. Возбудители ОРВИ обладают тропностью к клеткам слизистых оболочек дыхательных путей, что обусловливает развитие выраженной местной воспалительной реакции. Всасывание в системный кровоток продуктов клеточного распада ведет к возникновению общетоксических проявлений, а также к запуску аллергических реакций [3]. Развитие клинических симптомов (заложенность носа, ринорея, отек и зуд слизистых оболочек органов респираторного тракта и др.) как при ОРВИ, так и при респираторной аллергии обусловлено высвобождением медиаторов воспаления (гистамин, простагландины, лейкотриены и др.). Приоритетную роль играет медиатор гистамин, обладающий способностью усиливать спазм гладких мышц, раздражение нервных окончаний, увеличение проницаемости стенок капилляров, обусловливающее возникновение экссудации и отека. Результаты зарубежных исследователей свидетельствуют, что при ОРВИ уровень содержания гистамина и его метаболитов в крови и моче пациентов соответствуют уровню гистамина при обострении аллергического заболевания [3]. При этом вирусы обладают индуцирующей активностью, усиливая выброс медиаторов воспаления. Таким образом, при вирусной инфекции у лиц с аллергопатологией могут усугубиться симптомы аллергического воспаления.
Усилению воспаления аллергического генеза способствует также присутствующий в организме больного АЗ постоянный уровень минимального воспаления. Указанный хронический воспалительный процесс характеризуется инфильтрацией тканей воспалительными клетками (эозинофилами и нейтрофилами), а также экспрессией (активацией) межклеточных молекул адгезии (ICAM-1), являющихся рецептором для 90% риновирусов, использующих межклеточные молекулы адгезии для проникновения в эпителиальные клетки макроорганизма. Минимальное персистирующее воспаление у лиц, склонных к аллергии, может не иметь отчетливых клинических признаков, но при контакте с причинно-значимыми специфическими факторами и/или факторами неспецифической природы (вирусной и др.) усиливается, проявляясь в виде выраженных клинических симптомов АЗ [4].
В настоящее время известно, что для больных АЗ характерны особенности иммунного ответа, обусловливающие частое развитие ОРВИ. Этому способствуют снижение синтеза γ-интерферона, участвующего в противовирусной и противомикробной защите макроорганизма, способность некоторых вирусов (аденовирусы, вирусы гриппа) изменять активность межклеточных молекул адгезии, что облегчает их проникновение в клетки респираторного эпителия и увеличивает вероятность развития инфекции и проявлений аллергических реакций [5].
Наиболее тяжелое течение имеет круглогодичный АР, особенно его персистирующая форма, при которой симптомы возникают чаще 4 дней в неделю и продолжительность обострений составляет более 4 нед в году. Причинно-значимыми аллергенами при круглогодичном АР являются домашняя и библиотечная пыль, эпидермальные аллергены домашних животных, аллергены внутрижилищных насекомых, пищевые, иногда аллергены пыльцы растений [8].
При персистирующем течении наблюдается изменение реактивности слизистых оболочек дыхательных путей, присоединение вторичной бактериальной флоры, вирусной инфекции. Течение инфекционного ринита у больных круглогодичным АР отличается длительностью, торпидностью к проводимой терапии. Отмечаются частые осложнения в виде синуситов, отитов. Сочетанное воздействие аэроаллергенов (бытовых, эпидермальных, пыльцевых и др.) и инфекционных агентов, в том числе вирусов, обусловливает развитие стойкого отека слизистой оболочки не только носа, но и околоносовых пазух, клинически проявляющегося отечной формой синусита. В результате воспаления слизистых оболочек верхних дыхательных путей и снижения функции цилиарного эпителия нарушается естественный дренаж из околоносовых пазух, что приводит к стазу назального секрета с последующим присоединением бактериального воспаления. Отмечено также, что частые респираторные инфекции увеличивают риск формирования бронхиальной астмы у больных круглогодичным АР [5, 9—11].
Таким образом, аллергическое воспаление способствует внедрению респираторных вирусов, которые, в свою очередь, влияют на развитие и нарастание тяжести клинических симптомов аллергии.
Лечение ОРВИ у пациентов с сопутствующей аллергопатологией должно быть комплексным и направленным не только на ликвидацию симптомов болезни. Пациентам рекомендуется проведение элиминационных мероприятий, позволяющих исключить контакт с причинно-значимым аллергеном (домашняя пыль, эпидермис животных, пыльца и др.), и, таким образом, снизить аллергенную нагрузку на организм больного. С этой же целью следует соблюдать гипоаллергенную диету, исключив из рациона пищевые продукты (дрожжевые продукты, квас, пиво, сыр с плесенью, вина, шампанское и другие продукты, подвергшиеся ферментации в процессе обработки), усиливающие выраженность симптомов респираторного АЗ и, соответственно, негативно влияющие на тяжесть клинических проявлений при ОРВИ.
Подбор средств фармакотерапии должен осуществляться строго индивидуально для каждого конкретного больного с учетом клинических особенностей течения АЗ и причинно-значимых факторов, оказывающих сенсибилизирующее воздействие на организм больного. Важно учитывать, что для указанной категории пациентов не всегда подходят препараты, широко применяемые при ОРВИ. Так, особую осторожность нужно соблюдать при применении фитопрепаратов, входящих в состав, например, отхаркивающих средств, и иммуномодулирующих препаратов растительного происхождения.
Симптоматическую терапию необходимо усилить применением препаратов, используемых для лечения больных респираторной аллергией, — антигистаминных препаратов (АГП), топических глюкокортикостероидных препаратов (тГКС) и других медикаментозных средств, обладающих противоаллергической и противовоспалительной активностью, а также препаратов кромоглициевой кислоты, обладающих способностью подавлять не только высвобождение медиаторов воспаления из клеток-мишеней, но и вирусную нейраминидазу и мембранные функции вирусов [12].
При выборе АГП рекомендуется отдавать предпочтение препаратам 2-го поколения. Применение препаратов 1 -го поколения ограничено из-за общеизвестных особенностей и нежелательных побочных эффектов, к которым, в частности, относятся: седативный эффект, побочные действия на сердечнососудистую систему, желудочно-кишечный тракт и др. системы, сухость слизистых, формирование тахифилаксии, приводящей к необходимости смены одного препарата на другой в ходе курсового лечения, кратковременность действия и необходимость многократного приема [7]. Препараты указанной группы обладают М-холинолитическим эффектом, способствуя повышению сухости слизистых оболочек и, следовательно, затруднению отхождения мокроты у больных ОРВИ. Повышая вязкость мокроты, АГП 1-го поколения усиливают обструкцию бронхов, тем самым ухудшают течение заболевания. В связи с этим, нежелательно их применение в лечении больных АР, БА, поллинозом, обструктивным бронхитом. При ОРВИ с осторожностью следует применять также комбинированные противовоспалительные медикаментозные средства, в состав которых входят АГП 1-го поколения.
При этом следует отдавать предпочтение АГП 2-го поколения, которых отличает высокая избирательность действия и сродство Н1-рецепторам. АГП 2-го поколения отличают продолжительность действия (даже после однократного приема — от 18 до 24 ч), т. е. режим применения составляет 1 раз в сут. Они обладают быстрой абсорбцией, и их воздействие на организм не зависит от приема пищи. Препараты данной группы не проникают через гематоэнцефалический барьер и лишены побочных нежелательных центрального, холинолитического и седативного эффектов, что позволяет расширить возможности использования этой группы препаратов у лиц, профессия которых требует повышенного внимания и активности.
Наличие минимального персистирующего воспаления у больных АЗ и высокий риск развития осложнений при сочетанном воздействии факторов аллергенной и вирусной природы обусловливают необходимость достаточно длительного применения препаратов указанной группы при лечении ОРВИ у больных с аллергопатологией. Назначение адекватного лечения ОРВИ с применением АГП предупреждает нарастание тяжести симптомов АЗ, снижает риск развития осложнений, улучшает течение и прогноз основного заболевания, повышает эффективность и результативность проводимой терапии [4].
Результаты применения АГП 2-го поколения — цетиризина, обладающего высоким сродством к Н1-рецепторам, быстрым началом действия, способностью воздействовать на высвобождение медиаторов аллергии и выраженность аллергического воспаления, способствуют его широкому использованию при лечении респираторных АЗ верхних и нижних дыхательных путей [9, 11, 13, 15]. Цетиризин, избирательно блокируя Н1-рецепторы, способствует уменьшению симптомов ринореи, назального зуда и чихания. Препарат обладает способностью снижать экспрессию молекул межклеточного взаимодействия, тормозить миграцию эозинофилов и за счет этого снижать интенсивность проявления клинических симптомов поздней фазы IgE-зависимой аллергической реакции. Цетиризин практически не связывается с холинорецепторами, серотониновыми и др. рецепторами. Отсутствие блокады холинорецепторов особенно важно при наличии сопутствующей БА, так как применение препарата не сопровождается увеличением вязкости секрета и усилением бронхоспазма. Препарат практически не проникает через гематоэнцефалический барьер и не вызывает седативного эффекта в отличие от АГП 1-го поколения. Цетиризин является активным метаболитом, поэтому безопасен у пациентов с сопутствующей патологией печени, а также при совместном приеме с другими ЛC.
Период полувыведения цетиризина составляет 7—11 ч, выводится препарат преимущественно с мочой в основном в неизмененном виде. Действие цетиризина начинается через 20 мин, а максимальный эффект достигается через 1 ч после приема внутрь. Препарат активен более 24 ч, что позволяет назначать его один раз в сут.
Указанные свойства цетиризина, а также результаты многих работ зарубежных и отечественных исследователей [9—11, 13—15] свидетельствуют о безопасности и высокой терапевтической эффективности препарата.
Целью настоящей работы являлась оценка эффективности и переносимости цетиризина на примере препарата цетрин (Dr. Reddys Laboratories Ltd.) у больных круглогодичным АР легкой степени тяжести интермиттирующего течения, с сенсибилизацией к бытовым аллергенам, заболевших ОРВИ.
В исследовании принял участие 41 пациент (23 женщины и 18 мужчин) в возрасте от 18 до 56 лет (средний возраст 32,5±1,2). Всех пациентов разделили на 2 группы. Первую группу составили 22 (53,6%) пациента, в схему лечения ОРВИ которых был включен цетиризин. Вторую группу составили 19 (46,3%) пациентов, в схему лечения которых не были включены АГП.
По поводу ОРВИ пациенты получали симптоматическую терапию: НПВП, деконгестанты, муколитики. По поводу круглогодичного АР пациенты получали топические препараты кромоглициевой кислоты, по показаниям — тГКС. Пациентам 1-й группы дополнительно был назначен цетиризин (цетрин) в дозе 10 мг один раз в сут в течение 20 дней.
План исследования включал 4 визита больного. При 1-м визите оценивалось состояние больного (до лечения). Последующий визит осуществлялся через 5 дней, далее на 12- и 20-й день. При каждом визите оценивалась степень выраженности и тяжести следующих клинических признаков риноконъюнктивального синдрома (РКС) (чихание, ринорея, заложенность носа, зуд слизистых оболочек носовой полости, слезотечение, гиперемия конъюнктивы), а также выраженность симптомов общей интоксикации (головная боль, чувство недомогания, озноб, повышение температуры и др.).
Указанные клинические симптомы оценивались в баллах по каждому симптому и суммарно:
0 — отсутствие симптомов заболевания;
1 — эпизодическое появление симптомов, отмечаемых пациентом, но не беспокоящих его;
2 — умеренно выраженные симптомы, беспокоящие пациента, но не требующие усиления базисной терапии;
3 — выраженные симптомы, беспокоящие пациента, требующие усиления базисной терапии
Рисунок. Динамика выраженности симптомов РКС и симптомов общей интоксикации у лиц 1-й группы, оцененная при 1-м визите, через 5 дней (2-й визит), 12 дней (3-й визит), 20 дней (4-й визит) приема препарата (p<0,05)
У пациентов 2-й группы ринорея, чихание, зуд и слезотечение уменьшились только на фоне усиления базисной терапии. Выраженность симптомов интоксикации уменьшалась медленнее, проявления общего недомогания у 11 (57,8 %) больных сохранялись в течение 2 нед и более. Выраженная заложенность носа, требующая усиления базисной терапии, у 14 пациентов (73,6%) также сохранялась длительно (в течение 12—20 дней и более). У 5 пациентов (26,3%) отмечалось осложнение в виде острого бактериального синусита, которое потребовало применения антибактериальной терапии, пункции верхнечелюстных пазух.
Таким образом, прием цетиризина у лиц 1-й группы способствовал не только снижению выраженности симптомов круглогодичного АР, но и уменьшению выраженности симптомов ОРВИ.
На основании полученных результатов можно сделать вывод о возможности и целесообразности применения цетиризина в лечении больных ОРВИ, страдающих КАР с сенсибилизацией к бытовым аллергенам. Показана высокая терапевтическая эффективность и хорошая переносимость цетиризина, что позволяет рекомендовать его использование в комплексной терапии ОРВИ у больных круглогодичным АР.
СПИСОК ЛИТЕРАТУРЫ:
Читайте также:

