Аллергия на холод и ветрянка
Обновлено: 25.04.2024
Холодовая аллергия – это аллергическая реакция, возникающая на действие низких температур.
Важно отметить, что холодовая аллергия может развиться как с первой минуты пребывания на холодном воздухе, так и через некоторое время, к тому же, ее причиной может стать употребление в пищу холодных продуктов!
Чаще всего холодовая аллергия проявляется через несколько минут после воздействия пониженной температуры. Она может проявляться в виде высыпаний на открытых участках кожи, на лице, губах, руках, на участках тела, непосредственно контактирующих с внешней средой. Как правило, появлению высыпаний предшествует кожный зуд, ощущение боли от действия холода. Высыпания довольно плотные, разной величины и формы, могут быть в форме волдырей, красных или белесоватых пятен. Иногда при генерализованной реакции пятна могут сливаться и распространятся по всему телу, увеличивая площадь поражения и вызывая отек окружающих тканей. Если реакция распространяется на все тело, зуд бывает очень сильным, может повышаться температура тела, возникать внезапная слабость, головная боль, одышка, тахикардия. Но все же обычно пятна держатся в течение нескольких часов, а затем бесследно исчезают. Реакция такого типа может появляться постепенно нарастать со временем или повторяться постоянно в одной и той же форме.
Когда Вы можете заподозрить появление холодовой аллергии?
При контакте с холодным воздухом:
Холодовая аллергия может обостряться и протекать на фоне других заболеваний и быть всего лишь их маской, например, при нехватке витаминов и микроэлементов, нарушениях функции щитовидной железы, вегетососудистой дистонии т.д.
Некоторые пациенты отмечают общую склонность к аллергическим реакциям или их проявления в детском возрасте, иногда встречается редкая форма — наследственная холодовая аллергия. Она чаще сопровождается чувством жжения, а не зуда и является больше реакцией организма на ветер, чем на холод.
Если есть другое аллергическое заболевание, например атопический дерматит, пищевая аллергия, аллергический ринит, то и холодовая аллергия будет протекать тяжелее. Часто холодовая аллергия начинается после перенесенных ОРВИ или других инфекционных заболеваний.
Почему опасна холодовая аллергия и стоит ли с ней бороться?
Первое, что ощущает человек, страдающий холодовой аллергией, — это зуд, причем он может быть от совсем незаметного, в виде легкого покалывания, до выраженного и совершенно нестерпимого.
Во-вторых, — это состояние может проходить полностью при попадании в теплое помещение, но обычно зуд, жжение и высыпания выбивают человека из колеи на несколько часов.
В-третьих, проявления холодовой аллергии постепенно исчезают в течение нескольких часов, но как следствие может оставаться головная боль, понижаться артериальное давление и.т.д. Конечно же, это доставляет человеку дискомфорт в его социальной жизни!
Встречаются редко, но все же при общем переохлаждении организма могут появиться более тяжелые, генерализованные аллергические реакции — такие как – ангиоотек или отек Квинке, анафилактический шок.
Диагностика холодовой аллергии
Самым простым и доступным методом диагностики холодовой аллергии остается тест с кубиком льда. Вы можете провести его дома, НО, если аллергическая реакция протекает очень бурно (сильный зуд, чувство страха, обширная площадь высыпаний, отеки), лучше не рисковать и сразу обратиться в клинику.
Чтобы подтвердить диагноз холодовой аллергии, на запястье на 15-20 минут кладут кусочек простого льда, затем лед убирают, смотрят, есть ли высыпания, появился ли зуд. При наличии данных симптомов можно предположить, что вы предрасположены к холодовой аллергии, следовательно, требуется консультация аллерголога. Но даже если реакции не было, а каждая прогулка на улице превращается в борьбу со слезами, зудом и превращаются в сплошную проблему, — стоит обратиться к врачу: некоторые формы холодовой аллергии таким тестом себя не проявляют, и для их диагностики нужны совершенно другие методы, требующие наличия клинических условий.
Что делать при первых признаках холодовой аллергии?
Если каждая прогулка по морозу превращается для вас или вашего ребенка в настоящую пытку, то, возможно, вы страдаете аллергической реакцией на холод. Для того чтобы установить точный диагноз, необходимо как можно скорее обратиться в клинику на консультацию к врачу-аллергологу. Это позволит своевременно начать лечение и не допустить развития неотложных состояний.
Холодовая аллергия – это аллергическая реакция, возникающая на действие низких температур.
Важно отметить, что холодовая аллергия может развиться как с первой минуты пребывания на морозе, так и через некоторое время, к тому же ее причиной может стать употребление в пищу холодных продуктов!
Чаще всего холодовая аллергия проявляется через несколько минут после воздействия пониженной температуры. Она может проявляться в виде высыпаний на лице, губах, руках и других участках тела, непосредственно контактирующих с внешней средой. Как правило, появлению высыпаний предшествует кожный зуд, ощущение боли от действия холода. Высыпания довольно плотные, разной величины и формы, могут быть в форме волдырей, красных или белесоватых пятен. Иногда при генерализованной реакции пятна могут сливаться и распространятся по всему телу, увеличивая площадь поражения и вызывая отек окружающих тканей. Если реакция распространяется на все тело, зуд бывает очень сильным, может повышаться температура, возникать внезапная слабость, головная боль, одышка, тахикардия. Обычно пятна держатся в течение нескольких часов, а затем бесследно исчезают. Реакция такого типа может появляться постепенно и нарастать со временем или повторяться постоянно в одной и той же форме.
Когда Вы можете заподозрить появление холодовой аллергии?
При контакте с холодным воздухом краснеют, иногда отекают все открытые холоду участки тела. Высыпания плотные, розовые или белесоватые, сопровождаются зудом, а через несколько часов симптомы исчезают без применения лекарственных средств.
Симптомы холодовой аллергии у ребенка:
Холодовая аллергия может обостряться и протекать на фоне других заболеваний и быть всего лишь их маской. Такое часто происходит при нехватке витаминов и микроэлементов, нарушениях функции щитовидной железы, вегетососудистой дистонии т.д.
Некоторые пациенты отмечают общую склонность к аллергическим реакциям или их проявлениям в детском возрасте. Иногда встречается редкая форма — наследственная холодовая аллергия, лечение которой не отличается от лечения обычной. Однако она чаще сопровождается чувством жжения, а не зуда и является больше реакцией организма на ветер, чем на холод.
Если есть другое аллергическое заболевание, например атопический дерматит, пищевая аллергия, аллергический ринит, то и холодовая аллергия будет протекать тяжелее. Часто повышенная чувствительность к холоду начинается после перенесенных ОРВИ или других инфекционных заболеваний.
Почему опасна холодовая аллергия и стоит ли с ней бороться?
Первое, что ощущает человек, страдающий холодовой аллергией — это зуд. Он может быть классифицирован от совсем незаметного, в виде легкого покалывания, до выраженного и совершенно нестерпимого.
Во-вторых, это состояние может проходить полностью при попадании в теплое помещение, но обычно зуд, жжение и высыпания выбивают человека из колеи на несколько часов.
В-третьих, проявления холодовой аллергии постепенно исчезают в течение нескольких часов, но как следствие может оставаться головная боль, понижаться артериальное давление и т. д. Конечно это доставляет человеку значительные дискомфорт в социальной жизни!
При общем переохлаждении организма могут появиться более тяжелые, генерализованные аллергические реакции, такие как ангиоотек или отек Квинке, анафилактический шок, однако, это бывает крайне редко.
Самым простым и доступным методом диагностики холодовой аллергии остается тест с кубиком льда. Вы можете провести его дома. Однако если аллергическая реакция протекает очень бурно (сильный зуд, чувство страха, обширная площадь высыпаний, отеки), лучше не рисковать и сразу обратиться в клинику.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
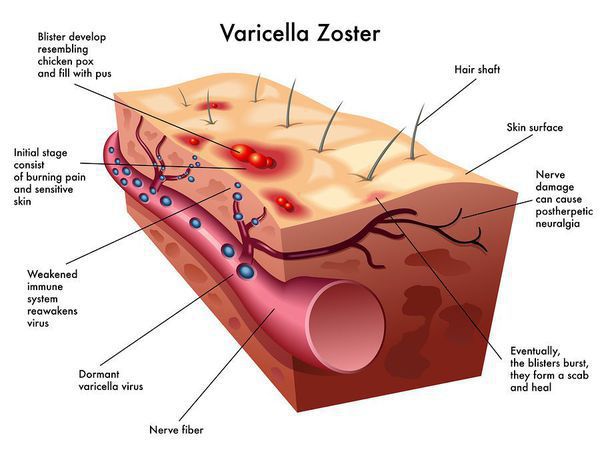
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
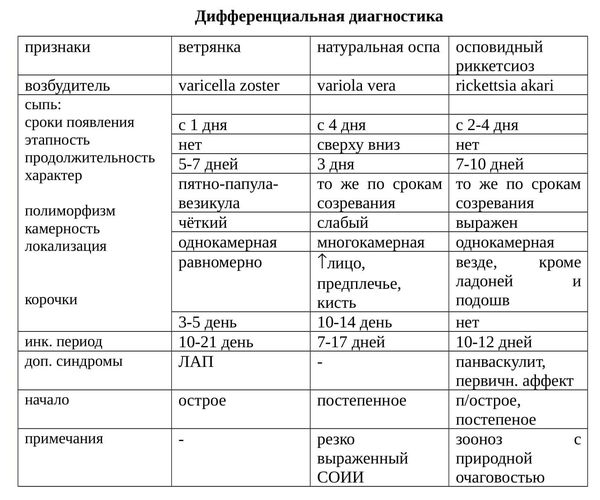
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]


Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Как люди реагируют на холод? Странный вопрос, скажете вы. Ежатся, зябнут, могут ощутить мурашки по коже и даже задрожать. Но некоторых людей даже теплая одежда не спасает от красной зудящей сыпи, волдырей и даже лихорадки и ломоты в суставах! Так выглядит аллергия на холод.
Точной статистики по аллергии на мороз нет. Известно, что проявляется она чаще всего в возрасте от 14 до 30 лет и около 70% страдающих от нее — женщины. Реакция возникает, когда столбик термометра опускается до +4°С и ниже. Во влажном воздухе и при сильном ветре проявления острее, так как холод ощущается острее.
Я не могу определить, красная сыпь, возникающая на моей коже зимой – аллергия на мороз или признак другой проблемы. Можно ли определить точно?
Страдают прежде всего открытие участки тела — нос, мочки ушей, лицо, кисти рук. Но высыпания могут появиться и под одеждой, если человеку достаточно холодно. Сначала появляется классическая крапивница — красная сыпь с отечностью, волдырями и зудом. Потом к ней могут присоединиться высыпания белого и розового цвета. Если охлаждение продолжается, могут начаться системные реакции организма — озноб, лихорадка, головная боль. Случается даже повышение температуры и ломота в суставах. Самая опасная реакция — отек Квинке. Отекают веки, губы, слизистые оболочки рта и дыхательных путей. В горле начинается першение и кашель, может нарушиться дыхание.
Прежде у меня не было аллергии на холод. Волдыри на коже, которые я расчесываю до боли, стали возникать после 25 лет. Чем объяснить появление этих зудящих пятен?
Первичная холодовая аллергия возникает сама по себе, причины ее точно не установлены. Есть данные, что в течение 10 лет после первого приступа реакция на холод исчезает сама по себе примерно у 25% людей.
Бывает так называемая вторичная аллергия на холод, которая возникает вследствие других заболеваний. Например, после того как человек, особенно ребенок, переболел ветряной оспой, пневмонией, инфекционным мононуклеозом. Развивается она и на фоне хронических заболеваний, особенно иммунных нарушений, болезней печени и желудочно-кишечного тракта, гельминтозов.
Хотя медицина не уверена в причинах первичной холодовой аллергии, механизм реакции вполне понятен. Под влиянием холода — неважно, из воздуха, воды или с какой-то поверхности— в сосудах кожи усиленно вырабатываются особые иммунные соединения криоглобулины. Они и дают такую кожную реакцию.
С одной стороны, стратегия борьбы с аллергией на холод вроде бы понятна: одеваться теплее, поменьше бывать на холоде, не купаться в холодной воде и т.п. Но порой обстоятельства сильнее нас, а выйти на мороз и начать задыхаться от отека Квинке — не лучший исход. Плюс, как уже говорилось, реакция на холод может быть проявлением серьезных внутренних заболеваний. Наконец, холодовую реакцию легко можно спутать с болезнью Рейно. В ее случае человек сходным образом реагирует на холод, но не из-за выработки криоглобулинов, а из-за приступообразных спазмов мелких кровеносных сосудов. Она приводит к язвам и некрозам тканей.
Поэтому лучше все-таки обратиться к аллергологу, провести диагностику и получить рекомендации по снятию острого состояния.
Собираюсь на прием к аллергологу. Какие анализы надо подготовить заранее?
Действительно, для экономии времени можно провести исследования некоторых показателей крови еще до визита к врачу и прийти к нему уже с готовыми результатами.
Можно выбрать или биохимический анализ печени, или обследование печени, так как половина тестов совпадает.
Обследование печени, базовый — комплекс тестов, который позволяет оценить состояние клеток печени и ее работу. Обычно его назначают при повышенной утомляемости и присутствии тяжести или болей в правом подреберье. При наличии реакции на холод позволит установить, не является ли аллергия следствием токсического, вирусного или иного поражения печени. Сдается так же, как биохимический анализ крови.
Если есть подозрение на синдром Рейно, часто связанный с ревматическмми заболеваниями, необходимо сдать ревматологический расширенный комплекс лабораторных тестов.
Ускорьте постановку диагноза и исключите серьезные заболевания, сдав все анализы за один раз в удобно расположенном офисе лаборатории.
Эти два распространенных заболевания перепутать может даже опытная мама, поскольку основной симптом у них одинаковый – сыпь. Но от того, насколько правильно будет поставлен диагноз, зависит выбор дальнейшей схемы лечения и результативность выздоровления. Каковы же отличия аллергии от ветряной оспы и что нужно обязательно учесть, прежде чем ставить диагноз?
О чем нужно вспомнить
Обнаружив сомнительную сыпь, родители ребенка (либо взрослый, который заболел) должны ответить для себя на три вопроса:
- Были ли накануне контакты с вероятно зараженным ветрянкой человеком? Инкубационный период – 10-21 день, поэтому анализировать нужно ситуации, произошедшие на протяжении последних трех недель, но не позже, чем 10 дней назад от момента появления прыщей.
- Употреблял ли больной сегодня, вчера или позавчера новые продукты? Если да, велика вероятность, что возникнет вопрос о лечении пищевой аллергии пациента. Но окончательно определить, какое это все-таки заболевание, поможет характер высыпаний.
- Болел ли пациент ранее ветряной оспой? В большинстве случаев заболевание формирует пожизненный иммунитет. Повторное инфицирование бывает редко.
Особенности ветряночной сыпи
- Начинается заболевание с образования мелких розовых пятен диаметром 2-4 мм. Как правило, появляются они на голове в волосяной части, на бровях, потом распространяются по телу.
- Прыщи видоизменяются очень быстро: через несколько часов превращаются в папулы с жидкостью внутри, по краям – с красным ободком.
- По прошествии двух дней образуется коричневатая корочка, которую нельзя отдирать. Через несколько недель она отпадает самостоятельно.
Кроме того, ветрянка чаще всего сопровождается высокой температурой на протяжении первых дней, слабостью, утомляемостью, а сами высыпания чешутся. Шейные и затылочные узлы увеличиваются.
Как действовать в сомнительных ситуациях
Не лишним будет исключить из меню все потенциальные аллергены, провести влажную уборку, выбить подушки, устранить на время домашних животных, убрать ковры и принять антигистаминное средство. Если у пациента аллергия, новые пятна не появятся и сыпь не будет распространяться дальше. При ветрянке клиническая картина от вышеперечисленных действий в лучшую сторону не изменится.
Читайте также:

