Анализ заболеваемости вирусными гепатитами
Обновлено: 13.05.2024
Гепатит В — потенциально опасное для жизни инфекционное заболевание печени, возбудителем которого является вирус гепатита В (ВГВ). Это заболевание представляет собой серьезную проблему здравоохранения во всем мире. Инфекция может переходить в хроническую форму с высоким риском летального исхода от цирроза и рака печени.
Существует безопасная и эффективная вакцина, обеспечивающая защиту от гепатита В на 98–100%. Профилактика вирусного гепатита В позволяет предотвратить развитие таких осложнений, как хронический гепатит и рак печени.
Территориальное распределение
Бремя гепатита В является наиболее тяжелым в Регионе Западной части Тихого океана и Африканском регионе ВОЗ, где хроническим гепатитом В страдает соответственно 116 и 81 млн человек. По оценкам, в Регионе Восточного Средиземноморья с хроническим гепатитом В живет 60 млн человек. В Регионе Юго-Восточной Азии, Европейском регионе и Регионе стран Америки бремя инфекции ниже: там, по оценкам, хроническим гепатитом В инфицировано 18, 14 и 5 миллионов человек соответственно.
Механизмы передачи инфекции
В высокоэндемичных районах гепатит В наиболее часто передается либо от матери ребенку при родах (перинатальная передача), либо в результате горизонтальной передачи (контакт с зараженной кровью), особенно между инфицированными и неинфицированными детьми в первые пять лет жизни. У грудных детей, инфицированных от матери, или детей, заразившихся возрасте до 5 лет, очень часто развивается хроническая инфекция.
Гепатит B также передается в результате укола иглой, нанесения татуировок, пирсинга и контакта с инфицированной кровью и биологическими жидкостями, включая слюну, менструальные и вагинальные выделения и семенную жидкость. Заражение может также иметь место при повторном использовании зараженных игл и шприцев или колюще-режущих предметов в медицинских учреждениях или в бытовых условиях, а также среди лиц, употребляющих инъекционные наркотики. Инфекция может передаваться при выполнении медицинских, хирургических и стоматологических процедур, нанесении татуировок, а также в результате использования бритвенных лезвий и аналогичных приспособлений, зараженных инфицированной кровью. Кроме того, вирус гепатита В может передаваться половым путем, особенно у невакцинированных лиц, имеющих несколько половых партнеров.
Хронический гепатит В развивается менее чем у 5% людей, заразившихся во взрослом возрасте, и у порядка 95% инфицированных в младенчестве и раннем детстве. Вирус гепатита В способен выживать вне организма человека по меньшей мере в течение семи дней. На протяжении этого периода времени вирус сохраняет способность вызывать инфекцию в случае попадания в организм непривитого человека. Продолжительность инкубационного периода гепатита В колеблется в пределах от 30 до 180 дней и в среднем составляет 75 дней. Вирус обнаруживается в крови в течение 30–60 дней после инфицирования и способен персистировать в организме, вызывая хронический гепатит В, особенно при заражении в младенчестве или детстве.
Симптомы
В большинстве случаев первичная инфекция имеет бессимптомное течение. Тем не менее, у некоторых пациентов возникают острые состояния с выраженными симптомами, которые сохраняются в течение нескольких недель и включают в себя желтушное окрашивание кожи и склер, потемнение мочи, сильную слабость, тошноту, рвоту и боли в брюшной полости. В редких случаях острый гепатит может привести к развитию острой печеночной недостаточности с риском летального исхода.
У некоторых людей вирус гепатита В также может вызывать хроническое инфекционное заболевание печени, которое со временем может развиться в цирроз (рубцевание печени) или рак печени.
Кто находится в группе риска хронического гепатита В?
Вероятность развития хронической инфекции зависит от возраста, в котором человек заразился вирусом гепатита. С наибольшей вероятностью хроническая инфекция развивается у детей, инфицированных вирусом гепатита В в возрасте до шести лет.
Дети грудного и раннего возраста:
- у детей грудного возраста, инфицированных в первый год жизни, хроническая инфекция развивается в 80–90% случаев;
- у детей, инфицированных в возрасте до шести лет, хроническая инфекция развивается в 30–50% случаев.
- у людей, инфицированных гепатитом В во взрослом возрасте, при отсутствии других сопутствующих заболеваний хроническая инфекция развивается менее чем в 5% случаев;
- в случае развития хронической инфекции у 20–30% взрослых заболевание приводит к циррозу и/или раку печени.
Коинфекция ВИЧ-ВГВ
Около 1% людей, живущих с ВГВ-инфекцией (2,7 млн человек) также инфицированы ВИЧ. При этом, средняя распространенность ВГВ-инфекции среди ВИЧ-инфицированных составляет 7,4%. С 2015 г. ВОЗ рекомендует назначать лечение всем пациентам, у которых диагностирована ВИЧ-инфекция, независимо от стадии заболевания. Тенофовир, который входит в состав комбинированных курсов лечения, рекомендованных в качестве терапии первой линии при ВИЧ-инфекции, также активен против ВГВ.
Диагностика
На основе только клинической картины провести дифференциацию между гепатитом В и вирусными гепатитами других типов невозможно; поэтому крайне важным является лабораторное подтверждение диагноза. Для диагностики и мониторинга пациентов с гепатитом В существует несколько методов лабораторного исследования крови. Их можно использовать для дифференциальной диагностики острых и хронических инфекций.
Методы лабораторной диагностики инфекции заключаются в выявлении поверхностного антигена гепатита В (HbsAg). Для обеспечения безопасности крови и предотвращения случайной передачи вируса реципиентам продуктов крови ВОЗ рекомендует проводить систематическое тестирование донорской крови на гепатит В.
- Острая инфекция ВГВ характеризуется наличием поверхностного антигена вируса гепатита В (HBsAg) и антител к ядерному антигену (HBсAg) – иммуноглобулинов класса M (IgM). В течение начальной фазы инфекции у пациентов также обнаруживается е-антиген вируса гепатита B (HbeAg). HBeAg обычно является маркером высокого уровня репликации вируса. Наличие HBeAg указывает на высокую контагиозность крови и биологических жидкостей инфицированного.
- Хроническая инфекция характеризуется персистенцией HBsAg в течение не менее шести месяцев (при одновременном наличии HBeAg или без него). Постоянное наличие HBsAg является главным маркером риска развития хронического заболевания печени и рака печени (гепатоцеллюлярной карциномы) в течение жизни.
Лечение
Специфического лечения при остром гепатите В не существует. Поэтому медицинская помощь заключается в поддержании физического комфорта и надлежащего нутритивного баланса, включая восполнение потерь жидкости, вызванных рвотой и диареей. Очень важно избегать неоправданного медикаментозного лечения. Пациентам с гепатитом А не следует назначать ацетаминофен/парацетамол и противорвотные препараты.
При хроническом гепатите В может назначаться медикаментозное лечение, в том числе пероральные противовирусные препараты. Лечение позволяет замедлить процесс развития цирроза печени, снизить риск развития рака печени и повысить показатели долгосрочной выживаемости больных. По оценкам ВОЗ, в 2021 г. в медикаментозном лечении будет нуждаться от 12 до 25% людей с хроническим гепатитом В (в зависимости от условий и критериев отбора).
ВОЗ рекомендует назначать пероральные препараты тенофовир и энтекавир, которые являются наиболее эффективными средствами для супрессии репликации вируса гепатита В. Их прием реже приводит к формированию лекарственной устойчивости, отличается простотой (1 таблетка в сутки) и не сопровождается значительными побочными эффектами, в связи с чем отсутствует необходимость в тщательном наблюдении за пациентами.
Энтекавир не является патентованным лекарственным средством. В 2017 г. все страны с низким и средним уровнем дохода имели возможность на законных основаниях закупать генерический энтекавир, хотя его стоимость и доступность значительно разнились. Тенофовир больше не защищен патентом ни в одной стране мира. В 2016 г. на международном рынке медианная цена прошедшего преквалификацию ВОЗ генерического тенофовира снизилась с 208 до 32 долл. США.
У большинства пациентов медикаментозное лечение эффективно подавляет репликацию вируса, однако не позволяет добиться полного излечения гепатита В. Поэтому большинство пациентов, которые начинают лечение от гепатита В, должны продолжать его на протяжении всей жизни.
Во многих регионах с ограниченными ресурсами доступ к диагностике и лечению гепатита В по-прежнему затруднен. В 2019 г. из более 296 млн человек, живущих с ВГВ, о своем диагнозе знали только 10% (30,4 млн). Охвачено лечением было только 22% (6,6 млн) диагностированных пациентов. Многим пациентам диагноз ставится уже на поздних стадиях заболевания печени.
Среди хронических осложнений гепатита В высокие показатели заболеваемости и смертности ассоциируются с заболеваниями печени на поздних стадиях, ткими как цирроз и гепатоцеллюлярная карцинома. Рак печени прогрессирует быстро, и, принимая во внимание ограниченные возможности его лечения, исход болезни, как правило, неблагоприятный. В странах с низким уровнем дохода большинство пациентов с раком печени умирает в течение нескольких месяцев после постановки диагноза. В странах с высоким уровнем дохода жизнь таких пациентов удается продлить на несколько лет за счет хирургии и химиотерапии. Также в странах с высоким уровнем дохода некоторым больным циррозом или раком печени проводится трансплантация печени, однако показатели успешности такого лечения отличаются неоднородностью.
Профилактика
Главным методом профилактики гепатита В является вакцинация. ВОЗ рекомендует прививать от гепатита В всех новорожденных как можно скорее после рождения, по возможности в первые 24 часа жизни, с последующим введением двух или трех доз вакцины с промежутком не менее четырех недель для полной вакцинации. Своевременная вакцинация детей сразу после рождения – эффективный способ сокращения числа случаев передачи гепатита В от матери ребенку.
Согласно последним оценкам ВОЗ, во всем мире в 2019 г. доля детей в возрасте до пяти лет, страдающих хроническим гепатитом В, сократилась до чуть менее 1%, тогда как в десятилетия, предшествовавшие внедрению вакцинации (т.е. с 1980-х до начала 2000-х гг.) этот показатель составлял порядка 5%.
Таким образом, достигнут один из контрольных показателей элиминации вирусного гепатита, поставленных в рамках Целей в области устойчивого развития, – к 2020 г. снизить распространенность инфекции ВГВ среди детей младше пяти лет до уровня менее 1%. Этот успех был достигнут в целом ряде регионов за исключением Африки к югу от Сахары.
Расширение охвата вакцинацией против гепатита В во всем мире за последние два десятилетия стал одним из крупных достижений в области здравоохранения и способствовал снижению числа случаев заражения гепатитом В среди детей.
В 2019 г. показатель охвата населения тремя дозами вакцины достиг 85% во всем мире, тогда как в 2000 г. он составлял примерно 30%. Тем не менее, показатели иммунизации новорожденных против гепатита В остаются неоднородными. Так, средний показатель охвата вакцинацией первой дозой вакцины против гепатита В сразу после рождения во всем мире составляет 43%, однако в Африканском регионе ВОЗ он равен лишь 6%.
Полный курс вакцинации приводит к формированию защитных антител у более чем 95% младенцев, детей и молодых взрослых. Приобретенный благодаря вакцинации иммунитет сохраняется на протяжении как минимум 20 лет и, вероятно, в течение всей жизни. В связи с этим ВОЗ не рекомендует проводить повторные прививки лицам, прошедшим трехдозовую вакцинацию.
В странах с низкой или средней эндемичностью по гепатиту В вакцинация показана всем непривитым детям и подросткам в возрасте до 18 лет. В этих странах вероятность заражения среди представителей групп повышенного риска является более высокой, и им также следует пройти вакцинацию. К этим группам риска относятся:
- лица, которым часто требуются кровь или продукты крови, пациенты, находящиеся на диализе, и реципиенты трансплантации солидных органов;
- заключенные в местах лишения свободы;
- потребители инъекционных наркотиков;
- лица, имеющие бытовые и половые контакты с людьми с хронической ВГВ-инфекцией;
- лица, имеющие несколько половых партнеров;
- медицинские работники и другие лица, которые могут иметь контакты с кровью и продуктами крови при исполнении служебных обязанностей;
- лица, совершающие международные поездки, которые не прошли полный курс вакцинации против ВГВ и которым показана вакцинация перед отбытием в эндемичные по ВГВ районы.
Вакцина имеет превосходные показатели безопасности и эффективности, и благодаря ей доля детей младше пяти лет с хронической ВГВ-инфекцией в 2019 г. сократилась до уровня немногим менее 1%, тогда как в десятилетия, предшествовавшие внедрению вакцинации (т.е. с 1980-х до начала 2000-х гг.) этот показатель составлял порядка 5%.
Помимо вакцинации грудных младенцев, включающей своевременное введение первой дозы вакцины сразу после рождения, ВОЗ рекомендует назначение профилактического курса противовирусной терапии для предупреждения передачи гепатита В от матери ребенку. Для беременных с высокой концентрацией ДНК ВГВ (высокой вирусной нагрузкой) и/или присутствием в крови HBeAG характерен высокий риск передачи вируса будущему ребенку, даже если ребенок сразу после рождения получит первую дозу вакцины и пройдет полный курс вакцинации против гепатита В. Поэтому беременным с высокой концентрацией ДНК ВГВ во время беременности может быть показан профилактический курс противовирусной терапии для профилактики перинатального инфицирования ВГВ и защиты будущего новорожденного от заболевания.
В дополнение к вакцинации детей грудного возраста и профилактике передачи инфекции от матери ребенку передачу ВГВ можно предотвратить посредством мер по обеспечению безопасности крови, включая качественный скрининг всей донорской крови и ее продуктов, используемых для переливания. Во всем мире в 2013 г. скрининг и контроль качества прошли 97% доз донорской крови, однако пробелы остаются. К числу эффективных мер профилактики передачи вирусного гепатита В относятся обеспечение безопасности инъекций, а также отказ от неоправданных инъекций и инъекций, выполняемых в небезопасных условиях. За период с 2000 по 2010 г. доля небезопасных инъекций во всем мире снизилась с 39% до 5%. Кроме того, одной из эффективных мер профилактики инфекции является повышение безопасности половых контактов, в том числе сведение к минимуму числа половых партнеров и использование барьерной контрацепции (презервативов).
Деятельность ВОЗ
Главной целью стратегии была объявлена элиминация вирусного гепатита как проблемы общественного здравоохранения. Это нашло отражение в глобальных задачах по сокращению к 2030 г. числа новых случаев инфицирования вирусным гепатитом на 90% и смертности от вирусного гепатита на 65%. В стратегии предусмотрены меры, которые должны быть приняты странами и Секретариатом ВОЗ для реализации этих задач.
Для оказания поддержки странам в достижении глобальных целей по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 г. ВОЗ ведет работу в следующих областях:
- повышение осведомленности, содействие созданию партнерств и мобилизация ресурсов;
- формулирование политики, основанной на фактических данных, и получение данных для практических действий;
- повышение справделивости в области здравоохранения в рамках мер по борьбе с гепатитом;
- профилактика передачи инфекции; и
- расширение охвата услуг по скринингу, оказанию помощи и лечению.
В частности, в руководстве содержатся следующие рекомендации:
- оказывать содействие применению простых неинвазивных диагностических тестов для оценки стадии заболевания печени и выявления показаний для назначения лечения;
- назначать лечение в первую очередь лицам с наиболее тяжелыми стадиями болезни печени и наибольшим риском летального исхода;
- рекомендовать в качестве терапии первой и второй линии использование аналогов нуклеозидов/нуклеотидов с высоким барьером формирования лекарственной устойчивости (тенофовир и энтекавир, и энтекавир для детей в возрасте 2-11 лет).
В руководстве также рекомендуется назначать пожизненное лечение лицам с циррозом и лицам с высоким уровнем ДНК ВГВ и признаками воспалительного процесса в печени и проводить регулярный мониторинг пациентов, проходящих лечение, а также тех, кому лечение еще не назначено, для оценки прогрессирования заболевания, определения показаний для лечения и раннего выявления рака печени.
В июле 2020 г. ВОЗ опубликовала рекомендации по профилактике передачи гепатита В от матери ребенку и профилактическому применению противовирусных препаратов во время беременности.
Возможности выполнения тестов, позволяющих количественно определять вирусную нагрузку вируса гепатита В и принимать решение о наличии у беременной показаний для профилактического лечения, в ряде стран или районов ограничены. Особенно остро эта проблема стоит в странах или районах с низким уровнем дохода или в сельских районах, где на учете состоит большое число беременных. Теперь в странах и районах, где возможность проведения тестирования на ДНК ВГВ отсутствует, ВОЗ рекомендует в качестве альтернативы выполнять тестирование на HBeAg для определения наличия показаний для назначения профилактического курса тенофовира в целях предупреждения передачи вируса от матери ребенку.
Кроме того, начиная с 2011 г. ВОЗ совместно со странами, гражданским обществом и партнерами проводит ежегодные мероприятия, приуроченные к проведению Всемирного дня борьбы с гепатитом (одной из девяти основных ежегодных кампаний в области здравоохранения) в целях повышения осведомленности и лучшего понимания проблемы вирусного гепатита. Дата 28 июля была выбрана в честь дня рождения ученого, лауреата Нобелевской премии, доктора Баруха Бламберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину против этого вируса.
В дополнение к этому в 2021 г. ВОЗ опубликовала доклад о ходе работы по борьбе с ВИЧ, вирусным гепатитом и инфекциями, передающимися половым путем, в котором изложен ход работы по элиминации вирусного гепатита. В докладе приводится глобальная статистика по вирусному гепатиту В и С, оценочные показатели первичной инфекции, хронической инфекции и смертности, вызванной этими двумя вирусами, с которыми ассоциируется тяжелое бремя заболеваемости, а также показатели охвата основными мероприятиями.
В 2021 г. 74-я сессия Всемирной ассамблеи здравоохранения приняла решение, ранее одобренное Исполнительным комитетом ВОЗ, в котором было поручено разработать глобальные стратегии сектора здравоохранения по ВИЧ, гепатиту и инфекциям, передаваемым половым путем, на период 2022–2030 гг. Новые стратегии будут разработаны для представления на рассмотрение Ассамблеи в 2022 г. на основе широкого процесса консультаций с государствами-членами, местными сообществами и другими заинтересованными сторонами и с учетом соответствующих стратегий ЮНЭЙДС и Глобального фонда для борьбы со СПИДом, туберкулезом и малярией.
Автор: Михайлов М.И., Ющук Н.Д., Малинникова Е.Ю., Кюрегян К.К., Исаева О.В., Знойко О.О., Климова Е.А.
В апреле 2016 г. на Ассамблее Всемирной организации здравоохранения (ВОЗ) было принято решение о глобальной ликвидации вирусных гепатитов как проблемы общественного здравоохранения к 2030 г. Необходимость программы определяется значимостью для человечества этих инфекций, а также разработкой современных вакцинных и лечебных препаратов, которые могут защитить и вылечить больных вирусными гепатитами.
В послании Президента РФ В.В. Путина Федеральному собранию 1 марта 2018 г. (далее – Послание Президента РФ) были поставлены задачи, в аспекте которых может быть рассмотрена проблема борьбы с вирусными гепатитами. Задачу по контролю и искоренению вирусных гепатитов прежде всего необходимо рассматривать как амбициозную, которая может и должна быть решена российским здравоохранением. Послание Президента РФ уделено значительное внимание демографическим проблемам России и увеличению продолжительности жизни граждан.
Как известно, вирусные гепатиты являются существенным бременем для экономики России, поражая в основном трудоспособное население. Доля смертей от вирусных гепатитов в трудоспособном возрасте составляет почти 70%, причем смертность от этой патологии с 2012 по 2016 г. возросла среди всего населения на 40%, а среди трудоспособного – на 60%. К тому же вирусные гепатиты приводят к увеличению летальных исходов от цирроза, рака печени и ряда других заболеваний.
По подсчетам ВОЗ, число смертей, ассоциированных с гепатитами, сопоставимо с уровнем смертей от вируса иммунодефицита человека (ВИЧ). Исходя из этого расчета в РФ вирусные гепатиты ежегодно являются причиной гибели не менее 20 тыс. человек, жизни которых можно было бы сохранить.
Для разработки Стратегии на первом этапе требуется объективно оценить распространенность этой патологии среди различных возрастных групп населения, для того чтобы в последующем определить специфические меры по профилактике и лечению гепатитов среди них. Для этого необходимо проведение эпидемиологического исследования (выявление маркеров гепатитов В, D, С, А и Е) на территории как минимум трех субъектов РФ. Для исследований предлагаются Республика Татарстан, Республика Саха (Якутия) и Калининградская область.
Вирусные гепатиты: ситуация в РФ
Значимость всех форм вирусных гепатитов (гепатиты А, В, С, D и Е) для страны очевидна. Сохраняются относительно высокие показатели заболеваемости вирусными гепатитами, особенно хроническими гепатитами С и В. При этом каждый гепатит имеет свои особенности: по распространению (регионам, возрастным группам и группам риска), тяжести течения (включая такую форму, как фульминантный, или молниеносный, гепатит, который в большинстве случаев заканчивается смертью пациента), исходам (развитие хронического гепатита, цирроза и первичного рака печени), поражению разных возрастных групп, экономическим потерям.
Сегодня эпидемиология вирусных гепатитов изменилась: она определяется как динамикой эпидемического процесса, так и проводимыми мероприятиями по их профилактике.
Гепатит С (ГС) сегодня занимает центральное место в программах по ликвидации вирусных гепатитов. Это определяется важностью проблемы и появлением высокоэффективных методов лечения. Как и при ОГВ, заболеваемость острым ГС находится на самом низком уровне с начала официальной регистрации (2017 г. – 1,22 на 100 тыс. населения). Несмотря на отсутствие вакцины против ГС, снижение заболеваемости произошло за счет уменьшения количества лиц, вновь вовлекаемых в группы повышенного риска (принимающих наркотические препараты, гомосексуалистов и др.) инфицирования ГС. который чаще всего проходит бессимптомно, формируется хронический гепатит (60–70%). Показатель хронического ГС (ХГС) в 2017 г. – 34,68 на 100 тыс. населения (50 777 заболевших). Суммарно количество больных ХГС, проживающих в РФ, варьирует от 1,5 до 2,5 млн человек. Как и при ХГВ, больные ХГС служат резервуаром для последующего развития цирроза и первичного рака печени, асcоциированного с вирусным ГС.
Гепатит D (ГD). На территории РФ существуют регионы, гиперэндемичные по ГD (Республика Якутия, Республика Тыва). ГD обычно протекает значительно тяжелее, чем другие вирусные гепатиты. Более частое и быстрое по сравнению с ГВ и ГС развитие цирроза и первичного рака печени определяет его важность для гиперэндемичных регионов. Пробема усугубляется отсутствием эффективных методов терапии. Однако необходимость репликации ВГВ для существования D-инфекции определяет вакцинопрофилактику против ГВ как основной инструмент профилактики ГD.
Гепатит Е (ГЕ). Официальная регистрация заболеваемости ГЕ в РФ была начата лишь в 2013 г. На протяжении прошедших лет она имеет низкие показатели. Так, в 2017 г. она составила всего 0,11 на 100 тыс. населения (158 заболевших). В то же время в этом году в Великобритании и Германии число заболевших, по данным литературы, достигало около 50 тыс. человек в каждой из стран. Высокий уровень антител к вирусу ГЕ среди здорового населения РФ (1,5–5%), а также частое обнаружение вируса ГЕ среди поросят (патогенного штамма вируса и для человека) свидетельствует о скрытой интенсивной циркуляции ГЕ в РФ. Вероятнее всего, диагностика этой инфекции недостаточно внедрена в практику отечественного здравоохранения.
Таким образом, вирусные гепатиты остаются важной проблемой отечественного здравоохранения, что определяет необходимость разработки российской программы по контролю и ликвидации вирусных гепатитов в развитии решений, принятых ВОЗ.
Формирование российской программы по контролю и искоренению вирусных гепатитов
Реализация программы
На этапе создания данной программы планируется проведение работ в трех регионах РФ, различающихся по уровню распространения вирусных гепатитов: Республика Татарстан, Республика Саха (Якутия) и Калининградская область.
Обобщение фактических данных позволит разработать программу, учитывающую особенности современного эпидемического процесса.
Стратегическое направелние № 1: получение информации для целенаправленных действий
На основе полученных результатов будут даны рекомендации по улучшению качества проведения лабораторных исследований по вирусным гепатитам, оптимальному и необходимому перечню определения их маркеров, оптимизации системы обеспечения лабораторных исследований.
- Анализ вакцинопрофилактики вирусных гепатитов. Для оценки эффективности вакцинопрофилактики гепатитов В и А на основе рекомендаций ВОЗ и данных медицинских служб мира (например, Великобритании) будет проведен вакцинный аудит. Проведенный анализ позволит улучшить вакцинацию против вирусных гепатитов В и А. Оценка вакцинопрофилактики, проводимая в регионе, позволит предложить оптимальную стратегию, необходимую для реализации программы. Реализация данного стратегического направления позволит получить объективную информацию по вирусным гепатитам, их лечению и профилактике.
Стратегическое направление № 2: создание информационного поля для понимания важности проблемы вирусных гепатитов среди представителей государственных структур, медицинских работников и населения.
- Разработка информационных материалов (на основе полученных данных) для представителей государственных структур в целях проведения информационно- разъяснительной работы.
- Разработка плана мероприятий для повышения знаний о вирусных гепатитах среди медицинских сотрудников различного профиля. Включение тематических циклов по вирусным гепатитам в программы непрерывного медицинского образования.
- Организация семинаров и совещаний при проведении программы по контролю и искоренению вирусных гепатитов на территории РФ с акцентом на регион, где проводится работа.
- Разработка плана мероприятий для населения по информационно-разъяснительной работе, направленной на создание общественного мнения о необходимости и реальности проведения работы по контролю и дальнейшей ликвидации вирусных гепатитов. Эта работа должна включать выступления специалистов на радио и телевидении, создание информационного интернет-портала для региона, в котором проводится реализация программы, публикации в местной прессе статей о вирусных гепатитах, современных методах их лечения и профилактики. Реализация данного стратегического направления позволит создать информационное поле для понимания проблемы вирусных гепатитов и необходимости проведения работ по программе.
Стратегическое направление № 3: создание дорожной карты (плана мероприятий) с выделением узловых блоков, наиболее важных для выполнения программы по контролю и ликвидации вирусных гепатитов
В качестве основных блоков программы могут быть следующие направления:
Будет предложена схема оптимизации лабораторных исследований для скрининга населения по выявлению больных ХГС, лабораторного и клинического наблюдения эффективности применяемой терапии.
Перечисленный список узловых блоков, наиболее важных для проведения программы по контролю и искоренению вирусных гепатитов, не является окончательным. В процессе решения стратегического направления № 3 будут выявлены дополнительные направления работ, важные для конкретного региона.
Стратегическое направление № 4: предоставление медицинской помощи с соблюдением принципа справедливости (охват групп населения, нуждающихся в услугах)
- Определение групп населения и районов, которые нуждаются в первоочередной помощи по профилактике и лечению вирусных гепатитов.
- Оценка работы существующих структур для профилактики (прививочные кабинеты) и лечения (государственные и частные лечебно-профилактические учреждения, работающие в регионе). Предложения по созданию новых структур.
- Рекомендация по созданию (выбору существующего) координационного центра для реализации программы.
- Оценка и рекомендации по предоставлению медицинской помощи больным вирусными гепатитами в местах лишения свободы.
Стратегическое направление № 5: определение источников финансирования для реализации программы
- Государственное финансирование.
- Частное финансирование.
- Страховая медицина.
- Определение необходимого объема финансирования для создания и реализации программы.
Заключение
Целями публикации проекта представленной программы являются:
- привлечение внимания медицинской общественности к проблемам вирусных гепатитов;
- представление плана возможных действий для разработки эффективной программы по контролю и искоренению вирусных гепатитов в РФ;
- приглашение широкого круга медицинской общественности и наших читателей к обсуждению данной проблемы.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
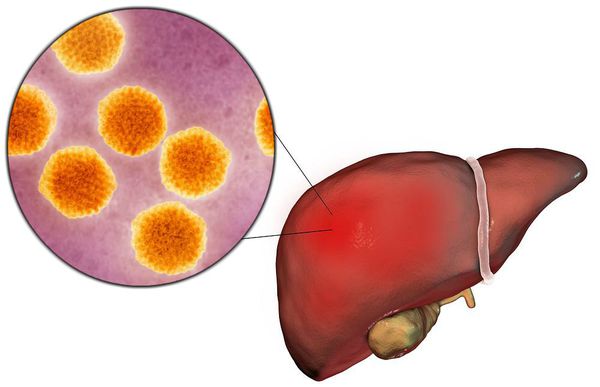
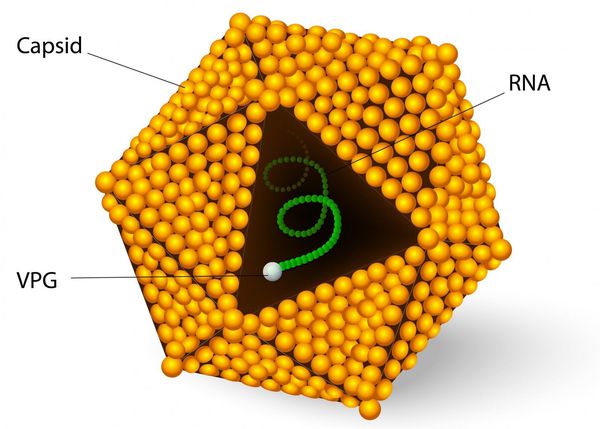
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
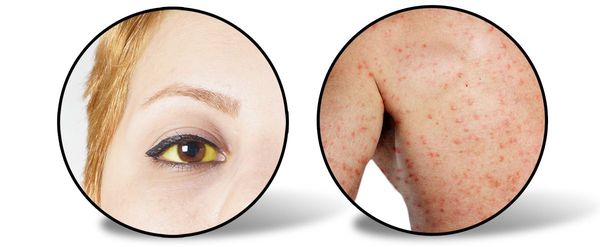
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
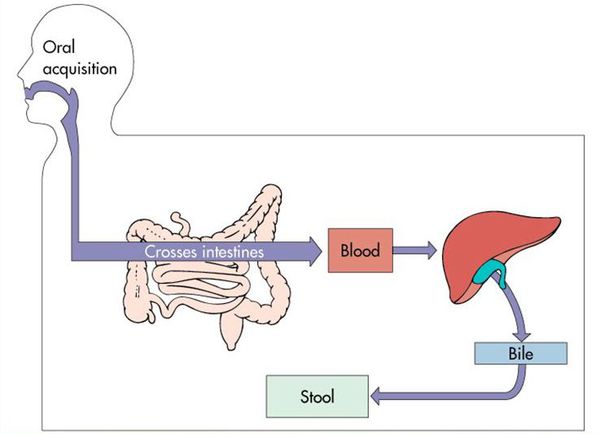
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
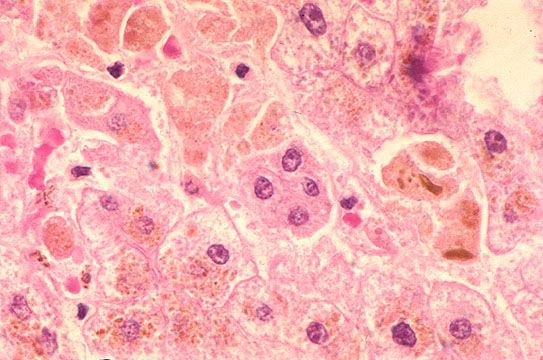
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
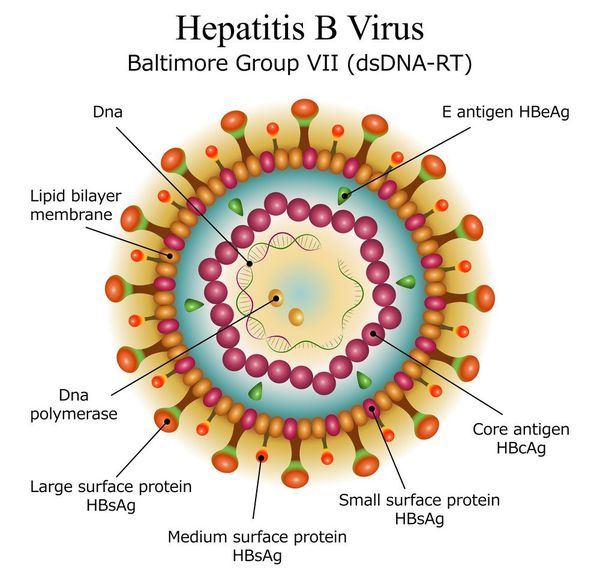
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
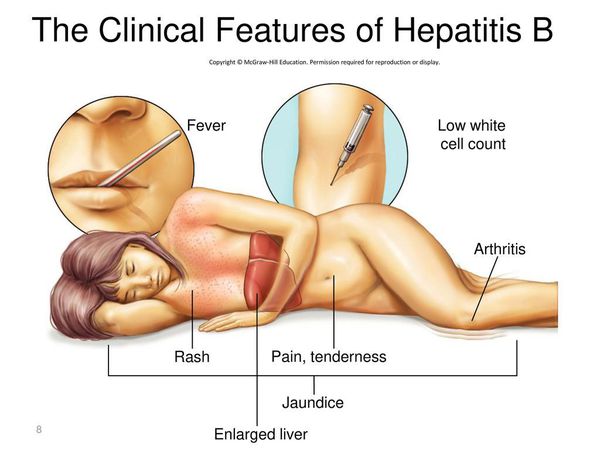
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
Первые признаки гепатита B
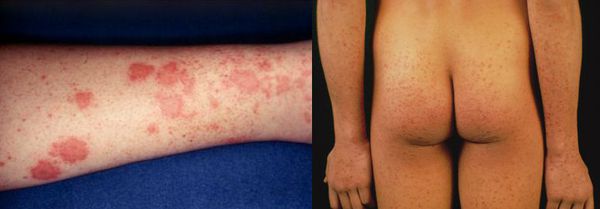
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
Желтушный период
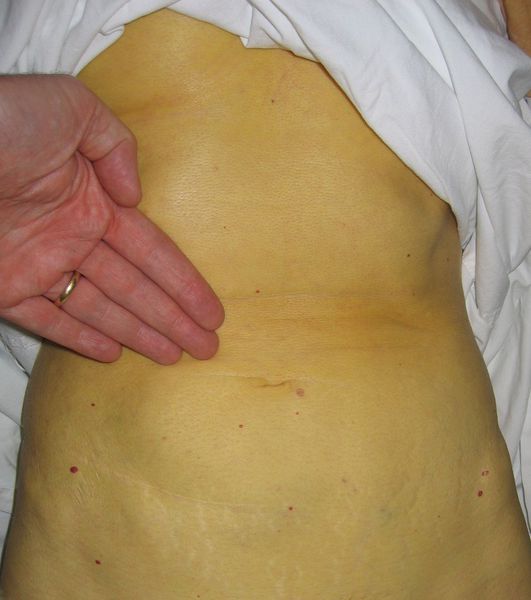
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
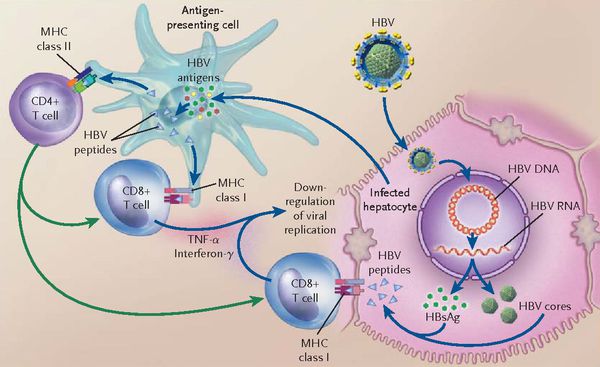
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Читайте также:

