Артралгии при хроническом гепатите в
Обновлено: 19.04.2024
Хронический гепатит у детей – хроническое диффузное воспалительное поражение печени, которое длится минимум пол года. В основном это заболевание наблюдают у подростков и молодых людей до 20 лет. Но также эту болезнь находят и у детей.
Диагностируют это заболевание во многих случаях, когда оно уже переходит на стадию цирроза печени. Тогда предполагают, что хронический гепатит у больного начался в детстве, протекал в латентной форме, потому не был выявлен вовремя. Прогноз можно улучшить, если вовремя выявлять по ранним признакам гепатит у детей.
Хронический гепатит диагностируют детям от 2 лет. Девочки болеют чаще, чем мальчики. Детскую смертность и последствия в виде инвалидности вызывают прогрессирующие формы хронического гепатита, которые переходят в цирроз печени. В самом начале заболевания в таких случаях проявляются симптомы, которые говорят о поражении многих органов, что сбивает с толку врача-диагноста. Потому для диагностики нужно иммунологическое, биохимическое обследование с прижизненным морфологическим изучением печеночной ткани.
Существует две формы хронического гепатита у детей:
- хронический активный
- хронический персистирующий
При последней форме прогноз благоприятный, болезнь не имеет тенденции к прогрессированию.
Что провоцирует / Причины Хронических гепатитов у детей:
Основной причиной хронических гепатитов у детей являются вирус гепатита В и вирус гепатита ни А, ни В (не доказано окончательно). Связь с вирусной инфекцией доказывают, выявляя поверхностный антиген гепатита В (HBsAg) в сыворотке больных хроническим гепатитом. У некоторых детей выявляют идиопатический или первичный аутоиммунный гепатит, т. е. гепатит без выясненных причин, которые могли бы спровоцировать заболевание.
Среди причин называют поражение печени лекарственными препаратами:
Также заболевание могут вызвать другие наследственные болезни, такие как болезнь Вильсона – Коновалова, или дефицит альфа-антитрипсина у ребенка или подростка.
Патогенез (что происходит?) во время Хронических гепатитов у детей:

Хронический гепатит по обнаружению HBsAg в сыворотке крови делят на антигенотрицательный и антигенположительный. Разница в иммунном ответе макроорганизма на воздействие вируса. Выяснилось, что у больных с выраженными аутоиммунными сдвигами концентрация HBsAg очень низкая или антиген не обнаруживается. Предполагают, что иммунные сдвиги у этих больных отражают, с одной стороны, продолжающуюся или уже завершившуюся элиминацию вируса из организма, с другой – активное участие иммуноцитов в патологическом процессе.
Лапароскопия и пункционная биопсия показывает нарастание тяжести поражения печени у больных хроническим гепатитом по мере снижения уровня или исчезновения HBsAg из сыворотки крови. В результате иммунных сдвигов возникают некроз гепатоцитов и клеточная инфильтрация в дольке и вокруг портальных трактов. Увеличивается печень и изменяется ее консистенция.
Наличие внутрипеченочного холестаза вызывает полное запустение и разрушение желчных ходов – формируется первичный билиарный цирроз печени.
Симптомы Хронических гепатитов у детей:
Болезнь в большинстве случаев начинается постепенно. Признаки сначала могут быть либо системными, либо печеночными. Но в дальнейшем проявляется та и та группа. К системным относят:
К печеночным признакам относят:
- краевую субиктеричность склер
- нарастающие боли под ребрами справа
- пальмарную эритему
- появление сосудистых звездочек
- увеличение печени и селезенки
Острое начало хронических активных гепатитов у детей бывает в трети случаев. Появляются такие симптомы:
- моча темного оттенка
- обесцвеченный кал
- увеличивается печень
- иногда увеличивается селезенка
При хроническом активном гепатите проявляются такие синдромы:
- системный – внепеченочный
- печеночный
- диспепсический
- астено-вегетативный
Печеночный синдром присущ всем больным с данным диагнозом. у трети фиксируют интенсивную желтуху, в крови повышен билирубин до 85 - 240 мкмоль/л. Желтуха длится от 1 месяца. Кожа становится желтой, как шафран, имеет красноватый оттенок. Также в части случаев фиксируют краевую иктеричность склер, при этом содержание сывороточного билирубина составляет 34 - 51 мкмоль/л.
Хронические гепатиты у детей характеризуются стойким и сильным увеличением, уплотнением и болезненностью печени. Поверхность печени ровная в начале болезни, а потом она покрывается мелкими бугорками. При текущем циррозе печени может развиваться асцит. Системный или внепеченочный синдром заключается в лихорадке, поражении мышц, изменениях в сердце и легких, кожных высыпаниях, лимфополиадении, увеличении селезенки, эндокринных нарушениях.
При обострении хронического активного гепатита у ребенка почти всегда повышена температура. При тяжелом течении она может быть очень высокой. Держится 20-30 суток. В частых случаях фиксируют такие симптомы как боли в крупных суставах и мышцах без видимых изменений; может быть и миастения.
На начальном этапе болезни (чаще всего у девочек) появляется эритематозная сыпь с локализацией на теле. Она может быть и на лице. От ребенка могут поступать жалобы на боли в области сердца. Врачи при постановке диагноза обнаруживают расширение границ сердца, систолический шум, приглушенность тонов, нарушение ритма сердечной деятельности, может быть тахикардия.
В части случаев у детей фиксируют диарею. В стуле примеси крови, иногда гнойные включения. Такие симптомы говорят о том, что у ребенка начался язвенный колит. Для подтверждения используют эндоскопию. У детей, которые раньше не получали гормональные препараты, могут быть такие эндокринные нарушения: дисменорея, гирсутизм, ожирение, стрий, гинекомастия.
У взрослых чаще, а у детей и подростков реже наблюдают такие симптомы (составляющие синдрома Шегрена):
- сухость губ,
- увеличение слюнных желез, ,
- заеды.
Может проявляться астеновегетативный синдром:
- быстро наступающее нервное истощение
- повышенная возбудимость
- повышенная утомляемость
- потливость
- ослабление памяти
Диспепсический синдром на пике проявления желтухи выражен ярко:
- тошнота после приема пищи
- анорексия
- непереносимость жирной еды
- горечь во рту
- неустойчивый стул
- метеоризм
Течение хронических гепатитов у детей характеризуется рецидивами, обострение чередуется с ремиссией. Обостряться заболевание может 1-2 раза в год и более.
При хроническом персистирующем гепатите (ХПГ) у ребенка симптомы стерты. Часто фиксируют увеличение печени, в основном оно умеренное или незначительное. При этом консистенция ее несколько уплотнена, край закруглен, реже заострен, пальпация слегка чувствительная или только умеренно болезненная, поверхность гладкая. В начале заболевания вероятна желтуха, длится несколько недель. Редко бывают такие симптомы при этой форме гепатита как пальмарная эритема и сосудистые звездочки.
Больные часто жалуются на боли в области справа под ребрами. Типичны такие симптомы как тошнота, снижение аппетита, ощущение горечи во рту. Селезенка при хроническом персистирующем гепатите у детей может быть увеличена незначительно. Эта форма болезни развивается постепенно, симптомы проявляются слабо и постепенно.
В очень редких случаях ХПГ у детей может начинаться с желтухи (которая выражена слабо) и увеличения печени. Болезнь протекает латентно (скрыто), могут быть обострения максимум 2 раза в год. Характерны утомляемость, недомогание, боли в правом подреберье, раздражительность, обложенность языка беловато-сероватым налетом. При пальпации обнаруживают увеличение печени.
Лабораторные показатели
При хроническом активном гепатите (ХАГ) у детей обнаруживают нормохромную анемию, ), лейкопению и умеренную тромбоцитопению. СОЭ увеличена. Анализы мочи показывают протеинурию, гематурию и цилиндрурию, которые указывают на вовлечение в патологический процесс почек. После лечения кортикостероидами наблюдается улучшение этих показателей. Осадочные печеночные пробы показывают изменения.
Когда ХАГ обостряется, обнаруживают увеличенное количество сывороточных мукопротеинов. Активность сывороточных трансаминаз повышается в 4-10 раз, повышается также активность лактатдегидрогеназы. При присоединении внутрипеченочного холестаза повышается активность щелочной фосфатазы, увеличивается количество холестерина и липопротеидов в сыворотке крови.
Что касается показателей гуморального иммунитета, фиксируют повышение содержания сывороточных иммуноглобулинов G, реже А и М. У детей с хроническим активным гепатитом сыворотка может быть акомплементарной. Вероятен ревматоидный фактор. Диагностически ценными являются антитела к гладкой мускулатуре. При диагностике хронического гепатита в крови определяют маркеры НВ-вируса: HBsAg, HBeAg, анти-НВ, анти-НВе. У ½ больных детей (и даже у большего количества) в сыворотке крови находят антиядерные антитела в сравнительно высоких титрах и волчаночные клетки. При ХАГ у ребенка более выражены гиперпротеинемия и гипергаммаглобулинемия, если сравнивать со второй формой – ХПГ.
Диагностика Хронических гепатитов у детей:
Для подтверждения диагноза необходимо динамическое наблюдение, выявление характерных изменений: увеличение СОЭ, тенденция к цитопении, повышение активности трансфераз и т.д. Если диагностика по каким-то причинам утруднена, применяют пункционную биопсию печени и лапароскопию.
Дифференциальный диагноз хронического активного гепатита с желтухой проводят с острым вирусным гепатитом рецидивирующего типа. ХАГ может быть похож на системную красную волчанку, ревматоидный артрит, ревматизм, дерматомиозит. Отличие хронического активного гепатита от перечисленных болезней в том, что у ХАГ на первый план выходят как клинические и лабораторные признаки поражения печени.
Также хронические гепатиты у детей отличают от поражений печени при наследственной патологии. При диагностике может использоваться исследование глазного дна с помощью щелевой лампы. Хронический персистирующий гепатит следует отличать от постгепатитного синдрома по срокам печеночного процесса. Хронические гепатиты персистирующей формы у детей в части случаев дифференцируют с неспецифическим реактивным гепатитом, который характерен для холангита, туберкулезной интоксикации, патологии ЖКТ и пр.
ХПГ у детей отличают от жирового гепатоза, который бывает у малышей при хронических инфекциях, алиментарных нарушениях, отравлениях лекарственными препаратами. При жировом гепатозе также увеличивается печень, наблюдается диспепсический синдром.
Также при диагностике важно отличать ХПГ и ХАГ. Хронический персистирующий гепатит в периоде обострения напоминает хронический активный гепатит в периоде стихания симптомов.
Лечение Хронических гепатитов у детей:
Лечение ХАГ у детей длительное, важен персональный подход к каждому ребенку с таким диагнозом. При обострении больной должен соблюдать постельный режим. Ребенок должен соблюдать диету №5 по Певзнеру, даже в период ремиссии. В рацион запрещается вводить тугоплавкие жиры, аллергизирующие и экстрактивные вещества.
Медикаментозная терапия хронического активного гепатита у детей до сегодня не разработана. К более-менее эффективным препаратам относят эссенциале, оказывающий мембраностабилизирующее действие. Также врачи могут назначить легалон, который при хронических гепатитах детям назначают перорально курсом 2-3 месяца. В некоторых случаях для лечения назначается преднизолон. Его иногда сочетают с делагилом и эссенциале.
При отсутствии эффекта от лечения кортикостероидами врачи добавляют в схему цитостатики: азатиоприн или 6-меркаптопурин. Но они вызывают побочные действия, потому перед применением внимательно прочитайте назначение врача и инструкцию к препарату. Поддерживающая терапия проводится в поликлинике. При появлении внутрипеченочного холестаза принимают кортикостероиды и средства, связывающие желчные кислоты в кишечнике.
Последнее время для лечения болезней печени применяют иммуномодуляторы. Они актуальны для ХАГ у детей, когда в сыворотке крови постоянно обнаруживаются HBsAg и другие маркеры вируса гепатита В. Эффект оказывает левамизол. Но нельзя сказать, что этот препарат используется повсеместно.
Хронический персистирующий гепатит специального медикаментозного лечения не требует. Лечение заключается в соблюдении диеты, назначении желчегонных средств и витаминов. В периоде ремиссии хроническое гепатиты у детей требуют исключения физических нагрузок, стрессов. Благоприятный прогноз при рецидивирующем течении ХАГ с редкими обострениями. Чем раньше появляется желтуха и чем длительнее держится, тем худший прогноз дают врачи. Полного выздоровления при ХАГ практически не наблюдается. Среди детей с ХПГ нет летальных исходов.
Профилактика Хронических гепатитов у детей:
1. Важно рано выявлять и правильно лечить детей с гепатитами.
3. На диспансерном учете минимум 1 год стоят дети, у которых был ОВГ с ациклическим течением.
4. Во время диспансерного учета следует строго соблюдать диету и соответствующий режим дня, нельзя проводить профилактические прививки, нужно ограничить физические нагрузки.
5. В период диспансерного учета необходимы не только осмотры, но периодическое биохимическое исследование сыворотки крови, чтобы определить активность трансаминаз, уровень билирубина, ставить осадочные печеночные пробы.
6. Важно выявлять детей, которым грозит развитие хронических гепатитов, учитывая семейный анамнез, преморбидный фон, склонность к аллергиям.
7. Для детей с угрозой развития ХПГ или ХАГ важно избегать солнечных инсоляции и физиотерапевтических процедур, следует также проявлять осторожность при назначении некоторых лекарственных средств (таких как нейролептики, изониазид и пр.).
К каким докторам следует обращаться если у Вас Хронические гепатиты у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хронических гепатитов у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Данные, приведенные в статье, были получены в исследовании оригинального препарата энтекавира (Бараклюд ® ). Применение несертифицированных противовирусных средств может угрожать вашему здоровью, привести к возникновению мутантных штаммов вируса гепатита В и неэффективности дальнейшей терапии.
На примере клинического наблюдения, анализа литературы и собственных данных представлен опыт многопрофильной клиники в изучении клинической картины, течения, прогноза и лечения узелкового полиартериита, ассоциированного с инфекцией вируса гепатита В.
Ключевые слова: узелковый полиартериит, вирус гепатита В, энтекавир.
D.T. Abdurakhmanov, T.P. Rozina, P.I. Novikov
Hbv-associated Polyarteritis Nodosa
E.M. Tareyev Clinic of Nephrology, Internal and Occupational Diseases, University Clinical Hospital Three, I.M. Sechenov First Moscow State Medical University, Ministry of Health and Social Development of Russia
The authors present the experience of the multidisciplinary clinic in studying the clinical picture, course, prognosis, and treatment of polyarteritis nodosa associated with hepatitis B virus infection, by using the clinical observation as an example and analyzing the data available in the literature and their findings.
Key words: polyarteritis nodosa, hepatitis B virus, entecavir.
Гепатит В остается одной из наиболее актуальных проблем современной медицины, что связано с его большим распространением в мире (около 400 млн хронически инфицированных) и возможным неблагоприятным исходом (более чем у трети больных развиваются цирроз печени и гепатоцеллюлярная карцинома) [1, 2]. Одним из важных открытий последнего времени является установление факта внепеченочной репликации HBV, что способствовало более полному пониманию патогенеза системных проявлений HBV-инфекции и рассмотрению вирусного гепатита не только как инфекционного заболевания печени, но и как системной генерализованной вирусной инфекции. Приоритет в изучении системных проявлений HBV-инфекции не только в России, но и в мире принадлежит сотрудникам клиники им. Е.М. Тареева ФГБУ ВПО Первый Московский государственный медицинский университет им. И.М. Сеченова Минздравсоцразвития России, которые описали целый ряд разнообразных вне-печеночных поражений при хроническом гепатите В, среди которых часто встречаются суставной синдром, кожная пурпура, мембранозный нефрит, узелковый полиартериит, синдром Шегрена, реже — полимиозит, миокардит, иммунные цитопении, лимфопролиферативные заболевания [3—9].
Среди внепеченочных проявлений HBV-инфекции особое внимание ввиду тяжести и часто неблагоприятного прогноза привлекает узелковый полиартериит (УП), который представляет собой системный некротизирующий васкулит артерий среднего и мелкого калибра. УП встречается в среднем у 0,4—2% больных с HBV-инфекцией и рассматривается как основной пример доказательства этиологической роли HBV в развитии других нозологических форм, кроме болезней печени.
Среди больных УП преобладают мужчины, пик заболеваемости наблюдается в возрасте 20—40 лет.
Патогенез вирус-индуцированного УП традиционно связывают с отложением и/или образованием в сосудистой стенке иммунных комплексов, содержащих антигены HBV. Предполагается, что УП является своеобразной тяжелой формой продромального периода острого гепатита В, приобретающей самостоятельное нозологическое значение и способной становиться причиной смерти больного еще до развития клинически значимого поражения печени.
УП, ассоциированный с HBV-инфекцией, характеризуется весьма тяжелым течением. Его важнейшими клиническими проявлениями являются быстро прогрессирующая потеря массы тела с нередким развитием далеко зашедшей кахексии, а также лихорадка, астения, артралгии и миалгии. Более специфическим, однако сравнительно редким признаком является поражение кожи и подкожной клетчатки с развитием характерных болезненных узелков (в основе которых лежат аневризмы подкожных артерий и которые дали название всей болезни). Типично поражение периферической нервной системы, возникающее у подавляющего большинства больных, - множественный асимметричный мононеврит с преобладанием моторных нарушений. Среди висцеральных поражений наиболее частым является поражение почек - ишемическая нефропатия с тяжелой артериальной гипертензией, нередко злокачественной, осложненной кровоизлияниями в сетчатку глаза и развитием слепоты, а также острой левожелу-дочковой недостаточностью. Часто наблюдается быстро прогрессирующее нарушение азотвыде-лительной функции почек. Как правило, проте-инурия бывает незначительной и нефротический синдром не развивается, хотя в отдельных случаях все же отмечалось появление массивной проте-инурии, генез которой, даже в редких случаях, когда проводилось морфологическое исследование почечной ткани, оставался не ясен. Поражение желудочно-кишечного тракта проявляется, как правило, абдоминалгиями, в основе которых лежат ишемический энтерит и колит. Возможны перфорации кишечной стенки и другие хирургические осложнения. В части случаев наблюдается поражение сердца, связанное с артериальной гипертензи-ей и/или коронариитом. Более редкими, но весьма характерными проявлениями болезни у мужчин являются орхит и эпидидимит.
Основными причинами смерти больных УП бывают осложнения злокачественной артериальной гипертензии, в первую очередь острые нарушения мозгового кровообращения и острая левожелудочковая недостаточность, а также прогрессирующая почечная недостаточность, мультивисцеральные поражения и хирургические осложнения ишемического энтерита и колита. В ряде случаев причиной смерти может быть острый коронарный синдром, в том числе инфаркт миокарда как осложнение коронариита.
Особенностью клинического течения HBV-ассоциированного УП является крайне редкое поражение легких, которое, между тем, весьма типично для этого заболевания в отсутствие HBV-инфекции. В то же время при наличии HBV-инфекции чаще возникают инфаркты почек и злокачественная артериальная гипертензия. Болезнь развивается всегда остро или подостро, не позднее 6 мес с момента возникновения инфекции, первично хронические варианты течения не характерны. Первыми, как правило, появляются неспецифические признаки: похудение, лихорадка, астения, миалгии и артралгии. В течение следующих нескольких недель присоединяются множественный асимметричный неврит и/или характерные висцеральные поражения.
По данным французских исследователей, для HBV-ассоциированного УП характерна достоверно более высокая смертность больных в течение первого года болезни. В последующие годы показатели выживаемости в группе больных с HBV-инфекцией также оставались хуже, чем в группе больных УП без HBV-инфекции, однако различия утрачивали статистическую достоверность. По данным клиники им. Е.М. Тареева, уровень 5-летней выживаемости у больных с HBs-антигенемией составляет 28%, при отсутствии инфицирования — 55%.
Замечено, что, несмотря на наличие маркеров репликации у большинства больных в период развернутых клинических проявлений, поражение печени представлено гепатитом низкой степени активности, с минимально выраженным лобуляр-ным компонентом, а у небольшого числа пациентов — картиной острого гепатита. В дальнейшем активность васкулита уменьшается и на первый план в клинической картине заболевания выходит поражение печени. Таким образом, краткосрочный прогноз болезни определяется тяжестью висцерального васкулита, а долгосрочный прогноз и исход зависят от сохранения репликации вируса и наличия прогрессирующего поражения печени.
В диагностике УП могут помочь классификационные критерии Американской ревматологической ассоциации, которые были предложены в 1994 г. (табл. 1) [12].
Описаны два случая аутоиммунного гепатита. В первом случае наличие симметричных артритов, высокого ревматоидного фактора послужило основанием для ошибочного диагноза ревматоидного артрита (РА). Гепатомегалия, повышение уровней аминотрансфераз и острофазовых показателей расценивались как системные проявления РА. Морфологическое исследование биоптата печени позволили верифицировать аутоиммунный гепатит. Во втором случае полиморфизм клинических проявлений привел к ошибочной диагностике смешанного заболевания соединительной ткани. Смерть больной наступила от кровотечения из варикозно расширенных вен пищевода. На аутопсии печени выявлена картина микро- и макронодуллярного цирроза печени.
Ключевые слова: аутоиммунный гепатит, ревматоидный артрит, смешанное заболевание соединительной ткани
Хронические диффузные заболевания печени (ХДЗП) любой этиологии часто сопровождаются внепеченочными (системными) проявлениями. Системные проявления иногда возникают задолго до клинически выраженного поражения печени, в то время как печеночные признаки впервые выявляются на стадии цирроза печени. ХДЗП в течение нескольких лет могут протекать под маской различных аутоиммунных заболеваний. Наибольшее разнообразие системных проявлений характерно для хронического аутоиммунного гепатита (ХАГ). В клинической практике ревматолога нередко встречаются "ревматологические" синдромы ХДЗП. Обсуждая эту проблему, считаем интересным привести следующие клинические наблюдения:
1. У больной К., 54 лет, в 44 года появились рецидивирующие нестойкие артриты мелких суставов кистей с ускорением СОЭ до 47 мм в час. На протяжении нескольких лет отмечались полинейропатии, слабость. Больная наблюдалась эндокринологом с диагнозом аутоиммунный тиреоидит. В дальнейшем развилась картина ревматоидоподобного артрита с выраженными экссудативными проявлениями со стороны мелких суставов кистей, коленных и голеностопных суставов. Полиартрит сопровождался лихорадкой до 38°С и кожным васкулитом с геморрагической петехиальной сыпью на голенях, эритематозными высыпаниями на туловище, ревматоидными узелками в затылочной области головы, а также увеличением печени (+ 4 см) и селезенки (+ 2 см). При лабораторном исследовании: СОЭ 62 мм в час, умеренная анемия (эритроциты 3,4х10 12 , гемоглобин 109 г/л), РФ 1:80 в реакции Ваалер-Роузе. Белковые фракции: общий белок 101,0 г/л, альбумины 15,2 г/л, глобулины 85,8 г/л (гамма-глобулины 56,5 г/л). В анализах мочи - изолированная протеинурия 0,066-0,165 г/л.
Увеличение печени и селезенки было расценено как гепатолиенальный синдром у больной с ревматоидным артритом (РА). Через месяц от начала лечения (нестероидными противовоспалительными и глюкокортикостероидными препаратами) полиартрит и васкулит купированы, сохранялись незначительные артралгии. В последующие годы наблюдалось несколько эпизодов лихорадки до 39°С по 7-10 дней, один из них сопровождался пневмонитом, прогрессировало похудание (потеря веса составила 25 кг), появился умеренный синдром Рейно, ксеростомия. Лабораторные данные: СОЭ до 56 мм в час, гипоальбуминемия до 14,9 г/л, гиперглобулинемия 79,5 г/л, гипер-гамма-глобулинемия 56,9 г/л, снижение протромбинового индекса до 50%. Трансаминазы: АлАТ 91,2, АсАТ 58,3 ед (N 40); билирубин 8,1 мкм/л, прямой - отр., непрямой - 8,1 мкм/л; щелочная фосфатаза 0,95-2,35, тимоловая проба 17,4-43,3 ед, HBsAg отр. Отмечалась высокая иммунологическая активность заболевания: ЦИК 440-542 ед.; РФ 1:640, положительный LE-тест.
Появление признаков печеночной недостаточности явилось основанием для детального обследования печени и верификации диагноза РА, тем более, что за 4 года признаки эрозивного артрита не прогрессировали. На ультразвуковом исследовании выявлено увеличение печени и селезенки, структура печени диффузно неоднородна; диаметр воротной вены 15 мм, селезеночной 8 мм. На сканограмме печени размеры ее увеличены, контуры неровные, накопление радионуклида неравномерное, в селезенке - резко повышено. При лапароскопическом исследовании: печень значительно увеличена, правая доля достигает уровня пупка, фиброз капсулы, селезенка занимает все левое подреберье. Париетальная брюшина с усиленным сосудистым рисунком. Проведенная биопсия печени выявила картину хронического аутоиммунного гепатита с начальными признаками цирроза. Гистологическое исследование: множество ступенчатых некрозов, обилие лимфоплазмоцитарных инфильтратов с преобладанием плазматических клеток, образующих на отдельных участках розетки. В портальных трактах сформированные лимфоидные фолликулы, макрофаги и фибробласты с развитием соединительной ткани, врастающей на отдельных участках в дольки, начало формирования "ложных долек".
Таким образом, ХАГ диагностирован у больной через 10 лет с момента появления первых признаков болезни. Длительное время заболевание печени протекало под маской различных ревматологических синдромов. Стало очевидным, что многочисленные системные проявления в виде ревматоидоподобного артрита, васкулита, полинейропатии, лихорадки, пневмонита, нефрита, тиреоидита, синдромов Рейно и Шегрена были аутоиммунными проявлениями хронического гепатита.
Клиническая картина указывала на системное заболевание соединительной ткани (СЗСТ), однако полиморфизм признаков не укладывался в рамки одной нозологической формы: отмечался нефрит с нефротическим синдромом и почечной недостаточностью, резко положительный LE-тест, "волчаночная" эритема, имелись проявления полимиозита, кожного и дигитального ангиита, явления склеродермо-подобного поражения кожи. Это явилось основанием для постановки диагноза смешанного заболевания соединительной ткани с признаками СКВ, ССД и дерматомиозита.
На проведение интенсивной терапии, включающей: 3 плазмафереза, 2 пульс-терапии (ПТ) метипредом в дозе 1000 и 750 мг, и пероральный прием преднизолона 60 мг/сут. больная отреагировала положительно: через 4 недели исчезли отеки, темная окраска кожи, кожный васкулит, прошли явления полимиозита и плевропневмонии, купирована лихорадка, нормализовалась СОЭ. На фоне удовлетворительного состояния у больной развился тубуло-интерстициальный компонент нефрита с полиурией (диурез 3-4,5 л в сутки) и полидипсией, депрессией удельного веса мочи (1001-1010). На фоне лечения преднизолоном через 2 недели диурез и удельный вес мочи восстановились, исчезла протеинурия. Больная была переведена на амбулаторное лечение. Через 3 месяца она прекратила прием преднизолона. Через год больная поступила в ревматологическое отделение с выраженной кахексией и гипотрофией мышц, иктеричностью кожи, асцитом, расширенной венозной сетью на коже живота и передней грудной стенке, увеличением печени (печень плотная, с острым краем выступала на 2 см ниже края реберной дуги). При обследовании: гемоглобин 101 г/л, эритроциты 2,8х10 12 ; билирубин 64,8 мкм/л, прямой - 35,1, непрямой - 29,7; АсАТ 0,85, АлАТ 0,40 мккат/л (N 0,06-0,14). HBsAg отр.; холестерин 6,6 ммоль/л, b-липопротеина 28 ед; белковые фракции: альбумины 12,8 г/л, глобулины 87,2 г/л, гамма-глобулины 59,5 г/л; протромбиновое время 50%; креатинин крови 0,15 ммоль/л. Анализ мочи без патологии.
При данной госпитализации не вызывало никаких сомнений наличие у больной цирроза печени с явлениями портальной гипертензии. Проведенная лапароскопия подтвердила данный диагноз: в брюшной полости определялась жидкость с желтовато-зеленым оттенком, печень у края реберной дуги серо-бурого цвета, поверхность неровная, множественные белесоватые образования от 0,5 до 1,0 см в диаметре. Глиссонова капсула с фиброзом по краю, спаечный процесс между диафрагмальной поверхностью печени и париетальной брюшиной. Серозный покров желудка, кишечника, большого сальника, париетальной брюшины с выраженным сосудистым рисунком.
Через полгода наступила смерть от кровотечения из варикозно-расширенных вен пищевода. Морфологические изменения печени на аутопсии соответствовали микро- и макронодуллярному циррозу печени умеренной степени активности: в печени наличие мелких и крупных "ложных долек", узлов-регенератов, выраженная диффузная крупнокапельная жировая дистрофия гепатоцитов, в портальных трактах лимфоцитарная инфильтрация с умеренной плазматизацией и формированием фолликулов, диффузная нейтрофильная инфильтрация. Имелось интенсивное разрастание грубо-волокнистой соединительной ткани со значительным утолщением серозных листков (брюшины в верхнем этаже брюшной полости, плевры и перикарда) с формированием множественных спаек.
Как выяснилось позже, больная более 10 лет страдала алкоголизмом, который привел к развитию алкогольного (мелкоузлового) цирроза печени, осложненного варикозным расширением вен пищевода и желудка, кровотечением и острой постгеморрагической анемией, явившейся непосредственной причиной смерти. Наличие на вскрытии смешанного микро-макронодуллярного цирроза печени с характерными морфологическими проявлениями указывает на аутоиммунный фактор в механизме повреждения печени.
Особенностью случая является поздняя диагностика ХДЗП, клинические проявления которого при первой госпитализации были вытеснены яркими внепеченочными аутоиммунными проявлениями, протекающими под маской ревматологических синдромов, что послужило основанием для постановки первичного диагноза СЗСТ.
ЛИТЕРАТУРА.
1. Апросина З.Г. Хронический активный гепатит как системное заболевание. М., Медицина, 1981.
2. Радченко В.Г., Шабров Л.В., Нечаев В.В. Аутоиммунный гепатит. Хр. заболевания печени. - С-Петербург, 2000, 66-68.
3. Подымова С.Д. Хр. аутоиммунный гепатит. Болезни печени. М., Медицина, 1993, 229-240.
4. Уэндс Дж. P., Кофф P.С., Иссельбахер К. Дж. Хр. гепатит. Вн. болезни под редакцией Е. Браунвальда и др., книга 7, 237-243.
5. Апросина З.Г. Аутоиммуиный гепатит. Рос. журн. гастроэнтерологии. 1998, VIII, 47-55.
6. Апросина З.Г. Аутоиммунный гепатит. Информационный бюллетень. 1998, 3-4 (4), 12-20.
Summary
Two case of autoimmune hepatitis are described. In the 1st case the presence of symmetrical arthritis, high rheumatoid factor led to erroneous diagnosis of rheumatoid arthritis (RA). Hepatomegalia, increasing of aminotransferase levels and acute phase indices were interpreted as systemic manifestations of RA. Morphologic studies of hepatic bioptates allowed us to verificate autoimmunic hepatitis. In the 2nd case polymorphism of clinical manifestations led to diagnosis of diffuse connective tissue disease. Lethal outcome in this patient was due to intestinal hemorrhage from varicose dilated essophageal veins. During autopsy of the liver the picture of micro- and macronodular hepatic cirrhosis was revealed.
Key words: autoimmunic hepatitis, rheumatoid arthritis, diffuse disease of connective tissue
HCV-инфекция представляется в настоящее время одной из актуальных проблем общественного здравоохранения в связи с ее распространенностью в популяции, высокой частотой формирования цирроза печени и гепатоцеллюлярной карциномы, развитием внепеченочных проявлений, определяющих трудности диагностики заболевания и его лечения. Вирус гепатита С является причиной 20% всех случаев острого гепатита, а хроническая HCV-инфекция ответственна за развитие 70% случаев хронического гепатита, 40% всех наблюдений терминального цирроза печени, 60% гепатоцеллюлярной карциномы и в 30% является причиной направления пациента на трансплантацию печени.
Отличительной особенностью вируса гепатита С является его значительная изменчивость с образованием множества одновременно существующих, иммунологически различающихся антигенных вариантов, обладающих значительными возможностями адаптации и способностью избегать иммунную систему хозяина.
В патогенезе поражения органов при HCV-инфекции обсуждаются прямой цитопатический эффект вируса и вызванные им иммунологические реакции, обуславливающие повреждение печени и других органов и тканей: репликация вируса вне печени - в тканях лимфоидного и нелимфоидного происхождения. Размножение вируса в иммуно-компетентных клетках (лимфоцитах) приводит к нарушению их иммунологической функции.
Для диагностики HCV-инфекции используются иммуноферментный метод (ELISA) и рекомбинантный иммуноблоттинг (RIBA) 1, 2, 3-го поколений, а также полимеразная цепная реакция - PCR.
Основным методом диагностики хронического гепатита С является морфологическое исследование печени, позволяющее уточнить стадию (наличие цирроза) и активность процесса, не всегда коррелирующую с уровнем трансаминаз и гаммаглобулинов сыворотки крови. Применение методов молекулярной биологии, исследование HCV РНК в ткани печени и других органов позволяют приблизиться к пониманию патогенеза острой и хронической HCV-инфекции.
Персистирование HCV дает широкий спектр клинико-морфологических вариантов: от стойких признаков активного заболевания и продолжающегося повреждения печени с развитием в дальнейшем клиники многосистемного страдания до состояния клинического выздоровления (от острой инфекции) с очень низким уровнем вирусной репликации и непрогрессирующим характером гистологических изменений.
Особенности течения хронического гепатита С определяются, наряду с уровнем виремии, генотипом вируса, дополнительными факторами, повреждающими печень: наличием двойной, тройной вирусной инфекции (HBV, HDV, вирусы герпесгруппы), злоупотреблением алкоголем, приемом ряда лекарств, вызывающих повреждение печени. Особый интерес представляют варианты хронического гепатита С с нормальным уровнем аланиновой и аспарагиновой аминотрансфераз в сыворотке крови. При данной форме гепатита не выявляется корреляция с уровнем виремии и генотипом HCV, в гистологической картине преобладают минимальная или умеренная активность процесса, дискутабельным остается вопрос о лечении подобных вариантов поражения печени.
У 40-45% больных наряду с печеночными проявлениями наблюдаются разнообразные внепеченочные проявления (табл.), нередко выходящие на первый план в клинической картине и в ряде случаев определяющие прогноз заболевания.
Таблица. Внепеченочные проявления хронической HCV-инфекции (1)
| Эндокринные | Гипертиреоз Гипотиреоз Тиреоидит Хашимото Сахарный диабет |
| Гематологические | Смешанная криоглобулинемия Идиопатическая тромбоцитопения Неходжкинская В-лимфома* Макроглобулинемия Вальденстрема Апластическая анемия |
| Поражение слюнных желез и глаз | Лимфоцитарный сиалоаденит* Язвы роговицы Mooren Увеит |
| Кожные | Кожный некротизирующий васкулит* Поздняя кожная порфирия Красный плоский лишай Мультиформная эритема* Узловатая эритема* Малакоплакия Крапивница* |
| Нейромышечные и суставные | Миопатический синдром* Периферическая полинейропатия* Синдром Гийена-Барре Артриты, артралгии* |
| Почечные | Гломерулонефрит* |
| Аутоиммунные и другие | Узелковый периартериит Интерстициальный легочный фиброз* Легочный васкулит* Гипертрофическая кардиомиопатия CRST-синдром Антифосфолипидный синдром Аутоиммунный гепатит 1 и 2 типа Синдром Бехчета Дерматомиозит |
Статистический анализ позволяет считать доказанной связь с хронической HCV-инфекцией таких внепеченочных проявлений, как смешанная криоглобулинемия, мембранопролиферативный гломерулонефрит, поздняя кожная порфирия, аутоиммунный тиреоидит. Предположительной считается связь HCV-инфекции с идиопатической тромбоцитопенией, красным плоским лишаем, язвами роговицы Mooren, синдромом Шегрена (лимфоцитарным сиалоаденитом) и В-клеточной лимфомой. В отношении других внепеченочных проявлений нет доказательств их тесной взаимосвязи с HCV-инфекцией, однако необходимы дальнейшие исследования, которые позволят, по-видимому, дополнить представленный перечень.
Из внепеченочных проявлений ХГС смешанная криоглобулинемия обнаруживается наиболее часто, особенно у женщин среднего и пожилого возраста с длительно текущей инфекцией (в среднем в течение 10,7 лет), при наличии цирроза печени. В зависимости от диагностических методов криоглобулинемия выявляется у 42-96% больных. У 10-42% больных имеются клинические проявления криоглобулинемии: слабость, артралгии, пурпура, периферическая полинейропатия, синдром Рейно, артериальная гипертония, поражение почек. В составе криопреципитатов выявляют HCV РНК и lgG anti-HCV к структурным и неструктурным белкам HCV (core, E2/NS1, NS3, NS4, NS5), lgM anti-HCV к core-белку; С3-фракцию комплемента. Концентрация HCV РНК в криопреципитатах в 103-105 раз выше, чем в сыворотке. HCV РНК при криоглобулинемии выявляется также в костном мозге, мононуклеарах периферической крови, кератиноцитах, эпителии протоков и эндотелиоцитах. Ряд больных с клиническими признаками криоглобулинемии имеют минимальные гистологические признаки поражения печени. Роль HCV-инфекции в развитии криоглобулинемии подтверждается исчезновением клинических проявлений криоглобулинемии в результате противовирусной терапии интерфероном альфа.
Идиопатическая тромбоцитопения, возможно, обусловлена HCV-инфекцией в большей части случаев, чем считалось ранее.
Сиалоаденит встречается у 14-57% больных ХГС, однако в большинстве случаев типичная картина синдрома Шегрена (клинические, гистологические признаки, серологические маркеры) отсутствует.
Разнообразные поражения кожи описаны в сочетании с ХГС, из них кожный некротизирующий васкулит с папулезными или петехиальными высыпаниями, обусловленный отложением криоглобулинов, наиболее четко ассоциирован с HCV-инфекцией. Несмотря на то, что HCV РНК выявляется в коже и кератиноцитах, в патогенезе некротизирующего васкулита рассматривается больше роль криоглобулинемии, чем репликации вируса в стенке сосудов.
Нейромышечные и суставные внепеченочные проявления хронической HCV-инфекции разнообразны и в большинстве случаев обусловлены криоглобулинемией. Мышечная слабость, миопатический синдром, миалгии, единичные наблюдения миастении упоминаются в связи с ХГС. В дебюте ОВГС описан синдром Гийена-Барре, но чаще хроническая HCV-инфекция сочетается с периферической полинейропатией в рамках криоглобулинемии.
Системность поражения, наблюдаемая при HCV-инфекции, отражает генерализованный характер гепатита С с вовлечением в патологический процесс многих органов и тканей, что затрудняет своевременную диагностику и лечение хронического гепатита.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
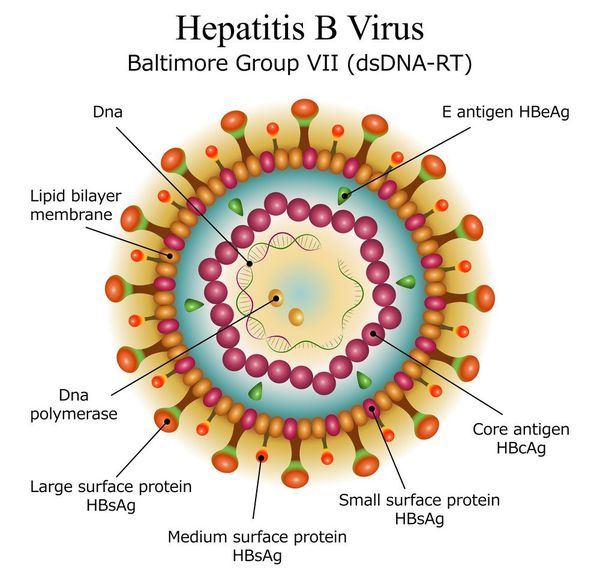
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
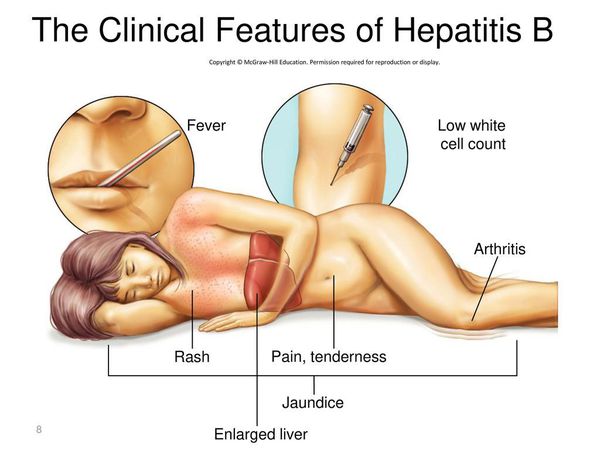
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
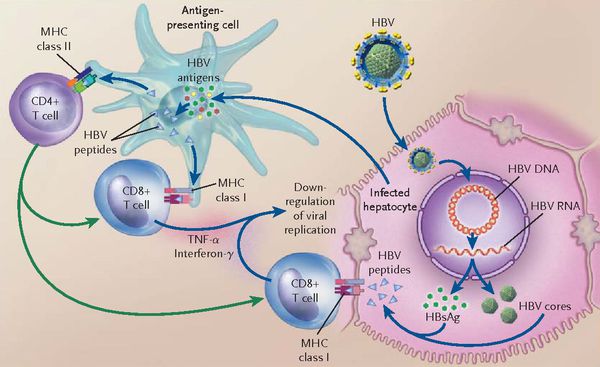
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Читайте также:

