Бывают ли судороги при вирусной
Обновлено: 24.04.2024
Фебрильные судорожные приступы (ФСП), распространенные в детской популяции, в ряде случаев связаны с инфекцией вируса герпеса человека 6А/В (ВГЧ-6А/В). Данное состояние может рецидивировать, приводя к госпитализации пациента. Представлены случаи клиническ
Features of febrile seizures in children with active infection of Human betaherpesvirus 6A/B. Possibilities of therapy Е. V. Melekhina, A. D. Muzyka, A. V. Gorelov, O. L. Chugunova, M. Yu. Lysenkova
Febrile seizures are common in children, in some cases, they are associated with Human betaherpesvirus 6A/V infection (HHV-6А/В). This condition can recur, leading to the hospitalization of the patient. Cases of clinical observation of children with recurrent febrile seizure and active infection of HHV-6A/V are presented. The effectiveness of antiviral treatment of HHV-6A/V as prevention of recurrent febrile seizure has been demonstrated.
Фебрильные судорожные приступы (ФСП) возникают у детей в возрасте от 6 месяцев до 5 лет в 2–5% случаев [1, 2] (по другим литературным данным, в 1–8% [3], 0,1–15,1% [4]) и являются наиболее частым видом судорог в данной возрастной группе [5], нередко приводя к госпитализации. Данное состояние характеризуется развитием судорожного приступа при лихорадке внемозгового генеза при отсутствии признаков нейроинфекции, острого повреждения мозга, которым не предшествовали афебрильные припадки [6]. Различают типичные фебрильные приступы, длительностью до 15 минут, а также атипичные с более продолжительным течением и возможностью перехода в эпилептический статус [3]. Причинами ФСП, по данным различных авторов, являются генетическая предрасположенность (отягощенность семейного анамнеза по ФСП), перинатальное поражение центральной нервной системы (хроническая гипоксия плода), а также вирусные инфекции [4, 7–9]. А. Ф. Долининой в 2016 г. было показано, что частые респираторные инфекции являются фактором риска развития ФСП [4]. У ряда пациентов с ФСП выявляются маркеры вируса герпеса человека 6А/В (ВГЧ-6А/В) [10–18]. Предполагается, что развитие судорог при инфекции ВГЧ-6А/В связано с попаданием в кровь фермента матричной металлопротеиназы-9 (ММП-9) и нарушением гематоэнцефалического барьера [3, 19]. ФСП развиваются у 15% детей, инфицированных ВГЧ-6А/В [16]. Результаты проведенного ранее исследования показали, что при первичной активной инфекции ВГЧ-6А/В, в том числе с ФСП, в детском возрасте чаще выявляется ВГЧ-6А [20, 21].
У детей, которые перенесли ФСП, возрастает риск развития эпилепсии [22–24], особенно при повторных судорогах [25, 26]. Факторами риска трансформации ФСП в эпилепсию являются наследственная отягощенность по эпилепсии, фокальный характер приступа, нарушения в неврологическом статусе [24]. ФСП могут увеличить риск последующего синдрома Туретта [27], внезапной смерти [28], атопических заболеваний [29, 30]. Рецидивирование ФСП возникает в 30–40% случаев [1].
Высокая частота респираторных заболеваний в детском возрасте, а также вероятность возникновения ФСП, в том числе осложненного и рецидивирующего течения, свидетельствуют об актуальности и необходимости изучения данной проблемы, разработки мер по предупреждению развития повторных ФСП. Приводим клинические наблюдения за пациентами с активной инфекцией ВГЧ-6А/В и ФСП. После проведенного противовирусного лечения у обоих пациентов были нечастые эпизоды респираторных заболеваний с температурой выше 38,5 °С, приступы не рецидивировали. Длительность катамнестического наблюдения детей Ивана С. и Камиллы К. составила 1 год и 2 года соответственно.
Клинический пример 1
Иван С., 3 года 6 месяцев, в течение 2 дней переносил острую респираторную вирусную инфекцию (ОРВИ), ринит, лечение не получал, посещал детский сад. На вторые сутки болезни в детском саду на фоне повышения температуры до 38,8 °С возникли тонико-клонические судороги с потерей сознания, длительностью 2–3 минуты, купировались самостоятельно. Ребенок был госпитализирован в 10-е инфекционное отделение ДГКБ № 9.
Из анамнеза известно, что мальчик от второй беременности (первая — медицинский аборт), протекавшей гладко, оперативных родов в срок. Раннее развитие без особенностей. Ребенок до 2 лет перенес несколько эпизодов ОРВИ с температурой до 39 °С, судорог не было. В возрасте 2 лет переносил ОРВИ с ФСП, получал терапию — амоксициллин/клавулонат. На второй день терапии на фоне нормализации температуры на коже появилась пятнисто-папулезная сыпь, которая была расценена как аллергическая реакция на антибактериальную терапию. После этого в возрасте 2,5 лет был повторный эпизод ОРВИ с ФСП.
Перенесенные заболевания: ОРВИ (часто), 2 эпизода фебрильных судорог (в возрасте 2 и 2,5 лет) на фоне ОРВИ (не обследован). Аллергоанамнез: аллергическая реакция на амоксициллин/клавулонат — сыпь (?). Эпидемиологический анамнез: не отягощен. Вакцинация: по календарю. Наследственность: не отягощена.
При поступлении в стационар состояние средней тяжести. На момент осмотра не лихорадит. Ребенок нормостенического телосложения, удовлетворительного питания. Вес 18 кг, рост 100 см. Костно-мышечная система без видимых деформаций. Кожа бледно-розовая, чистая от сыпи. Видимые слизистые розовые, чистые, влажные, слизистая ротоглотки гиперемирована, задняя стенка глотки зерниста, налетов нет. Подкожно-жировая клетчатка развита умеренно, распределена равномерно. Отеков, пастозности нет. Лимфатические узлы шейных групп, единичные, до 1,0 см, мягко-эластичные, безболезненные. Носовое дыхание свободно. Одышки нет. Перкуторно — звук ясный легочный, симметричный по всем легочным полям. В легких дыхание пуэрильное, проводится во все отделы равномерно, хрипов нет. Область сердца визуально не изменена. Сердечные тоны громкие, ритмичные, шумы не выслушиваются. Язык влажный, чистый. Живот правильной формы, участвует в акте дыхания, безболезненный при поверхностной и глубокой пальпации, мягкий, не вздут. Печень по среднеключичной линии +1,5 см, селезенка не увеличена. Стул в норме. Область почек визуально не изменена. Мочится, дизурических явлений нет. Отеков нет. Наружные половые органы сформированы правильно, по мужскому типу. Менингеальной симптоматики нет.
Клинический анализ крови: гемоглобин — 117 г/л, эритроциты — 4,2 × 10 12 /л, лейкоциты — 16,9 × 10 9 /л, тромбоциты — 199 × 10 9 /л, палочкоядерные нейтрофилы — 4%, сегментоядерные нейтрофилы — 28%, моноциты — 8%, лимфоциты — 60%, СОЭ — 12 мм/час.
Консультация невролога: ЭЭГ и Эхо-ЭГ без патологии. Повторный фебрильный судорожный приступ.
Консультация окулиста: OU спокойны. Оптические среды прозрачны. Глазное дно: диск зрительного нерва бледно-розовый, границы четкие, сосуды не изменены. MZ по возрасту, видимая периферия без особенностей.
Диагностирован повторный фебрильный судорожный приступ, реактивированная инфекция ВГЧ-6В. Назначена терапия:
1) инозина пранобекс (Нормомед®) из расчета 50 мг/кг (вес ребенка 18 кг, необходимая суточная доза 900 мг) по 6 мл сиропа 3 раза в сутки — 10 дней;
2) Протаргол 2 капли × 3 раза в сутки в каждый носовой ход;
3) оксиметазолин (Називин) 0,05% 2 капли × 3 раза в сутки.
За время пребывания в стационаре на фоне проводимой терапии состояние ребенка с положительной динамикой, не лихорадит, судороги не повторялись, самочувствие хорошее. Клинический анализ крови: гемоглобин — 124 г/л, эритроциты — 4,44 × 10 12 /л, лейкоциты — 8,7 × 10 9 /л, тромбоциты — 237 × 10 9 /л, палочкоядерные нейтрофилы — 3%, сегментоядерные нейтрофилы — 30%, эозинофилы — 3%, моноциты — 10%, лимфоциты — 54%, СОЭ — 7 мм/час.
Выписан из стационара в удовлетворительном состоянии. Рекомендовано:
1) рекомбинантный человеческий интерферон альфа-2-бета с таурином (Генферон Лайт®) 125 тыс. МЕ 1 свеча × 2 раза — 10 дней; затем инозина пранобекс (Нормомед®) по 6 мл сиропа 3 раза в сутки — 10 дней;
2) соблюдение диеты, бедной аргинином и богатой лизином, на 1 месяц (с ограничением орехов, шоколада, винограда, цитрусовых);
3) запрет на смену климатической зоны на 6 месяцев;
4) рекомендован отвод от плановой вакцинации на 1 месяц;
5) контроль клинического анализа крови, ПЦР, БКМ, НРИФ крови и мазка из ротоглотки, ИФА к ВГЧ-6А/В через 10–14 дней после окончания курса терапии.
При контрольном амбулаторном обследовании через 14 дней после окончания терапии жалоб нет, ребенок перенес 1 эпизод ОРВИ с температурой 38,5 °С, судороги не повторялись. Физикальное обследование без особенностей, клинический анализ крови в норме. При серологическом исследовании крови обнаружены IgG к ВГЧ-6А/В в титре 1:400 (ИФА). В клетках крови выявлены поздние антигены вируса (НРИФ). БКМ, ПЦР крови и мазка из ротоглотки не выявили маркеров инфекции. В связи с тем что маркеры активной инфекции (ДНК и ранние антигены) отсутствовали, нарастание титра антител незначительное (менее чем в 2 раза), была диагностирована латентная инфекция ВГЧ-6А/В.
Реактивация ВГЧ-6-инфекции протекала в данном случае с типичным ФСП. Острая первичная инфекция не была своевременно диагностирована, хотя протекала с ФСП и, возможно, внезапной экзантемой, расцененной как аллергическая реакция на антибактериальную терапию. Отсутствие своевременного лечения привело к реактивации инфекции ВГЧ-6А/В с рецидивированием ФСП. Характерным указанием в анамнезе на ФСП, ассоциированный с активной ВГЧ-6А/В-инфекцией, служит факт переносимых ранее ОРВИ с температурой выше 38,5 °С без возникновения судорог. Проведенное комплексное лечение с применением противовирусных и иммуномодулирующих препаратов, подобранных в соответствии со стадией инфекции ВГЧ-6А/В, привело к положительному клиническому эффекту (наблюдение в динамике в течение 1 года).
Клинический пример 2
Камилла К., 1 год 4 мес, поступила в 10-е инфекционное отделение ДГКБ № 9 с жалобами на повышение температуры до фебрильных цифр, судороги.
Ребенок от первой беременности, протекавшей без особенностей. Роды самостоятельные, в срок. Масса при рождении 3600 г, длина 52 см. Оценка Апгар 8/9 баллов. На грудном вскармливании до трех недель, прикорм вводился вовремя. Раннее развитие без особенностей, по возрасту. Эпидемиологический анамнез: не отягощен. Вакцинация: по календарю. Наследственность: не отягощена.
Из анамнеза известно, что ребенок болен в течение 2 суток — подъем температуры до 38,8 °С, явления ринита. В первый день болезни осмотрена врачом скорой помощи, введен Анальгин, с незначительным эффектом. На второй день заболевания — подъем температуры до 39 °С, на этом фоне впервые возникли тонико-клонические судороги без потери сознания. Купировались самостоятельно, после приступа — вялая, адинамичная. Бригадой скорой помощи доставлена в ДГКБ № 9.
При осмотре в стационаре состояние ребенка средней тяжести, капризна. Кожа бледно-розовая, чистая. Видимые слизистые чистые, влажные, слизистая ротоглотки умеренно гиперемирована, налетов нет. Задняя стенка зерниста, миндалины увеличены — 1 ст. Носовое дыхание незначительно затруднено, отделяемое слизистое. Лимфатические узлы шейных групп более трех в группе, увеличены до 10–12 мм, подмышечные — до 10 мм, все они мягко-эластичные на ощупь, подвижные, безболезненные, кожа над ними не изменена. В легких дыхание пуэрильное, проводится равномерно, хрипов нет. Область сердца визуально не изменена. Сердечные тоны громкие, ритмичные. Живот мягкий, безболезненный. Печень увеличена (выступает из-под реберной дуги на 3 см по среднеключичной линии). Селезенка не пальпируется. Стул ежедневный, самостоятельный. Область почек визуально не изменена. Мочится, дизурии нет. Отеков нет. Наружные половые органы сформированы правильно, по женскому типу. Менингеальной симптоматики нет.
Клинический анализ крови при поступлении в стационар: гемоглобин — 125 г/л, эритроциты — 4,54 × 10 12 /л, лейкоциты — 3,98 × 10 9 /л, тромбоциты — 277 × 10 9 /л, палочкоядерные нейтрофилы — 6%, сегментоядерные нейтрофилы — 17%, моноциты — 12%, лимфоциты — 65%, СОЭ — 19 мм/час. Биохимический анализ крови без особенностей, СРБ в норме.
Консультация невролога: ЭЭГ и Эхо-ЭГ без патологии. Фебрильный судорожный приступ.
Консультация окулиста: OU спокойны. Оптические среды прозрачны. Глазное дно: диск зрительного нерва бледно-розовый, границы четкие, сосуды не изменены. MZ по возрасту, видимая периферия без особенностей.
ПЦР: обнаружена ДНК ВГЧ-6А/В в крови 16122 копии ДНК/105 клеток (+++). Проведено типирование, выделен ВГЧ-6А. Методом ИФА выявлены иммуноглобулины М (IgM) к ВГЧ-6. Обнаружены ранние и поздние антигены ВГЧ-6А/В в крови (методами БКМ и НРИФ соответственно).
На 4-е сутки заболевания температура снизилась до нормальных значений и появилась пятнисто-папулезная сыпь на животе и разгибательных поверхностях верхних конечностей.
Клинический анализ крови на 7-й день болезни: гемоглобин — 127 г/л, эритроциты — 4,7 × 10 12 /л, лейкоциты — 6,3 × 10 9 /л, тромбоциты — 311 × 10 9 /л, палочкоядерные нейтрофилы — 2%, сегментоядерные нейтрофилы — 19%, эозинофилы — 1%, моноциты — 10%, лимфоциты — 68%, СОЭ — 16 мм/час.
Диагностирована острая первичная инфекция ВГЧ-6А. Фебрильный судорожный приступ.
Терапия в стационаре:
1) рекомбинантный человеческий интерферон альфа-2-бета с таурином (Генферон Лайт®) 125 тыс. МЕ по 1 свече × 2 раза в день — 10 дней;
2) Протаргол в каждый носовой ход 2 капли × 3 раза в день;
3) Аципол 1 капсула × 2 раза в день;
4) цефтриаксон 600 мг × 1 раз в день в/м — отмена после получения результатов обследования.
На фоне терапии состояние с положительной динамикой. Выписана в удовлетворительном состоянии. Рекомендовано:
1) рекомбинантный человеческий интерферон альфа-2-бета с таурином (Генферон Лайт®) 125 тыс. МЕ по 1 свече × 1 раз в день через день 20 дней (10 свечей);
2) соблюдение диеты, бедной аргинином и богатой лизином, на 1 месяц (с ограничением орехов, шоколада, винограда, цитрусовых);
3) запрет на смену климатической зоны на 6 месяцев;
4) рекомендован отвод от плановой вакцинации на 1 месяц;
5) контроль клинического анализа крови, ПЦР, БКМ, НРИФ крови и мазка из ротоглотки, ИФА к ВГЧ-6А/В, после окончания курса терапии.
Через 2 месяца после перенесенного заболевания ребенок был консультирован амбулаторно. После курса терапии прошел 1 месяц, ОРВИ однократно, температура 37,8 °С, фебрильного приступа не было. Жалоб на момент осмотра нет. Объективно обращают на себя внимание гранулярный фарингит, гипертрофия миндалин 1 ст., микролимфоаденопатия (лимфоузлы шейных групп более 3 в группе, до 10 мм, подмышечные до 10 мм). Печень выступает из-под края реберной дуги на 2 см, селезенка не пальпируется.
Клинический анализ крови: гемоглобин — 130 г/л, эритроциты — 5,01 × 10 12 /л, лейкоциты — 11,0 × 10 9 /л, тромбоциты — 350 × 10 9 /л, палочкоядерные нейтрофилы — 1%, сегментоядерные нейтрофилы — 30%, эозинофилы — 1%, моноциты — 7%, лимфоциты — 61, СОЭ — 8 мм/час.
В мазке из ротоглотки обнаружена ДНК ВГЧ-6А/В.
Диагностирована инфекция ВГЧ-6А/В, латентное течение. Фебрильный судорожный приступ в анамнезе.
При осмотре через 4 месяца ребенок клинически здоров, при осмотре — без особенностей. При серологическом исследовании выявлены IgG к ВГЧ-6А/В в диагностическом титре 1:540, по данным НРИФ — поздние антигены в крови. Убедительных данных за активность герпесвирусных инфекций не было.
Данный клинический случай демонстрирует течение фебрильного приступа у ребенка с первичной активной ВГЧ-6А/В-инфекцией. Своевременное выявление инфекции и назначение соответствующей терапии позволило избежать повторных судорожных приступов (при наблюдении в динамике в течение двух лет).
Заключение
Фебрильные судорожные приступы являются частым состоянием в педиатрической практике, требующим госпитализации в инфекционный стационар. Выявление взаимосвязи между развитием этой патологии и активными формами инфекции, вызванной вирусом герпеса человека 6А/В, заставило практических врачей по-другому взглянуть на проблему рецидивирования фебрильных судорожных приступов у детей. Результаты предыдущих исследований показали, что ВГЧ-6А и ВГЧ-6В оба являются нейротропными, однако ВГЧ-6А вызывает более тяжелые неврологические заболевания [32–34]. Нами было показано, что при инфекции ВГЧ-6А достоверно чаще развиваются такие формы заболевания, как фебрильные судорожные приступы, тогда как инфекция ВГЧ-6В характерна для детей старше трех лет [21].
Приведенные клинические примеры подчеркивают, что в связи с высокой частотой выявления инфекции, вызванной ВГЧ-6А/В, необходимо проведение комплексного обследования пациентов с ФСП (количественный метод ПЦР, культуральный метод, серологическое исследование) для подтверждения роли герпесвирусной инфекции в формировании данного заболевания и подбора противовирусной терапии. Своевременное назначение препаратов с противовирусной активностью на момент первого эпизода судорожных приступов позволяет в ряде случаев предотвратить повторные эпизоды.
Литература
Е. В. Мелехина* , 1 , кандидат медицинских наук
А. Д. Музыка*, кандидат медицинских наук
А. В. Горелов*, доктор медицинских наук, профессор, член-корреспондент РАН
О. Л. Чугунова**, доктор медицинских наук, профессор
М. Ю. Лысенкова***, кандидат биологических наук
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** ФГБОУ ВО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
*** ФГБУ ФНИЦЭМ им. Н. Ф. Гамалеи МЗ РФ, Москва
Особенности течения фебрильных судорожных приступов у детей с активной инфекцией вируса герпеса человека 6А/В (Human betaherpesvirus 6A/В). Возможности терапии/ Е. В. Мелехина, А. Д. Музыка, А. В. Горелов, О. Л. Чугунова, М. Ю. Лысенкова
Для цитирования: Лечащий врач № 11/2018; Номера страниц в выпуске: 40-43
Теги: вирусная инфекция, судороги, дети, взрослые
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
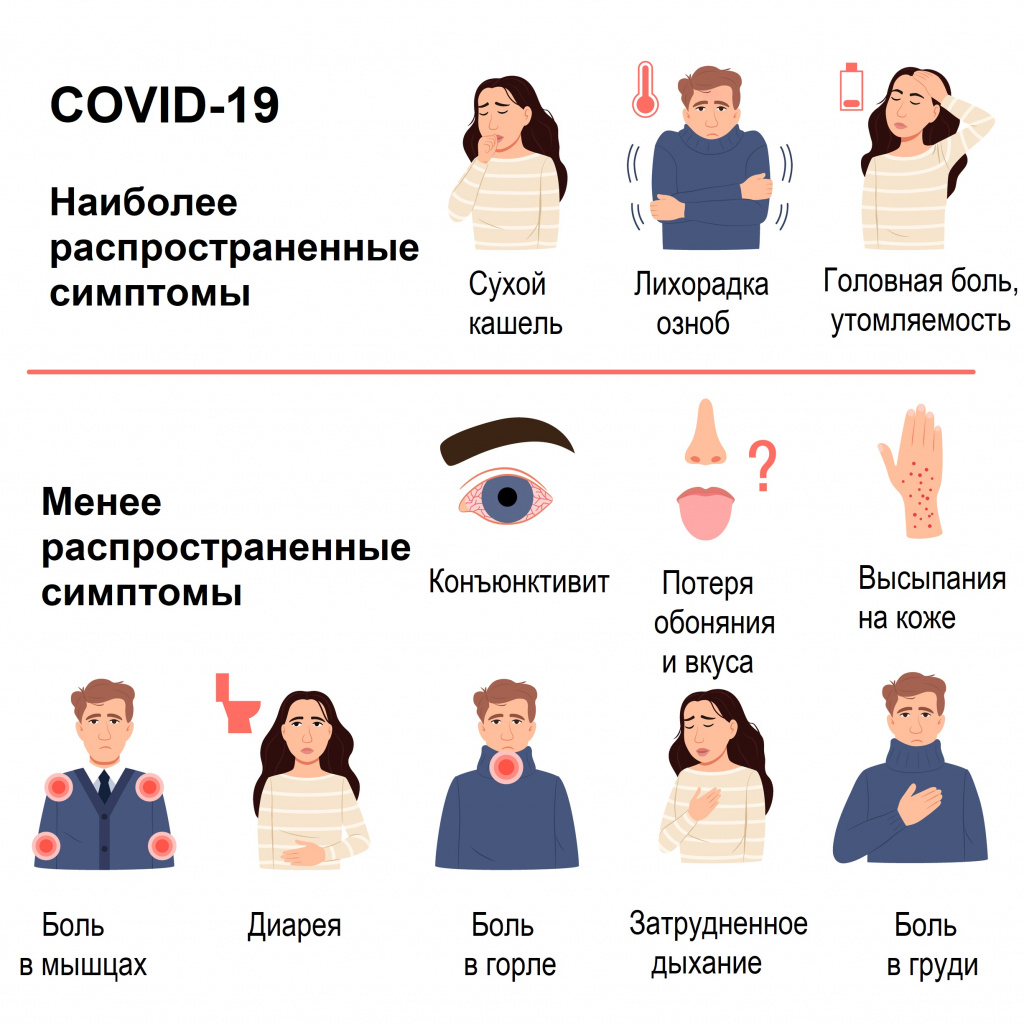
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
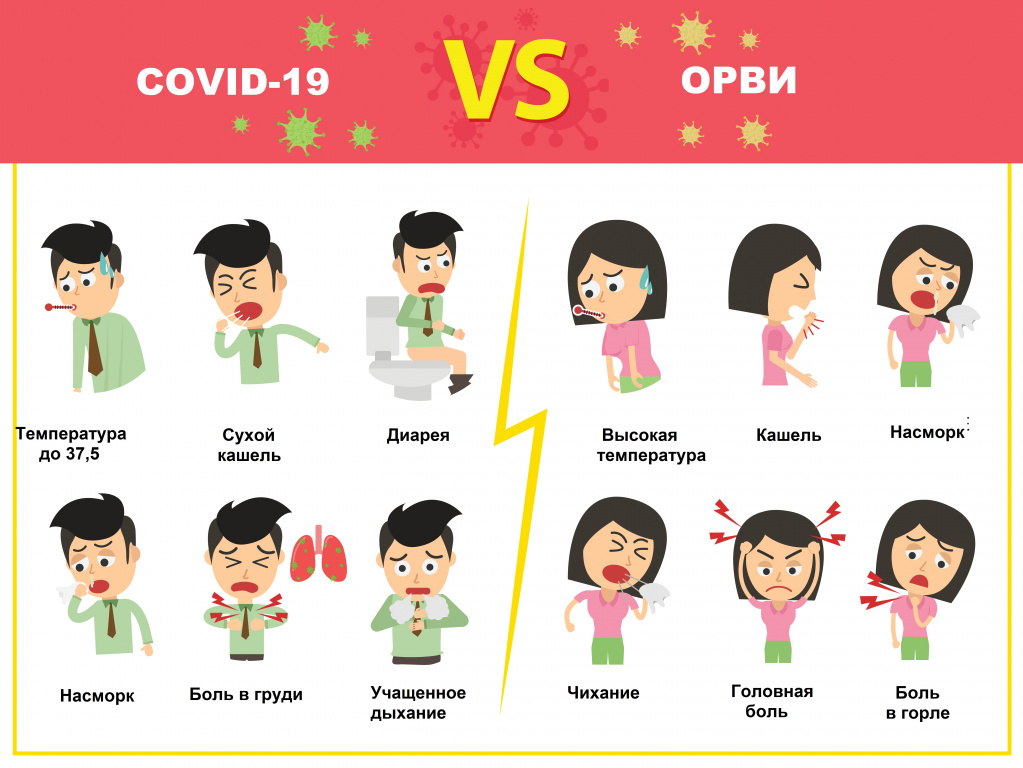
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.

Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.

В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фебрильные судороги: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Фебрильные судороги - это судороги у ребенка, вызванные скачком температуры и связанные с гипоксией (кислородным голоданием) головного мозга. Детские фебрильные судороги, которые представляют собой наиболее распространенное судорожное расстройство у детей, существуют только в сочетании с повышенной температурой. Такие судороги развиваются преимущественно у детей с 6 месяцев до 5 лет, когда температура тела превышает 38°С, но не связана с инфекционным поражением центральной нервной системы (менингитом, энцефалитом или любым другим заболеванием, поражающим мозг).

Фебрильными называют судороги, возникающие у детей с нормальным развитием, без неврологических нарушений, нарушений обмена веществ или афебрильных судорог в анамнезе. При повышении температуры тела всего лишь на 1°С интенсивность обменных процессов в головном мозге возрастает на 7-10%, следовательно, повышается и потребность в кислороде. При медленном повышении температуры тела судороги возникают значительно реже, так как имеется время для должного увеличения мозгового кровотока, препятствующего гипоксии.
Фебрильные приступы относят к доброкачественным состояниям, при которых из-за высокой температуры тела в головном мозге меняется электрическая активность нейронов, приводящая к судорогам.
Внешне клиническая картина выглядит тяжелой: ребенок теряет сознание, у него наблюдаются тонические (в виде напряжения) и/или клонические (в виде подергиваний) двигательные состояния. К счастью, они обычно безвредны и не указывают на серьезную проблему со здоровьем. В целом такое состояние имеет благоприятный прогноз.
Гипертермия, как правило, способствует развитию судорог при наличии предрасполагающих факторов:
- перинатальная патология головного мозга (отягощенное протекание беременности и родов у матерей);
- наследственный фактор (наличие в роду эпилепсии и детских судорог, особенно аналогичных).
Разновидности фебрильных судорог
Клинически фебрильные приступы подразделяются на простые и сложные (или типичные и атипичные). Большинство (более 90%) фебрильных судорог являются простыми.
Простые (доброкачественные) фебрильные судороги с благоприятным исходом характеризуются такими признаками:
- кратковременность (менее 15 минут);
- отсутствие очаговой симптоматики;
- отсутствие повторений в течение 24-часового периода;
- редкие (до 2 раз) рецидивы;
- нормальное психомоторное развитие ребенка;
- отсутствие наследственной отягощенности эпилепсией;
- наличие случаев фебрильных судорог у близких родственников.
- продолжительность свыше 15 минут непрерывно или с паузами;
- возникновение очаговых симптомов (например, односторонние двигательные нарушения);
- частая повторяемость во время эпизода лихорадки в течение 24 часов;
- задержка детей в моторном и психоречевом развитии, детский церебральный паралич;
- наследственная отягощенность эпилепсией в сочетании с патологическими изменениями электроэнцефалограммы.
Возможные причины фебрильных судорог
Также провоцируют фебрильные судороги бактериальное поражение верхних дыхательных путей, средний отит или острый гастроэнтерит, вызванный бактериальными нейротоксинами (Shigella dysenteriae).
Примерно у 1 из 3 детей, у которых был фебрильный припадок, будет новый припадок во время последующей инфекции. Часто это происходит в течение года после первого.
Риск фебрильных судорог у детей возрастает, если мать во время беременности выкуривает больше 10 сигарет в день.
К каким врачам обращаться при фебрильных судорогах
Фебрильные судороги – это состояние, которое формально не является эпилепсией, но традиционно привлекает внимание педиатров, детских неврологов и эпилептологов, поскольку в некоторых случаях может служить причиной развития эпилепсии и формирования стойкого интеллектуального и неврологического дефицита. Консультация невролога необходима пациентам со сложными фебрильными судорогами, длительным постиктальным (постприпадочным) нарушением сознания или очаговыми неврологическими осложнениями.
Диагностика и обследования при фебрильных судорогах
Диагноз основывается на клиническом оценивании; но поскольку обследование часто идет по пути исключения менингита и энцефалита, то преимущество отдается соответствующим исследованиям. Педиатру также важно выяснить причину лихорадки, для чего оправданы общепринятые исследования (анализы мочи и крови, по показаниям - рентгенограмма органов грудной клетки).
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Младенцы в возрасте до 6 месяцев с подозрением на фебрильные судороги требуют особо тщательного медицинского обследования.
Анализ спинномозговой жидкости проводится у детей младшего возраста, у детей с менингеальными признаками или признаками угнетения центральной нервной системы, или у тех, у кого судороги появились после нескольких дней лихорадочного заболевания. Также анализ выполняют, если дети не полностью иммунизированы или принимают антибиотики.
Определяют уровень глюкозы в сыворотке крови, уровень натрия, кальция (показано грудным детям с признаками рахита для исключения спазмофилии), магния и фосфора, также проводят печеночные и почечные пробы для исключения метаболических нарушений, особенно если в анамнезе указаны недавняя рвота, диарея или нарушение потребления жидкости, есть признаки обезвоживания или отека, или имели место сложные фебрильные судороги.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Синонимы: Анализ крови на магний; Общий магний; Ионы магния. Serum Magnesium Test; Magnesium test; Magnesium, blood; Serum magnesium. Краткая характеристика определяемого аналита Магний Магний, как и калий, содержится преимущественно внутри клеток. 1/3-1/2 всего магния организма .
Неорганический фосфор – один из основных анионов организма. Синонимы: Анализ крови на фосфор; Неорганический фосфор в крови; Сывороточный фосфор; Сывороточный фосфат. Inorganic Phosphate; Phosphorus; Serum P; PO4; Phosphate. Краткое описание определяемого .
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Если при неврологическом осмотре обнаружены очаговые расстройства или во время судорог отмечалась очаговая симптоматика, проводится магнитно-резонасная томография головного мозга.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При фебрильных судорогах с очаговой симптоматикой или рецидивирующих приступах выполняется электоэнцефалография.
ЭЭГ — безопасный и безболезненный метод исследования функционального состояния головного мозга.
Как правило, по результатам этого исследования не обнаруживают никаких конкретных аномалий, а также они не помогают предсказать повторные судороги. Данное исследование можно не проводить после первичных простых фебрильных судорог у детей с нормальным неврологическим статусом.
Из дополнительных методов неврологического обследования показаны исследование глазного дна и УЗИ головного мозга в грудном возрасте.
Фебрильные судороги у ребенка младше 6 месяцев с относительно низкой температурой считаются нетипичными и требуют проведения полного обследования, чтобы исключить острый бактериальный менингит или другую патологию центральной нервной системы.
У пациентов со сложными фебрильными судорогами и симптомами энцефалита или энцефалопатии могут быть полезными вирусологические исследования.
Лечение фебрильных судорог
Необходимо обратиться к врачу и показать ребенка как можно скорее после первого фебрильного приступа, даже если он длился всего несколько секунд. Обращение в отделение неотложной помощи необходимо, если приступ длится более пяти минут или сопровождается дополнительными симптомами.
Главная целью лечения – контроль судорог. Если вы стали свидетелем судорог у ребенка, необходимо защитить его от травм. Кроме того, важное значение имеют оценивание и поддержка проходимости дыхательных путей, дыхания и кровообращения.
Большинство судорог спонтанно прекращаются в течение нескольких минут и нет необходимости в проведении противосудорожной терапии. Однако для облегчения состояния ребенка необходимо снизить температуру тела. Ибупрофен обладает пролонгированным действием и часто является предпочтительным жаропонижающим средством.
В основном фебрильные судороги проходят быстро, спонтанно и не требуют неотложного или долгосрочного лечения противосудорожными препаратами. Неблагоприятные побочные эффекты, связанные со многими лекарствами, перевешивают любые риски самих судорог. Вакцинирование детей в рекомендованном возрасте может предотвратить некоторые фебрильные судороги путем защиты ребенка от кори, паротита, краснухи, ветряной оспы, гриппа, пневмококковых инфекций и других заболеваний, которые вызывают лихорадку.
Фармакологическое лечение противосудорожными препаратами (фенобарбиталом и вальпроевой кислотой) может быть показано небольшой группе, чтобы свести к минимуму рецидивы у пациентов с фебрильными судорогами в анамнезе, особенно пролонгированными и эпилептическим статусом.
У пациентов с осложненными и повторными фебрильными судорогами можно вводить диазепам ректально и применять повторно в случае продолжения судорожной активности. Однократное введение препарата в терапевтической дозе не вызывает угнетения дыхания.
- Педиатрия [Электронный ресурс]: клинические рекомендации / Под ред. А.А. Баранова. - 2-е изд., перераб. и доп. - М. : ГЭОТАР-Медиа, 2009. - (Серия "Клинические рекомендации")."
- Федеральные клинические рекомендации по оказанию скорой медицинской помощи при судорогах у детей. Министерство здравоохранения Российской Федерации, Союз педиатров России, Российское общество скорой медицинской помощи, 2015.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ключевые слова: фебрильные судороги, эпилептические приступы, эпилепсия, лихорадка
Keywords: febrile seizures, epileptic seizures, epilepsy, fever
Резюме. В статье даны ответы на основные вопросы о фебрильных судорогах: насколько часто они возникают, какие факторы предрасполагают к их развитию, высок ли риск их трансформации в эпилепсию и от чего зависит его уровень, какие меры следует предпринять родителям при возникновении фебрильных судорог, каков прогноз и риск рецидива, насколько необходимо лечение при этом состоянии и т. д.
Summary. The article provides answers to the main questions about febrile seizures: how often they occur, what factors predispose to their development, whether the risk of their transformation into epilepsy is high and what its level depends on, what measures should be taken by parents in the event of febrile seizures, what is the prognosis and the risk of relapse, how necessary is treatment for this condition, etc.
Еще в 400 г. до н. э. Гиппократ описывал фебрильные судороги, возникающие у детей с острой лихорадкой. Он заметил, что они характерны для очень маленьких детей, как правило не старше 7 лет, и что дети в более старшем возрасте, а также взрослые не склонны к таким судорогам.
Что такое фебрильные судороги и при каких условиях они возникают?
Фебрильные судороги – это состояние, которое зависит от возраста и возникает преимущественно при генетической предрасположенности к судорожным приступам, провоцируемым лихорадкой.
Согласно международной классификации, фебрильные судороги не являются эпилепсией.
Данное состояние провоцируется высокой температурой тела (не менее 38°С при ректальном измерении). Обычно приступы дебютируют в возрасте от 6 мес до 6 лет и являются эпилептическими по патогенетическому механизму.
Какова распространенность фебрильных судорог?
Какова этиология фебрильных судорог?
Основными причинами развития фебрильных судорог считаются лихорадка, виремия, генетические нарушения, перинатальная патология центральной нервной системы.
Частота фебрильных судорог у родственников пробандов: у родителей – 12%, у сибсов – 25%. Если оба родителя страдали фебрильными судорогами, то риск их развития у ребенка составляет 55%, при наличии фебрильных судорог у одного из родителей – 20%.
Определены локусы, отвечающие за предрасположенность к фебрильным судорогам: 8q13-q21 (FEB1), 19p (FEB2), 2q23-q24 (FEB3), 5q14-q15 (FEB4), 6q22-q24 (FEB5), 18p11 (FEB6).
Предположительный тип наследования – аутосомно-доминантный с неполной пенетрантностью гена, возможно также полигенное наследование [1,2].
Фебрильные судороги, как правило, развиваются на фоне вирусных и бактериальных инфекций, инфекции верхних дыхательных путей (38%), отитов среднего уха (23%), пневмонии (15%), гастроэнтерита (7%), герпетической инфекции 6-го типа (детской розеолы) (5%).
Чаще всего судороги возникают при температуре тела от 38 до 40°С, и степень тяжести приступа не зависит от температуры. Быстрое повышение температуры не увеличивает риск развития судорог, и при наличии семейного отягощенного анамнеза судороги могут возникнуть и при невысокой температуре. Чаще всего (57%) фебрильные приступы развиваются в первые 24 ч от начала лихорадки и только в 22% случаев – более чем через 24 ч.
Какие типы фебрильных судорог выделяются?
Принято различать следующие клинические варианты фебрильных судорог:
- простые фебрильные судороги (составляют 8090% всех случаев);
- сложные фебрильные судороги;
- фебрильный эпилептический статус.
Сложные фебрильные судороги характеризуются повторениями в течение 24 ч, большей продолжительностью (>15 мин) и носят генерализованный и/или фокальный характер (парциальные моторные приступы, девиация глазных яблок в сторону, аура). Наблюдается постприступная неврологическая симптоматика (возможны парезы конечностей – паралич Тодда).
Фебрильный статус развивается приблизительно в 4% случаев и состоит из приступа или серии приступов продолжительностью >30 мин, в межприступном периоде отсутствует сознание. Фебрильный статус не имеет летального исхода. Такие приступы чаще встречаются у девочек с генетической отягощенностью по фебрильным судорогам.
Связано ли развитие фебрильных судорог с отягощенным перинатальным анамнезом и какова вероятность развития эпилепсии у детей с фебрильными судорогами?
Однако есть и другие данные. M. Vestergaard и соавт. при длительном проспективном наблюдении 49 857 детей с фебрильными судорогами, родившихся с 1978 по 2002 г., установили, что риск развития эпилепсии у них составил 5,43%, причем он был выше у тех детей, у которых фебрильные судороги дебютировали до 1 года или после 3 лет.
Авторы также проанализировали основные перинатальные факторы риска возникновения фебрильных судорог. По сравнению с контрольной группой в группе детей с фебрильными судорогами была выше частота следующих факторов:
- в 5 раз – выкидышей у матерей;
- в 3 раза – нефропатии у матерей;
- в 9,8 раза – реанимации новорожденных;
- в 4 раза – сепсиса новорожденных [6].
В целом риск трансформации фебрильных судорог в эпилепсию составляет 2% (в популяции – 0,5%), причем он варьирует в зависимости от типа приступа: после простого фебрильного приступа – 1,5%, после многократных фебрильных приступов – 4%. При наследственной отягощенности по эпилепсии риск достигает 4%, при наличии неврологического дефицита – 30%, после фокального фебрильного приступа – 29%, после фокального приступа при наличии изменений неврологического статуса – 17%, после пролонгированного приступа – 6%, после повторяющихся фокальных приступов большой продолжительности – 50%.
Таким образом, основными факторами риска трансформации фебрильных судорог в эпилепсию являются:
- наследственная отягощенность по эпилепсии;
- фокальный характер приступов;
- продолжительность приступа >15 мин;
- повторные и множественные (>3) приступы фебрильных судорог;
- наличие неврологической патологии.
Какие основные эпилептические синдромы могут начинаться с фебрильных судорог?
Синдромы, в дебюте которых наиболее часто возникают фебрильные судороги:
- идиопатические фокальные эпилепсии (у 10-45% больных в анамнезе);
- идиопатические генерализованные эпилепсии (чаще при детской абсансной эпилепсии – 15-20%, при доброкачественной миоклонической эпилепсии младенчества – 27%);
- идиопатическая эпилепсия с фокальными судорогами;
- тяжелая миоклоническая эпилепсия младенчества (синдром Драве);
- симптоматическая палеокортикальная височная эпилепсия;
- синдром HHE (hemiconvulsion-hemiplegia epilepsy syndrome, синдром гемиконвульсивных приступов, гемиплегии и эпилепсии);
- синдром DESC (devastating epileptic encephalopathy in school-aged children, разрушительная эпилептическая энцефалопатия у детей школьного возраста);
- синдром Ангельмана [7, 8].
В 2006 г. группой французских неврологов под руководством O. Dulac впервые был описан синдром DESC, развивающийся в 4-11 лет у неврологически абсолютно здоровых детей. На фоне гипертермии развиваются эпилептические приступы, частота которых быстро нарастает, и клонико-тонические приступы переходят в эпилептический статус, который характеризуется высокой продолжительностью (от нескольких недель до нескольких месяцев). В это время ребенок находится в сопоре. В дальнейшем развиваются афебрильные приступы с трансформацией в тяжелую фокальную эпилепсию (обычно в височную).
Следующий синдром был описан группой H. Gastaut в 1957 г. синдром HHE дебютирует в возрасте от 4 мес до 4 лет (чаще до 2 лет). Для него характерен фебрильный статуc – гемиконвульсивный эпилептический приступ, купирующийся в реанимационном отделении, после чего развивается гемипарез.
Повторные латерализованные фебрильные судороги вызывают склероз гиппокампа, который, в свою очередь, приводит к развитию медиальной височной эпилепсии. Порок развития гиппокампа является причиной и фебрильных судорог, и эпилепсии [9].
Возможно ли развитие эпилепсии после длительных фебрильных судорог?
В настоящее время считается, что развития длительных фебрильных судорог недостаточно для формирования эпилепсии, но, возможно, они снижают порог судорожной готовности. P.R. Camfield и соавт. сообщили, что частота фебрильного статуса с последующим развитием резистентной височной эпилепсии составляет 1 случай на 150 тыс. детей [10].
Возникают ли нарушения нервно-психического развития после фебрильных судорог?
Каков риск повторения фебрильных судорог?
Риск развития рецидива фебрильных судорог в среднем составляет от 30 до 40%. Если был повторный приступ, то рецидив возможен в 50% случаев. Только в 10% случаев у пациентов развиваются 3 и более фебрильных приступа, и, как правило, рецидив возникает в течение 1 года после приступа.
Основными факторами, увеличивающими риск повторных фебрильных судорог, являются:
Таким образом, возможно приблизительно рассчитать риск развития повторных фебрильных судорог:
- при отсутствии факторов риска – 10%;
- при наличии 1 или 2 факторов риска – 30-50%;
- при наличии 3 и более факторов риска – 50-100%;
- при профилактике диазепамом и наличии факторов риска – 12% [11].
Какие исследования необходимо назначить ребенку с развившимися фебрильными судорогами?
Детям с фебрильными судорогами в анамнезе не показаны:
- электроэнцефалография;
- магнитно-резонансная томография.
Клиницисты, осматривающие младенцев или маленьких детей после простого фебрильного приступа, должны обратить особое внимание на выявление причины лихорадки у ребенка. Если судороги длятся более 15 мин, развиваются фокальные моторные и немоторные приступы с нарушением сознания и при этом присутствуют такие клинические признаки, как сонливость, чередующаяся с раздражительностью, или оглушение (
Необходима ли госпитализация?
Не рекомендовано госпитализировать клинически стабильных детей старше 18 мес без симптомов, требующих диагностических исследований [12].
Какие рекомендации врач должен дать родителям ребенка с фебрильными судорогами на амбулаторном приеме?
В первую очередь необходимо объяснить родителям правила поведения при судорожном приступе:
- не паниковать;
- расстегнуть ребенку воротник, освободить от тесной одежды;
- положить ребенка на спину на кровать и повернуть голову ребенка на бок;
- изолировать от повреждающих предметов, не пытаться разжать челюсти;
- наблюдать за течением приступа (зафиксировать его продолжительность);
- при рвоте удерживать ребенка на боку;
- не давать никаких лекарств и жидкостей перорально;
- находиться возле ребенка до полного прекращения приступа;
- измерить температуру;
- не тревожить ребенка после приступа, дать ему выспаться.
Необходим вызов бригады скорой помощи или немедленная консультация врача в следующих случаях:
- приступ продолжается больше 10 мин;
- развиваются повторные приступы;
- судороги развились у ребенка младше 6 мес;
- наличествует неврологическая симптоматика.
Нужно ли лечить фебрильные судороги?
В первую очередь необходимо понимать, что фебрильные судороги не способствуют формированию неврологических нарушений, риск трансформации фебрильных судорог в эпилепсию невелик. К сожалению, профилактическое лечение не снижает риск трансформации фебрильных судорог в эпилепсию. И особенно важно учесть риск возникновения побочных эффектов антиконвульсантной терапии [11].
Если развился простой фебрильный приступ, то ребенка лечить не нужно. Антипиретики улучшают самочувствие ребенка, но не влияют на тяжесть приступа.
При развитии сложного приступа или фебрильного статуса необходимо купирование самого приступа. В этом случае предпочтение отдается бензодиазепинам (ректальному либо внутривенному введению диазепама).
Для профилактики рецидивов назначается интермиттирующая антиконвульсантная профилактика (на период сохранения лихорадки), также возможна длительная антиконвульсантная профилактика.
Для интермиттирующей профилактики применяют бензодиазепины (диазепам) перорально в дозах 0,3; 0,5; 0,8 мг на кг массы тела в сутки в 3 приема. Курс длится с момента появления первых признаков заболевания до 2-го дня без лихорадки. Назначают также клобазам перорально в дозе, зависящей от веса ребенка: 15 кг – по 10 мг 2 раза в день [12, 13]. Возможен прием фенобарбитала в обычных терапевтических дозах.
Длительная профилактика фебрильных судорог нецелесообразна. Нет никаких доказательств того, что непрерывный или интермиттирующий прием противоэпилептических препаратов при фебрильных судорогах может предотвратить последующее развитие эпилепсии [12].
Являются ли фебрильные судороги противопоказанием к плановой вакцинации?
Фебрильные судороги в анамнезе не являются поводом для отмены плановой вакцинации. Но существуют некоторые ограничения:
- прививка против полиомиелита (живой вакциной) – не ранее чем через 1 мес после приступа фебрильных судорог;
- вакцинация против кори – не ранее чем через 6 мес после приступа;
- рекомендована постоянная замена АКДС на АДСм [12].
Каков прогноз?
Прогноз благоприятный: фебрильные судороги самостоятельно прекращаются в возрасте 5-6 лет.
Читайте также:

