Часто встречающийся тип лихорадки при гриппе
Обновлено: 25.04.2024
Высокая температура при гриппе, как и при других инфекционных заболеваниях, выполняет защитную функцию: поддерживает и усиливает иммунный ответ, одновременно ограничивает размножение вирусов и бактерий. Однако некоторые пациенты переносят лихорадку очень тяжело. Высокая температура может вызвать угрожающие жизни состояния или сигнализировать о развитии осложнений.
Грипп и лихорадка
Лихорадка – это естественная реакция организма в ответ на действие инфекционных (бактерии, вирусы) или неинфекционных причин. Механизм гипертермии связан с повышением продукции тепла, ограничением теплоотдачи. В регуляции температуры тела важную роль играют гипоталамус, надпочечники, щитовидная железа. Ее повышение на фоне инфекционных заболеваний происходит за счет действия веществ-пирогенов, в качестве которых выступают продукты распада вирусов или бактерий, белки организма.
В основе классификации лихорадок лежит степень повышения температуры тела:
- субфебрильная - температура до 38 °C;
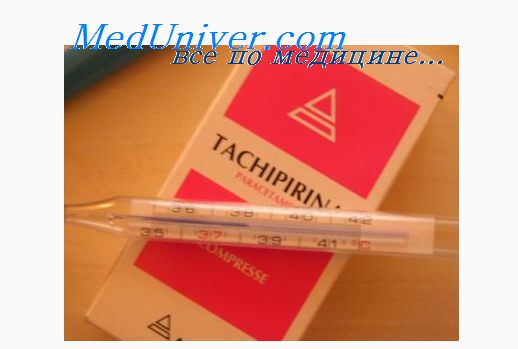
- фебрильная - температура от 38 °C до 39 °C;
- пиретическая — температура от 39 °C - 41 °C,
- гиперпиретическая — температура преодолевает отметку в 41 °C.
Лихорадка при гриппе переносится субъективно тяжело, однако она ускоряет основной обмен веществ в 1,5 раза, активирует защитные силы организма:
- стимулирует синтез антител;
- угнетает размножение и распространение вируса;
- усиливает бактерицидные свойства крови;
- ускоряет обезвреживание токсинов печенью;
- активизирует работу почек.
Повышение температуры до 39 °C и более градусов уже может причинить вред организму – страдают нервная, дыхательная, сердечно-сосудистая системы.
Как поднимается и сколько держится температура при гриппе
На 2-4 день присоединяется кашель, который сигнализирует о поражении вирусом трахеи. Если иммунитет слаб, может присоединиться вторичная инфекция. В таком случае температура будет держаться дольше.
Колебания температуры при гриппе
После появления первых клинических симптомов пациенты отмечают, что лихорадка продолжается до 4-5 дней. На фоне приема препаратов температура падает до субфебрильных цифр, не достигая нормальных значений. Эпизоды относительного повышения связаны с дальнейшим распространением вируса. Гибель клеток эпителия дыхательных путей приводит к образованию очагов некроза – так разрушается защитный барьер.
Кроме того, грипп подавляет иммунитет, снижая количество лейкоцитов. Поврежденный эпителий, слабая местная защита создают благоприятные условия для массивного размножения условно-патогенной флоры – присоединяется вторичная бактериальная инфекция. В ее развитии виноваты такие инфекционные агенты, как:
- гемофильная палочка (или Haemophilus influenzae);
- золотистый стафилококк (или Staphylococcus aureus);
- стрептококк пневмонии (или Streptococcus pneumoniae).
Поэтому самым распространенным осложнением гриппа считают микробную пневмонию. О ней следует подумать, если температура у пациента держится дольше 5 дней. Иногда бактериальная пневмония развивается раньше – через 3-4 дня от начала болезни.
Когда лихорадка становится опасной
Повышение температуры само по себе может представлять опасность для здоровья при наличии индивидуальных особенностей. Так пациенты любого возраста с органическими поражениями центральной нервной системы (травмы, опухоли, сосудистые изменения, последствия перинатальной патологии) могут быть очень чувствительны к неблагоприятному действию гипертермии.
Повышение температуры усиливает обмен веществ во всех тканях, в том числе и в головном мозге. Нервные клетки нуждаются в большем объеме кислорода, а пораженные вирусом или суженные сосуды не могут обеспечить их потребности. К тому же на фоне лихорадки может повышаться продукция спинномозговой жидкости, а отток - затрудняться.
Гипоксия и сдавление мозга становится причиной сильных головных болей, нарушения сознания, появления судорожного синдрома. Дети раннего возраста, имеющие наследственную склонность к эпилепсии или перинатальную патологию в анамнезе, предрасположены к развитию так называемых фебрильных судорог – приступы возникают на фоне повышения температуры и часто сопровождаются потерей сознания.
Для будущих мам высокая или сохраняющаяся в течение нескольких дней температура также представляет опасность. Заболевание гриппом на ранних сроках может спровоцировать самопроизвольное прекращение беременности, в первом триместре становится причиной аномалий развития и уродств, позже – токсического поражения органов плода, нарушения маточно-плацентарного кровотока. Среди самых распространенных болезней ребенка:
- пороки сердца;
- поражение органов слуха и зрения;
- умственная отсталость;
- аномалии развития скелета, черепа, передней брюшной стенки.
Отвечая на вопрос, можно ли сбивать температуру при гриппе, инфекционисты рассказывают о пациентах, для которых лихорадка особенно опасна:
- беременные женщины с лихорадкой от 38,5 °C;
- дети с жалобами на вялость, слабость, судорожным синдромом в анамнезе при температуре от 38 °C;
- взрослые люди с плохой переносимостью температуры тела выше 38 °C (субъективно ощущают значительное ухудшение состояния, страдают от сильных мышечно-суставных, головных болей).
Как и когда следует снижать температуру
Вступая в борьбу с лихорадкой, следует разделить пациентов на 2 категории:
- те, для кого повышение температуры представляет опасность для жизни и здоровья;
- все остальные больные.
Лечение гриппа чаще начинается в амбулаторных условиях: человек приходит на прием или вызывает врача на дом. Осмотр специалиста позволяет оценить тяжесть состояния больного и возможность дальнейшего прогрессирования болезни. Если терапевт (или педиатр) решает, что пациент лечится дома, он объясняет, на что стоит обращать внимания, как часто следует измерять температуру и какие препараты, немедикаментозные средства можно использовать для ее снижения. При подозрении на тяжелое состояние, молниеносно развивающееся ухудшение здоровья врач предложит госпитализацию в инфекционное отделение.
Препараты для снижения температуры
Согласно протоколу ведения пациента с гриппом, лекарства для борьбы с температурой назначаются вместе с противовирусными средствами. Подбор препарата зависит от возраста, индивидуальных особенностей.
Для взрослых пациентов в первую очередь рекомендованы:
- ацетилсалициловая кислота;
- ибупрофен;
- напроксен.
При их недостаточной эффективности, нарастании неврологической симптоматики (сильные головные боли, головокружение), нарушениях работы сердечно-сосудистой системы подключают второй препарат с жаропонижающим эффектом – парацетамол или анальгин. Вопросы о кратности приема, суточной дозировке необходимо обсудить с врачом. Он объяснит, можно и нужно ли сбивать температуру при гриппе (или ОРВИ) до 36 °C. Соматически здоровым взрослым пациентам рекомендован прием препаратов при гипертермии выше 38,5 °C.
Беременные женщины получают лечение только под контролем врача. Следует немедленно обратиться к специалисту при таких симптомах, как:
- плохая переносимость лихорадки;
- колебания артериального давления;
- боли в животе, повышение тонуса матки;
- прекращение или усиление шевелений плода.
Состояние детей следует оценивать более внимательно, так как они могут хуже переносить лихорадку, даже при отсутствии явных неврологических проблем у них чаще возникают эпизоды нарушения сознания, судорожный синдром. Кроме того, соотношение площади тела к массе у детей больше, чем у взрослых: на фоне высокой температуры раньше начинается обезвоживание. Еще одним критерием применения жаропонижающих средств в педиатрической практике считают снижение или прекращение потоотделения у малыша на фоне лихорадки.
Немедикаментозные средства при повышении температуры
Справляться с гипертермией помогают и физические средства. К ним относят: питьевой, температурный режим. Вот основные правила:
- Температура воздуха в помещении не должна превышать 22 °C, комнату следует регулярно проветривать. Для борьбы с сухостью применяют распрыскивание воды в воздухе, увлажнители.
- Больного не следует кутать, при снижении температуры и обильном потоотделении одежду меняют.
- При высокой лихорадке допустимо обтирание полотенцем, смоченном в теплой воде. Для детей советуют теплый душ. Влага испаряется с кожи и снижает температуру. Применение водки, уксуса, растирание сухим полотенцем недопустимы.
- Пациент с гриппом теряет много жидкости, что приводит к усилению интоксикации и ухудшению состояния. Для выведения продуктов распада важно пить не менее 2 литров/сутки. Необходимо отдавать предпочтение простой воде, морсу, компоту.
Повышение температуры при гриппе помогает организму локализовать и уничтожить вирус. При сильной лихорадке, плохой переносимости состояния пациент нуждается в назначении медикаментозной терапии. Следует немедленно обратиться к врачу, если даже на фоне лечения состояние продолжает ухудшаться.
Эпидемии гриппа ежегодно сотрясают планету, оставляя за собой шлейф осложнений и унесенных жизней. Грипп, которым каждый из нас болеет несколько раз в жизни, борьбе с которым посвятили себя тысячи ученых-эпидемиологов, инфекционистов и фармакологов, до сих пор остается непобежденным и каждый раз готовит нам неприятные сюрпризы.
“Шаровая молния”
Вирус гриппа относят к семейству ортомиксовирусов. Он имеет форму шара, на поверхности которого расположены основные антигены – гемагглютинин и нейраминидаза. Гемагглютинин необходим вирусу для того, чтобы присоединиться к клетке, благодаря нейраминидазе он может попасть внутрь нее, а затем выбраться наружу со множеством других вирусных частиц, образовавшихся в ходе его репликации. Генетический материал вируса гриппа – РНК надежно спрятан внутри шара и окутан белковой оболочкой. Такой комплекс РНК и белка называют нуклеопротеидом (S-антигеном).
S-антиген имеет постоянную структуру, именно от него зависит тип вируса гриппа (А, В или С). Нейраминидаза и гемагглютинин, напротив, очень изменчивы. Они-то и составляют основную проблему для специалистов, создающих вакцины от гриппа.
Вирусы гриппа А, В, С имеют свои особенности. Вирус гриппа типа А считается наиболее опасной разновидностью, поскольку вызванное им заболевание чаще других протекает в тяжелой форме. Пандемии и тяжелые эпидемии связаны именно с этим возбудителем. Вирус гриппа А очень изменчив. На сегодняшний день известно 16 типов гемагглютинина и 9 типов нейраминидазы этой разновидности вируса гриппа.
Вирусы гриппа В и С не столь изменчивы (у вируса С лишь один поверхностный антиген) и не вызывают больших эпидемий.
Вирусы гриппа не конкурируют друг с другом: в один и тот же год могут быть зафиксированы эпидемия, вызванная вирусом А, и вспышки заболеваний, вызванные вирусами В или С.
Грипп птичий и грипп свиной
И дали ему имя…
Для упрощения систематизации вирусов гриппа введена международная система кодировки. Она включает пять пунктов, каждый из которых записывается через дробь, например: А/Бангкок/1/79(H3N2)
- обозначение типа вируса: А;
- географическое место выделения вируса: Бангкок;
- порядковый номер выделенного в данном году и в данной лаборатории вируса: 1;
- год выделения: (19)79;
- обозначение антигенного подтипа: H3N2.
Если вирус был выделен у животного, а не у человека, то в конце указывают сокращенное название животного.
Ни спрятаться, ни скрыться
Вирусы гриппа очень легко передаются от человека человеку, инфекция распространяется воздушно-капельным путем. При кашле, чихании, разговоре в воздух выбрасываются мельчайшие частички слюны и мокроты, содержащие большое количество вирусов гриппа. Чем меньше их размер, тем дольше они держатся в воздухе и тем дальше от больного распространяются. Капельки размером более 100 мкм не рассеиваются более, чем на 2?3 м. Чем больше частичек мокроты и чем меньше их размер, тем выше риск заражения окружающих лиц.
При сильном чихании с открытым ртом в воздух выделяется от 100 до 800 тыс. капелек мокроты, размер половины из них составляет менее 100 мкм. Если сдержаться и чихнуть с закрытым ртом, в воздух попадет лишь 10–15 тыс. капелек мокроты, и размер их будет больше (только 20% из них будут диаметром менее 100 мкм). При кашле средней силы в воздух выделяется 50–100 тыс. капелек мокроты, из них мелких – 15–20%.
Цель – дыхательные пути
Самые крупные из вдыхаемых капелек мокроты оседают на поверхности слизистой оболочки носа и горла, мелкие попадают в трахею и бронхи. С помощью гемагглютинина вирусы гриппа прикрепляются к поверхности эпителиальных клеток, а с помощью нейраминидазы проникают внутрь них.
После освобождения от белка вирусная РНК устремляется к ядру клетки, проникает в него и начинает реплицироваться (размножаться). Вирусные РНК тут же дают команду на синтез вирусных белков. Когда все компоненты вируса синтезированы, происходит самосборка вирусных частиц. Из клетки вирусы гриппа выходят с помощью все того же фермента нейраминидазы. Массивный выход вирусов из клетки приводит к ее разрушению и гибели. Вследствие поражения мерцательного эпителия нарушаются защитные функции слизистой оболочки бронхов, что предрасполагает к развитию бактериальной суперинфекции (бактериальных бронхитов, пневмонии).
Вирусы размножаются с огромной скоростью. К концу первых суток потомство одной вирусной частицы достигает 1023. Неудивительно, что у гриппа столь короткий инкубационный период – всего 1–2 дня.
Далее вирусы гриппа попадают в кровь и распространяются по всему организму. Характерной особенностью гриппозной инфекции является то, что она способна повреждать внутреннюю выстилку сосудов – эндотелий капилляров. В результате повышается проницаемость сосудов, увеличивается риск кровоизлияний во внутренние органы. Негативное влияние вируса на организм проявляется также в угнетении иммунной системы.
Симптомы гриппа
Для гриппа характерно острое начало. Появляются слабость, мышечные, суставные, головные боли, светобоязнь, общее недомогание. Следом повышается температура (часто с ознобом), иногда до очень высоких значений. Лихорадка длится не более 2–4 дней.
Симптомы поражения респираторного тракта, среди которых лидирует сухой болезненный кашель, связанный с поражением трахеи, появляются, как правило, на 2–4-й день заболевания.
В зависимости от тяжести выделяют пять форм заболевания: стертую, легкую, среднетяжелую, тяжелую и гипертоксическую. Чем тяжелее протекает заболевание, тем выше поднимается температура, сильнее выражены симптомы интоксикации и больше риск развития осложнений.
При легкой форме гриппа температура обычно не поднимается выше 38 °С, при среднетяжелой – столбик термометра добирается до отметки 39,5 °С, а при тяжелой форме – до 40–40,5 °С. Помимо перечисленных симптомов у больного могут появиться признаки нейротоксикоза – энцефалопатии (эпизоды помрачения сознания, судороги), сосудистые расстройства (носовые кровотечения, точечные геморрагии на мягком небе). Для гипертоксической формы гриппа характерны очень высокая температура (выше 40,5 °С), признаки поражения головного мозга (вплоть до его отека), сильное поражение легких (вплоть до геморрагического отека легких).
После перенесенного гриппа в течение 2–3 недель могут сохраняться повышенная утомляемость, слабость, головная боль (признаки астении).
Грипп или ОРВИ?
Вопрос идентификации заболевания каждый раз встает перед пациентом, почувствовавшим его первые симптомы, и перед спешащим на вызов врачом.
| Шесть характерных признаков гриппа, отличающих его от других ОРВИ: - Острое начало. Нередко пациенты могут назвать час, когда вдруг почувствовали себя больными. - Высокая температура (обычно выше 38,5 °С). Температура повышается быстро, достигая максимума уже в первый день заболевания. Повышение температуры нередко сопровождается ознобом (“белая” лихорадка). - Выраженные симптомы интоксикации: головная боль, боль при движении глазных яблок, светобоязнь, ломота в мышцах и суставах. - Отсутствие насморка, заложенности носа, чихания, боли в горле в самом начале болезни (для большинства ОРВИ это ведущие симптомы). - Мучительный кашель, сопровождающийся загрудинной болью, возникающий на вторые сутки болезни (при ОРВИ кашель часто предшествует повышению температуры). - Покраснение слизистой оболочки глаз. |
Осложнения
Пораженный вирусом гриппа мерцательный эпителий, выстилающий респираторный тракт, утрачивает свою защитную физиологическую функцию и не может в должной мере противостоять бактериям, поэтому самым частым осложнением гриппа является развитие бактериальной суперинфекции. Наиболее опасная из них – пневмония. Основные ее возбудители – Streptococcus pneumoniae, Haemophilus influenzae, или Staphylococcus aureus. Заподозрить пневмонию следует, если температура при гриппе держится более трех дней либо если после кратковременной нормализации без участия жаропонижающих препаратов отмечается ее повторное повышение.
Вирусная (истинно гриппозная) геморрагическая пневмония возникает достаточно редко – как правило, у ослабленных больных (пациентов с тяжелыми хроническими сердечно-сосудистыми и легочными заболеваниями) при тяжелом течении гриппа, протекает молниеносно, чаще всего со смертельным исходом.
Среди других бактериальных суперинфекций при гриппе следует назвать бронхит, синусит, отит.
Иногда при гриппе развивается миокардит вирусного происхождения. В его развитии также могут принимать участие аутоиммунные механизмы.
Способность вирусов гриппа поражать сосудистую стенку может стать причиной кровоизлияния в головной мозг.
Для пациентов с хронической соматической патологией (бронхиальной астмой, хроническим бронхитом, сердечно-сосудистыми заболеваниями, патологией почек, сахарным диабетом) грипп опасен тем, что вызывает обострение заболеваний.
Если во время гриппа в качестве жаропонижающего средства давать ребенку ацетилсалициловую кислоту , то у него может возникнуть синдром Рейе – острая печеночная энцефалопатия. Это весьма опасное осложнение (летальность составляет 20–30%), развивающееся на 4–6-й день заболевания, проявляющееся тошнотой, неукротимой рвотой, нарушением сознания (вплоть до глубокой комы), судорогами. Иногда развивается остановка дыхания, которая также может стать причиной смерти. Причина синдрома Рейе – нарушение работы некоторых ферментативных систем печени. Почти у половины пациентов ее размер увеличивается, в крови повышается содержание печеночных ферментов – АЛТ и АСТ, в то время как уровень билирубина повышается редко (желтуха не развивается).
Подведем итоги: цифры и факты
Итак, грипп – это несколько дней, вычеркнутых из насыщенной событиями жизни, проведенных в ожидании, когда же закончится невыносимая ломота во всем теле, перестанет раскалываться голова, пройдет мучительный надсадный кашель… И еще две-три после болезни, когда пациент официально уже здоров, но чувствует себя вялым и разбитым, все его мысли не о работе, а о том, чтобы поскорее закончился рабочий день.
Во время болезни некоторые отлеживаются не дома, а на больничной койке. Согласно данным статистики наиболее высок уровень госпитализации детей в возрасте до 5 лет (от 200 до 500 случаев госпитализации на 100 000 населения) и пожилых людей старше 65 лет (от 200 до 1000 случаев госпитализации на 100 000 населения).
Кто-то в результате перенесенного гриппа получает осложнения, например в виде пневмонии или отита. Даже если все заканчивается выздоровлением, осложнения обычно не проходят бесследно. Так, у пациентов, перенесших пневмонию, в будущем повышается риск развития хронического бронхита, бронхиальной астмы, перенесенные отиты могут навсегда оставить след в виде сниженного слуха.
Кто-то замечает, что грипп серьезно подорвал его здоровье и привел к обострению, например, сахарного диабета.
Наконец, кого-то грипп может лишить жизни, несмотря на то, что еще совсем недавно все было хорошо и предстояло осуществить столько планов. Каждый год от гриппа погибает 0,01–0,2% заболевших. В основном это маленькие дети (до 2 лет) и пожилые люди (смертность в этих группах может достигать 100 человек на 10 000 населения).
Следует помнить, что грипп – не банальное ОРВИ, а серьезное заболевание, требующее особого отношения и проведения профилактических мероприятий.
Лихорадка - один из древнейших защитно-приспособительных механизмов организма, возникающий в ответ на действие патогенных раздражителей, главным микробов, обладающих пирогенными свойствами. Лихорадка может возникать и при неинфекционных болезнях в связи с реакцией организма либо на эндотоксины, поступающие в кровь при гибели собственной микрофлоры, либо на эндогенные пирогенны, высвобождаемые при разрушении в первую очередь лейкоцитов, других нормальных и патологически измененных тканей при септическом воспалении, а также при аутоиммунных и обменных нарушениях.
Терморегуляция в человеческом организме обеспечивается терморегулирующим центром, расположенном в гипоталамусе, путем сложной системы контроля над процессами теплопродукции и теплоотдачи. Равновесие между этими двумя процессами, обеспечивающими физиологические колебания температуры тела человека, может быть нарушено различными экзо- или эндогенными факторами (инфекция, интоксикация, опухоль и др.). При этом образующиеся при воспалении пирогены воздействуют прежде всего на активированные лейкоциты, которые синтезируют ИЛ-1 (а также ИЛ-6, ФНО и другие биологически активные вещества), стимулирующий образование ПГЕ 2 , под влиянием которого изменяется деятельность центра терморегуляции.
На теплопродукцию оказывают влияние эндокринная система (в частности, температура тела повышается при гипертиреозе) и промежуточный мозг (температура тела повышается при энцефалите, кровоизлиянии в желудочки мозга). Повышение температуры тела может временно возникать при нарушении равновесия между процессами теплопродукции и теплоотдачи при нормальном функциональном состоянии центра терморегуляции гипоталамуса.
Предложен ряд классификаций лихорадки .
Постоянная - температура тела обычно высокая (около 39 °С), держится в течение нескольких дней с суточными колебаниями в пределах 1 °С (при крупозной пневмонии, сыпном тифе и др.).
Послабляющая - с суточными колебаниями от 1 до 2 °С, но не достигающая нормального уровня (при гнойных заболеваниях).
Перемежающаяся - чередование через 1-3 дня нормального и гипертермического состояния (характерная для малярии).
Гектическая - значительные (свыше 3 °С) суточные или с интервалами в несколько часов колебания температуры с резким падением и подъемом (при септических состояниях).
Возвратная - с периодами повышения температуры до 39-40 °С и периодами нормальной или субфебрильной температуры (при возвратном тифе).
Волнообразная - с постепенным изо дня в день повышением и таким же постепенным снижением (при лимфогранулематозе, бруцеллезе и др.).
Неправильная лихорадка - без определенной закономерности в суточном колебании (при ревматизме, пневмонии, гриппе, онкологических заболеваниях).
Извращенная лихорадка - утренняя температура выше вечерней (при туберкулезе, вирусных болезнях, сепсисе).
Лихорадка - как бы существенное проявление болезни или ее сочетание с такими неспецифическими симптомами, как слабость, потливость, повышенная возбудимость при отсутствии воспалительных острофазовых сдвигов в крови и локальных признаков болезни. В подобных случаях необходимо убедиться в том, что нет симуляции лихорадки, для чего следует, соблюдая такт, измерить в присутствии медицинских работников температуру одновременно в обеих подмышечных ямках и даже в прямой кишке.
Лихорадка сочетается как с выраженными неспецифическими острофазовыми реакциями, так и с органными изменениями невыясненной природы (боль в животе, гепатомегалия, артралгия и др.). Варианты сочетания органных изменений могут быть самыми различными, при этом не всегда связанными единым механизмом развития. В этих случаях для установления природы патологического процесса следует прибегнуть к более информативным лабораторным, функционально-морфологическим и инструментальным методам исследования.
В схему первичного обследования больного с лихорадкой включаются такие общепринятые методы лабораторно-инструментальной диагностики, как общий анализ крови, мочи, рентгенологическое исследование грудной клетки, ЭКГ и Эхо КГ. При их низкой информативности и в зависимости от клинических проявлений заболевания применяют более сложные методы лабораторной диагностики (микробиологические, серологические, эндоскопические с биопсией, КТ, артериография и др.). Кстати, в структуре лихорадки неясного генеза 5-7 % приходится на так называемую лекарственную лихорадку. Поэтому, если нет явных признаков острого живота, бактериального сепсиса или эндокардита, то на период обследования целесообразно воздержаться от применения антибактериальных и иных препаратов, которым свойственно вызывать пирогенную реакцию.
Многообразие нозологических форм, длительно проявляющихся гипертермией, затрудняют формулировку надежных принципов дифференциальной диагностики. Принимая во внимание распространенность болезней с выраженной лихорадкой, рекомендуется дифференциально-диагностический поиск сосредоточить прежде всего на трех группах заболеваний: инфекции, новообразования и диффузные болезни соединительной ткани, на долю которых приходится 90 % всех случаев лихорадки неясного происхождения.
Лихорадка при заболеваниях, вызываемых инфекцией
Наиболее частой причиной лихорадки, по поводу которой больные обращаются к врачу общей практики, являются:
инфекционно-воспалительные заболевания внутренних органов (сердце, легкие, почки, печень, кишечник и др.);
Инфекционно-воспалительные заболевания внутренних органов. С лихорадкой различной степени протекают все инфекционно-воспалительные заболевания внутренних органов и неспецифические гнойно-септические процессы (поддиафрагмальный абсцесс, абсцессы печени и почек, холангит и др.).
В настоящем разделе рассмотрены те из них, которые наиболее часто встречаются в лечебной практике врача и длительно могут проявляться лишь лихорадкой неясного происхождения.
Эндокардит. В практике терапевта особое место как причина лихорадки неясного генеза занимает в настоящее время инфекционный эндокардит, при котором лихорадка (ознобы) часто задолго опережает физические проявления заболевания сердца (шумы, расширение границ сердца, тромбоэмболия и др.). В группе риска инфекционного эндокардита находятся наркоманы (инъекции наркотиков) и лица, которым длительное время парентерально вводят лекарственные препараты. При этом обычно поражаются правые отделы сердца. По данным ряда исследователей, выявить возбудителя заболевания трудно: бактериемия, часто перемежающаяся, почти у 90% больных требует 6-кратного посева крови. Следует иметь в виду, что у больных с дефектом в иммунном статусе причиной эндокардита могут быть грибы.
Лечение - антибактериальные препараты после определения чувствительности к ним возбудителя.
Туберкулез. Лихорадка нередко бывает единственным проявлением туберкулеза лимфатических узлов, печени, почек, надпочечников, перикарда, брюшины, брыжейки, средостения. В настоящее время туберкулез часто сочетается с врожденным и приобретенным иммунодефицитом. Наиболее часто при туберкулезе поражаются легкие, и рентгенологический метод является одним из информативных. Надежный бактериологический метод исследования. Микобактерии туберкулеза можно выделить не только из мокроты, но и из мочи, желудочного сока, спинномозговой жидкости, из перитонеального и плеврального выпота.
Типы лихорадки - характеристика, примеры
Описано 4 типа лихорадки: интермиттирующая, ремиттирующая, постоянная и возвратная. Определение типа лихорадки лишь иногда оказывает помощь в установлении диагноза. Чрезмерное использование жаропонижающих средств маскирует или искажает типы лихорадки.
Типы лихорадки
| Тип | Характеристика | Примеры* |
| Интермиттирующая | Температура нормализуется один или несколько раз в день | Гнойная инфекция, абсцессы, лимфомы, туберкулез, ювенильный ревматоидный артрит |
| Ремиттирующая | Температура колеблется, но не возвращается к норме | Большинство вирусных и многие бактериальные инфекции |
| Постоянная | Температура постоянно увеличена с небольшими колебаниями | Брюшной тиф, сыпной тиф |
| Возвратная | Безлихорадочные периоды длительностью один и более дней между приступами лихорадки | Малярия, болезнь содоку**, инфекция Borrelia, болезнь Ходжкина (лимфогранулематоз) |
** Инфекции, вызванные Spirillum minus или Streptobacillus moniliformis.
1. Интермиттирующая лихорадка характеризуется падением температуры до нормального уровня по крайней мере один раз в сутки. Нередко такая лихорадка следует за нормальными суточными колебаниями температуры, будучи наиболее низкой по утрам и наиболее высокой по вечерам. Если пик лихорадки особенно высок, то речь идет о гектической или септической лихорадке.
Интермиттирующая лихорадка характерна для гнойных бактериальных инфекций, но нередко отмечается и при туберкулезе, и лимфомах.
2. При ремиттирующей лихорадке температура колеблется, но не возвращается к нормальной. Это наиболее распространенный тип лихорадки.
3. Постоянная лихорадка характеризуется стойким повышением температуры тела с небольшими ее колебаниями или без них. Она отмечается при сыпном и брюшном тифе.
4. Возвратный тип лихорадки наблюдается при малярии, лихорадке содоку и инфекции, вызванной Borrelia (возвратная лихорадка). Если период нормальной температуры является относительно длительным (2 нед или более), то такая лихорадка называется лихорадкой Пеля—Эбштейна. Она характерна для лимфогранулематоза.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Рецидивирующие лихорадки. Периодическая лихорадка.
Почти все причины лихорадочных состояний могут вести иногда к повторным приступам с короткими или более длительными интервалами. Особенно типичны также рецидивирующие приступы для следующих заболеваний.
а) Опухоли. Хорошо известен тип лихорадки Пель— Эбштейна (Pel — Ebstein) при лимфогранулематозе; при опухолях другого происхождения волнообразное течение лихорадки наблюдается реже.
б) Из бактериальных инфекций рецидивирующая лихорадка встречается особенно часто при мочеполовых инфекциях; поэтому врач при наличии соответствующего типа лихорадки всегда должен прежде всего думать об этом диагнозе. Далее, такие же приступы иногда с интервалами в течение ряда месяцев и лет склонны давать бронхоэкт а з ы. На третьем-месте по частоте этого типа лихорадки стоят бактериальные тромбофлебиты. При каждом дифференциальном диагнозе таких состояний надо учитывать, что туберкулез — это волнообразно протекающая болезнь. Редидивирующие лихорадочные приступы, часто длительностью всего в несколько часов, но с настоящими ознобами, наблюдаются также при закупорке камнем желчного протока. Если повышение температуры сопровождается кратковременной желтухой или болями в верхней части живота справа, то диагноз прост. Если же симптомы, указывающие на эту локализацию, отсутствуют, что бывает отнюдь не редко, то найти причину повышения температуры очень трудно.
Интермиттирующая печеночная лихорадка Шарко (Charcot, 1877), которая была известна также Ослеру, является результатом вентильной закупорки камнем желчного протока, с застоем желчи выше места закупорки и холангитом (Howard с сотрудниками).
в) Из вирусных заболеваний некоторые лица особенно подвержены заболеванию гриппом, который они переносят с регулярными промежутками, в форме, одинаковой каждый раз как по характеру, так и по длительности течения. Вероятно, все люди неоднократно переносят грипп или родственные инфекции.
г) Из риккетсиозов волынская (5-дневная) лихорадка протекает с короткими интервалами (5 дней); из. протозойных заболеваний всем известны 1—2-дневные повышения температуры с ознобами при малярии, так что в среднеевропейских и субтропических широтах лихорадочные приступы с короткими регулярными интервалами направляют мысль прежде всего на эти две болезни. Надо, однако, всегда исключать септические состояния, так как они могут симулировать картину малярии.
д) Волнообразное, ундулирующее, течение лихорадки наблюдается при бруцеллезе. Хотя этот тип лихорадки даже дал название самой болезни (febris undulans), он почти всегда, по крайней мере в настоящее время, в результате применяемого лечения отсутствует.
е) Ревматическая лихорадка имеет постоянную тенденцию к рецидивам, часто после многолетних промежутков. При синдроме Фелти лихорадочные приступы повторяются более или менее регулярно, приблизительно каждые 3 недели.
з) При рецидивирующих лихорадках надо не упускать из вида подагру, которая иногда дает приступообразное повышение температуры.
При рецидивирующих лихорадках надо исключить в качестве причины лихорадки агаммаглобулинемию, при которой изтза отсутствия гамма-глобулинов или при недостаточном их количестве не образуется достаточно защитных веществ, что повышает склонность организма к бактериальным инфекциям.
Здесь можно различать две группы: 1) отсутствие или недостаточное образование гамма-глобулинов, т. е. агаммаглобулинемию (врожденная как у детей, так и реже у взрослых), и 2) повышенное расходование их (нефротический синдром). Электрофорез сыворотки крови позволил в настоящее время выяснить эти состояния (Gitlin). Однако Barandun показал, что в отношении защиты от инфекций решающим является не только отсутствие или недостаток глобулинов, но и недостаточное образование антител, что имеет место также при гипо-, нормо- и даже при гиперглобулинемических состояниях.
Поэтому он предложил более широкий термин: синдром дефицита антител. Этот синдром характеризуется значительным уменьшением количества гамма-глобулинов, некоторым снижением альфа- и бета-глобулинов, а также дефицитом гуморальных антител. Синдром встречается, помимо врожденных форм, прежде всего при парапротеинемиях и в качестве сопутствующего явления при лимфаденозах и нефрозах (Barandun). Диагноз решается результатами иммуноэлектрофореза, доступного специальным лабораториям (Hitzig с сотрудниками).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

