Чем отличается гепатит с от вич инфекции
Обновлено: 25.04.2024
Медикаментозная профилактика ВИЧ-инфекции при рискепарентерального инфицирования
| Высокая, при глубоком колотом или резаном повреждении кожи, сопровождающемся кровотечением | Химиотерапия обязательна Комбинированная терапия обязательна в течение 4 недель. Прием трех препаратов - двух ингибиторов обратной транскриптазы: Азидотимидин (ретровир) 200 мг 3 раза в сутки; Ламивудин 150 мг 2 раза в сутки; и одного из ингибиторов протеаз: Индинавир 800 мг 3 раза в сутки; Саквинавир 600 мг 3 раза сутки |
| Умеренная, при неглубоких повреждениях с "капельным" отделением крови | Комбинированная терапия с использованием ингибиторов обратной транскриптазы в течение 4 недель |
| Минимальная, при поверхностной травматизации кожи и слизистых или попадании биологических жидкостей на слизистые оболочки | Химиотерапия желательна Терапия азидотимидином (ретровиром) в течение 4 недель |
- Аза Гасановна, высок ли риск заражения медицинских работников?
- Частота заражения ВИЧ в среднем составляет 0.3%. Это происходит чаще всего при загрязнении кожи и слизистых биологическими жидкостями больного (кровью, сывороткой, ликвором, спермой и др.) или при травматизации кожи во время выполнения медицинских манипуляций.
Следует отметить, что заражение вирусами гепатитов В и С происходит значительно чаще в связи с их меньшей инфицирующей дозой и высокой устойчивостью во внешней среде.
- В медицинские учреждения часто приходят необследованные больные. Есть ли способ быстро определить - является пациент носителем ВИЧ или нет?
- Для выявления негативной серологической реакции к ВИЧ допустимо провести экспресс-тест, позволяющий получить результаты в течение одного часа. Негативный результат ИФА доступен в течение 24-48 часов, стандартные серологические тесты требуют 3-7 дней.
- Какие технические средства могут защитить медицинского работника от заражения гемоконтактными инфекциями?
- Разумеется, все медицинские манипуляции с биологическими жидкостями и лабораторной посудой должны проводиться в резиновых перчатках. Медицинские работники, имеющие раны на руках, экссудативные поражения кожи, на время заболевания отстраняются от ухода за пациентами и контакта с предметами ухода.
- Что необходимо делать, если медицинский работник все же получил травму кожи во время медицинской манипуляции?
- При повреждении кожных покровов необходимо немедленно обработать и снять перчатки, выдавить кровь из ранки, затем под проточной водой тщательно вымыть руки с мылом, обработать их 70% и смазать ранку 5% раствором йода. При загрязнении рук кровью следует немедленно обработать их тампоном, смоченным 3% раствором хлорамина или 70% спиртом, вымыть их двухкратно теплой проточной водой с мылом.
При попадании крови на слизистые глаз их следует сразу же промыть водой или 1% раствором борной кислоты; на слизистую носа - обработать 1% раствором протаргола; на слизистую рта - прополоскать растворами 70% спирта, 0.05% марганцево-кислого калия, или 1% борной кислоты.
Опасность заражения существует при работе с загрязненными инструментами поэтому персонал должен использовать индивидуальные средства защиты (перчатки, маски, очки). Инструменты, поверхность рабочих столов, рабочие помещения, палаты должны быть тщательно продезинфицированы. Особое внимание следует уделить качеству дезинфицирующих средств. Они должны обладать выраженным вирицидным действием.
- Есть ли эффективные способы специфической профилактики вирусных гепатитов и ВИЧ-инфекции?
- Для надежной защиты медицинских работников от гепатита В проводится трехкратная иммунизация по схеме 0-1-6 (через 1 и 6 месяцев после первой прививки). В случае травматизации рук и других частей тела с загрязнением кожи и слизистых биологическими жидкостями проводится трехкратная иммунизация в более короткие сроки (по схеме 0-1-2) с ревакцинацией через 12 месяцев. Вакцинация должна быть выполнена как можно скорее - не позднее 1-2 суток после травмы. Пострадавшие должны наблюдаться не менее 6-12 месяцев у врача-инфекциониста. Медицинское наблюдение проводится с обязательным обследованием на маркеры вирусных гепатитов В, С и ВИЧ-инфекции. Медикаментозная посттравматическая профилактика ВИЧ-инфекции (ПТП) включает в себя применение антиретровирусных средств, таких как азидотимидин (ретровир), индинавир (криксиван), эпивир (ламивудин). Сочетание азидотимидина (ретровира) и ламивудина (эпивира) увеличивает антиретровирусную активность и преодолевает возникновение резистентных штаммов. Добавление ингибиторов протеазы (индинавир, фортоваза, саквинавир) особенно показано при случаях, связанных с высоким риском инфицирования. При назначении ПТП следует помнить о ее потенциальной токсичности. Поэтому подобная терапия должна назначаться по показаниям, в зависимости от степени риска заражения.

Проблем роста случаев заболевания ВИЧ-инфекцией и вирусными гепатитами все еще не теряет актуальности. Вместе с тем, при соблюдении рекомендаций врачей, ущерб от этих тяжелых заболеваний можно не только сократить, но и свести к минимуму. Основной задачей в борьбе с ВИЧ и гепатовирусами является максимальное распространение информации о путях их передачи и мерах профилактики, соблюдение которых помогает обезопасить себя от инфицирования.
Пути заражения ВИЧ и вирусными гепатитами
Вирус иммунодефицита человека (ВИЧ) и вирусы гепатитов вызывают так называемые парентеральные (внекишечные) вирусные инфекции, основной путь их передачи – половой (более 75% всех случаев носительства ВИЧ были приобретены через половой акт). Парентеральный путь передачи этих инфекций (через кровь) стоит на втором месте после полового.
Наиболее опасный из этих вирусов – ВИЧ. При отсутствии лечения инфицированный им человек умирает через 10-15 лет из-за развития синдрома приобретенного иммунодефицита, или СПИД (рис. 1). ВИЧ поражает клетки иммунной системы организма, Т-лимфоциты, в результате чего организм больного теряет способность противостоять инфекциям.
При наличии диагноза СПИД продолжительность жизни пациентов без приема лекарственных препаратов обычно не превышает 3-х лет.
Вирусы гепатитов А, В, С, D и E, согласно названию, поражают печень. Различными путями попадая в кровоток, гепатовирусы проникают внутрь гепатоцитов (клеток печени). Пораженный вирусом гепатоцит начинает вырабатывать на своей поверхности специфические вирусные антигены. Иммунная система организма распознает измененную клетку и уничтожает ее. В результате появляется клиника воспаления печени (гепатита): повышение температуры, желтуха, тошнота, рвота, усталость.
Гепатиты В и С могут переходить в хроническую форму, при этом поражение ткани печени продолжается годами практически незаметно для пациента. В результате развивается цирроз – конечная стадия замещения нормальной ткани печени соединительной тканью с практически полной утратой функций органа. Кроме того, хронические гепатиты могут приводить к раку печени. Именно поэтому гепатит С, несмотря на разработанное лечение, считается одним из самых опасных гепатитов – инфицирование и острая стадия могут протекать практически незаметно для больного, а симптомы появляются тогда, когда печень повреждена уже слишком сильно.
Статистика заболеваемости
Согласно данным UNAIDS, в 2019 году в мире порядка 38 млн человек жили с ВИЧ-инфекцией и около 1,7 млн человек получили инфекцию в этом же году. Среди больных насчитывалось 1,8 млн детей младше 14 лет. Около 7 млн инфицированных не знали свой ВИЧ-статус.
Значительная доля больных приходилась на страны Африки, в Европе количество больных оценивалось порядка 2 млн человек. Что касается вирусных гепатитов, по приблизительным оценкам ВОЗ, в мире насчитывается около 500 млн человек, хронически инфицированных вирусами гепатитов B и C. Вероятно, реальная цифра превышает прогнозную, так как учет заболевших сложнее вести в развивающихся странах. Кроме того, стоит учитывать вероятность наличия скрытых форм, протекающих незаметно для больных.
В России, по данным Федерального научно-методического Центра по профилактике и борьбе со СПИДом, число ВИЧ-инфицированных в 2011 году составляло 650 тыс. человек, а в 2018 году – уже больше миллиона. Только больных хроническим гепатитом С в России проживает более 3,5 млн человек, и это без учета больных хроническим гепатитом В, а также без учета острых форм и случаев инфицирования энтеральными гепатитами.
Каким образом можно заразиться?
Итак, пути передачи ВИЧ и гепатовирусов:
- Половой – при незащищенном половом контакте (вагинальном, оральном, анальном) с инфицированным человеком. Это основной путь распространения ВИЧ-инфекции и гепатитов B и С. До 70% всех случаев заражений ВИЧ происходит в результате незащищенных половых контактов. При этом методы барьерной контрацепции не являются 100%-й защитой от инфицирования, однако значительно снижают ее вероятность.
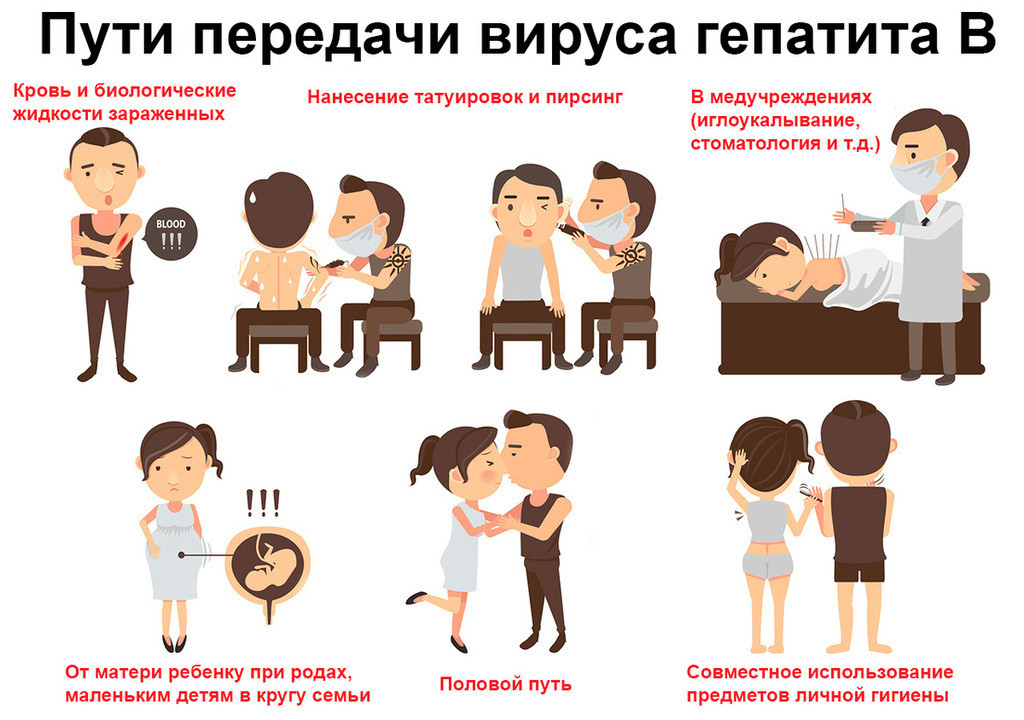
- Через кровь – при переливании инфицированной крови и ее компонентов, при пересадке инфицированных донорских органов, использовании нестерильных игл и медицинских инструментов (рис. 2). Рисунок 2. Пути передачи гепатита В. Источник: ann131313 / Depositphotos
- При нарушении целостности кожных покровов и слизистых оболочек – при попадании на них крови инфицированного.
- Вертикальный – от матери (беременной или кормящей) к ребенку.
- Энтеральный – основной путь передачи энтеральных гепатитов, вызываемых гепатовирусами A и E. Вирус попадает внутрь организма путем употребления зараженной воды и еды (рис. 3).
- При тесных бытовых контактах также могут передаваться энтеральные гепатиты A и E.
К парентеральным гепатовирусам, кроме B и С, относится также и вирус гепатита D. Он имеет те же пути передачи, однако инфицирование возможно только для человека, уже зараженного вирусом гепатита B. Без него вирус гепатита D не способен размножаться в человеческом организме.
Каким образом ВИЧ и гепатиты В и С не передаются?
ВИЧ, гепатиты B и С не передаются при бытовых контактах: через пищу, воду, воздушно-капельным путем. Нельзя заразиться этими вирусами, пользуясь общей посудой, телефоном, компьютером, туалетом, душем, прикасаясь к дверной ручке, а также от укусов насекомых и животных (рис. 4).
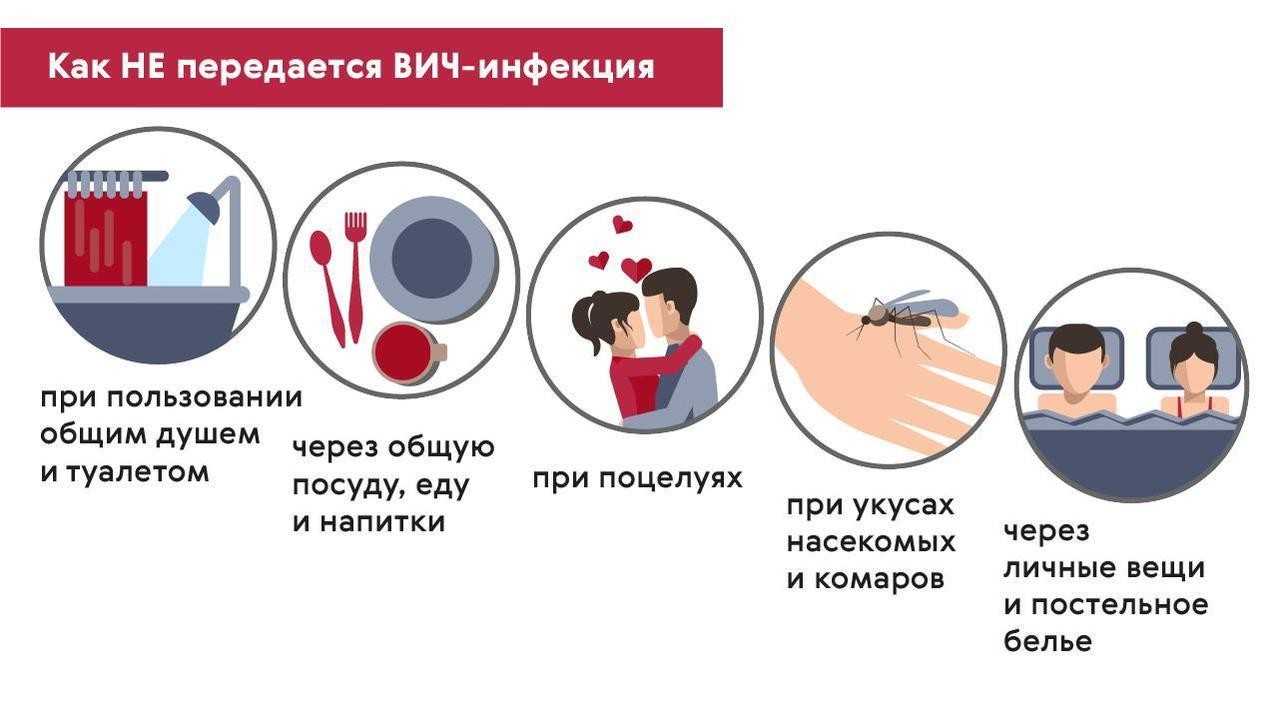
Рисунок 4. Как нельзя заразиться ВИЧ. Источник: МедПортал
Правила профилактики вирусных гепатитов и ВИЧ
Исходя из особенностей вирусов, можно выделить специфические способы профилактики инфицирования, а также общие – актуальные в равной степени для всех инфекций.
К общим правилам профилактики будут относиться:
- Профилактика незащищенных половых контактов:
- при каждом сексуальном контакте (включая оральный и анальный виды секса) использовать барьерные средства контрацепции;
- сохранять верность в отношениях с партнером, периодически сдавать тесты на ВИЧ-инфекцию, а также на носительство вирусов гепатита В и С.
- Профилактика передачи вирусов с инфицированной кровью:
- использование только одноразовых, стерильных игл, медицинских инструментов, а также инструментов в тату-салонах и косметологических кабинетах;
- тщательная проверка доноров и донорской крови на уровне организаций здравоохранения;
- отказ от наркотиков (инфицирование в результате приема инъекционных форм наркотических препаратов стоит на втором месте после полового пути передачи).
Гепатиты B и С
Для профилактики парентеральных вирусных гепатитов В и С актуальны все рекомендации, касающиеся защиты от инфекций, передающихся половым путем и через кровь.
Кроме того, для гепатита В разработана вакцина. Вакцинация проводится тремя дозами в детском возрасте. Взрослым и подросткам, которые не получили положенных трех доз или не были вакцинированы вовсе, рекомендована вакцинация оставшимися дозами или получение всего комплекса доз, соответственно. Вакцинация рекомендована и тем, кто не знает свой вакцинальный статус.
Гепатиты A и Е
Так как данные гепатиты относятся к энтеральным (с преимущественно пищевым путем заражения), основной мерой профилактики для них будет являться употребление безопасной (термически обработанной, в заводской упаковке) пищи и бутилированной воды. Актуальным для людей, проживающих в эндемичных по данным заболеваниям регионах, будет использование бутилированной воды для чистки зубов и мытья овощей и фруктов. Если бутилированная вода по каким-либо причинам недоступна, ее можно заменить кипяченой водой. Также стоит избегать контакта рук с лицом и не забывать про частое мытье рук и обработку их антисептическими средствами.
Важно! Перед поездками в эндемичные зоны рекомендуется вакцинация. Россия ввиду территориальной неоднородности относится к странам со средним уровнем заболеваемости. При планировании путешествия узнайте заранее эпидемиологическую обстановку в регионе.
Прививка против гепатита Е делается однократно, против гепатита А – дважды. Вторая доза вводится через 6-18 месяцев после первой, поэтому вакцинацию следует запланировать заранее.
Энтеральные гепатиты, в отличие от гепатитов B и С, не переходят в хроническую форму (с переходом в цирроз или рак печени в долгосрочной перспективе), однако являются инфекциями, доставляющими массу неудобств. Следует помнить, что их развитие можно предупредить, соблюдая меры профилактики и вакцинируясь перед поездками в неблагополучные регионы.
ВИЧ-инфекция
Вакцина от ВИЧ на сегодняшний день не разработана. Помимо описанных выше мер профилактики для ВИЧ-инфекции применимы:
- профилактика передачи ВИЧ-инфекции от матери к плоду. Заключается в приеме матерью АРВТ (антиретровирусной терапии). Таким образом, передача ребенку ВИЧ-инфекции от инфицированной матери сводится к 1-2%.
- В контексте профилактики, касающейся передачи ВИЧ-инфекции половым путем, дополнительно могут применяться антиретровирусные препараты для доконтактной профилактики (ДКП), если заранее известно, что половой акт будет с партнером, инфицированным ВИЧ. Также в течении 2-4 (но не позднее 72) часов после контакта с зараженными биологическими жидкостями проводится постконтактная профилактика.
Следует помнить, что, при условии тщательного приема АРВТ, вирусная нагрузка (содержание вируса в крови) у инфицированного человека сводится к нулю. Это значит, что он становится не заразным для окружающих людей.
Для того, чтобы знать свой ВИЧ-статус, необходимо пройти тестирование (рис. 5). Это можно сделать в любом учреждении здравоохранения по месту жительства. На официальном сайте интернет-портала Минздрава России о профилактике ВИЧ/СПИД содержится информация о СПИД-центрах, где можно бесплатно и анонимно сдать анализ крови на ВИЧ и получить консультацию врача.
Также в аптеках представлены экспресс-тесты на ВИЧ, пригодные для использования в домашних условиях. Это тест-полоски, которые могут показать наличие вируса в слюне. Диагностика занимает 20 минут. Однако следует помнить, что результат не является на 100% достоверным, существует вероятность как ложноположительных, так и ложноотрицательных результатов.
Заключение
На сегодняшний день проблема распространения ВИЧ-инфекции и вирусных гепатитов имеет большое значение во всем мире. Знание и соблюдение мер профилактики, вакцинация, периодическое тестирование населения делает возможным снизить рост заболеваемости и смертности от этих инфекций.
![Сколько живут с диагнозом СПИД и гепатит?]()
Медики иронично называют ВИЧ и гепатит C неразлучной парой. Оба заболевания крайне опасны, являются хроническими, сложно поддаются лечению, имеют схожую симптоматику.
Кроме того, у патологий схожий путь передачи. Вирусы-возбудители передаются преимущественно парентерально, то есть через кровь, но возможно инфицирование при незащищенном половом контакте и вертикальным путем.
Случаи, когда гепатит сопровождается ВИЧ, называют коинфекция. В сложившейся ситуации стабилизировать состояние пациента очень сложно. Лечение коинфекции – сугубо консервативное. В принципе гепатит Ц можно лечить хирургически при помощи трансплантации печени, но ВИЧ является основным противопоказанием к проведению оперативного вмешательства.
ВИЧ и гепатит C – это одно и то же?
Гепатит и ВИЧ это одно и тоже, или это совершенно разные заболевания? Безусловно, данные патологии разнятся. ВИЧ может протекать без гепатита, как и гепатит может протекать без ВИЧ-инфекции.
Многие люди ошибочно называют вирусные поражения печени ВИЧ, но на деле это не так. ВИЧ – это вирус иммунодефицита человека. Возбудитель – вирусный агент из рода Ретровирусов, относится к семейству Лентивирусов. Есть два типа ВИЧ – ВИЧ-1 и ВИЧ-2. Второй вариант встречается крайне редко.
Передается ВИЧ несколькими путями:
- При незащищенном половом контакте. Ранее считалось, что чаще ВИЧ болеют мужчины-гомосексуалисты, так как они пренебрегают средствами барьерной контрацепции.
- Через кровь. ВИЧ передается при переливании крови, а также при использовании инфицированных медицинских инструментах. Часто болезнь наблюдается у наркоманов, которые для введения наркотиков используют один и тот же шприц.
- Вертикальный. Вирус иммунодефицита человека передается от матери к ребенку во время родовой деятельности. Возможно инфицирование во время грудного вскармливания.
Гепатит Ц совершенно иное заболевание. Возбудителем является флавивирус. Передается инфекционный агент преимущественно через кровь и зараженные медицинские инструменты. Можно заразиться при посещении студий тату и пирсинга, парикмахерских, стоматологических клиник. Заразиться гепатитом при незащищенном половом акте можно, но вероятность этого невысокая. Также, в отличие от ВИЧ, флавивирус не всегда передается от матери к ребенку во время родовой деятельности.
Заразиться ВИЧ и гепатитом Ц через слюну, при поцелуе, воздушно-капельным путем, во время рукопожатия и объятий невозможно.
Коинфекция ВИЧ и гепатит C
Особенности клинических проявлений
Бывают случаи, что у человека крепкий иммунитет, и он вообще не подозревает о своем диагнозе, но при этом все равно является носителем вируса. В таких случаях какие-либо клинические признаки воспалительного процесса отсутствуют, но инфекция при этом может передаваться другим людям.
Характерные симптомы гепатита Ц:
- Боли в правом подреберье.
- Диспепсические расстройства – тошнота, рвота, диарея, метеоризм.
- Субфебрильная температура тела (от 37.1 до 38 градусов).
- Астеновегетативный синдром. Когда воспалительный процесс переходит в хроническую стадию, пациента постоянно мучают сонливость, низкая работоспособность, ломота в теле, головные боли.
- Незначительное пожелтение кожи, белков глаз и даже слизистых оболочек.
- Кожный зуд, гиперемия, жжение, сыпь.
ВИЧ инфекция тоже практически никак себя не проявляет. Инкубационный период может длиться от 3 месяцев до нескольких лет. Сначала патология протекает бессимптомно, но со временем у человека появляются следующие признаки:
- Увеличение лимфоузлов в области локтей, шеи и подмышечных впадин.
- Диарея.
- Увеличение размера печени и селезенки.
- Повышение температуры тела до 37-38 градусов.
- Повышенная потливость.
- Усталость, сонливость.
- Кожная сыпь.
- Ангина, пневмония, грибковые поражения кожного покрова и ногтевых пластин.
Как видно, симптоматика у патологий весьма схожа. В случае коинфекции выраженность признаков несколько выше. Медики также отмечают, что при гепатите и ВИЧ более выражена гепатомегалия, то есть увеличение печени.
Более того, при одновременном течении вирусных патологий состояние кожи ухудшается в значительной мере, возможно даже появление сосудистых звездочек. Не исключена кровоточивость десен, носовые кровотечения и даже варикозное расширение вен прямой кишки.
Диагностика и лечение
При подозрении на коинфекцию пациенту нужно пройти комплексную дифференциальную диагностику. Тактика диагностических мероприятий не зависит от возраста, половой принадлежности и иных индивидуальных особенностей.
Для выявления ВИЧ-инфекции принято использовать ИФА. Посредством данного исследования можно определить антитела к вирусному агенту. К тому же, при помощи ИФА врачами определяется количественное содержание инфекции в крови.
Чтобы выявить гепатит Ц, необходимо пройти ПЦР-исследование. Врачи исследуют количественные и качественные показатели инфекции, а также проводят генотипический анализ, в ходе которого устанавливают генотип вирусного агента-возбудителя.
Дополнительно назначаются ультразвуковое исследование гепатобилиарной системы, биохимический анализ крови, общий анализ крови, общий анализ мочи, КТ, МРТ, а по необходимости и биопсия.
Результаты диагностики вписываются во внутрибольничный лист, после чего лечащий врач назначает пациенту тактику лечения. Стоимость диагностических мероприятий составляет от 2 до 7 тысяч рублей, в зависимости от региона. Отметим, что сдавать анализы крови нужно натощак. По необходимости сдача крови проводится перед лечением, во время терапии и после прохождения терапевтических мероприятий.
- Антиретровирусная терапия. Применяются нуклеозидные ингибиторы обратной транскриптазы вируса (Абаковир, Ставудин, Ламивудин), ненуклеозидные ингибиторы обратной транскриптазы (Невирапин, Делавирдин), ингибиторы протеазы (Ритонавир, Нельфинавир, Саквинавир). Как правило, при ВИЧ комбинируют сразу несколько медикаментов. Принимать ЛС нужно на протяжении всей жизни.
- Противовирусная терапия, направленная на уничтожение вируса-возбудителя гепатита Ц. Золотым стандартом считается схема Интерферон + Рибавирин. Коренным образом поменяли тактику лечения новейшие противовирусные средства под наименованиями Ледипасвир, Даклатасвир, Софосбувир. С их помощью в 99% случаев даже хронический гепатит удается вылечить. Продолжительность противовирусной терапии составляет от 15 до 26 недель. При беременности принимать ЛС данного сегмента нельзя.
- Диета стол 5.
- Соблюдение правил интимной и личной гигиены, отказ от незащищенных половых контактов.
- Прием гепатопротекторов, средств на основе урсодезоксихолевой кислоты, спазмолитиков, сорбентов. Эти препараты купируют симптомы гепатита и поддерживают печень.
Прогноз и возможные последствия
ВИЧ и гепатит C – сколько живут с этими диагнозами? Ответить на этот вопрос однозначно нельзя. Все будет зависеть от возрастной группы пациента, наличия сопутствующих осложнений, стадии ВИЧ, тяжести воспалительного процесса в печени.
Если больной обратиться за помощью своевременно, и будет строго соблюдать все рекомендации врача, то он может дожить хоть до 100 лет, и при этом жить полноценно и оставаться трудоспособным. Также нужно учесть, что гепатит Ц – это не всегда хроническое заболевание. Если от него полностью избавиться, то ВИЧ будет протекать несколько легче.
Коинфекция может вызывать следующие осложнения:
- Рак печени.
- Цирроз.
- СПИД (синдром приобретенного иммунодефицита человека). Он является терминальной стадией ВИЧ.
- Грибковые поражения кожного покрова.
- Туберкулез.
- Пневмоцистная пневмония.
- Лимфома головного мозга.
- Фиброз печени.
- Саркома Капоши.
Альтернативное мнение
Доходы фармацевтических компаний исчисляются миллиардами долларов США. Для получения прибыли многие корпорации производят совершенно неэффективные и даже вредные лекарства, к которым относятся синтетические витаминные комплексы, статины, биодобавки и даже всеми известный Аспирин.
Тот факт, что гепатит Ц существует, безоговорочный. Ведь наличие вируса-возбудителя подтверждают практически все исследования. Но с ВИЧ и СПИД ситуация несколько иная. Еще в 1980-х годах биолог Дюсберг высказал мнение, что вируса иммунодефицита совершенно не связан с синдромом приобретенного иммунодефицита. Ученый пришел к такому выводу после анализа заболеваемости.
Существует даже сообщество так называемых СПИД-диссидентов. По их заверениям:
Также есть еще один интересный аргумент. Вирусом иммунодефицита заражено, по различным оценкам, от 20 до 30% жителей Африки. Несмотря на это, на материке за последние 10-15 лет наблюдается рекордный прирост народонаселения.
Подводя черту, можно сделать несколько выводов. Безусловно, ВИЧ существует, но его связь со СПИДом доказана лишь косвенно. К тому же, эффективность антиретровирусной терапии не доказана. Также настораживает тот факт, что до сих пор не была изобретена вакцина от ВИЧ и СПИДа при том, что человек в 21 веке научился лечить рак, чуму, холеру, оспу и полиомиелит.
![]()
ВИЧ и гепатит С зачастую идут рука об руку. Очень часто вместе с вирусом иммунодефицита человека у пациента обнаруживают еще и вирус гепатита С. Эти заболевания являются коинфекциями. Почему так происходит? Ответ очень прост: способы передачи этих заболеваний очень схожи. Как и ВИЧ, гепатит С передается половым путем, через биологические жидкости, от матери ребенку при родах. Сочетание в организме двух этих инфекций значительно ухудшает течение обеих болезней.
Актуальна ли это исследование? Разумеется, актуально, ведь сейчас как никогда ранее, на проблему ВИЧ и гепатитов обращают все больше и больше внимания во всем мире. Цель данного исследования: выявление особенностей протекания гепатитов различных видов у людей с ВИЧ-инфекцией.
Главной задачей данного исследования является первичная профилактика. Кроме того, мы рассматриваем особенности протекания ВИЧ-инфекции и гепатитов, как коинфекций, определяем общие пути передачи, а также лечение и факторы риска.
Впервые выявленных случаев гепатита С, по сравнению с прошлым августом, стало больше на 8%. Этот показатель растёт из года в год — по сравнению с 2015 годом, например, он увеличился почти на 20%. В свою очередь, хронический гепатит С в 70% случаев приводит к поражению печени. Сочетание ВИЧ-инфекции и гепатита С ассоциируется с более быстрым развитием заболеваний печени и с высоким риском смертельно опасного цирроза печени. Пока не установлено, как гепатит С влияет на прогрессирование ВИЧ-заболевания, хотя по некоторым данным гепатит может ускорить переход в стадию СПИДа.
Вирусные гепатиты — одна из наиболее частых причин хронических болезней печени, особенно опасных для людей с ВИЧ. В отличие от гепатитов В, С и D, путь передачи которых сходен с ВИЧ, вирусные гепатиты А и Е передаются подобно кишечным инфекциям. Из-за высокой устойчивости вируса гепатита В существует реальный риск заражения при пирсинге или нанесении татуировок нестерильными инструментами (при ВИЧ такой риск значительно ниже). Из всех вирусных гепатитов В с наибольшей вероятностью передается половым путем.
Около 30% всех заражений гепатитом В проходят бессимптомно; в таком случае диагноз можно поставить только по анализу крови. К симптомам гепатита относится желтуха (необычная желтизна кожи или глазных белков), потеря аппетита, тошнота, боль в желудке или суставах, повышенная утомляемость и некоторые другие. У части зараженных гепатит В переходит в хроническую форму; хронический гепатит в некоторых случаях ведет к тяжелым поражениям печени, включая цирроз.
Хронический Гепатит С развивается у 70 % инфицированных и влечет за собой хронические заболевания печени у 70 % из них. Наличие ВИЧ-инфекции и Гепатита С одновременно ассоциируется с более высоким титром вируса Гепатита С, более быстрым развитием заболеваний печени, а так же возрастающим риском цирроза печени. Влияние Гепатита С на прогрессирование ВИЧ-инфекции не является однозначным. Хотя в некоторых исследованиях указывается, что определенные типы этого вируса ускоряют переход ВИЧ-инфекции в стадию СПИДа, этот вопрос до сих пор остается открытым. Учитывая что пациенты с ВИЧ-инфекцией и Гепатитом С принимая комбинированную терапию живут дольше, то для того, чтобы изучить влияние Гепатита С на течение ВИЧ-инфекции требуется больше времени.
Лечение коинфекций гепатита С и ВИЧ-инфекции происходит гораздо сложнее. В первую очередь заниматься лечением должен опытный врач, который имел практику лечения обоих заболеваний. Кроме того, необходимо четко понимать, какое из заболеваний необходимо начать лечить в первую очередь. Факторами, которые могут оказать влияние на данный выбор, в первую очередь являются количество CD4 и степень повреждения печени. Как правило, вначале лечат именно печень, потому что препараты антиретровирусной терапии оказывают значительное воздействие на печень, в результате чего могут усугубить течение гепатита С. Но если уровень лимфоцитов CD4 очень низкий, то сначала назначают терапию для его повышения, т.к. интерферон, который используется для
лечения гепатита С, может еще сильнее понизить иммунный статус. Общие рекомендации ведения пациентов с ВИЧ и Гепатитом С?
а) Люди, инфицированные ВИЧ и Гепатитом С, должны быть проконсультированы по поводу безопасного поведения.
б) ВИЧ - положительные с подтвержденным диагнозом "Гепатит С" нуждаются в информации о том, как не навредить своей печени, о течении хронических заболеваний этого органа. В случае надобности, коинфицированные должны быть обеспечены адекватным лечением. Этим людям нужно избегать употребления больших доз алкоголя. Отказ от употребления алкоголя рекомендуется и потому, что влияние даже малых его доз на течение и прогрессирование болезни еще не изучено. Пациентам с коинфекцией необходимо консультироваться с лечащим врачом, прежде чем начинать прием любых лекарств, включая травы и альтернативное лечение из-за возможных побочных эффектов на печень.
в) В случае прогрессирования Гепатита С у людей с ВИЧ им рекомендуется сделать прививку от Гепатита А, так как этот вирус легче передается людям с хроническими заболеваниями печени. Так же, людям с коинфекцией рекомендуется вакцина против Гепатита В, так как у ВИЧ-положительных может быть вероятность передачи и этого вируса. Известно, что вакцины являются безопасными для ВИЧ-положительных и две трети тех, кому была сделана прививка, вырабатывают антитела. Тестирование на наличие антител к Гепатиту А после прививки не рекомендуется, а вот тестирование на антитела к Гепатит В должно быть проведено в течении одного - двух месяцев после первых серий вакцинации. Те люди, организм которых не выработал антитела, должны быть ревакцинированы.
г) Комбинированная терапия не влияет на Гепатит С. В то же время, у людей с коинфекцией, побочные эффекты от лекарств могут проявиться в большей степени, поэтому комбинированная терапия должна даваться им под строгим медицинским наблюдением. Но исследования показывают, что у большинства коинфицированных людей не обостряются симптомы Гепатита после начала приема комбинированной терапии .
д) В большинстве случаев применяется два способа лечения хронического Гепатита С: монотерапия альфа интерфероном и комбинированная терапия альфа интерфероном и рибавирином. При отсутствии ВИЧ-инфекции комбинированная терапия показывает лучшие результаты (30-40%), чем монотерапия (10-20%). Комбинированная терапия более эффективна против генотипов Гепатита С №2 и №3, и требует более короткого периода применения. Не смотря на то, что комбинированная терапия имеет большое количество побочных эффектов, она является наиболее применяемой в различных странах мира. Обычно, монотерапию применяют для лечения тех пациентов, у которых есть противопоказания к применению рибавирина.
е) Как показали исследования, действие монотерапии интерфероном на Гепатит С у ВИЧ+ пациентов несколько ниже, чем у ВИЧ - отрицательных, но эти данные не имеют большого статистического значения. Коинфицированные пациенты довольно хорошо переносят монотерапию. Не было исследовано побочных эффектов от длительного применения комбинированной терапии у коинфицированных людей, но проводимые исследования говорят, что она лучше, чем моно. Побочные эффекты комбинированной терапии у ВИЧ - положительных людей проявляются в большей степени. Комбинированная терапия для лечения Гепатита С у ВИЧ - положительных должна применяться с осторожностью до того момента, пока не будут проведены дополнительные исследования.
ж) Люди с хроническим Гепатитом С, которые продолжают употреблять алкоголь, рискуют своей печенью; мало того, противовирусная терапия может оказаться для них неэффективной. Поэтому строгая алкогольная абстиненция рекомендуется людям, принимающим противовирусную терапию, а интерферон нужно с осторожностью назначать тем, кто недавно прекратил употребление алкоголя. Обычно перед началом терапии рекомендуется полугодовое воздержание от алкоголя, таким пациентам возможно понадобятся алкогольно-реабилитационные программы.
По данным ВОЗ заболевания, вызванные вирусами гепатита А, В, С, D и Е, представляют серьезную проблему для общественного здравоохранения во всем мире. С 2008 года по инициативе Международного Альянса по борьбе с Гепатитами (World Hepatitis Alliance) Всемирный День борьбы с гепатитом проводился 19 мая.
Всемирная организация здравоохранения (ВОЗ) присоединилась к этой инициативе и с 2011 года объявила 28 июля Всемирным Днем борьбы с гепатитом. В целях снижения распространения ПВГ при оказании населению медицинской помощи максимально используется одноразовый медицинский инструментарий, применяются современные средства дезинфекции и методы стерилизации изделий медицинского назначения. Полностью удовлетворяются потребности организаций здравоохранения республики одноразовыми шприцами для проведения инъекций. К донорству не допускаются лица без определенного места жительства. Все доноры перед забором крови проходят медицинский осмотр, для тестирования их крови используются современные лабораторные тесты, введена карантинизация плазмы крови – плазма направляется в организации здравоохранения для трансфузии пациентам через 6 месяцев после получения повторных отрицательных результатов лабораторных исследований донора. В практику здравоохранения внедрены технические нормативные правовые акты по профилактике и эпидемиологическому надзору за вирусными гепатитами.Главный способ профилактики гепатита С, как и ВИЧ — прекращение инъекционного употребления наркотиков. Зубные щетки, бритвы и другие предметы, которые могут иметь контакт с кровью, должны быть индивидуальными. К сожалению, очень большое число ВИЧ-положительных даже не догадываются, что наряду с ВИЧ в их организме находится вирус гепатита С. В результате чего он может быть обнаружен лишь на тех стадиях, которые уже не будут поддаваться лечению. Поэтому крайне важно, чтобы ВИЧ-положительные проходили тестирование на гепатиты С и В. Это поможет обнаружить болезнь на ранних стадиях, а значит повысит вероятность выздоровления. В этот же комплекс мер входит консультирование больных СПИДом, проведение бесед, лекций. В рамках вторичной профилактики синдрома ВИЧ и СПИДа (СПД) осуществляется лечение второстепенных недугов, сопровождающееся подробными исследованиями иммунного статуса пациента.
Проводимые меры и подобные исследования (в целях просвещения) в связи со статистикой данных инфекций на сегодняшний момент действительно очень важны, так как гораздо проще и эффективнее предотвратить заражение, нежели принимать АРВ (антиретровирусные) препараты до конца жизни.Читайте также:



