Через сколько можно мыться после опоясывающего герпеса
Обновлено: 19.04.2024
Лишай у человека относится к группе заболеваний кожи с грибковой и реже вирусной этиологией. Встречаются случаи неинфекционного происхождения. Сопровождается некрозом тканей и появлением очаговых пятен, узелковых образований и воспалений.
В зависимости от типа возбудителя различают лишай на теле человека семи видов. Каждый из них имеет свои особенности проявления, тяжести течения и локализации.
Информация о лишае: симптомы, виды, причины и проявление
Болезнь лишай может возникать неоднократно у взрослых и детей. В большинстве случаев она заразна. В зоне риска находятся люди со сниженным иммунитетом.
Проявляется лишай у человека в виде единичных или множественных очаговых поражений с достаточно четкими границами. Бляшки преимущественно круглой формы с чешуйчатой поверхностью, которые могут возникать на разных участках тела. Основные факторы развития недуга:
- переохлаждение и перенесенное вирусное заболевание;
- частые стрессовые состояния;
- игнорирование личной гигиены;
- влияние плохой экологии;
- неврологические нарушения;
- гормональные сбои в организме.
Проявление симптомов
- сыпь в виде красных или розовых пятен (могут быть отечными);
- сыпь желто-коричневого цвета;
- болезненные ощущения в области пятен;
- образование на пятнах пузырьков или чешуек;
- ощущение зуда и жжения;
- повышение температуры тела (не всегда);
- проплешины в волосистой части головы;
- общее плохое самочувствие.
Семь видов болезни
В медицинской классификации лишай на коже может иметь семь разновидностей. Во время осмотра у врача может быть диагностирован один из следующих типов лишая:
Описание видов лишая
Все разновидности лишая требуют лечения. Изначально для выбора адекватной терапии требуется грамотная диагностика. Опоясывающий лишай на теле имеет вирусно-герпетическое происхождение. Локализация – межреберная область, по ходу расположения нервов. Возможно проявление и в других местах с основными нервными стволами. Чаще всего бывает с одной стороны тела в виде пузырьковой сыпи с образованием позже корочки. Инкубационный период лишая – в среднем 14 дней, но диапазон может быть от 11 до 21 дня. Если форма заболевания глазная, без своевременного лечения можно потерять зрение.
Лишай у ребенка чаще всего диагностируют стригущий. Трихофития и микроспория могут поражать кожу лица, головы, плеч, шеи. Природа возникновения – грибки Microsporum и Trichophyton. Лишай на голове у ребенка в большинстве случаев развивается именно стригущего типа. Пути заражения бывают: контактно-бытовой, при контакте с больным человеком или животными.
Лишай на голове проявляется в виде розовых пятен с постепенным отторжением волос в их зоне роста, из-за чего образуются проплешины. Со временем может начаться зуд, а до активного проявления протекает бессимптомно.
Розовый лишай (эритематозно-сквамозный дерматоз, питириаз или болезнь Жибера) имеет вирусную природу. Провоцирует развитие болезни герпетический вирус 6 или 7 типа. Возникает чаще всего в осенне-весенний период. Свойственно, что проявляется розовый лишай в паху, а также на руках и ногах. Бляшки до 20 мм в диаметре. В центре желтовато-коричневого или розового цвета. Когда материнское (самое большое) пятно пропадает, чувствуются симптомы простуды. Лишай на руке, как и в других местах, сопровождается зудом.
Отрубевидный вид болезни вызывается грибком Malassezia. Пик заболевания попадает на летнее время. Этот кожный лишай склонен к рецидивированию. Для него характерны пигментные пятна желтого, розового, коричневого цвета, которые со временем сливаются. Воспаление отсутствует, но характерное шелушение есть. Локализация – по всему телу, кроме конечностей и головы. Типичная картина – лишай на спине. Требует лечения, в противном случае может перейти в хроническую стадию течение заболевания.
Красный плоский вид возникает достаточно редко. Локализуется лишай во рту, на слизистых оболочках, предплечьях, голеностопных и лучезапястных суставах. Может разрушать ногтевые пластины. У женщин, если есть факт заболевания в ротовой полости, большая вероятность поражения и зоны наружных половых органов. Также проявляется лишай на груди. Зуд может распространяться на все тело. У мужчин лишай на члене концентрируется в зоне головки.
Белый (солнечный) тип болезни относится к наименее агрессивным. Течение болезни может длиться годами. Вызывается лишай дрожжевыми грибами. Часто поражает людей в возрасте до 30 лет. Проявляет лишай симптомы в области головы, груди. К солнцу не имеет отношения, но на загорелой коже хорошо заметен. Лишай на руке также может проявляться. Псориаз или чешуйчатая форма заболевания имеет неинфекционную природу развития. Относится к аутоиммунным патологиям. При отсутствии лечения повышается риск развития артрита.
Как можно вылечить лишай у взрослых и детей
При появлении кожного лишая необходимо обратиться к дерматологу для диагностики. Необходимо правильно установить диагноз. Разные виды лишая требуют адекватной терапии.
У взрослых и детей лишай на коже лечению поддается. На ранних стадиях заболевания некоторые формы могут протекать бессимптомно. Если признаки лишая стали проявляться в виде пятен разного размера с образованием чешуек или пузырей, важно начать терапию. Она может быть направлена на устранение грибковой или вирусной инфекции.
Диагностические мероприятия и лечение
С учетом того, что бывают разные виды лишая, диагностика стоит на первом месте. В ее состав входят:
- визуальный осмотр;
- осмотр с лампой Вуда; и крови; ;
- иммунологическое обследование.
После получения результатов с определением типа возбудителя лечение лишая на коже назначается в установленном порядке. В зависимости от диагноза может быть прописан прием противогрибковых препаратов как для наружного применения, так и для приема внутрь. Терапия может носить противозудный характер.
Лишай у ребенка лечения требует под контролем врача. При соблюдении рекомендаций выздоровление наступает достаточно быстро. При отсутствии терапии лишай на лице или на других частях тела к лишаю может присоединиться бактериальная инфекция. Возможно распространение патологии на внутренние органы.
У взрослых и детей лишай лечению препаратами поддается при правильном назначении врачом. Системная терапия может длиться от 14 дней до нескольких месяцев.
Самолечение: последствия и опасности
Лишай у человека – частое дерматологическое заболевание. В домашних условиях не рекомендуется проводить самостоятельное лечение. Лишай на ноге или теле может иметь заразный характер и передаться контактно-бытовым путем другим членам семьи. При самолечении возможно неправильное использование препаратов. Например, частой ошибкой является прием противомикробных лекарств при опоясывающей форме заболевания, которая носит герпетический характер. Лишай на голове, теле, конечностях при неправильном лечении может привести к длительному течению инфекции, развитию осложнений.
Медицинская помощь в диагностике и лечении лишая в Москве
Лишай на коже диагностирует дерматолог или дерматовенеролог. Правильно поставленный диагноз – половина успеха.
В сложных случаях лишай лечат в стационаре под наблюдением доктора. При типичных и неосложненных формах терапия проводится амбулаторно. Назначенное лекарство от лишая и его прием должны сопровождаться дома обработкой одежды и постельного белья горячим паром или кипячением.
Опоясывающий лишай поражает 10-20% людей, ранее болевших ветряной оспой. Особую обеспокоенность у ученых вызывает манифестация болезни (появление выраженных симптомов) у людей, недавно перенесших коронавирус. Так, согласно данным исследования, опубликованного в Journal of the American Academy of Dermatology в июле 2020 года, у 18 из 88 пациентов с COVID-19 были зафиксированы болезненные кожные высыпания по типу ветряной оспы на восьмой день заболевания.
Что такое опоясывающий лишай
Как передается опоясывающий лишай
Опоясывающий герпес (син. — опоясывающий лишай) — это вторичная инфекция, которая развивается только у людей, ранее переболевших ветрянкой. Активация вируса обычно происходит на фоне ослабления клеточного звена иммунитета и воздействия неблагоприятных факторов — таких, как:
- Гиповитаминоз
- Прием гормональных препаратов
- Лучевая или химиотерапия
- Заболевания крови, сахарный диабет, онкология
Более подвержены рецидивам опоясывающего лишая женщины, а также носители мутации гена интерлейкина и пожилые люди — так, среди взрослых в возрасте 85 лет 50% людей перенесли хотя бы один эпизод заболевания. А у пациентов с иммунодефицитами, в частности, с ВИЧ, риск реактивации герпеса 3 типа возрастает в 20 раз по сравнению с людьми с нормальным иммунным статусом.
Как выглядит опоясывающий лишай
Для опоясывающего лишая характерны пузырьковые, сгруппированные высыпания по одной стороне тела. Высыпания на коже бывают разной интенсивности — от легкой формы в виде отдельных пузырьков, до тяжелой диссеминированной, при которой везикулярная сыпь распространяется по всему телу с обеих сторон.
Нередко заболевание начинается с лихорадки, общей интоксикации, зуда и жжения кожи, боли вокруг глаз и носа.
Чем обезболить опоясывающий лишай
Основной симптом опоясывающего лишая, отличающий его от других инфекционных заболеваний с кожными проявлениями — боль, которая может возникать как до появления высыпаний, так и после их заживления. Для обезболивания врачом назначаются нестероидные противовоспалительные средства.
Частое осложнение опоясывающего лишая — постгерпетическая невралгия, сильный болевой синдром, который длится не менее 120 дней. Боли могут беспокоить человека несколько месяцев и даже лет после выздоровления. Постгерпетическая невралгия развивается преимущественно у пожилых людей — так, около 50% случаев фиксируется у пациентов старше 60 лет.
Чем лечат опоясывающий лишай
Схема лечения инфекции Varicella Zoster включает противовирусные и нестероидные противовоспалительные препараты. При постгерпетической невралгии врачом-неврологом дополнительно назначаются антидепрессанты и антиконвульсанты.
Лучшей профилактикой развития опоясывающего лишая в зрелом возрасте является вакцинация от ветрянки — как детей, так и взрослых, ранее не контактировавших с этой инфекцией.
Какой врач лечит опоясывающий лишай
Лечение опоясывающего лишая входит в компетенцию врача-дерматовенеролога. В случае с опоясывающим лишаем важно обратиться к врачу не позднее 3 суток после появления болезненных ощущений и сыпи: чем раньше назначается противовирусная терапия, тем легче проходит заболевание. Консультацию дерматолога можно получить в Институте VIRTUS — редкие и хронические болезни кожи как раз и являются нашей специализацией.
Запишитесь на прием к дерматологу
Лучшие специалисты, более чем тридцатилетний опыт, десятки тысяч пациентов вернувших здоровье!
Будем рады вам помочь!
Записаться на консультацию
Записаться на консультацию
Популярные вопросы
Сыпь при опоясывающем герпесе мочить нельзя — при повреждении пузырьков в более глубокие слои кожи может проникнуть инфекция, что потребует дополнительной антибиотикотерапии. Рекомендуется выполнять минимальные процедуры гигиены, ежедневно менять нательное белье, а постельные принадлежности после больного стирать при высоких температурах и обязательно гладить.
Для Varicella Zoster характерно затяжное течение — до 3-4 недель. При легкой форме болезни, которая лечится амбулаторно (дома), пузырьки на коже подсыхают через 6-8 дней после появления первых высыпаний. На их месте образуются корочки-струпья, которые вскоре отпадают.
Выделение вируса в окружающую среду происходит до полного заживления элементов высыпаний на теле больного. Путь передачи герпеса 3 типа — контактный, вирус выделяется из пузырьков с жидкостью на коже. Интересно, что люди без антител к Varicella Zoster (ранее не болевшие ветрянкой), после контакта с носителем герпеса заболевают острой формой инфекции — ветряной оспой.
Преимущественно опоясывающий лишай проявляется на одной стороне тела, по ходу вовлеченных в воспалительный процесс нервов. Также вирусная инфекция может распространиться на одну из ветвей тройничного нерва — глазную, и вызвать офтальмологический опоясывающий герпес. В этом случае сыпь локализуется на коже от периорбитальной области (около глаз) до теменной части головы. При синдроме Рамсея-Ханта высыпания локализуются в ротовой полости или наружном слуховом проходе, что сопровождается параличом мышц лица.
Длительное течение болезни часто фиксируется у пожилых и людей с иммунодефицитами. Имеет значение кратность приема противовирусных лекарств и время начала терапии. Больным с генерализованной (по всему телу) формой герпесной инфекции 3 типа часто требуется госпитализация.
Если вы страдаете от проявлений опоясывающего герпеса (зудящей сыпи, сильного болевого синдрома) — незамедлительно обратитесь за помощью к дерматовенерологу Клиники VIRTUS. Грамотно составленная схема терапии поможет ослабить симптомы болезни в первый же день начатого лечения.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
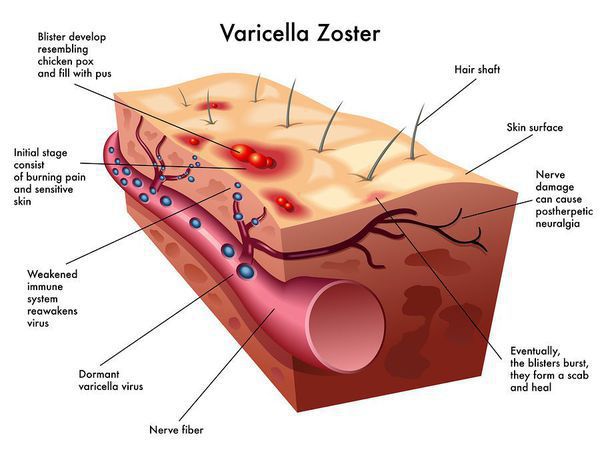
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
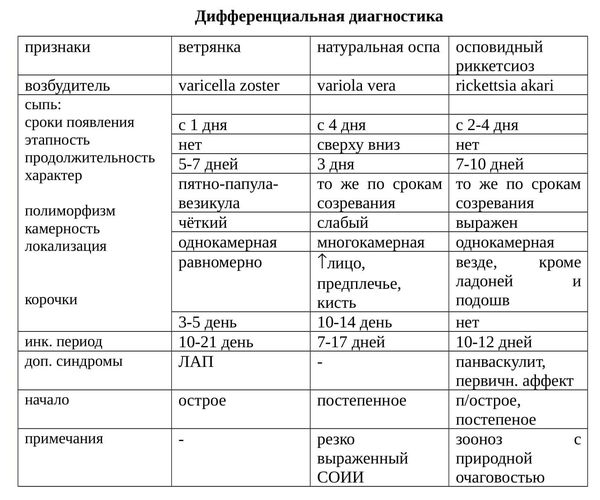
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
У людей, ранее переболевших ветряной оспой, возможна реактивация сохраняющегося в организме вируса. Повторное инфекционное заболевание называют опоясывающим лишаем. Возбудитель болезни – вирус, который в латентной форме локализован в спинномозговых корешках. При повторной активации он через межпозвоночные нервные узлы проникает в периферические нервы и находящиеся вблизи от них кожные покровы. Заболевание проявляется в виде сильных болей и высыпаний в виде пузырьков.
Почему возникает заболевание?
Единственная причина опоясывающего лишая – это пробуждение спящего вируса. При первичном инфицировании этот вирус вызывает ветряную оспу. По окончании болезни он остается в организме, находясь в неактивном состоянии. Активация происходит при снижении иммунитета, которое может быть спровоцировано:
- переохлаждением либо перегревом;
- респираторной инфекцией, гриппом или другим инфекционным заболеванием, ослабляющим иммунную систему;
- стрессовым или депрессивным состоянием;
- длительной инсоляцией или чрезмерно частыми посещениями солярия;
- развивающимся онкозаболеванием либо прохождением курса лучевой терапии;
- наличием ВИЧ-инфекции;
- длительным курсом лечения кортикостероидами либо иммунодепрессантами;
- беременностью;
- недавно перенесенным хирургическим вмешательством, травмой или трансплантацией органа;
- наличием вредных привычек – алкоголизмом или наркоманией;
- пожилым возрастом.
У заболевания не наблюдается сезонности. Основная группа – люди старше 60 лет, среди которых опоясывающий лишай встречается с частотой порядка 10-12 случаев на тысячу. Повторные рецидивы происходят не более чем у 5% пациентов.
Как начинается опоясывающий лишай?
Большинство людей, переболевших ветряной оспой, не сталкиваются с повторным проявлением инфекции и даже не подозревают, что это возможно. Признаки опоясывающего лишая различны для разных форм заболевания.
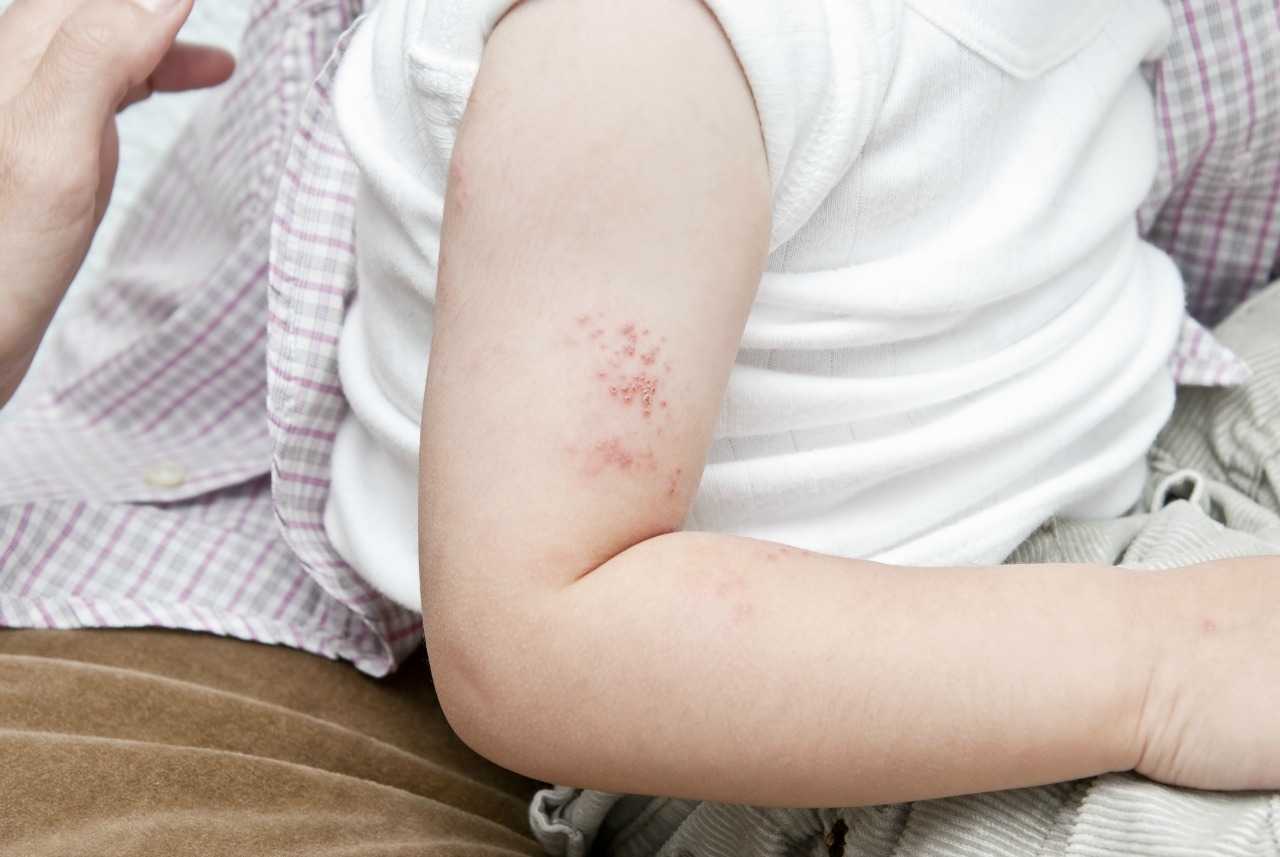
- Ганглиокожная. Продромальный этап продолжается около недели и проявляется легким недомоганием с незначительными болевыми ощущениями на участках, где впоследствии появятся высыпания. Возможно нарушение чувствительности кожи. Затем боли усиливаются, появляется комплекс признаков, характерных для присутствия в организме инфекции. Чувствительность участков кожи возрастает настолько, что боль может ощущаться из-за дуновений ветра. В течение недели на болезненных участках кожа краснеет, появляется сыпь в виде пузырьков с прозрачным содержимым. Спустя 4-5 дней на месте пузырьков появляются корочки, которые затем отпадают. Болезнь длится от двух до четырех недель.
- Глазная. Начало напоминает ганглиокожную форму, однако высыпания локализуются на коже лица, поскольку инфекция поражает тройничный нерв и гассеров узел. Сыпь покрывает кожу носа, окружает глаз и переходит на лоб, продолжаясь до теменной области. Иногда поражается глаз.
- Ушная. Заболевание поражает ушную раковину и наружные покровы слухового прохода, больной перестает ощущать вкус. Могут быть парализованы лицевые мышцы и лицевой нерв.
- Гангренозная. Из-за глубокого поражения кожных покровов начинается некротизация тканей. Возможно геморрагическое пропитывание пораженных участков. После заживления на теле остаются глубокие рубцы. Эта форма болезни наиболее часто развивается у людей пожилого возраста с тяжелым хроническим заболеванием – язвенной болезнью, сахарным диабетом и т.д.
- Менингоэнцефалитическая. Тяжелая форма заболевания с высокой летальностью развивается при поражении нервных окончаний головы. Для нее характерна высокая температура, головные боли, тошнота, рвота, нарушения сознания. Больной впадает в кому.
- Диссеминированная. Развивается на фоне ВИЧ, поражает различные внутренние органы, высыпания распространяются по всей поверхности кожи.
- Ганглионевралгическая. Присутствует только болевой синдром, без поражения кожи. Из-за этого диагностика опоясывающего лишая затруднена, и лечение начинается поздно.
При любой форме заболевания может развиться поражение нервных вегетативных узлов, что приводит к появлению нетипичных симптомов – запорам либо диарее, задержке мочеиспускания и др.
Диагностические исследования
Часто врач готов поставить диагноз уже на основе наблюдаемых симптомов опоясывающего лишая. Однако для подтверждения назначаются клинические исследования, в числе которых:
- анализ крови (общий);
- анализ крови (биохимия);
- анализ крови (ИФА-диагностика);
- ПЦР содержимого пузырьков, крови, ликвора;
- экспресс-исследования крови.
Как правило, лабораторные анализы назначают детям с ослабленным иммунитетом и на первом году жизни, а также пациентам с атипичным течением или тяжелой формой болезни.
Как и чем лечится?
В большинстве случаев лечение опоясывающего лишая заключается в уменьшении болезненных ощущений пациента, предотвращении осложнений и ускорении выздоровления. Лекарственные препараты обычно назначают пожилым и ослабленным пациентам. Больной обычно остается дома, госпитализация проводится лишь при поражении глаз и мозга.
Как правило, медикаментозная терапия включает:
Молодым пациентам обычно не требуется медикаментозная поддержка.
Для предупреждения развития болезни, в качестве профилактики опоясывающего лишая людям старше 60 лет рекомендуется вакцинация живой вакциной Zostavax. Она снижает риск болезни не менее, чем на 50%.
Чем опасно заболевание
Медики отмечают ряд тяжелых последствий опоясывающего лишая, которые развиваются при неблагоприятном развитии болезни. Среди них:
- паралич, в том числе лицевого нерва;
- поражения внутренних органов;
- тяжелые бактериальные инфекции, гнойные воспаления;
- при глазной форме – неврит зрительного нерва, снижение остроты зрения;
- при энцефалитической форме – развитие менингоэнцефалита.
Раннее обращение к врачу позволяет вовремя распознать тяжелую форму болезни и принять необходимые меры для купирования последствий.
Часто возникающие вопросы
Заразен ли опоясывающий лишай?
После появления высыпаний на коже больной может передать инфекцию людям, которые ранее не болели ветряной оспой.
Можно ли мыться при опоясывающем лишае?
Часто любые прикосновения к пораженным участкам кожи вызывают сильную боль, поэтому некоторые врачи рекомендуют пациентам воздержаться от мытья до появления корочек. Других препятствий для этого нет, хотя ванну лучше заменить прохладным душем. После купания влажную кожу рекомендуется не вытирать, а осторожно промакивать полотенцем.
Передается ли опоясывающий лишай к плоду при беременности?
Передача вируса от матери к плоду во время беременности в принципе возможна, но на практике встречается крайне редко. Медицине известны всего несколько таких случаев.
Читайте также:

