Через сколько увеличивается печень при гепатите с
Обновлено: 25.04.2024
Острый гепатит – одно из многих заболеваний печени, при котором возможна гепатомегалия на УЗИ. Затухание ультразвука в печени происходит и в норме. Однако описана диффузная перипортальная повышенная эхогенность в случаях острого вирусного гепатита. Этот паттерн, вызванный инфильтрацией лейкоцитами, также может появляться при токсическом гепатите. Однако этот проявление при ультразвуковой диагностики печени не является ни постоянным, ни конкретным.
Увеличение печени на УЗИ при вирусном гепатите
Гепатит - общее название для воспалительных и инфекционных заболеваний печени, которых насчитывается множество причин. Заболевание может возникнуть в результате местной инфекции (вирусный гепатит), от инфекции в других частях тела (например, инфекционный мононуклеоз или амебиаз), или от химического или токсичного препарата. Более мягкое воспаление ухудшает функцию гепатоцитов, в то время как более тяжелое воспаление вызывает некроз и может привести к непроходимости крови и желчи в печени и нарушение функции клеток печени и приводит к ее увеличению.
Гепатит является результатом инфекции, вызванной той же группе вирусов, которые специально направлены на гепатоциты. Они включают вирус гепатита a (HAV), вирус гепатита В (HBV), вирус гепатита С (HCV), вируса гепатита D (HDV) может, вирус гепатита Е (HEV) и гепатит G. В Красноярске на УЗИ печени встречается около 60% пациентов с острым вирусным гепатитом типа B, около 20% с типом A, и около 20% - это другие типы. Пациенты с острым и хроническим гепатитом изначально может представить симптомы похожие на грипп с поражением желудочно-кишечного тракта, в том числе потеря аппетита, тошнота, рвота и усталость. Вирусный гепатит может быть смертельным из-за вторичного острого некроза печени или переходит в хронический гепатит, который может приводить к портальной гипертензии, циррозу печени и формированию гепатоцеллюлярной карциноме (ГЦК).
Гепатит А распространяется преимущественно за счет фекального загрязнения, т. к. вирус живет в желудочно-кишечном тракте. Этот вирус найден во всем мире. В развивающихся странах эта болезнь является эндемической, и заражение чаще происходит у детей младшего возраста.
Гепатит А - это острая инфекция, которая приводит к полному выздоровлению или смерти от острой печеночной недостаточности. Гепатит B вызван вирусом типа В, который существует в крови и может передаваться через переливание инфицированной крови или плазмы, или через использование зараженных игл. Гепатит B представляет собой наибольший риск для работников здравоохранения из-за особенностей передачи. Этот вирус также содержится в жидкостях организма, таких как слюна и сперма, и может передаваться при половом контакте.
Гепатит С диагностируется по наличию в крови антител к вирусу гепатита С (анти-HCV). Это заболевание является серьезной проблемой здравоохранения в Красноярске.
Гепатит D - это вирус, у которого его инфекционность полностью зависит от вируса гепатита В. От этой в Красноярске, страдают в первую очередь на потребители инъекционных наркотиков.
УЗИ печени при остром гепатите
При остром гепатите, без осложнений, клиническое выздоровление обычно наступает в течение 4 месяцев. Осложнения гепатит сопровождается повреждением печени и может варьироваться от легкого заболевания до массивных некрозов и печеночной недостаточности. На УЗИ печени врач может увидеть патологические изменения включают следующие:
- повреждения клеток печени, набухание гепатоцитов, и дистрофия гепатоцитов, которое может привести к некрозу клеток;
- ретикулоэндотелиальный и лимфоидный ответ в виде расширения клеток Купфера;
- регенерацию.
Результаты ультразвукового исследования. На УЗИ текстура печени может казаться нормальной или сонографист может заметить, что границы воротной вены более заметным, чем обычно и паренхимы печени является немного более эхогенная, чем обычно, обогащение сосудистого рисунка зачастую присутствует. Определяется гепатоспленомегалия и утолщение стенки желчного пузыря.
УЗИ печени при хроническом гепатите
При хроническом гепатите наблюдается увеличение затухание ультразвуковой структуры печени, так и микронодуляция, которая также имеет тенденцию быть перипортальной. Мы обсудим подобные изменения в статье о циррозе. При хроническом активном гепатите печень на УЗИ имеет гетерогенный вид, который трудно отличить от других патологий. Мы снова обсудим гепатит в статьях о желтухе, а также в разделах, посвященных острому холециститу и панкреатиту. Точный диагноз требует биопсии под ультразвуковым контролем.
На самом деле, хотя невозможно точно определить наличие острого панкреатита без гистологических данных, не редкость увеличение поджелудочной железы в случаях, связанных с гепатитом. Предполагаемый диагноз панкреатита, по данным УЗИ, подтверждается тем фактом, что железа возвращается к нормальному размеру, когда гепатит исчезает.
Врожденный фиброз на ультрасонографии
В случаях врожденного фиброза существуют перипортальные гиперэхогенные зоны, которые распространяются по всей печени. Эта неспецифическая патология печени обычно обнаруживается при ультразвуковом обследовании печени, обусловленном диагнозом почечная канальцевая эктазия. Гиперэхогенные перипортальные зоны, обусловленные фиброзом, также встречаются при шистосомозе и бактериальном холангите, который обусловлен паразитом Clonorchis sinensis, также ответственным за внутрипеченочные камни. Фиброз также вызван хроническим токсическим гепатитом.
Таким образом, перипортальные гиперэхогенные зоны могут быть обусловлены:
- острый гепатит
- хронический токсический гепатит
- врожденный фиброз
- шистосомоз
- бактериальный холангит
Необычной причиной гиперэхогенных зон в печени является наличие микропузырьков воздуха, распространяющихся из воротных вен, например, в случае некротического энтерита. В таких случаях можно оценить сильное эхо от микропузырьков в воротной вене, и их следует отличать от нормальных эхосигналов, вызванных агломерированными эритроцитами.
Другие неспецифические гепатомегалии при ультразвуковом исследовании
Я не буду перечислять все причины гепатомегалии: хороший врач знает их наизусть. Гепатомегалия является одной из патологий, обнаруженных при лимфомах и лейкозах. Тем не менее, лимфомы могут также привести к гетерогенному появлению печени из-за метастазирования. Это будет обсуждаться далее.
Болезни накопления гликогена (гликогенозы) на УЗИ
За исключением процессов, которые могут быть четко определены биохимическим анализом или компьютерной томографией, все эти проявления совершенно неспецифичны. Только биохимические тесты и / или биопсия могут привести к определенному диагнозу. На другом конце спектра от белой печени описана транзиторная легкая прозрачность печени в случаях септического шока (болезнь Шихана). Это может быть подтверждено экстренной денситометрией на КТ.
Стеатозы (жировая инфильтрация) могут вызывать сложные диагностические проблемы. Некоторые из них систематизированы с вовлечением только доли или сегмента, или, наоборот, частично или полностью проникают в сегмент или подсегмент. Тем не менее, многие частичные стеатозы появляются в виде гиперэхогенных областей или псевдоузлов. С другой стороны, нормальная печеночная ткань между гиперэхогенными зонами может имитировать гипоэхогенные поражения. Правильная идентификация стеатоза основана на анализе венозных ветвей, которые не изменяются через гиперэхогенные зоны. В некоторых случаях для подтверждения диагноза требуется денситометрия КТ.
Сегментарное расположение небольших участков отражает сосудистое происхождение. На самом деле, локальное снижение портального кровотока, по-видимому, является причиной фокально измененных областей при жировой инфильтрации печени на УЗИ. Диффузный или частичный, стеатоз может быстро меняться - уменьшение жировой инфильтрации наблюдается после гипокалорийной диеты. Я часто наблюдал быстрое наступление стеатоза после химиотерапии у онкологических больных.
Локальная жировая инфильтрация и, наоборот, местное вовлечение части сегментов и требует рассмотрения сосудистых аномалий: опухолевый тромбоз портальных ветвей, в частности холангиокарциному, которая может вызывать долевую или секторную атрофию и резко деформирует контуры печени при ультразвуковом исследовании. Это также наблюдается при многокамерном эхинококкозе, поскольку этот паразитарный процесс проникает в венозные ветви и блокирует их. Инфаркты печени могут быть гипоэхогенными. Полный некроз приводит к появлению разреженных участков на УЗИ, напоминающих участки абсцессов и некротизированных новообразований.
Болезнь Гоше (глюкоцереброзидное отложение) вызывает неспецифическую гепатомегалию. Болезнь Вильсона (местное отложение меди) не имеет специфической ультразвуковой картины.
Инфаркты печени на УЗИ являются исключительными, поскольку существует двойное кровоснабжение. При наблюдении (например, при шоке или травме) они вызывают не диффузные изменения, а гипоэхогенные области. Классически они имеют периферическую форму и форму клина. На самом деле они могут быть центральными, круглыми или овальными. Они чаще встречаются в трансплантированной печени, так как могут быть связаны с портальным и артериальным тромбозом.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
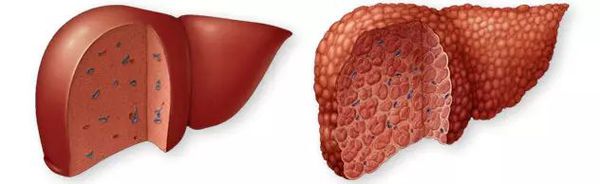
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
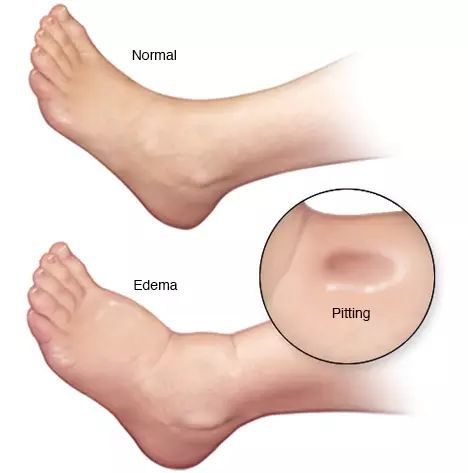
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
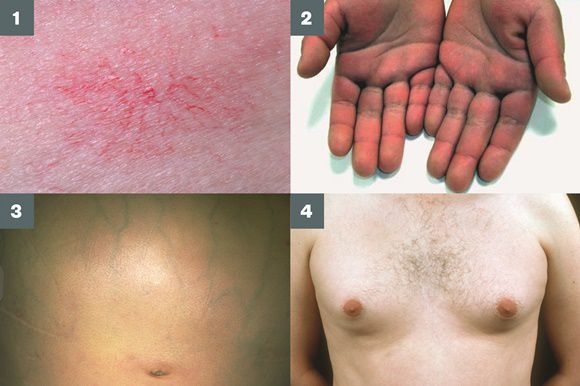
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.

Вирус гепатита С обычно проявляется в двух формах: острой или хронической.
Острая инфекция ВГС чаще всего бессимптомная и лишь иногда приводит к угрозе для жизни. Около 15%–45% инфицированных людей, переживающих острую стадию заболевания, избавляются от вируса в течение полугода после заражения. Причем — без какого-либо лечения. Способность победить болезнь в этом случае зависит от состояния иммунитета и образа жизни инфицированного.
Но 60%–80% больных переходят к хронической стадии заболевания, и в этом случае речь идет о серьезном пожизненном заболевании. У людей с хронической инфекцией вируса гепатита С риск цирроза печени составляет около 15%–30%. Болезнь развивается, как правило, в пределах 20 лет.
По данным Всемирной организации здравоохранения от хронической инфекции гепатита С в мире страдает 71 миллион человек.
Чем опасно заболевание
Соответственно, чем лучше работает иммунная система, тем больше клеток печени повреждается.
Как можно заразиться гепатитом С
Вирус гепатита С — гемотрансмиссивный, т.е. заразиться можно при контакте даже с небольшим количеством крови. Например:

- после употребления инъекционных наркотиков (при совместном использовании устройств для инъекций);
- при переливании зараженной (непроверенной) крови и ее продуктов. Сегодня это уже не очень актуальная проблема. Она была распространена до 1992 года (тогда донорскую кровь еще не проверяли на вирус);
- при незащищенном половом акте, который приводит к контакту с кровью инфицированного (процент заражения низкий, не более 10%);
- в результате бытового заражения: во время некачественного маникюра или педикюра нестерильным инструментом, а также татуажа и пирсинга. При использовании чужих бритвенных станков и зубных щеток, а также любых предметов, где может быть чужая инфицированная кровь.
Как заразиться нельзя:
- при употреблении грудного молока младенцем;
- при еде и питье (даже употребляя пищу и напитки с инфицированным человеком);
- при поцелуях и объятиях.
Симптомы проявления болезни
Острое развитие гепатита С в подавляющем большинстве случаев проходит практически бессимптомно. Характерен лишь астенический синдром — беспричинная слабость, быстрая психическая и физическая утомляемость.
Многие люди списывают подобное состояние на авитаминоз или простуду, переутомление, потому и не задумываются о сдаче анализов. А это крайне важно: при своевременном обращении доля излечившихся доходит до 98%.
Иногда (не более 20%) зараженных гепатитом С могут ощущать:

- жар, потливость
- отсутствие аппетита
- тошноту
- дискомфорт (боль) в области живота
Иногда к этим симптомам прибавляются такие, как:
- моча темного цвета
- серый кал
- ноющая боль суставов
Если болезнь из острой стадии перешла в хроническую, то спустя годы, она превращается в стадию декомпенсации ( нарушения нормального функционирования органа, в частности, печени — прим. ред. ). Тогда могут появиться:
- отеки
- увеличение живота
- кровотечения
- желтуха
- далее — цирроз и фиброз печени
Как диагностируется заболевание
На начальной стадии заболевания гепатит С, как правило, проходит бессимптомно. Именно поэтому если человек заразился, условно, месяц назад, диагноза не будет.
Нередко пациент узнает о болезни случайно, сдав кровь на антитела и антигены вируса гепатита С. Например, при подготовке к операции или при расширенных обследованиях организма.

Если результат анализа на антитела и антигены ВГС положительный, то врач назначает еще один скрининг. Это необходимо, чтобы подтвердить или опровергнуть хроническую инфекцию. Проводится новый анализ крови. В частности, специфический тест, который позволяет узнать присутствие в организме РНК вируса (рибонуклеиновой кислоты), т.е. его концентрацию.
Если в результате этих анализов у пациента диагностируется хроническая инфекция гепатита С, следует еще один этап диагностики. В частности, медики определяют степень поражения печени. Это делается с помощью неинвазивных медицинских методов, например, молекулярной диагностики. Метод позволяет узнать о стадии фиброза. Что касается биопсии, то такая процедура проводится сегодня крайне редко.
О методах лечения
Острая инфекция вируса гепатита С, как правило, не требует лечения. Около 30% заболевших благодаря хорошей работе иммунитета избавляются от болезни в течение 6 месяцев. Другое дело, что в острой стадии болезнь почти никогда не обнаруживается, ведь она — бессимптомна. Остальные 70% заболевших переходят к хронической стадии заболевания.
Хроническое заболевание требует лечения. Основная сложность в том, что вирус быстро перестает реагировать на препараты и продолжает разрушать печень .
По данным ВОЗ за 2018 год, рекомендуется проводить терапию в хронической стадии на основе специальных пангенотипных препаратов прямого противовирусного действия (ПППД).
Курс лечения занимает от 12 до 24 недель и считается коротким. Однако пангенотипные препараты весьма дорогостоящие.

В Беларуси таких больных около 30-33 тысяч. В случае своевременного обращения полного выздоровления достигают в 95–98 % пациентов.
Кроме того, Беларусь поддерживает Программу ВОЗ по ликвидации вирусного гепатита С к 2030 году. Борьба с гепатитом С проходит в основном за счет средств государственного бюджета. Порядка 3000 минчан с хроническим гепатитом С приняли помощь и уже избавились от болезни.
Кроме того, с 2009 года на базе Минской городской инфекционной больницы открыт Минский городской центр инфекционной гепатологии. Специалисты готовы ответить на любые вопросы заболевших.
Что будет с печенью, если не лечить гепатит С
Если не лечить хроническую инфекцию гепатита С, то больной в большинстве случаев получит цирроз или рак печени.
По оценкам ВОЗ, в 2016 г. от ВГС умерли приблизительно 399 000 человек, главным образом от цирроза печени и гепатоцеллюлярной карциномы (первичного рака печени).
Полное излечение существует!
Сегодня есть возможность полностью избавиться от болезни. Противовирусные препараты позволяют добиться этого в более чем 95% случаев. Это снижает риск смертности от цирроза или рака печени. К сожалению, доступность к обследованиям и лечению все равно низкая.
Плюс сегодня еще не существует профилактической прививки от гепатита С, ученые лишь работают над ее созданием.
О профилактике
- Следует тщательно выбирать места и мастеров по маникюру и педикюру. Внимательно относится к процедурам, которые связаны с инъекциями (например, мезотерапии).
- Нельзя пользоваться предметами личной гигиены совместно с другими людьми (например, бритвенными станками, зубными щетками, инструментом для маникюра).
Вирус гепатита С давно перестал быть заболеванием, связанным только с наркоманией. Теоретически, при несоблюдении перечисленных выше правил безопасности заразиться может каждый. Однако стоит помнить, что сегодня заболевание — излечимо. Противовирусные препараты позволяют добиться этого более чем в 95% случаях. Естественно, при условии обнаружения на ранней стадии. Вот почему при малейшем подозрении на заражение лучше сдать кровь и помнить, что инкубационный период болезни в среднем длится 150 суток.
В Беларуси смертность от болезней органов пищеварения занимает четвертое место среди всех прочих причин. При этом смертность от заболеваний печени составляет большую часть данного показателя. Врач-терапевт Юлия Баязитова подробно рассказала нам, как работает этот орган, каким заболеваниям он подвержен и почему люди порой даже не подозревают о неполадках в его работе.

20 миллионов химических реакций ежеминутно!
— Почему печень считается одним из самых главных органов человека?
Печень относится к органам пищеварения и является самой крупной железой в организме человека. Она расположена в правом подреберье под диафрагмой (мышечной перегородкой, разделяющей грудную и брюшную полости), снаружи покрыта соединительнотканной оболочкой — брюшиной. Под печенью находится желчный пузырь. А клетка печени называется гепатоцит.
— Какие основные функции выполняет печень?
— Их очень много, около 500! Но вот самые основные:
1. Помощь пищеварению. Обеспечивается желчью, вырабатываемой печенью.
Выработка желчи в печени происходит непрерывно (в сутки образуется 0,5-1,8 литра). Вне приема пищи желчь поступает в желчный пузырь, где происходит ее концентрация и хранение для дальнейшего использования. Во время еды она порциями выделяется в просвет 12-перстной кишки.

2. Синтез разнообразных белков, в том числе факторов свертывания крови, иммунных белков.
3. Сохранение энергетических ресурсов в виде гликогена — запаса глюкозы в организме.
4. Жировой обмен — синтез холестерина и жирных кислот.
Печень — основной орган холестеринового обмена. Около 80% холестерина в организме синтезируется печенью, остальное количество поступает с пищей. Холестерин необходим организму как структурный компонент клеточных мембран и для синтеза стероидных гормонов.
Холестерин, всосавшийся в кишечнике, поступает в печень, где включается в состав желчи и, таким образом, выводится из организма.
Если поступило слишком большое количество холестерина, то в нормальной здоровой печени его синтез по принципу отрицательной обратной связи будет уменьшен. При нарушении функции печени этого может не произойти и даже, наоборот, синтез холестерина может увеличиться.
5. Запас витаминов A, D, E, K, B6, B12, фолиевой кислоты , откуда эти вещества могут быть использованы для нужд организма.
— В печени идет один из этапов внутреннего синтеза витамина D, который происходит при воздействии солнечных лучей на кожу человека.
6. Обезвреживание токсических веществ, продуктов обмена, лекарств путем связывания их с определенными белками, молекулами, ферментами для превращения их в водорастворимые формы, которые затем могут быть выведены из организма.
При нарушении этой функции происходит накопление в организме токсических веществ и продуктов обмена.
7. Пигментный обмен: обмен билирубина — продукта распада гемоглобина при разрушении эритроцитов.
8. Минеральный, гормональный обмен и многие другие функции.
В наши дни печень испытывает колоссальные нагрузки
— Правда ли, что печень прекрасно умеет восстанавливаться?
— Да, действительно, печень умеет это делать просто феноменально! Неспроста в мифе о Прометее орел клевал именно печень героя, которая за ночь, согласно повествованию, полностью восстанавливалась.
Однако хотя регенераторная способность печени очень высока, та колоссальная нагрузка, которая выпадает на ее долю в наши дни (несбалансированное питание, избыток жиров в пище, химические добавки, лекарства, алкоголь) приводят к повреждению клеток.
— По статистике ВОЗ, около 30% взрослого населения земли страдает теми или иными заболеваниями печени.
— Какие конкретно осложнения возможны?
— Давайте перечислим самые распространенные:
1. Жировая болезнь печени (жировая дистрофия печени, стеатоз) — наиболее распространенное, но обратимое повреждение печени. Характеризуется внутриклеточным накоплением жира при сохранении функции печени.
Протекает бессимптомно, выявляется только при проведении УЗИ, когда мы видим увеличение размеров печени и уплотнение ее структуры. Биохимический анализ крови, как правило, в норме.
В борьбе за выживание печень накапливает жир. В норме жир присутствует в клетках печени как стратегический запас энергии и составляет не более 5% массы печени. При жировой болезни печени масса жира может составлять до 50% массы печени! Жировая болезнь чаще всего возникает после 40-45 лет.

2. Гепатит (бывает вирусной и невирусной природы) — это воспаление печени, сопровождающееся гибелью ее клеток. Здесь, помимо изменений, выявляемых при УЗИ печени, присоединяются изменения в биохимическом анализе крови.
Жировой гепатит (стеатогепатит) является более выраженной стадией жировой болезни печени. На месте погибших клеток этого органа происходит разрастание фиброзной (рубцовой) ткани, которая не способна выполнять никакие функции, а только заполняет промежутки между клетками.
В развитии вирусных гепатитов наибольшее значение имеют 5 видов вируса: A, B, C, D, E.
Вирусные гепатиты А и Е имеют фекально-оральный механизм заражения (передаются через грязные руки, употребление инфицированных продуктов, воды), протекают по типу острого гепатита, в хроническую форму никогда не переходят. В Беларуси проводится вакцинация против гепатита А.
Вирусные гепатиты B, C и D относятся к группе парентеральных гепатитов (передаются посредством контакта крови человека с биологическими жидкостями больного, реже половым путем). Могут протекать по типу острого гепатита, в большинстве случаев переходят в хроническую форму.
С 1996 года в Беларуси организована вакцинация против гепатита В по эпидемическим показаниям, с 2000 года она включена в Национальный календарь профилактических прививок. Это позволило за последние 10 лет снизить уровень заболеваемости острым гепатитом В почти в 6 раз (с 5,9 до 1,02 на 100 000 населения).
3. Фиброз и цирроз печени развиваются при гибели значительного количества гепатоцитов и сопровождаются значительным снижением функций печени. Все это повышает риск развития рака печени.
Хотите помочь организму? Не переедайте
— Что может спровоцировать появление проблем с печенью?
— В первую очередь, избыток жирной пищи. При поступлении большого количества жиров с едой клетки печени перестают справляться с нагрузкой.
Избыточная масса тела. В Беларуси эту проблему имеют около 60% населения.
— Индекс массы тела можно рассчитать по формуле ИМТ = вес (кг): рост (метры в квадрате). В норме он должен составлять 18,5-25 см/м кв.
Особенно опасен абдоминальный тип ожирения, когда основная масса жира скапливается в области живота. Окружность талии в норме для женщин должна составлять не более 80 см, для мужчин — не более 94.
Голодание, увлечение ограничительными диетами, особенно опасно при низком поступлении белка. В этом случае печень также усиленно запасает жир.

Алкоголь. Все химические реакции поступившего в организм алкоголя происходят в печени. Продукты переработки алкоголя повреждают оболочку печеночных клеток, нарушают функцию ферментов, участвующих в транспорте и окислении жиров, что ведет к нарушению их обмена и отложению в клетках печени.
— У женщин алкогольная болезнь печени развивается быстрее и при употреблении меньших доз алкоголя, чем у мужчин.
В случае поступления большего количества глюкозы, что бывает при редком обильном питании или систематическом переедании, печень начинает перерабатывать глюкозу в жиры. Развивается жировая болезнь печени.
Лекарства. Жировая дистрофия печени — универсальная реакция железы в ответ на любое повреждение при истощении ее дезинтоксикационной функции. Чаще лекарственные поражения печени возникают на фоне уже имеющихся заболеваний печени при превышении дозировок, при совместном употреблении с алкоголем.
Печень не болит!
— Есть ли симптомы, на которые следует обратить особое внимание?
— Хронические заболевания печени длительное время протекают бессимптомно. В толще печени нет нервных окончаний, она не болит.

Боли в правом подреберье чаще связаны с нарушением функции желчного пузыря и желчевыводящих путей. Дискомфорт может возникать и при растяжении капсулы печени при значительном увеличении ее размеров.
Чаще всего такие заболевания, как хронические вирусные гепатиты и жировая болезнь печени, являются случайными находками, выявляемыми при проведении УЗИ внутренних органов, биохимического анализа крови. В общем, печень вам никогда сама не признается. Надо за ней следить.
— Можно ли предотвратить все эти ужасные последствия?
— Самая главная мера профилактики (и основное лечебное средство) — это сбалансированное питание с достаточным употреблением овощей, фруктов, рыбы.
— В сутки надо съедать не менее 5 порций овощей и фруктов (1 порция — это 1 среднее яблоко, ½ стакана нарезанных овощей или 1 стакан листового салата).
Обязательная мера — отказ от алкоголя. Не злоупотребляйте спиртными напитками.
Очень полезна и регулярная физическая активность, хотя бы по 30 минут в день.
Кроме того, старайтесь следить за массой тела. При избыточном весе необходимо постепенно избавляться от лишнего. Нормальный темп снижения массы тела — около 2 кг в месяц.

Читайте также:

